-
Medical journals
- Career
Mediastinitida po perforaci jícnu
Authors: J. Šafránek; J. Geiger; J. Klečka; T. Skalický; V. Špidlen; V. Veselý; J. Vodička
Authors‘ workplace: Chirurgická klinika FN Plzeň, přednosta: prof. MUDr. V. Třeška, DrSc.
Published in: Rozhl. Chir., 2013, roč. 92, č. 4, s. 195-200.
Category: Original articles
Práce je věnována významnému životnímu jubileu prof. MUDr. Jiřího Valenty, DrSc.
Overview
Úvod:
Hodnocení léčby nemocných s mediastinitidou následkem perforace jícnu.Materiál a metodika:
Retrospektivní (2008–2012) zpracování souboru chirurgicky léčených nemocných. Hodnocena byla etiologie, způsob chirurgického řešení a doba léčení.Výsledky:
Celkem bylo léčeno 16 pacientů. V 8 případech byla etiologie iatrogenní, (3 insuficience anastomózy po resekci jícnu, 2 perforace po ezofagofundoplikaci, 1 po kardiomyotomii jícnu, 2 případy perforace při endoskopii). U 4 nemocných byla etiologie spontánní perforace, ve 3 případech uvízlé sousto, 1 poleptání kyselinou. Všem nemocným byl aplikován přes místo defektu jícnu stent. Mediastinitida byla drénována přístupem z torakotomie, resp. torakofrenolaparotomie (8 případů), nebo kombinací laparotomie/laparostomie a pleurální drenáže (5 případů). Minimálním výkonem byla pleurální (3 případy) a zevní krční drenáž (1 případ). Ezofagektomie nebyla provedena u žádného nemocného. Zemřeli 4 pacienti. Průměrná doba ponechání stentu byla 53,7 dne, u přeživších byla doba hospitalizace 53,4 dne.Závěr:
Využití stentů v léčbě nevykazuje rozdíl v přežití (mortalita 25 %), ale zkrácení celkové doby léčení a především zachování nativního jícnu.Klíčová slova:
mediastinitida – perforace jícnuÚvod
Poranění jícnu vede velmi často a rychle k mediastinitidě mnohdy s fatálním koncem (mortalita 5–75 %). Nejčastější příčinou je endoskopické vyšetření (50 – –75 % perforací), zejména intervenční endoskopické výkony [1]. Perforace jícnu při diagnostické ezofagogastroskopii (EGDS) jsou literárně uváděny s četností asi 0,05–0,1 % všech EGDS [2]. Další příčiny jsou spontánní perforace jícnu (15 %), uvízlé sousto, cizí těleso či poleptání jícnu (10 %), traumata (1–3 %). Termínem spontánní se označují všechny perforace bez zevní příčiny, ač mnohé jsou následkem jiného onemocnění jícnu (refluxní ezofagitis, divertikl aj.). Zdrojem mediastinitidy kontaminací obsahem jícnu bývá i pooperační komplikace – insuficience anastomózy po resekci jícnu, perforace při ezofagofundoplikaci, vzácně poranění jícnu při jiné hrudní operaci.
Materiál a metodika
Retrospektivně hodnotíme soubor všech nemocných, u kterých byla naším pracovištěm chirurgicky řešena mediastinitida, vzniklá defektem jícnu, v období uplynulých pěti let (2008–2012). Diagnóza mediastinitidy byla stanovena průkazem léze jícnu (endoskopicky či RTG ezofagogramem) a CT prokázanou kolekcí v mediastinu či pleurálně. Pacienti zařazení do souboru byli úvodně léčeni na našem fakultním pracovišti nebo přeloženi z jiných nemocnic, žádný z nich však nebyl primárně chirurgicky ošetřen na jiném pracovišti. Nemocní ve vážném stavu byli iniciálně hospitalizováni na anesteziologicko-resuscitační klinice, případně na JIP chirurgické kliniky, často s dlouhodobou umělou plicní ventilací, v septickém stavu. Všichni byli léčeni kombinací širokospektrých antibiotik a antimykotiky. Vyřazeni byli pacienti s perforací po stentáži maligního tumoru, kteří nebyli primárně indikováni k resekční léčbě. V souboru jsme hodnotili etiologii a lokalizaci perforace, úvodní bakteriologické vyšetření, leukocytózu a hladinu CRP (v době rozpoznání mediastinitidy), typ úvodního i následných chirurgických výkonů, délku hospitalizace, dobu, po kterou byl ponechán nemocnému stent.
Výsledky
V uvedeném období bylo naším pracovištěm řešeno pro mediastinitidu při poranění jícnu celkem 16 pacientů. V polovině případů (8) byla etiologie léze jícnu iatrogenní, v 6 případech pooperační (3 insuficience anastomózy po resekci jícnu, 2 perforace po ezofagofundoplikaci, 1 po kardiomyotomii jícnu), ve 2 případech perforace při EGDS. Ve čtvrtině případů (4) byla etiologie perforace jícnu spontánní (2 po zvracení bez jiné zřejmé patologie jícnu, 1 při velké hiátové kýle, 1 při refluxní chorobě jícnu III. st.). Ve 3 případech perforace byla následkem uvízlého sousta (maso, trichobezoár), v 1 případě následkem poleptání kyselinou. Všem nemocným byl v perioperačním období aplikován přes místo defektu jícnu stent. Minimálním chirurgickým výkonem v souboru byla pleurální drenáž (3 případy). Dále zevní cervikální drenáž horního mediastina (1 případ). Jinak byla mediastinitida drénována přístupem z torakotomie, resp. torakofrenolaparotomie (8 případů), nebo kombinací laparotomie/laparostomie a pleurální drenáže (5 případů). Ezofagektomie k ošetření defektu jícnu nebyla v souboru provedena u žádného nemocného. V pozdějším období (po zhojení perforace) byla ezofagektomie provedena nemocnému s těsnou stenózou vzniklou následkem poleptání.
V souboru zemřeli 4 pacienti (mortalita 25 %), ostatní nemocní byli propuštěni do domácího ošetřování či přeloženi na jiná pracoviště. Průměrná doba ponechání stentu, v případech kdy nemocný přežil a nebyl aplikován biodegradabilní stent, byla 53,7 dne (rozsah 20–95 dní).
Výsledky souboru prezentujeme v tabulce zaměřené na způsob chirurgického ošetření (Tab. 1) a tabulce zaměřené na rozsah zánětlivého postižení mediastina v úvodu léčby (Tab. 2).
Table 1. Způsob chirurgického ošetření 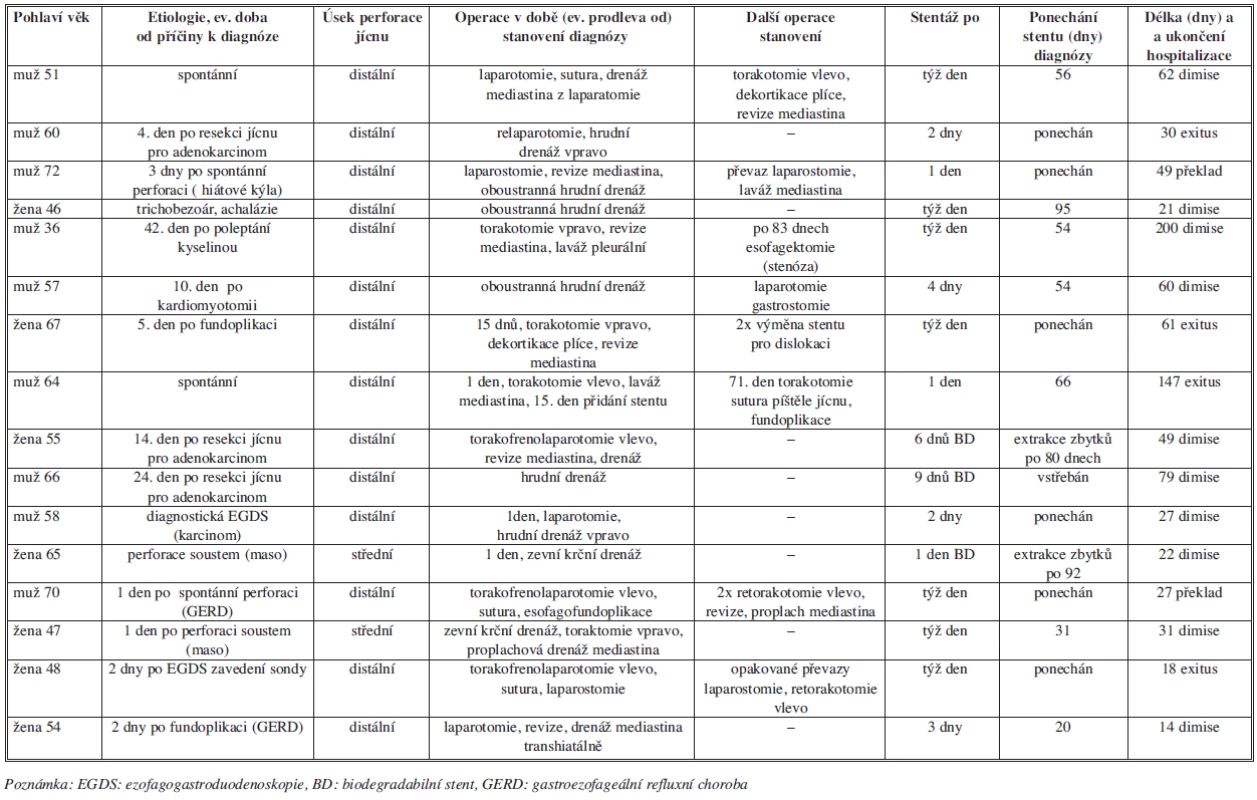
Table 2. Mikrobiologické a laboratorní stanovení v úvodu léčby mediastinitidy Tab. 2: Microbiological and laboratory assessment at the beginning of mediastinitis treatment 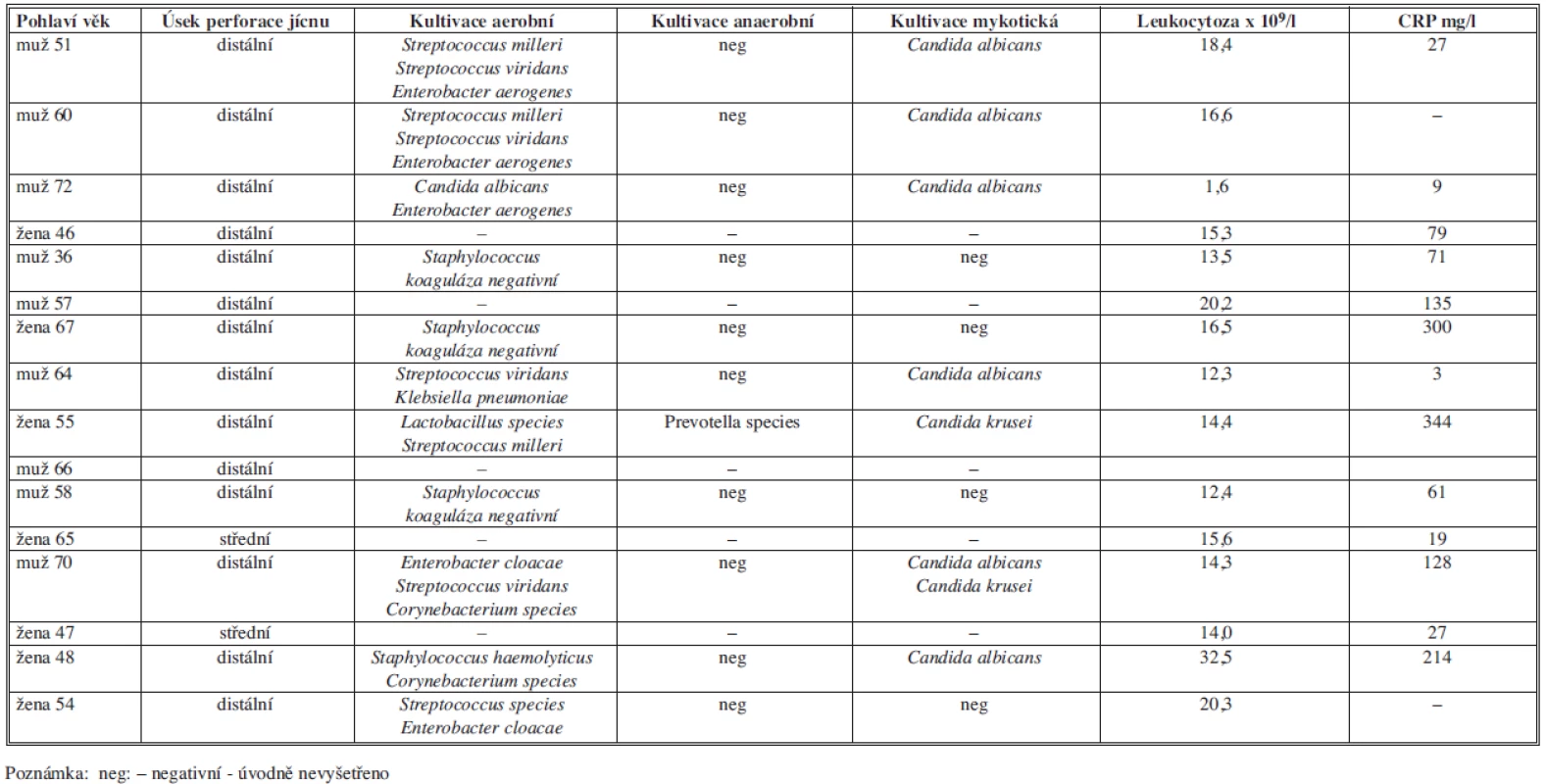
Diskuze
I přes pokrok diagnostických a léčebných možností je perforace jícnu a následná mediastinitida velmi závažný stav s vysokou morbiditou i mortalitou. Celková mortalita je dnes nejčastěji uváděna kolem 20 % (v širokém rozmezí 0–80 %) [3].
V léčbě je nezbytná znalost místa perforace, stanovená rentgenologicky či endoskopicky. Obě metody mohou být ale falešně negativní. Senzitivita ezofagogramu v případě poranění krčního úseku jícnu se odhaduje jen asi na 50 %, v případě hrudního jícnu asi 80 % [4]. Pokud i při negativním RTG i EGDS trvá podezření na perforaci, je vhodné ezofagogram s odstupem opakovat či jej provést již v kombinaci s CT orálně podanou kontrastní látkou [5]. CT je přínosné k posouzení rozsahu mediastinitidy (prokáže emfyzém, popřípadě kolekci mediastinálně, pleurální výpotek), znázorní i propagaci zánětu. Je tak jedním z vodítek volby typu operačního výkonu. V léčbě je třeba rychle reagovat na změny stavu nemocného novými grafickými vyšetřeními a v případě potřeby i vícenásobnou operací, která v krajním případě může znamenat až ezofagektomii. Negativní prognostické faktory jsou zejména doba od perforace delší než 24 hodin, kontaminace mediastina jídlem (tráveninou), CT průkaz šíření zánětu přes mediastinální pleuru (tzv. nekrytá perforace).
Za příznivých okolností lze postupovat i konzervativně. Tzv. Cameronova kritéria (1979) vymezují hranice indikace konzervativního postupu: ohraničená malá kolekce tekutiny v mediastinu (neporušená mediastinální pleura). Perforace je drénovaná vnitřně do jícnu a zevně nasogastrickou sondou, pacient je bez příznaků sepse, ve stabilním stavu [6]. Podmínkou je důsledná monitorace průběhu stonání, s možností okamžité změny léčebného režimu na operační (nutný až v polovině případů) [7,8].
Základ léčby mediastinitidy po perforaci jícnu sestává ze 4 základních principů: uzavření perforace, drenáž mediastina, širokospektrá antiobiotická/antimykotická léčba, zajištění adekvátní nutrice [9]. Podmínkou je také vnitřní drenáž obsahu gastrointestinálního traktu sondou. Zevní drenáž horního mediastina je možno provést cervikálním přístupem a založením pasivní drenáže, proplachové drenáže nebo srkavé drenáže. V případě většiny perforací jícnu (v distálním úseku) bývá nutný přístup z torakotomie či torakofrenolaparotomie. Pokud je perforace v abdominálním úseku, je možný přístup z laparotomie a drenáž mediastina bráničním hiátem nebo zavedením hrudní drenáže. Každým z uvedených přístupů je snaha o primární suturu perforace vstřebatelným monofilamentním (3/0 či 4/0) vláknem. Suturu se doporučuje provádět ve vitální tkáni, lépe ve dvou vrstvách (slizniční, muskulární) jednotlivými stehy či pokračujícím stehem [10]. Pravdou je, že se o suturu v praxi snažíme i za horších podmínek. Vhodné je posílení sutury využitím svalového laloku, pleury, perikardu či fundoplikací [11].
Velkým přínosem v léčbě je aplikace stentu. Pokud předpokládáme zhojení perforace a následnou extrakci stentu, není až tolik důležitý typ a kvalita metalického materiálu jako nutnost užít stent nepropustný, potažený (polyetylenem) a zabránit prosakování mimo lumen stentu [12]. Konstrukce proximální „nálevky“ brání migraci stentu, ke kterému docházelo až ve 30 % případů [13,14,15]. Nejčastěji se doporučuje stent odstranit cca po měsíci (ale i déle 2, max. 3 měsíce) od aplikace. Pokud nedošlo mezitím ke zhojení defektu, je možné po extrakci zavést stent nový. V nabídce jsou i stenty z materiálu biodegradabilního (polydioxanon) pro situaci, kdy si nejsme pozdější možnou extrakcí jisti. V situaci „nejisté“ primární sutury jícnu se jako výhodný jeví hybridní postup, současně stentáž a sutura perforace, případně i posílení sutury lalokem měkkých tkání (Obr. 1 a 2). Při perforaci v terénu vůbec nevhodném k sutuře považujeme za lepší samotnou aplikaci stentu než resekční výkon. Takovým případem může být větší, okolně nekrotická perforace, perforace ve stenóze při achalázii. V případě perforace v nádorovém terénu radikalita chirurgického řešení tak vzniklé mediastinitidy závisí na stavu nemocného a rozsahu maligního onemocnění [16].
Image 1. Spontánní perforace distálního jícnu, přístup z levostranné torakofrenolaparotomie (asi 20 hod od poranění) – okraj perforace zachycen v Allisových kleštích Obr. 1: Spontaneous perforation of distal oesophagus, access from the left-side thoracolaparotomy (app. 20 hours after the injury) – the perforated edge was caught with Allis forceps 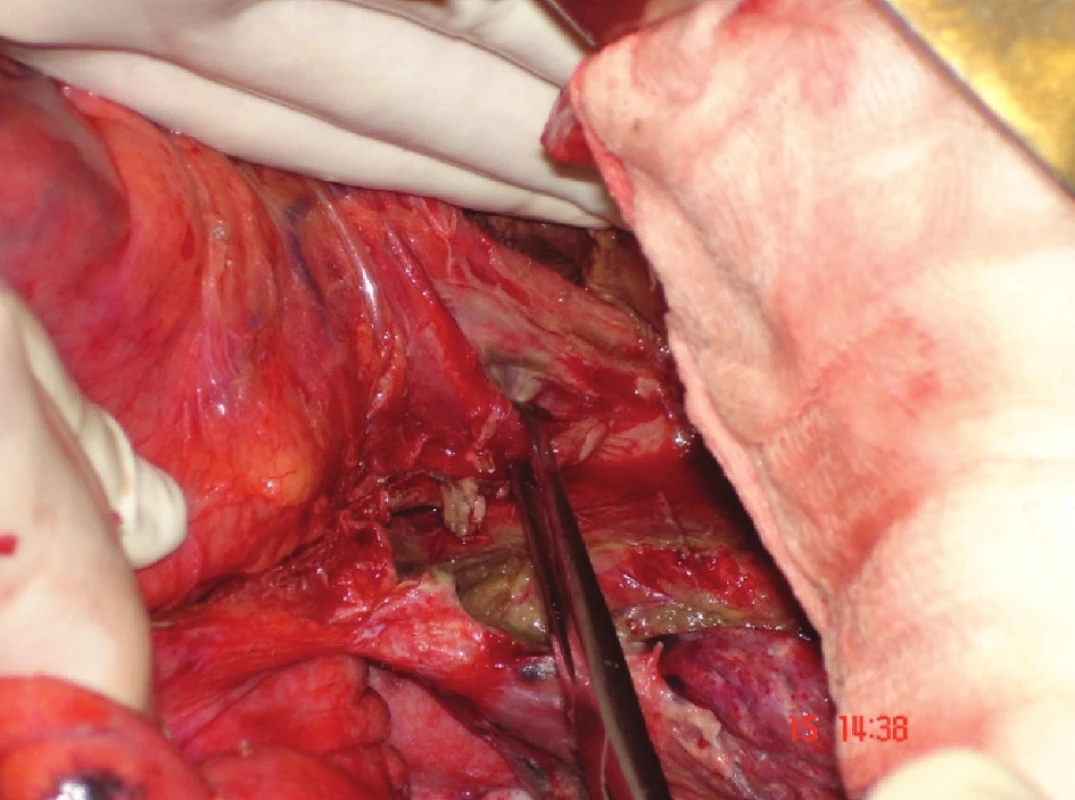
Image 2. Peroperačně zavedený stent (pacienta z Obr. 1) – následovala sutura jícnu posílená fundoplikací Fig. 2: A stent applied surgically (patient in Fig. 1) – followed by oesophageal suture supported by fundoplication 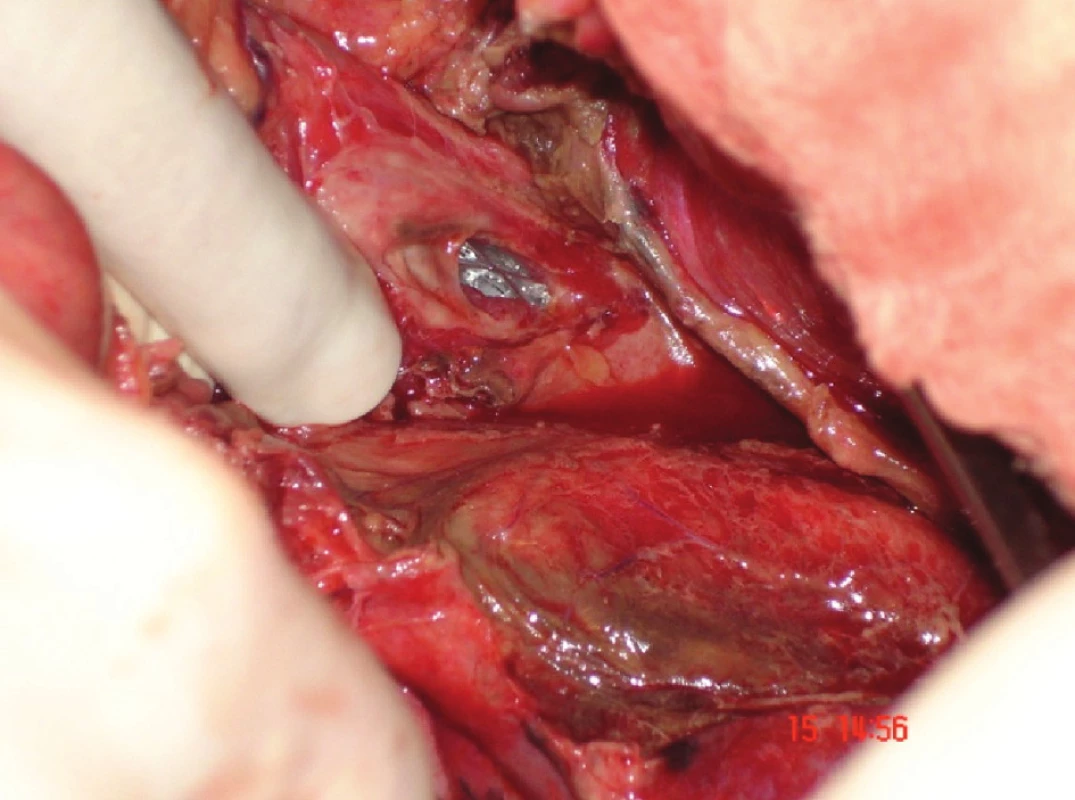
V ošetření mediastinitidy je důležitým faktorem doba od perforace. Po době delší než 24 hodin mnozí autoři doporučují pouze drenáž přilehlého mediastina a referují časté selhání primární sutury [17,18]. Proti těmto „klasickým“ doporučením stojí názor preferující primární chirurgickou suturu bez ohledu na dobu od poranění. Jiní autoři tak prezentují sérii případů úspěšného primárního ošetření jícnu po delší době od perforace, s přihlédnutím na lokální nález jícnu a celkový stav nemocného [11,19,20,21,22]. Rozhodnutí o typu ošetření je vždy individuální a často vyplyne až z operačního nálezu.
Kultivačně byl v našem souboru často iniciálním patogenem kmen Streptococcus, četná byla i kontaminace mediastina kmenem Candida (Tab. 2). Dokladuje to tak nutnost léčby vedle antibiotik i antimykotiky (nejčastěji flukonazol). Úvodní bakteriologické vyšetření bylo anaerobně pozitivní v jediném případě (Prevotella sp.) u nemocné s insuficiencí anastomózy po resekci jícnu prokázané a chirurgicky řešené s vícedenním odstupem. Na rozdíl od descendentní mediastinitidy nebývají úvodně vysoké hladiny zánětlivých parametrů (Tab. 2), ty progresivně narůstají až při zpoždění v léčbě. Descendentní mediastinitida vzniká sekundárně kontaminací mediastina již déle probíhajícím zánětlivým procesem orofaryngu, a proto jsou zánětlivé parametry zvýšené výrazněji [23]. U 3 nemocných našeho souboru nedošlo k rozvoji závažné mediastinitidy a v léčbě jsme vystačili vedle časné stentáže perforace pouze s drenáží pleurálního prostoru (i vícenásobnou). U těchto nemocných došlo v souvislosti s perforací jícnu dle CT současně k rozvoji pleurálního výpotku (kontaminací či průnikem mediastinální pleurou). Ač tak u nich nebylo provedeno cíleně bakteriologické vyšetření a stanoven iniciální patogen, byli také zařazeni do souboru (viz Tab. 1 a 2).
Cílem sdělení nebylo vypracovat doporučení pro ošetření perforace jícnu a vzniklé mediastinitidy. To bylo publikováno na větších souborech i v naší současné literatuře [8,24,25]. Snahou bylo přispět do diskuze a prezentovat praktické zkušenosti s obtížnou chirurgickou problematikou i vývojem léčby během posledních let.
Závěr
Chirurgickou revizi a řešení vzniklé mediastinitidy provádíme v závislosti na CT rozsahu postižení mediastina. Při operačním řešení se snažíme o suturu čerstvého defektu jícnu současně s aplikací stentu. Stent aplikujeme při perforaci jícnu téměř ve všech případech. Využití stentů v léčbě sice nevykazuje rozdíl v přežití, ale zkrácení celkové doby léčení a především zachování nativního jícnu. Ezofagektomie, ač jsme se ji v našem souboru vyhnuli, přesto zůstává nezbytnou součástí spektra léčby. Její indikace je zcela individuální, u každého nemocného závislá na jeho celkovém stavu a operačním nálezu.
MUDr. Jarmil Šafránek, Ph.D.
Čechova 535
337 01 Rokycany
e-mail: safranek@fnplzen.cz
Sources
1. Brinster CJ, Singhal S, Lee L, Marshall MB, Kaiser LR, Kucharczuk JC. Evolving options in the management of esophageal perforation. Ann Thorac Surg 2004;77,4 : 1475–1483.
2. Mai C, Nagel M, Saeger HD. Surgical therapy of esophageal perforation. A determination of current status based on 4 personal cases and the literature. Chirurg 1997;68 : 389–394.
3. Campos GM, Vittinghoff E, Rabl C, Takata M, Gadenstatter M, Lin F, et al. Endoscopic and surgical treatments for achalasia: a systematic review and meta-analysis. Ann Surg 2009;249, 1 : 45–57.
4. Foley MJ, Ghahremani GG, Rogers LF. Reappraisal of contrast media used to detect upper gastrointestinal perforations: comparison of ionic water-soluble media with barium sulfate. Radiology 1982;144 : 231–237.
5. Castelguidone E, Merola S, Pinto A, Raissaki M, Gagliardi N, Romano L. Esophageal injuries: spectrum of multidetector row CT findings. Eur J Radiol 2006;59,3 : 344–348.
6. Cameron JL, Kiefer RF, Hendrix TR, et al. Selective nonoperative management of contained intrathoracic disruptions. Ann Thorac Surg 1979;27 : 404–408.
7. Altorjay A, Kiss J, Voros A, Bohak A. Nonoperative management of esophageal perforations. Is it justified? Ann Surg 1997;225, 4 : 415–421.
8. Minnich DJ, Yu P, Bryant AS, Jarrar D, Cerfolio RJ. Management of thoracic esophageal perforations. Eur J Cardiothorac Surg 2011;40,4 : 931–937.
9. Shields TW. Esophageal Trauma. In: Shields TW, Licicero III J, Reed CE, Feins RH: General thoracic surgery. 7th edition. Philadelphia, Lippincott Williams & Wilkins 2009 : 2101–2120.
10. Whyte RI, Iannettoni MD, Orringer MB. Intrathoracic esophageal perforation: the merit of primary repair. J Thorac Cardiovasc Surg 1995;109 : 140–146.
11. Grillo HC, Wilkins Jr EW. Esophageal repair following late diagnosis of intrathoracic perforation. Ann Thorac Surg 1975;20,4 : 387–99.
12. Geiger J, Šebor J, Veselý V. Jícnové stenty. Rozhl Chir 2004; 83,11 : 554–558.
13. Salminen P, Gullichsen R, Laine S. Use of self-expandable metal stents for the treatment of esophageal perforations and anastomotic leaks. Surg Endosc 2009;23,7 : 1526–1530.
14. Fischer A, Thomusch O, Benz S, Dobschuetz E, Baier P, Hopt UT. Nonoperative treatment of 15 benign esophageal perforations with self-expandable covered metal stents. Ann Thorac Surg 2006; 81,2 : 467–472.
15. Gelbmann CM, Ratiu NL, Rath HC, Rogler G, Lock G, Scholmerich J, et al. Use of sef-expandable plastic stents for the treatment of esophageal perforations and symtomatic anastomotic leaks. Endoscopy 2004;36,8 : 695–699.
16. Morgan RA, Ellul JP, Denton ER, Glynos M, Mason RC, Adam A. Malignant esophageal fistulas and perforations: management with plastic-covered metallic endoprotheses. Radiology 1997; 204,2 : 527–532.
17. Cameron JL, Kieffer RF, Hendrix TR, Mehigan DG, Baker RR. Selective nonoperative management of contained intrathoracic esophageal disruptions. Ann Thorac Surg 1979;27 : 404–408.
18. Vogel SB, Rout WR, Martin TD, Abbitt PL. Esophageal perforation in adults. Aggressive conservative treatment lowers morbidity and mortality. Ann Surg 2005;241 : 1016–1023.
19. Wright CD, Mathisen DJ, Wain JC, Moncure AC, Hilgenberg AD, Grillo HC. Reinforced primary repair of thoracic esophageal perforation. Ann Thorac Surg 1995;60 : 245–249.
20. Wang N, Razzouk AJ, Safavi A, Gan K, Van Arsdell GS, Burton PM, Fandrich BL, Wood MJ, Hill AC, Vyhmeister EE, Miranda R, Ahn C, Gundry SR. Delayed primary repair of intrathoracic esophageal perforation: is it safe? J Thorac Cardiovasc Surg 1996;111 : 114–122.
21. Richardson JD. Management of esophageal perforations: the value of aggressive treatment. Am J Surg 2005;190 : 161–165.
22. Salo JA, Isolauri JO, Heikkila LJ, Markkula HT, Heikkinen LO, Kivilaakso EK, Mattila SP. Management of delayed esophageal perforation with mediastinal sepsis. J Thorac Cardiovasc Surg 1993;106,6 : 1088–1091.
23. Šafránek J, Špidlen V, Skalický T, Vodička J, Martínek J, Andrle P. Descendentní nekrotizující mediastitinitida – chirurgická léčba. Rozhl Chir 2012;91,7 : 362–367.
24. Pazdro A, Haruštiak T, Šnajdauf M, Smejkal M, Schützner J, Pafko P, Tvrdoň J, Lischke R. Perforace jícnu. Rozhl Chir 2011;90,11 : 647–652.
25. Bohanes T, Neoral Č. Akutní mediastinitida. Rozhl Chir 2011;90,11 : 604–611.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2013 Issue 4-
All articles in this issue
- Syndrom břišního kompartmentu – přehled současných znalostí, diagnostiky a řešení
- Operace na vnitřních karotidách v lokoregionální anestezii na chirurgické klinice v Plzni za uplynulých 10 let (2002–2011)
- Lerichův syndrom
- Mediastinitida po perforaci jícnu
- Transplantace ledvin od dárců zemřelých na intoxikaci metanolem
- Kombinovaný výkon plicní resekce a radiofrekvenční ablace nádorů plic – kazuistiky
- Duplikatura žlučníku – vzácný nález
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Lerichův syndrom
- Syndrom břišního kompartmentu – přehled současných znalostí, diagnostiky a řešení
- Duplikatura žlučníku – vzácný nález
- Mediastinitida po perforaci jícnu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

