-
Medical journals
- Career
Lerichův syndrom
: V. Třeška; B. Čertík; M. Čechura; J. Moláček; R. Šulc; K. Houdek
: Chirurgická klinika FN a LFUK Plzeň, přednosta: Prof. MUDr. V. Třeška, DrSc.
: Rozhl. Chir., 2013, roč. 92, č. 4, s. 190-193.
: Original articles
Práce je věnována významnému životnímu jubileu prof. MUDr. Jiřího Valenty, DrSc.
Práce podpořena Výzkumným projektem P 36 Univerzity KarlovyÚvod:
Lerichův syndrom je uzávěr distální břišní aorty a/nebo obou společných pánevních tepen na aterosklerotickém podkladě. Projevuje se klaudikacemi až klidovými bolestmi, u mužů poruchami erekce.Materiál a metodika:
Na chirurgické klinice FN a LFUK v Plzni jsme v letech 2008–2012 řešili celkem 20 nemocných s Lerichovým syndromem. Jednalo se o 6 žen a 14 mužů průměrného věku 60,3 roku (41–76 let). Dle klasifikace TASC IIb byli 3 nemocní ve skupině C, 17 pak ve skupině D. Chronickou symptomatologii typu klaudikací (několik metrů až 200 m) či klidových bolestí mělo 15, akutní 5 nemocných. Jediným řešením byl aortobifemorální bypass s následnou antiagregační léčbou.Výsledky:
Primární 30denní průchodnost rekonstrukcí byla 100 %. 30denní perioperační mortalita byla 5 % (1 nemocný zemřel na akutní infarkt myokardu). Dva nemocní zemřeli v odstupu 2 a 4 let po operaci (10 %). Příčinou byla cévní mozková příhoda a bronchopneumonie. Do 5 let po operaci jsme provedli jen jednu končetinovou amputaci pro uzávěr periferního řečiště. V rozmezí dvou měsíců až 5 let po operaci byly průchodné všechny založené aortobifemorální rekonstrukce. Jedenkrát jsme po 3 letech resekovali raménko bifurkační protézy pro nepravé aneuryzma v třísle.Závěr:
Aortobifemorální bypass patří k metodám léčebné volby Lerichova syndromu především z hlediska jeho kvalitní dlouhodobé funkce. Endovaskulární léčba je vhodná u nemocných se závažnými komorbiditami.Klíčová slova:
Lerichův syndrom – symptomatologie – léčbaÚvod
Lerichův syndrom je definován jako těžké aterosklerotické postižení subrenální aorty a pánevních tepen vedoucí k vymizení pulzu v tříslech a způsobující různý stupeň ischemie dolních končetin od klaudikací po klidové bolesti. U mužů pak toto postižení způsobuje erektilní dysfunkci. Ještě donedávna byl jediným řešením Lerichova syndromu aortobifemorální, či ve výjimečných případech axillobifemorální bypass. V posledních několika letech jsou pak další možností léčby endovaskulární výkony.
Materiál a metodika
Na chirurgické klinice FN a LFUK v Plzni jsme v letech 2008–2012 řešili celkem 20 nemocných s Lerichovým syndromem (Obr. 1). Jednalo se o 6 žen a 14 mužů průměrného věku 60,3 roku (41–76let). Jedenáct nemocných (55 %) trpělo různou formou ischemické choroby srdeční (ICHS), 3 nemocní (15 %) byli diabetici II. typu, 12 nemocných (60 %) mělo různě kompenzovanou formu hypertenze, 2 nemocní (10 %) trpěli renální insuficiencí bez nutnosti dialyzační léčby. Čtrnáct nemocných bylo klasifikováno jako ASA 3, 6 nemocných pak jako ASA 4. Dle klasifikace TASC (Trans Atlantic Inter-Society Consensus) IIb byli 3 nemocní ve skupině C, 17 pak ve skupině D. Chronickou symptomatologii typu klaudikací (několik metrů až 200 m) či klidových bolestí mělo 15 (dle Rutherfordovy klasifikace I/3 – N=11; II/4 – N = 2: III/5 – N = 2), akutní 5 nemocných (dle Rutherfordovy klasifikace II/4 – N = 4; III/5 – N = 1) – Tab. 1. Jediným řešením byl aortobifemorální bypass s centrální anastomózou end to end (často s trombendarterektomií subrenální aorty) s následnou antiagregační léčbou. Jako cévní náhradu jsme u nemocných bez trofických defektů na periferii končetin použili cévní protézu Intergard (Maquet), u nemocných s periferními trofickými defekty pak cévní protézu Silvergraft (BBraun). Délka operačního výkonu u všech nemocných nepřesáhla 2,5 hod.
1. Uzávěr subrenální aorty – CTAG Fig. 1: Occlusion of the subrenal aorta – CTAG 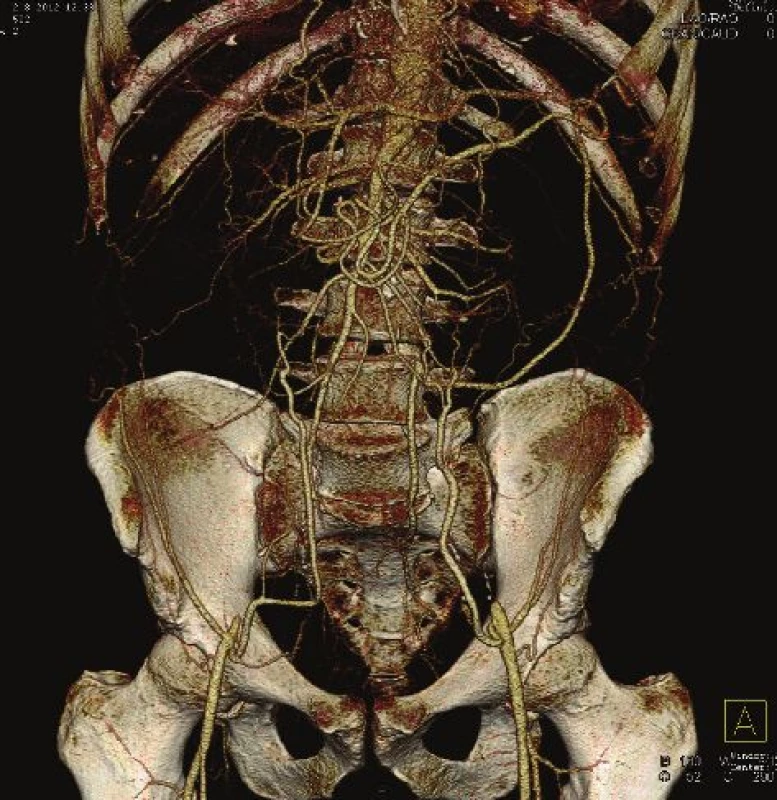
1. Skupina nemocných s Lerichovým syndromem (2008 –2012) Tab. 1: The group of patients with Leriche’s syndrome (2008–2012) 
Výsledky
Primární 30denní průchodnost rekonstrukcí byla 100 %. Průměrná doba hospitalizace byla 8,3 ± 1,7 dne. 30denní perioperační mortalita byla 5 % (1 nemocný zemřel na akutní infarkt myokardu). Dva nemocní zemřeli v odstupu 2 a 4 let po operaci (10 %). Příčinou byla cévní mozková příhoda a bronchopneumonie po amputaci končetiny v bérci pro diabetickou gangrénu při funkční pánevní rekonstrukci bez možnosti založit periferní cévní rekonstrukci. Do 5 let po operaci jsme provedli jen jednu končetinovou amputaci pro uzávěr periferního řečiště. V rozmezí dvou měsíců až 5 let po operaci byly průchodné všechny založené aortobifemorální rekonstrukce. Jedenkrát jsme po 3 letech resekovali raménko bifurkační protézy pro nepravé aneuryzma v třísle (Tab. 2).
2. Výsledky cévních rekonstrukcí u Lerichova syndromu (N = 20) Tab. 2: Results of vascular reconstructions in Leriche’s syndrome (N = 20) 
Diskuze
Lerichův syndrom byl poprvé popsán sirem Gilbertem Blanem v roce 1814 [1], nicméně první publikaci uveřejnil v roce 1923 René Leriche [2], po kterém je toto onemocnění také pojmenováno.
Lerichův syndrom je uzávěr distální břišní aorty a/nebo obou společných pánevních tepen na aterosklerotickém podkladě. Obecně se kompletní uzávěr infrarenální aorty vyskytuje u 3–9 % nemocných s aterosklerotickým postižením aortoilické oblasti [3]. Lerichův syndrom je charakterizován různou lokalizací postižení subrenální aorty. Pokud jde o tzv. distální postižení, které nepostihuje dolní mezenterickou tepnu, pak obyčejně dochází k vývoji četných kolaterál pro tepenné zásobení dolních končetin právě přes tuto tepnu. Při tzv. proximálním (juxtarenálním) postižení dochází k uzávěru dolní mezenterické tepny a uzávěr sahá do výše renálních tepen. Kolateralizace tepenného zásobení dolních končetin je pak vedena především přes viscerální řečiště (truncus coeliacus a arteria mesenterica superior) a lumbální tepny. K rizikovým faktorům vzniku Lerichova syndromu patří hyperlipemie, hypertenze, diabetes mellitus a kouření.
Z hlediska příznaků je důležité, zda se jedná o dlouhodobou chronickou symptomatologii (v pravém slova smyslu jde o Lerichův syndrom), nebo se projeví akutní symptomatologií v důsledku trombózy těžce ateroskleroticky postiženého aortoilického řečiště. K chronickým příznakům patří klaudikace až klidové bolesti, u mužů poruchy erekce. Akutním vyjádřením jsou klidové bolesti, poruchy senzitivity a hybnosti dolních končetin. V literatuře byla popsána různá jiná onemocnění spojená s Lerichovým syndromem jako akutní infarkt ledviny [4], akutní infarkt myokardu [5], palmoplantární pustolóza [6], akutní vznik paraplegie dolních končetin [7] či Löfflerova endokarditida [8] a další [9,10]. V diagnostice je dnes metodou volby angiografie cestou výpočetní tomografie (CTAG), digitální subtrakční angiografie (DSA) je pak spíše metodou využívanou při endovaskulární léčbě.
První zmínku o možnosti léčby chronického uzávěru subrenální aorty a pánevních tepen podává René Leriche 5. 12. 1923 na přednášce v Academie de chirurgie v Paříži, kdy navrhuje zcela nový přístup k řešení tohoto onemocnění – excizi postiženého úseku tepenného řečiště a jeho náhradu tepenným homograftem. Nicméně je ke svému návrhu stran jeho funkčnosti skeptický a přiklání se k sympatektomii jako jediné možné léčbě. Od Lerichovy vizionářské přednášky pak uplynula řada let, aby se v 50. a 60. letech minulého století diskutovalo na téma preference endarterektomie versus aortobifemorálního bypassu. Na začátku 70. let byla pak bifurkační rekonstrukce uznána jako metoda léčebné volby Lerichova syndromu. Od začátku 80. let se objevují práce, které preferují endovaskulární (perkutánní transluminální angioplastiku, stenty) léčbu jako metodu nabízející nemocným s Lerichovým syndromem stejné krátkodobé výsledky léčby jako otevřený chirurgický přístup [11,12].
V roce 2007 byla publikována nová verze [13] „Trans Atlantic Inter-Society Consensus“ (TASC IIb), která vychází ze závěrů TASC z roku 2000 pro léčbu nemocných s Lerichovým syndromem, který byl zařazen do skupiny C a D aterosklerotického aortoilického postižení. TASC IIb doporučuje jako metodu léčebné volby chirurgickou otevřenou léčbu pro skupinu C a D, endovaskulární léčbu pak jako alternativní postup u skupiny C. V roce 2011 pak Evropská kardiologická společnost navrhla endovaskulární léčbu jako metodu volby pro nemocné skupiny TASC C. Endovaskulární léčba by měla dle výše uvedených pravidel mít své místo též u nemocných skupiny TASC D, pokud tito trpí závažnými komorbiditami, které víceméně kontraindikují chirurgickou tepennou rekonstrukci [14]. Téhož roku European Society for Vascular and Endovascular Surgery upřednostňuje chirurgickou rekonstrukci jako metodu volby u nemocných s kritickou končetinovou ischemií především z hlediska kvalitních dlouhodobých výsledků.
Všechny výše uvedené studie mají dle našeho názoru jisté nedostatky – nevycházejí z prospektivních randomizovaných studií, které by oba léčebné způsoby porovnávaly, jsou zaměřené spíše na anatomii postižení cévního řečiště než na klinický obraz a symptomatologii, nezohledňují léčebnou preferenci nemocného, jeho komorbidity, léčebné preference pracoviště atd. V současnosti se proto čeká na výsledky TASC III konsenzu, který by měl řadu výše uvedených nedostatků zohlednit.
Závěr
Na naší klinice, kde cévní chirurgie má dlouholetou tradici podloženou velkými počty odoperovaných nemocných s kvalitními dlouhodobými výsledky, se domníváme, že aortobifemorální rekonstrukce je stále metodou volby v léčbě Lerichova syndromu. Dokazují to především dlouhodobé výsledky tohoto postupu. Výhodou otevřeného postupu je skutečnost, že počet reoperací z dlouhodobého hlediska je minimální, což nelze říci o endovaskulárních metodách uveřejňovaných v zahraničním písemnictví [15,16]. S tím pak úzce souvisejí ekonomické náklady na danou léčbu. Nicméně endovaskulární přístup je nepochybně metodou volby u nemocných se závažnými komorbiditami. V neposlední řadě nelze zapomínat na přání nemocného, jaký léčebný postup si vybere, a rovněž na zkušenosti s danou léčebnou metodou samotného pracoviště, což by mělo být jednoznačně zohledněno při volbě léčebného postupu. Ať už zvolíme tu či onu metodu léčby Lerichova syndromu, pak by to měla být metoda, která je pro daného nemocného optimální.
Prof. MUDr. Vladislav Třeška, DrSc.
U Českého dvora 11
326 00 Plzeň
e-mail: treska@fnplzen.cz
Sources
1. Marrocco-Trischitta MM, Bertoglio L, Tshomba Y, Kahlberg A, Marone EM, Chiesa R. The best treatment of juxtarenal occlusion is and will be open surgery. J Cardiovasc Surg 2012;53 : 307–312.
2. Leriche R. Des obliterations arterielles hautes (obliteration de la terminaison de lęaorte) comme causes des insuffisances circulatoires des membres inferieurs. Bull Mem Soc Chir Paris 1923;49 : 1404–1406.
3. Beard JD. Which is the best revascularization for critical limb ischemia: Endovascular or open surgery? J Vasc Surg 2008;48 : 11S–16S.
4. Lin ChW, Liu ChY, Chen ChH. Acute renal infarction: An atypical presentation of Lericheęs syndrome. Intern Med 2012; 51 : 2485.
5. Brajkovic AV, Gornik I, Zlopasa O, Vrdoljak R, Radonic R, Gasparovic V. Patient with acute myocardial infarction and Leriche syndrome. Inter Med 2010;49 : 349–350.
6. Murao K, Minato M, Kubo Y. Improvement of palmoplantar pustulosis lesions after angioplasty for Leriche syndrome. Australas J Dermatol 2012;42 : 1440–1442.
7. Akhaddar A, Eljebbouri B, Saouab R, Boucetta M. Acute paraplegia revealing Leriche syndrome. Intern Med 2012; 51 : 981–982.
8. Klag T, Schnetzke U, Benz R, Zanow J, Glaser A, Porner TC, Scholl S, Reiter A, Hochhaus A, Rosee PL. Ann Hematol 2012;91 : 139–141.
9. Frederick M, Newman J, Kohlwes J. Leriche syndrome. J Gen Intern Med 2010;25 : 1102–1104.
10. Kocaturk H, Bayram E, Cengiz CM, Karaca L. Apical hypertrophic cardiomyopathy combined with bilateral renal artery stenosis in Leriche syndrome: a rare coexistence. Heart Surg Forum 2008;11 : 361–364.
11. Setacci C, Galzerano G, Setacci F, De Donato G, Sirignano P, Kamargianni V, Cannizzaro A, Cappelli A. Endovascular approach to Leriche syndrome. J Cardiovasc Surg 2012;53 : 301–306.
12. Jonkind V, Akkersdijk GJ, Yeung KK, Wisselink W. A systematic review of endovascular treatment of extensive aortoiliac occlusive disease. J Vasc Surg 2010;52 : 1376–1383.
13. Norgren L, Hiatt WR, Dormandy JA, Nehler MR, Harris KA, Fowkes FG. Inter-Society Consensus for the Management of Peripheral Arterial Disease (TASC II). J Vasc Surg 2007;45:S5–S7.
14. Tendera M, Aboyans V. ESC Pocket Guidelines – www.escardio. org/guidelines 2011.
15. Bjorses K, Ivancev V, Riva L, Manjer J, Uher P, Resch T. Kissing stents in the aortic bifurcation – a valid reconstruction for aortoiliac occlusive disease. Eur J vasc Surg 2008;36 : 424–431.
16. Klonaris C, Katsargyris A, Tsekouras N, Alexandrou A, Giannopoulos A, Bastounis E. Primary stenting for aortic lesions: from single stenoses to total aortoiliac occlusions. J Vasc Surg 2008;47 : 310–317.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2013 Issue 4-
All articles in this issue
- Abdominal compartment syndrome – review of current knowledge, diagnosis and management
- Internal carotid artery surgery under locoregional anaesthesia at the Department of Surgery in Pilsen during the past 10 years (2002–2011)
- Leriche’s syndrome
- Mediastinitis after esophageal perforation
- Kidney transplantation from donors dying of methanol intoxication
- Combined procedure of pulmonary resection and radiofrequency ablation of lung tumours – case reports
- Double gallbladder – a rare congenital variation
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Leriche’s syndrome
- Abdominal compartment syndrome – review of current knowledge, diagnosis and management
- Double gallbladder – a rare congenital variation
- Mediastinitis after esophageal perforation
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

