-
Medical journals
- Career
Operace na vnitřních karotidách v lokoregionální anestezii na chirurgické klinice v Plzni za uplynulých 10 let (2002–2011)
Authors: B. Čertík; V. Třeška; J. Moláček; R. Šulc; M. Čechura
Authors‘ workplace: Chirurgická klinika FN Plzeň-Lochotín, přednosta: prof. MUDr. V. Třeška, DrSc.
Published in: Rozhl. Chir., 2013, roč. 92, č. 4, s. 185-189.
Category: Review
Práce je věnována významnému životnímu jubileu prof. MUDr. Jiřího Valenty, DrSc.
Práce podpořena Výzkumným projektem P 36 Univerzity Karlovy.Overview
Na chirurgické klinice v Plzni podstoupilo v 10letém období (2002–2011) operaci na vnitřní karotidě 1164 nemocných, průměrného věku 68 let (44–86 let). Celkem bylo provedeno 1304 výkonů na vnitřních karotidách, poměr výkonů u mužů a žen byl 912/392. Poměr výkonů pro asymptomatické a symptomatické nálezy byl 938/366. Poměr nemocných s jednostranným a oboustranným postižením vnitřní karotidy byl 930/234. Všechny operační výkony byly provedeny v lokoregionální anestezii. Z celkového počtu operací na vnitřních karotidách (1304) byla 30denní mortalita a morbidita 1,46 %.
Klíčová slova:
vnitřní karotida – endarterektomie – ischemická mozková příhodaÚvod
Prevalence ischemických cévních mozkových příhod (CMP) je v naší republice stále dvakrát až třikrát vyšší než v zemích západní Evropy a řadí se mezi nejčastější příčiny úmrtí. Proto jsou v naší republice zřizována cerebrovaskulární centra, která by měla zajistit komplexní léčbu u nemocných s akutní fází CMP [1].
Na druhou stranu máme v dnešní době již řadu možností k úspěšné léčbě a řešení aterosklerotického postižení karotického řečiště (od konzervativní léčby až po invazivní zásahy operační a endovaskulární), ale úspěšnost této léčby je v zásadě profylaktická, musí přijít dříve, než dokončená ischemická příhoda způsobí nezvratné změny v mozkové tkáni.
Aterosklerotické postižení karotické bifurkace má na svědomí 1/3 ischemických iktů, přičemž až v 80 % případů vznikají tyto ischemické příhody bez jakýchkoliv varovných příznaků [2]. Samostatnou problematiku tvoří tzv. němé infarkty (silent infarct), které proběhnou buď zcela němě, nebo jsou nemocným zapomenuty. Odhadem představují asi 11 % iktů. Lokalizace bývá hlavně lakunární, resp. hluboce uložená (79 %), kortikální 14 % a v přechodných zónách 7 %. Mezi častou příčinu těchto němých infarktů patří embolizace, ať už ze zdroje kardiálního, nebo intraarteriálního [3].
Jedná se tedy o velice zrádné, dlouhou dobu klinicky němé onemocnění, které se v konečné fázi manifestuje závažným, ve většině případů nereparabilním neurologickým postižením. Aterosklerotická karotická bifurkace sama o sobě nevede k iktu, ale ve většině případů jsou příčinou TIA či iktů nasedající trombus či exulcerovaný plát a následná embolizace uvolněných hmot do intrakraniálního řečiště. Samotná stenóza či dokonce uzávěr vnitřní karotidy mohou být zcela asymptomatické a na vzniku neurologické symptomatologie se spolupodílí v těchto případech ateroskleróza intrakraniálního řečiště a insuficience Willisova okruhu. Navíc je nutné k těmto hemodynamickým ischemiím připočítat i symptomatický kinking či coiling vnitřní karotidy.
Materiál a Metodika
Metodika vyšetřování a způsoby řešení
Nejvhodnější screeningovou vyšetřovací metodou k odhalení stenózy v krčním úseku karotid je DUSG (dopplerometrická ultrasonografie), která s vysokou přesností určí podle zrychlení krevního proudu ve vnitřní karotidě stupeň stenózy a v řadě případů i morfologii plátu, zda se jedná o plát tvrdý (sklerotický) nebo měkký (aterotrombotický). Ze zobrazovacích metod je nejvhodnější neinvazivní CTA (angiografie výpočetní tomografií), která dokonale zobrazí celé extrakraniální i intrakraniální řečiště, jeho průchodnost i anatomické uspořádání. Na základě těchto vyšetření označujeme nález na bifurkaci karotid a vnitřní karotidě jako významný, jestliže u asymptomatických nemocných přesahuje stupeň stenózy 60 % původního lumen tepny, u symptomatických nemocných přesahuje stupeň stenózy 50 % původního lumen tepny. Důležité je současně zhodnotit přítokové řečiště, tzn. aortální oblouk s odstupy velkých tepen, a výtokové řečiště, tzn. intrakraniální řečiště a průchodnost Willisova okruhu [4].
Přítomnost či nepřítomnost neurologické symptomatologie doostřuje úhel pohledu na významnost zjištěné stenózy karotidy. Proto bychom měli posuzovat každou stenózu karotidy vždy individuálně. V konečné úvaze o další léčbě stenózy karotidy zohlednit rozhodně i biologický věk nemocného a benefit karotické endarterektomie pro nemocného v širším kontextu (např. očekávání velkého chirurgického výkonu). V tomto směru je dnes již jednoznačně prokázaný přínos karotické endarterektomie významné stenózy simultánně nebo před velkými operačními výkony.
Léčba konzervativní spočívá ve zpomalení progrese aterosklerotických změn, snížení rizika vzniku nástěnné trombózy a následné embolizace. Proto je základem konzervativní léčby léčba arteriální hypertenze, léčba hypolipidemická a antiagregační. Při dobře zavedené konzervativní léčbě udávají studie snížení výskytu CMP až o 30 %.
Operační výkony na karotidách lze provádět v celkové anestezii nebo lokoregionální anestezii. Existuje několik technik karotické endarterektomie (CEA). Mezi hlavní techniky CEA řadíme podélnou endarterektomii a everzní endarterektomii. U podélné CEA je uzavírána arteriotomie přímou suturou nebo záplatou, everzní technika je prováděna buď klasickým šikmým odstřižením vnitřní karotidy z bulbu, nebo modifikovaně přetnutím společné karotidy pod bulbem. Mezi další výkony na karotidách řadíme parciální resekce pro kinking a coiling, náhrady vnitřní karotidy či její transpozici. Každá z operačních technik má své výhody i nevýhody a jejich uplatnění je závislé především na patologicko-anatomickém nálezu. Proto by měl chirurg zabývající se operacemi karotid zvládat všechny tyto techniky. Ve srovnávacích klinických studiích nebyl prokázaný statistický rozdíl v operační mortalitě a morbiditě mezi podélnou CEA a everzní CEA. Významný rozdíl nebyl prokázán ani v dlouhodobých výsledcích, nicméně významný rozdíl byl zjištěn ve výskytu asymptomatických restenóz či uzávěrů operované ACI ve prospěch everzní techniky [5].
Endovaskulární řešení významné stenózy v karotickém řečišti (CAS) představuje zavedení stentu přes postižený stenotický úsek tepny, který má zajistit dostatečné průtočné lumen. Prakticky se jedná o roztlačení materiálu způsobujícího stenózu tepny do stran a v závislosti na charakteru plátu je přípustná i výsledná reziduální stenóza. Výskyt periprocedurální intrakraniální embolizace roztlačovaných hmot se snaží intervenční radiologové snížit používáním protektivních zařízení.
Sestava
Na chirurgické klinice v Plzni podstoupilo v 10letém období (2002–2011) operaci na vnitřní karotidě 1164 nemocných průměrného věku 68 let (44–86 let). Celkem bylo provedeno 1304 výkonů na vnitřních karotidách, poměr výkonů u mužů a žen byl 912/392. Poměr výkonů pro asymptomatické a symptomatické nálezy byl 938/366 (Tab. 1). Poměr nemocných s jednostranným a oboustranným postižením vnitřní karotidy byl 930/234. Poměr nemocných s oboustrannou karotickou endarterektomií a nemocných s jednostrannou karotickou endarterektomií při druhostranném uzávěru vnitřní karotidy byl 136/98. Z celkového počtu výkonů na vnitřních karotidách bylo provedeno 952 endarterektomií everzní technikou (73 %), 300 endarterektomií podélnou technikou (23 %). V 52 případech (4 %) byla provedena pouze operační revize a od výkonu ustoupeno pro kompletní uzávěr vnitřní karotidy nebo těžké sklerotické postižení zasahující vysoko pod bazi lební (Tab. 2). V průběhu operačního výkonu byl v 9 % případů do vnitřní karotidy zaveden shunt. Všechny operační výkony byly provedeny v lokoregionální anestezii.
Table 1. Soubor nemocných 1. 1. 2002 – 31. 12. 2011 Tab. 1: Group of patients 1. 1. 2002 – 31. 12. 2011 
Table 2. Operační výkony na vnitřních karotidách (období 2002–2011) Tab. 2: Surgical procedures on the internal carotid artery (period 2002-2011) 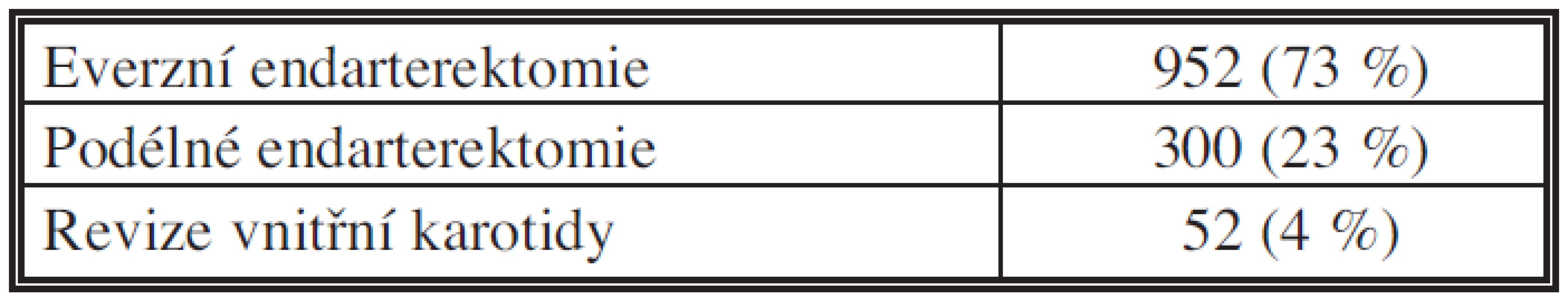
Výsledky
Z celkového počtu výkonů na vnitřních karotidách jsme provedli 135 endarterektomií před kardiochirurgickým výkonem, z toho 98 výkonů simultánně. Také u simultánních výkonů byly provedeny endarterektomie vnitřní karotidy v regionální anestezii a po nekomplikovaném průběhu tohoto výkonu byl nemocný uveden do celkové anestezie pro následující kardiochirurgický výkon.
Z celkového počtu operačních výkonů na vnitřních karotidách (1304) zemřelo 10 nemocných (mortalita 0,77 %). Ve 4 případech byla příčinou smrtelná ischemická mozková příhoda, ve 2 případech smrtelné intrakraniální krvácení a ve 4 případech kardiální smrt.
Perioperačních mozkových příhod jsme zaznamenali celkem 13. V 10 případech ischemických mozkových příhod jsme při CTA vyšetření zjistili trombózu operované karotidy. Urgentní reoperací s uzávěrem operované karotidy záplatou nebo její náhradou jsme v 6 případech nemocné zachránili a neurologický deficit se z větší části reparoval, ve 4 případech byly příhody smrtelné. Ve zbylých 3 případech se jednalo o perioperační TIA s úpravou neurologického deficitu ad integrum.
Preparaci na krku v lokoregionální anestezii je nutné vzhledem k plnému vědomí nemocných vést velice šetrně, a proto jsme v žádném případě nezaznamenali pooperační lézi n. VII, XII ani jinou závažnou ranou komplikaci, která by nás nutila k operační revizi.
Průměrná doba hospitalizace byla 4 dny. Všechny nemocné jsme pooperačně zvali v pravidelných intervalech (první kontrola do 6 měsíců od operace a druhá za rok). U nemocných jsme kontrolovali neurologický nález a DUSG vyšetřením jsme vyhledávali restenózy operovaných karotid. Při DUSG podezření na restenózu ≥50 % jsme kontrolovali nález CTA vyšetřením a při potvrzení významné restenózy ≥60 % byl těmto nemocným zaveden endovaskulárně stent. Reoperace restenóz jsme neprováděli. Z celého souboru se k vyzvanému vyšetření nedostavilo 58 nemocných.
Je známo, že maximum restenóz je v prvním roce a do druhého roku od operace. Pro chirurga je však narůstající počet nemocných neúnosný, proto jsme naši vlastní kontrolu omezili právě na 2 kontroly do půl roku a po roce a dále jsou nemocní sledováni v pravidelných ročních intervalech v angiologické poradně I. interní kliniky. Kolegyně z angiologické poradny nás o výsledcích informují a indikace k řešení – tzn. CAS – je vždy společnou rozvahou v cévně-radiologickém indikačním semináři. Současně je tak zajištěna i optimální interní léčba a sledování nálezu na druhostranném karotickém řečišti.
Prokázali jsme celkem 30 významných (≥60 %) asymptomatických restenóz (2,3 %). V 18 případech se jednalo o restenózu operované karotidy podélnou technikou (6 %), v 12 případech o restenózu operované karotidy everzní technikou (1,3 %). Dále jsme prokázali 8 asymptomatických uzávěrů operované karotidy (0,6 %). V 7 případech se jednalo o uzávěr operované karotidy podélnou technikou, v 1 případě o uzávěr operované karotidy everzní technikou (Tab. 3). U 1106 zkontrolovaných nemocných jsme nezaznamenali neurologickou symptomatologii z operované karotidy ani zhoršení předchozího neurologického stavu.
Table 3. Výsledky operací vnitřních karotid (období 2002–2011) Tab. 3: The results of operations on the internal carotid artery (period 2002–2011) 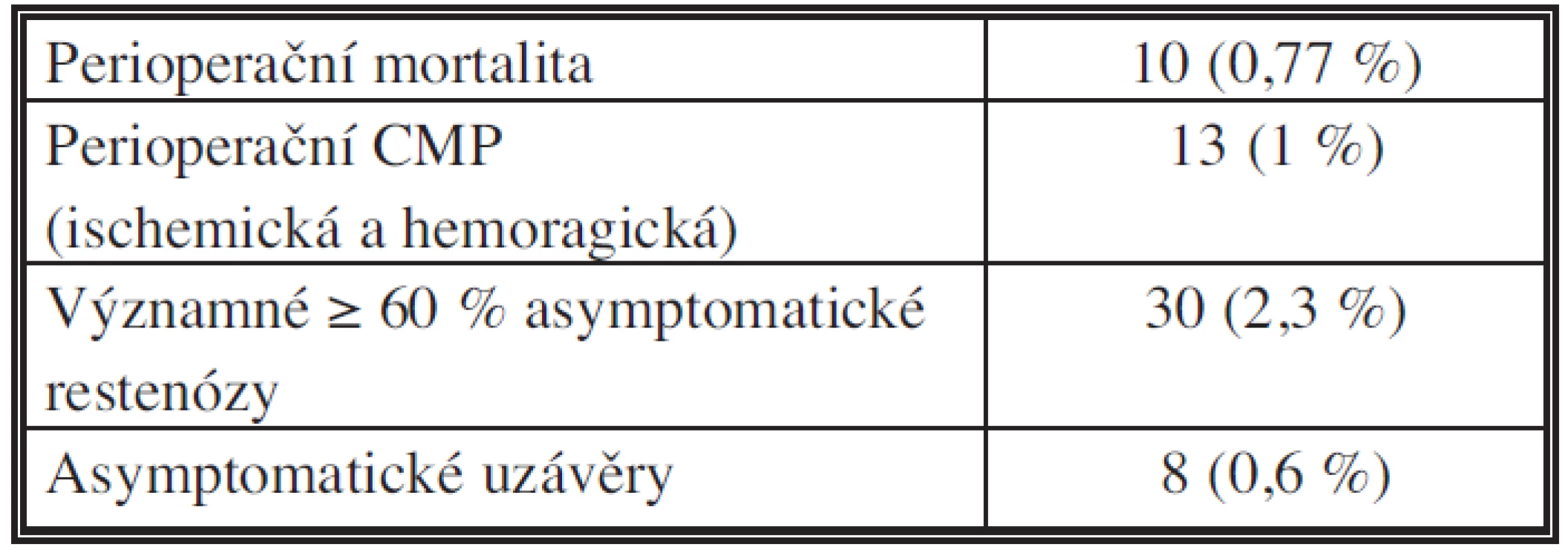
Diskuze
Přísnost indikačních kritérií k operaci asymptomatických stenóz vnitřních karotid doporučené evropskou společností neodpovídá dnešním znalostem o aterosklerotickém postižení karotické bifurkace a jeho možným důsledkům. Přestože v úvodu ESVS guidelines je uvedeno, že téměř v 80 % se ischemické mozkové příhody z karotického povodí objeví náhle bez varování a navíc je známo, že až 10 % ischemických příhod může vzniknout bez zjevné symptomatologie (nálezy na CT mozku s negativním neurologickým vyšetřením), neklade evropská společnost důraz na profylaktické řešení aterosklerotických změn bifurkace karotid [2,3,6].
Jestliže připustíme, že v řadě případů u nemocných velice obtížně hodnotíme neurologickou symptomatologii, respektive obtížně rozhodujeme, zda pravá či levá strana je zodpovědná například za fatickou poruchu při zrcadlovém aterosklerotickém postižení karotid anebo za krátkodobé bezvědomí bez následné lateralizace apod., musíme si také připustit, že matematické dělení nemocných na + symptomy či – symptomy je velice ošidné. V době, kdy je jednoznačně ve studiích prokázána redukce ischemických příhod po CEA nejen z ipsilaterální strany, ale dokonce i z kontralaterální strany – tzn. dvojnásobná protekce, lze riskovat u tzv.„asymptomatických“ stenóz pod 70 % neindikováním k CEA a vyčkávat až na symptomatologii?
Indikace k odstranění stenózy vnitřní karotidy narůstá s procentuálním zúžením této tepny a s proběhlou symptomatologií. Na našem pracovišti indikujeme nemocné po tranzitorních ischemických atakách k endarterektomii i při 50% stenóze vnitřní karotidy, zvláště je-li plát exulcerován nebo se jedná o měkký, aterotrombogenní materiál. U asymptomatických nemocných indikujeme k operaci stenózy vnitřní karotidy nad 60 %, zvláště pak jako profylaktické výkony u nemocných před velkými cévními či kardiochirurgickými operacemi.
K endovaskulárnímu řešení (CAS) indikujeme pouze vysoce rizikové nemocné nebo nemocné nevhodné z anatomických důvodů k CEA. Jako riziko operačního výkonu nestavíme na první místo věk nemocného, naopak u 80letých nemocných upřednostňujeme CEA pro nižší výskyt perioperačních embolizací oproti CAS. U extrémně rizikových asymptomatických nemocných doporučujeme konzervativní léčbu [7,8].
Otázka volby operační techniky zůstává otevřená. Jsou pracoviště preferující podélnou endarterektomii s obligátním uzávěrem arteriotomie záplatou a pracoviště preferující everzní techniky. Z našeho souboru nemocných je patrno, že upřednostňujeme everzní techniky CEA před standardními podélnými CEA. U podélné CEA uzavíráme arteriotomii záplatou pouze u gracilní tepny, u everzní CEA často doplňujeme parciální resekci k vyrovnání průběhu tepny (Obr. 1,2,3).
Image 1. Vypreparovaná bifurkace karotid, na ACI kinking a nad ním naložena cévní svorka Fig. 1: Prepared carotid bifurcation, the ICA kinking and above it loaded vascular clamp 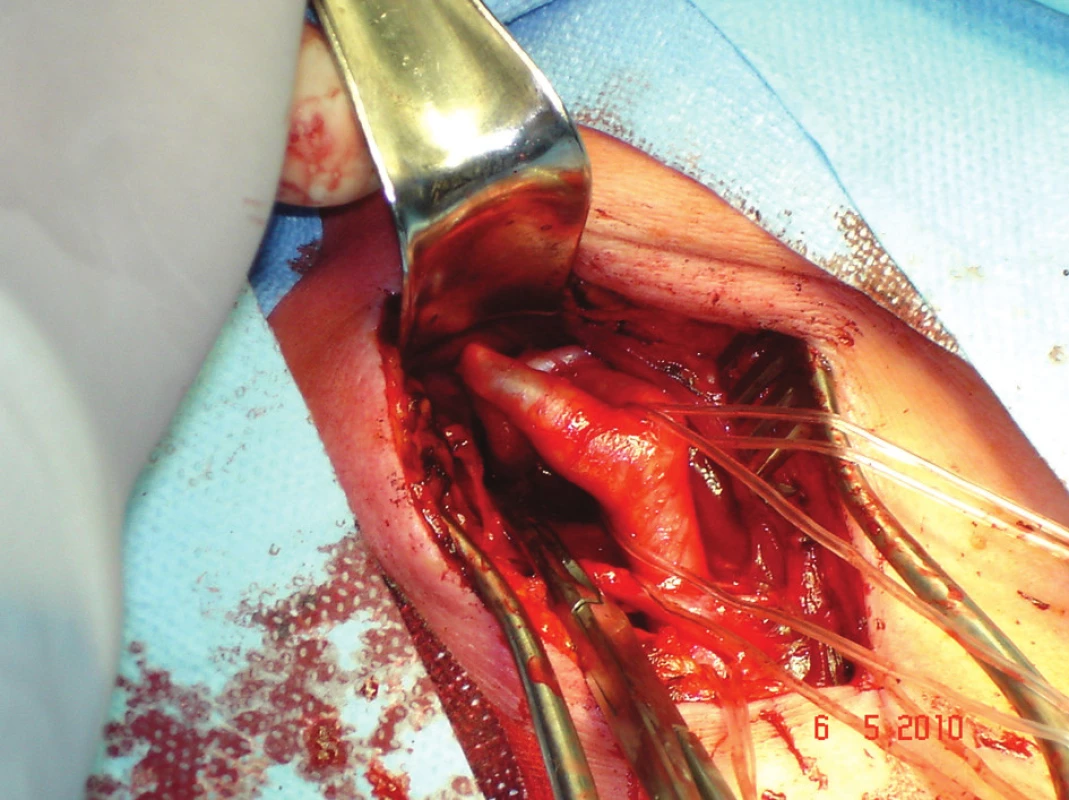
Image 2. ACI po endarterektomii a parciální resekci Fig. 2: ICA after endarterectomy and partial resection 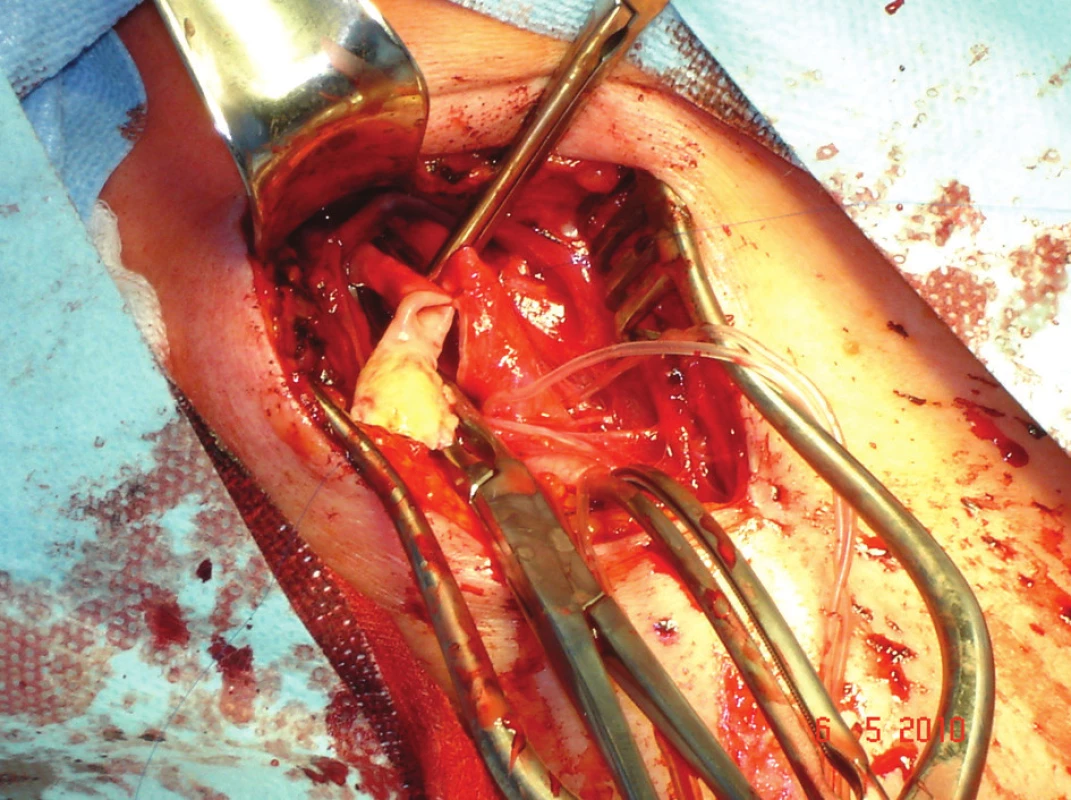
Image 3. Dokončený operační výkon, neporaněný n.XII a cervikální ansa Fig. 3: Completed surgery, uninjured n.XII and cervical ansa 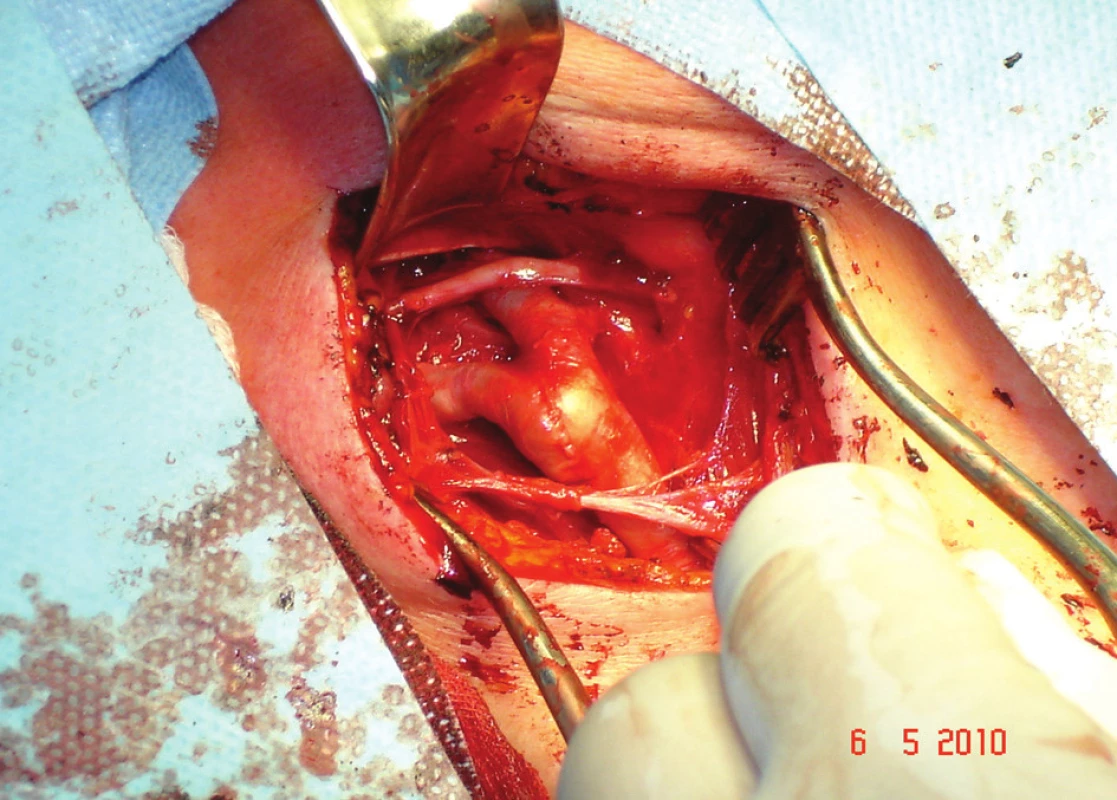
Ve shodě s proběhlými studiemi i v našem souboru nemocných jsme prokázali v pozdních výsledcích nižší četnost restenóz a uzávěrů u everzní endaterektomie [9,10]. Otázka způsobu anestezie v průběhu operačního výkonu na vnitřní karotidě není dořešena. Jsou pracoviště preferující celkovou anestezii a pracoviště preferující lokoregionální anestezii. Celková anestezie je komfortní pro nemocného i chirurga, není však vhodná pro polymorbidní nemocné. Lokoregionální anestezie je méně komfortní pro nemocného, je však únosná i pro vysoce rizikové nemocné [11,12]. V průběhu operace na vnitřní karotidě v lokoregionální anestezii není potřebné složitě monitorovat krevní zásobení mozku, protože neurologická odezva na svorkování vnitřní karotidy je dobře sledovatelná. V pooperačním průběhu je rychle patrná změna v neurologickém stavu nemocného a umožní případnou reoperaci v následujících 3 hodinách. Z těchto důvodů na našem pracovišti jednoznačně preferujeme lokoregionální anestezii při operaci karotid. V našem souboru byli všichni nemocní operováni v lokoregionální anestezii bez nutnosti konverze na celkovou anestezii. Pozitivním hodnotícím kritériem pro lokoregionální anestezii je i spokojenost nemocných, což dokládá především skupina nemocných, kteří podstoupili operační výkon i na kontralaterální straně v lokoregionální anestezii (Obr. 4).
Image 4. Nemocný připravený k operaci ACI vlevo v lokoregionální anestezii (Detail na nástroj k monitoraci krevního zásobení mozku v pravé ruce.) Fig. 4: Patient is ready for surgery of the left ICA under locoregional anesthesia (Detail of a tool for monitoring blood supply to the brain in the right hand.) 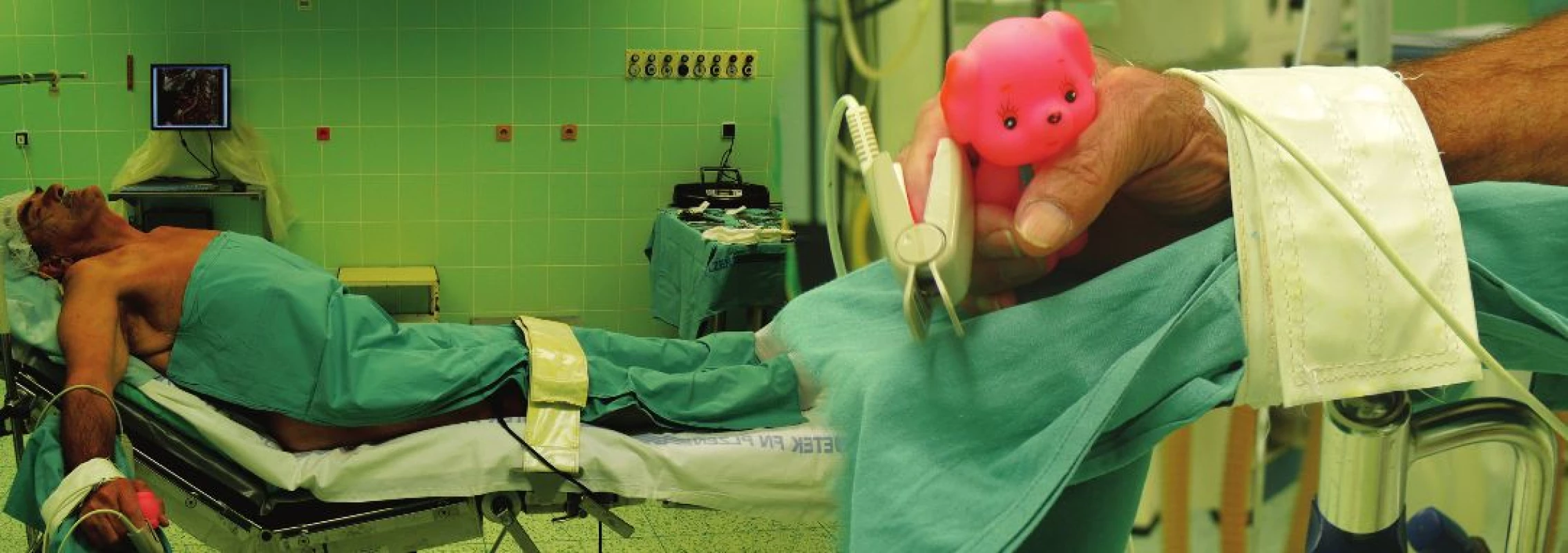
Závěr
Konečné rozhodnutí o způsobu řešení závažného nálezu na karotickém řečišti by mělo být podřízeno především celkovému stavu nemocného, lokálnímu nálezu na krku a anatomickému nálezu na postiženém karotickém řečišti. Proto je nezbytné, aby operující chirurg ovládal všechny techniky karotické endarterektomie a konečné rozhodnutí podřídil perioperačnímu nálezu a stejně anesteziolog dokázal bezpečně podat jak lokoregionální anestezii, tak anestezii celkovou.
Nízké procento perioperačních komplikací a dlouhodobé výborné výsledky po operacích karotid v cévních centrech dokládají prioritu operačního řešení významných nálezů na vnitřních karotidách v prevenci a léčbě ischemických mozkových příhod. Soubor nemocných z chirurgické kliniky v Plzni dokládá výhody lokoregionální anestezie při operacích vnitřních karotid, výhody zdravotní pro nemocného i ekonomické pro celou nemocnici.
Doc. MUDr. Bohuslav Čertík, Ph.D.
Valcha E1713,
301 00 Plzeň
e-mail: certik@fnplzen.cz
Sources
1. Vlachová I. Pohled na problematiku cévních mozkových příhod. Editorial Causa Subita 2004;8 : 296.
2. ESVS Guidelines. Invasive Treatment for karotid Stenosis: Indications, techniques. Eur J Vasc Endovasc Surg 2009;37 : 1–19.
3. Bednařík J, Ambler Z, Růžička E, et kol. Klinická neurologie – speciální část. Praha, Triton 2010.
4. Čertík B, a kol. Onemocnění karotid a velkých cév aortálního oblouku. Praha, Grada Publishing 2005 : 61–65.
5. Cao P, Giordano G, De Rango P, Zannetti S, Chiesa R, Coppi G, Palombo D, Peinetti F, Spartera C, Stancanelli V, Vecchiati E. Collaborators of the EVEREST Study Group. Eversion versus conventional carotid endarterectomy: Late results of a prospective multicenter randomized trial. J Vasc Surgery 2000; 31 : 19–30.
6. MRC Asymptomatic Carotid Surgery Trial (ACST) Collaborative Group. Prevention of disabling and fatal strokes by successful karotid endarterectomy in patients without recent neurological symptoms: randomised controlled trial. Lancet 2004;363 : 1491–1502.
7. Mas JL, et al for the EVA-3S Investigators. Endarterektomy versus stenting in patiens with symptomatic severe karotid stenosis. N Eng J Med 2006;355 : 1660–71.
8. SPACE Collaborative Group. 30 day results from the SPACE trial of stent-protected angioplasty versus karotid endarterectomy in symptomatic patiens: A randomised non-inferiority trial. Lancet 2006; 368 : 1239–47.
9. Toole JF. Surgery for carotid artery stenosis. BMJ 2004; 329 : 635–636.
10. Katras T, Baltazar U, Rush DS, Sutterfield WCh, Harvill LM, Stanton PE. Durability of eversion karotid endarterectomy: Comparison with primary closure and carotid patch angioplasty. J Vasc Surgery 2001;34 : 453–458.
11. Illky KA, Shortell CK, Zhang R, Sternbach Y, Rhodes JM, Davies MG, Ouriel K, Tansky W, Johansson M, Green RM. Carotid endarterectomy then and now: outcome and cost-effectiveness of moderne practice. Surgery 2003;134 : 705–712.
12. Sternbach Y, Illing KA, Zhang R, Shortell CK, Rhodes JM, Davies MG, Lyden SP, Green RM. Hemodynamic benefits of regional anesthesia for carotid endarterectomy. J Vasc Surg 2002; 35 : 333–339.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2013 Issue 4-
All articles in this issue
- Syndrom břišního kompartmentu – přehled současných znalostí, diagnostiky a řešení
- Operace na vnitřních karotidách v lokoregionální anestezii na chirurgické klinice v Plzni za uplynulých 10 let (2002–2011)
- Lerichův syndrom
- Mediastinitida po perforaci jícnu
- Transplantace ledvin od dárců zemřelých na intoxikaci metanolem
- Kombinovaný výkon plicní resekce a radiofrekvenční ablace nádorů plic – kazuistiky
- Duplikatura žlučníku – vzácný nález
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Lerichův syndrom
- Syndrom břišního kompartmentu – přehled současných znalostí, diagnostiky a řešení
- Duplikatura žlučníku – vzácný nález
- Mediastinitida po perforaci jícnu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

