-
Medical journals
- Career
Výsledky jednoročního přežití u nemocných po resekci hlavy slinivky břišní s resekcí žil portomezenterické oblasti (PMO)
Authors: R. Gürlich 1; M. Oliverius 2; K. Lipár 2; M. Varga 2; J. Špičák 3; P. Štirand 3; A. Valsamis 2; J. Novotný 4; F. Vyhnánek 1
Authors‘ workplace: Chirurgická klinika 3. LF UK a FNKV, přednosta: prof. MUDr. Robert Gürlich, CSc. 1; Klinika transplantační chirurgie IKEM, přednosta prof. MUDr. M. Adamec, CSc. 2; Klinika hepatogastroenterologie IKEM, přednosta: prof. MUDr. J. Špičák, CSc. 3; Onkologická klinika 1. LF UK Praha, přednosta: prof. MUDr. Luboš Petruželka, CSc. 4
Published in: Rozhl. Chir., 2009, roč. 88, č. 8, s. 417-421.
Category: Monothematic special - Original
Overview
Úvod:
Hemipankreatoduodenektomie je standardní technikou chirurgické léčby karcinomu hlavy pankreatu. Indikace k resekci mezenterické a/nebo portální žíly dosud nejsou všeobecně přijímány. V původním sdělení shrnujeme výsledky jednoročního přežití našeho souboru operovaných.Metodika:
Od 7/2005 do 7/2008 jsme na Klinice transplantační chirurgie IKEM provedli 13 resekčních výkonů na pankreatu se současnou resekcí mezenterické, nebo portální žíly. U sledovaného souboru jsme hodnotili zejména výskyt perioperačních komplikací, 30 denní mortalitu a celkovou dobu přežití.Výsledky:
Soubor tvořilo 13 pacientů, 8 mužů a 5 žen, s průměrným věkem 66 let (48 až 85 let). Současně s resekcí hlavy slinivky břišní jsme provedli resekci v. portae (6x), v. mesenterica superior (3x) nebo obou cév (4x). Z tohoto souboru u 11 nemocných operace proběhla s delším časovým odstupem než jeden rok od vyhodnocení.
V rekonstrukční fázi portomezenterické žíly jsme anastomózu koncem ke konci zvolili u 8 nemocných, u dvou byla nutná náhrada resekované žíly vnitřní jugulární žílou. U třech pacientů byla excidována část cévní stěny uzavřena prostou suturou defektu.
Z našeho souboru 11 nemocných se 5 operovaných dožilo 12 měsíců. Tři pacienti zemřeli z důvodu primární diagnózy a čtvrtý zemřel dva měsíce po operaci na interní komplikace.Závěr:
Domníváme se, že hemipankreatoduodenektomie se současnou resekcí cév PMO by měla být standardní metodou léčby u indikovaných nemocných, prováděnou ve specializovaných centrech.Klíčová slova:
hemipankreatoduodenektomie – resekce cév – karcinom pankreatuÚVOD
První hemipankreatoduodenektomii (PD) provedl Walter Kausch v roce 1912 a Allan Whipple v roce 1934. Od počátku byl tento výkon vysoce technicky náročný a byl provázen vysokou morbiditou a mortalitou. V současnosti centra pankreatické chirurgie uvádějí mortalitu resekce hlavy slinivky břišní v rozmezí 0,7–3 % [1]. Přes tento pokrok v technice vlastního výkonu zůstává prognóza onemocnění špatná. Snaha zlepšit dlouhodobé přežití vedla řadu chirurgů k zavádění rozšířené resekci pankreatu, která není jednoznačně vyjádřena, ale v různých modifikacích zahrnuje následující typy výkonů: a) pankreatektomii, b) rozšířenou lymfadenektomii, c) současnou resekci portální a/nebo horní mezenterické žíly. První resekci a rekonstrukci horní mezenterické žíly (SMV) při hemipankreatoduodenektomii popsal Moore v roce 1951 [2]. V následujícím období byly radikální resekční výkony spojené s resekcí cév propagovány zejména japonskými autory. Západoevropskými a americkými chirurgy byly tyto výkony spíše odmítány. I v současnosti není resekce cév při PD všeobecně přijímána. Stále probíhá diskuse, zda u tohoto technicky velmi náročného výkonu převáží onkologický prospěch nad rizikem závažných pooperačních komplikací. V české literatuře nacházíme již standardně zprávy o výsledcích chirurgické léčby nemocných s karcinomem hlavy slinivky břišní, včetně uplatnění miniinvazivních technik [3, 4, 5, 6]. Zprávu o současné resekci cév portomezenterické oblasti publikovanou českými autory jsme nenašli. Proto předkládáme naše výsledky souboru resekcí hlavy slinivky břišní s jednoročním odstupem od operace.
MATERIÁL A METODIKA
Soubor tvoří operovaní na Klinice transplantační chirurgie IKEM od dubna 2005 do června 2008. Předoperačně byli všichni nemocní vyšetřeni podle standardního protokolu. Předoperační vyšetření zahrnuje (CT břicha, RTG hrudníku, stanovení onkomarkerů, endosonografii s biopsií a základní předoperační interní vyšetření). Při podezření na prorůstání nádoru do žíly mezenterickoportální oblasti byl nemocným nabídnut resekční výkon se současnou resekcí cévní. Byl podrobně vysvětlen rozsah výkonu i možné komplikace.
Kontraindikace k resekčnímu výkonu jsme stanovili tyto: předoperačně špatný celkový zdravotní stav nemocného, který by vylučoval rozsáhlý chirurgický výkon, nesouhlas nemocného s výkonem, předoperačně zjištěné známky generalizace, peroperačně známky celkové nebo lokální generalizace onemocnění. Žádný nemocný indikovaný k operačnímu výkonu neměl předoperačně známky generalizace.
Pro přístup do břišní dutiny používáme oboustrannou subkostální laparotomii. Whipplovu i pylorus šetřící resekci hlavy slinivky břišní provádíme standardním způsobem [7, 8]. Pro resekci žil portomezenterické oblasti jsme se rozhodli pokud se při preparaci nedařilo oddělit stěnu cévní od hlavy slinivky břišní a palpačně byly známky infiltrace žíly. Vlastní resekci cév jsme vždy prováděli po dostatečném uvolnění portální, lienální i horní mezenterické žíly při naložení cévních svorek. Snažili jsme se vlastní resekci cévy provést na závěr resekční fáze operace. Rutinně provádíme lymfadenektomii pankreatikoduodenální, horní a dolní pylorické, celiakálního trunku, hepatické arterie, horní mezenterické a střední kolické cévy. Před naložením svorek jsme použili standardní techniku heparinizace. V pooperačním období jsme podávali váhou adjustovanou dávku nízkomolekulárního heparinu.
Sledovaný soubor jsme vyhodnotili k 1. červnu 2008. U sledovaného souboru jsme hodnotili perioperační komplikace, 30denní mortalitu, celkovou dobu přežití.
VÝSLEDKY
Ve sledovaném období jsme provedli 116 výkonů na slinivce břišní. Resekci hlavy slinivky břišní u 83 nemocných, resekci kaudy u 13, pankreatektomii u 8 a Freyovu operaci u 12 operovaných. Pro adenokarcinom slinivky břišní jsme operovali 59 nemocných. Z tohoto počtu 39 operovaných podstoupilo hemipankreatektomii. U 13 nemocných jsme současně resekovali horní mezenterickou a/nebo portální žílu (22 %).
Z celkového počtu 116 výkonů na pankreatu byl u 59 pacientů histologicky diagnostikován karcinom. Do sledovaného souboru bylo zařazeno 13 pacientů, 8 mužů a 5 žen, s průměrným věkem 66 let (48 až 85 let). Současně s resekcí hlavy slinivky břišní jsme provedli resekci v. portae (6x), v. mesenterica superior (3x) nebo obou cév (4x) pro suspektní tumorózní infiltraci. U všech 13 nemocných zařazených do sledování byl histologicky potvrzen duktální adenokarcinom pankreatu.
Table 1. Soubor nemocných Tab. 1. The patient group 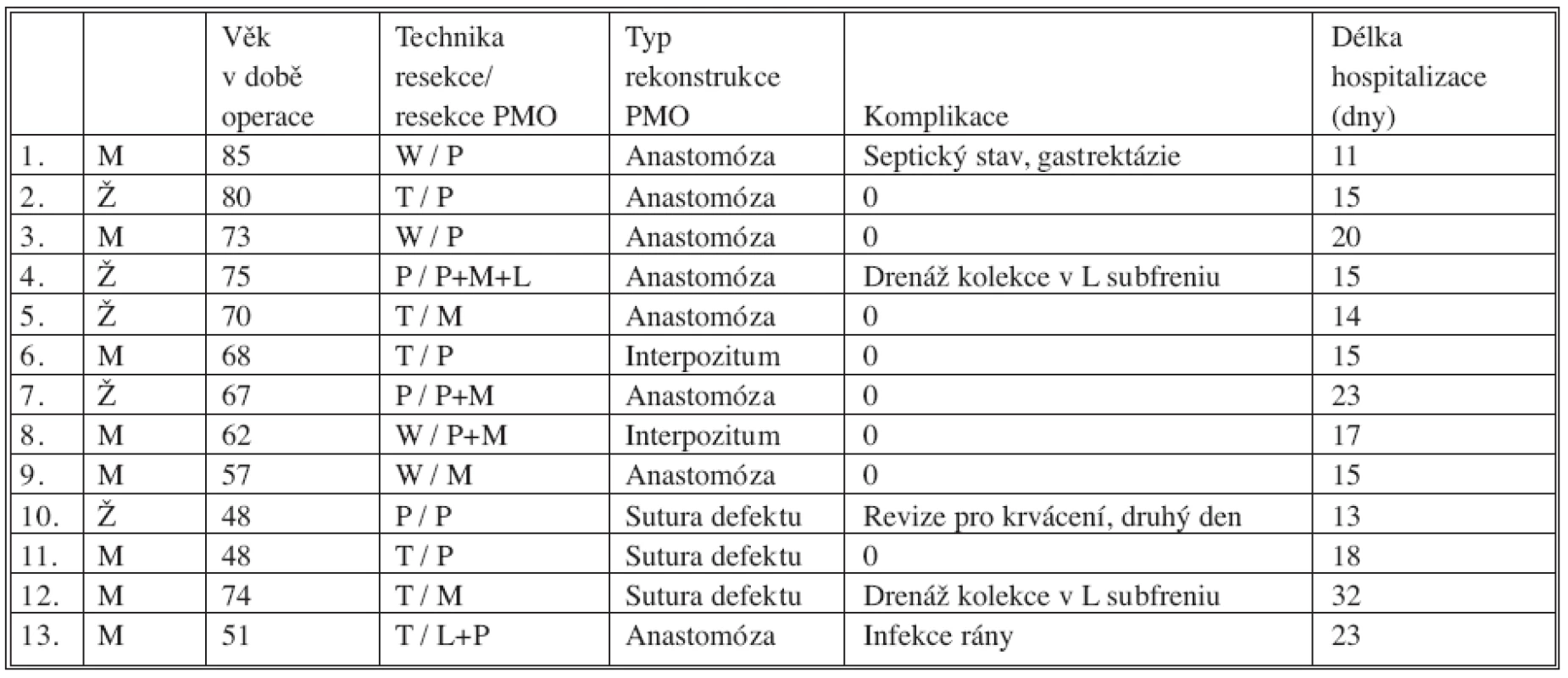
vysvětlivky: W – Whipple resekce T – Traverso-Longmire resekce P – pankreatektomie Po – resekce porty M – resekce horní mezenterické žíly L – resekce lienální žíly ETE – konec ke konci G – použití cévního interponátu Průměrná délka hospitalizace byla 18 dní (11 až 32 dní). Z toho průměrně 4,8 dne na jednotce intenzivní péče (2 až 10 dní). Průměrná délka operace byla 396 minut (233 až 602 minut), krevní ztráta 930 ml (neměřitelná až 2 500 ml) a bylo podáno v průměru 1,4 erymas (0 až 6). Grading nádorů byl podle AJCC (American Joint Committee on Cancer Staging manual, 6. vydání) 9x IIb, 1x IIa, 1x III a 2x IIIb. V pTNM systému bylo pT3 pN1 pMX hodnoceno 12 pacientů, pT4 u jednoho nemocného. V pěti resekátech bylo popsáno prorůstání tumoru do cévní stěny, bez invaze do cévního lumen, v jednom resekátu s prorůstáním do lumen cévy (Obr. 1).
Image 1. Resekovaná část hlavy slinivky břišní s prorůstáním tumoru do lumen cévy Fig. 1. Aresected part of the pancreatic head with the tumor penetrating into the vascular lumen 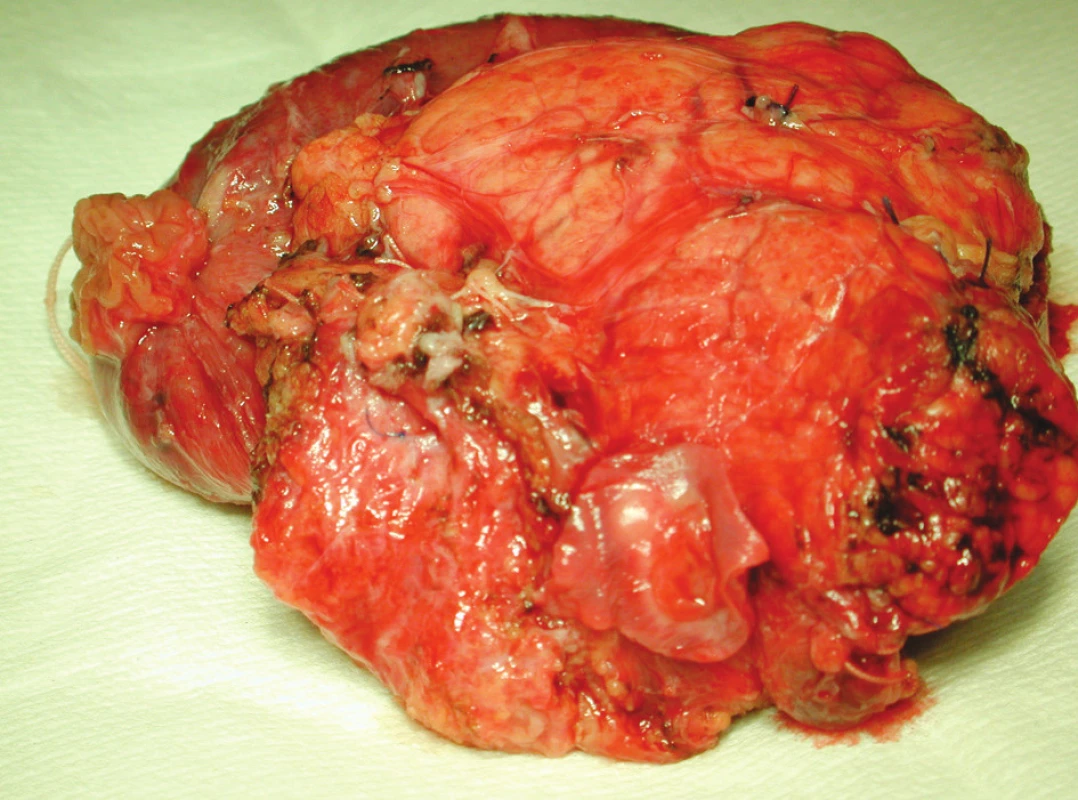
Cévní rekonstrukce byla provedena koncem ke konci bez napětí v 8 případech s maximální resekovanou části cévy délky 6 cm (Obr. 2). Ve dvou případech byla nutná náhrada resekované portální žíly vnitřní jugulární žílou. U třech pacientů byla excidovaná část cévní stěny uzavřena prostou suturou defektu.
Image 2. Obr. 2. Anastomóza portální žíly koncem ke konci Fig. 2. End-to-end portal vein anastomosis 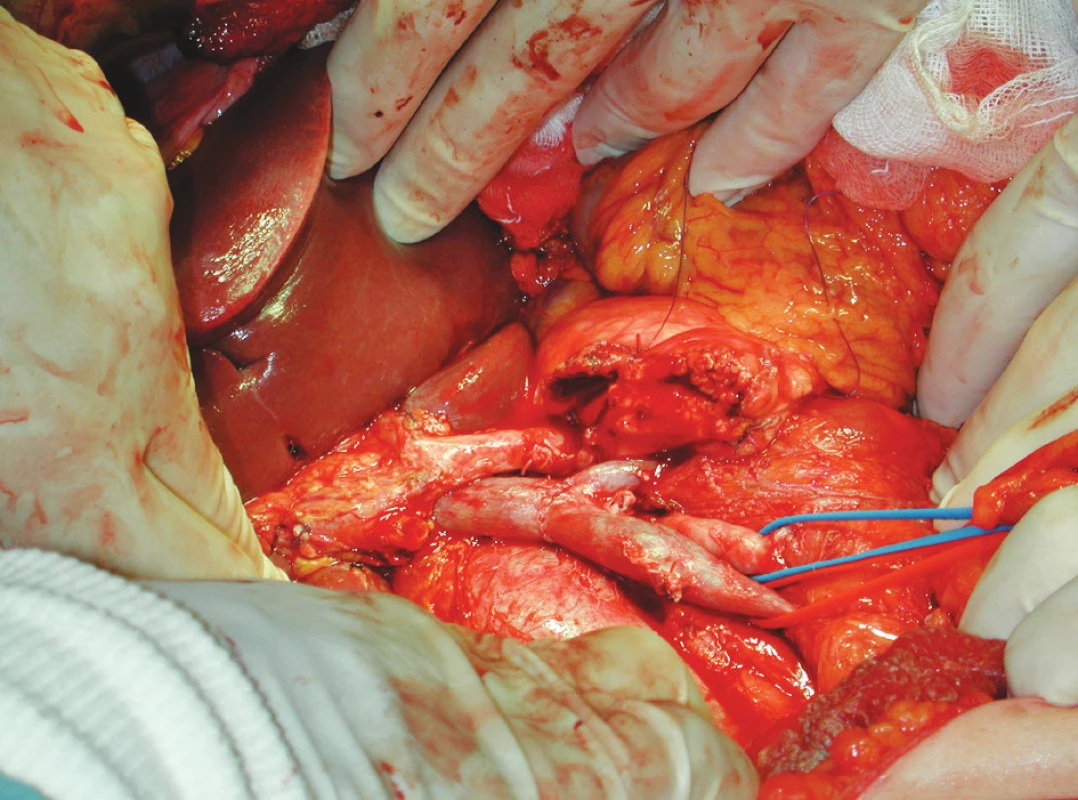
Následná chemoterapie byla podána 9 pacientům. U dvou pacientů byla podána i chemoterapie předoperační.
Při operaci a v časném pooperačním období (do 1 měsíce) období nezemřel žádný pacient. Časné komplikace byly pozorovány u 5 pacientů (38 %). V jednom případě byla nutná operační revize druhý pooperační den pro krvácení. U dvou pacientů byla provedena drenáž subfrenických abscesů šestý a sedmý pooperační den. U 2 pacientů došlo po operaci k rozvoji diabetu.
Výsledky jednoročního přežití
Ze 13 pacientů jsme operovali s odstupem od data hodnocení alespoň 12 měsíců 9 nemocných. Z toho 5 se dožilo 12 měsíců (56 %) a 4 byli bez známek onemocnění (12, 13, 16 a 19 měsíců). Tři pacienti zemřeli z důvodu primární diagnózy (přežití 9, 14 a 17 měsíců). Čtvrtý pacient zemřel dva měsíce po operaci na interní komplikace.
Table 2. Přežití operovaných Tab. 2. Survival of the operated subjects 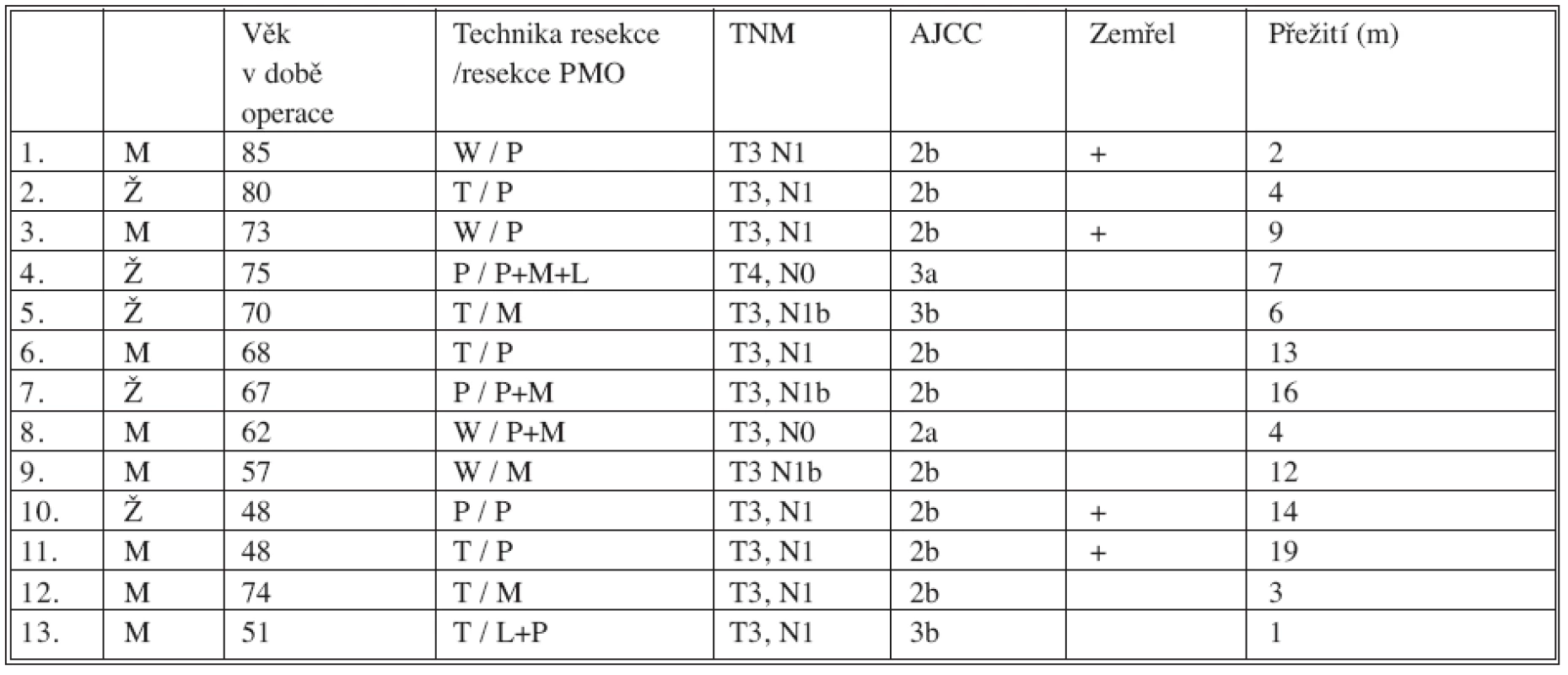
DISKUSE
V současné době platí, že pouze radikální resekce umožňuje operovaným delší přežití ve srovnání s jinými léčebnými modalitami (pětileté přežití po radikální resekci je 5–20 %). Vývojem operační techniky a perioperační péče je současná mortalita ve specializovaných centrech nižší než 5 % 9. Původní odmítavý názor chirurgů na PD se současnou resekcí cév byl založen na dvou předpokladech: 1. výkon byl zatížen neúměrně vysokou morbiditou a mortalitou, 2. některé práce dokladovaly krátkou dobu přežití operovaných [10, 11]. Výsledky publikované v současné době tyto prvotní obavy nepotvrdily, naopak jednoznačně dokládají, že při srovnání PD s resekcí horní mezenterické žíly, nebo portální žíly (SMV-PV) a prosté PD (bez resekce cév) není ve specializovaných centrech signifikantní rozdíl v perioperační morbiditě, ani mortalitě 12. Současně narůstá počet autorů, kteří potvrzují, že nemocní s PD a SMV-PV resekcí mají stejné celkové přežití jako nemocní s PD bez nutnosti resekce cév [12, 13, 14]. Velmi důležitý je i fakt, že při prosté PD je uváděné procento resekability přibližně 20 %, při PD s resekcí cév dosahujeme resekability až 46 % [15, 16, 17]. V současné době je řadou chirurgů přijímána hypotéza, že tumorózní invazi do SMV-PV hodnotí jako důsledek lokalizace a velikosti tumoru, ale nikoliv jako negativní prognostický ukazatel spojený s časnou lokální rekurencí tumoru a kratší dobou přežití [18]. Prognóza nemocných podle výsledků Shibady (výsledek není statisticky hodnotitelný) spíše souvisí s tím, do jaké míry prokážeme při histologickém vyšetření invazi nádoru do stěny cévy. Nejhorší prognózu ve svém souboru zaznamenal při transmurální tumorózní invazi (přežití 7 měsíců), na rozdíl od nemocných kdy neprokázal nádorovou invazi do cévy (15 m.), nebo kdy se jednalo pouze o intramurální invazi bez postižení intimy cévy (20 m.) [13, 19]. Rekonstrukci SMV-PV můžeme provést následujícími způsoby: 1. při tangenciální částečné excizi stěny použijeme žilní záplatu, nejlépe z v. saphena magna, 2. při resekci SMV-PV můžeme provést anastomózu koncem ke konci, 3. použití žilního štěpu. Shoda v doporučeních je v tom, že optimální způsob je anastomóza koncem ke konci se zachováním slezinné žíly [12, 14]. Podle literatury zachováním splenické žíly předcházíme krvácivým komplikacím vzniklým po podvazu žíly a následně vzniklé levostranné portální hypertenze [15]. Hranice mezi anastomózou koncem ke konci a použitím interpozita není jednoznačná a většina autorů uvádí použití náhrady při resekcích cév větších než 3–4 cm [18]. Vzhledem ke stále ještě malým zkušenostem s tímto výkonem není jednotný názor na optimální náhradu za resekovanou žílu. V literatuře je tak popsáno použití v. saphena magna [20], gonadální žíly [21], levé renální žíly [22]. Fuhrman a další používají vnitřní jugulární žílu [10]. Rozdílný názor trvá na maximální bezpečnou délku uzávěru portální žíly. Někteří autoři pokládají za limit 30 minut, Tashiro uvádí, že uzávěr PV nesmí být delší než 60 min. [23]. Bin Li ve svém souboru operovaných uvádí maximální dobu uzávěru PV 105 min. [24]. Při delším uzavření cévních svorek autoři doporučují užití shuntu. K předoperačním diagnostickým vyšetřením patří spirální CT, nukleární magnetická rezonance (NMR), angiografie PV, endosonografie, endovaskulární ultrasonografie. Předoperační vyšetření často ukazuje falešnou invazi do SMV-PV, CT není schopno rozlišit nádorovou a zánětlivou invazi. Podle publikovaných zkušeností ostatních autorů, stále rozhodující pro potvrzení prorůstání tumoru do SMV-PV zůstává perioperační nález, kdy řada chirurgů definitivní rozsah prorůstání stanoví až po přerušení žaludku a pankreatu [14, 18]. Většina autorů v současné době stále považuje za kontraindikaci k PD předoperační nález invaze nádoru do horní mezenterické tepny (SMA). Rozdílný postup při invazi tumoru do SMA proti invazi do SMV-PV vysvětlují tím, že prorůstání tumoru do SMA nebo do trunkus coeliacus znamená extenzivní postižení mezenterického neurálního plexu s nemožností dodržení R0 resekce [14].
ZÁVĚR
PD s resekcí cév patří k technicky nejnáročnějším výkonům v chirurgii pankreatu. Ze současných literárních odkazů je zřejmé, že: 1. jedinou kurativní metodou léčby je R0 resekce, 2. PD s resekcí cév nezvyšuje perioperační mortalitu ani morbiditu, 3. přežívání nemocných po radikální hemipankreatektomii s resekcí cév PMO je shodné s nemocnými po radikální resekci bez nutnosti resekce cévní. Z dosud publikovaných prací a vlastní zkušenosti se domníváme, že PD s resekcí cév by měla být ve specializovaných centrech v indikovaných případech standardní léčebnou metodou u karcinomu pankreatu.
prof. MUDr. Robert Gürlich, CSc.
Chirurgická klinika 3. LF UK a FNKV
Šrobárova 50
100 34 Praha 10
e-mail: gurlich@fnkv.cz
Sources
1. Cameron, J. L., Riall, T. S., Coleman, J., Belcher, K. A. One thousand consecutive pancreaticoduodenectomies. Ann. Surg., 2006, roč. 244, č. 1, s. 10–15.
2. Moore, G. E. Radical pancreaticoduodenectomy. Surgery, 1951, roč. 30, s. 550–553.
3. Šváb, J., Škrha, J., Gürlich, R., Maruna, P., Krška, Z., Trča, S., Hořejší, J., Bárta, M. Laparoskopická diagnostika a léčba organického hyperinzulinismu – naše první zkušenosti. Rozhl. Chir., 2005, roč. 84, s. 70–74.
4. Gürlich, R., Sixta, B., Oliverius, M., Kment, M., Rusina, R., Špičák, J., Šváb, J. Laparoskopická distální resekce pankreatu. Rozhl. Chir., 2005, roč. 84, s. 463–465.
5. Pešková, M., Gürlich, R. Preoperative biliary drainage in the pancreatic head carcinoma. Rozhl. Chir., 2004, roč. 83, č. 12, s. 624–628.
6. Ryska, M., Strnad, R., Belina, F., Zavoral, M., Sálek, C., Hrabal, P., Buric, I., Lásziková, E., Kvicerová, H., Jurenka, B., Holcátová, I. Radical resection in patients with pancreatic head carcinomas. A retrospective survival analysis in a group of 307 subjects. Rozhl. Chir., 2007, roč. 86, č. 8, s. 432–439.
7. Fernandez-del Castillo, C. Standards for pancreatic resection in the 1990s. Arch Surg., 1995, roč. 130, č. 3, s. 295–299.
8. Traverso, L. W., Longmire, W. P. Jr. Preservation of the pylorus in pancreaticoduodenectomy. Surg. Gynecol. Obstet, 1978, roč. 146, č. 6, s. 959–962.
9. Yeo, C. J., Cameron, J. L., Sohn, T. A., et al. Six hundred fifty consecutive pancreaticoduodenectomies in the 1990s: pathology, complications, and outcomes. Ann. Surg., 1997, roč. 226, s. 248–257.
10. Allema, J. H., Reinders, M. E., van Gulik, T. M., et al. Prognostic factors for survival after pancreaticoduodenectomy for patients with carcinoma of the pancreatic head region. Cancer, 1995, roč. 75, č. 8, s. 2069–2076.
11. Launois, B., Franci, J., Bardaxoglou, E., et al. Total pancreatectomy for ductal adenocarcinoma of the pancreas with special reference to resection of the portal vein and multicentric cancer. World J. Surg., 1993, roč. 17, č. 1, s. 122–126.
12. Shibada, C., Kobari, M., Tsuchiya, T., at al. Pancreatectomy combined with superior mesenteric-portal vein resection for adenocarcinoma in pancreas. World J. Surg., 2001, roč. 25, č. 8, s. 1002–1005.
13. Harrison, L. E., Klimstra, D. S., Brennan, M. F. Isolated portal vein involvement in pancreatic adenocarcinoma. A contraindication for resection? Ann. Surg., 1996, roč. 224, č. 3, s. 342–347.
14. Fuhrman, G. M., Leach, S. D., Staley, C. A., et al. Rationale for en bloc vein resection in the treatment of pancreatic adenocarcinoma adherent to the superior mesenteric-portal vein confluence. Pancreatic Tumor Study Group. Ann. Surg., 1996, roč. 223, č. 2, s. 154–162.
15. Roder, J. D., Stein, H. J., Siewert, J. R. Carcinoma of the periampullary region: who benefits from portal vein resection? Am. J. Surg., 1996, roč. 171, č. 1, s. 170–174.
16. Takahashi, S., Ogata, Y., Tsuzuki, T. Combined resection of the pancreas and portal vein for pancreatic cancer. Br. J. Surg., 1994, roč. 81, č. 8, s. 1190–1193.
17. Howard, J. M. Development and progress in resective surgery for pancreatic cancer. World J. Surg., 1999, roč. 23, č. 9, s. 901–906.
18. Bold, R. J., Charnsangavej, C., Cleary, K. R., et al. Major vascular resection as part of pancreaticoduodenectomy for cancer: radiologic, intraoperative, and pathologic analysis. J. Gastrointest. Surg., 1999, roč. 3, č. 3, s. 233–243.
19. Nakao, A., Harada, A., Nonami, T., et al. Regional vascular resection using catheter bypass procedure for pancreatic cancer., 1995, roč. 42, č. 5, s. 734–739.
20. Sakamoto, Y., Yamamoto, J., Saiura, A., et al. Reconstruction of hepatic or portal veins by use of newly customized great saphenous vein grafts. Langenbecks Arch. Surg., 2004, roč. 389, č. 2, s. 110–113.
21. Kubota, K., Makuuchi, M., Sugawara, Y., et al. Reconstruction of the hepatic and portal veins using a patch graft from the right ovarian vein. Am. J. Surg., 1998, roč. 176, č. 3, s. 295–297.
22. Miyazaki, M., Itoh, H., Kaiho, T., et al. Portal vein reconstruction at the hepatic hilus using a left renal vein graft. J. Am. Coll. Surg., 1995, roč. 180, č. 4, s. 497–498.
23. Tashiro, S., Uchino, R., Hiraoka, T., et al. Surgical indication and significance of portal vein resection in biliary and pancreatic cancer. Surgery, 1991, roč. 109, č. 4, s. 481–487.
24. Li, B., Chen, F. Z., Ge, X. H., et al. Pancreatoduodenectomy with vascular reconstruction in treating carcinoma of the pancreatic head. Hepatobiliary Pancreat Dis. Int., 2004, roč. 3, č. 4, s. 612–615.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2009 Issue 8-
All articles in this issue
- Výsledky jednoročního přežití u nemocných po resekci hlavy slinivky břišní s resekcí žil portomezenterické oblasti (PMO)
- Optimální miniinvazivní přístup při náhradě jícnu žaludkem
- GIST jako příčina invaginace na tenkém střevě
- Význam cytokeratinového markeru TPS v pooperačním sledování nemocných s kolorektálním karcinomem
- Transarteriální chemoembolizace u hepatocelulárního karcinomu jater
- 120 laparoskopických adrenalektomií s harmonickým skalpelem
- PTA krurálnych tepien u diabetikov
- Poúrazová svalová hernia predlaktia
- Léze podkolenní jamky s neurologickou symptomatologií – kazuistiky, diagnostika a léčba
- Léčení seniorů na okresním chirurgickém oddělení
- Přínos magnetické rezonance pro diagnostiku a léčbu poranění torakolumbální páteře
- Přínos ultrasonografie břicha v diagnostice akutní apendicitidy – naše zkušenosti
- PCCP versus standardní proximální femorální hřeb při léčbě pertrochanterických zlomenin femoru
- Operační rizika a význam předoperační péče
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Operační rizika a význam předoperační péče
- Léze podkolenní jamky s neurologickou symptomatologií – kazuistiky, diagnostika a léčba
- Transarteriální chemoembolizace u hepatocelulárního karcinomu jater
- Výsledky jednoročního přežití u nemocných po resekci hlavy slinivky břišní s resekcí žil portomezenterické oblasti (PMO)
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

