-
Medical journals
- Career
Kožní změny při diabetu z pohledu dermatologa
: K. Ettler
: Klinika nemocí kožních a pohlavních Lékařské fakulty UK a FN, Hradec Králové, přednosta doc. MUDr. Karel Ettler, CSc.
: Vnitř Lék 2006; 52(5): 454-458
: Diabetes and other subjects (infection, dermatovenerology and rheumatology) Hradec Králové 3 to 4 June 2005
Kožní obtíže nacházíme až u poloviny osob trpících diabetem. Hyperglykemie způsobuje změny v kůži, které vedou k vyššímu výskytu bakteriálních a houbovitých infekcí, vyvolává degenerativní procesy v kůži, makro - a mikroangiopatii, neuropatii. To bývá podkladem diabetické dermopatie, rubeózy, bulózy i skleredému. U dalších onemocnění, jako je necrobiosis lipoidica, granuloma anulare, vitiligo, perforující folikulitida, je sdružení s diabetem sice četnější, ale ne vždy jasně etiopatogeneticky vysvětlitelné.
Klíčová slova:
diabetes mellitus - kožní komplikaceÚvod
Diabetes mellitus (DM) je chronické onemocnění s poruchou metabolizmu cukrů, podmíněnou nedostatkem sekrece inzulinu nebo nedostatečným účinkem v periferních tkáních. Mimo akutní změny související s nízkou či vysokou hladinou glykemie, se na kůži manifestují zejména chronické degenerativní změny. Hlavní roli přitom hraje makro - a mikroangiopatie, patologické ukládání lipidů, ale i lipodystrofie.
Metabolizmus glycidů v kůži
Přísun glukózy do epidermis není omezován membránovými bariérami [1]. Membránový transport však závisí na hexokináze ovlivňující konverzi glukózy na glukózo-6-fosfát. Inzulin pasáž glukózy do kůže na rozdíl od svalové či tukové tkáně neusnadňuje. Podobná situace byla popsána i pro bukální sliznici. Volným přestupem glukózy se vysvětluje vzestup koncentrace glukózy v kůži se stoupající glykemií a její pomalejší pokles v kůži než v krvi, ale i vyšší obsah glukózy v kůži než ve svalech a jiných tkáních (většinou koncentrace glukózy v epidermis kolísá v rozmezí 35-67 % krevní hladiny). Přibližně jedna čtvrtina epidermální glukózy je intracelulární. Intracelulárně uložená glukóza může ukazovat míru utilizace glukózy kůží, přičemž některé z těchto reakcí zřejmě ovlivňuje inzulin. U diabetiků koncentrace glukózy v kůži nalačno odráží sérové hladiny: přitom poměr glukózy v kůži a krvi je u nich vyšší. Množství glukózy v kůži má zřejmě vliv i na množství glukózy. Při zánětlivých pochodech a zvýšené proliferaci (např. u psoriázy) množství glukózy stoupá. Velké dávky inzulinu snižují obsah glukózy v kůži, ne však pod určitou hranici. Uvolnění cukru z extracelulární tekutiny do krve pravděpodobně závisí hlavně na rozdílu koncentrace v kůži a v plazmě.
Množství glykogenu v dospělé kůži je minimální a nezávisí na přívodu glukózy do kůže ani na kolísání glykemie. V kůži za normální situace je glykogenolýza a glykogeneze v rovnováze, probíhá za aerobních a anaerobních podmínek. Glykogen je pravděpodobně hlavním energetickým zdrojem při keratinizaci epidermálních buněk. Hromadí se v epidermis jen za patologických stavů spojených s poškozením kůže.
Biochemické změny při diabetu se týkají i povrchového kožního filmu. Výraznější mohou být u čerstvě diagnostikovaného diabetu, v průběhu léčby však mají tendenci se normalizovat. Zvýšení volného cholesterolu může být predisponujícím faktorem ke vzniku bakteriální infekce. U nově zjištěného diabetu dochází i ke značně obsahu redukujících substancí a zvýšení obsahu aminokyselin.
Mikroangiopatie
Souvisí s hyperglykemií: dochází ke glykaci proteinů. Glykoproteiny jsou normální součástí buněčné membrány, ale hyperglykemií se jejich množství zvýší natolik, že dochází ke ztluštění membrány a k následným funkčním změnám. V souvislosti s procesem glykace se u diabetiků tvoří větší množství volných kyslíkových radikálů.
Dalším důležitým faktorem pro vznik mikroangiopatie je akumulace sorbitolu v buňkách: jeho přítomnost v buňce zvyšuje osmotický tlak, buňky nasávají vodu, a to mění jejich morfologii i funkci.
Ve stěnách drobných cév diabetiků pak nacházíme ztluštění bazální membrány akumulací glykoproteinu podobnému kolagenu IV, rozšíření mezangia a zvýšené množství depozit imunokomplexů. Vaskulopatie nepostihuje jen cévy sítnice a ledvin, kde se klinicky nejvíce projeví, ale také kůže.
Makroangiopatie
Makroangiopatické změny jsou totožné s aterosklerotickými, probíhají však častěji a zhoubněji. Přitom však působí i jiné změny: akumulace PAS pozitivních látek, lamininu, fibronektinu, depozita kalcia, apod.
Kožní komplikace DM jsou uváděny u 25-50 % diabetických pacientů. Toto poměrně široké rozpětí je dáno také rozdílným hodnocením „specificity“ kožních změn ve vztahu k diabetu. Také klasifikace kožních změn podle různých hledisek vykazuje značnou nejednotnost. Pro další výklad jsme si dovolili použít následujícího rozdělení:
- Změny související s metabolickými poruchami (hyperglykemií a hyperlipidemií), do jisté míry reverzibilní po korekci abnormalit.
- Kožní projevy diabetu v souvislosti s chronickými degenerativními komplikacemi.
- Kožní choroby často doprovázející diabetes, ale bez přímé metabolické či degenerativní souvislosti.
1. Kožní projevy v korelaci s metabolickými poruchami diabetu
Infekce
Špatně kompenzovaný diabetes bývá často provázen bakteriálními a houbovými infekcemi kůže: stafylokokovými pyodermiemi, erytrazmatem, kandidiázou a epidermofytózou [2]. Leukocyty mají u diabetiků sníženou chemotaktickou a fagocytární aktivitu, je zřejmě narušena sekrece cytokinů, uplatňují se i cévní změny a nedostatečné prokrvení kůže.
Pyodermie, zejména furunkulóza, byly dříve vážnými komplikacemi diabetu. V době rozšířeného používání antibiotik toto onemocnění většinou nečiní vážné potíže.
Infekce častěji postihují dolní končetiny, v kombinaci s cévními poruchami a neuropatií mohou vést k vytvoření gangrény a ulcerací se špatným hojením ran [3,4], které mohou představovat vážnější riziko pro nemocného. Komplex změn se většinou zařazuje do pojmu „diabetická noha“ [5,6,7,8]. Narušená kůže navíc představuje místo snížené rezistence s ohledem na vniknutí další infekce (např. erysipelu).
Méně obvyklé pyodermie:
- a) Nekrotizující fasciitida: často se uvádí jako gangrenózní erysipel. Kůže bývá oteklá, zarudlá s indurací, často s puchýři, exsudátem, podminováním a celkovými příznaky (horečka, zimnice, třesavka, dekompenzace diabetu, apod).
- b) Fournierova gangréna: infekce až gangréna kůže šourku, baze penisu, hráze, anorektální oblasti [9]. Často končí (i přes léčbu) smrtí.
- c) Otitis externa maligna: zánět zevního zvukovodu s hnisavým výtokem nereagujícím na léčbu. Šíří se do okolí, bývá postižení hlavových nervů.
Kvasinkové infekty kůže a sliznic jsou velmi časté. Kvasinková vulvovaginitida nebo balanitida mohou být někdy dokonce první subjektivní obtíží dosud nepoznaného diabetu. Proto zkontrolování glykemie u nemocných s úpornější kvasinkovou infekcí je diagnostickou samozřejmostí. Intertriginózní kandidiázu podporují např. obezita, která je u lidí s diabetem poměrně častá.
Oportunní mykóza: v důsledku snížení imunitních funkcí, může se projevit jako mukormykóza: v 50 % se šíří do nosní dutiny a paranazálních prostorů [10].
Pruritus
Generalizovaný pruritus je u diabetu také popisován.
U některých osob může silně svědit klinicky nepostižená kůže. Kromě přímých metabolických vlivů se uvažuje o autonomní neuropatii nebo o poruše senzitivního čití. Výskyt a intenzita pruritu nemá obvykle přímý vztah ke stupni poruchy tolerance glycidů ani výši glykemie, ale přesto u dekompenzovaného diabetu bývá svědění častější.
Další příčinou svědění mohou být kožní afekce spojené s diabetem (zejména v intertriginózních místech), nebo i poléková reakce.
Xantomatóza
Hyperlipidemie bývá u diabetu častá. Na kůži se může projevit rychlou tvorbou mnohočetných malých zarudlých žlutavých papulí do průměru 0,5 cm. Vysévají se poměrně rychle na extenzorových plochách končetin a hýždích, zpočátku svědící a více zánětlivé než tuberózní xantómy spojené s hypercholesterolemií. Jsou však klinicky k nerozeznání od jiných xantómů spojených s chylomikronemií. Chylomikrony totiž penetrují stěnami dermálních cév a jsou v kůži fagocytovány tkáňovými makrofágy. U čerstvých eruptivních xantomů je obsah asi 45 % triglyceridů (stejně jako v chylomikronech), později je ztrácejí a jsou relativně bohatší na cholesterol. Při správné kompenzaci diabetu rychle regredují.
Xantelazmata se objevují u řady hyperlipidemických stavů, také při diabetu. Při léčbě diabetu ale neregredují. Hyperlipidemie je někdy spojená se zažloutlým zbarvením dlaní a chodidel i nazolabiálních rýh při ukládání karotenu.
2. Chronické degenerativní změny
Diabetická dermopatie
Popisována jako ohraničená atrofická hnědavá ložiska na dolních končetinách, zejména na předních plochách bérců. Ložiska většinou bez subjektivních příznaků, lehce prohloubená. Objevují se v atakách, mizí do 1,5 roku, ale výsevy nových ložisek dávají pocit neměnného stavu. Ačkoliv tyto léze nejsou klinicky odlišitelné od posttraumatických jizviček u starších osob s narušenou cirkulací [11], u diabetiků se objevují častěji a ve větším počtu (hlavně u mužů).
Rubeosis faciei
Zarudnutí obličeje a erysipelu podobné figury na bércích a nohou jsou popisovány u dlouhodobého diabetu. Zarudnutí na nohou může i nemusí vyústit v nekrózu. Oblast je oteklá, bolestivá a klinicky se těžko odliší od erytému doprovázejícího gangrénu palce či nohy díky arteriální insuficienci.
Bulózní ložiska diabetiků
Puchýře se objevují spontánně, obvykle na nohou. Hojí se několik týdnů, bez jizev, ale s tendencí k opakování. Buly jsou uloženy subepidermálně. Příčina tvorby puchýřů není známa, u diabetu může souviset s kožní angiopatií.
Ztluštění kůže diabetiků
Asi třetina diabetiků trpí ztluštěním kůže dorza rukou. Kůže je v těchto oblastech vosková, jakoby těsná, s mnohočetnými brdečkovými papulkami [12]. O možné korelaci s poruchou pojivové tkáně svědčí i omezení hybnosti kloubů, zejména proximálních interfalangeálních. Vývoj kontraktur může být demonstrován pokusem sepnout ruce dlaněmi k sobě.
Scleredema adultorum (Buschke)
Dochází k induraci kůže šíje - zadní, popř. postranních částí krku. Bolestivý otok se může postupně šířit do obličeje, na ramena, přední část krku a horní hrudník, ev. až na břicho, paže a ruce. Tvrdá kůže se ani po zatlačení neprohne, může omezovat v pohybu. Ohraničení oproti normální kůži může být ostré i pozvolné. Histologicky nacházíme ztluštělá kolagenní vlákna v koriu a depozita glykosaminoglykanů (hlavně kyseliny hyaluronové). Diabetický skleredém se vyskytuje hlavně u obézních diabetiků se známkami cévních komplikací a dlouhodobě neustupuje [13].
Kožní neuropatie
Degenerativní procesy mohou způsobit autonomní senzorickou neuropatii [14]. Může se manifestovat anhidróza (na končetinách či generalizovaně) způsobená abnormalitami v inervaci ekkrinních potních žlázek.
3. Kožní choroby spojené s diabetem
Určité kožní choroby se mohou u diabetu vyskytovat častěji, i když diabetika postihne téměř jakékoli kožní onemocnění běžné v populaci.
Necrobiosis lipoidica diabeticorum
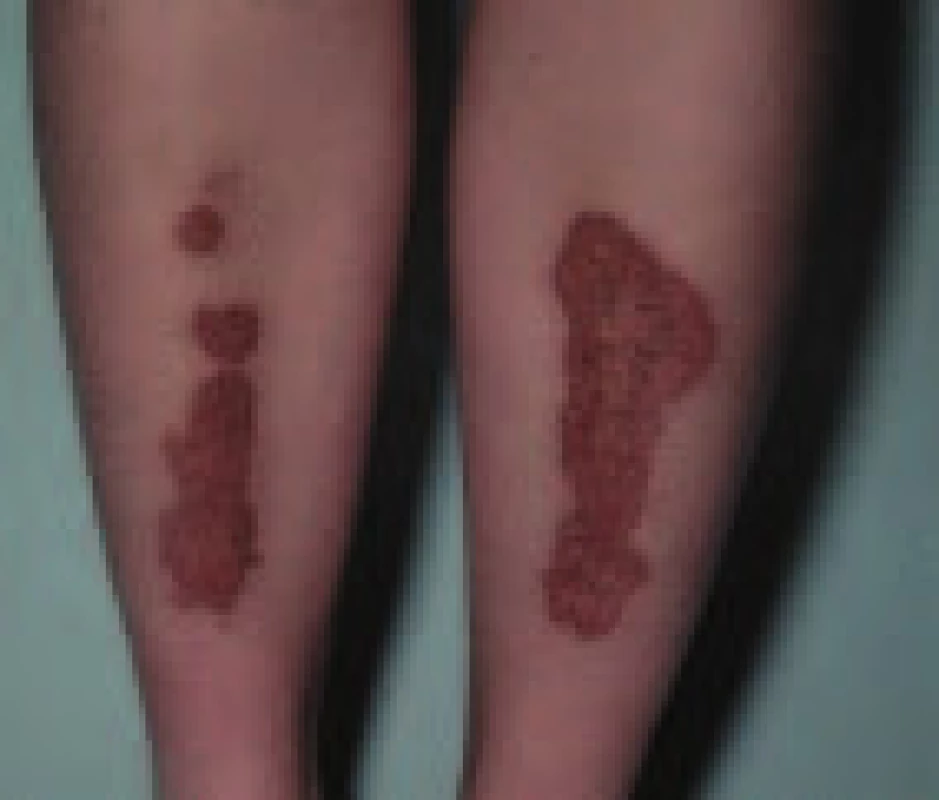
Vyskytuje se asi u 0,3 % diabetiků. Je relativně chudé na subjektivní příznaky, vyskytuje se 3krát častěji u žen než u mužů a predilekčním místem jsou přední i boční plochy bérců, i když ani jiná místa (horní končetiny, trup) nemusí být ušetřena. Začíná jako malý zarudlý uzlík s ostře ohraničeným okrajem. Postupně se zvětšuje do plochy, stává se nepravidelným, někdy lehce prohloubeným díky atrofii. Barva se mění na hnědavě zažloutlou s výjimkou okrajů, které zůstávají červené (obr. 1). Postupně se může rozšířit na celou pretibiální oblast. Přes atrofickou epidermis prosvítají cévky, ložiska mohou být necitlivá díky destrukci kožních nervů. Ložiska jsou chronická a velmi odolná léčbě. Mělké, často bolestivé vředy se vytvářejí na dlouhotrvajících ložiscích.
Primární patologické změny vznikají v dolním koriu, kde se výrazně mění v ložiscích kolagenní vlákna: ztrácejí normální strukturu, objevuje se otok a bazofilie (nekrobióza). Fibroblasty v těchto místech sníženě produkují kolagen, dochází i k úbytku a fragmentaci elastických vláken. V těchto oblastech také dochází k agregaci zánětlivých buněk - epiteloidních buněk, histiocytů a konečně i buněk pěnitého vzhledu, což vedlo k názvu „lipoidica“. Dochází i k poškození cév, jejichž lumina se uzavírají díky endoteliální proliferaci i ložiskovým uloženinám PAS pozitivního materiálu.
Přesná korelace mezi diabetem a nekrobiózou není známa. V době vývinu nekrobiózy trpěla většina osob diabetem nebo se u nich do několika let objevil. Přitom se stále diskutuje, zda hlavní příčinou kožních lézí jsou nepravidelné poruchy cév v kůži či granulomatózní odpověď na alteraci dermálního kolagenu. Nicméně nekrobióza je považována za jedno ze stigmat diabetu.
Léčba necrobiosis lipoidica není příliš uspokojivá. Progrese lézí nekoreluje s normalizací hyperglykemie. Používají se kortikoidy v masti přiložené pod okluzi, intralezionální injekce kortikoidů mohou zlepšit stav ještě aktivních ložisek. Léčba aspirinem či nikotinamidem může snad být užitečná, zkoušelo se i podání lokálních imunosupresiv (takrolimus) a fotochemoterapie PUVA [15].
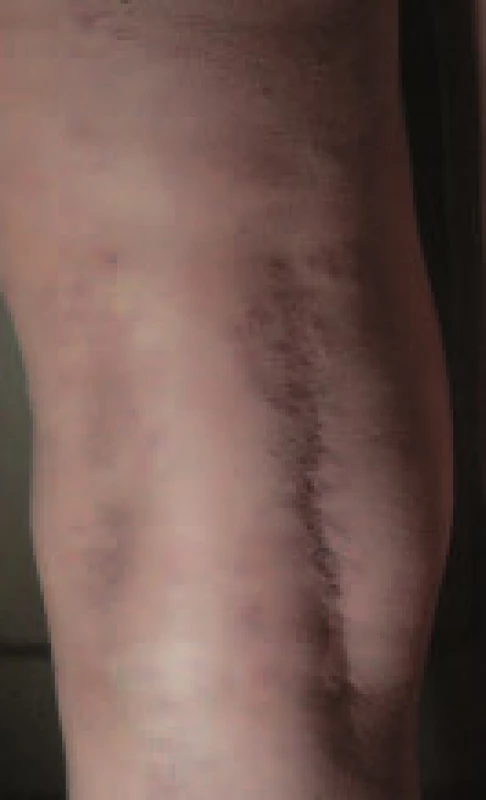
Granuloma annulare
Jistá podobnost patologických změn mezi nekrobiózou a granuloma annulare predisponuje toto onemocnění k určité zvýšené míře výskytu u diabetu.
Může se vyskytovat jako typický sporadický projev (obr. 2), ale také jako atypická diseminovaná ložiska, kde diagnózu potvrdí až histologické vyšetření.
Léčba spočívá v lokální aplikaci kortikoidních mastí do okluze, někdy opichy kortikosteroidy intralezionálně. Zkouší se využít i fotodynamická léčba.
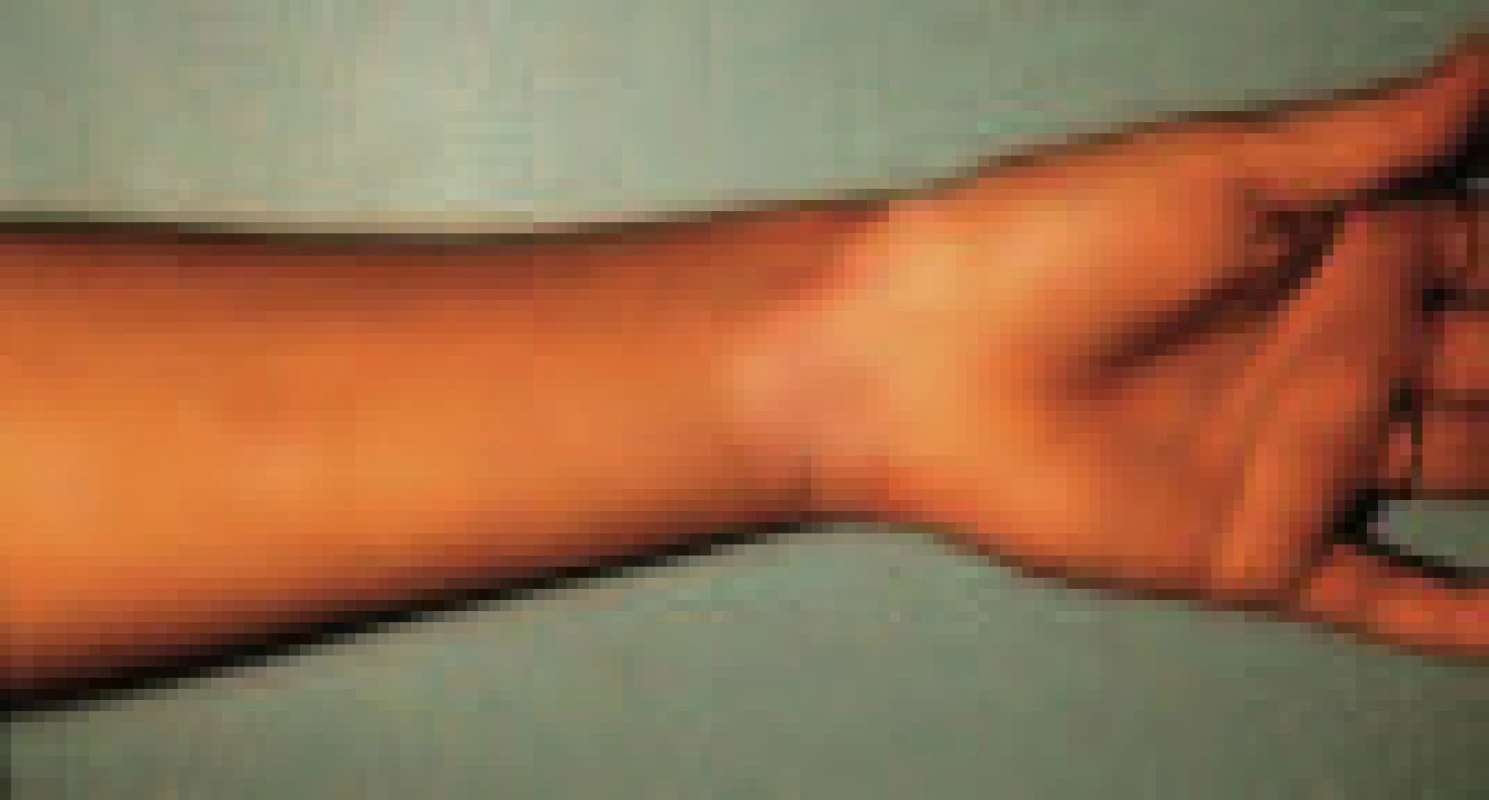
Vitiligo
Vyskytuje se více u 1. typu diabetu, často předchází manifestaci diabetu (obr. 3). Může být příznakem autoimunitní reaktivity vůči dalším žlázám s vnitřní sekrecí.
Acanthosis nigricans
Projevuje se jako papilomatózní hyperplazie s často intenzivní hyperpigmentací v axilách, inguinách, krku. Lehčí formy akantózy jsou spojené často s obezitou snad díky tření kožních ploch s pocením v zapářkových místech [16,17]. Acanthosis nigricans maligna doprovází jako paraneoplastický syndrom malignity vnitřních orgánů.
M. Kyrle (reaktivní perforující folikulitis)
Klinicky se vytvářejí hyperkeratotické papule, které představují transepidermální eliminaci dermálního materiálu - poškozeného kolagenu. Častěji se objevuje u osob s renálním selháním.
Lipodystrofie
Poškození podkožní tukové tkáně bývá někdy součástí syndromů spojených s diabetem.
Lipatrofický diabetes je komplexní syndrom charakterizovaný vymizením podkožní tukové tkáně inzulinovou rezistencí, hyperlipoproteinemií a hepatomegalií. Vyskytuje se jako získaný i jako geneticky podmíněný syndrom s různými variacemi.
Lawrencův-Seipův syndrom s generalizovanou ztrátou podkožní i orgánové tukové tkáně častěji u žen (kongenitální i získaný syndrom), častá je amenorea, akromegalie a visceromegalie.
Částečná lipoatrofie bývá častější, více u žen, projevuje se ztrátou tukové tkáně na tvářích, trupu a horních končetinách. Někdy bývá naopak hypertrofie podkožního tuku na dolní polovině těla.
Kožní nežádoucí účinky léčby diabetu
Při léčbě inzulinovými přípravky mohou vznikat alergické reakce místní i celkové [18]. Jejich výskyt se však snižuje s rozšířením používání humánního inzulinu. Místním lipodystrofickým změnám se snažíme bránit střídáním lokalit, kam se inzulín aplikuje. Vzácnou, ale možnou reakcí, jsou kontaktní odpovědi na kovový materiál jehel. Častější jsou zánětlivé reakce v místě vpichu, např. abscesy.
Kožní lékové exantémy po perorálních diabeticích vznikaly dříve častěji (až ve 3 % léčených). Deriváty sulfonylurey mohou vyvolávat fotosenzitivitu.
Závěr
Péče o nemocné s diabetem dnes určitě vyžaduje mezioborovou spolupráci. Včasné vyšetření dermatologem pomůže správně určit typ kožních komplikací a příslušnou léčbou ušetřit nemocnému řadu budoucích trápení.
doc. MUDr. Karel Ettler, CSc.
www.fnhk.cz
e-mail: ettler@fnhk.cz
Doručeno do redakce: 28. 6. 2005
Přijato k otištění: 28. 6. 2005
Sources
1. Vohradníková O, Perušičová J. Kožní projevy při diabetes mellitus. Praha: Maxdorf 1996; 1-159.
2. Najdawi F, Fa´ouri M. Frequency and types of skin disorders and associated diabetes mellitus in elderly Jordanians. East Mediterr Health J 2002; 8 : 574-578.
3. Boulton AJ, Kirsner RS, Vileikyte L. Clinical practice. Neuropathic diabetic foot ulcers. N Engl J Med 2004; 351 : 48-55.
4. Saap LJ, Donohue K, Falanga V. Clinical classification of bioengineered skin use
and its correlation with healing of diabetic and venous ulcers. Dermatol Surg 2004; 30 : 1095-1100.
5. Dang CN, Boulton AJ. Changing perspectives in diabetic foot ulcer management.
Int J Low Extrem Wounds 2003; 2 : 4-12.
6. Hilton JR, Williams DT, Beuker B et al. Wound dressings in diabetic foot disease. Clin Infect Dis 2004; 39(Suppl 2): 100-103.
7. Pinzur MS, Slovenkai MP, Trepman E et al. Guidelines for diabetic foot care: recommendations endorsed by the Diabetes Committee of the American Orthopaedic Foot and Ankle Society. Foot Ankle Int 2005; 26 : 113-119.
8. Treece KA, Macfarlane RM, Pound N et al. Validation of a system of foot ulcer classification in diabetes mellitus. Diabet Med 2004; 21 : 987-991.
9. Rajagopalan S. Serious infections in elderly patients with diabetes mellitus. Clin Infect Dis 2005; 40 : 990-996.
10. Csomor J, Nikolova R, Sinko J et al. Mucormycosis. Orv Hetil 2004; 145 : 2507-2513.
11. Wigington G, Ngo B, Rendell M. Skin blood flow in diabetic dermopathy. Arch Dermatol 2004; 140 : 1248-1250.
12. Thomas VJ, Patil KM, Radhakrishnan S et al. The role of skin hardness, thickness, and sensory loss on standing foot power in the development of plantar ulcers in patients with diabetes mellitus--a preliminary study. Int J Low Extrem Wounds 2003; 2 : 132-139.
13. Ioannidou DI, Krasagakis K, Stefanidou MP et al. Scleredema adultorum of Buschke presenting as periorbital edema: a diagnostic challenge. J Am Acad Dermatol 2005; 52(Suppl 1): 41-44.
14. Vinik AI. Advances in diabetes for the millennium: new treatments for diabetic neuropathies. Med Gen Med 2004; 6 : 13.
15. Kostler E, Wollina U. Ulcerated necrobiosis lipoidica: a combined treatment approach with dermatosurgery and PUVA. Int J Low Extrem Wounds 2003; 2 : 243-245.
16. Lamba S, Krishtul A, Tan MH et al. Acanthosis nigricans in a plaque of scleredema on the back of a diabetic patient: a case report. Int J Dermatol 2005; 44 : 45-47.
17. Scheinfeld NS. Obesity and dermatology. Clin Dermatol 2004; 22 : 303-309.
18. Raubenheimer PJ, Lewitt NS. Insulin allergy. S Afr Med J 2004; 94 : 428-429.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2006 Issue 5-
All articles in this issue
- The Nosocomial Infections and Diabetes
- Diabetes mellitus and immunization
- A role of diabetologist in management of infections in diabtics
- Pathogenesis of the connective tissue in diabetes
- Metabolic PPAR receptors and skin
- Diabetic skin changes from the dermatological point of view
- Healing of skin lesions in diabetic foot syndrome during hospitalization
- Infections and diabetic foot syndrome in field practice
- Sodium Hyaluronate and an Iodine Complex - Hyiodine® - New Method of Diabetic Defects Treatment
- Urinary tract infection in patients with diabetes mellitus
- Respiratory infections and inhalation insulin therapy
- Effects of insulin on glucose metabolism in sepsis
- Internist's view on skin manifestations of hyperlipidemia in diabetic patients
- Mycoses and diabetes
- Skin complications of diabetes mellitus therapy
- Diffuse idiopathic skeletal hyperostosis and its relation to metabolic parameters
- Rheumatologic manifestations in diabetes
- Metabolic bone diseases and diabetes
- Gout and diabetes
- Glucocorticoids and diabetes mellitus
- Anagrelide in the treatment of essential thrombocythemia (ET) and other myeloproliferative disorders with thrombocythemia based on data from patient register in the CR
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Diabetic skin changes from the dermatological point of view
- Glucocorticoids and diabetes mellitus
- Diffuse idiopathic skeletal hyperostosis and its relation to metabolic parameters
- Skin complications of diabetes mellitus therapy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career