-
Medical journals
- Career
Pokroky v operační léčbě končetinových zlomenin
Authors: J. Bartoníček
Authors‘ workplace: Primář: prof. MUDr. Jan Bartoníček, DrSc. ; Ředitel: plk. prof. MUDr. Miroslav Zavoral, PhD. ; Oddělení ortopedie, traumatologie a rekonstrukční chirurgie ; Ústřední vojenská nemocnice, Praha-Střešovice
Published in: Prakt. Lék. 2011; 91(8): 457-464
Category: Various Specialization
Overview
Operační léčba zlomenin prochází v posledním desetiletí řadou významných změn. Objevily se nové typy implantátů, především zamčené dlahy a zajištěné nitrodřeňové hřeby. Hlavním trendem je anatomizace těchto implantátů, tj. optimalizace jejich konstrukce respektující tvar kosti, pro kterou jsou určeny. Operační technika je optimalizována tak, aby maximálně šetřila měkké tkáně a cévní zásobení kosti. Proto se velmi často používají miniinvazívní techniky, kdy implantáty jsou zaváděny z malých incizí za kontroly RTG zesilovače.
Přes veškerý pokrok však stále platí, že správně provedená osteosyntéza, musí respektovat základní biologické a biomechanické principy. Implantáty slouží k tomu, aby pomáhaly tyto principy co nejlépe naplňovat, tedy musí se přizpůsobovat principům, nikoli obráceně.Klíčová slova:
operační léčba zlomenin, pokrok, zamčené dlahy, nitrodřeňové hřeby.Úvod
Pacienti s poraněním pohybového aparátu tvoří významný segment v celkovém počtu nemocných (3). Specializovanou péči jim poskytují především ortopedi, traumatologové a všeobecní chirurgové. Přesto nelze zapomínat ani na praktické lékaře. K nim se tito pacienti obracejí často již na začátku celého léčebného procesu s žádostí o první ošetření. Stejně tak jsou po poskytnutí specializované péče předáváni zpět do péče praktického lékaře. Od něj se chce kromě sledování pracovní neschopnosti, pokračování v případné trombembolické profylaxi, zajištění rehabilitační péče apod.
Komunikace mezi specialisty a praktickým lékařem probíhá většinou ve formě propouštěcích zpráv či strohých informací z ambulantních kontrol. Tato dokumentace často obsahuje ne zcela srozumitelné termíny označující typ zlomeniny či použitého implantátu. Navíc osteosyntéza zlomenin prošla v uplynulé dekádě významným rozvojem (2, 4–9).
Pokrok v řadě lékařských oborů, které se podílejí na operační léčbě zlomenin, jako jsou anestezie, radiologie či plastická chirurgie, přinesl nové možnosti v ošetřování zlomenin dříve jen těžko uspokojivě léčitelných. Nezanedbatelný podíl na očekávání pacientů a jejich příbuzných má narůstající informovanost médii, ne vždy však reflektující realitu.
Cílem tohoto článku je proto seznámit čtenáře se současným stavem operační léčby zlomenin horní a dolní končetiny.
Současné problémy
Vlivem způsobu života společnosti se změnil nejen počet, ale i charakter zlomenin, se kterými se dnes setkáváme. Nárůst automobilismu a adrenalinových sportů s sebou přinesl zlomeniny z vysokoenergetického násilí. Mohou se vyskytovat jak izolované, tak mnohočetné, a velmi často se s nimi setkáváme v rámci polytraumatu. Působící energie výrazným způsobem poškozuje nejen kost, ale i měkké tkáně. Výsledkem mohou být ztrátová poranění nejen kůže a podkoží, ale i cév a nervů, a na místě nehody někdy zůstávají i kostní úlomky.
Zlomeniny samotné jsou mnohdy tříštivé, víceetážové či ztrátové a samozřejmě velmi často otevřené. Tyto zlomeniny proto vyžadují individuální strategii léčby, zvláště jsou-li součástí polytraumatu.
Neustále se prodlužující věk populace přináší i epidemii zlomenin označovaných jako osteoporotické. Jedná se především o zlomeniny
- proximálního femuru,
- proximálního humeru,
- distálního radia, a
- thorakolumbální páteře (3).
Špatná kvalita kostní tkáně, vysoký věk pacientů a s tím často spojená polymorbidita zhoršují lokální i celkové podmínky pro úspěšnou léčbu. Z hlediska další péče je řada těchto pacientů i problémem sociálně-ekonomickým. Nutno také konstatovat, že i v této věkové skupině se setkáváme s velmi aktivními jedinci, kteří od léčby očekávají plný návrat funkce.
Narůstající skupinu poranění tvoří zlomeniny periprotetické, tedy zlomeniny v oblasti kloubních náhrad. Ze své podstaty postihují především skupinu starších pacientů, a jde o jeden z nejzávažnějších typů zlomenin vůbec. Často vznikají u uvolněných endoprotéz, kde problémem jsou rozsáhlé osteolytické defekty kosti způsobené polyetylenovým otěrem, špatnou kvalitou okolní zachovalé kosti a samozřejmě celkovým stavem pacienta.
Od stavu endoprotézy se odvíjí i způsob řešení periprotetických zlomenin. Osteosyntézu je možné provést pouze u dobře fixovaných endoprotéz. Ne vždy jde o jednoduchý výkon, neboť aloplastika sama limituje možnosti fixace osteosyntetického materiálu v okolní kosti. V případě uvolnění je nutná replantace kloubní náhrady, což je poměrně složitý, pro pacienta náročný výkon.
Operačních indikací přibývá i u poranění dětského a dospívajícího skeletu. Je to dáno jak podstatou poranění (epifyzeolýzy, nitrokloubní zlomeniny), tak i nároky pacientů a rodičů na komfort léčby. Příkladem mohou být zlomeniny diafýzy femuru, které se dříve u mladších dětí léčily konzervativně s dobrým výsledkem, ale s nutností dlouhodobé imobilizace na lůžku. Zapomenout nelze ani na zlomeniny patologické, představující specifický problém.
Operační léčba se tak stále více prosazuje v terapeutickém algoritmu, a to i u zlomenin, kde dříve jednoznačně převládaly konzervativní nebo semikonzervativní postupy.
Sem patří:
- zlomeniny pánve,
- patní kosti,
- distálního radia,
- klíční kosti,
- lopatky.
Příčinou byly neuspokojivé dlouhodobé funkční výsledky konzervativní léčby těchto poranění. Připočítáme-li k tomu velmi frekventní poranění při sportu, a to nejen skeletu, ale i vazivového aparátu, je jasné, že společenská poptávka po operační léčbě traumat pohybového aparátu neustále stoupá.
Trendy v osteosyntéze
Hlavním trendem posledních let je biologizace osteosyntézy (4, 5, 7, 8, 9). Tím je míněn takový způsob osteosyntézy, který maximálně šetří cévní zásobení poraněné kosti i okolní měkké tkáně a současně vytváří optimální biomechanické podmínky nutné ke zhojení zlomeniny. Této filozofii je podřízen nejen vývoj nových, sofistikovanějších implantátů, ale i operační technika včetně předoperační diagnostiky. Zcela novou kapitolou je používání látek urychlujících kostní hojení, tzv. kostních morfogenních proteinů, i kultivace buněk k náhradám tkáňových defektů, zejména kloubní chrupavky.
Složitost poranění i terapeutických metod vyžaduje stále větší specializaci operatérů, mezioborovou spolupráci, materiální i personální vybavenost nemocnic a samozřejmě i větší ekonomické náklady, což mění nároky na organizovanost a strukturu traumatologické péče.
Nové implantáty
Vývoj se zaměřil především na implantáty určené k vnitřní osteosyntéze. Zevní fixace je dnes z řady důvodů používána převážně jako stabilizace dočasná, která je po zlepšení stavu měkkých tkání konvertována na vnitřní osteosyntézu.
Ve vnitřní osteosyntéze nadále pokračuje „souboj“ mezi dlahami a hřeby. U obou skupin implantátů je jednoznačným trendem jejich anatomizace, tj. maximální přizpůsobení dané anatomické lokalitě, pro kterou jsou určeny.
To je patrné zejména u dlah. Zatímco dříve převažovaly univerzální typy dlah, které si operatér vytvaroval během operace podle potřeby, dnes jsou k dispozici dlahy pro jednotlivé kloubní konce všech dlouhých kosti.
Obdobné tendence lze zaznamenat i u hřebů.
Změny ve vývoji dlah a hřebů se promítají i do jejich indikací. Doménou hřebů jednoznačně zůstávají diafyzární zlomeniny femuru, tibie a v posledních letech i některé zlomeniny proximálních dvou třetin humeru. Standardem se staly hřeby u nestabilních trochanterických zlomenin. Naopak ústup zaznamenalo hřebování zlomenin distálního femuru.
Dlahy zůstávají standardem při ošetřování diafyzárních zlomenin předloktí a samozřejmě většiny intraartikulárních zlomenin dlouhých kostí. Pouze na proximálním humeru se dlahy dělí o „místo na slunci“ s novou generací hřebů určených pro tuto lokalitu. V některých případech zůstává na rozhodnutí operatéra, zda použije dlahu či hřeb. Podle sklonu preferovat jeden či druhý typ implantátu bývají operatéři svými kolegy s určitou nadsázkou řazeni mezi hřebovače nebo dlahovače. Při posuzování obou typů implantátů se někdy říká, že „hřebování je technologie, dlahování umění“.
Co se týká používaných materiálů, je před tradiční antikorozní ocelí dávána stále více přednost slitinám titanu. Ten se sice hůře obrábí, což je důvod vyšší ceny proti ocelovým implantátům, teoreticky má však řadu výhod. V organismu je více biokompatibilní a nevyvolává tak velkou vazivovou reakci jako ocel. Na jeho povrchu se nevytváří biofilm a kolonizace implantátu bakteriemi je tím znesnadněna. Výhodou titanu je i jeho větší únavová pevnost. Titanové implantáty na rozdíl od ocelových umožňují provedení MR, proto se jim dává přednost při stabilizaci páteře. Co se však týká klinických výsledků, dosavadní studie neprokázaly rozdíl mezi implantáty z oceli a titanu. Titan naopak citlivě reaguje na opakované tvarování implantátu a snadno se zlomí.
Poměrně častým problémem je odstraňování zamčených titanových dlah (viz dále), neboť mezi hlavičkou šroubu a závitem v otvoru dlahy vzniká svár za studena, a často je nutné šroub odvrtat.
Vstřebatelné implantáty jsou stále minoritou, používají se hlavně k fixaci osteochondrálních zlomenin a drobných kloubních fragmentů. Na některé vstřebatelné materiály byly v minulosti popsány alergické reakce.
Zamčené dlahy
Za největší pokrok posledních let v osteosyntéze lze považovat zavedení tzv. úhlově stabilních dlah (Locking Compression Plates – LCP). Základním principem těchto implantátů je úhlově stabilní spojení dlahy a šroubu (8). Toho je dosaženo pomocí závitu na obvodu hlavy šroubu a obdobného závitu v otvoru dlahy. Otvor v dlaze tak pevně určuje směr zavedení zamčeného šroubu, který navíc neumožňuje kompresi dlahy ke kosti. Proto jsou otvory v dlaze kombinované, aby bylo možné zavedení jak šroubů úhlově stabilních, tak šroubů klasických v potřebném směru umožňujících kompresi úlomků mezi sebou nebo k dlaze (obr. 1).
Image 1. Princip zamčené dlahy: 
Zamčené šrouby zvyšují pevnost fixace dlahy v oblasti diafýzy, což je výhodné u výrazně osteoporotických zlomenin. Hlavní výhodou zamčených dlah je však zvýšení stability osteosyntézy zlomenin v oblasti kloubních konců, tj. zlomenin epi-metafyzárních. Zde působí zamčené dlahy obdobně jako dříve používané dlahy čepelové neboli úhlové (obr. 2).
Image 2. Kondylární (čepelová dlaha) pro distální femur: 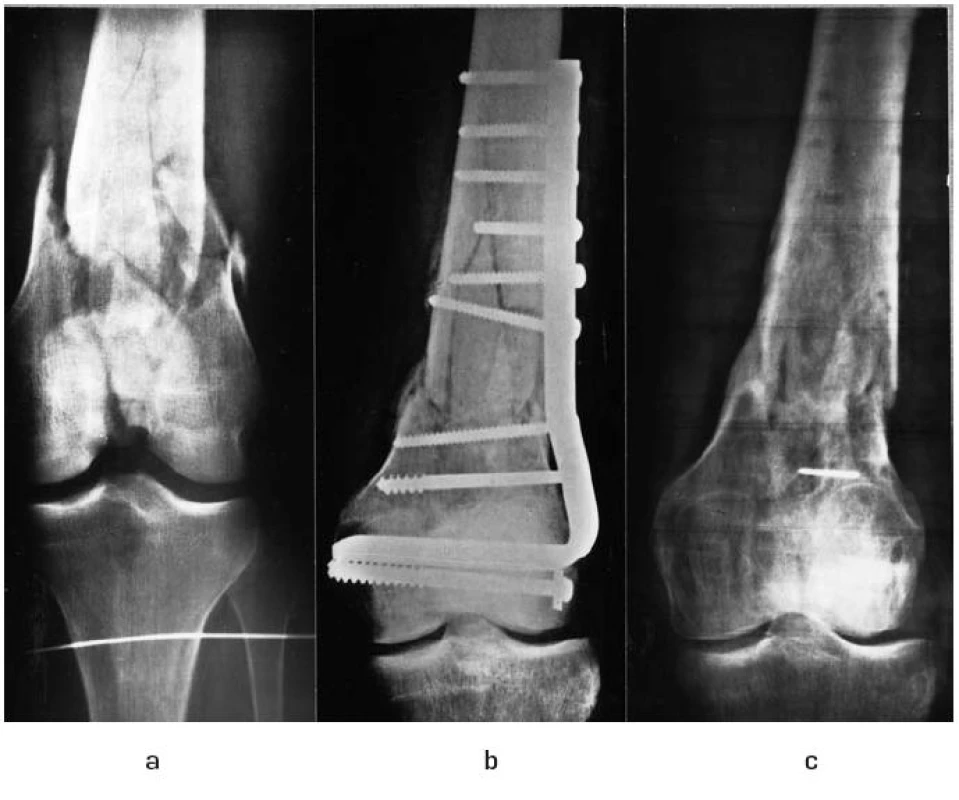
2a – intraartikulární zlomenina distálního femuru, 2b – ošetření kondylární dlahou, 2c – stav po zhojení a odstranění implantátu 1 rok po operaci. Zamčené šrouby nahradily čepel dlahy (obr. 3).
Image 3. Zamčená dlaha pro distální femur: 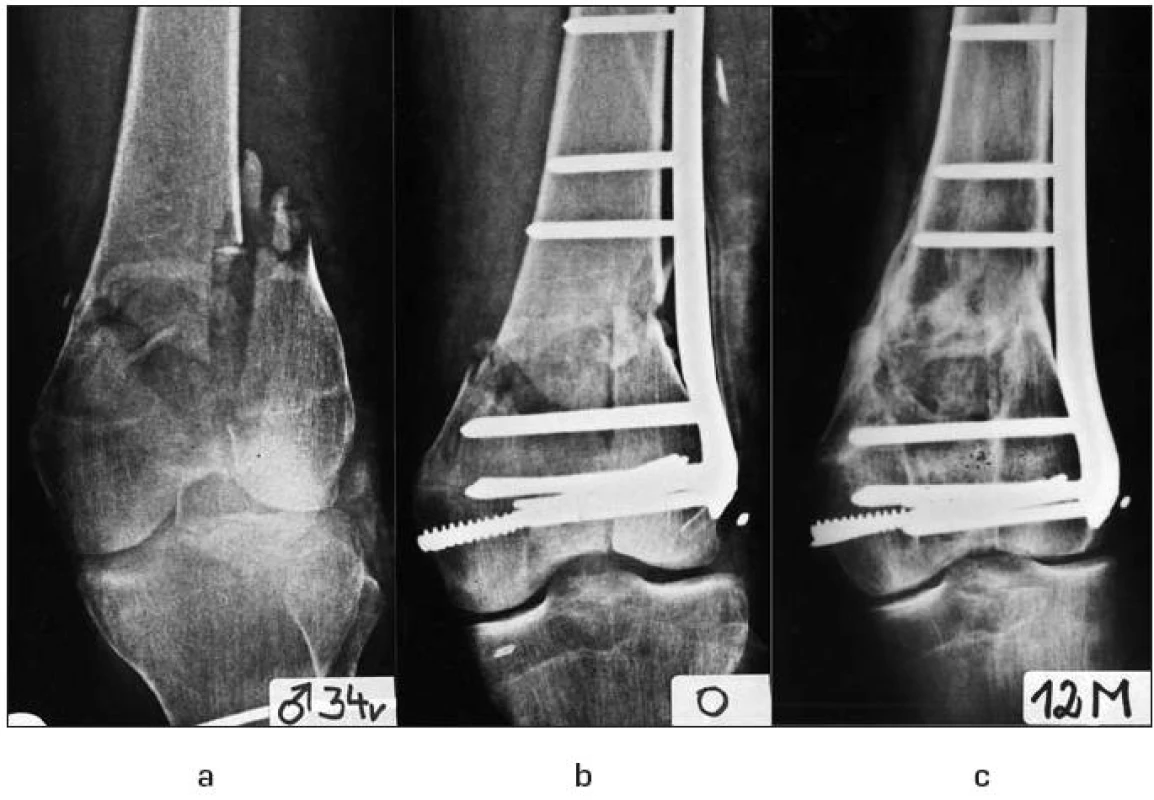
3a – intraartikulární zlomenina distálního femuru, 3b – ošetření zamčenou dlahou, 3c – stav po zhojení 1 rok po operaci. Poslední vývoj přinesl zamčené dlahy s variabilním úhlem zavedení šroubů, aniž by to ovlivnilo jejich úhlově stabilní spojení s dlahou. To znamená, že zamčené šrouby lze v oblasti kloubních konců zavádět v potřebném směru do jisté míry nezávisle na orientaci otvoru. Úhlově stabilní dlahy tak výrazným způsobem změnily ošetřování mnoha epifyzárních zlomenin, především zlomenin distálního radia a proximálního humeru.
Vzhledem k anatomickým rozdílům mezi kloubními konci jednotlivých kostí jsou kromě základních typů univerzálních LCP dlah určených především pro diafýzy vyráběny speciální LCP dlahy přímo určené pro jednotlivé anatomické oblasti.
K dispozici jsou dlahy pro
- klíček, proximální i distální humerus (obr. 4),
- proximální a distální radius,
- proximální ulnu,
- distální femur,
- proximální a distální tibii,
- patní kost (obr. 5) atd.
Image 4. Anatomicky tvarované zamčené dlahy pro distální humerus 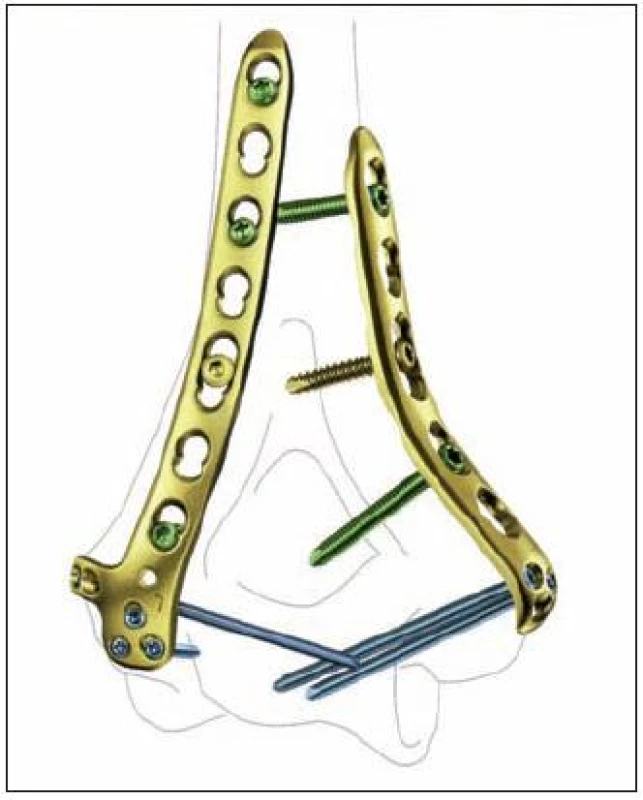
Image 5. Ošetření zlomeniny patní kosti anatomicky tvarovanou dlahou: 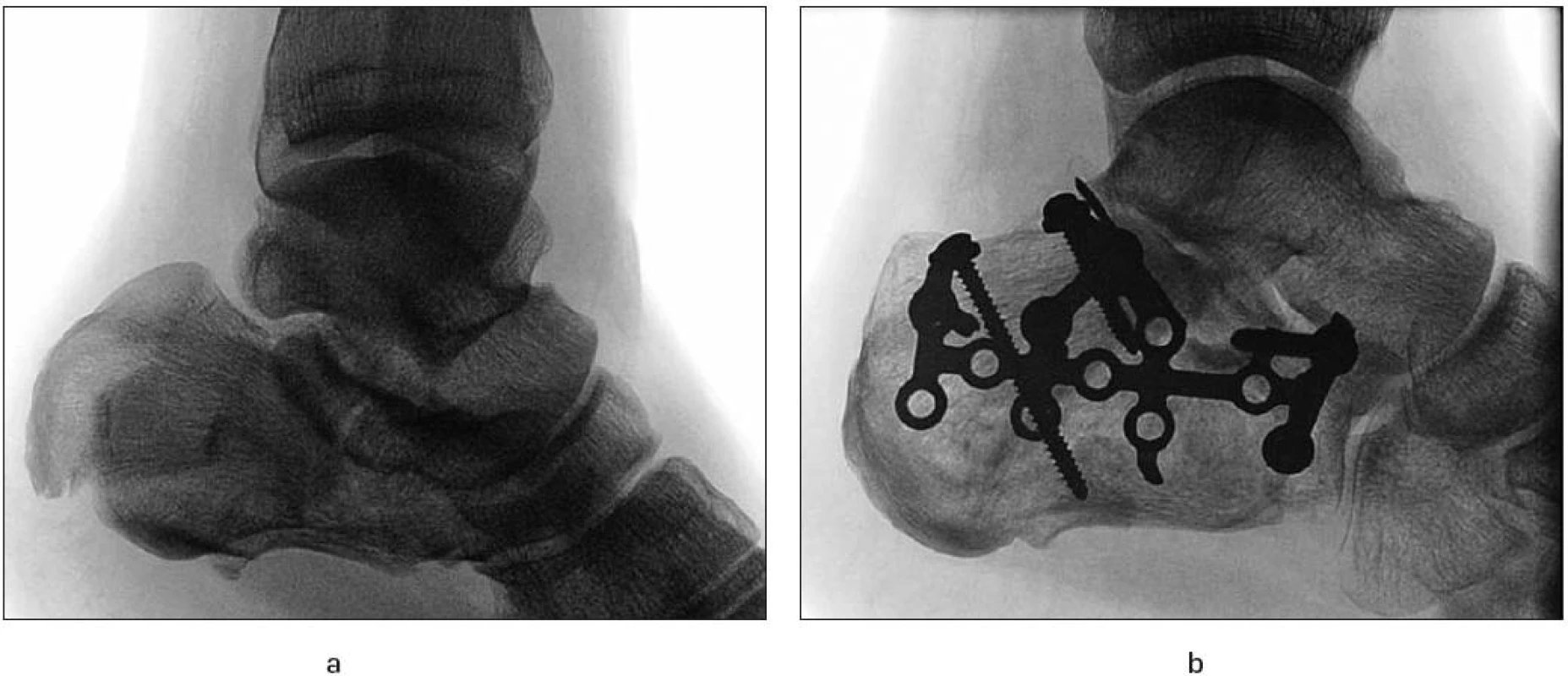
5a – nitrokloubní zlomenina patní kosti, 5b – stav 4 měsíce po otevřené repozici a osteosyntéze. Zavedení LCP dlah výrazným způsobem zkvalitnilo i ošetřování zlomenin periprotetických, především totálních náhrad kyčelního a kolenního kloubu (obr. 6).
Image 6. Ošetření periprotetické zlomeniny zamčenou dlahou: 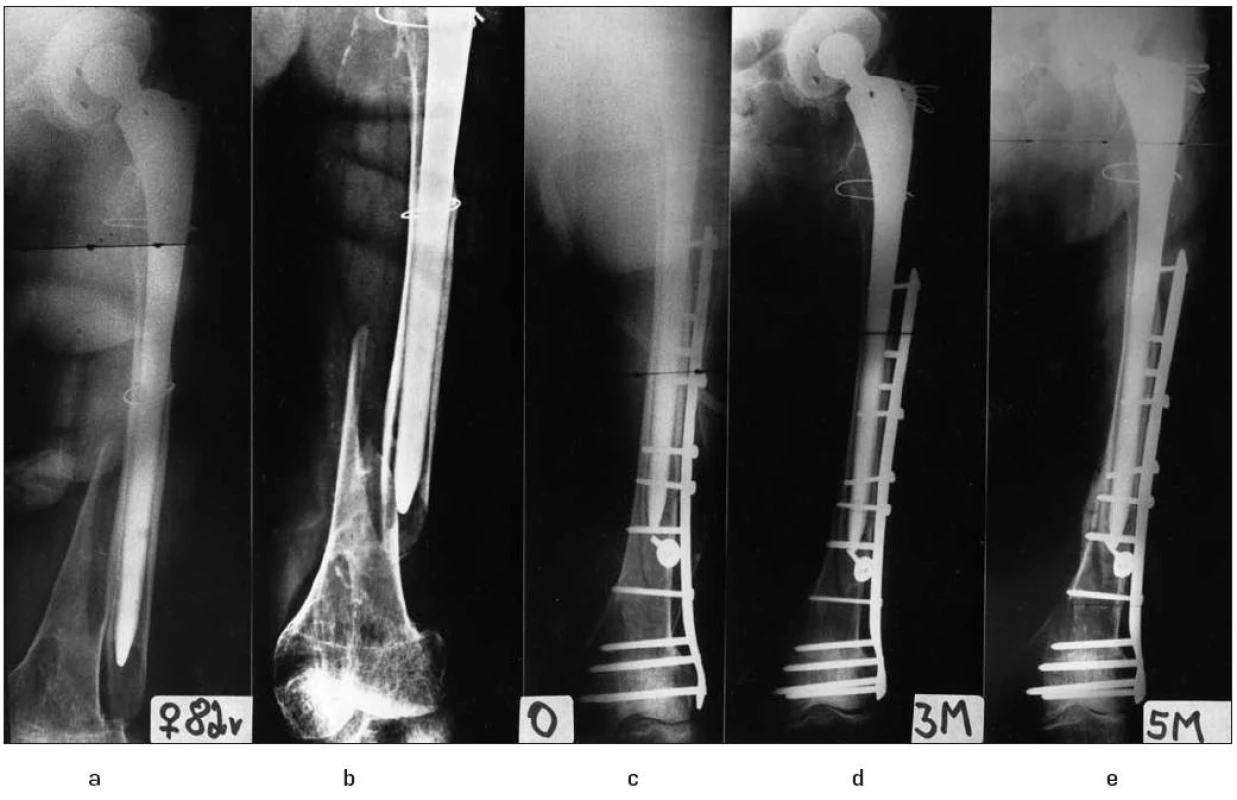
6a, b – periprotetická zlomeniny TEP kyčelního kloubu, 6c – stabilizace zamčenou dlahou, 6d – stav 3 měsíce po operaci, 6e – zhojení zlomeniny 5 měsíců po operaci. Nitrodřeňové hřebování
Zavedení předvrtaných zajištěných hřebů na začátku 80. let minulého století značně rozšířilo indikace této techniky a zásadním způsobem zkvalitnilo ošetřování diafyzárních zlomenin femuru a tibie. Dalším přínosem byl vývoj Gamma hřebu určeného pro trochanterické zlomeniny. Klinický úspěch těchto implantátů byl výrazným impulzem pro další rozvoj nitrodřeňové osteosyntézy.
Objevily se kompaktní nepředvrtané hřeby určené nejdříve pro diafyzární zlomeniny femuru, tibie a později i humeru. Výhodou nepředvrtaných hřebů, které jsou tenčí a kde není nutné frézami rozšiřovat dřeňový kanál, je
- menší poškození intramedulárního zásobení kortikalis,
- zkrácení času operace,
- nižší riziko infekce.
Někdy ovšem za cenu menší stability osteosyntézy.
Periprotetické zlomeniny distálního femuru u náhrad kolenního kloubu inspirovaly vznik dalšího implantátu, distálního femorálního hřebu zaváděného do dřeňové dutiny z fossa intercondylaris femoris. Indikace se postupně rozšířily na běžné zlomeniny distálního femuru a přilehlé části diafýzy.
Hlavní tři faktory, tj. zajištění, nepředvrtávání a anatomizace hřebu, určily další vývoj nitrodřeňové osteosyntézy (4, 7, 9). Exemplárním příkladem je femur, kde jsou dnes k dispozici hřeby pro
- zlomeniny jeho horního konce (obr. 7),
- pro zlomeniny diafýzy, a
- pro zlomeniny jeho distálního konce.
Image 7. Různé typy hřebů pro ošetření trochanterických zlomenin 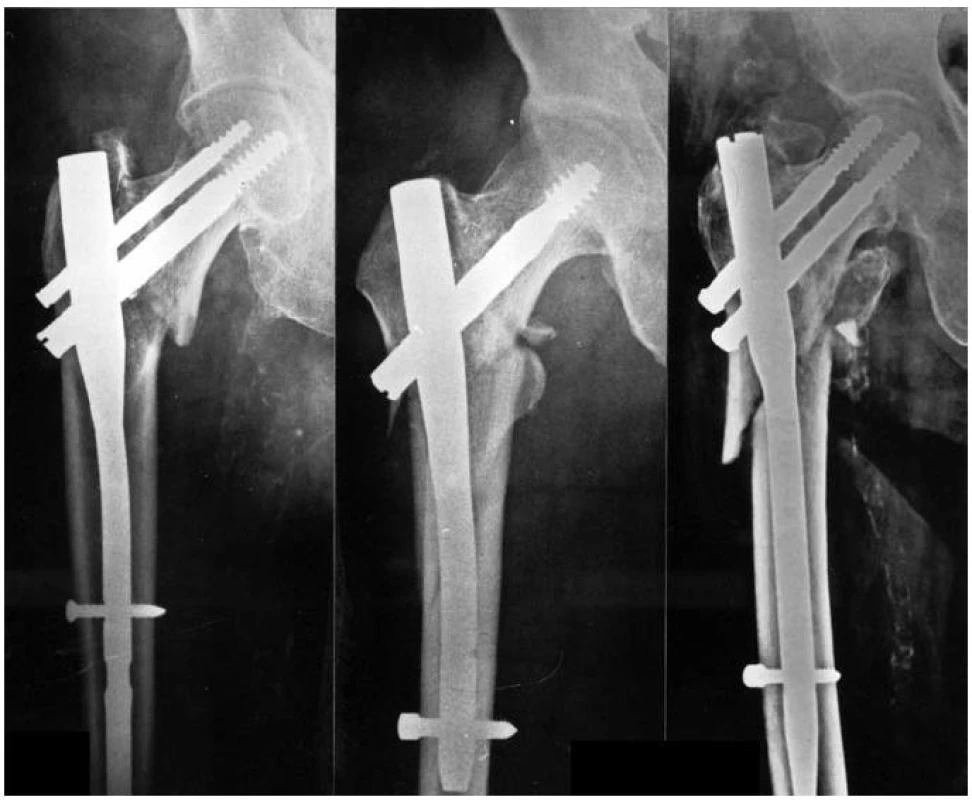
Prodloužená verze hřebů pro zlomeniny horního konce femuru umožňuje ošetřovat i ipsilaterální zlomeniny femuru, tj. zlomeniny postihující jak jeho horní konec, tak diafýzu. Proto se někdy hovoří o hřebech rekonstrukčních.
Velmi úspěšné se ukázalo nepředvrtané hřebování při ošetřování zlomenin diafýzy tibie, a to i zlomenin otevřených. Zejména u jinak velmi problematických diafyzárních zlomenin distální třetiny tibie znamenala tato metoda výrazný pokrok.
U zlomenin diafýzy humeru nesplnila první generace zajištěných hřebů očekávání a vedla k dočasnému ústupu této metody z indikačního listu. Mnohem příznivěji se ukazují hřeby další generací, s kterými jsou velmi dobré zkušenosti i u zlomenin proximálních dvou třetin humeru (obr. 8).
Image 8. Zlomenina proximálního humeru ošetřená proximálním humerálním hřebem 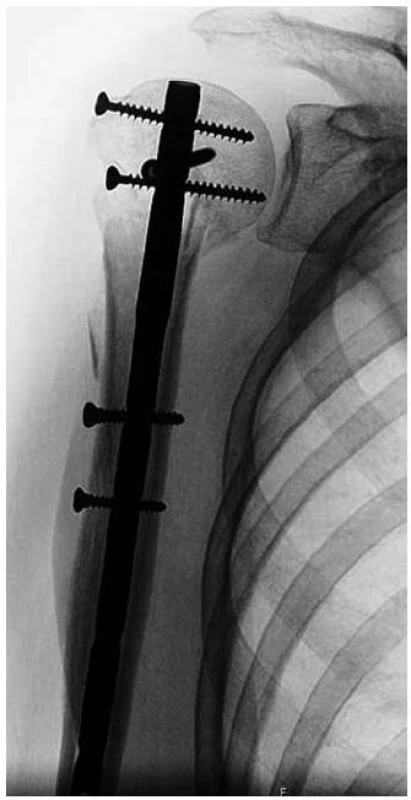
Diafyzární zlomeniny předloktí nitrodřeňovým implantátům stále odolávají. Ty se v této oblasti používají spíše výjimečně i přes částečné úspěchy některých typů flexibilních hřebů.
Nitrodřeňové hřebování výrazně ovlivnilo i dětskou traumatologii, kde se používá tzv. technika ESIN (Elastic Stable Intramedullary Nailing). Metoda je založena na principu dvou zkřížených elastických tenkých titanových hřebů zaváděných perkutánně z epi-metafyzární oblasti. Užívá se především pro zlomeniny diafýzy femuru, tibie a kostí předloktí, ale indikace se dále rozšiřují. Vzhledem k své miniinvazivitě a dobré stabilitě se tato metoda používá i tam, kde dříve dominovala konzervativní léčba.
Klasifikace zlomenin a terminologie implantátů
V literatuře existují různé klasifikace zlomenin, většinou vázané na určitou anatomickou lokalitu. Jako jediná univerzální a celosvětově respektovaná klasifikace zlomenin se prosadila alfa-numerická klasifikace mezinárodní společnosti pro otázky osteosyntézy AO/ASIF (Arbeitsgemeinschaft für Osteosynthesefragen/ Association for study of internal fixation). Tato klasifikace se čím dále tím vice používá i u nás, a to i k označení typu zlomeniny v propouštěcích zprávách. Proto je vhodné krátce se o ní zmínit.
Základní princip je jednoduchý (5, 6). Každá kost je označena arabským číslem (např. humerus – 1, femur – 3, atd.). Každá kost je rozdělena na tři segmenty
- proximální,
- střední, a
- distální.
Proximální segment je označen 1, střední 2, distální 3. Takže označení 41 znamená proximální tibii. Další v pořadí jsou velká písmena A, B a C. V případě proximálního a distálního segmentu, tedy kloubních konců, znamená písmeno
- písmeno A – extraartikulární zlomeninu,
- písmeno B – zlomeninu částečně postihující kloub, a
- písmeno C – zlomeninu úplně postihující kloubní konec.
Takže označení 41B označuje zlomeninu jednoho z kondylů tibie, tedy čistě intraartikulární zlomeninu proximální tibie. Označení 41C znamená nitrokloubní zlomeninu postihující celou proximální tibii.
U diafyzárních zlomenin znamená
- písmeno A – jednoduchou zlomeninu,
- písmeno B – o zlomeninu s mezifragmentem,
- písmeno C – tříštivou či segmentální zlomeninu.
Arabská číslice za písmenem dále upřesňuje typ zlomeniny.
Tento princip je univerzální a je používán především pro zlomeniny dlouhých kostí, pánve a páteře. Jeho univerzalita jde v některých lokalitách, tj. proximální humerus, proximální femur, na úkor praktičnosti, nicméně i přesto je považována AO/ASIF klasifikace za základní dorozumívací jazyk.
Obdobný problém představují názvy implantátů. Každý výrobce si označuje své implantáty vlastními názvy, nicméně některé zkratky se staly obecně:
- DHS – (dynamic hip screw) kyčelní skluzný šroub používaný pro osteosyntézu proximálního femuru.
- PFN – (proximal femoral nail), nebo též PFH (proximální femorální hřeb) je nitrodřeňový hřeb určený především pro trochanterické zlomeniny.
- UFN (unreamed femoral nail) - nepředvrtaný femorální hřeb pro diafyzární zlomeniny femuru.
- DFN (distal femoral nail) – nepředvrtaný hřeb pro zlomeniny distálního femuru.
- UTN (unreamed tibial nail) – nepředvrtaný tibiální hřeb pro diafyzární zlomeniny tibie.
- UHN (unreamed humeral nail) – nepředvrtaný humerální hřeb pro diafyzární zlomeniny humeru.
- DCP (dynamic compression plate) označuje dynamickou kompresní dlahu.
- LCP (locking plates) je obecné označení zamčené či úhlově stabilní dlahy, doplňující zkratka, např. DR znamená zamčenou dlahu pro distální radius.
- PHILOS – (proximal humeral internal locking osteosyntesis) zamčená dlaha pro proximální – humerus.
Uvedené názvy či jejich zkratky se postupně etablovaly různým způsobem jak ve světové, tak domácí literatuře a jsou dnes v klinické praxi běžně používány.
Miniinvazivita a změny operačních postupů
Jedním z hlavních prostředků, jak dosáhnout co nejmenšího poškození cévního zásobení poraněné kosti a okolních měkkých tkání, je miniinvazivita. Úspěšně ošetřovat zlomeniny z co nejmenších přístupů by však nebyly možné bez určitých změn.
První byla změna některých základních postulátů formulovaných před více jak 50 lety společností AO/ASIF (5, 6). Anatomická repozice úlomků a dokonale stabilní osteosyntéza je dnes vyžadována jen u nitrokloubních zlomenin.
U zlomenin diafyzárních je třeba obnovit délku kosti a její osu ve všech třech rovinách se zvláštním důrazem na rotaci (repozice v transverzální rovině). Mezifragmenty mohou zůstat v přijatelné dislokaci, přednější je šetřit jejich cévní zásobení. Rovněž stabilita nemusí být absolutní, naopak mikropohyby napomáhají ke stimulaci hojení.
U nitrokloubních zlomenin s tříštivou meta - a případně diafyzární zónou proto stačí dokonalá rekonstrukce pouze kloubního povrchu. Zónu kominuce lze implantátem přemostit za podmínky respektování osových poměrů.
Druhou bylo zpřesnění předoperační diagnostiky, tedy zavedení nových zobrazovacích metod jako standardu. Třídimenzionální CT rekonstrukce je dnes k dispozici na většině pracovišť, MR v každém traumacentru. Správné využití obou metod umožňuje získat co nejdokonalejší přehled o anatomii zlomeniny a zvolit optimální operační přístup.
Třetí bylo zdokonalení techniky peroperační repozice bez přímé vizualizace úlomků. Proto si dnes nelze představit operační léčbu bez kvalitního RTG zesilovače. Nejdokonalejší přístroje jsou schopny provádět nejen peroperační CT řezy, ale i peroperační třídimenzionální rekonstrukce.
Artroskopie jako metoda schopná ukázat během operace stav kloubní plochy se ujala především u intraartikulárních zlomenin proximální tibie, kde je kombinována s peroperační skiaskopií. U většiny jiných nitrokloubních zlomenin (distální radius, distální tibie, patní kost) zůstává artroskopie vyhrazena pro úzkou skupinu specialistů.
Vyvinuty byly i speciální nástroje umožňující zavřenou repozici úlomků. Těmi prvními byly distraktory, později následovaly různé typy repozičních kleští.
Změnit se musela i konstrukce dlah, neboť hřeby jsou dnes primárně konstruovány jako miniinvazívní implantáty. To se týkalo nejen zmíněné anatomizace tvaru dlah, ale i upravení jejich konců usnadňujících zavádění z minimálních přístupů. Na některé dlahy je možné připojit speciální cílič, jehož pomocí lze zavádět šrouby do otvorů v dlaze perkutánně bez nutnosti použití rtg zesilovače.
To vše se promítlo do strategie operačního postupu. U většiny diafyzárních zlomenin lze vystačit s miniincizemi pro zavedení hřebu nebo dlahy, předchozí repozice probíhá až na výjimky zavřeně. Tam, kde se to nedaří, je nutná otevřená repozice, ale pouze z malého řezu. Po dosažení přijatelné repozice následuje stabilizace zlomeniny hřebem nebo dlahou.
Dlahy zaváděné z malých incizí jsou označovány jako podsunuté dlahy. Ty se uplatňují především u zlomenin dlouhých kostí v oblasti kolena a hlezna, které zasahují daleko do diafýzy, nebo u tzv. ipsilaterálních zlomenin (současná zlomenina diafýzy a kloubního konce) femuru, tibie, humeru a radia.
U diafyzárních zlomenin je nejdříve z malého řezu vytvořen dlouhým raspatoriem tunel mezi kostí a měkkými tkáněmi. Do něj je zavedena dlaha a fixována perkutánně zavedenými šrouby, a to pomocí cíliče nebo RTG zesilovače.
U nitrokloubních zlomenin je nutné z dostatečně dlouhého přístupu nejdříve provést anatomickou rekonstrukci kloubní plochy za kontroly zraku. Někdy je však třeba použít současně dvě nebo tři kratší incize. Poté lze fixovat rekonstruovanou kloubní plochu k diafýze posunutou dlahou. Pokud je přitom tříštivá metafyzární zóna, stačí ji dlahou pouze přemostit bez nutnosti anatomické repozice úlomků. Je však nutné respektovat, délku, osu a rotační postavení končetiny. Podsunuté dlahy nemusí těsně naléhat na povrch kosti, naopak. Tím šetří periostální zásobení kosti, a proto se někdy hovoří o tzv. vnitřních fixátorech.
Do klinické praxe vstoupila i CT navigovaná osteosyntéza, která se používá především u zlomenin pánevního kruhu a acetabula. Místo a směr perkutánního zavedení implantátů, především šroubů, je určováno pomocí CT. Předcházet však musí co nejpřesnější repozice úlomků. V současné době je tato techniky rozpracovávána i pro další zlomeniny.
V každém případě se jedná o metodu velmi, velmi nákladnou, která vyžaduje změnu standardních prostorových nemocničních schémat, tj. integraci operačního sálu a CT pracoviště. Z těchto i jiných důvodů nedoznala zatím většího rozšíření a je vyhrazena pro velmi úzký okruh pracovišť a specialistů.
Doslova revoluci v ošetřování zlomenin a jejich následků v případě ztráty měkkých tkání znamenalo krytí těchto defektů různými druhy muskulokutánních laloků. Spolupráce s plastickým chirurgem, zejména u otevřených zlomenin a chronických defektů kožního krytu, zásadním způsobem změnila možnosti a výsledky léčby.
Aloplastika
Aloplastika má již léta své standardní místo při léčení zlomenin proximálního femuru, zejména intrakapsulárních zlomenin krčku femuru. Zde byla jednoznačným přínosem, i když se neustále diskutuje o indikacích této metody a typu implantátů (náhrady totální vers. cervikokapitální, unipolární vers. bipolární, atd.). U zlomenin proximálního humeru nejsou funkční výsledky aloplastiky zdaleka tak dobré jako na kyčli, což je jeden z hlavních důvodů jejího omezeného použití.
V poslední době se objevují tendence používat totální náhradu loketního kloubu u osteoporotických tříštivých zlomenin distálního humeru starších pacientů. Z řady hledisek jde však o metodu velmi diskutabilní. Slibnými se však ukazují nové typy náhrad roztříštěné a nerekonstruovatelné hlavice radia u luxačních zlomenin proximálního předloktí. Použití náhrad kolenního kloubu je v akutní traumatologii velmi omezené, nicméně je metodou volby v případě těžkých artrotických změn.
Biotechnologie
Snem starší generace ortopedů a traumatologů bylo vynalezení kostního lepidla, které by pevně spojilo zlomenou kost bez použití implantátu a po zhojení bylo organismem postupně resorbováno. Tento „kostní elixír“ stále zůstává v říši snů, přesto se mnohé změnilo i na tomto poli. Již delší dobu je k náhradě kostních defektů používána inertní biokeramika a v posledních letech i vstřebatelné náhrady spongiózní kosti na bázi kalciumfosfátu nebo karbonapatitu. Ty jsou k dispozici v krystalické formě v podobě bločků různých tvarů, granulí nebo ve formě tekuté (kostní cement – Norian SRS, neplést s kostním cementem k fixaci endoprotéz). Tyto materiály však slouží k mechanické podpoře osteosyntézy, nikoli ke stimulaci kostního hojení. O tu se snažili někteří autoři pomocí pulzního magnetického pole v 80. letech minulého století. Výsledky zůstávají diskutabilní, i když dodnes má metoda své zastánce.
Opravdový zlom ve stimulaci kostního hojení přinesl objev kostních morfogenních proteinů (Bone Morphogenic Proteins – BMP). Tento výzkum započal Marshall Urist v 60. letech minulého století. V současné době byla izolována již početná skupina proteinů, z nichž některé jsou schopné výrazným způsobem stimulovat kostní hojení. Použití BMP se přeneslo z laboratoří do klinické praxe. Experimentální i klinické výsledky prokázaly mimořádnou stimulační schopnost tvorby kosti již po jedné injekční dávce do místa zlomeniny. Jde však o metodu velmi nákladnou. Mezi autory panuje shoda, že použití BMP je doplňkem, nikoli náhradou technicky správně provedené osteosyntézy.
Slibnou se jeví i kultivace tkáňových buněk. Relativně běžné je použití kultivace autogenních chondroblastů při léčbě defektů kloubních ploch. V současné době se pracuje na využití kmenových buněk při ošetřování defektů kosti i dalších tkání, stejně tak na izolaci látek podobných BMP, které by stimulovaly hojení měkkých tkání.
Negativa pokroku
Používání nových implantátů posunulo ošetřování zlomenin výrazně vpřed. S jejich zavedením, zejména zamčených dlah, vznikl především u mladší generace pocit, že implantát za ně vyřeší vše. Na otázku, proč používají zamčenou dlahu, odpovídají někdy i překvapeně ... „no, aby to bylo pevnější“. Biologická a biomechanická analýza případu jim však dělá značné obtíže. U některých mladých chirurgů dokonce převládá pocit, že ošetření zlomeniny jinak než zamčenou dlahou či zajištěným hřebem je postup téměř non lege artis. Rovněž z miniinvazívních postupů se někdy stává dogma prosazované na úkor vyhovující repozice a fixace zlomeniny.
K tomuto způsobu myšlení přispívá i komerční tlak firem snažících se uchytit na přeplněném trhu. Takovýto postup je nejen neekonomický, ale může vést i k závažným komplikacím. Stále totiž platí, že implantáty slouží k tomu, aby pomáhaly co nejlépe naplňovat biologické a biomechanické principy osteosyntézy, tedy implantáty se musí přizpůsobit principům, nikoli principy implantátům (1).
Odborné a organizační problémy
Pokrok v léčbě zlomenin indukoval řadu vzájemně souvisejících odborných i organizačních problémů, především nutnost koncentrace lidských a materiálních zdrojů, edukaci ošetřujícího personálu a otázku financování.
Současná špičková traumatologická péče je náročná nejen na vybavení operačních sálů implantáty, nástroji a řadou dalších přístrojů, jako jsou RTG zesilovače, artroskopy atd., ale i na dostupnost všech potřebných oborů jako jsou radiodiagnostika, anesteziologie a intenzivní péče, plastická chirurgie, neurochirurgie, a to po celých 24 hodin. Ne v každé nemocnici jsou tyto obory zastoupeny a ne každá nemocnice si může dovolit zabezpečit dostupnost potřebného servisu nonstop. Proto se v uplynulých letech přistoupilo k budování traumacenter, která jsou součástí velkých nemocnic a měla by být schopna zabezpečit kontinuální traumatologickou péči pro dané spádové území. Tento trend je celosvětový a přinesl výrazné zlepšení výsledků léčby. Prosadil se i v České republice.
Koncentrace závažných poranění do traumacenter je z hlediska prospěchu obousměrná. Na jedné straně jsou tato poranění ošetřována specialisty majícími potřebnou erudici a vybavení. Na straně druhé se tím zvyšuje počet ošetření určitých typů závažných, ale relativně řídce se vyskytujících poranění. Sem patří např.
- zlomeniny distálního humeru,
- zlomeniny pilonu tibie,
- zlomeniny talu, či
- zlomeniny acetabula.
Se stoupajícím počtem operací stoupá i erudovanost ošetřujícího personálu. Výsledkem je efektivní využívání všech materiálních i lidských zdrojů po stránce medicínské i ekonomické.
Anatomická odlišnost jednotlivých oblastí pohybového aparátu a náročnost některých technik si vynutily v rámci traumatologie pohybového aparátu další subspecializace. Doba polyhistorů v chirurgii skončila a v silách jedince není ani zvládnutí celé traumatologie pohybového aparátu na špičkové úrovni. Pokrok, který sebou přináší nutnost specializace, smazal hranice mezi obory. Dnes existují specialisté na určité anatomické oblasti jako
- chirurgie ruky,
- chirurgie nohy,
- pánevní chirurgie,
- spondylochirurgie,
ale i na určité techniky, jako jsou např. artroskopie nebo aloplastika. Vzhledem k nutnosti těchto specializací vznikají i různé odborné společnosti, a to na státních, kontinentálních či celosvětových úrovních, které významným způsobem přispívají k dalšímu pokroku v dané problematice. Tito specialisté se rekrutují z různých oborů, které na základě historického vývoje ošetřují traumata pohybového aparátu. V řadě evropských zemí se na ošetřování úrazů pohybového aparátu podílejí ortopedi, traumatologové a všeobecní chirurgové, v případě páteře pak přistupují ještě neurochirurgové. Mezi tyto země se řadí i Česká republika. Naopak ve Velké Británii či USA jsou traumata pohybového aparátu vyhrazena pouze ortopedům.
V takovéto situaci má specializace i integrující efekt, který smazává hranice mezi jednotlivými odbornostmi. Edukace každého specialisty proto závisí na počtu a typu operací, které v dané anatomické oblasti provádí. Je obecnou zkušeností, že nejlepší výsledky má ten, který se v příslušné krajině pohybuje „denně“ a provádí nejen akutní, ale i plánované operace, neboť zkušenosti z obou se vzájemně potencují. Tento fakt výrazně změnil náplň především traumatologie jako oboru. Jestliže před léty šlo skutečně jen o akutní péči, s pokračujícím vývojem se logicky připojily i rekonstrukční výkony. Odtud je pouhý skok k plánované operativě.
Tento trend je patrný zejména v Německu, kde došlo ke sjednocení oborů ortopedie a traumatologie. Přes všechny porodní bolesti se ukazuje, že šlo o krok správným směrem.
Situace v České republice
Čtenář si po přečtení předchozích řádků určitě položí otázku, jaká je situace z hlediska ošetřování traumat pohybového aparátu v České republice. Lze říci, že přes řadu nedořešených problémů velmi dobrá. Díky historickému vývoji od druhé poloviny 60. let minulého století bylo možné po listopadu 1989 navázat na řadu pozitivních věcí (2).
Jednoznačným přínosem bylo vytvoření sítě traumacenter, která dnes fungují na vysoké úrovni, řada z nich je naprosto srovnatelná s evropským standardem. Výrazně se zlepšila vybavenost, dostupné jsou všechny potřebné implantáty. Na mnohem vyšší stupeň postoupilo doškolování nejen lékařů, ale i operačního personálu díky každoročním domácím AO kurzům. Tyto kurzy jsou určeny jak pro lékaře, tak pro personál, operačních sálů. Jsou organizovány jako kurzy pro začátečníky nebo pokročilé. Navíc se těchto kurzů pravidelně účastní přední světoví odborníci, kteří přinášejí nejen nejnovější poznatky, ale mají možnost se seznámit s úrovní péče o traumata pohybového aparátu u nás.
Řada českých ortopedů a traumatologů naopak „putuje“ každoročně v prosinci na operační kurzy do švýcarského Davosu, které představují vrcholné celosvětové odborné AO fórum.
Závěr
Traumatologie kostí a kloubů je v současnosti velmi dynamicky se rozvíjející obor. I když vývoj implantátů zdaleka neskončil, největší kvalitativní změnu lze v budoucnosti očekávat od rozvoje biotechnologií. Optimalizace péče o pacienty s poraněním pohybového aparátu však není jen otázkou zlepšení operační léčby, ale i celkové organizace komplexní péče o tyto nemocné.
prof. MUDr. Jan Bartoníček, DrSc.
Ústřední vojenská nemocnice
Oddělení ortopedie, traumatologie a rekonstrukční chirurgie
U Vojenské nemocnice 1200
169 02 Praha 6
E-mail: bartonicek.jan@seznam.cz
Sources
1. Bartoníček, J. Osteosyntéza zlomenin, vývoj, komplikace a jejich řešení. Acta Chir. Orthop. Traumatol. Čechoslov. 1997, 64, s. 366-370.
2. Bartoníček, J. Historie operační léčby zlomenin. II. část: Historie AO/ASIF. Ortopedie 2008, 2, s. 233-239.
3. Bartoníček, J., Džupa, V., Frič, V. a kol. Epidemiologie a ekonomie zlomenin proximálního femuru, proximálního humeru, distálního radia a luxačních zlomenin hlezna. Rozhl. Chir. 2008, 87, s. 213-219.
4. Browner, B.D., Jupiter, J., Levine, A.M. et al. (eds). Skeletal trauma. Philadelphia: Saunders 2009.
5. Rüedi, T.P., Murphy, W.M. (eds). AO principles of fracture management. Stuttgart: Thieme 2000.
6. Müller, M.E., Allgöwer, M., Willenegger, H., Schneider, R. (eds). Manual of internal fixation. Berlin: Springer 1991.
7. Standard, J.P., Schmidt, A.H., Gregor, P.J. (eds). Surgical treatment of orthopaedic trauma. New York, Stuttgart: Thieme 2007.
8. Wagner, M., Frigg, R. Internal fixators. Stuttgart: Thieme 2006.
9. Wiss, D.A. (ed). Master techniques in orthopaedic surgery. Philadelphia: Lippincot Williams and Wilkins 2006.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2011 Issue 8-
All articles in this issue
- Porucha vývoje kostní hmoty – potenciální komplikace fenylketonurie
- Studie čtyř systémů měření glykovaného hemoglobinu HbA1c v režimu POCT
- Krátká intervence a první pomoc pro lidi s návykovými nemocemi
-
Základy kognitivní, afektivní a sociální neurovědy
VIII. Politické rozhodování - Problematika dopingu v ordinaci praktického lékaře
- Což takhle dát si šálek kávy…
- Pokroky v operační léčbě končetinových zlomenin
- Pohled pacienta na problematiku hyperaktivního močového měchýře
- Bioanalytické studium nádorových markerů karcinomu prostaty na úrovni RNA a proteinu
- Odolnost rodiny s handicapovaným dítětem
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Pokroky v operační léčbě končetinových zlomenin
- Krátká intervence a první pomoc pro lidi s návykovými nemocemi
- Studie čtyř systémů měření glykovaného hemoglobinu HbA1c v režimu POCT
- Problematika dopingu v ordinaci praktického lékaře
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

