-
Medical journals
- Career
Neinvazivní ventilace v intenzivní péči
: I. Herold
: Primář: MUDr. Ivan Herold, CSc. ; Anesteziologicko-resuscitační oddělení, Oblastní nemocnice Mladá Boleslav, a. s.
: Prakt. Lék. 2008; 88(9): 506-511
: Various Specialization
Neinvazivní ventilace je formou přetlakového dýchání maskou/helmou, která vede v řadě indikací k snížení iatrogenních komplikací provázejících intubaci a ke zkrácení doby hospitalizace, k poklesu mortality a k ekonomickým úsporám. Klíčová pro úspěch je správná volba indikace, časové hledisko a správný výběr masky, ventilátoru a ventilačního režimu. Rozhoduje rovněž celá řada drobých detailů ošetřovatelského managementu. Hlavní indikační skupinou jsou exacerbace CHOPN a léčba kardiální plicního edému. NIV je při zavádění ošetřovatelsky náročná a nácviku metody je třeba věnovat značnou pozornost. Pacienty na NIV je třeba v prvních hodinách intenzivně monitorovat a zachytit první známky selhání metody. Pak je na místě okamžitá intubace a invazivní ventilace. Přehled uvádí klasifikaci indikací podle kriterií medicíny založené na důkazech (EBM).
Klíčová slova:
neinvazivní ventilace, intubace, maska, kardiální plicní edém, CHOPN, kriteria EBM.Úvod
Neinvazivní ventilace (NIV) je variantou umělé plicní ventilace pozitivním tlakem (positive pressure ventilation – PPV) bez tracheální intubace, využívající horní cesty dýchací a zajištění rozhraní pacient/ventilátor pomocí nosní nebo obličejové masky (nasal mask, nasal pillows, face mask, total face mask, full face mask), případně speciální helmy (helmet, hood). Používá se úspěšně v praxi přes 10 let k zajištění podpory ventilace především upacientů s akutní exacerbací CHOPN, tedy s hyperkapnickým respiračním selháním. Již dříve získala tato metoda místo v léčbě syndromu obstrukční spánkové apnoe (OSA) při domácí umělé plicní ventilaci a respirační insuficience (RI) provázející degenerativní nervosvalová onemocnění.
Z hlediska časového průběhu RI je NIV indikovaná jako prevence tracheální intubace (před vznikem RI), jako alternativa tracheální intubace při vzniku RI, k facilitaci extubace, po extubaci k usnadnění odvykání od ventilátoru, případně jako prevence reintubace (obr. 1).
1. Indikace NIV a časový průběh respirační insuficience (podle 1) Prevence tracheální intubace, alternativa tracheální intubace, facilitace extubace a odvykání od ventilátoru a jako prevence reintubace. 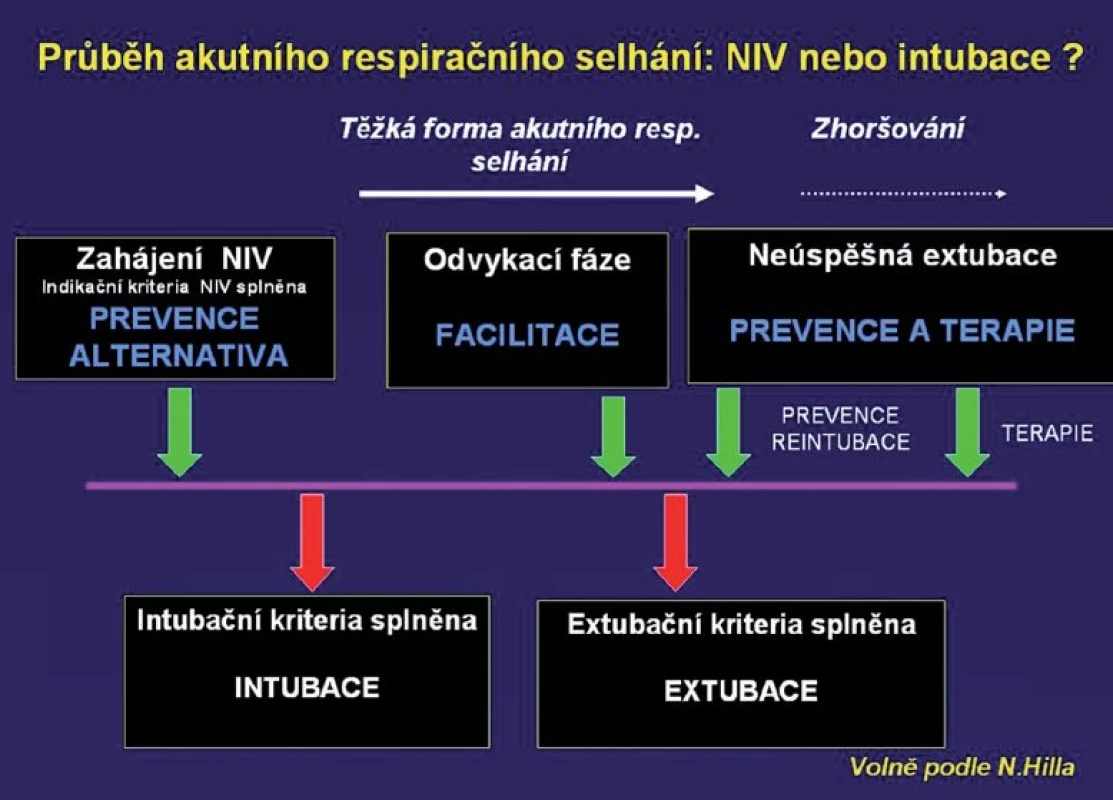
Další zkušenosti prokázaly účinnost i u některých forem akutního hypoxemického respiračního selháním (AHRF). Je-li NIV správně avčas indikovaná, lze s její pomocí upravit patofyziologické mechanismy vedoucí k akutní RI ( normalizovat výměnu plynů, snížit dechovou práci), zatímco současně probíhající kauzální léčba (např. antibiotika, diuretika, ACE inhibitory) řeší příčinu onemocnění. Eliminace tracheální intubace vede k poklesu výskytu iatrogenních komplikací dávaných do souvislosti s umělou plicní ventilací a invazivním zajištěním dýchacích cest intubací (poškozením hrtanu, stenózami trachey a s infekcemi typickými pro JIP, jako jsou ventilátorové pneumonie, sinusitidy aseptický šok).
Příznivý efekt byl pozorován především u pacientů s exacerbací CHOPN, imunokompromitovaných s plicními infiltráty (hematoonkologická onemocnění, po transplantacích orgánů, HIV pozitivita) a u dalších forem AHRF, zejména u akutního kardiálního plicního edému (tzv. velká trojka).
Snížení četnosti tracheální intubace koreluje s nižším výskytem infekčních komplikací, zkrácením pobytu na JIP a celkové doby hospitalizace a s nižší JIP/nemocniční mortalitou. NIV se v řadě zemí podle místních podmínek začala používat i mimo JIP, např. na odděleních urgentního příjmu, intermediárních odděleních, na dětských JIP, v přednemocniční péči v sanitních vozech (v Itálii) a v rámci paliativní péče u pacientů na standardních odděleních, kteří odmítají intubaci nebo invazivní ventilaci.
NIV má irizika – jak méně závažná, podobná komplikacím spojených s používáním obličejové masky pro kontinuální přetlak – CPAP (otlaky na hřbetu nosu), tak i závažná a potenciálně fatální (aspirace, nerozpoznané deprese dechu nebo oddálení nezbytné intubace). Účinnost NIV souvisí s reverzibilitou a dynamikou onemocnění a včasností intervence (obr. 2).
2. Závislost dynamiky průběhu respirační insuficience, včasnosti intervence a úspěšnosti NIV (podle 1) U rychle odeznívajícího základního onemocnění a včasné indikaci se lze pomocí NIV intubaci vyhnout (plicní edém). U onemocnění s pomalejším průběhem (pn 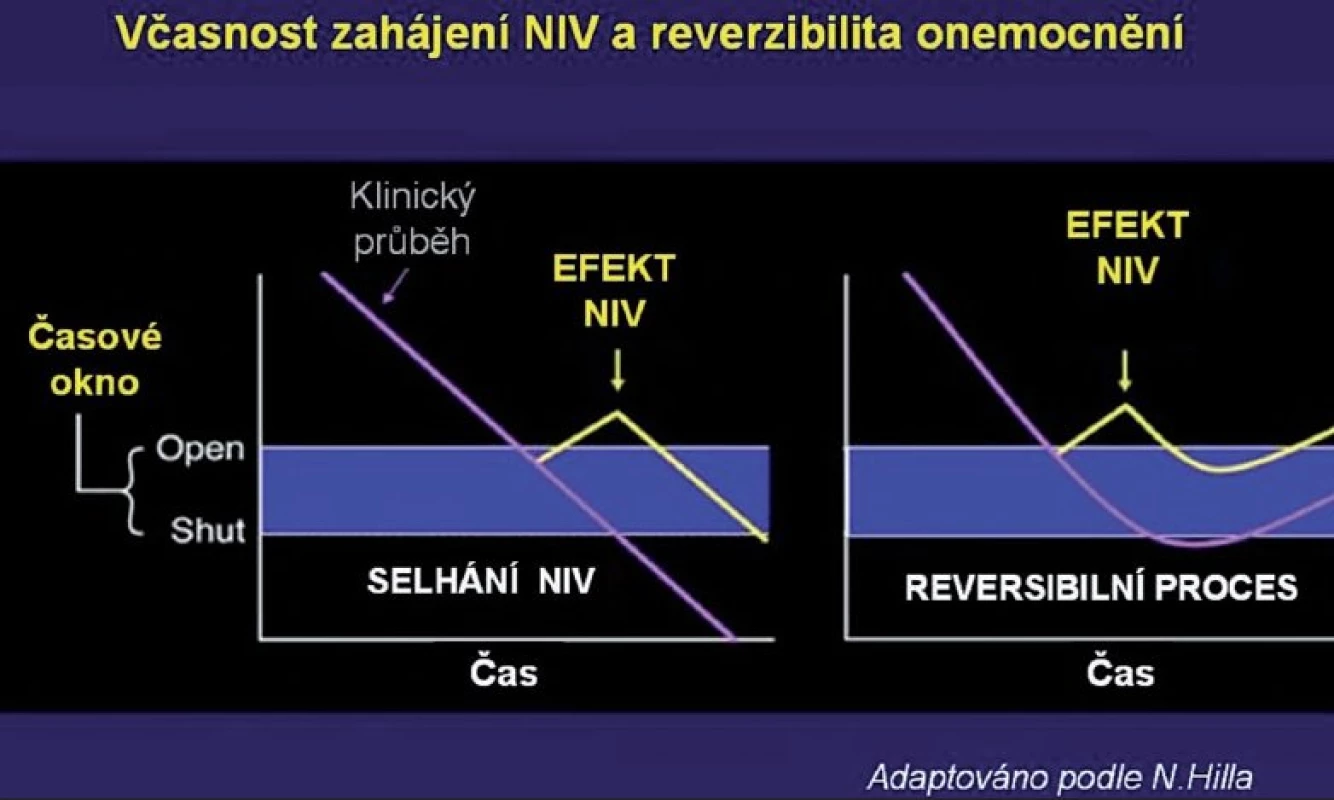
Tam, kde je průběh onemocnění per se delší, je naděje na úspěch NIV menší (pneumonie, ARDS), než u rychle ustupujících symptomů respiračního selhání při exacerbaci CHOPN nebo levostranném srdečním selhání.
Indikace NIV podle kriterií medicíny založené na důkazech
Metanalýza prospektivních randomizovaných studií a observačních klinických studií zaměřených na rozšířené indikace NIV vedla k publikaci doporučení, standardů a klinických přehledů v odborném tisku (1, 2) – (tab 1. str. 508).
1. Indikace NIV podle kriterií EBM (1) A – C (průkaznost A: podložená závěry většího počtu RCT, průkaznost B: alespoň 2 RCT nebo kohortových studií, průkaznost C: podpořená převážně kazuistikami a názory expertů). * rozhodnutí, že pacient nebude intubov 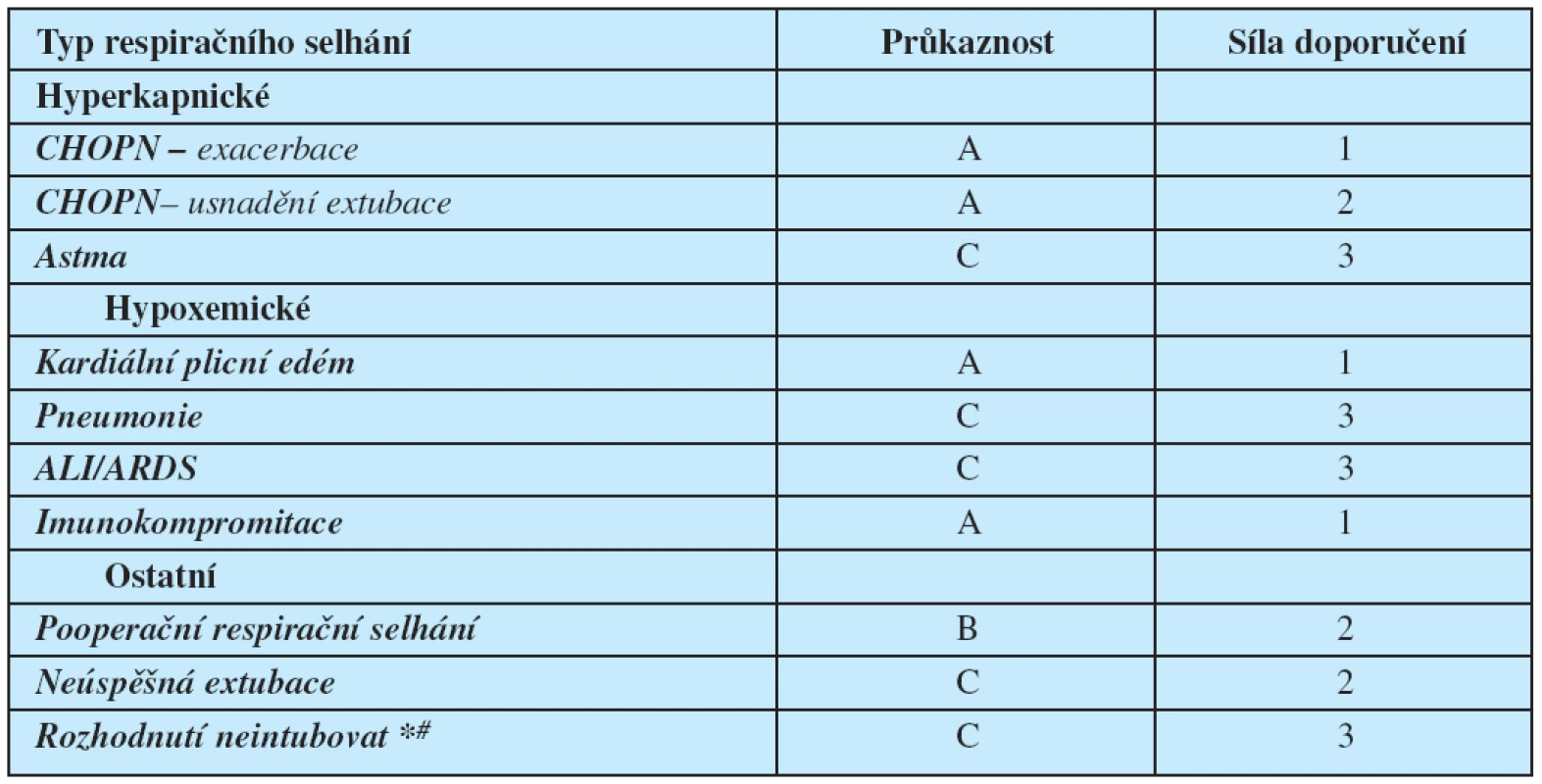
Z pohledu síly doporučení lze rozlišit:
- NIVdoporučenou jako postup první volby (recommended): uvybraných pacientů s CHOPN, ACPE aAHRF (u imunokompromitovaných pacientů).
- NIV potenciálně použitelnou u vybraných podskupin pacientů při pečlivém monitorování.
- Neujasněné a sporné indikace (options) vhodné jen pro pečlivě vybranou a monitorovanou menšinu pacientů.
- Kontraindikace NIV u RI při plicní fibróze a ARDS s multiorgánovým selháním.
Hlavní indikace
Hyperkapnické respirační selhání
CHOPN
(síla doporučení 1, průkaznost A)
Dvě metaanalýzy (3, 4) prokázaly, že použití NIV u exacerbace CHOPN je spojené s nižší četností intubací, zkrácením doby hospitalizace a poklesem mortality. NIV byla úspěšně použita i u pacientů v hyperkapnickém komatu (5, 6), které až dosud bylo tradičně považováno za kontraindikaci NIV. Dnes je indikace NIV považována za nový standard léčby CHOPN (7). NIV je třeba indikovat včas, není-li již přítomna těžká acidóza (pH <7.2). Lepších výsledků je dosahováno při použití na JIP, kde v případě selhání NIV je pacient včas intubován. Pozitivní vliv NIV přetrvává i po roce po dimisi (méně readmisí na JIP a pacientů na domácí oxygenoterapii) (8). Je zkoumána kombinace NIV snovými ventilačními technologiemi, jako je NAVA (neurogenně adjustovaná ventilační asistence), s heliem ve směsi s kyslíkem (HELIOX) nebo proporcionální asistovaná ventilace (PAV).
U pacientů s CHOPN, kteří neprošli při odpojování úspěšně testem spontánního dýchání (tzv. T-testem), byla NIV použita po extubaci s výsledky srovnatelnými se standardním odvykacím protokolem režimem inspirační asistence (pressure support ventilation – PSV). NIV se stává uvybraných skupin pacientů alternativou klasického odvykání postupným snižováním tlakové inspirační asistence (9, 10). Vhodní jsou pacienti, kteří dobře tolerují podporu ventilace obličejovou maskou s nižšími inspiračními tlaky (do 15cm H2O), bez zjevných anatomických obtíží při reintubaci a s CHOPN jako komplikujícím onemocněním.
Astma
(síla doporučení 3, průkaznost C)
I když některé kazuistiky aobservační studie poukazují na potenciální prospěšnost NIV i v této indikaci (zlepšení výměny plynů), je třeba velké opatrnosti, zejména u pacientů s nejtěžší formou – s těžkým astmatickým stavem. Test tolerance a vyčkání zlepšení nemá překročit dvě hodiny a nedochází-li k zlepšení klinického stavu, je třeba intubaci neodkládat.
Akutni hypoxemické respirační selhání (AHRF):
AHRF charakterizované oxygenačním indexem PaO2 /FiO2< 200mm Hg (PaO2 v mm Hg, FiO2 0,21-21) je velmi heterogenní skupina onemocnění s rozdílnou dynamikou průběhu a s odlišným efektem NIV. Účinnost NIV závisí především na příčině AHRF a závažnosti onemocnění (vyjádřené např. skórovacími systémy SAPS II, APACHE II-III, SOFA), nikoliv na stupni hypoxemie. Celkově je ale účinnost NIV v této indikační skupině srovnatelná s CHOPN: lepší přežívání, pokles četnosti intubace, kratší doba na ventilátoru a pokles septických komplikací (11, 12).
Kardiální plicní edém (ACPE):
(síla doporučení 1, průkaznost A)
Jde o první indikaci NIV formou přerušovaného přetlakového dýchání používanou již v 30. letech minulého století v londýnském Guy’s Hospital (13) a v Massachusetts General Hospital (14). Ve srovnání se standardní terapií kyslíkovou maskou zlepšují kontinuální přetlak v dýchacích cestách (CPAP) iNIV funkční reziduální kapacitu, snižují zkrat a upravují arteriální oxygenaci. Systematický přehled a metanalýzu výsledků indikace CPAP aNIV ve srovnání s oxygenoterapií publikoval Massip (15). Obě snižují mortalitu a četnost intubace, subjektivně dochází k ústupu dušnosti a snížení dechové práce. Změny nitrohrudního tlaku při přetlaku mají příznivý vliv na výkonnost myokardu, zvyšuje se srdeční výdej a snižuje dotížení levé komory u non-preload dependentních pacientů. NIV je ve srovnání s CPAP maskou vhodnější podporou pro hyperkapnické pacienty, naopak při samotné hypoxemii je zbytečná – zde stačí jen CPAP maska a NIV je „too much for nothing“. Obavy zvedlejších účinků NIV – tradované zvýšené riziko akutního infarktu myokardu (16) – se v dalších studiích nepotvrdily. Kontraindikací NIV jsou vedle akutního infarktu myokardu i oběhové selhání, šok, arytmie a porucha vědomí. Spolu s CHOPN jde dnes o nejrozšířenější indikaci NIV.
Pneumonie
(síla doporučení 3, průkaznost C)
Ve skupině pacientů s těžkou komunitní pneumonií (community acquired pneumonia – CAP) jsou k dispozici konfliktní výsledky. Ferrer aspol. (17) sice pozorovali nižší počet intubovaných pacientů léčených NIV ve srovnání s konvenční kyslíkovou terapií, ale Antonelli aspol. (18) zařadili těžkou CAP mezi rizikové indikace NIV vzhledem k poměrně častému selhání NIV. Jolliet aspol. (19) pozorovali v prospektivní randomizované studii nutnost intubace až udvou třetin pacientů, u nichž byla zahájena NIV. Pouze podskupiny pacientů s CHOPN byly pozorovány lepší výsledky (20). Celkové dosavadní výsledky observačních a randomizovaných studií nepodporují neselektivní použití NIV v této indikační skupině.
ALI/ARDS
(síla doporučení 3, průkaznost C)
Fyziologické mechanizmy příznivého účinku NIV u ALI (acute lung injury) jsou komplexní a vedle zlepšení oxygenace mechanizmem přetlaku a distenze zahrnují i snížení práce dechových svalů (21). Použití NIV v léčbě těžkých forem ALI (oxygenační index < 300mm Hg/ARDS (oxygenační index < 200) je ale opakovaně provázeno častým neúspěchem (50 až 80 %) a v řadě studií představuje ALI nejproblematičtější indikaci NIV vzhledem k časové dynamice nemoci a stupni fyziologické deteriorace. ARDS (acute respiratory distress syndrome) tak zůstává poslední barierou NIV. Rizikové faktory selhání NIV jsou SAPS II ³ 35, věk nad 40 let, ARDS, pneumonie, P/F< 145mm Hg po 1hod NIV (18). Podle Rany aspol. (22) jsou užitečným diskriminujícím faktorem neúspěšnosti NIV skorovací schémata APACHE III aSOFA, přítomnost oběhového šoku, hypoxemie a metabolická acidóza. Zvýšená minutová spontánní ventilace je pravděpodobně špatným prognostickým znamením.
U méně závažných forem (nižší SAPS II, PaO2/FiO2 > 175mm Hg) pozoroval Antonelli aspol (23) v prospektivní observační studii nižší četnost intubací s dobrým vlivem na výsledek léčby. Respondenti reagovali vzestupem oxygenace do 1 hodiny ještě před ukončením NIV. Autoři doporučují na základě pozorovaných výsledků:
- Je-li SAPS II < 34 apo 1 hod NIV je P/F > 175mm Hg, pokračovat v NIV.
- Je-li SAPS II < 34 apo 1 hod NIV je P/F ≤ 175mm Hg, raději inkubovat.
- Je-li SAPS II ³ 34, je NIV je indikována jen u< 30 % nemocných (až 56% mortalita upozději intubovaných).
Všeobecně je v indikaci NIV utěžších forem ALI na místě velká zdrženlivost a opatrnost apři projevech multiorgánové dysfunkce je považovaná za kontraindikovanou. Úspěšnost NIV v kategorii hypoxemického respiračního selhání (60 %) je podstatně horší než u plicního edému (18 %) aCHOPN(33 %) (24).
Hypoxemie u imunokompromitovaných pacientů
(síla doporučení 1, průkaznost A)
Použití NIV a eliminace intubace vedla v několika podskupinách pacientů s imunodeficitem ( neutropeničtí hematoonkologičtí pacienti po transplantaci kostní dřeně, imunospresivní léčba po transplantacích solidních orgánů, pacienti s HIV) k poklesu JIP/nemocniční mortality (38/50 % vs. 69/81 %, p=0,03/0,02) (25, 26).
Pooperační respirační selhání
(síla doporučení 2, průkaznost B)
Příznivý efekt profylaktické NIV aCPAP na časnou pooperační hypoxemii, zkrácení doby ošetřování na JIP a menší počet intubovaných pacientů byl pozorován po resekčních operacích plic (27), po transplantaci plic (28) a operacích aneuryzmat abdominální aorty (29), zejména uobézních pacientů s BMI > 35(30, 31).
Poextubační respirační selhání
(síla doporučení 2, průkaznost C)
NIV byla testována v několika randomizovaných kontrolovaných studiích z pohledu profylaxe neúspěšné extubace (respektive reintubace), která je tradičně provázena zvýšenou mortalitou. Je-li NIV použita teprve v situaci, kdy se po extubaci projevy respirační insuficience již manifestovaly, vedla jen k oddálení reintubace av yšší mortalitě (32). Selektivní profylaktické použití NIV ihned po extubaci u vybraných skupin rizikových pacientů vedlo v novějších studiích k nižším počtům reintubací a k poklesu JIP mortality (33, 34). Účinnost NIV je lepší zejména upacientů s hyperkapnií, CHOPN a městnavou srdeční slabostí.
Paliativní péče
(síla doporučení 3, průkaznost C):
Schettino a spol. zMassachussets General Hospital (35) popisují úspěšnost neinvazivní ventilace z pohledu dosažení nemocniční dimise pacientů (s CHOPN, kardiálním plicním edémem), kteří prospektivně intubaci při vzniku respirační insuficience odmítali. V ostatních indikačních skupinách (AHRF, terminální stadium maligních onemocnění) byla NIV neúspěšná. V rámci postupů paliativní péče má ale NIV nepochybně místo – uleví dyspnoi a krátkodobě prodlouží přežití. V těchto situacích je vždy nutný individualizovaný přístup.
Praktická doporučení
V našich podmínkách je NIV používána v nejčastěji na JIP a pooperačních dospávacích pokojích. Podmínkou úspěšného zavedení techniky NIV v našich podmínkách je pečlivý výběr pacientů podle indikačních skupin (respektování kontraindikací) a aktuálního klinického stavu (tab. 2, 3, 4, 5, 6, 7).
2. Vliv NIV a konvenční mechanické ventilace (CMV) na výskyt nozokomiálních nfekcí a délku hospitalizace (12) NIV – neinvazivní ventilace, CMV – konvenční invazivní mechanická ventilace 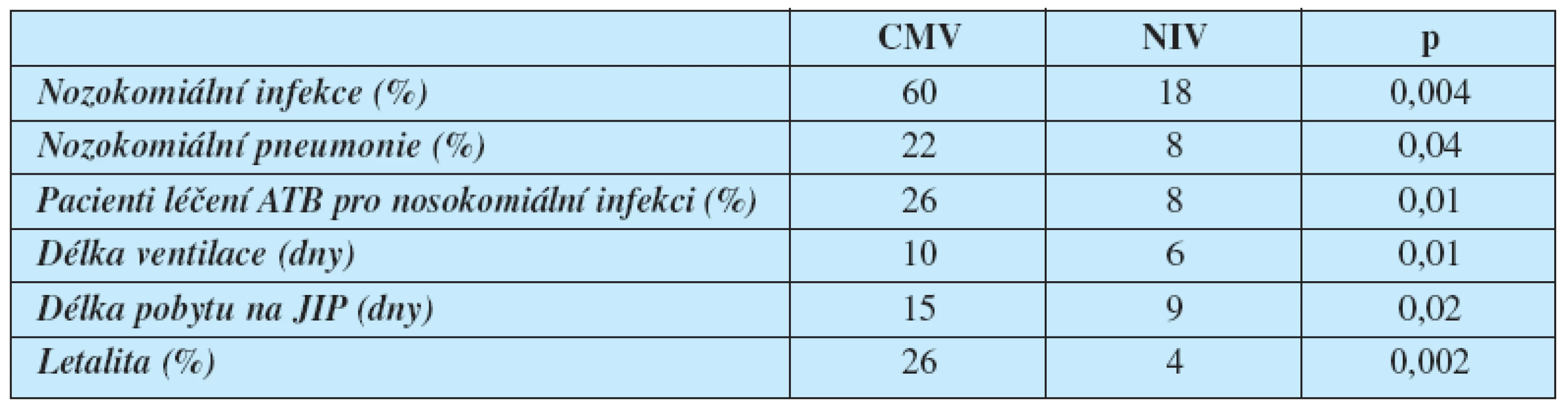
5. Pravděpodobná neúspěšnost NIV 
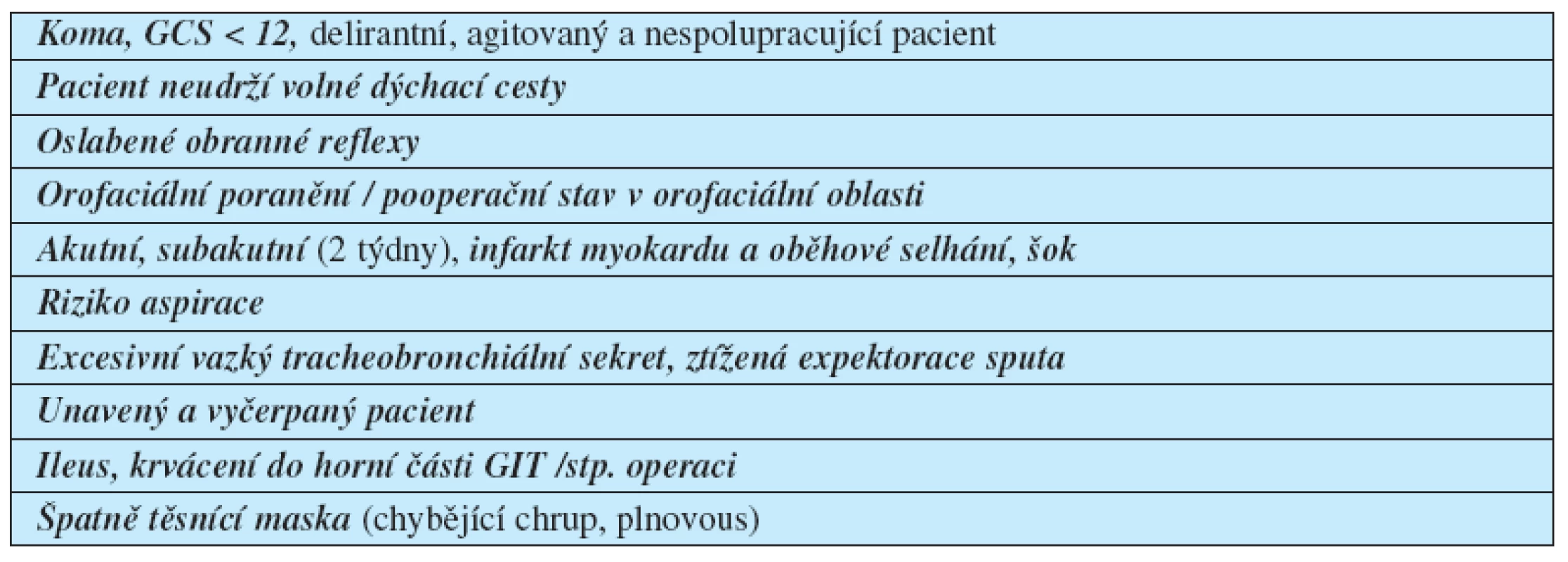
6. Příčiny neúspěšnosti NIV (nutnost intubace) 
7. Monitorovací standard při NIV 
Nezbytný je zácvik personálu, včetně nácviku ventilace „na sobě“ (36). Pro NIV je třeba získat sestry a přesvědčit je o prospěšnosti metody pro pacientovo pohodlí a zlepšení prognózy. Všeobecně je při zavádění NIV pozorována rezistence sester vůči metodě, jelikož představuje – zejména zpočátku – zvýšení ošetřovatelské pracovní zátěže. Případné selhání metody, s nímž je třeba vždy počítat, vnímají sestry negativně a může to ovlivnit přístup k indikaci metody u dalších pacientů.
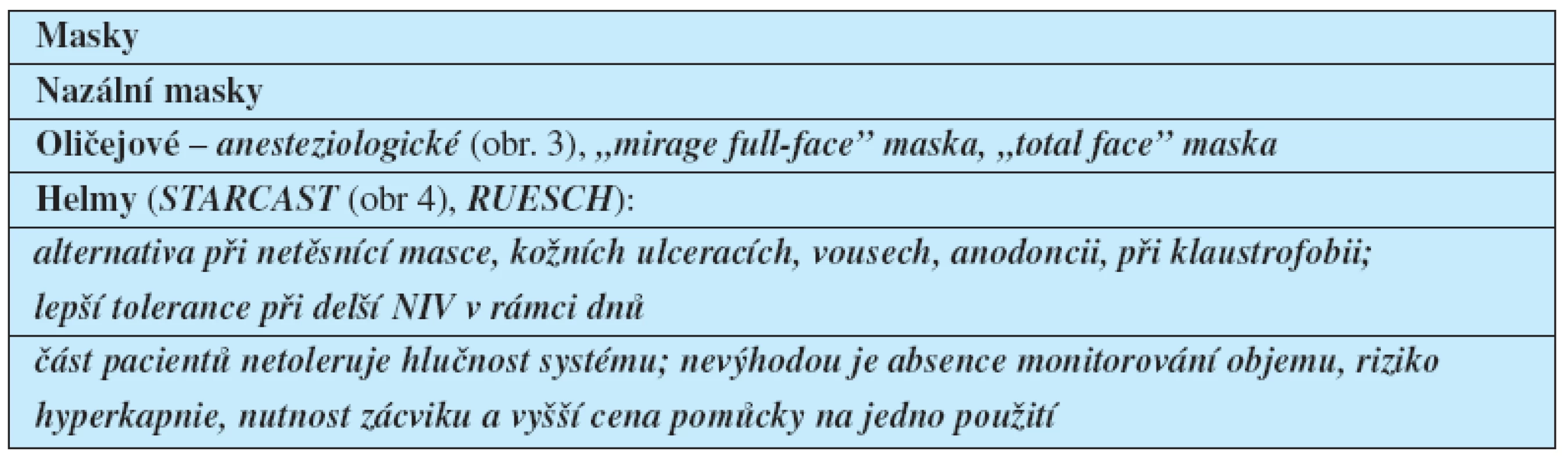
Důležité je použití ventilátoru s programem pro NIV, jenž umožňuje zvládnout problémy s netěsnící maskou. Únik směsi netěsnící maskou představuje hlavní problém synchronizace s ventilátorem a déle trvající tolerance. Je vhodné mít k dispozici širší spektrum masek a helem různých typů a velikostí, což umožní individuální selekci podle anatomických podmínek tváře pacienta (tab. 8). Zcela zásadní – zejména při několikadenní indikaci NIV – je prevence vzniku otlaků od masky na hřbetu nosu (obr. 3). Pro delší použití jsou výhodnější helmy (obr. 4). Zavádění do praxe často brání poměrně vysoká cena jednoúčelových pomůcek. Počáteční fixace masky na obličeji je snazší přidržením rukou, fixační popruhy se připevňuje maska až při vyzkoušení dobré tolerance masky.
3. Anesteziologická maska fixovaná silikonovou ohlávkou, systém pasivního zvlhčení směsi a ventilační asistence nemocničním ventilátorem po extubaci. 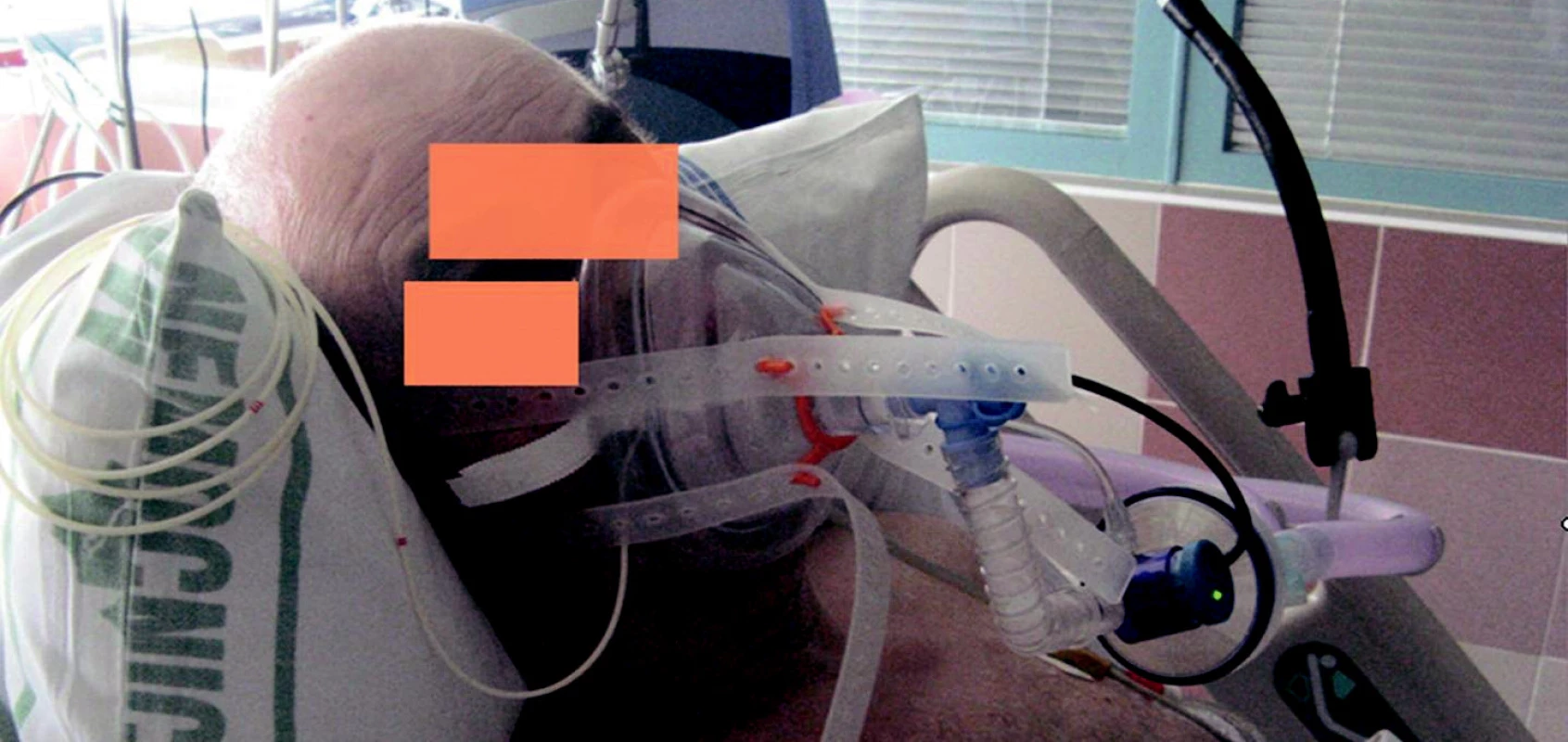
4. Helma pro NIV CASTAR: přívodní a odvodní hadice k připojení k ventilátoru, havarijní ventil a porty v rámu helmy na bázi krku k zavedení sondy nebo brčka k pití. 
Volba ventilátoru – domácí typu BILEVEL nebo nemocniční (tab. 9, 10) – záleží na zkušenostech ošetřujících amožnostech nemocnice. Domácí BILEVEL jsou levnější a velmi výkonné z hlediska kompenzace úniku při netěsnící masce. Nemocniční ventilátory zase umožňují širší flexibilitu volby různých režimů, jež obsluha lékařů a sester ovládá a plné monitorování dechových parametrů. Je možno použit velmi opatrně malé dávky anxiolytik, eventuálně velmi opatrně imalé dávky opioidů, např. sufentanilu. Se vznikem deprese dechu a neprůchodností dýchacích cest je ale třeba vždy počítat a udržet intenzivní monitorovací režim.
10. Nastavení ventilátoru pro NIV (režim inspirační asistence – PSV) 
Krátkodobý odpočinek od masky je rovněž důležitý – pauzy se sejmutím masky na odkašlání, toaletu dutiny ústní, slovní kontakt a sipping tekutin (při použití helmy je možný sipping speciálním portem na helmě). Zajištění odpočinku v noci je důležité azolpidem je v této indikaci relativně bezpečné hypnotikum. Liberální postoj k NIV by ale neměl nikdy vést k odkládání intubace a invazivní ventilace – respektování indikací, dynamiky klinického stavu a časového průběhu nemoci je nezbytné. Technika je primárně zatížena rizikem neúčinného zvlhčení vdechované směsi plynů. Pasivní systémy typu výměníků tepla a vlhkosti (heat and moisture exchangers – HME) při úniku směsi nezaručují optimální zvlhčení. Někteří pacienti si zase stěžují na nadměrnou hlučnost helem vyplývající z proudění plynů helmou.
Závěr
NIV je perspektivní a účinná metoda ventilační podpora v rukách zkušených týmů lékařů a sester. K jejímu užití je nutno přistupovat velmi opatrně a selektivně, zejména ve sporných indikačních skupinách. Její zavední je realtivně nákladné – ventilátory, masky, helmy a je často provázeno neúspěchem. Není univerzálním režimem umělé plicní ventilace pro středně těžké formy respirační insuficience, spíše pro ty lehčí! Je třeba předejít rozvinuté formě respirační insuficience při selhání NIV důslednou monitorací a včasnou intubací a invazivní ventilací. Jako každá nová metoda vyžaduje iNIV při zavádění trochu nadšení. Je-li správně a včas indikovaná, znamená přínos pro pacienty, zlepšení jejich prognózy, zkrácení hospitalizace a snížení nákladů.
MUDr. Ivan Herold, CSc.
Dukelská 761
293 01 Mladá Boleslav
E-mail: ivan herold @onmb.cz
Sources
1. Hill, N., Brennan, J., Garspestad, E., Nava, S. Noninvasive ventilation in acute respiratory failure. Crit. Care Med. 2007, 35, p. 2402-2407.
2. Lellouche, F. Noninvasive ventilation in patients with hypoxemic respiratory failure. Curr. Opin. Crit. Care 2007, 13, p. 12-19.
3. Lightowler, J., Wedyicha, J., Elliot, M. et al. Non-invasive positive pressure ventilation to treat respiratory failure from exacerbation of chronic obstructive pulmonary disease. Cochrane systematic review and meta-analysis. BMJ 2003, 326, p. 185.
4. Keenan, S., Sinuff, T., Cook, D. et al. Which patients with acute exacerbation of chronic obstructive pulmonary disease benefit from noninvasive positive pressure ventilation? A systematic review of the literature. Ann. Intern. Med. 2003, 138, p. 861-870.
5. Gonzalez Diaz, G., Carillo, A., Perez, P. et al. Noninvasive positive-pressure ventilation to treat hypercapnic ccoma secondary to respiratory failure. Chest 2005, 127, p. 952-960.
6. Scala, R., Naldi, M., Archinicci, O. et al. Non –invasive positive-pressure ventilation in patients with acute exacerbations of COPD and varying levels of consciousness. Chest 2005, 128, p. 1657-1666.
7. Brochard, L. Non-invasive ventilation for acute exacerbations of COPD: a new standard of care. Thorax 2000, 55, p. 817-818.
8. Conti, G., Antonelli, M., Navalesi, P. et al. Noninvasive vs conventional mechanical ventilation in patients with chronic obstructive pulmonary disease after failure of medical treatment in the ward: a randomized trial. Intens. Care Med. 2002, 28, p. 1701-1707.
9. Nava, S., Ambrosino, N., Clini, E. at al. Non-invasive mechanical ventilation in the weaning of the patients with respiratory failure due to chronic obstructive pulmonary disease: A randomized study. Ann. Intern. Med. 1998, 128, p. 721-728.
10. Ferrar, M., Esquinas, A., Arancibia, F. et al. Non-invasive ventilation during persistant weaning failure. A randomized cotrolled trial. Am. J. Resp. Crit. Care Med. 2003, 168, p. 70-76.
11. Antonelli, M. A comparison of noninvasive positive pressure ventilation and conventional mechanical ventilation in patients with acute respiratory failure. N. Eng. J. Med. 1998, 339, p. 429-435.
12. Girou, E., Schortgen, F., Delclaux, C., et al. Association of NIV with nosocomial infections and survival in critically ill patients. JAMA 2000. 284, p. 2361-2367.
13. Poulton, E.P. Left sided heart failure with pulmonary edema. Its treatment with the “pulmonary plus pressure machine.” Lancet 1936, 2, p. 981–983.
14. Barach, A. Positive pressure respiration and its application to the treatment of acute pulmonary edema. Ann. Intern. Med. 1938, 12, p. 757-764.
15. Massip, J., Roque, M., Sanchez, B. et al. Non-invasive ventilation in acute cardiogenic pulmonary edema. Systematic review and metanalysis. JAMA 2005, 294, p. 3124-3130.
16. Mehta, S., Jay, G.D., Woolhard, R. et al. Randomized prospective trial of bilevel vs continuous positive airwaay pressure in acute pulmonary edema. Crit. Care Med. 1997, 25, p. 620-628.
17. Ferrar, M., Esquinas, A., Leon, M., et al. Noninvasive ventilation in severe hypoxemic respiratory failure. A randomized clinical trial. Am. J. Resp. Crit. Care Med. 2003, 168, p. 1438-1444.
18. Antonelli, M., Conti, G., Moro, M. et al. Predictors of failures on noninvasive positive pressure ventilation in patients with acute respiratory failure: a multicenter study. Intensive Care Med. 2001, 27, p. 1718-1728.
19. Jolliet, P., Abajo, B., Pasquina, P., et al. Non –invasive positive pressure ventilation in severe community acquired pneumonia. Intensive Care Med. 2001, 27, p. 812-821.
20. Confalonieri, M., Poten, A., Carbone, G. et al. Acute respirtatory failure in patients with severe community - acquired pneumonia. Am. J. Respir. Crit. Care Med. 1999, 160, p. 1585-1591.
21. L’ Her, E., Deye, N., Lellouche, F. et al. Physiological effect of non-invasive ventilation during acute lung injury. Am. J. Resp. Crit. Care Med. 2005, 172, p. 1112-1118.
22. Rana, S., Jenad, H., Gay, P.C. et al. Failure of non invasive ventilation in patients with acute lung injury: observational cohort study. Crit. Care Med. 2006, 10, R79.
23. Antonelli, M., Conti, G., Esquinas, A. et al. A multiple center survey on the use of clinical practice of noninvasive ventilation as a first line intervention for ARDS. Crit. Care Med. 2007, 35, p. 18-25.
24. Schettino, G., Altobelli, N., Kacmarek, R. Non-invasive positive – pressure ventilation in acute respiratory failure outside clinical trials: experience at the Massachusetts General Hospital. Crit. Care Med. 2008, 36, p. 441-447.
25. Hilbert, G., Gruson, D., Vargas, F. et al. Noninvasive ventilation in immunosuppresed patients with pulmonary infiltrates, fever, and acute respiratory failure. N. Eng. J. Med. 2001, 344, p. 481-487.
26. Hilbert, G., Vargas, F., Gruson, D. Never the tube! Try the mask. Crit. Care Med. 2007, 35, p. 977-978.
27. Auriant, I., Jarot, A., Herve, P. et al. Noninvasive ventilation reduces mortality in acute respiratory failure after lung resection. Am. J. Respir. Crit. Care Med. 2001, 164, p. 1231-1235.
28. Rocco, M., Conti, G., Antonelli, M. et al. Noninvasive pressure support ventilation in patients with acute respiratory failure after bilateral lung transplantation. Intensive Care Med. 2001, 27, p. 1622-1626.
29. Squadrone, V., Coha, M., Cerutti, E. et al. Continuous positive airway pressure for treatment of postoperative hypoxemia: a randomized controlled trial. JAMA 2005, 293, p. 589-595.
30. El Solh, A., Aquilina, A., Pineda, L. et al. Noninvasive ventilation for prevention of post-extubation respiratory failure in obese patients. Eur. Resp. J. 2006, 28, p. 588-595.
31. Mokhlesi, B., Tulaimat, A. Recent advances in obesity hypoventilation syndrome. Chest 2007, 132, p. 1322-1336.
32. Esteban, A., Frutos-Vivar, F., Ferguson, N.D. et al. Noninvasive positive pressure ventilation for respiratory failure after extubation. N. Eng. J. Med. 2000, 350, p. 2452-2460.
33. Nava, S., Gregoretti, C., Fanfulla, F. et al. Noninvasive ventilation to prevent respiratory failure after extubation in high-risk patients. Crit. Care Med. 2005, 33, p. 2465-2470.
34. Ferrer, M., Valencia, M., Nicolas, J. et al. Early noninvasive ventilation averts extubation failure in patients at risk: a randomized trial. Am. J. Resp. Crit. Care Med. 2006, 173, p. 164-170.
35. Schettino, G., Altobelli, N., Kacmarek, R. Non-invasive positive pressure ventilation reverses acute respiratory failure in select “do-not intubate” patients. Crit. Care Med. 2005, 33, p. 1976-1982
36. Herold I. Non invasive ventilation. 4th International Symposium of Respiratory Disease. Journal of Organ Dysfunction, , Supplementum 2007.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2008 Issue 9-
All articles in this issue
- Solar urticaria
- Hospice care in Olomouc
- Comments from patients that may stress healthy people
- Urgent surgery of thyroid gland – two case reports.
- An aneurysm at the position of the acute occlusion of the right coronary artery with acute myocardial infarction
- Idiopatic jugular vein thrombosis
- Early cancerogenesis in head and neck squamous cell carcinoma
- Noninvasive ventilation in intensive care
- Compression neuropathies as an occupational disease
- Spiritual care in health services
- Double flap plastic surgery of a high rectoanal fistula
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Idiopatic jugular vein thrombosis
- Compression neuropathies as an occupational disease
- Noninvasive ventilation in intensive care
- Double flap plastic surgery of a high rectoanal fistula
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career