-
Medical journals
- Career
Akutní recidivující pankreatitida v průběhu III. trimestru těhotenství
Authors: J. Tobola; Martin Němec; P. Bieliková
Authors‘ workplace: Gynekologicko-porodnické oddělení, Nemocnice ve Frýdku-Místku p. o.
Published in: Ceska Gynekol 2023; 88(1): 17-19
Category: Case Report
doi: https://doi.org/10.48095/cccg202317Overview
Cíl: Předkládáme neobvyklou kazuistiku gravidní pacientky s opakovanými atakami akutní pankreatitidy na podkladě cholecystolitiázy. Závěr: Akutní pankreatitida v těhotenství je vzácné onemocnění. Na rozdíl od netěhotné populace je pro ni charakteristická vysoká frekvence recidiv. Onemocnění akutní pankreatitidou v těhotenství má negativní vliv jak na matku, tak i na plod. Léčba je modifikována v závislosti na trimestru gravidity.
Klíčová slova:
akutní pankreatitida – cholecystolitiáza – III. trimestr těhotenství – pankreatické enzymy
Úvod
Akutní pankreatitida (AP) v těhotenství je vzácné onemocnění s odhadovanou incidencí asi 1 případ na 1 000 až 10 000 těhotenství. Nejčastěji se vyskytuje v průběhu III. trimestru (50 %) a v časném poporodním období (38 %). Bývá častější u multipar (75 %) [1]. Dříve byla mateřská úmrtnost 37 % a u plodu 60 %. Nyní dle nejnovějších studií je úmrtnost plodu či matky vzácná (0–3 %) [1]. Nejčastějšími identifikovanými příčinami akutní pankreatitidy v těhotenství jsou žlučové kameny (65–100 %), alkohol (5–10 %), idiopatická (15 %) a familiární hypertriglyceridemií indukovaná pankreatitida (5 %) [1–4]. Rizikové faktory jsou vyšší věk matky, obezita a parita [1,5].
Vlastní pozorování
Devětadvacetiletá sekundigravida, primipara ve 27. týdnu těhotenství přichází pro bolesti v epigastriu propagující se podél žeber pod lopatky bilaterálně. Den předem byla pacientka vyšetřena u praktického lékaře pro bolesti hlavy. Vzhledem k laboratornímu výsledku CRP (C-reaktivní protein) 105 mg/l byl nasazen Amoksiklav 1 g à 12 hod. Pacientka uvádí v osobní anamnéze tetanii, stav po septoplastice, alergie neguje. V roce 2019 proběhl vaginální porod bez komplikací. Pacientce bylo v porodnické ambulanci provedeno laboratorní vyšetření: amylázy 17,07 µkat/l, lipáza 47,84 µkat/l, CRP 129 mg/l, dále bez pozoruhodností. Na ultrasonografii dutiny břišní byla popsána vícečetná drobná litiáza a sludge ve žlučníku, bez dilatace žlučových cest, dále pak normální sonografický nález na játrech, pankreatu, slezině a ledvinách. Byla diagnostikována akutní pankreatitida biliární etiologie a bylo rozhodnuto o hospitalizaci. Po nasazení konzervativní terapie dochází 3. den k normalizaci pankreatických enzymů a k následné dimisi s doporučením přísné šetřicí diety. Ve 29. týdnu gravidity proběhla další ataka akutní pankreatitidy. Celkem pacientka prodělala pět atak. Během každé byla hospitalizována. Přehled laboratorních hodnot shrnuje tab. 1. V průběhu hospitalizací byla opakovaně provedena gastroenterologická konzilia ke zvážení provedení endoskopické retrográdní cholangiopankreatikografie (ERCP). Chirurgem byla pacientka doporučena k laparoskopická cholecystektomie po šestinedělí.
Table 1. Vývoj laboratorních hodnot u naší pacientky.
Tab. 1. Development of laboratory values in our patient.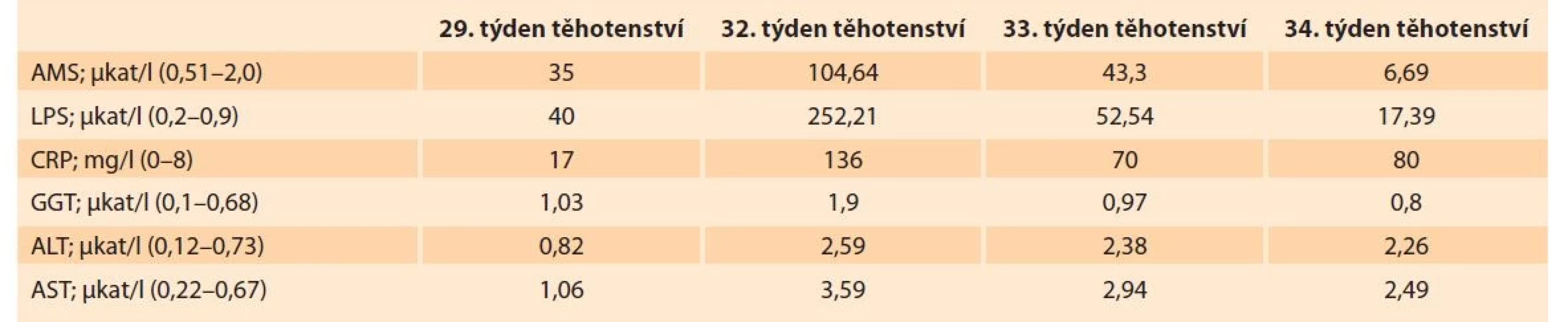
ALT – alaninaminotransferáza, AMS – amyláza, AST – aspartátaminotransferáza, CRP – C-reaktivní protein, GGT – gama-glutamyltransferáza, LPS – lipáza Při páté atace ve 34. týdnu gravidity bylo kontaktováno vyšší regionální neonatologické pracoviště, kde bylo doporučeno ponechání pacientky v našem lůžkovém zařízení. Po domluvě s gastroenterologem a pacientkou byla zavedena totální parenterální výživa se sippingem. Po zavedení periferně implantované centrální kanyly (PICC) do vstupu do žilního řečiště byla aplikována parenterální výživa – vak Olimel N7E 1 000 ml + 1 amp. Viant + 1 amp. Tracutil, nutridrinky k sippingu. Dále Plazmalyte i.v., Biopron tbl. p. o. za současného monitorování bilance tekutin. Od 35+0 byl aplikován Nutriflexi omega plus 1 875 ml kontinuálně + 1 amp. Viant + 1 amp. Tracutil.
Pacientka ve 35+2 t. g. udává svědění pokožky. Byly odebrány žlučové kyseliny, hodnoty vstupně: 34,8 µgmol/l. Nasadili jsme Ursosan 250 mg tbl. p. o. Po nasazení došlo ke snížení hladiny žlučových kyselin a celkově ke zlepšení jaterních testů a klinických příznaků.
Každý týden byla prováděna ultrazvuková monitorace biometrie plodu. Ve 37+0 t. g. jsme indukovali porod. Porozen chlapec, 3 020 g, 47 cm, Apgar skóre 9-10-10, bez komplikací. Po porodu provedeno interní konzilium – nasazen Kreon tbl. p. o. 25 tis. a Olimel N7E i.v. na noc. Postupná zátěž dietou č. 4 a sipping, který toleruje. V průběhu hospitalizace byla naplánována laparoskopická cholecystektomie po šestinedělí. Dimise 6. poporodní den bez komplikací s obnoveným příjmem per os.
Diskuze
Akutní pankreatitidy v těhotenství, většinou s lehčím průběhem, bývají charakterizovány poměrně rychlým rozvojem břišní symptomatologie, leukocytózou a výrazným zvýšením hladin amyláz. Tato hladina amyláz v séru ne vždy koresponduje s tíží onemocnění. Přesná diagnostika a včasný chirurgický zákrok při léčbě intraabdominálních zánětlivých stavů v těhotenství má být nejvyšší výzvou k co možná nejpečlivějšímu chirurgickému přístupu. Omyly v této oblasti jsou osudové nejen pro plod, ale někdy i pro matku. Anatomické a fyziologické změny organizmu během těhotenství modifikují příznaky i průběh onemocnění a tomu je třeba přizpůsobit diagnostické i léčebné postupy [4–7].
Po appendicitidě je druhým nejčastějším zánětlivým intraabdominálním stavem v těhotenství onemocnění biliární etiologie – cholecystitida, cholecystolitiáza a pankreatitida. Je udáván výskyt přibližně jednoho případu na 1 000 těhotenství. Asymptomatická litiáza však bývá zjištěna až u 10 % těhotných. Akutní pankreatitida však vždy znamená vážné ohrožení matky i plodu. Postiženy bývají ženy většinou ve III. trimestru gravidity (75 %). Příčiny rozvoje akutní pankreatitidy jsou nejčastěji biliární etiologie, dále pak hypertriglyceridemie, preeklampsie nebo abúzus alkoholu. Užívání perorální antikoncepce a multiparita zvyšují riziko biliární stázy a vedou k tvorbě žlučových kamenů. Velká děloha omezuje motilitu žlučníku a také způsobuje ischemické poškození slinivky břišní, které je stále více uznáváno jako důležitý mechanizmus v patogenezi [8–10].
Zvýšení sérových triglyceridů může vést k ischemii a acidóze v pankreatických kapilárách. Změny ve složení žluči sekundárně způsobené vysokými hladinami estrogenů v posledním trimestru mohou indukovat vznik žlučových kamenů a písku, které jsou hlavní příčinou akutní pankreatitidy. Během těhotenství dochází k až 4násobnému zvýšení plazmatické hladiny triglyceridů a k 50% zvýšení plazmatického cholesterolu. Klinicky významná hyperlipidemie se charakteristicky objevuje ve III. trimestru. Hyperlipidemie zintenzivňuje průběh edematózní a nekrotizující pankreatitidy. Hladiny triglyceridů > 11,3 mmol/l jsou však považovány za rizikový faktor pro spuštění akutní pankreatitidy. Ohroženy jsou tedy především pacientky s familiární hyperlipoproteinemií, a to především s typem I a V [9,10].
Akutní pankreatitida má vysokou pravděpodobnost recidivy. Recidivě je však možné předejít včasnou diagnostikou a léčbou. Jako prevence komplikací je možné v graviditě výrazně omezit volné tuky a do jídelníčku zařadit potraviny bohaté na více nenasycené mastné kyseliny řady n-3 (PUFA n-3) nebo oleje mořských živočichů bohaté na PUFA n-3. Ty ve středních dávkách (3–5 g/den) mají výrazné hypolipidemické účinky [2,7,10].
Diagnóza AP během těhotenství může být obtížná a její léčbu komplikuje vysoká četnost recidiv, kolem 90 % během těhotenství vs. 20–30 % v běžné populaci. Recidivy způsobují změněné hladiny estrogenu a progesteronu v těhotenství. Zvýšené hladiny progesteronu vyvolávají biliární hypotonii, jíž se zvyšuje tlak v Oddiho svěrači, který vede ke stázi žluči. Estrogen mění složení žluči, která se stává více litogenní, což zvyšuje riziko vzniku žlučového písku a kamenů [1,2,4–7].
Z hlediska strategie léčby neexistuje kromě striktních dietních opatření žádný standardizovaný postup v léčbě akutní pankreatitidy, vždy by se mělo postupovat individuálně a samotný management léčby musí zohlednit jak mateřská, tak fetální rizika a trimestr gravidity [1,3–5,7]. Rizika pro matku jsou chronická pankreatitida, těžká forma spojená s nekrózou parenchymu pankreatu a jeho infekcí. Mortalita se u této formy pohybuje až okolo 10 % [5]. Akutní ataky pankreatitidy dobře reagují na konzervativní léčbu a většinou vymizí do 1–2 dnů [8–10]. V I. trimestru převažuje konzervativní léčba, chirurgický zákrok zvyšuje riziko potratu. Je-li chirurgický výkon nutný, časujeme jej na průběh II. trimestru [5]. V průběhu III. trimestru přináší chirurgický zákrok vyšší riziko předčasného porodu. V průběhu III. trimestru je na zvážení konzervativní léčba nebo ERCP s biliární endoskopickou sfinkterotomií. Chirurgický výkon nebo ERCP by měly být zváženy:
- pokud nedojde ke zlepšení klinického stavu za 24–72 hod;
- opakují-li se akutní ataky;
- je přítomen symptomatický kámen ve společném žlučovodu [1,4,11,12].
Závěr
V naší práci prezentujeme kazuistiku těhotné pacientky s pěti atakami akutní pankreatitidy v průběhu III. trimestru gravidity. Při páté hospitalizaci bylo rozhodnuto o nasazení parenterální výživy s cílem vyhnout se další atace do ukončení gravidity. Ve 37. týdnu gravidity proběhla úspěšná indukce porodu a pacientka byla 6. den po porodu s obnoveným příjmem per os propuštěna do domácího ošetřování. U pacientky byla naplánována elektivní cholecystektomie po šestinedělí.
ORCID autorů
M. Němec 0000-0001-6871-7401
Doručeno/Submitted: 13. 5. 2022
Přijato/Accepted: 13. 9. 2022
MUDr. Jakub Tobola
Gynekologicko-porodnické oddělení
Nemocnice ve Frýdku-Místku p. o.
Elišky Krásnohorské 321
738 01 Frýdek-Místek
Sources
1. Ducarme G, Maire F, Chatel P et al. Acute pancreatitis during pregnancy: a review. J Perinatol 2014; 34 (2): 87–94. doi: 10.1038/jp.2013. 161.
2. Tang SJ, Rodriguez-Frias E, Singh S et al. Acute pancreatitis during pregnancy. Clin Gastroenterol Hepatol 2010; 8 (1): 85–90. doi: 10.1016/j.cgh.2009.08.035.
3. Jain P. Acute pancreatitis in pregnancy: an unresolved issue. World J Gastroenterol 2010; 16 (16): 2065–2066. doi: 10.3748/wjg.v16.i16. 2065.
4. Igbinosa O, Poddar S, Pitchumoni C. Pregnancy associated pancreatitis revisited. Clin Res Hepatol Gastroenterol 2013; 37 (2): 177–181. doi: 10.1016/j.clinre.2012.07.011.
5. Procházka M, Havlík R, Lubušký M. Onemocnění žlučníku, žlučových cest a slinivky břišní v těhotenství. Gynekol Prax 2012; 10 (2): 65–68.
6. Sheng C, Wang Y, Xu Z et al. The effect of admission serum triglyceride level on the prediction of severity of acute pancreatitis in pregnancy. Risk Manag Healthc Policy 2021; 14 : 3209–3222. doi: 10.2147/RMHP.S318 879.
7. Luo L, Zen H, Xu H et al. Clinical characteristics of acute pancreatitis in pregnancy: experience based on 121 cases. Arch Gynecol Obstet 2018; 297 (2): 333–339. doi: 10.1007/s00404-017-45 58-7.
8. Eddy JJ, Gideonsen MD, Song JY et al. Pancreatitis in pregnancy: a 10 year retrospective of 15 Midwest hospitals. Obstet Gynecol 2008; 112 (5): 1075–1081. doi: 10.1097/AOG. 0b013e318185a032.
9. Hughes DL, Hughes A, White PB et al. Acute pancreatitis in pregnancy: meta-analysis of maternal and fetal outcomes. Br J Surg 2022; 109 (1): 12–14. doi: 10.1093/bjs/znab221.
10. Pitchumoni CS, Yegneswaran B. Acute pancreatitis in pregnancy. World J Gastroenterol 2009; 15 (45): 5641–5646. doi: 10.3748/ wjg.15.5641.
11. Bougard M, Barbier L, Godart B et al. Management of biliary acute pancreatitis. J Visc Surg 2019; 156 (2): 113–125. doi: 10.1016/ j.jviscsurg.2018.08.002.
12. Hess E, Thumbadoo RP, Thorne E et al. Gallstones in pregnancy. Br J Hosp Med 2021; 82 (2): 1–8. doi: 10.12968/hmed.2020.0330.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2023 Issue 1-
All articles in this issue
- Analýza tkáňové exprese proteomu cervikálního hlenu
- Akutní recidivující pankreatitida v průběhu III. trimestru těhotenství
- Fertilitu šetřící terapie u ektopické gravidity
- Předčasný odtok plodové vody před termínem porodu
- Staré a nové pohľady na funkčnú morfológiu vajíčkovodov a ich význam pre gynekologickú prax
- Kryokonzervace ovariální tkáně jako metoda pro zachování fertility u žen
- Zkušenosti s rekonstrukcí zanedbaných rozsáhlých porodních poranění zahrnujících poranění análního svěrače
- Oxytocin a další peptidová uterotonika – jejich pražské osudy
- Seznam recenzentů
- Zápis z jednání volební komise pro volbu výboru Onkogynekologické sekce České gynekologické a porodnické společnosti ČLS JEP
- Epidermolýza u novorodenca matky s kožnou manifestáciou covid-19 v III. trimestri gravidity
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Kryokonzervace ovariální tkáně jako metoda pro zachování fertility u žen
- Předčasný odtok plodové vody před termínem porodu
- Fertilitu šetřící terapie u ektopické gravidity
- Staré a nové pohľady na funkčnú morfológiu vajíčkovodov a ich význam pre gynekologickú prax
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

