-
Medical journals
- Career
Screening a diagnostika gestačného diabetes mellitus
Authors: Screening; Mellitus Diagnostics Of The Gestational Diabetes The
Authors‘ workplace: II. gynekologicko-pôrodnícka klinika SZU, Fakultná nemocnica s poliklinikou F. D. Roosvelta, Banská Bystrica, prednosta doc. MUDr. K. Dókuš, PhD. 1; Gynekologicko-pôrodnícka klinika Jesseniovej lekárskej fakulty UK a UNM, Martin, prednosta prof. MUDr. P. Žúbor, PhD., DrSc., MBA 2; I. interná klinika Jesseniovej lekárskej fakulty UK a UNM, Martin, prednosta prof. MUDr. M. Mokáň, DrSc., FRCP 3
Published in: Ceska Gynekol 2018; 83(5): 391-396
Category:
Overview
Cieľ práce:
Cieľom práce je čitateľovi poskytnúť prehľad súčasných poznatkov z diagnostiky a screeningu gestačného diabetes mellitus (GDM).
Typ štúdie:
Prehľadový článok.
Metodika štúdie:
Analýza publikácií vyhľadaných v databázach PubMed a SCOPE a v odborných medicínskych časopisoch.
Záver:
Ako GDM je označená každá porucha metabolizmu glukózy prvýkrát diagnostikovaná počas gravidity, pričom nie je známe, že by bola prítomná pred koncepciou. Predstavuje najčastejšiu internú komplikáciu v gravidite. Incidencia GDM celosvetovo stúpa spolu so zmenou životného štýlu, nárastom obezity a odkladaním gravidity do neskoršieho veku. Vzhľadom k závažnosti komplikácií liečeného aj neliečeného GDM a stúpajúcej incidencii vzniká potreba neustále prehodnocovať a zdokonaľovať diagnostické kritériá. Z tohto vyplýva neustála snaha o vytvorenie univerzálne aplikovateľného screeningu. Ten by mal byť efektívny a viesť k odhaleniu poruchy iba u žien, u ktorých cielenou intervenciou môžeme znížiť riziko tehotenských a perinatálnych komplikácií.
KĽÚČOVÉ SLOVÁ:
gestačný diabetes mellitus, screening, diagnostické kritériá, orálny glukózovo tolerančný test, oGTT
ÚVOD
Gestačný diabetes mellitus (GDM) je definovaný ako porucha glukózovej tolerancie s nástupom alebo prvým rozpoznaním počas tehotenstva, ktorý po šestonedelí odznieva [5]. Taktiež môže byť definovaný ako prechodná hyperglykémia v gravidite, ktorá zhoršuje riziko mortality a morbidity pre matku aj plod [16]. Táto definícia ale nehovorí nič o patogenéze ochorenia. Zahŕňa však aj ženy s prítomnou sacharidovou intoleranciou nediagnostikovanou pred koncepciou. V roku 2008 Medzinárodná asociácia pre diabetes v tehotenstve IADPSG (International Association of the Diabetes and Pregnancy Study Groups) odporúča za diagnózu GDM nepovažovať tehotné spĺňajúce kritériá v 1. trimestri, ale reklasifikovať ich ako pregestačný diabetes [19]. Naopak niektorý autori nepredpokladajú jednoznačnú asociáciu eGDM (early GDM) s preexistujúcim diabetom [10]. Obvykle dochádza k manifestácii na prelome 2. a 3. trimestra, v súvislosti s diabetogénnym pôsobením hormónov a rastúcou inzulínovou rezistenciou počas gravidity, ktorá už nie je dostatočne kompenzovaná zvýšenou sekréciou inzulínu beta bunkami pankreasu [22]. Patogenetickým mechanizmom je teda nedostatočná odpoveď sekrécie inzulínu na vzostup inzulínovej rezistencie. Preto tesná glykemická kompenzácia prekoncepčne a v gravidite je kľúčová v prevencii vzniku komplikácií.
INCIDENCIA
Hoci skutočná incidencia je vlastne neznáma, výskyt sa odhaduje v rozpätí 1–14 %, v závislosti na type populačnej štúdie a na použitom diagnostickom teste [25]. Tak isto je podmienená geografickou, etnickou a rasovou variabilitou [9]. Staršie relevantné štúdie odhadujú priemernú globálnu incidenciu GDM na 2,8 % [8]. Tento údaj však už dlhodobo nezodpovedá realite. V nízko rizikovej populácii, ako je napr. švédska, incidencia GDM nedosahuje ani 2 % [1]. Naopak štúdie realizované na vysoko rizikovej populácii poukazujú na výskyt medzi 4,9 % a 12,8 % [12]. Podľa štatistických prehľadov Národného centra zdravotníckych informácií incidencia GDM v roku 2014 na Slovensku predstavovala 2,22 % [20]. Vzostup výskytu diabetu je pripisovaný najmä zvyšujúcemu sa veku obyvateľstva, odsúvaním tehotenstva do neskoršieho veku, urbanizácii, epidémii obezity a fyzickej inaktivite [5]. V štúdii HAPO (Hyperglycemia and Adverse Pregnancy Outcomes) bol pri použití nových diagnostických kritérií GDM zistený takmer u 18% tehotných [24].
KLASIFIKÁCIA GDM
Podľa Standardú péče o nemocné s diabetes mellitus Českej diabetologickej spoločnosti (ČDS ČLS JEP) je GDM rozdelený do štyroch skupín:
- Pregestačný diabetes (1. a 2. typu s komplikáciami a bez komplikácií)
- Gestačný diabetes
- Ostatné typy diabetu
- Gestačný diabetes v predchádzajúcej gravidite
Táto klasifikácia však nevystihuje etiopatogenetickú podstatu, závažnosť a ani prognózu [18]. V novej klasifikácii Svetovej zdravotníckej organizácie – WHO (World Health Organization) z roku 2013 sa opäť zavádza (v zhode s odporúčaním IADPSG) rozlišovanie menej závažnej poruchy, ktorá je označovaná ako gestačný diabetes mellitus (podľa WHO a IADPSG) a závažnejšej poruchy – diabetes v tehotenstve podľa WHO alebo zjavný (overt) diabetes v tehotenstve podľa IADPSG [17] (tab. 1).
Table 1. Odporúčaná klasifikácia a diagnostické kritériá porúch metabolizmu glukózy prvýkrát diagnostikovaných v gravidite (podľa 75g oGTT v 24.–28. týždni gravidity) podľa IADPSG z roku 2010 a podľa WHO z roku 2013 [29] ![Odporúčaná klasifikácia a diagnostické kritériá porúch
metabolizmu glukózy prvýkrát diagnostikovaných v gravidite
(podľa 75g oGTT v 24.–28. týždni gravidity) podľa IADPSG z roku
2010 a podľa WHO z roku 2013 [29]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/7f0c3cca76a87fa9dfd08bc8e942e588.png)
RIZIKOVÉ FAKTORY
Vzhľadom k podobnej etiopatogenéze GDM a DM 2. typu, populácia s vyšším rizikom DM 2. typu predstavuje taktiež vysoko rizikovú skupinu pre rozvoj GDM. Vo všeobecnosti môžeme rizikové faktory (RF) rozdeliť na ovplyvniteľné a neovplyvniteľné [16]. Medzi najzásadnejšie patria obezita, vek matky, anamnéza 2. typu diabetu a GDM v predchádzajúcej gravidite. S obezitou je úzko spojená inaktivita, životný štýl, diéta a fajčenie, ktoré predstavujú hlavné ovplyvniteľné RF. Riziko progresívne rastie so zvyšujúcim sa BMI [1]. Možno povedať, že pravdepodobnosť vzniku GDM pre matku do 25 rokov bez prítomnosti RF je do 1 %, nad 35 rokov riziko stúpa nad 8,5 %. Tehotné s anamnézou diabetu 2. typu majú 1,4–2násobne vyššie riziko rozvoja GDM. Známym faktom je, že riziko rekurencie GDM v ďalšej gravidite je 30–50 % [8].
Medzi RF patria: vek nad 35 rokov, obezita (BMI ≥ 25 kg/m2), fyzická inaktivita, DM u príbuzného prvého stupňa, anamnéza GDM, pôrod plodu s hmotnosťou > 4000 g, pôrod mŕtveho plodu v gravidite, habituálne potraty, hypertenzné ochorenia v predchádzajúcich graviditách, polyhydramnion, stavy spojené s inzulínovou rezistenciou: syndróm polycystických ovárií, acantosis nigricans, arteriálna hypertenzia (≥ 140/90 mm Hg alebo liečba hypertenzie), dyslipidémia, porucha glukózovej tolerancie alebo hraničná glykémia nalačno pri prechádzajúcich vyšetreniach, kardiovaskulárne ochorenia a príznaky typické pre DM: smäd, suchosť v ústach, polydipsia, polyúria, chudnutie, únava [27].
SCREENING GDM VO SVETE
Screening a diagnostické kritériá GDM doposiaľ nie sú medzinárodne jednotné. Líšia sa v rozsahu (celoplošný screening u všetkých tehotných verzus selektívny u rizikových žien), v počte fáz (jednostupňový verzus viacstupňový), spôsobe realizácie záťažového testu (záťaž 50 g, 75 g alebo 100 g glukózy), rozsahom oGTT (dvojbodová, trojbodová event. štvorbodová krivka) a rovnako vlastnými diagnostickými kritériami tzv. cut-off hodnotami [6]. Od roku 1980, kedy WHO definovala hyperglykémiu ako hlavný symptóm DM, sa screening uskutočňuje vyšetrovaním glykémie nalačno (FPG). Od roku 1985 sa odporúča i vyšetrenie aktuálnej (náhodnej) glykémie a od roku 1997 aj postprandiálnej glykémie 120 minút po podaní glukózovej záťaže [26]. Pôvodne boli diagnostické kritériá prevzaté z kritérií pre všeobecnú populáciu. Kritériá podľa O´Sullivana a Mahana identifikujú ženy so zvýšeným rizikom DM 2. typu. Ďalšou možnosťou sú kritériá vychádzajúce zo štandardných odchýlok alebo percentilov pre fyziologické tehotenstvo (Carpenter a Coustan) [7]. Príkladom rôznorodosti screeningových metód je Americká diabetologická spoločnosť – ADA (American Diabetes Association), ktorá akceptuje dvojstupňový screening, tzv. NIH (National Institutes of Health) konsenzus. Najskôr podstupujú všetky tehotné bez zjavného diabetu test s 50 g glukózy. V prípade glykémie po 60 minútach ≥ 7,8 mmol/l, je test pozitívny a nasleduje štvorbodový test so 100 g glukózy. Pričom ACOG (American Council of Obstetricians and Gynecologists) odporúča zníženie cut-off hodnoty u vysoko rizikových etnických skupín na 7,5 mmol/l [14].
V súčasnosti má množstvo krajín sveta vlastné diabetologické spoločnosti, ktoré sú združené pod Medzinárodnú diabetologickú spoločnosť – IDF (International Diabetes Federation). Väčšina spoločností sa riadi viacmenej podobnými diagnostickými kritériami GDM, ktoré sú vypracovávané renomovanými spoločnosťami, ako ADA, ACOG, WHO atď. Niektoré spoločnosti odvodzujú odporúčania z regionálnych a národných štúdií. Preto najväčším úskalím je nekonzistencia a nehomogénnosť screeningových programov jednotlivých spoločností. V našich podmienkach odporúčané postupy pre diagnózu GDM vychádzajú z odporúčaní WHO, ktoré boli prvýkrát publikované v roku 1965 v Ženeve. Jednalo sa o prvý pokus o medzinárodný konsenzus klasifikácie DM. Od roku 1980 sa diagnostickou metódou stal 75g oGTT, pričom boli stanovené kritériá pre plazmu aj celú krv, nalačno (celá krv > 6,7 mmol/l, plazma > 7,8 mmol/l) a v 120. minúte po záťaži (celá krv > 10,0 mmol/l, plazma > 11,1 mmol/l) [26]. Tehotné, ktoré spĺňali kritériá poruchy glukózovej tolerancie IGT (impaired glucose tolerance) u netehotných dospelých, boli klasifikované ako GDM. Kritériá z roku 1985 prešli len minimálnymi zmenami. Odporúčania WHO z roku 1999 zahŕňajú aj niektoré kritériá z odporúčaní ADA z roku 1997. Zásadnú zmenu predstavujú hraničné hodnoty pre IGT (FPG 5,6–6,9 mmol/l a glykémia v 120. minúte 7,8–11,1 mmol/l) [28]. Tieto WHO kritériá pre diagnózu GDM však vychádzajú z cut-off hodnôt pre všeobecnú populáciu [27].
IADPSG A HAPO ŠTÚDIA
Rastúca incidencia GDM a celosvetovo nejednotný prístup k diagnostike viedli k intenzívnej snahe o zavedenie jednotných pravidiel pre diagnostiku. V roku 1998 bola založená IADPSG ako zastrešujúca organizácia, ktorá si dáva za úlohu umožniť spoluprácu rôznych regionálnych a národných organizácií zaoberajúcich sa diabetom v gravidite [24]. Jedným z hlavných cieľov organizácie je vytvorenie spoločného postupu starostlivosti o tehotné ženy s GDM. Až donedávna však nebola k dispozícii relevantná štúdia, ktorá by sa dôkladne zaoberala vzťahom hodnoty materskej glykémie na rozvoj komplikácií u matky a dieťaťa, na základe ktorej by mohli byť kritéria revidované [6]. Jednoznačné riziká a komplikácie boli doposiaľ známe iba pre zjavný diabetes.
V roku 2010 IADPSG zverejnila nový odporúčaný postup pre screening GDM, ktorý sa opiera o výsledky štúdie HAPO publikovanej v roku 2008 [24]. Cieľom štúdie bolo objasniť vplyv miernej hyperglykémia na riziko vzniku materských a perinatálnych komplikácií. Jednalo sa o medzinárodnú, multicentrickú, prospektívne-observačnú štúdiu. Všetky ženy zaradené do štúdie (celkovo 25 505 tehotných) podstúpili medzi 24. až 32. týždňom 75g oGTT so stanovením glykémie nalačno v 60. a 120. minúte. Výsledky oGTT, ktoré nespĺňali kritériá zjavného diabetu, zostali zaslepené (celkovo 23 316) a všetky tieto ženy boli ponechané bez liečby. Výsledky potvrdili úzku koreláciu medzi týmito rizikami a hodnotami materskej glykémie. Ukázalo sa, že riziko komplikácií stúpa kontinuálne s výškou materskej glykémie, nezávisle na ostatných faktoroch (etnikum, vek, parita, BMI, prírastok váhy v tehotenstve) [7]. Z výsledkov však neboli zrejmé jednoznačné kritéria pre diagnózu GDM.
Nakoniec v roku 2010 IADPSG zverejnila odporúčania pre screening GDM, ktoré vychádzajú zo štúdie HAPO [29] (tab. 1). Tieto kritériá roku 2010 akceptovala taktiež ADA, zatiaľ čo ACOG zostala u pôvodného dvojstupňového screeningu. Od roku 2013 ADA pripúšťa obidve varianty testovania tehotných [2]. V roku 2013 boli kritériá prijaté aj WHO, ktorá opäť zavádza rozlíšenie porúch metabolizmu glukózy na menej závažné (GDM) a závažnejšie poruchy (diabetes v gravidite) [29]. V apríli 2014 prijala ČDS ČLS JEP nový odporúčaný postup pre screening GDM a v máji 2015 bol postup schválený Českou gynekologickou a pôrodníckou spoločnosťou (ČGPD ČLS JEP).
SCREENING PODĽA ODPORÚČANÍ IADPSG Z ROKU 2010 A WHO Z ROKU 2013
Screening je dvojfázový a celoplošný. Prvá fáza je indikovaná u všetkých tehotných do 14. týždňa gravidity (14+0) s výnimkou žien so známou pregestačne vzniknutou poruchou metabolizmu glukózy. Za pozitívnu sa považuje opakovaná hodnota FPG ≥ 5,1 mmol/l s odstupom minimálne 24 hodín (tab. 2). V druhej fáze medzi 24. až 28.týždňom gravidity (24+0 až 27+6) sú vyšetrené všetky tehotné ženy s negatívnym výsledkom v prvej fáze screeningu a ženy, ktoré z nejakého dôvodu prvú fázu neabsolvovali. Metódou screeningu je 75g trojbodový oGTT za štandardných podmienok [11] (tab. 3).
Table 2. Diagnostický postup I. fázy 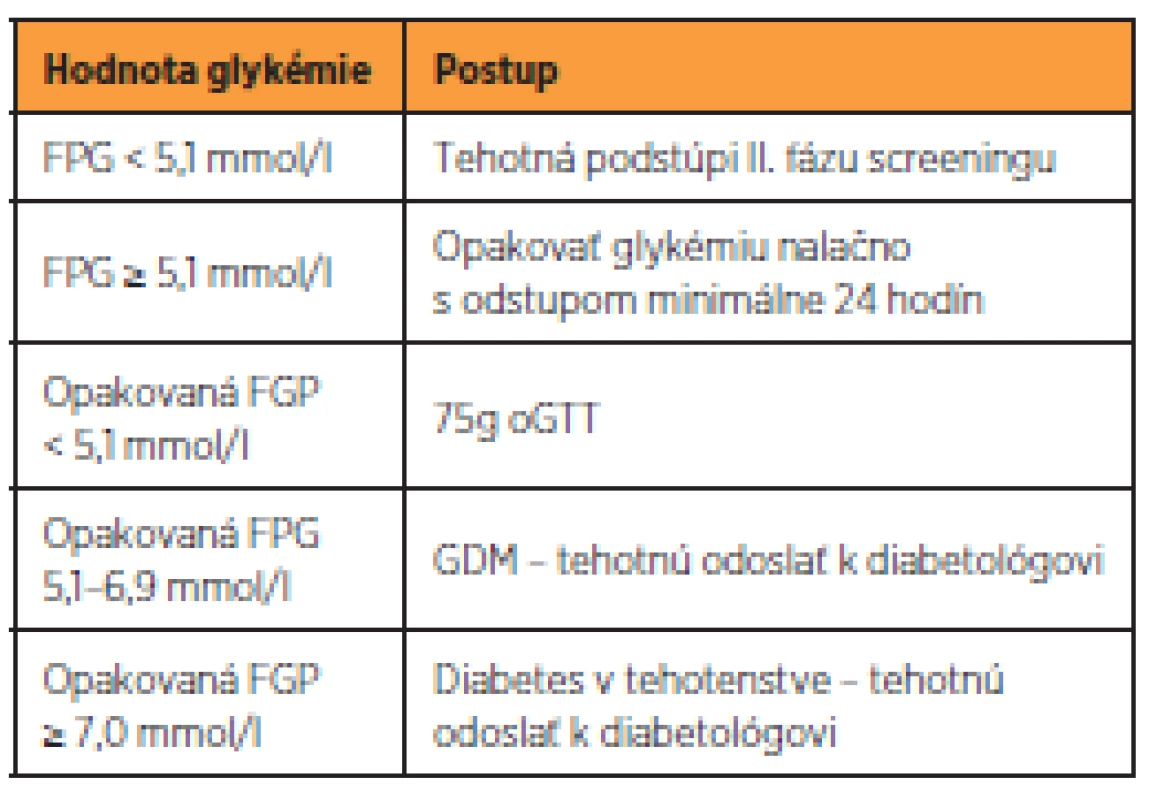
Table 3. Diagnostický postup II. fázy 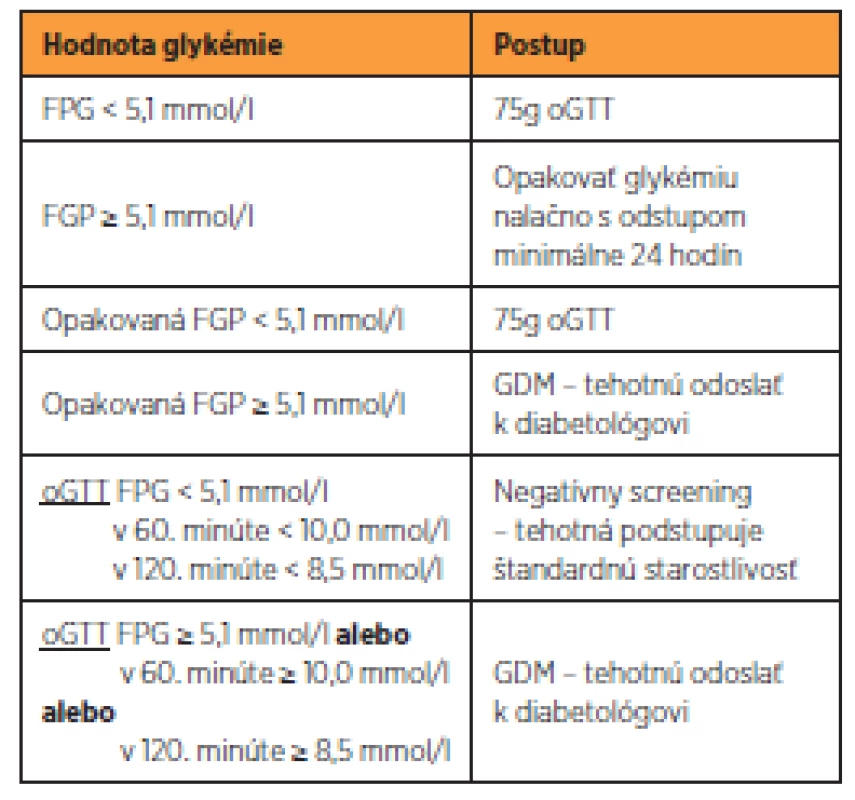
Nová klasifikácia WHO opäť zavádza v zhode s IADPSG pojmy zjavný alebo overt diabetes (podľa IADPSG) alebo diabetes v gravidite (podľa WHO), ktoré spĺňajú diagnostické kritériá diabetu platné pre všeobecnú populáciu (FPG ≥ 7,0 mmol/l a/alebo glykémia v 120. min ≥ 11,1 mmol/l a/alebo HbA1c ≥ 6,5 % a/alebo náhodná glykémia ≥ 11,1 mmol/l podľa WHO s typickými symptómami diabetu, IADPSG vyžaduje overenie doplňujúcim vyšetrením glykémie nalačno alebo HbA1c) [17]. Starostlivosť o ženy so zjavným diabetom sa riadi odporúčaným postupom pre pregestačný diabetes.
SCREENING GDM V SLOVENSKEJ REPUBLIKE
Doposiaľ platný odporúčaný postup v Slovenskej republike, stále akceptovaný Slovenskou gynekologicko-pôrodníckou spoločnosťou Slovenskej lekárskej spoločnosti (SGPS SLS), vychádza zo zásad Saint Vincentskej deklarácie, ktorú Slovensko akceptovalo v roku 1991, z kritérií WHO z roku 1997, 1999 a riadi sa Vestníkom MZ SR 1997, čiastka 3 a 4, S:38 a preventívnymi prehliadkami v odbore gynekológia a pôrodníctvo [26, 27]. Vo Vestníku MZ SR 2011, čiastka 49–60, došlo len k minimálnym úpravám.
Slovenskou diabetologickou spoločnosťou Slovenskej lekárskej spoločnosti (SDS SLS) boli vypracované v roku 2012 Diagnosticko terapeutické štandardy v diabetológii s čiastočnou akceptáciou kritérií IADPSG ako súčasť Národného diabetologického programu (NDP) [23].
Screening je jednostupňový, selektívny a dvojfázový. V prvej fáze, ktorá by mala byť realizovaná ihneď po diagnostikovaní gravidity, je screening selektívny a je zameraný na záchyt pregestačného diabetu [23]. Znamená to, že sú vyšetrené všetky symptomatické alebo asymptomatické tehotné s vyššie spomínanými rizikovými faktormi. V druhej fáze medzi 24. a 28. týždňom gravidity prebieha screening celoplošne u všetkých, aj nerizikových tehotných. Vyšetrené sú aj rizikové tehotné s negatívnym testom v prvom trimestri. U rizikových tehotných sa môže zvážiť ešte jedno vyšetrenie po 30. týždni gravidity v prípade predchádzajúcej negativity [27].
SGPS SLS odporúča ako metódu screeningu 75g trojbodový oGTT za štandardných podmienok podľa WHO [21]. Najmenej tri dni pred testom pacientka konzumuje bežnú stravu s dostatočným prísunom sacharidov v množstve minimálne 150 g za deň a v rovnakom období neobmedzuje fyzickú aktivitu. Malabsorpcia, nauzea a fajčenie ovplyvňujú výsledok oGTT. Zníženie obsahu sacharidov v diéte zníži diagnostickú senzitivitu oGTT. Po 10hodinovom a dlhšom hladovaní vypije dospelá tehotná počas troch až piatich minút 75 g glukózy v 300 ml vody. Odber by mal byť realizovaný v 120. minúte (fakultatívne taktiež v 60. minúte) [21]. Biologickým materiálom pre oGTT je plazma žilovej krvi. V plazme kapilárnej krvi je za bežných okolností rovnaká koncentrácia glukózy ako v plazme žilovej krvi. Avšak po záťaži glukózou predstavuje rozdiel medzi plazmou kapilárnej a žilovej krvi až 20–25 % (v mnohých prípadoch aj viac). Taktiež medzi koncentráciami glukózy v plnej krvi a v plazme sú významné rozdiely [18]. V skorších edíciách dokumentov WHO boli hodnoty rozhodovacích limitov pre plnú krv a kapilárny odber publikované, v súčasnosti sa od tejto praxe upustilo. Odber by mal byť realizovaný v sede do odberovej nádoby s antiglykolytickou zmesou (2,5 mg NaF/ml krvi). Oddelenie plazmy od krvných elementov by malo prebehnúť do 60 minút od odberu [21].
Table 4. Porovnanie diagnostických kritérií GDM podľa doposiaľ platných kritérií v SR a podľa IADPSG v mmol/l 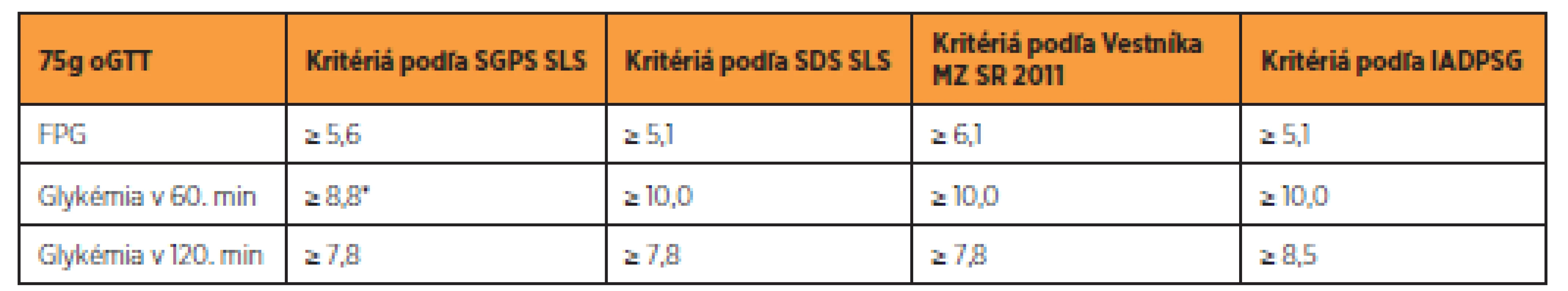
* stanovenie glykémie v 60. minúte je nepovinné Screeningové vyšetrenie vykonáva obvykle lekár so špecializáciou v odbore gynekológia a pôrodníctvo alebo diabetológ, ak ho o to požiada gynekológ. Ak sa zistia hraničné alebo patologické hodnoty glykémie, odosiela gynekológ pacientku k diabetológovi na komplexnú diagnostiku [23]. Všetky ženy s GDM by mali byť vyšetrené 6–12 týždňov po pôrode s následným preklasifikovaním stavu glukózovej tolerancie. Pacientky, ktoré prekonali gestačný diabetes, majú byť sledované celoživotne s kontrolami minimálne každé dva roky. Pri podozrení na priebeh charakteru DM 1. typu, je potrebné vyšetriť C-peptid a podľa dostupnosti aspoň jednu z protilátok GADA, IA2-A [11].
Medzi hlavné problémy súčasného screeningu patrí fakt, že kritériá sú odvodené z cut-off hodnôt pre všeobecnú populáciu, kde boli jednoznačne definované riziká a komplikácie. Screening nerieši vzťah medzi miernymi poruchami metabolizmu glukózy v gravidite a rozvojom následných komplikácií a rizík. V priebehu rokov prešli len malými úpravami a neboli korigované s ohľadom na ďalší vývoj tehotenstva a komplikácií. Problémom je taktiež fakultatívne meranie glykémie v 60. minúte. Stanovenie a nestanovenie glykémie v 60. minúte má pritom zásadný vplyv na počet diagnostikovaných žien s GDM [17]. To dokazuje napríklad práca Franekovej a Jabora z roku 2010 (výskyt GDM pri stanovení versus nestanovení glykémie v 60. minúte 24 % vs. 9,6 %) [13] alebo práca Anderlovej a kol. (22,3 % versus 14,1 %) [7]. Ďalšou otázkou je realizácia screeningu v prvom trimestri iba v rizikovej skupine tehotných, pričom HAPO štúdia preukázala jednoznačný benefit z celoplošného testovania pred selektívnym [24]. Taktiež samotný spôsob realizácie oGTT môže zásadným spôsobom vplývať na výsledok screeningu. Problémy možno z didaktického hľadiska rozdeliť na problémy v predanalytickej, analytickej a postanalytickej fázy. Medzi najčastejšie chyby môžeme zahrnúť odber kapilárnej krvi z prsta, meranie glykémií inými ako štandardnými laboratórnymi metódami (napr. glukomerom), vyšetrenie z plnej krvi, čas medzi odberom a stanovením glykémie viac ako 60 minút, nedodržanie minimálnej doby lačnenia pred testom, fyzická aktivita v priebehu testu (napr. odchod tehotných medzi odbermi) atď. [26].
ZÁVER
Vzhľadom k závažnosti komplikácií liečeného aj neliečeného GDM vzniká potreba neustále prehodnocovať a zdokonaľovať diagnostické kritériá. Incidencia GDM celosvetovo stúpa spolu so zmenou životného štýlu, nárastom obezity a odkladaním gravidity do neskoršieho veku. Z tohto vyplýva neustála snaha o vytvorenie univerzálne aplikovateľného screeningu. Ten by mal byť efektívny a viesť k odhaleniu poruchy iba u žien, u ktorých cielenou intervenciou môžeme znížiť riziko tehotenských a perinatálnych komplikácií. Súčasné medzinárodné odporúčania IADPSG vzišli z HAPO štúdie, ktorá objasnila vplyv miernej hyperglykémie na rozvoj týchto komplikácií. Problémom je, že súčasné odporúčania na Slovensku pre diagnostiku GDM sú odvodené z kritérií používaných pre diagnózu poruchy glukózovej tolerancie vo všeobecnej populácii. Tieto kritériá však nekorešpondujú s novými poznatkami o negatívnych vplyvoch hyperglykémie v gravidite.
MUDr. Richard Školka
II. gynekologicko-pôrodnícka klinika SZU
FNsP F. D. Roosvelta
Námestie L.Svobodu 1
975 17 Banská Bystrica
e-mail: richard.skolka@gmail.com
Sources
1. Aberg, AE., Jonsson, EK., Eskilsson, I., et al. Predictive factors of developing diabetes mellitus in women with gestational diabetes. Acta Obstet Gynecol Scand, 2002, 81, p. 11–16.
2. ACOG. Practice Bulletin No.30. Gestational diabetes. 2001, 98, p. 525–538.
3. American Diabetes Association. Classification and diagnosis of diabetes. Diabetes Care, 2016, 39, 1, p. 13–22.
4. American Diabetes Association. Diagnosis and classification of diabetes. Diabetes Care, 2014, 37, 1, p. 81–90.
5. American Diabetes Association. Diagnosis and classification of diabetes mellitus. Diabetes Care, 2017, 40, 1, p. 11–24.
6. Anderlová, K., Krejčí, H., Haluzík, M., et al. Co obnáší přijetí nových mezinárodních doporučení pro screening a diagnózu gestačního diabetes mellitus? Forum Diabetologicum, 2014, 3, 2, s. 67–73.
7. Anderlová, K., Krejčí, H., Klusáčková, P., et al. Alarmující výskyt gestačního diabetes mellitus při použití stávajících i nových mezinárodních diagnostických kritérií. Čes Gynek, 2014, 79, 3, s. 213–218.
8. Ben-Haroush, A., Yogev, Y., Hod, M. Epidemiology of gestational diabetes mellitus and its association with type 2 diabetes. Diabet Med, 2004, 21, p. 103–113.
9. Carson, AP., Munter, P., Selvin, E., et al. Do glycemic marker levels vary by race? Differing results from a cross-sectional analysis of individuals with and without diagnosed diabetes. BMJ Open Diabetes Res Care, 2016,4, e000213.
10. Cosson, E., Carbillon, L., Valensi, P. High fasting plasma glucose during early pregnancy: a review about early gestational diabetes mellitus. J Diabetes Res, 2017, published online 2017 Oct 18. doi: 10.1155/2017/8921712.
11. Doporučený postup ČGPS ČLS JEP. Gestační diabetes mellitus, doporučený postup. Čes Gynek, 2015, 80, 5, s. 386–388.
12. Ferrara, A., Hedderson, MM., Quesenberry, CP., et al. Prevalence of gestational diabetes mellitus detected by the national diabetes data group or the carpenter and coustan plasma glucose thresholds. Diabetes Care, 2002, 25, p. 1625–1623.
13. Franeková, J., Jabor, A. Gestační diabetes mellitus: analýza 2043 výsledkov oGTT – je čas na zmenu? Klin Biochem Metab, 2010, 18, 39, s. 30–37.
14. Harper, LM., Mele, L., Landon, MB., et al. Eunice Kennedy Shriver National Institute of Child Health and Human Development (NICHD) Maternal-Fetal Medicine Units (MFMU) Network. Carpenter-Coustan compared with National Diabetes Data Group criteria for diagnosing gestational diabetes. Obstet Gynecol, 2016, 127, p. 893–898.
15. Hillier, TA., Pedula, KL., Schmidt, MM., et al. Childhood obesity and metabolic imprinting. Diabetes Care, 2007, 30, 9, p. 2287–2292.
16. Kim, C., Ferrara, A., et al. Gestational diabetes during and after pregnancy. London: Springer, 2010, 394 p.
17. Krejčí, H., Anderlová, K. Proč stále váháme s přijetím nových mezinárodních kritérií pro diagnózu gestačního diabetes mellitus? Současný screening je nejednotný a neodpovídá medicíne založené na důkazech. Čes Gynek, 2014, 79, 3, s. 206–212.
18. McIntyre, HD., Sacks, DA., Barbour, LA., et al. Issues with the diagnosis and classification of hyperglycemia in early pregnancy. Diabetes Care, 2016, 39, p. 53–54.
19. Metzger, BE., Gabbe, SG., Persson, B., et al. International association of diabetes and pregnancy study groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy. Diabetes Care, 2010, 33, 3, p. 676–682.
20. Národné centrum zdravotníckych informácií. Činnosť gynekologických ambulancií v SR 2014. Štatistické prehľady, 2015.
21. Reinauer, H., Home, PD., Kanabasagapathy, AS., Heuck, C-C. Laboratory diagnosis and monitoring of diabetes mellitus. World Health Organization, 2002, p. 9–15.
22. Rybka., J. Diabetes mellitus – komplikace a přidružená onemocnení. Praha: Grada publishing, 2007, 308 s.
23. Slovenská diabetologická spoločnosť. Diagnosticko-terapeutické štandardy v diabetológii. 2012.
24. The HAPO Study Cooperative Research Group. Hyperglycemie and adverse pregnancy outcomes. N Engl J Med, 2008, 358, p. 1991–2002.
25. Yogev, Y., Visser, GH. Obesity, gestational diabetes and pregnancy outcome. Semin. Fetal Neonatal Med, 14, 2009, 2, p. 77–84.
26. Valovičová, E. Problémy pri prevencii a diagnostike diabetes mellitus 2. typu. Via practica, 2005, 2, 1, s. 11–16.
27. Vestník MZSR 2011, ročník 59, čiastka 49–60 zo dňa 16. 12. 2011. Odborné usmernenie Ministerstva zdravotníctva Slovenskej republiky na poskytovanie zdravotnej starostlivosti pacientom s diabetes mellitus č. 43, zo dňa: 16. 12. 2011, Číslo: 01255-OZS-2011.
28. World Health Organization. Definition, diagnosis and classification of diabetes mellitus and its complications. Part 1: Diagnosis and classification of diabetes mellitus. Report of a WHO Consultation. Geneva,World Health Organization, 1999.
29. World Health Organization. Diagnostic Criteria and Classification of Hyperglycaemia First Detected in Pregnancy. 2013. Dostupné na internete: https://www.idf.org/webdata/docs/WHO_IDF_definition_diagnosis_of_diabetes.pdfLabels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2018 Issue 5-
All articles in this issue
- Hladina hCG po embryotransferu jako prognostický ukazatel fyziologického těhotenství
- Vyšší věk matky – rizikový faktor pro nízkou porodní váhu
- Poruchy příjmu potravy v těhotenství
- Faktory ovplyvňujúce vznik sarkómov maternice a možnosti ich klinickej diagnostiky
- Vaginální mikrobiom
- Vliv polychlorovaných bifenylů a organochlorovaných pesticidů na lidskou reprodukci
- Pánevní aktinomykóza a IUD
- Screening a diagnostika gestačného diabetes mellitus
- Gestační diabetes mellitus Mezioborová spolupráce
- Efekt cerkláže na délku děložní hrdla a vliv změn délky hrdla na prognózu těhotenství
- Úskalí screeningu gestačního diabetu v České republice – průzkum mezi pacienty
- Opakovaná děložní intrapartální ruptura po endoskopické operaci hluboké endometriózy rektovaginálního septa a močového měchýře
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Hladina hCG po embryotransferu jako prognostický ukazatel fyziologického těhotenství
- Vaginální mikrobiom
- Pánevní aktinomykóza a IUD
- Poruchy příjmu potravy v těhotenství
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

