-
Medical journals
- Career
Osteomyelitida baze lební mylně léčená jako neuroborrelióza – kazuistika
Authors: P. Polák 1–4; P. Husa 1,2; Š. Bohatá 1,5
Authors‘ workplace: LF MU, Brno 1; Klinika infekčních chorob LF MU a FN Brno 2; Klinika interní, geriatrie, ošetřovatelství a praktického lékařství LF MU a FN Brno 3; Oddělení klinické hematologie, FN Brno 4; Radiologická klinika LF MU a FN Brno 5
Published in: Cesk Slov Neurol N 2015; 78/111(5): 576-579
Category: Case Report
Overview
Skull-base osteomyelitis is a rare disease affecting predominantly patients with diabetes mellitus or with immune dysfunction. The major symptoms include intensive local pain and usually unilateral cranial neuropathy. Pseudomonas aeruginosa or Staphylococcus aureus are the leading causative agents. The diagnosis is confirmed with magnetic resonance imaging (MRI) or single-photon emission tomography (SPECT), eventually combined with computer tomography (SPECT/CT). Broad-spectrum antibiotic treatment with effective pharmacokinetics to bone structures over several weeks is needed. The authors present a case report of a 75-years-old woman with skull-base osteomyelitis who was erroneously treated for neuroborreliosis. The MRI showed an extensive destructive process of the skull-base affecting clivus, left mandible and the first 3 cervical vertebrae. The 14 days lasting treatment with meropenem and subsequent long-term combination treatment with rifampicin/co-trimoxazole led to remission of the disease.
Klíčová slova:
osteomyelitida – baze lební – Pseudomonas aeruginosaÚvod
Osteomyelitida baze lební (v anglické literatuře označováno jako Skull ‑ Base Osteomyelitis; SBO) byla popsána před více než 50 lety a je zpravidla způsobena přestupem zánětu ze zevního zvukovodu (tzv. maligní otitis externa; MOE). SBO tvoří asi 1,5 % všech osteomyelitid a představuje závažné, mnohdy život ohrožující onemocnění vyskytující se většinou u starších diabetiků a imunokompromitovaných pacientů [1]. Obvykle se jedná o komplikaci otitis externa, kdy při opakovaných epizodách onemocnění selhala lokální léčba. MOE bývá obtížně léčitelná, ale diagnostiku usnadňuje nález granulační tkáně ve zvukovodu, zhoršující se bolesti, dochází k postižení kosti kolem zvukovodu a objevuje se postižení hlavových nervů [2,3]. Autoři prezentují případ pacientky s rozsáhlou destruktivní osteomyelitidou celé baze lební, mylně léčenou pro cervikokraniální syndrom a pro neuroborreliózu.
Popis případu
Pacientka ve věku 75 let byla původně přijata na okresní interní pracoviště dne 16. 12. 2014 pro zhoršení celkového stavu, týdny trvající nesnesitelné bolesti hlavy a krční páteře a vertigo. Klinicky byla přítomna periferní paréza nervi facialis (rozvoj dokumentován v srpnu 2014) a nervi abducentis vlevo (rozvoj v prosinci 2014). Pacientka trpěla ischemickou chorobou srdeční, byla dlouhodobě antikoagulována pro fibrilaci síní; asi 25 let byla sledována pro diabetes mellitus 2. typu – terapie inzulínem probíhala v posledních 10 letech; před lety byla léčena tyreostatiky pro hypertyreózu; léčila se s polyartrózou velkých kloubů (levý kyčelní kloub byl před sedmi lety nahrazen totální endoprotézou) a trpěla recidivujícími uroinfekty. Na nativním vyšetření mozku počítačovou tomografií (Computer Tomography; CT) byl prokázán útlum pneumatizace mastoideálních sklípků vlevo s lokální destrukcí kostních struktur v rozsahu 26,0 × 13,0 mm, což bylo uzavřeno jako cholesteatom. Pro zvýšené hodnoty C ‑ reaktivního proteinu (73,0...112,0 mg/ l) byla zavedena empirická antibiotická léčba (sekvenčně ciprofloxacin, cefuroxim ‑ axetil, amoxicilin/ klavulanát). Po vysazení antikoagulační terapie sestávající ze selektivního inhibitoru aktivovaného faktoru X apixabanu bylo dne 22. 12. 2014 provedeno vyšetření mozkomíšního moku s normálním makroskopickým a cytologickým nálezem a hraničním biochemickým nálezem (mononukleárů 3/ 3, polynukleárů 0/ 3, erytrocytů 0/ 3, laktát 2,5 mmol/ l, glykorhachie 4,7 mmol/ l při neudané glykemii, proteinorhachie 0,7 g/ l). Sérologicky byly v likvoru prokázány protilátky proti Borrelia afzelii ve třídě IgG; stanovení intratékální syntézy ani funkce hematoencefalické bariéry nebylo provedeno. Zároveň byly v séru zjištěny protilátky proti Borrelia afzelii, B. burgdorferi s. stricto a B. garinii ve třídě IgG. Pro suspektní neuroborreliózu byla zahájena nitrožilní terapie ceftriaxonem (2 g/ den), současně za kontrol glykemií a za prevence vředové choroby gastroduodena nitrožilní aplikace dexametazonu. Následně byla pacientka dne 8. 1. 2015 přeložena na Kliniku infekčních chorob (KICH) FN Brno. Zde bylo pokračováno v zavedené léčbě, hospitalizace se však záhy komplikovala rozvojem kolitidy způsobené Clostridium difficile s mírným průběhem. Terapie cefalosporiny III. generace byla po zvážení přínosu a rizik ukončena, kolitida byla léčena vankomycinem p.o. po dobu 14 dnů s dobrým efektem. Pacientka nadále udávala extrémně silné bolesti hlavy a krční páteře s nutností aplikace opiátů, byly přítomny diplopie a intermitentní triplopie a občasné subfebrilie. Laboratorně došlo k postupnému rozvoji značné leukocytózy (40,0 × 109/ l dne 12. 1. 2015) při výrazně zvýšené hodnotě C‑reaktivního proteinu (129,0 mg/ l). V rámci pátrání po možném fokusu infekce byla provedena rentgenologická kontrola hrudníku (bez infiltrativních či ložiskových změn); rentgenový snímek kyčelních kloubů (pokročilé artrotické změny a náhrada kyčelního kloubu vlevo beze známek lokální osteomyelitidy); sonografické vyšetření břicha neprokázalo relevantní patologii. Echokardiografické vyšetření bylo s ohledem na absenci šelestů auskultačně a na celkovou dekondici pacientky odloženo. Pro nejednoznačně objasněnou etiologii parézy VI. a VII. hlavového nervu vlevo a pro imobilizující cervikalgie bylo objednáno vyšetření mozku a krční páteře pomocí MR.
V mezičase byla obtížně doplněna zdravotnická dokumentace a nepřímá anamnéza, které zásadně změnily nazírání na aktuální stav: pacientka byla hospitalizována na otorinolaryngologické klinice jiné fakultní nemocnice pro periferní parézu n. VII vlevo a již asi šest měsíců trvající sekreci z levého zvukovodu od 6. 8. – 15. 9. 2014 (kultivačně opakovaně zjištěna Pseudomonas aeruginosa s citlivostí na aminoglykosidy, cefalosporiny II. a IV. generace a karbapenemy). Dne 14. 8. 2014 byla provedena radikální antromastoidektomie vlevo s revizí kanálu n. facialis. Získaná tkáň byla histologicky vyšetřena – ve vazivové granulomatózní tkáni nebyly zjištěny maligní buňky. Z nejednoznačné indikace byla pacientka průběžně léčena piperacilinem/ tazobaktamem, amoxicilinem/ klavulanátem a ciprofloxacinem. Na totožném pracovišti byla pacientka rehospitalizována v období od 13. – 22. 10. 2014 pro silné bolesti hlavy a krční páteře. Bylo provedeno CT vyšetření mozku, kde byl popsán stav po mastoidektomii s granulační tkání a suspektní destrukcí hlavičky mandibuly – tento nález zůstal nedořešen. Při propuštění byl stav uzavřen jako cervikokraniální syndrom s nutností eskalace analgetické terapie. V domácím prostředí došlo dne 23. 11. 2014 k aspiraci potravy s nutností kardiopulmocerebrální resuscitace; sekundární aspirační pneumonie byla zvládnuta konzervativně na interním oddělení. Příčina aspirace tehdy objasněna nebyla.
Dne 15. 1. 2015 proběhlo vyšetření mozku pomocí MR s průkazem rozsáhlého destruktivního zánětu na celé bazi lební s přestupem na clivus, kondyly kosti okcipitální, na první tři krční obratle a na hlavičku levé mandibuly; zánětlivé změny se šířily i do retrofaryngeálního prostoru (obr. 1, 2). S cílem objasnění etiologie daného destruktivního procesu byla dne 16. 1. 2015 provedena kontrolní lumbální punkce. Cytologický i biochemický nález byly v normě; mikroskopicky nebyly prokázány acidorezistentní tyčky, metodou polymerázové řetězové reakce byl prokázán genom koaguláza ‑ negativních stafylokoků (zřejmě kontaminace z pokožky), kultivační vyšetření likvoru neprokázalo patogeny, histopatologicky byly přítomny ojedinělé lymfocyty, neutrofily a histiocyty (bez detekce např. mykotických agens či maligních buněk). S ohledem na dřívější kultivační průkaz pseudomonád ze zvukovodu vlevo byla původní antibiotická léčba chloramfenikolem konvertována na meropenem ve vysokých dávkách po dobu 14 dnů. Otorinolaryngologové a ortopedi indikovali konzervativní postup. V průběhu léčby došlo k velmi dobré laboratorní odezvě v podobě poklesu parametrů zánětu (při propuštění C‑reaktivní protein 26 mg/ l, leukocyty 3,49 × 109/ l), což zpětně svědčilo pro předpokládaný hnisavý zánět v cílové oblasti. K další péči byla pacientka přeložena do léčebny dlouhodobě nemocných, odkud byla asi po měsíci propuštěna do domácího ošetřování. Postupně byla pacientka schopna alespoň částečné mobilizace včetně vertikalizace (chůze na toaletu v doprovodu), byla orientována, sledovala televizní pořady. Perorální antibiotika v kombinaci rifampicinu (900 mg/ den ve třech dávkách) s kotrimoxazolem (1 920 mg/ den ve dvou dávkách) byla podávána ještě po dobu čtyř měsíců. Plánované kontrolní MR vyšetření baze lební již neproběhlo – dne 4. 5. 2015 pacientka v domácím prostředí náhle umírá, pravděpodobně z kardiální příčiny.
Image 1. T1 vážený obraz v transverzální rovině po i.v. aplikaci kontrastní látky. 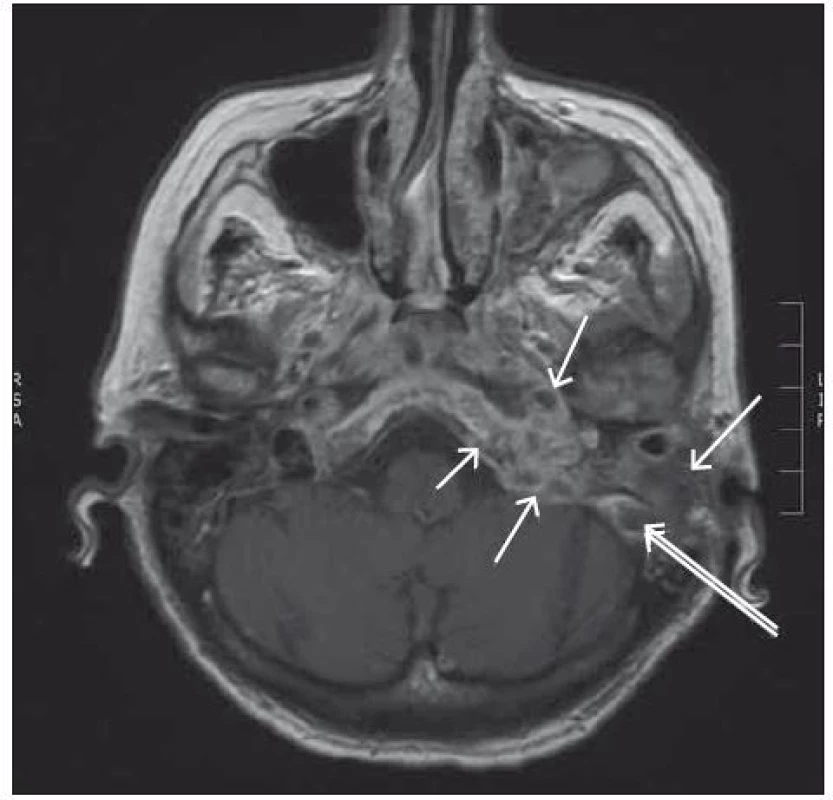
Rozsáhlé patologické zánětlivé hmoty destruující bazi lební, klivus, occipitální kost, vyplňují kompletně defekt ve sklípkovém systému pyramidy (viz šipky). Trombotické hmoty kompletně vyplňující sinus sigmoideus (dvojitá šipka). Image 2. T1 vážený obraz, nativní vyšetření v sagitální rovině. 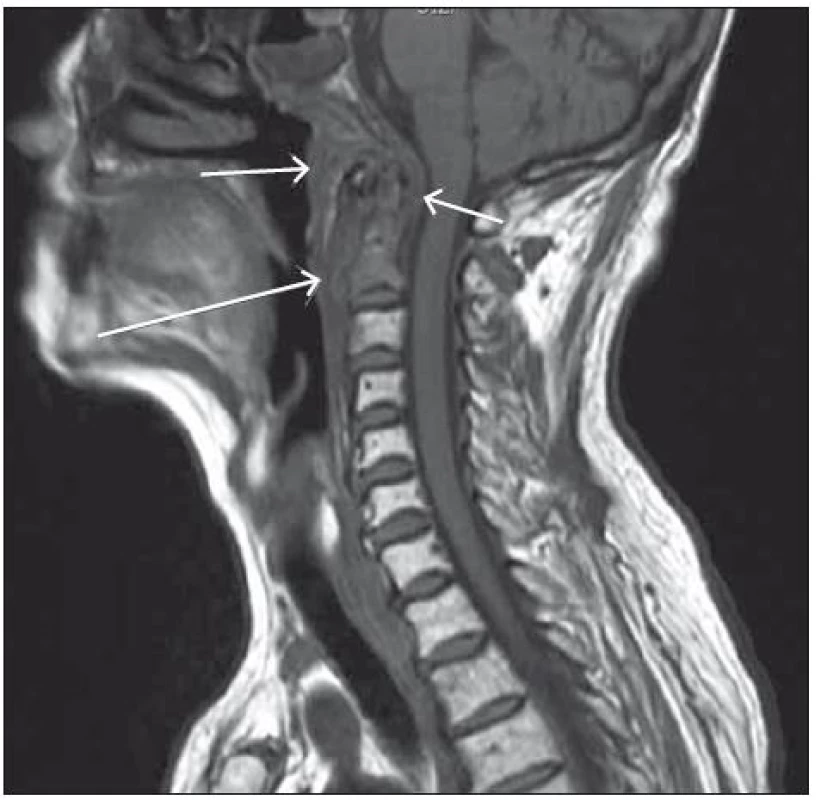
Rozsáhlá destrukce skeletu baze lební s infiltrací C1, dentu i těla a pediklů C2, zánětlivá infiltrace přilehlých měkkých tkání, zejména atlantodentálních vazů, šíření infiltrátu do prevertebrálního prostoru. Diskuze
V roce 1959 popsali Meltzer a Kelemen osteomyelitidu spánkové kosti jako samostatnou nozologickou jednotku. Téměř v 90 % případů je toto onemocnění pozorováno u diabetiků, což je zřejmě zapříčiněno i změnou chemických vlastností cerumenu (vyšší pH) a změnou chemotaxe a fagocytózy makrofágů, zvažuje se i vliv mikroangiopatie. Typickými projevy jsou otorhoea, setrvalá bolest, pocit zalehnutí v uších a ztráta sluchu. Šíření infekce nastává Santoriniho fisurou k tympanomastoideálnímu švu až k foramen stylomastoideum (průchod n. VII) a foramen jugulare (průchod n. IX, X a XI) [4]. Rozvoj SBO může následovat i po sinusitidě, traumatu, extrakci zubů, při chronické mastoiditidě nebo po operačním výkonu v této oblasti. Mezi hlavní klinické příznaky patří bolest a bukální či periorbitální otok [5]. Je‑li přítomno zánětlivé postižení apexu skalní kosti s ipsilaterální parézou n. VI a s faciální bolestí v distribuci n. trigemini, hovoříme o tzv. Gradenigově syndromu. Tato triáda se vyskytuje nejčastěji u nádorového onemocnění [6]. Zvýšená hodnota C ‑ reaktivního proteinu v séru a leukocytóza nemusí být vždy přítomny. Typickým etiologickým agens SBO je Pseudomonas aeruginosa nebo Staphylococcus aureus, vzácněji Mycobacterium tuberculosis či mykotická infekce (Aspergillus sp., Mucor sp., Candida sp.) [2,3]. K průkazu etiologického agens může pomoci biopsie anebo transkraniální biopsie dura mater [5]. Paretické postižení různých hlavových nervů je pozorováno ve více než 40 % případů. Nejčastěji se jedná o izolovanou periferní parézu n. VII, vzácněji o parézu n. VI, IX, X, XI nebo XII. Mezi další komplikace patří trombóza sinus cavernosus a rozvoj meningitidy či sepse [5]. Ze zobrazovacích metod má nejvyšší rozlišovací schopnost MR. Příležitostně lze provést konvenční vyšetření CT nebo scintigrafii se značenými leukocyty anebo jednofotonovou emisní počítačovou tomografii (Single‑Photon Emission Computer Tomography; SPECT) [4,5,7].
Léčba je náročná a vyžaduje několikatýdenní parenterální aplikaci antibiotik s dostatečným průnikem do kosti. Zpravidla je vedena betalaktamovým antibiotikem (aminopenicilin, cefalosporin III. – IV. generace) anebo fluorovaným chinolonem. Pokud je léčba účinná, může dojít i k úplné regresi neuropatie hlavových nervů [8,9].
V rámci diferenciální diagnostiky je třeba pomýšlet i na neinfekční záněty či degenerativní onemocnění kostní dřeně a na nádorová onemocnění. Primární chronická osteomyelitida (PCO) je vzácný nepyogenní zánět neznámé etiologie postihující především mandibulu. Onemocnění se může vyskytnout v jakémkoli věku. Hlavními klinickými projevy jsou trismus, regionální lymfadenopatie, Vincentův příznak (pokles citlivosti v inervační oblasti n. alveolaris inferior), nepřítomnost fistulací (zevních i vnitřních) a chybějící radiologické známky sekvestrace kosti. PCO se může vyskytovat i v rámci tzv. SAPHO ‑ syndromu (synovitis, akné, pustulosis, hyperostotis, osteitis).
Pagetova choroba postihuje především kosti pánve a končetin a obratle. Zpravidla se vyskytuje u mužů ve věku nad 35 let. Po osteoporóze se jedná o druhé nejčastější onemocnění skeletu. Typické je postižení jedné kosti (monostotické postižení). Etiologie onemocnění je nejasná, spekuluje se o vlivu nedostatku vitaminu D, o působení paramyxovirů a o genetických faktorech. Klinický průběh je dlouho asymptomatický či oligosymptomatický, mezi hlavní projevy patří bolesti postižené oblasti, deformace, fraktury a útlaky nervů. Laboratorně je značně zvýšena aktivita alkalické fosfatázy. V případě pochybností je diagnóza stanovena histologicky. Pokud jsou současně přítomny artrotické obtíže, je třeba pomýšlet i na chronickou rekurentní multifokální osteomyelitidu (CRMO). Nádorová onemocnění (sarkomy, metastázy) vykazují zpravidla rychlejší progresi onemocnění a bývá přítomno primární ložisko.
V československém písemnictví je za posledních 60 let pouze několik kazuistických prací zabývajících se SBO. Otogenní osteomyelitidu plochých lebečních kostí popsali v bývalém Československu Suchý et al [10]. Helcl et al zaznamenali rozvoj osteomyelitidy kalvy v důsledku infikovaného kefalhematomu u novorozence [11] a Sláma et al pozorovali osteomyelitidu baze lební v důsledku retrofaryngeálního abscesu [12]. Parézy hlavových nervů u nekrotizující otitidy recentně publikovali Chrobok et al [13].
Popsaný případ je didaktický v několika ohledech. Ke stanovení správné diagnózy vedlo teprve důkladné prostudování obtížně získané a kusé předchozí zdravotnické dokumentace a vzájemné doplnění zdánlivě nesouvisejících informací („cervikokraniální syndrom“, stav po levostranné mastoidektomii, obraz „cholesteatomu“ na CT vyšetření, přehlédnutí osteolytických změn mandibuly, ignorace kardiopulmocerebrální resuscitace pro aspiraci při dysfagii indukované retrofaryngeálním šířením zánětu). Primární podnět k tomuto pátrání podali spontánně příbuzní pacientky, zdůrazňující operaci v ORL oblasti před necelým půl rokem (nenápadná retroaurikulární jizva byla při fyzikálním vyšetření přehlédnuta). Dalším kritickým momentem byla chybná interpretace klinického stavu (neztišitelné bolesti hlavy a krční páteře, periferní paréza n. facialis vlevo a recentně nově vzniklá paréza n. VI. vlevo) a sérologického průkazu protilátek proti borreliím ve třídě IgG v séru i v likvoru, přičemž základní cytologický i biochemický nález v likvoru byl prakticky v normě (nebyla tedy splněna kritéria případné neuroborreliózy dle platných doporučení, průkaz protilátek svědčil pro anamnesticky prodělanou nákazu). Současně nebylo jednoznačné vysvětlení pro dlouhodobě výrazně zvýšenou hodnotu C ‑ reaktivního proteinu v séru (nad 100 mg/ l) a po případném fokusu infekce nebylo systematicky pátráno. Opakovaná sekvenční terapie širokospektrými antibiotiky zřejmě zabránila rozvoji sekundárních komplikací ve smyslu purulentní meningitidy, vzhledem ke krátkým cyklům léčby však nedokázala zabránit šíření zánětu v kostních strukturách. Po vícečetné antibiotické léčbě již nebyl překvapující negativní výsledek vyšetření likvoru cílených k průkazu bakteriálních agens. Na základě chronické pseudomonádové otitidy vlevo dokumentované v minulosti vedla teprve parenterální aplikace karbapenemu k poměrně rychlé odezvě ve sledovaných parametrech zánětu a ke stabilizaci klinického stavu během následujících necelých dvou měsíců.
Závěr
Autoři prezentují případ rozsáhlé chronické destruktivní osteomyelitidy celé baze lební s přestupem na mandibulu, clivus kosti okcipitální, na první tři krční obratle a do retrofaryngeálního prostoru, která se klinicky manifestovala periferní parézou n. VII a parézou n. VI vlevo, extrémně silnými bolestmi a aspirací stravy s nutností kardiopulmocerebrální resuscitace. Předpokládaným primárním zdrojem infekce byla maligní otitis externa s mastoiditidou vlevo, pro kterou byla pacientka operována půl roku před stanovením diagnózy SBO. Etiologickým agens byla s největší pravděpodobností Pseudomonas aeruginosa. Případ byl mylně léčen jako cervikokraniální syndrom a posléze jako neuroborrelióza při izolovaném průkazu protilátek proti borreliím ve třídě IgG v séru i v likvoru, přičemž nebyl proveden průkaz intratékální produkce protilátek proti borreliím v likvoru ani stanovení protilátkového indexu, což mělo správně rozhodnout o indikaci k léčbě neuroborreliózy. Při porušené hematoencefalitické bariéře (v tomto případě v rámci purulentního zánětu) je totiž usnadněn průnik sérových protilátek z krve do likvoru a o neuroborreliózu se nejedná.
Podpořeno MZ ČR – RVO (FNBr, 65269705).
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Přijato k recenzi: 5. 6. 2015
Přijato do tisku: 26. 6. 2015
MUDr. Pavel Polák, Ph.D.
Lékařská fakulta
Masarykova univerzita
Kamenice 5
625 00 Brno
e-mail: pavel.polak@fnbrno.cz
Sources
1. Sayhan MB, Kavalci C, Sogüt O, Sezenler E. Skull base osteomyelitis in the emergency department: a case report. Emerg Med Int 2011; 2011 : 947327. doi: 10.1155/ 2011/ 947327.
2. Chang PC, Fischbein N, Holliday RA. Central skull base osteomyelitis in patients without otitis externa: imaging findings. Am J Neuroradiol 2003; 24(7): 1310 – 1316.
3. Clark MP, Pretorius PM, Byren I, Milford CA. Central or atypical skull base osteomyelitis: diagnosis and treatment. Skull Base 2009; 19(4): 247 – 254. doi: 10.1055/ s ‑ 0028 ‑ 1115325.
4. Chen JC, Yeh CF, Shiao AS, Tu TY. Temporal bone osteomyelitis: the relationship with malignant otitis externa, the diagnostic dilemma and changing trends. ScientificWorldJournal 2014; 2014 : 591714. doi: 10.1155/ 2014/ 591714.
5. Patel B, Souqiyyeh A, Ali A. A case of transient, isolated cranial nerve VI palsy due to skull base osteomyelitis. Case Rep Infect Dis 2014; 2014 : 369867. doi: 10.1155/ 2014/ 369867.
6. Khalatbari MR, Hamidi M, Moharamzad Y. Gradenigo‘s syndrome as first presentation of solitary osseous plasmacytoma of the petrous apex. Arch Iran Med 2014; 17(7): 526 – 528. doi: 0141707/ AIM.0016.
7. Winter TW, Anwar Z, Lam BL, Schatz NJ, Sternau LL, Guy JR. Optic nerve involvement from Pseudomonas aeruginosa – associated skull base osteomyelitis. JAMA Ophthalmol 2013; 131(2): 253 – 255. doi: 10.1001/ jamaophthalmol.2013.580.
8. Pang A, Chong K. Skull base osteomyelitis originating in the middle ear or mastoid: a review of 3 cases. Ear Nose Throat J 2011; 90(3): 121 – 124.
9. Ganhewa AD, Kuthubutheen J. A diagnostic dilemma of central skull base osteomyelitis mimicking neoplasia in a diabetic patient. BMJ Case Rep 2013; 2013: pii: bcr2012007183. doi: 10.1136/ bcr ‑ 2012 ‑ 007183.
10. Suchý J. Obraz osteomyelitidy plochých kostí lebečních ušního původu při léčbě penicilinem. Cesk Otorynolaryngol 1955; 4(2): 118 – 122.
11. Helcl F, Mrzena V. Osteomyelitida lebky u novorozence nasednuvší na infikovaný kefalhematom. Cesk Pediatr 1998; 53(5): 295 – 298.
12. Sláma K, Mrázková L. Retrofaryngeální absces lební baze u dítěte. Otorinolaryng a Foniat 2007; 56(2): 115 – 118.
13. Chrobok V, Dědková J, Černý M. Parézy hlavových nervů a nekrotizující zánět zevního zvukovodu – dvě kazuistiky. Cesk Slov Neurol N 2014; 77/ 110(1): 109 – 113.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2015 Issue 5-
All articles in this issue
- Výsledky včasnej karotickej endarterektómie po tranzitornej ischemickej atake
- Metodologie tvorby systematických review I: Efekt hyperbarické oxygenoterapie na úmrtnost pacientů po kraniotraumatu
- Psychogenní poruchy vidění u dětí
- Osteomyelitida baze lební mylně léčená jako neuroborrelióza – kazuistika
- Recidivující tranzitorní globální amnézie – čtyři kazuistiky
- Hemihypoglossofaciální anastomóza – tři kazuistiky
- Akutní hyperkinetické syndromy léčené stereotaktickým neurochirurgickým zákrokem – tři kazuistiky
- Diagnostika pacienta s akutní závratí
- Implementační věda
- Přínos vyšetření čichu pro diagnostiku neurodegenerativních onemocnění
- Diferenciální diagnostika tauopatií – klinický pohled
- Kognitívno‑ komunikačné poruchy u pacientov s demenciou pri Alzheimerovej chorobe
- Normativní studie testu Reyovy‑ Osterriethovy komplexní figury v populaci českých seniorů
- Mozkový kámen – kazuistika
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Diagnostika pacienta s akutní závratí
- Recidivující tranzitorní globální amnézie – čtyři kazuistiky
- Normativní studie testu Reyovy‑ Osterriethovy komplexní figury v populaci českých seniorů
- Přínos vyšetření čichu pro diagnostiku neurodegenerativních onemocnění
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

