-
Medical journals
- Career
Vliv zavádění balíčků preventivních opatření na výskyt ventilátorových pneumonií
Authors: P. Novotný; M. Voldřich; T. Tyll
Authors‘ workplace: Klinika anesteziologie, resuscitace a intenzivní medicíny 1. LF UK a Ústřední vojenská nemocnice-Vojenská fakultní nemocnice Praha
Published in: Anest. intenziv. Med., 26, 2015, č. 6, s. 342-349
Category: Intensive Care Medicine - Original Paper
Overview
Cíl studie:
Cílem práce je zhodnocení efektu nově zaváděných preventivních opatření na incidenci ventilátorových pneumonií v průběhu let 2008–2013.Typ studie:
Unicentrická prospektivní observační studie.Typ pracoviště:
JIP fakultní nemocnice.Materiál a metoda:
Do studie byli zahrnuti nemocní hospitalizovaní na oddělení intenzivní péče od 1. 1. 2008 do 31. 12. 2013. Byly prospektivně zaznamenávány následující údaje: počet pacientů na umělé plicní ventilaci, počet pacientů na umělé plicní ventilaci trvající déle než 48 hodin, počet ošetřovacích dnů, počet ventilátorových dnů, počet případů ventilátorové pneumonie. Dále byla od roku 2011 pravidelně hodnocena compliance k preventivním opatřením vzniku ventilátorové pneumonie, iniciálně 1krát týdně, následně 1krát měsíčně pomocí pravidelných auditů, intermitentně byla od roku 2010 hodnocena compliance hygieny rukou ve spolupráci s nemocničním epidemiologem nehlášenými audity.Výsledky:
Zaváděné preventivní postupy, včetně systematické edukace nemocničního personálu a zlepšování compliance se zavedenými preventivními postupy potvrzené opakovanými audity dodržování preventivních opatření vzniku ventilátorových pneumonií, příznivě ovlivnily výskyt tohoto onemocnění na úroveň srovnatelnou nebo lepší, než jsou hodnoty v evropských zemích zapojených do databáze European Center for Disease Prevention and Control.Závěr:
Zavedením jednoduchých postupů lze snížit incidenci této závažné komplikace zdravotní péče.Klíčová slova:
audit – incidence – preventivní opatření – ventilátorová pneumonieÚVOD
Nozokomiální pneumonie ventilovaných nemocných (ventilátorové pneumonie – VAP) jsou závažnou komplikací zdravotní péče u pacientů hospitalizovaných na jednotce intenzivní péče (JIP) a napojených na umělou plicní ventilaci. VAP je podle American Thoracic Society definována jako nozokomiální pneumonie u pacientů napojených na umělou plicní ventilaci (UPV), vzniklá minimálně po 48 hodinách od zahájení UPV [1]. Toto onemocnění je spojeno s vysokou úmrtností i morbiditou a v neposlední řadě i s vysokými finančními náklady [2]. Pneumonie je podle European Center for Disease Prevention and Control (ECDC) v Evropské unii (EU) druhou nejčastěji se vyskytující nozokomiální infekcí (po infekci v místě chirurgického výkonu) a je nejčastější nozokomiální infekcí získanou na JIP [3]. Jako nejčastější příčina vzniku VAP se udává kombinace mikroaspirace kolonizovaného orofaryngeálního sekretu a embolizace infikovaného biofilmu tracheální kanyly do distálních částí dýchacích cest [4].
V roce 2012 National Healthcare System Network (NHSN) udává výskyt více než 3 900 případů VAP na území USA a incidenci v rozmezí 0,0–4,4/1 000 ventilátorových dnů [5]. V Evropské unii se data o incidenci VAP a ostatních typech nozokomiálních infekcí shromažďují v databázi ECDC. Česká republika se na sdílení dat zatím nepodílí. Podle údajů ECDC (Surveillance Annual report 2013) v roce 2011 bylo v EU hodnoceno 96 455 pacientů hospitalizovaných na JIP více než dva dny. Střední incidence VAP byla 6,5 VAP epizod na 1 000 ošetřovatelských dnů v intenzivní péči [6]. Výskyt kolísá v závislosti na typu JIP. Na JIP s méně než 30 % ventilovaných pacientů byla incidence VAP 2,8 případů na 1 000 ošetřovatelských dnů, JIP s 30–59 % ventilovaných pacientů měly incidenci 5,2 případů na 1 000 ošetřovacích dnů a JIP s počtem ventilovaných pacientů > 60 % (do této skupiny lze zařadit Kliniku anesteziologie, resuscitace a intenzivní medicíny 1. LF a Ústřední vojenské nemocnice-Vojenské fakultní nemocnice Praha [KARIM ÚVN]) byla incidence VAP 8,0 případů na 1 000 ošetřovacích dnů v intenzivní péči [6]. Jako velmi perspektivní v prevenci se jeví zavádění tzv. balíčků preventivní péče proti vzniku VAP (VAP bundles). Používání těchto balíčků preventivních opatření snižuje incidenci VAP, zkracuje dobu UPV a délku pobytu na JIP [7, 8, 9].
Na KARIM ÚVN je používán preventivní balíček péče VAP podle Institute for Clinical Systems Improvement (ICSI), který se skládá z [10]:
- Elevace horní poloviny trupu (Fowlerova semirecumbentní poloha)
- Udržování tlaku v manžetě tracheální rourky mezi 20–25 cm H2O
- Co nejméně časté výměny ventilačních okruhů, prevence kondenzace vody v okruhu
- Používání pasivních zvlhčovačů vdechované směsi plynů
- Hygiena dutiny ústní prováděná chlorhexidinem
- Odsávání sekretu ze subglotického prostoru
- Uzavřené odsávání z dýchacích cest
- Snížení sedace pacientů
- Pravidelné hodnocení možnosti odpojení pacienta od ventilátoru – protokol odpojování
- Profylaxe stresového vředu
- Profylaxe hluboké žilní trombózy
- Časná rehabilitace, eventuálně automatické polohování postele (kinetic bed therapy)
Cílem práce bylo zhodnocení vlivu nově zaváděných preventivních opatření na incidenci ventilátorových pneumonií na KARIM ÚVN. Jako hypotéza byl stanoven předpoklad, že incidence VAP se bude se zaváděnými balíčky preventivních opatření proti vzniku VAP snižovat a výsledky auditů dodržování zavedených preventivních opatření, včetně compliance hygieny rukou, se budou postupem času s edukací personálu zlepšovat.
SOUBOR PACIENTŮ A METODA
Pro zhodnocení efektu zavádění preventivních postupů VAP byla použita retrospektivní analýza rutinně prospektivně sledovaných údajů. Vzhledem k charakteru studie nebyl vyžadován souhlas etické komise. Na pracovišti se od roku 2004 provádí aktivní, prospektivní vyhledávání definovaných nozokomiálních infekcí: infekcí krevního řečiště, infekcí v místě chirurgického výkonu a od roku 2006 také VAP. Jedná se o společnou práci středního zdravotnického personálu, lékařů oddělení, klinického mikrobiologa a nemocničního epidemiologa. Sběr dat a identifikace případů probíhají na třech úrovních. Týdně je prováděn sběr dat pověřenými pracovníky jednotlivých stanic kliniky, od roku 2011 je ve spolupráci s nemocničním epidemiologem vytvořen soubor nemocných s podezřením na nozokomiální infekci. Přešetření a ověření jednotlivých případů provádí klinický mikrobiolog a nemocniční epidemiolog. Konečná diagnóza je stanovena společně klinikem, klinickým mikrobiologem a epidemiologem. Každý den je evidován počet ošetřovacích a ventilátorových dnů. Od roku 2010 je měsíčně prováděn audit zavedených preventivních opatření VAP. U každého hospitalizovaného pacienta jsou denně hodnoceny klinické známky ventilátorové tracheobronchitidy (VAT) [11] nebo VAP [12], je zaznamenáno Clinical Pulmonary Infection Score (CPIS) [13] a při hodnotě skóre ≥ 6 bodů nebo klinických známkách probíhající infekce (změna charakteru sputa, zhoršení oxygenačních funkcí plic, změna poslechového plicního nálezu) je provedeno RTG vyšetření plic. U všech pacientů napojených na UPV déle než 24 hodin je prováděn odběr aspirátu z trachey sterilní odsávací cévkou 2krát týdně jako surveillance kolonizace dýchacích cest a nálezy jsou 2krát týdně hodnoceny a diskutovány při mikrobiologické vizitě za účasti kliniků, klinického mikrobiologa a infektologa. Výsledky jsou prezentovány na schůzkách Týmu pro kontrolu nemocničních infekcí měsíčně a Týmu pro kontrolu kvality ročně.
Soubor nemocných
Do studie byli zahrnuti všichni nemocní hospitalizovaní na KARIM ÚVN od 1. 1. 2008 do 31. 12. 2013 (tab. 1).
Table 1. Porovnání souboru pacientů v jednotlivých letech 
Sledované údaje
Od roku 2008 do roku 2013 byly prospektivně zaznamenávány následující údaje: počet pacientů na UPV, počet pacientů na UPV trvající déle než 48 hodin, počet ošetřovacích dnů, počet ventilátorových dnů, počet případů VAP. Dále byla od roku 2011 pravidelně hodnocena compliance zavedených preventivních opatření VAP, iniciálně 1krát týdně, následně 1krát měsíčně pomocí pravidelných auditů s vyplněním níže uvedeného formuláře (obr. 1), intermitentně byla ve spolupráci s nemocničním epidemiologem od roku 2010 hodnocena compliance hygieny rukou nehlášenými audity pracovníky nemocniční epidemiologie s provedením záznamu o dodržení zásad hygieny rukou u personálu KARIM ÚVN. Pravidelně ročně byla sledována spotřeba alkoholových dezinfekčních prostředků používaných k hygieně rukou. V průběhu výzkumu byla dvakrát provedena dotazníková anketa o znalostech preventivních opatření VAP u středního zdravotnického personálu na oddělení KARIM ÚVN pomocí anonymního dotazníku (tab. 2).
Image 1. Formulář používaný k auditu dodržování zavedených preventivních opatření proti vzniku VAP na KARIM ÚVN 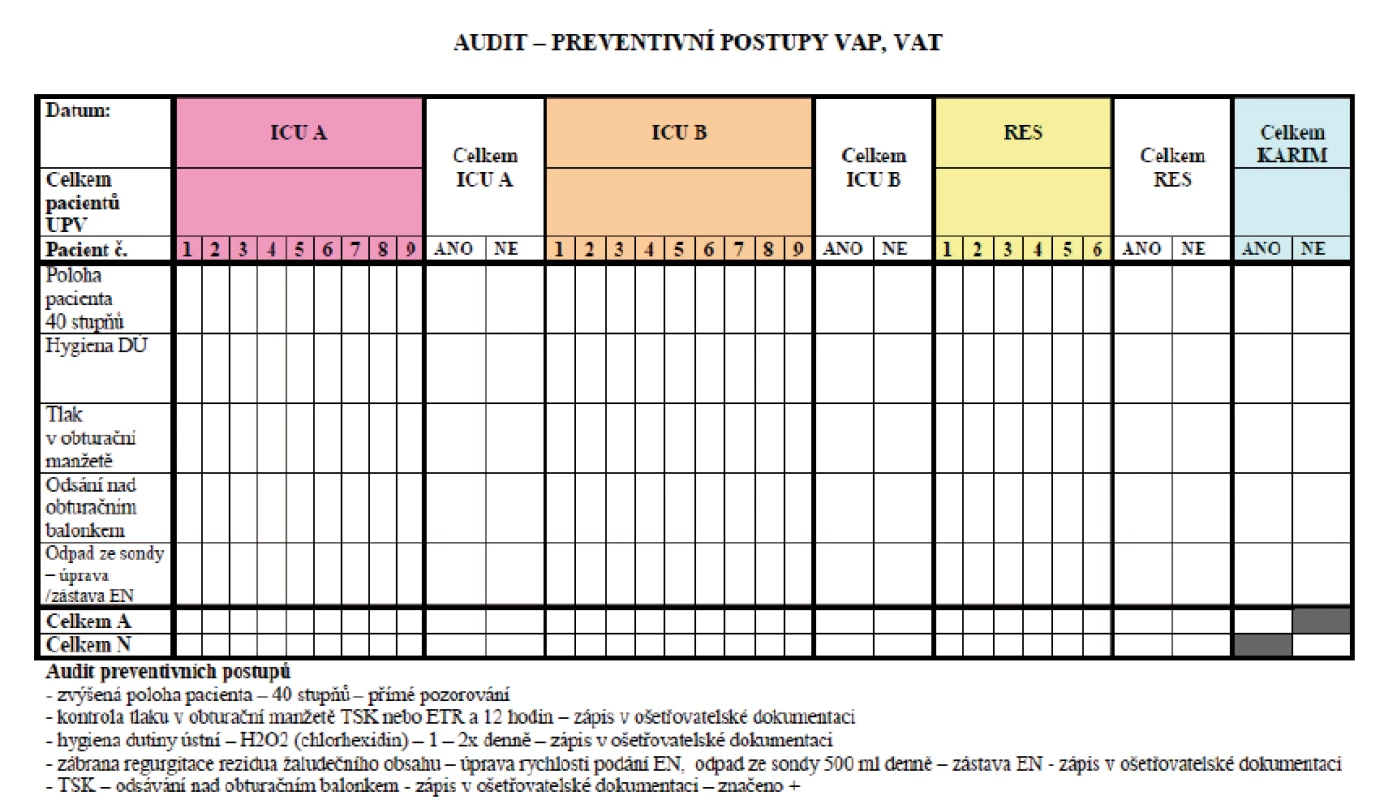
Table 2. Dotazníková akce střední zdravotnický personál KARIM ÚVN 2008 a 2013 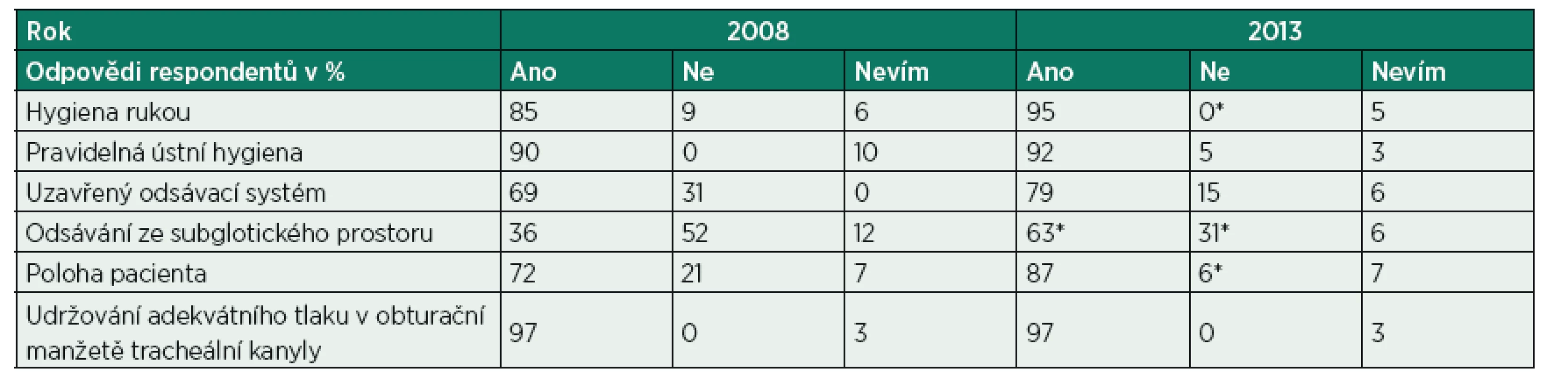
*p < 0,05 ve srovnání s rokem 2008 Statistické zpracování
Číselná data jsou uvedena jako počet, průměr ± směrodatná odchylka, nebo podíl v souboru vyjádřený procenty. Při statistickém zpracování byly podle povahy dat použity nepárový t-test, chí-kvadrát test a Fisherův exaktní test. Pro posouzení trendu meziročního vývoje počtu ošetřovacích dní a počtu hodin umělé plicní ventilace byla použita lineární regrese. Za statisticky významnou byla považována hodnota p < 0,05. Pro statistické zpracování dat byl použit program MedCalc 7.6.0. (MedCalc Software, Ostend, Belgie).
Charakteristika souboru
Do studie bylo zařazeno 2 170 pacientů z celkového počtu 4 696 hospitalizovaných pacientů. Kritériem pro zařazení byla délka UPV nad 48 hodin.
Rozdíl v tíži hospitalizovaných pacientů v jednotlivých letech hodnocený pomocí Acute Physiology and Chronic Health Evaluation II (APACHE II) [14] a Therapeutic Intervention Scoring System (TISS)[15] nebyl statisticky významný.
VÝSLEDKY
Počet ošetřovacích dnů
Mezi roky 2008 a 2013 došlo k nárůstu počtu ošetřovacích dnů o 4 % . Tento nárůst není statisticky významný (p = 0,099).
Počet ventilátorových dnů
Mezi roky 2008–2013 dochází k postupnému snižování počtu ventilátorových dnů. Celkový pokles počtu ventilátorových dnů je 19,3 % ve srovnání s rokem 2008, není statisticky významný (p = 0,233).
Počet pacientů s umělou plicní ventilací delší než 48 hodin
Mezi roky 2008 a 2013 došlo ke zvýšení počtu pacientů ventilovaných > 48 hodin proti roku 2008 o 56 % (p = 0,047).
Zkrácení délky hospitalizace (graf 1) za celé období 2008–2013 hodnocené na základě ročních dat je statisticky významné (p = 0,017). Trend poklesu je patrný v celém období s výjimkou posledního roku. Nejvýraznější pokles byl pozorován v období let 2010–2012, kdy každý následující rok představuje signifikantní pokles v porovnání s předchozím (p = 0,035, respetive p = 0,007). Meziroční poklesy v počátečním období sledování 2008–2010 jsou patrné, ale nedosahují statistické významnosti (p = 0,102). Mezi roky 2012 a 2013 nedošlo k signifikantní změně (p = 0,983). Mezi lety 2008–2013 je zkrácení průměrné délky UPV (graf 2, počítána průměrná délka UPV za každý kalendářní rok) o 29,8 %. Průměrná délka UPV se v průběhu sledovaného období signifikantně zkrátila (p = 0,003).
Graph 1. Průměrná délka hospitalizace ve dnech 
* p < 0,01 vs. rok 2008 Graph 2. Průměrná délka UPV v hodinách 
* p < 0,05 vs. rok 2008 Ve sledovaném období došlo k poklesu absolutního počtu případů VAP.
V uvedeném období je patrný pokles incidence VAP v procentech o 69 % (graf 4). Incidence počítána jako procentuální zastoupení pacientů s diagnózou VAP v souboru pacientů s UPV delší než 48 hodin. Tento trend je statisticky významný (p = 0,002).
Graph 4. Incidence VAP v % 
* p < 0,001 vs. rok 2008 V referenčním období je pokles incidence VAP vztažený na 1000 ventilátorových dnů o 22 % (2008 vs. 2013) – graf 5. Trend poklesu v letech 2009–2013 je statisticky významný (p = 0,020).
Graph 5. Počet epizod VAP na 1000 dní UPV 
V grafu 6 jsou meziročně srovnány výsledky auditů dodržování zavedených preventivních opatření proti vzniku VAP. Ve sledovaném období je pozorován signifikantní vzestup compliance dodržování Fowlerovy polohy nemocného (p < 0,001). V oblasti dodržování měření tlaku v obturační manžetě endotracheální kanyly a v oblasti monitorování žaludečního rezidua je compliance těchto opatření 100%. Dále je pozorován vzestup compliance v odsávání ze subglotického prostoru (p < 0,05).
Graph 6. Compliance dodržování preventivních opatření VAP 
** p < 0,001 vs. rok 2011, * p < 0,05 vs. rok 2011 Celková compliance k hygieně rukou přesahuje v celé ÚVN 70 %, na oddělení KARIM ÚVN v roce 2013 dosahovala 77 %. Ve sledovaném období se zvýšila compliance hygieny rukou na KARIM ÚVN o 9 % – graf 7. Tento vzestup není statisticky významný (p = 0,198).
Graph 7. Compliance hygieny rukou KARIM ÚVN 
V roce 2008 bylo osloveno pomocí anonymního dotazníku 82 sester na oddělení KARIM ÚVN (viz tab. 2). Na otázku, které z uvedených postupů jsou prevencí vzniku nozokomiální pneumonie v roce 2008, odpovědělo 67 sester z 82 oslovených, tj. 81 % oslovených respondentů. V roce 2013 bylo stejným anonymním dotazníkem osloveno 79 sester na stejném oddělení. Odpovědělo 62 ze 79 oslovených, tj. 78 % oslovených respondentů. Z dotazníku v roce 2013 je patrné zlepšení znalostí preventivních postupů proti vzniku VAP u středního zdravotnického personálu v oblasti hygieny rukou, polohování pacientů a odsávání ze subglotického prostoru (vše *p < 0,05 ve srovnání s rokem 2008).
DISKUSE
Zavedené nové preventivní postupy
Možnost ovlivnit výskyt VAP zavedením balíčků preventivních postupů (tzv. VAP bundles) je dnes obecně přijímána [2, 16, 17]. Zavedení vhodného VAP bundle snižuje nejen incidenci VAP a tím zkracuje dobu UPV i pobytu v intenzivní péči, ale také příznivě ovlivňuje morbiditu a smrtnost ventilovaných nemocných a v neposlední řadě i ekonomické náklady [2]. Incidenci VAP v průběhu sledovaného období ovlivnily průběžně zaváděné nové preventivní postupy. Jednalo se především o vyřazení aktivních zvlhčovačů vdechovaných plynů a jejich nahrazení pasivními výměníky tepla a vlhkosti, zavedení toalety dutiny ústní roztokem chlorhexidin diglukonátu místo dosud používaného roztoku peroxidu vodíku, benzydamid-hydrochloridu a hexetidinu a zavedení nových typů endotracheálních kanyl s možností odsávání ze subglotického prostoru. Ve sledovaném období došlo také ke změně strategie sedace pacientů na UPV. Ze sedačního protolu byly vyřazeny léky ze skupiny benzodiazepinů a dále bylo vyřazeno rutinní podávání myorelaxancií. Preferenčně jsou používána sedativa s krátkým biologickým poločasem a pravidelně je hodnocen celkový stav pacientů při snížení, eventuálně krátkodobém vysazení sedace (sedation holiday). Dvakrát denně je přehodnocována nutnost pokračování sedace a UPV. Dochází k většímu využívání neinvazivní ventilace jako postupu umožňujícímu se v některých případech, s adekvátní léčbou základního onemocnění, vyhnout invazivní ventilaci (kardiální plicní otok, dekompenzace COPD) nebo pomáhající překlenout bezprostřední poextubační období a tím snížit četnost reintubací. Zavedením těchto postupů došlo ke zkrácení průměrné doby hospitalizace a průměrné doby umělé plicní ventilace (viz graf 1, 2).
Provádění časné tracheotomie (6.–8. den trvání UPV), v případech předpokládané dlouhodobé UPV i dříve, je na našem oddělení standardem i přes to, že recentní studie neprokázaly vliv na snížení incidence VAP, morbiditu ani mortalitu, ale pouze vliv na zkrácení doby UPV [18, 19]. Profylaxe stresového vředu, jako součást balíčku preventivní péče VAP, je prováděna parenterálním podáváním inhibitorů protonové pumpy (IPP) u pacientů, kteří nejsou schopni enterálního příjmu, nebo enterálním podáváním sukralfátu. Vliv podávání profylaxe stresového vředu na incidenci VAP je kontroverzní, v jedné starší studii byla prokázána vyšší incidence VAP při podávání IPP, další studie tento poznatek nepotvrdily [20].
Incidence VAP
V roce 2013 byla incidence VAP na KARIM ÚVN 3,13 případů VAP na 1 000 ventilátorových dnů. Průměrná hodnota v Evropě, podle dat shromažďovaných v databázi ECDC z roku 2013, je 10,5 případů VAP na 1 000 ventilátorových případů [6]. Hodnoty udávané ECDC jsou sbírané pouze v 10 participujících státech EU (Česká republika není zapojena), a proto uvedené výsledky nemusí být zcela reprezentativní. Do databáze sítě Healthcare-associated Infections Surveillance Network (HAI-Net), ze které jsou data převzata, zatím nedodávají údaje o incidenci VAP státy s vysokou úrovní zdravotnictví, jako např. Spolková republika Německo a Republika Rakousko, ve kterých lze předpokládat nižší incidenci VAP než v některých státech zapojených do databáze.
Audity ošetřovatelských postupů
Význam opakovaných auditů dodržování zavedených preventivních postupů v praxi a kontinuální edukace personálu v problematice prevence nozokomiálních infekcí jsou dobře dokladovány [16, 17, 21]. Ve sledovaném období byl pozorován vzestup compliance dodržování tzv. Fowlerovy polohy, základního postupu prevence VAP [22]. I přesto, že část lůžek na našem oddělení má vodováhu nebo digitální ukazatel polohy lůžka s možností sofistikovaného nastavení elevace horní poloviny těla, při auditech opakovaně nacházíme pacienty s elevací ≤ 30 stupňů. Je to způsobeno hlavně subjektivním hodnocením hodnoty elevace jednotlivými pracovníky u lůžek bez možnosti přímého měření polohy. Při přezkoumání tohoto problému jsme zjistili, že subjektivní hodnocení elevace lůžka při nastaveném úhlu 40 ° se rozchází v rozmezí 20–50 °. Tomuto se lze vyhnout pouze přímým monitorováním polohy pacienta. Existuje však menší skupina pacientů, které nelze polohovat do předepsané polohy s elevací trupu [23]. Jedná se například o pacienty po polytraumatu se zlomeninami pánve a páteře a pacienty v těžkém šokovém stavu [24]. V této oblasti prevence proto nelze dosáhnout 100% compliance. V oblasti dodržování měření tlaku v obturační manžetě tracheální rourky a v oblasti monitorování žaludečního rezidua bylo dosaženo 100% compliance. Monitorování tlaku v obturační manžetě endotracheální rourky se provádí minimálně 2krát denně manometrem jako součást ošetřovatelského standardu a naměřený tlak je zaznamenán do ošetřovatelské dokumentace. Ke kontinuálnímu monitorování nepoužíváme přístroje s automatickou úpravou tlaku v obturační manžetě endotracheální rourky. Hodnocení objemu rezidua enterální výživy v žaludku a úprava rychlosti podávání enterální výživy jsou na oddělení zavedeny jako ošetřovatelský standard. Výsledkem je 100% compliance v těchto ukazatelích. Bylo pozorováno zvyšování compliance s použitím odsávání ze subglotického prostoru, které ale zůstává pod hodnotou 75 %. Příčinou jsou především technické důvody. Pokud dochází k zavedení endotracheální kanyly na KARIM ÚVN, standardně je zaváděna pouze kanyla s možností tohoto typu odsávání. Při příjmu pacienta od záchranné služby, překladem z jiné nemocnice nebo neplánovaném příjmu z operačního sálu (při plánovaném příjmu s pravděpodobnou délkou UPV nad 24 hodin je i na operačním sále zavedena tracheální rourka s možností odsávání ze subglotického prostoru) nevyměňujeme tracheální rourku plánovaně za rourku s možností tohoto odsávání. Při reintubaci je zvýšeno riziko aspirace a traumatizace pacienta, což potenciální benefit subglotického odsávání snižuje [24, 25]. Toaleta dutiny ústní je považována za významné preventivní opatření vzniku stomatologických komplikací u ventilovaných nemocných a mechanické čištění zubů s používáním sterilní vody může snižovat incidenci VAP [26]. Limitem v dosažení 100% compliance v oblasti toalety dutiny ústní je netolerance některých pacientů k tomuto postupu. Část pacientů je plně při vědomí i přes trvající UPV a netoleruje toaletu dutiny ústní chlorhexidinem. U spolupracujících pacientů při vědomí jsou používány osobní hygienické komerční preparáty a zubní kartáček [27]. V průběhu sledovaného období byla hodnocena compliance hygieny rukou a s tím spojená spotřeba alkoholových dezinfekčních prostředků. V průběhu uvedeného období se podařilo překonat hodnoty spotřeby 20 litrů dezinfekčních prostředků na 1 000 OD v rámci celé ÚVN, kterou jako minimální doručenou spotřebu doporučuje WHO [5]. Na KARIM ÚVN byla tato spotřeba 85,7 litrů na 1 000 OD v roce 2013 [27]. Compliance hygieny rukou dosáhla v roce 2013 na KARIM ÚVN 77 %. V uveřejněných studiích je udávaná compliance hygieny rukou na JIP v rozmezí 24–82 % [28, 29, 30].
Výsledky dotazníkových šetření znalostí preventivních postupů
Při porovnání znalostí nelékařských zdravotnických pracovníků o preventivních opatřeních proti vzniku VAP pomocí dotazníku v letech 2008 a 2013 došlo k významnému zlepšení znalostí preventivních postupů vzniku VAP u středního zdravotnického personálu především v oblasti polohování pacientů a odsávání ze subglotického prostoru. Příčinou zlepšení znalostí nelékařských zdravotnických pracovníků v oblasti prevence VAP je zavedená edukace středního zdravotnického personálu pomocí pravidelných seminářů, e-learningu a účasti na kongresech odborných společností zabývajících se intenzivní péčí. Pozitivní vliv může mít také zařazení přednášek o problematice nozokomiálních infekcí do specializačního vzdělávání anesteziologie, resuscitace a intenzivní péče, které probíhá i v rámci ÚVN. Z výsledků dotazníkové akce je patrna vysoká návratnost dotazníků, což svědčí o zájmu středního zdravotnického personálu o problematiku kvality zdravotní péče v oblasti prevence nemocničních infekcí.
ZÁVĚR
Hlavním zjištěním práce je skutečnost, že s postupným zavedením sady preventivních postupů, následnými opakovanými audity dodržování těchto postupů a systematickým vzděláváním nelékařských zdravotnických pracovníků došlo k významnému snížení výskytu ventilátorové pneumonie na KARIM ÚVN. Tato studie má také některé metodologické limity. Retrospektivní charakter naší studie neumožňuje přesně identifikovat vliv dalších faktorů s potenciálním vlivem na výskyt VAP, jako jsou např. změny ve způsobu sedace ventilovaných nemocných, změny v rehabilitaci a polohovaní nemocných, prováděných nutričních intervencí a dalších. V rámci limitů této studie lze konstatovat, že zavádění balíčků postupů preventivních opatření, systematická edukace nemocničního personálu a provádění opakovaných auditů dodržování preventivních opatření vzniku VAP příznivě ovlivňují snížení incidence VAP.
Poděkování: Autoři děkují MUDr. Pavlu Dostálovi, Ph.D., MBA, za pomoc při zpracování studie.
Do redakce došlo dne 2. 5. 2015.
Do tisku přijato dne 17. 9. 2015.
Adresa pro korespondenci:
MUDr. Pavel Novotný
Klinika anesteziologie, resuscitace a intenzivní medicíny 1. LF UK a Ústřední vojenské nemocnice-Vojenské fakultní nemocnice Praha
U Vojenské nemocnice 1200
169 02 Praha 6
e-mail: pavel.novotny@uvn.cz
Sources
1. American Thoracic Society Documents, Guidelines for the Management of Adults with Hospital-acquired, Ventilator--associated, and Healthcare-associated Pneumonia. This official statement of the American Thoracic Society and the Infectious Diseases Society of America was approved by the ATS. Dostupné na www: https://www.thoracic.org/statements/resources/mtpi/guide1-29.pdf
2. Salfdar Nasia, M. D., Dezfulian, M. S. et al. Clinical and economic consequences of ventilator-associated pneumonia: A systematic review. Critical Care Medicine, 2005, 33, 10, p. 2184–2193.
3. ECDC technical document: Point prevalence survey of health-care-associated infections and antimicrobial use in European acute care hospitals. Protocol version 4.3. Dostupné na www: http://www.ecdc.europa.eu/en/publications/Publications/0512-TED-PPS-HAI-antimicrobialuse - protocol.pdf
4. Adair, C. G., Gorman, S. P., Feron, B. M. et al. Implications of endotracheal tube biofilm for ventilator-associated pneumonia. Intensive Care Med., 1999, 25, p. 1072–1076.
5. Jindrák, V., Hedlová, D., Urbášková, P. et al. Antibiotická politika a prevence infekcí v nemocnici, Mladá fronta a. s., 2014, 18–19 s. ISBN:978-80-204-2815-8.
6. ECDC Annual epidemiological report 2013. Dostupné na www: http://www.ecdc.europa.eu/en/ publications/ Publications/annual-epidemiological-report-13.pdf
7. Rello, Afonso, Lisboa et al. A care bundle approach for prevention of ventilator-associated pneumonia. Clin. Microbiol. Infect., 2013, 19, 4, p. 363–369.
8. Tablan, O. C., Anderson, L. J., Besser, R. et al. CDC Healthcare Infection Control Practices Advisory Committee. Guidelines for preventing health care-associated pneumonia, 2003: Recommendations of CDC and the Healthcare Infection Control Practices Advisory Committee. MMWR Recomm Rep., 2004, 26, 53, RR-3, p. 1–36.
9. Munro, N., Ruggiero, M. Ventilator-Associated Pneumonia Bundle. Reconstruction for Best Care. AACN Advanced Critical Care, 2014, 25, 2, p. 163–175.
10. Health Care Protocol: Prevention of Ventilator-AssociatedPneumonia 2011. Dostupné na www:http://www.icsi.org/_asset/y24ruh/VAP.pdf
11. Nseir, S., Di Pompeo, C., Pronnier, P. et al. Nosocomial tracheobronchitis in mechanically ventilated patients: incidence,aetiology and outcome. Eur. Respir. J., 2002, 20, p. 1483–1489.
12. Alvaro Rea Neto, Gomes, G. S., Nogueira, P. M. et al. Diagnosis of ventilator-associated pneumonia: a systematic review of the literature. Critical Care, 2008, 12, 56.
13. Niederman, M. S., Craven, D. E., Bonten, M. J. et al. Guidelines for the management of adults with hospital-acquired, ventilator-associated, and healthcare-associated pneumonia. Am. J. Respir. Crit. Care Med., 2005, 171, p. 388–416.
14. Knaus, W. A., Zimmerman, J. E., et al. APACHE-acute physiology and chronic health evaluation: a physiologically based classification system. Critical Care Medicine, 1981.
15. Mälstam, J., Lindt, L. Therapeutic intervention scoring system (TISS) – a method for measuring workload and calculating costs in the ICU. Acta Anaestesiol. Scand., 1992, 36, 8, p. 758–763.
16. Bird, D., Ambuto, A., O´Donell, C. et al. Adherence to ventilator-associated pneumonia bundle and incidence of ventilator-associated pneumonia in the surgical intensive care unit. Arch Surg., 2010, 145, 5, p. 465–470
17. Majid S. Al-Thaquafy, Aiman El-Saed, Yaseen M. Arabi et al. Association of compliance of ventilator bundle with incidence of ventilator-associated pneumonia and ventilator utilization among ctirical patients over 4 years. Annals of Thoracic Med., 2014, 9, 4, p. 221–226.
18. Pier Paolo Terragni et al. Early vs Late Tracheotomy for Prevention of Pneumonia in Mechanically Ventilated Adult ICU PatientsA Randomized Controlled Trial. JAMA, 2010, 303, 15, p. 1483–1489REE.
19. Koch, T. Early tracheostomy decreases ventilation time but has no impact on mortality of intensive care patients: a randomized study. Langenbecks Arch. Surg., 2012, 397, 6, p. 1001–1008.
20. Guiliano, C., Wilhelm, S. M., Kale-Pradhan, P. B. Are proton pump inhibitors associated with the development of community-acquired pneumonia? A meta-analysis. Expert Rev. Clin. Pharmacol., 2012, 5, 3, p. 337–344.
21. Rello, J. et al. Pneumonia in intubated patients: role of respiratory airway care. Am. J. Resp. Crit. Care Med., 1996, 154, 1, p. 111–115.
22. Orozco-Levi, M., Torres, A., Ferrer, M. et al. Semirecumbent position protects from pulmonary aspiration but not completely from gastroesophageal reflux in mechanically ventilated patients. Am. J. Respir. Crit. Care Med., 1995,152, p. 1387–1390.
23. Sas, I. Nozokomiální infekce a infekce multirezistentními organismy v podmínkách intenzivní péče. Postgraduální medicína, 2010, 9, p. 1079.
24. Torres, A., Gatell, J. P., Aznar, E. et al. Re-intubation increases the risk of nosocomial pneumonia in patiens needing mechanical ventilation. Am. J. Respir. Crit. Care Med., 1995, 152, p. 137–141.
25. Conti, M., Pougeoise, M., Wurtz, A., Porte, H., Fourrier, F., Ramon, P., Marquette, C.-H. Management of postintubation tracheobronchial rupture. Chest, 2006,130, p. 412–418.
26. Alhazzani, W., Smith, O., Muscedere, J., Medd, J., Cook, D. Toothbrushing for critically ill mechanically ventilated patients: a systematic review and meta-analysis of randomized trials evaluating ventilator-associated pneumonia. Crit. Care Med., 2013, 41, 2, p. 646–655.
27. CDC. Guideline for hand hygiene in health-care settings. MMWR, 2002, 51, 16.
28. Eckmanns, T., Bessert, J., Behnke, M. et al. Compliance with antiseptic hand rub use in intensive care units: The Hawthorne effect. Infect. Control. Hosp. Epidemiol., 2006, 27, p. 931–934.
29. Reichardt, C., Mönch, N., Hansen, S. et al. German wide reference data of alcoholic hand rub consumption. Hyg. Med., 2009, 34, 1, 2.
30. Haas, J. P., Larson, E. L. Measurement of compliance with hand hygiene. Journal of Hospital Infection, 2007, 66, p. 6–14.
Labels
Anaesthesiology, Resuscitation and Inten Intensive Care Medicine
Article was published inAnaesthesiology and Intensive Care Medicine

2015 Issue 6-
All articles in this issue
- Můžeme pouhou změnou premedikace dosáhnout snížení výskytu delirantního stavu u dětí po operaci?
- Rýchla diferenciálna diagnostika akútnej respiračnej insuficiencie pomocou ultrasonografie pľúc
- Vliv zavádění balíčků preventivních opatření na výskyt ventilátorových pneumonií
- Echokardiografické zhodnocení aortální chlopně u nestabilního pacienta – základní vyšetření
- Stanovisko ke kalkulaci mozkového perfuzního tlaku u pacientů s traumatickým poraněním mozku
- Vplyv profylaktického podávania melatonínu na výskyt včasného pooperačného delíria u kardiochirurgických pacientov
- Anaesthesiology and Intensive Care Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Echokardiografické zhodnocení aortální chlopně u nestabilního pacienta – základní vyšetření
- Rýchla diferenciálna diagnostika akútnej respiračnej insuficiencie pomocou ultrasonografie pľúc
- Můžeme pouhou změnou premedikace dosáhnout snížení výskytu delirantního stavu u dětí po operaci?
- Vliv zavádění balíčků preventivních opatření na výskyt ventilátorových pneumonií
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


