-
Medical journals
- Career
Rýchla diferenciálna diagnostika akútnej respiračnej insuficiencie pomocou ultrasonografie pľúc
: V. Zoľák 1; S. Nosáľ 1; B. Zoľáková 2; M. Minárik 3; H. Poláček 4
: Klinika detskej anestéziológie a intenzívnej medicíny JLF UK a UNM, Martin, Slovenská republika 1; Neonatologická klinika JLF UK a UNM, Martin, Slovenská republika 2; Klinika anestéziológie a intenzívnej medicíny JLF UK a UNM, Martin, Slovenská republika 3; Rádiologická klinika JLF UK a UNM, Martin, Slovenská republika 4
: Anest. intenziv. Med., 26, 2015, č. 6, s. 333-341
: Intensive Care Medicine - Original Paper
Cieľ štúdie:
Ultrasonografia pľúc (LUS) je modernou alternatívnou metódou zobrazenia pľúc, ktorú môžeme využiť nielen na diferenciálnu diagnostiku príčiny respiračného zlyhania, ale aj na dynamické posúdenie respiračných funkcií. Naším cieľom bolo zhodnotiť možnosti využitia LUS pri diagnostike etiológie respiračnej insuficiencie kriticky chorých detí, zistiť rozdiel medzi LUS u ventilovaných a neventilovaných pacientov, analyzovať časové faktory jednotlivých vyšetrení, porovnať pomocou interobservačnej analýzy diagnostické výsledky auskultácie, röntgenu (RTG) a LUS a stanoviť senzitivitu a špecificitu pre vybrané respiračné ochorenia.Typ štúdie:
Prospektívna klinická štúdia.Typ pracoviska:
Detské anesteziologicko-resuscitačné oddelenie univerzitnej nemocnice.Materiál a metóda:
Do štúdie bolo zaradených 135 detí, skupinu I tvorilo 45 kriticky chorých detí s respiračnou insuficienciou, do kontrolnej skupiny II bolo zaradených 90 detí bez diagnostikovanej respiračnej patológie. Zaznamenané boli časy a stanovené diagnózy porovnávaných vyšetrovacích metód – auskultácie, röntgenu a ultrasonografie pľúc.Výsledky:
V kontrolnej skupine sme zaznamenali „fyziologické“ B-línie približne u 30 % detí. Nezaznamenali sme rozdiel v obraze LUS medzi ventilovanými a neventilovanými deťmi (zhoda 95%, κ – koeficient 0,9). Pri analýze času trvania jednotlivých vyšetrení sme dokázali štatistický rozdiel (p < 0,001) medzi jednotlivými metódami. Čas auskultácie a LUS priamo koreluje s prítomnosťou patologického nálezu na pľúcach a nepriamo s vekom dieťaťa. Pri interobservačnej analýze sme dokázali inferiórnu konkordanciu auskultácie a RTG pri porovnaní s LUS. V našom súbore pacientov sme stanovili senzitivitu a špecificitu LUS pre vybrané diagnózy – napr. pre pneumóniu (94,7 % a 98 %) pomocou LUS sme dosiahli najvýznamnejšie hodnoty.Záver:
Ultrasonografia pľúc je spoľahlivou metódou na rýchlu diferenciálnu diagnostiku akútnej respiračnej insuficiencie.Klúčové slová:
ultrasonografia pľúc – akútna respiračná insuficiencia – bedside diagnostika – pneumónia – ARDS – kontúzia pľúc – bronchiolitída – atelektáza pľúcÚVOD
Pri iniciálnom manažmente pacienta s akútnym respiračným zlyhaním je auskultácia najčastejšie prvým krokom pri diferenciálnej diagnostike etiológie. Je potrebné dodať, že auskultačný nález môže byť u ventilovaného pacienta výrazne skreslený a ovplyvnený samotnou mechanickou ventiláciou [1]. Štandardne sa pri auskultácii kritických pacientov v supinačnej polohe používa systém 8–12 bodov, kde sa na každej polovici hrudníka auskultujú horný a dolný bod vo ventrálnom, laterálnom a prípadne dorzálnom regióne hrudnej steny. Auskultačný nález je klasifikovaný do kategórií podľa Loudona a Murphyho, ktorá používa jednotnú klasifikáciu podľa Americkej hrudnej spoločnosti [2].
Röntgen (RTG) hrudníka realizovaný u kriticky chorého pacienta má takisto svoje limity, najčastejšie technického charakteru, ale naďalej ostáva najčastejšie používanou technikou zobrazenia pľúcneho parenchýmu [3]. Štúdiami bol dokázaný limitovaný diagnostický výkon bedside RTG hrudníka v prostredí jednotky intenzívnej starostlivosti [4, 5]. Medzi významné faktory, ktoré ovplyvňujú výslednú kvalitu RTG patria pohyby hrudnej steny počas dychového cyklu, možná rotácia pacienta, supinačná poloha s umiestnením RTG kazety pod chrbát pacienta a takisto smerovanie RTG lúča predozadne, väčšinou v kratšej vzdialenosti, ako je štandardne odporúčané [1]. Všetky spomínané faktory prispievajú k zníženiu výslednej kvality RTG snímky, čo môže mať za následok prehliadnutie napr. pleurálnych výpotkov, alveolárnych konsolidácií, intersticiálnych znakov alebo nepresné stanovenie rozmerov mediastína a srdca [6]. Aj pri významnej kontrole a redukcii chýb spôsobených uvedenými faktormi sa uvádza, že výsledná snímka je suboptimálna u zhruba tretiny pacientov. Výsledky bedside RTG vyšetrení len veľmi slabo korelujú s CT vyšetrením pľúc [7]. Pre správne hodnotenie RTG snímkov sa štandardne používa jednotná terminológia na základe nomenklatúry podľa Fleischerovej spoločnosti (Nomenclature Committee of the Fleischer Society).
Za najpresnejšie vyšetrenie pľúc sa v súčasnosti považuje CT vyšetrenie, nomenklatúra je definovaná Fleischerovou spoločnosťou [8]. Obrovskou výhodou CT pri porovnaní s ostatnými metódami vyšetrenia pľúc je, že zobrazujú pľúcnu morfológiu. Obrovskou nevýhodou CT je radiačná záťaž, cena vyšetrenia a nutnosť transportu pacienta na takéto vyšetrenie, čo môže byť v prípade nestabilného pacienta veľkým problémom.
Ultrasonografia pľúc (Lung UltraSound, LUS) je nová metóda, ktorá môže prispieť k rýchlejšej a presnejšej diagnostike najčastejších stavov spojených s akútnou respiračnou insuficienciou. V roku 2008 bol predstavený urgentný protokol na vyšetrenie pľúc pomocou ultrasonografie (bedside lung ultrasound emergency protocol, BLUE), ktorý sa však pre relatívnu zložitosť v klinickom prostredí neujal. Protokol vyžadoval určité znalosti o presne umiestnených vyšetrovaných bodoch a preddefinovaných profiloch, ktoré sa až následne prehodnotili na pracovné diagnózy. Publikované závery získané pomocou tohto protokolu však dosahovali veľmi pozitívne výsledky [9]. V súčasnosti sa preferuje čo najjednoduchší model, ktorý by vyšetrujúceho zbytočne nezaťažoval nutnosťou znalosti ďalšej nomenklatúry a profilov. Tieto zjednodušené princípy veľmi dobre vypĺňa aktuálny protokol podľa Cibinela, ktorý je postavený na aktuálnych medzinárodných odporúčeniach 8 zón vyšetrenia pľúc podľa Volpicelliho (obr. 1 a 2) [10, 11]. Tento protokol poskytuje jednoduchý, ale veľmi presný model na rýchlu diagnostiku akútnej respiračnej insuficiencie.
1. Medzinárodne akceptovaný model aktuálne odporúčaných zón LUS vyšetrenia 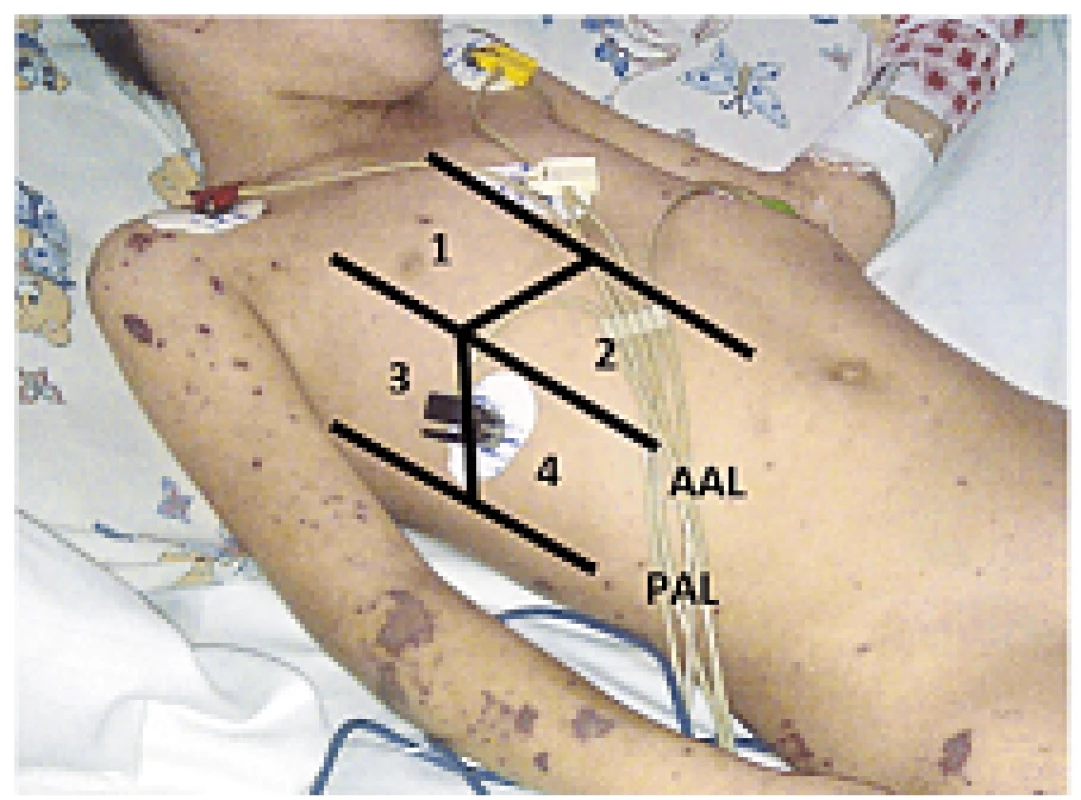
AAL – predná axilárna čiara; PAL – zadná axilárna čiara (upravené podľa Volpicelli 2012, foto archív autorov) 2. BLUE protokol 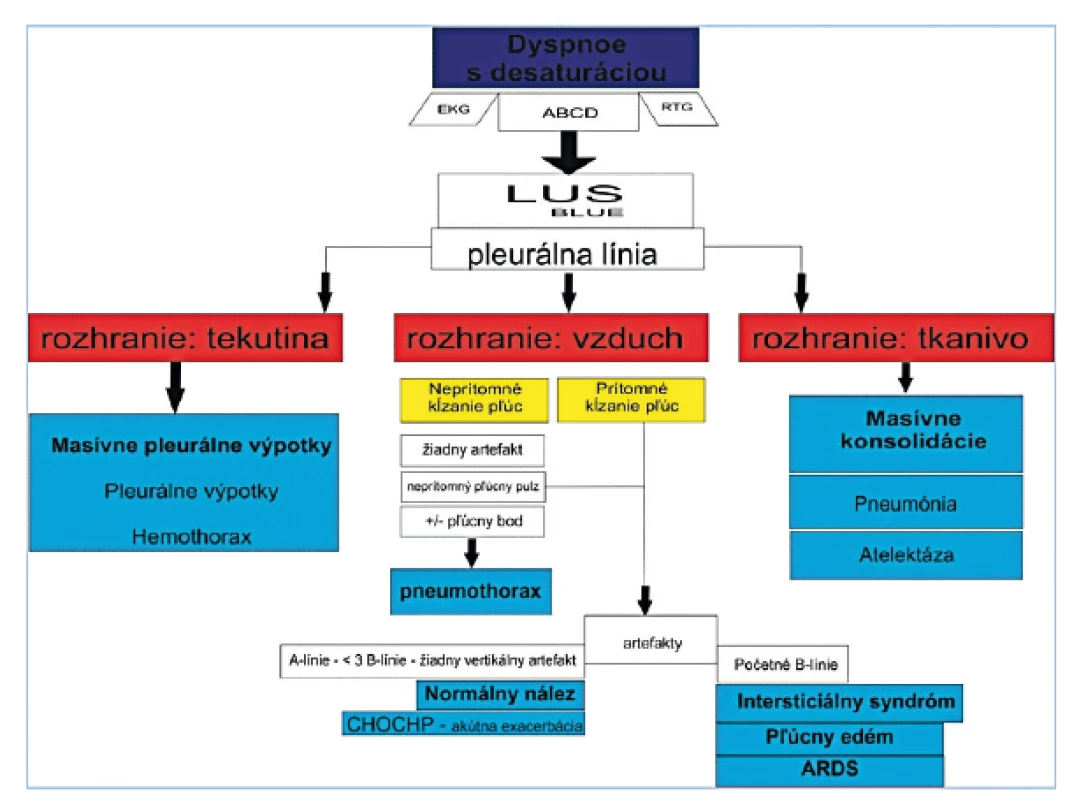
(upravené podľa Cibinela 2012) Základnou hypotézou našej práce je použiteľnosť BLUE protokolu u detí – stanovenie spoľahlivosti, rýchlosti a presnosti tejto metódy. Z tohto dôvodu je súčasťou našej štúdie aj kontrolná skupina detí bez diagnostikovaného respiračného ochorenia (definovanie negatívneho LUS nálezu). Ďalšou hypotézou je zistenie, či existuje rozdiel v LUS obraze medzi ventilovanými a neventilovanými deťmi (ovplyvnenie BLUE protokolu umelou pľúcnou ventiláciou). Sekundárnymi cieľmi sú ďalej analýzy času trvania jednotlivých porovnávaných typov vyšetrenia pľúc, porovnanie výsledkov získaných pomocou jednotlivých metód a stanovenie senzitivity a špecificity pre jednotlivé diagnózy.
MATERIÁL A METÓDY
Charakteristika súboru
Prospektívnu klinickú štúdiu sme realizovali v období máj 2012 až december 2014 na Klinike detskej anestéziológie a intenzívnej medicíny JLF UK a UN Martin. Do štúdie bolo zaradených celkovo 135 detí. V sledovanej skupine I bolo 45 kriticky chorých detí s respiračnou insuficienciou rôzneho stupňa a rôznej etiológie. Definitívna respiračná diagnóza bola stanovená na základe klinického obrazu, laboratórnych a pomocných zobrazovacích metód (RTG, CT). Do kontrolnej skupiny II bolo zaradených 90 detí bez diagnostikovanej respiračnej patológie (62 úplne zdravých detí a 28 kriticky chorých detí), hospitalizovaných na našej klinike alebo vyšetrených ambulantne (indikované USG vyšetrenie primárne iného ako respiračného systému). Štúdia bola realizovaná so súhlasom etickej komisie. Informovaný súhlas bol vyžadovaný buď od zákonného zástupcu vyšetrovaného dieťaťa, alebo v prípade adolescenta nad 18 rokov od samotného vyšetrovaného subjektu. Základné charakteristiky oboch skupín uvádzame v tabuľke 1.
1. Základné charakteristiky oboch skupín 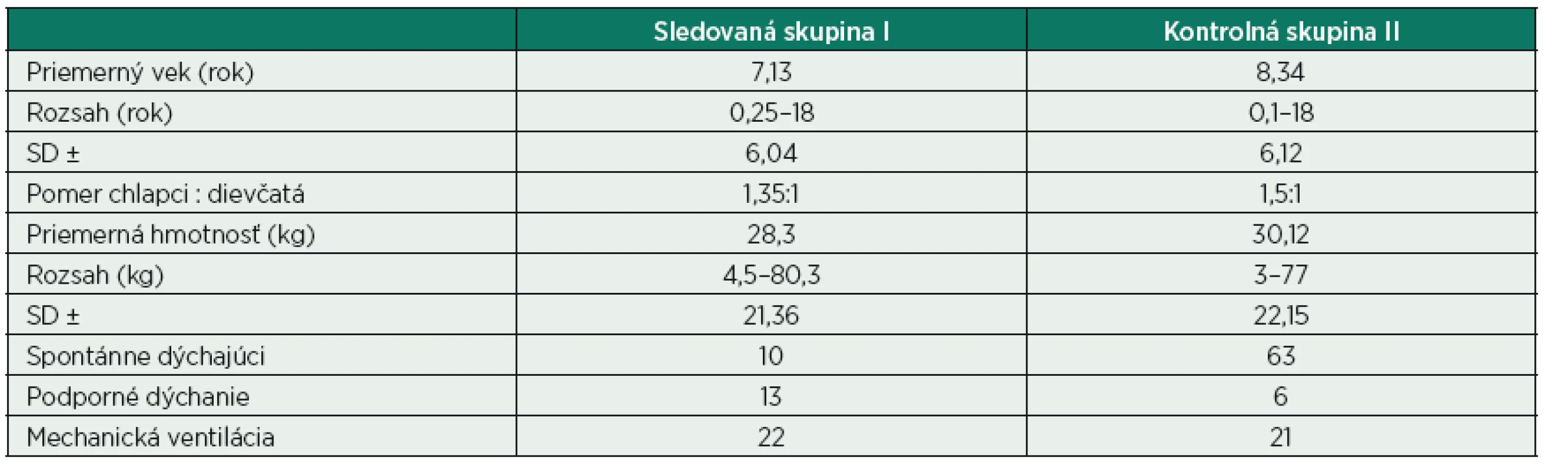
SD – smerodajná odchýlka Metódy
Všetky deti boli vyšetrené pomocou ultrasonografu SonoSite M-Turbo (Bothell, WA, USA) v štandardnej supinačnej polohe. Podľa možností sme vyšetrovali aj dorzálne zóny hrudníka. Každé dieťa bolo vyšetrené lineárnou sondou (5–10 MHz) a konvexnou abdominálnou sondou (2–5 MHz). Niekoľko detí, v oboch skupinách, sme vyšetrili aj pomocou mikrokonvexnej sondy (3,5–5 MHz). Sonda bola umiestnená nad medzirebrovým priestorom, kolmo na prebiehajúce rebrá s kurzorom smerujúcim kraniálne. Analyzovali sme prítomnosť 10 základných znakov, prípadne iných v literatúre popísaných artefaktov. V kontrolnej skupine zdravých detí bolo LUS realizované u každého dieťaťa pred auskultačným vyšetrením pľúc. V kontrolnej skupine kriticky chorých detí a v sledovanom súbore detí bol BLUE protokol realizovaný v rámci prijatia pacienta alebo v čase zhoršenia klinického stavu, najčastejšie po auskultačnom vyšetrení pľúc, ale pred RTG alebo CT vyšetrením pľúc. LUS bolo u všetkých detí realizované intenzivistom, ktorý zároveň všetky získané výsledky aj vyhodnocoval. V prípade realizovania RTG bol popis vykonaný lekárom na lôžku, spätná kontrola bola vykonaná rádiológom. Zaznamenávali sme čas trvania každého vyšetrenia – od indikácie vyšetrenia po získanie výsledku z daného vyšetrenia. Získané údaje boli štatisticky vyhodnotené počítačovým programom SPSS v. 22.0 (Chicago, IL, USA). Všetky premenné boli pred samotnou analýzou otestované na normálnu distribúciu. Pre porovnanie sme použili Mann-Whitneyho test, za štatisticky významnú hodnotu sme považovali p < 0,05. Pri interobservačnej analýze vzájomnej zhody uvádzame aj κ (kappa) koeficient. Analýza senzitivity, špecificity, pozitívnej a negatívnej prediktívnej hodnoty (PPV a NPV) je uvádzaná aj v rozmedzí 95% intervalu spoľahlivosti (CI).
VÝSLEDKY
Pomocou BLUE protokolu sme ani u jedného zo zdravých detí (skupina II) neidentifikovali žiadny zo súčasne známych patologických artefaktov a znakov (špecificita 100%, NPV 100%). Pomocou lineárnej a konvexnej sondy sme v tejto skupine II identifikovali približne u 30 % detí tzv. „fyziologické“ B-línie. Použitie mikrokonvexnej USG sondy v súbore našich detí hodnotíme v rámci pediatrického BLUE protokolu ako nedostatočné, nakoľko sme takto nedokázali spoľahlivo identifikovať ani základné artefakty a závery boli veľmi často mätúce.
Ďalšou našou hypotézou, ktorá nie je v súčasnosti v literatúre dostatočne vysvetlená, je možný rozdiel v USG obraze medzi ventilovanými a neventilovanými pacientami. V našej štúdii sme realizovali porovnávací interobservačný test zhody u 20 ventilovaných detí, u ktorých bolo počas UPV a po odpojení od mechanickej ventilácie realizované LUS vyšetrenie (BLUE protokol). U týchto detí boli primárne diagnostikované: pneumónia (7x), kontúzia pľúc (4x), bronchiolitída (2x) a atelektáza pľúc (1x), u 6 detí bol negatívny nález (UPV indikovaná pre poruchy centrálneho nervového systému). U všetkých detí, bez výnimky, sme identifikovali zhodný obraz počas UPV a po extubácii (interobservačná analýza: zhoda 95%, κ koeficient 0,9).
Pri analyzovaní časových faktorov sme dospeli k nasledujúcim záverom. Pri porovnaní času trvania auskultácie, RTG a LUS v jednotlivých skupinách sme dokázali štatisticky významný rozdiel (p < 0,001) – tabuľka 2. Pri podrobnej analýze jednotlivých prípadov v každej skupine I alebo II sme zistili, že čas auskultácie a LUS koreluje s prítomnosťou patologického nálezu na pľúcach, časovo najnáročnejšie vyšetrenia boli vyšetrenia kriticky chorých dojčiat na UPV.
2. Porovnanie časových faktorov pre 3 rôzne metódy vyšetrenia pľúc 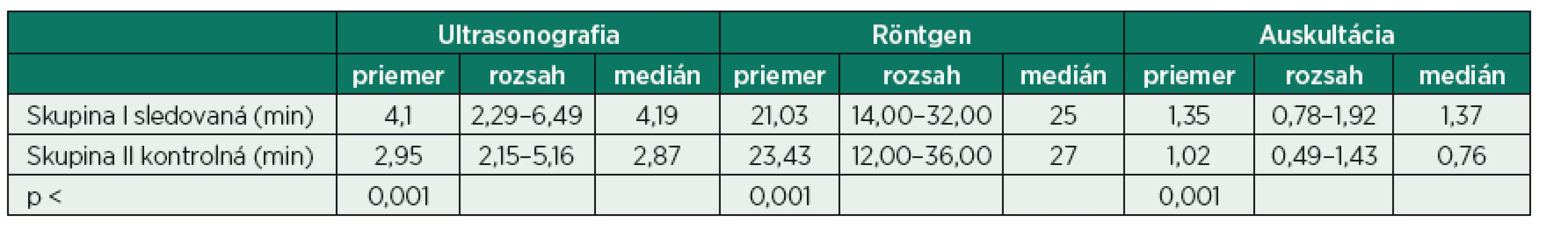
Pri interobservačnej analýze zhody vyšetrenia sme porovnali nálezy získané pomocou auskultácie a RTG s nálezmi získanými pomocou LUS u pacientov so stanovenou respiračnou diagnózou (na základe klinického obrazu, laboratórnych a zobrazovacích vyšetrení) – tabuľka 3).
3. Interobservačná analýza konkordancie vybraných diagnóz a metód pri porovnaní s LUS 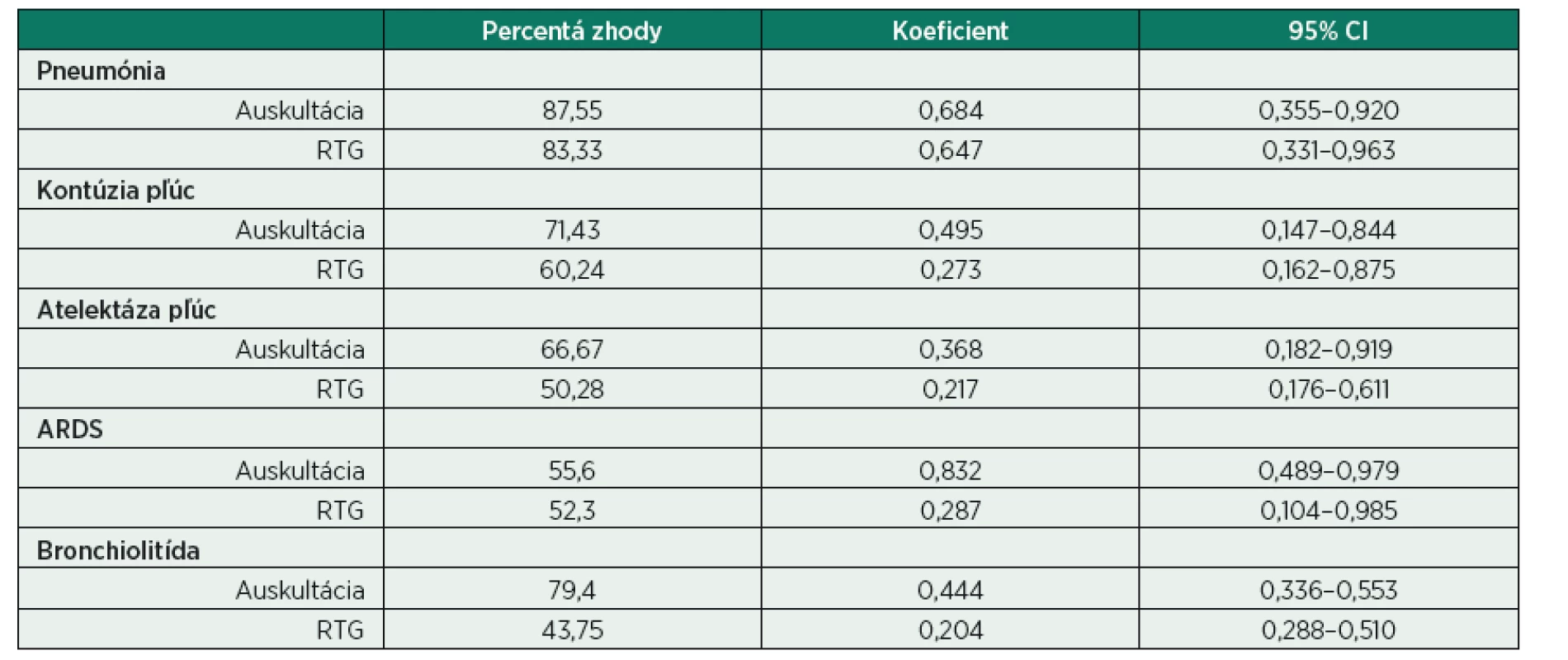
Z uvedených výsledkov vyplýva, že žiadne z vyšetrení, auskultácia alebo röntgen pľúc, nedosahuje výsledkov LUS, a teda LUS nie je pri vzájomnom porovnaní podradená. V našom sledovanom súbore sme dokázali pri stanovenej diagnóze – pneumónii, významnú zhodu LUS s auskultáciou (87,6 %) aj s RTG vyšetrením pľúc (83 %) s veľmi dobrými dosiahnutými κ koeficientmi (0,684 a 0,647, podľa poradia). Pri kontúzii pľúc sme dosiahli vzájomnú zhodu 71,4 % s auskultáciou a 60 % s RTG. Dosiahnuté κ koeficienty však dosiahli štatisticky nevýznamné hodnoty. Pri diagnóze atelektázy pľúc a bronchiolitíde sme dokázali vzájomnú zhodu LUS len s auskultáciou (66,7 % a 79,4 %, podľa poradia) s nevýznamnými κ koeficientmi.
Pre klinické prostredie má však určite väčší význam stanovenie senzitivity, špecificity, pozitívnej a negatívnej prediktívnej hodnoty. Pre zaujímavosť uvádzame aj stanovené výsledky pri diagnostike pleurálnych výpotkov (tab. 4).
4. Stanovené hodnoty senzitivity, špecificity, pozitívnej (PPV) a negatívnej prediktívnej hodnoty (NPV) 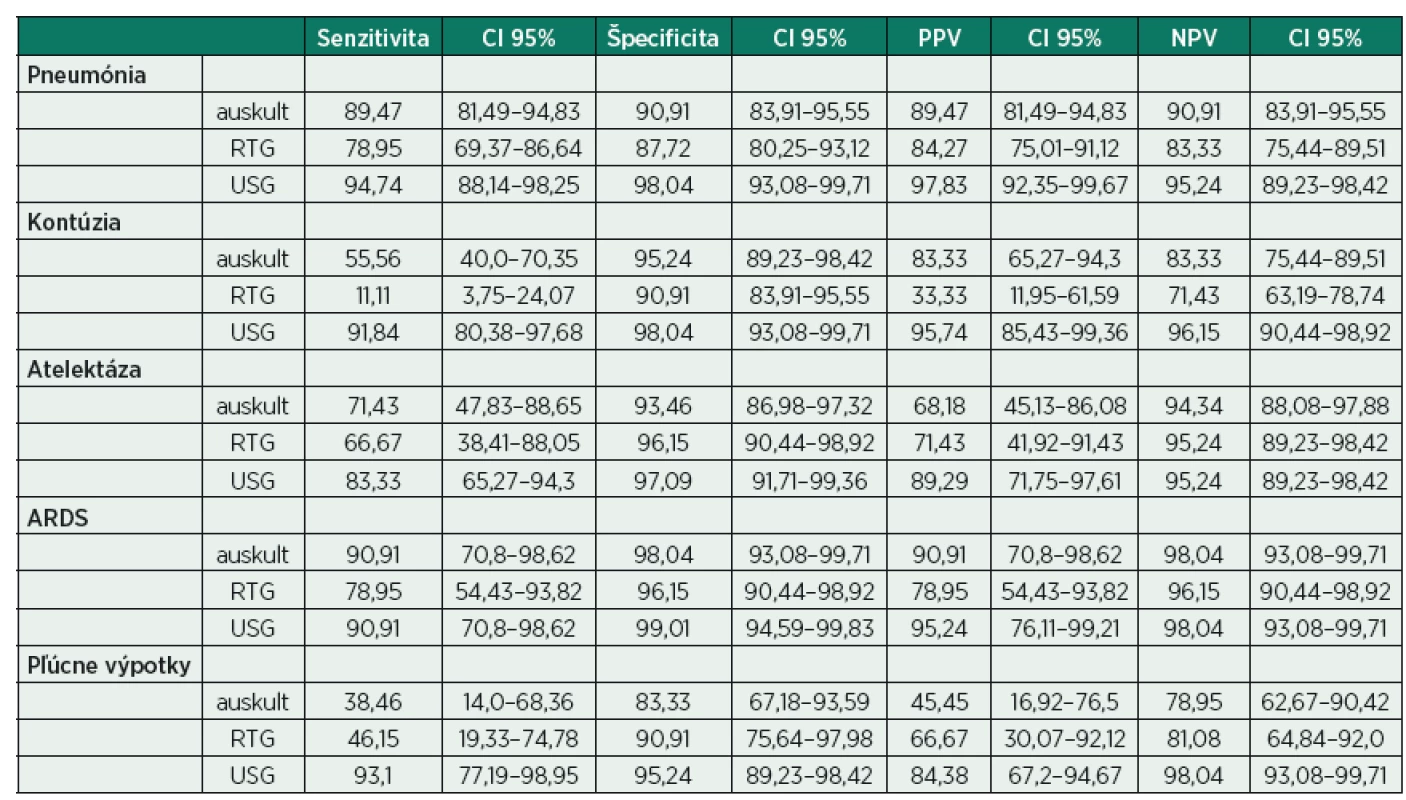
Z uvedených výsledkov vyplýva, že LUS dosiahla pri diagnostike pneumónie senzitivitu 94,7 % a špecificitu 98 %, auskultácia 89,5 % a 91 %, röntgen 79 % a 87,7 %. Podobné výsledky dosiahla USG pri porovnaní pozitívnej a negatívnej prediktívnej hodnoty. Pri diagnostike kontúzie pľúc a pleurálnych výpotkov boli senzitivita, špecificita, PPV a NPV u USG neporovnateľne vyššie ako pri ostatných metódach. Diagnostika atelektázy pľúc pomocou USG dosiahla najvyššiu senzitivitu a PPV, hodnoty špecificity a NPV boli približne rovnaké ako pri ostatných metódach. Pri diagnostike ARDS dosiahla senzitivita a špecificita pomocou auskultácie a USG takmer rovnaké hodnoty, nižšie hodnoty boli dosiahnuté pomocou metódy RTG.
DISKUSIA
Urgentný BLUE protokol na diferenciálnu diagnostiku u pacientov s akútnym respiračným zlyhaním bol prvýkrát predstavený prof. Lichtensteinom v roku 2008, ale doposiaľ nezískal významnejšie postavenie. Jeho prínos je však určite neoceniteľný, nakoľko na základe jeho práce došlo k výraznému rozvoju tejto oblasti ultrasonografie. V originálnej verzii je jeho súčasťou aj diagnostika pľúcnej embólie, na základe prítomnosti trombov v hlbokom žilovom riečisku dolných končatín, avšak pre pediatrickú prax je dané vyšetrenie vzhľadom na nízky počet detí s pľúcnou embóliou nevýznamný [9]. Hlavným cieľom BLUE protokolu je čo najrýchlejšia diferenciálna diagnostika príčiny respiračného zlyhania. Jeho využitie nachádza uplatnenie najmä na oddeleniach urgentného príjmu, JIS a ARO [12, 13]. Sú publikované práce, ktoré poukazujú na prínos USG vrátane BLUE protokolu napr. v leteckých záchranných službách [14].
V kontrolnej skupine sme pomocou BLUE protokolu ani v jednom prípade nezaznamenali patologický nález, ktorý je asociovaný s určitou patologickou jednotkou. Nález izolovaných „fyziologických“ B-línii, ktorí sme relatívne často zachytili u zdravých detí nemá patologický korelát a takisto sa v literatúre uvádza ako fyziologický variant zhruba u 20–30 % zdravej populácie [7].
Definovanie fyziologického obrazu LUS umožňuje stať sa BLUE protokolu v budúcnosti skríningovým markerom respiračných ochorení. Dôležitým poznatkom je aj samotné technické prevedenia vyšetrenia – potvrdili sme nevhodnosť mikrokonvexnej USG sondy pre použitie v rámci BLUE protokolu u detí. Naopak, u dospelej populácie je tento typ sondy najpreferovanejším najmä pre jeho univerzálnosť pri použití aj v iných urgentných diferenciálno-diagnostických algoritmoch (eFAST, SESAME, atď). Pre detský vek sme v našom súbore pacientov potvrdili ako najvhodnejší typ na akútne vyšetrenie pľúc konvexnú (abdominálnu) sondu, s ktorou dokážeme realizovať BLUE protokol približne za 4 minúty v závislosti od závažnosti pľúcnej patológie. Lineárna sonda, ktorá výborne zobrazuje povrchové patológie, nie je z tohto dôvodu pre akútnu diagnostiku úplne ideálna.
Veľmi dôležitým zistením pre klinické využitie BLUE protokolu je aj fakt, že LUS obraz je zhodný u ventilovaných a neventilovaných pacientov. Rozdiel, ktorý sme pozorovali aj v našom súbore pacientov je rozdielna intenzita znaku kĺzania pľúc, ktorá je výraznejšia u spontánne dýchajúcich pacientov.
Obrovskou výhodou, ktorú BLUE protokol ponúka, je nielen jednoduchosť samotného vyšetrenia, ale aj rýchlosť tohto vyšetrenia. V našom súbore pacientov trvalo vyšetrenie pľúc pomocou BLUE protokolu v sledovanej skupine 4 minúty, v kontrolnej skupine 3 minúty. Ako časovo najnáročnejšie vyšetrenia sme identifikovali vyšetrenia kriticky chorých dojčiat na UPV. V štúdii podľa Lichtenstein sa uvádza priemerný čas trvania BLUE protokolu vrátane vyšetrenia pľúc asi 3 minúty [17]. V štúdii podľa Cortellaro et al. trvalo samotné LUS vyšetrenie u 120 dospelých pacientov so suspektnou pneumóniou maximálne 5 minút [18]. Pri použití 28-bodového protokolu na podrobné vyšetrenie LUS sa čas vyšetrenia pohybuje medzi 10–15 minútami [19]. V metaanalýze podľa Chaveza et al. poukázali ako na jednu z mnohých výhod LUS oproti ostatným klasickým metódam relatívne krátky čas trvania samotného vyšetrenia 13 minút [12, 20]. V štúdii podľa Caiulo et al. bol priemerný čas trvania RTG snímky hrudníka od nahlásenia po definitívne vyhodnotenie 4,45 hod. [21]. V našom súbore sme však preukázali podstatne kratší čas, priemerne 22 minút, rozdiel však bude pravdepodobne spôsobený inou metodikou vyhodnocovania času pre daný typ vyšetrenia, odlišnou organizáciou práce v rámci nemocnice a predpokladáme aj určité technické faktory.
V súbore našich pacientov sme pri vzájomnom porovnaní troch vyšetrovacích metód dosiahli najvýznamnejšie výsledky použitím LUS. V takmer všetkých prípadoch pľúcnych ochorení sme v skupine I dokázali identifikovať patologický nález, ktorý bol identický s definitívnym klinickým záverom. V štúdii Lichtenstein et al. porovnávali LUS s auskultáciou, RTG a CT pľúc v súbore 32 pacientov s ARDS. Bedside RTG pľúc bol asociovaný s veľmi nízkou výpovednou hodnotou v porovnaní s CT a LUS. Použitím auskultácie bol nález konkordantný s CT vyšetrením len v 52 % prípadov, pri porovnaní LUS s CT bolo zhodných až 83 % prípadov [1]. V štúdii Copetti et al. dokázali pomocou USG diagnostikovať 60 z celkovo 79 prípadov detí s pneumóniou (76 % prípadov), pomocou RTG pľúc diagnostikovali pneumóniu u 53 detí (67 % prípadov) [22]. V našej práci sme pomocou LUS diagnostikovali pneumóniu u 18 z 19 prípadov (94,7 % prípadov), pre porovnanie pomocou RTG to bolo 15 prípadov (79 %). Najčastejším LUS nálezom u detí s pneumóniou bol nález konsolidácie pľúc (44 % prípadov), subpleurálnych konsolidácií (38 % prípadov), B3 alebo B7 línii a pľúcnych výpotokov (67 % prípadov). V štúdii Iuri et al. identifikovali u 22 z celkovo 28 detí s pneumóniou nález subpleurálnej konsolidácie v 78 % prípadov, nález konsolidácie pľúc v 53 % prípadov a pleurálne výpotky v 33 % prípadov [23]. Aktuálne odporúčenie Britskej hrudnej spoločnosti hovorí, že sa neodporúča rutinné RTG vyšetrenie pľúc u detí s podozrením na komunitnú pneumóniou. Napriek tomuto odporúčeniu ostávajú infekcie respiračného systému najčastejšou indikáciou na RTG vyšetrenie hrudníka [24].
Pri diagnostike kontúzie pľúc sme identifikovali pomocou LUS všetkých 9 pacientov (100 % prípadov). Vo všetkých prípadoch sme diagnostikovali lokalizovaný alveolo-intersticiálny syndróm, medzi ktoré patrí aj kontúzia pľúc. Pomocou RTG pľúc sme kontúzie pľúc identifikovali len v 11 % prípadov, pomocou CT pľúc v 57 % prípadov, výsledok je však do značnej miery ovplyvnený časom realizácie samotného vyšetrenia. Pri analýze konkordancie LUS pri kontúzii pľúc sme dospeli k nasledovným výsledkom: pri porovnaní s auskultáciou zhodu 71 % a pre RTG 60 %. Kontúzia pľúc bola pomocou CT vyšetrenia najčastejšie diagnostikovaná v rámci vstupného protokolu u pacientov so závažnou traumou, a teda samotný pozitívny výsledok bol ovplyvnený prítomnosťou kontúzie pľúc v čase realizácie CT. Vo všeobecnosti sa však udáva, že kontúzie pľúc sa môžu prejaviť v priebehu 24–96 hodín od úrazu [28]. V súčasnej štúdii, Hyacinthe et al. dokázali pri porovnaní LUS s klinickým vyšetrením a RTG pľúc u pacientov s tupou traumou hrudníka vyššiu diagnostickú presnosť LUS pri diagnostike pneumothoraxu a kontúzii pľúc [29, 30].
Atelektáza pľúc bola v skupine I pomocou BLUE diagnostikovaná so senzitivitou 83% a špecificitou 97%. Použitie samotného znaku pľúcneho pulzu má pre diagnostiku atelektázy pľúc navodenú selektívnou jednostrannou intubáciou pľúc senzitivitu 90%. V štúdii podľa Acosta et al. porovnávali LUS s MRI pri diagnostike atelektázy pľúc u 15 detí. LUS dosiahla senzitivitu 88% (95% CI 74–96%) a špecificitu 89% (95% CI 83–92%) [31].
Pacientov s ARDS môžeme na základe iniciálnej straty vzdušnosti pľúc rozdeliť do dvoch skupín:
- s fokálnou stratou vzdušnosti, miesta so zníženou vzdušnosťou sú závislé od polohy pacienta;
- s difúznou stratou vzdušnosti, miesta so zníženou vzdušnosťou sú rovnomerne distribuované vo všetkých oblastiach pľúc.
Je potrebné zdôrazniť, že horné laloky pľúc ostávajú väčšinou dobre vzdušné, a majú sklon ku hyperinflácii pri zvýšení vnútrohrudného tlaku (zvýšenie PEEP alebo dychového objemu, použitie recruitment manévru) [5, 32]. V prípade difúzneho poškodenia pľúc, pri nulovom PEEP, nie je žiadny región pľúc normálne prevzdušnený. Použitie recruitment manévru v takomto prípade vedie predominantne k otvoreniu pľúc, ale bez významnej hyperinflácie [33]. U pacientov, ktorí spĺňajú kritéria ARDS, má zhruba 70 % fokálne a približne 25 % difúzne zmeny vzdušnosti pľúc [32, 33]. U pacientov s lokálnymi zmenami vzdušnosti by mal byť PEEP nastavený na základe určitého kompromisu medzi hyperinfláciou a recruitmentom, čo korešponduje s pľúcnou poddajnosťou [34]. Pacienti s difúznym postihnutím pľúc majú v obraze BLUE prítomný nález B3 línií spolu s nálezom alveolárnej konsolidácie vo všetkých vyšetrovaných regiónoch pľúc. U pacientov s fokálnym nálezom zhoršenej vzdušnosti pľúc nachádzame v horných predných a bočných regiónoch pľúc normálny nález A-línii spolu so znakom kĺzania pľúc. V dolných zadných a bočných regiónoch sú prítomné konsolidácie pľúc s početnými vertikálnymi B+ líniami. V našom súbore sme mali 4 pacientov s ARDS. U každého bola táto diagnóza stanovená na základe klinického obrazu: auskultácie (100 %), pomocou RTG u troch pacientov (75 %), na základe CT a LUS zhodne u všetkých pacientov (100 %). BLUE profil bol pre ARDS typický – nález konsolidovaných častí pľúc spolu s B+ líniami najmä v laterálnych a laterobazálnych regiónoch pľúc. Pomocou BLUE protokolu sme dokázali sledovať dynamické zmeny počas samotného vývinu ARDS (opakované vyšetrenia). V prípade progresie ochorenia sa zhoršoval aj samotný LUS nález, pri regresii ochorenia sme identifikovali viac oblastí so zlepšenou vzdušnosťou (redukcia oblastí alveolárnych konsolidácii). Ako výborný nástroj na kontrolu zlepšenia vzdušnosti pľúc sa nám osvedčila LUS pri zmene polohy ventilovaného pacienta – zo supinačnej do pronačnej polohy. Pri diagnostikovaných paravertebrálnych konsolidáciách pľúc v supinačnej polohe, došlo v priebehu niekoľkých minút po zmene polohy do pronačnej, k výraznému zlepšeniu LUS nálezu v daných regiónoch pľúc. Tieto oblasti sa z pôvodných pľúcnych konsolidácii zmenili na oblasti s intersticiálnym syndrómom – čo sprevádzalo takisto zlepšenie klinického stavu (rovnako sme zaznamenali postupné zlepšenie ventilačných parametrov s ich možnou detrakciou – redukcia podporného tlaku so znížením PIP, redukcia FiO2, postupné zníženie PEEP). LUS sa v súčasnosti dostáva do stredobodu pozornosti mnohých pracovísk ARO, práve pre možnosť opakovanej kontroly aktuálneho stavu pľúc a takisto sa zdá byť sľubným nástrojom pre stanovenie PEEP počas recruitment manévru [35]. Je veľmi dôležité uviesť aj to, že pomocou USG nedokážeme detekovať hyperinfláciu pľúc, čo môže byť potenciálnym rizikom tohto vyšetrenia [19].
ZÁVER
Ultrasonografia pľúc je modernou alternatívnou metódou zobrazenia respiračných ochorení, ktorej miesto je momentálne najmä v akútnej medicíne. Pomocou BLUE protokolu dokážeme v priebehu niekoľkých minút efektívne oddiferencovať možnú príčinu respiračnej insuficiencie, na základe čoho dokážeme okamžite zahájiť správny manažment terapie. V našej práci sme definovali fyziologický obraz LUS pri použití BLUE protokolu u zdravých detí. Nezaznamenali sme rozdiel v BLUE protokole/LUS v závislosti od umelej pľúcnej ventilácie. Rovnako sme dokázali najvyššiu spoľahlivosť LUS v porovnaní s tradičnými vyšetrovacími metódami, auskultáciou a röntgenom, s dosiahnutými vysokými hodnotami senzitivity a špecificity.
Táto práca nebola ponúknutá žiadnemu inému časopisu/vydavateľstvu.
Autori vylučujú možný konflikt záujmov.
Do redakce došlo dne 21. 3. 2015.
Do tisku přijato dne 22. 7. 2015.
Adresa pro korespondenci:
MUDr. Vladimír Zoľák
KDAIM JLF UK a UN Martin
Kollárová 2
036 01 Martin
Slovenská republika
e-mail: vzolak@gmail.com
Sources
1. Lichtenstein, D. et al. Comparative diagnostic performances of auscultation, chest radiography and lung ultrasonography in acute respiratory distress syndrome. Anesthesiology, 2004, 100, p. 9–15.
2. Mayo, P. et al. ACCP/SRLF (American College of Chest Physicians/La Société de Réanimation de Langue Française) Statement on competence in critical care ultrasonography. Chest, 2009, 4, p. 1050–1060.
3. Tomà, P., Owens, C. Chest ultrasound in children: critical appraisal. Pediatr Radiol., 2013, 43, p. 1427–1434.
4. Bekemeyer, W. B. Efficacy of chest radiography in a respiratory intensive care unit. A prospective study. Chest, 1985, 88, 5, p. 691–696.
5. Rouby, J. J. et al. Mechanical ventilation in patients with ARDS. Anesthesiology, 2004, 101, p. 228–234.
6. Xirouchaki, N. et al. Lung ultrasound in critically ill patients: comparison with bedside chest radiography. Intensive Care Med., 2011, 37, 9, p. 1488–1493.
7. Mong, A. et al. Ultrasound of the pediatric chest. Pediatr. Radiol., 2012, 42, p. 1287–1297.
8. Webb, W. R. Thin-section CT of the secondary pulmonary lobule: anatomy and the image-the 2004 Eleischner lecture. Radiology, 2006, 239, p. 322–338.
9. Lichtenstein, D., Mezičre, G. Relevance of lung ultrasound in the diagnosis of acute respiratory failure. The BLUEprotocol. Chest, 2008, 134, p. 117–210.
10. Cibinel, G. A. et al. Diagnostic accuracy and reproducibility of pleural and lung ultrasound in discriminating cardiogenic causes of acute dyspnea in the emergency department. Intern. Emerg. Med., 2012,17, p. 65–70.
11. Volpicelli, G., Elbarbary, M., Blaivas, M., Lichtenstein, D. A., Mathis, G. International evidence-based recommendations for point-of-care lung ultrasound. International Liaison Committee on Lung Ultrasound (ILC-LUS) for International Consensus Conference on Lung Ultrasound (ICC-LUS). Intensive Care Med., 2012, 38, 4, p. 577.
12. Zanobetti, M., et al. Can chest ultrasonography replace standard chest radiography for evaluation of acute dyspnea in the ED? Chest, 2011, 139, p. 1140–1147.
13. Zechner, P. M. et al. Lung ultrasound in acute and critical care medicine. Anaesthesist, 2012, 61, 7, p. 608–617.
14. Lichtenstein, D., Courret, J. P. Feasibility of ultrasound in the helicopter. Intensive Care Med., 1998, 4, p.1119.
15. Lichtenstein, D. Lung ultrasound: a method of the future in intensive care? Rev. Pneumol. Clin., 1997, 53, p. 63–68.
16. Gargani, L., Volpicelli, G. How I do it: Lung ultrasound. Cardiovascular Ultrasound, 2014, 4, 12, p. 25.
17. Lichtenstein, D. Whole Body Ultrasonography in the Critically Ill. 2. vyd. Springer-Verlag Berlin Heidelberg, 2010, ISBN: 978-3-642-05327-6.
18. Cortellaro, F. et al. Lung ultrasound is an accurate diagnostic tool for the diagnosis of pneumonia in the emergency department. Emerg. Med. J., 2012, 29, p. 19–23.
19. Arberlot, C. H. et al. Lung ultrasound in acute respiratory distress syndrome and acute lung injury. Cur. Opin. Crit. Care, 2008, 14, p. 70–74.
20. Chavez, M. A. et al. Lung ultrasound for the diagnosis of pneumonia in adults: a systematic review and meta-analysis. Respir. Res., 2014, 23, 15, p. 50.
21. Caiulo, V.A. et al. Lung ultrasound in bronchiolitis: comparison with chest x-ray. Eur. J. Pediatr., 2011, 170, p. 1427–1433.
22. Copetti, R., Cattarossi, L. Ultrasound diagnosis of pneumonia in children. Radiol. Med., 2008, 113, p. 190–198.
23. Iuri, D. et al. Evaluation of the lung in children with suspected pneumonia: usefulness of ultrasonography. Radiol. Med., 2009, 114, p. 321–330.
24. Harris, M. et al. British Thoracic Society Standards of Care Committee. British Thoracic Society guidelines for the management of community acquired pneumonia in children: update 2011. Thorax, 2011, 66, p. 23.
25. Blaivas, M. et al. A prospective comparison of supine chest radiography and bedside ultrasound for the diagnosis of traumatic pneumothorax. Acad. Emerg. Med., 2005, 12, 9, p. 844–849.
26. Volpicelli, G. Sonographic diagnosis of pneumothorax. Intensive Care Med., 2011, 37, p. 224–232.
27. Scaife, E. R. et al. Use of focused abdominal sonography for trauma at pediatric and adult trauma centers: a survey. J. Pediatr. Surg., 2009, 44, p. 1746–1749.
28. Soldati, G. et al. Chest ultra-sonography in lung contusion. Chest, 2006, 130, p. 533–538.
29. Rocco, M. et al. Diagnostic accuracy of bedside ultrasonography in the ICU: feasibility of detecting pulmonary effusion and lung contusion in patients on respiratory support after severe blunt thoracic trauma. Acta Anaesthesiol. Scand., 2008, 52, p. 776–784.
30. Hyacinthe, A. C. et al. Diagnostic accuracy of ultrasonography in the acute assessment of common thoracic lesions after trauma. Chest, 2012, 141, p. 1177–1183.
31. Acosta, C. M. et al. Accuracy of transthoracic lung ultrasound for diagnosing anesthesia-induced atelectasis in children. Anesthesiology, 2014, 120, 6, p. 1370–1379.
32. Terragni, P. P. et al. Tidal hyperinflation during low tidal volume ventilation in ARDS. Am. J. Respir. Crit. Care Med., 2007, 175, p. 160–166.
33. Rouby, J.J. et al. ARDS: lessons from computed tomography of the whole lung. Crit. Care Med., 2003, 31, S285–S295.
34. Carvalho, A. R. et al. Positive end.expiratory pressure at minimal respiratory elastance corresponds to the best compromise between mechanical stress and lung aeriation in oleic acid-induced lung injury. Crit. Care, 2007, 11, R86.
35. Bouhemad, B. Bedside ultrasound assessment of positive end-expiratory pressure-induced lung recruitment. Am. J. Respir. Crit. Care Med., 2011, 183, p. 341–347.
Labels
Anaesthesiology, Resuscitation and Inten Intensive Care Medicine
Article was published inAnaesthesiology and Intensive Care Medicine

2015 Issue 6-
All articles in this issue
- Can we decrease incidence of postoperative delirium in children by changing premedication?
- Fast differential diagnostics of acute respiratory insufficiency using ultrasound
- Effect of implementation of a new preventive measure bundle on the incidence of ventilator associated pneumonia
- Echocardiographic evaluation of the aortic valve in the unstable patient – basic considerations
- Calculation of cerebral perfusion pressure in the management of traumatic brain injury: joint position statement by the councils of the Neuroanaesthesia and Critical Care Society of Great Britain and Ireland (NACCS) and the Society of British Neurological Surgeons (SBNS)
- Influence of prophylactic melatonin administration on the incidence of early postoperative delirium in cardiac surgery patients
- Anaesthesiology and Intensive Care Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Echocardiographic evaluation of the aortic valve in the unstable patient – basic considerations
- Fast differential diagnostics of acute respiratory insufficiency using ultrasound
- Can we decrease incidence of postoperative delirium in children by changing premedication?
- Effect of implementation of a new preventive measure bundle on the incidence of ventilator associated pneumonia
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

