-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Autoimunitné tyreopatie u diabetikov
Autoimmune thyropathies in diabetics
Autoimmune thyropathies are frequent in patients with type 1 diabetes mellitus. Some recently published papers confirm similarly high prevalence of autoimmune thyropathies also in patients with type 2 diabetes mellitus. Chronic autoimmune thyroiditis is the most frequent form of autoimmune thyropathies. Authors examined 79 accidentally selected diabetics (38 women and 41 men, x = 55.4 ± 2.8). Diabetic patients were divided into three groups. 20 patients with type 1 diabetes mellitus - classical form were the first group, 12 patients with LADA were the second group and 47 patients with type 2 diabetes mellitus constituted the third group. Authors diagnosed chronic autoimmune thyroiditis in 8 (40 %) patients in the group of patients with type 1 diabetes mellitus, in 6 (50 %) in the group of patients with LADA and in 20 (43 %) of patients with type 2 diabetes mellitus. They didn`t find out statistically more frequent prevalence of chronic autoimmune thyroiditis in all groups of patients with diabetes (patients with type 1 diabetes mellitus, patients with LADA, patients with type 2 diabetes mellitus) in comparison with control group of non-diabetic subjects. They found out statistically significant more frequent prevalence of chronic autoimmune thyroiditis in diabetics of woman gender and in diabetics with positive family history of thyropathies. Results of paper confirm recommendation of examining once or twice a year autoantibodies against thyroid gland and level of thyrotropin (TSH) with the aim of early finding of laboratory manifestation of thyroidal autoimmunity or developing functional disorder.
Key words:
chronic autoimmune thyroiditis - diabetes mellitus type 1 - diabetes mellitus type 2
Autoři: Z. Schroner 1; I. Lazúrová 2; J. Petrovičová 3
Působiště autorů: NZZ interná a diabetologická ambulancia, Moldava nad Bodvou, Slovenská republika 1; I. interná klinika Lekárskej fakulty Univerzity P. J. Šafárika a FN, Košice, Slovenská republika, prednostka prof. MUDr. Ivica Lazúrová, CSc. 2; Ústav lekárskej informatiky Lekárskej fakulty Univerzity P. J. Šafárika a FN, Košice, Slovenská republika, prednostka RNDr. Jozefína Petrovičová 3
Vyšlo v časopise: Vnitř Lék 2006; 52(2): 137-143
Kategorie: Původní práce
Souhrn
Autoimunitné tyreopatie (AIT) sa často vyskytujú u diabetikov 1. typu. Niektoré novšie práce potvrdzujú podobne vysoký výskyt AIT aj u diabetikov 2. typu. Z autoimunitných tyreopatií je najfrekventovanejšia chronická autoimunitná tyreoiditída (AITD). Autori vyšetrili 79 náhodne vybraných diabetikov (38 žien a 41 mužov, x = 55,4 ± 2,8), ktorí sú v dispenzárnej starostlivosti diabetologickej ambulancie. Súbor pacientov s diabetes mellitus (DM) rozdelili na 3 skupiny. Prvú skupinu (n = 20) tvorili diabetici s klasickou, juvenilnou formou DM. Druhú skupinu (n = 12) tvorili diabetici 1. typu - podtyp LADA. Tretiu skupinu (n = 47) tvorili diabetici 2. typu. V skupine pacientov s klasickou, juvenilnou formou DM 1. typu diagnostikovali AITD u 8 (40 %) pacientov. V skupine pacientov s DM 1. typu - podtyp LADA našli AITD u 6 (50 %) pacientov, v skupine pacientov s DM 2. typu diagnostikovali AITD u 20 (43 %) pacientov. Vo všetkých skupinách pacientov s DM (DM 1. typ - klasická forma, DM 1. typ - podtyp LADA, DM 2. typ) nezistili štatisticky signifikantný rozdiel oproti výskytu AITD v kontrolnom súbore nediabetikov. V súbore pacientov s DM s AITD oproti súboru pacientov s DM bez AITD zistili štatisticky signifikantne vyšší výskyt AITD u žien aj u diabetikov s pozitívnou rodinnou anamnézou tyreopatií. Výsledky práce potvrdzujú odôvodnenosť odporúčania vyšetrovať 1 - 2krát ročne protilátky proti štítnej žľaze a hladinu tyreostimulačného hormónu (TSH) u diabetikov 1. aj 2. typu s cieľom zachytiť čo najskôr laboratórne prejavy tyreoidálnej autoimunity aj ev. rozvíjajúcu sa funkčnú poruchu.
Kľúčové slová:
chronická autoimunitná tyreoiditída - diabetes mellitus 1. typu - diabetes mellitus 2. typuÚvod
Tyreopatie postihujú približne 10 - 15 % pacientov s diabetes mellitus (pre porovnanie: u nediabetikov sa uvádza výskyt tyreopatií obvykle okolo 6 %). Mechanizmy vzájomnej súvislosti medzi diabetes mellitus (DM) a tyreopatiami sú komplexné a nie sú ešte zďaleka objasnené. DM ani tyreopatie nepredstavujú jednotnú nozologickú jednotku, etiopatogenéza rôznych typov DM aj tyreopatií je odlišná, preto sú nesporne odlišné aj ich vzájomné vzťahy [1].
Klinický vzťah medzi DM a tyreopatiami nie je vysvetliteľný iba priamym pôsobením nadbytku alebo nedostatku hormónov štítnej žľazy.
Rôzne experimentálne, klinické práce a genetické, epidemiologické štúdie dokazujú imunologické a genetické vzťahy medzi DM a tyreopatiami. V súčasnej dobe je najviac dôkazov o význame genetických faktorov pri autoimunitných chorobách. Pričom väčšina v našej populácii sa vyskytujúcich tyreopatií a DM 1. typu sú klasickými orgánovo špecifickými autoimunitnými chorobami [2].
DM 1. typu býva často sprevádzaný inými autoimunitnými ochoreniami. Medzi najčastejšie sa vyskytujúce patria autoimunitné tyreopatie [3].
O výskyte tyreopatií pri DM 2. typu je v literatúre oveľa menej údajov. Pribúdajú však práce, ktoré potvrdzujú zvýšený výskyt autoimunitných tyreopatií aj pri DM 2. typu [4].
Cieľom našej práce bolo zistiť výskyt autoimunitných tyreopatií (AIT) v jednotlivých skupinách pacientov s DM (DM 1. typ - klasická forma, DM 1. typ - podtyp LADA, DM 2. typ) a porovnať výskyt AIT medzi jednotlivými skupinami pacientov aj v porovnaní s kontrolným súborom nediabetikov a tiež sme sa zamerali na hľadanie faktorov, ktoré ovplyvňujú riziko výskytu tyreopatií u diabetikov.
Súbor a metódy
Sledovaný súbor pacientov tvorilo 79 náhodne vybraných pacientov s DM (38 žien a 41 mužov, priemerného veku 55,4 ± 2,8), ktorí sú v dispenzárnej starostlivosti diabetologickej ambulancie. Diabetikov sme rozdelili do troch skupín. Rozdelenie súboru pacientov s DM na tri skupiny je uvedené v tab. 1.
Tab. 1. Rozdelenie súboru pacientov s DM (n = 79). 
Prvú skupinu tvorili diabetici 1. typu s klasickou, juvenilnou formou DM. Do tejto skupiny sme zaradili pacientov s anamnesticky zisteným rýchlym začiatkom a plne rozvinutým klinickým obrazom DM už v čase vzniku ochorenia, s nízkymi až chýbajúcim hodnotami C-peptidu (C-peptid < 206 pmol/l). Priemerný vek pacientov v tejto skupine bol 31,7 ± 2,6. Priemerná doba trvania DM 1. typu v tejto skupine bola 15 ± 3,8 roka.
Druhú skupinu tvorili diabetici 1. typu - podtyp LADA. Do tejto skupiny sme zaradili pacientov, ktorí spĺňali nasledujúce kritériá: vek pri manifestácií DM > 35 rokov, BMI < 27 kg/m2, klinická manifestácia ako u pacientov s DM 2. typu, anamnesticky zistená iniciálne uspokojivá kompenzácia DM diétou alebo PAD, vývoj inzulínovej dependencie za 1 - 3 roky po manifestácii DM, nízke hladiny C-peptidu, pretrvávajúca pozitivita autoprotilátok anti-GAD. Priemerný vek pacientov v tejto skupine bol 52,7 ± 3. Priemerná doba trvania diabetu v tejto skupine bola 7,5 ± 3,2 roka.
Tretiu skupinu tvorili diabetici 2. typu. Do tejto skupiny sme zaradili pacientov s negatívnym nálezom anti-GAD, zachovalou sekréciou C-peptidu. Priemerný vek pacientov v tejto skupine bol 66 ± 1,2. Priemerná doba trvania DM 2. typu v tejto skupine bola 9,8 ± 1,4 roka.
Ako kontrolný súbor slúžila skupina 30 náhodne vybraných nediabetikov, ktorí spĺňali nasledujúce kritéria: glykémia nalačno vo venóznej krvi bola opakovane nižšia ako 5,6 mmol/l, a hodnota glykémie v 120. minúte oGTT bola nižšia ako 7,8 mmol/l. Kontrolný súbor tvorilo 17 žien a 13 mužov, priemerný vek pacientov v kontrolnom súbore bol 53 ± 2.
Všetkým diabetikom sme vyšetrili hladinu C-peptidu (norma: 206 - 934 pmol/l) a hladinu protilátok proti dekaboxyláze kyseliny glutámovej (anti-GAD, norma < 1 IU/ml) RIA metódou pomocou kitov firmy Immunotech. Na vylúčenie diabetu v kontrolnej skupine slúžilo opakované vyšetrenie glykémie nalačno vo venóznej krvi a vyšetrenie orálneho glukózo-tolerančného testu (oGTT).
Všetkým diabetikom aj kontrolnému súboru sme vyšetrili tyreoidálny status. Funkciu štítnej žľazy sme vyhodnotili určením hladiny TSH, fT3, fT4 v sére. Hladiny fT3, fT4 sme vyšetrili na automatickom analyzátore Stratec RIA metódou, suprasenzitívne TSH sme vyšetrili metódou IRMA (normy - TSH: 0,17 - 4,05 mIU/l, fT3 : 2,5 - 5,8 pmol/l, fT4 : 11,0 - 25,0 pmol/l).
Tyreoidálnu autoimunitu sme hodnotili podľa detekcie autoprotilátok proti antigénom štítnej žľazy. Vyšetrili sme autoprotilátky proti tyreoperoxidáze (anti-TPO, norma < 25 IU/ml) a protilátky proti tyreoglobulínu (anti-Tg, norma < 190 IU/ml). U jednej pacientky, kde sme zistili nález T3 toxikózy, sme vyšetrili aj protilátky proti TSH receptoru (TRAK, norma < 1,0 IU/l). Hladiny anti-TPO sme určili metódou RIA (firmy Immunotech), hladiny anti-Tg sme určili metódou IRMA (firmy Brahms) a protilátky proti TSH receptoru pomocou kitov firmy Immunotech.
Všetkým pacientom sme vykonali ultrasonografické (USG) vyšetrenie štítnej žľazy so zameraním na hodnotenie lokalizácie, echogenity a echoštruktúry a veľkosti orgánu. USG vyšetrenie sme realizovali na prístroji Sonoline G50 s lineárnou 10 MHz sondou.
Objem tyreoidey sme vypočítali ako súčet objemov jednotlivých lalokov podľa vzorca Brunna: V = a x b x c x 0,479, kde premenné a, b, a c znamenajú dĺžku, šírku a výšku laloka.
Anamnesticky sme zisťovali prítomnosť tyreopatií u prvostupňových príbuzných.
Všetkým pacientom sme vyšetrili základný lipidový status (celkový cholesterol, LDL-cholesterol, HDL-cholesterol, triacylglyceroly).
Chronickú autoimunitnú tyreoiditídu (AITD) sme definovali prítomnosťou pozitivity protilátok proti tyreoperoxidáze alebo protilátok proti tyreoglobulínu alebo hodnotou TSH > 4,05 mIU/l a zároveň pri typickom USG obraze AIT.
Subklinickú hypotyreózu sme definovali ako nález zvýšenej hodnoty TSH > 4,05 mIU/l, pri súčasne normálnych hodnotách fT3, fT4. Subklinickú hypertyreózu sme definovali ako nález zníženej hodnoty ss-TSH < 0,17 mIU/l pri súčasne normálnych hodnotách fT3, fT4. Manifestnú hypotyreózu sme definovali ako nález zvýšenej hodnoty TSH pri súčasne nízkych hladinách fT3, fT4. Manifestnú hypertyreózu sme definovali ako nález suprimovanej hodnoty TSH pri súčasne vysokých hladinách fT3 alebo fT4.
Súbor pacientov sme štatisticky vyhodnotili. Priemerné hodnoty kvantitatívnych parametrov sme uviedli ako X ± SEM. Na testovanie hypotézy rovnosti stredných hodnôt v jednotlivých parametroch medzi jednotlivými skupinami pacientov sme použili analýzu rozptylu jednoduchého triedenia (ANOVA). Tam, kde sa potvrdil štatisticky významný rozdiel, sme ďalej overovali rozdiely medzi jednotlivými skupinami pacientov pomocou Tukey-Kramerovej metódy kontrastov. Na hodnotenie vplyvu rôznych rizikových faktorov, ktoré ovplyvňujú riziko výskytu tyreopatií u diabetikov, sme použili metódu hlavných komponentov a tiež viacnásobnú regresnú analýzu.
Výsledky
Priemerné hodnoty kvantitatívnych parametrov (vek, BMI, C-peptid, anti-GAD, základný lipidový status) v kontrolnom súbore (n = 30), v skupine pacientov s DM 2. typu (n = 47), skupine pacientov s DM 1. typu - podtyp LADA (n = 12) a v skupine pacientov s DM 1. typu klasickou formou (n = 20) sú uvedené v tab. 2. Zistili sme signifikantné rozdiely vo veku, t.j. najnižší vek bol v skupine DM 1. typu a najvyšší vek mali pacienti s DM 2. typu. Vek pacientov v skupine s LADA nebol odlišný od veku kontrolného súboru. Najvyššiu hmotnosť mali pacienti s DM 2. typu. Zistili sme signifikantný rozdiel oproti pacientom s DM 1. typu aj pacientom s LADA (p < 0,01, p < 0,01). Nezistili sme signifikantné rozdiely v hmotnosti medzi kontrolným súborom a skupinou pacientov s DM 2. typu. Zistili sme štatisticky významné rozdiely v hladinách protilátok proti dekarboxyláze kyseliny glutámovej (anti-GAD) medzi jednotlivými skupinami pacientov (p < 0,01). Pacienti s DM 2. typu nemali pozitívne hladiny týchto autoprotilátok, signifikantný rozdiel bol aj medzi pacientmi s LADA a pacientmi s DM 1. typu (p < 0,01). Najnižšie hodnoty C-peptidu boli v skupine pacientov s DM 1. typu, o niečo vyššie v skupine pacientov s LADA a najvyššie v skupine pacientov s DM 2. typu. Hodnoty medzi jednotlivými skupinami boli štatisticky významné (p < 0,01). Celkový cholesterol bol signifikantne vyšší v skupine pacientov s DM 2. typu a v kontrolnom súbore v porovnaní so skupinou pacientov s DM 1. typu (p < 0,01, p < 0,01) a mierne zvýšený v skupine pacientov s DM 2. typu oproti skupine pacientov s LADA (p < 0,05). Medzi hladinami triacylglycerolov neboli zistené štatisticky významné rozdiely v jednotlivých skupinách. LDL-cholesterol v skupine pacientov s DM 1. typu bol významne nižší oproti kontrolnému súboru (p < 0,01) a taktiež oproti skupine pacientov s DM 2. typu (p < 0,01). Rozdiely v hladinách HDL-cholesterolu sme zistili iba medzi skupinou pacientov s LADA a kontrolným súborom (p < 0,05).
Tab. 2. Priemerné hodnoty kvantitatívnych parametrov (vek, BMI, C-peptid, anti-GAD, základný lipidový status) v kontrolnom súbore a jednotlivých skupinách pacientov s DM. 
Priemerné hodnoty kvantitatívnych parametrov tyreoidálneho statusu (anti-TPO, anti-Tg, TSH, fT3, fT4, objem štítnej žľazy) v kontrolnom súbore (n = 30), v skupine pacientov s DM 2. typu (n = 47), skupine pacientov s LADA (n = 12) a v skupine pacientov s DM 1. typu (n = 20) sú uvedené v tab. 3. Zistili sme, že najnižšie hodnoty protilátok proti tyreoperoxidáze (anti-TPO) mali pacienti v kontrolnej skupine, o niečo vyššie hodnoty boli zistené v skupine pacientov s DM 1. typu aj v skupine pacientov s DM 2. typu (rozdiely nesignifikantné) a najvyššie hodnoty boli zaznamenané v skupine pacientov s LADA (p < 0,02 pacienti s LADA oproti kontrolnej skupine). Hodnoty protilátok proti tyreoglobulínu (anti-Tg) medzi kontrolnou skupinou, skupinou pacientov s LADA a skupinou pacientov s DM 1. typu sa nelíšili, v súbore pacientov s DM 2. typu boli signifikantne vyššie (p < 0,01) oproti ostatným skupinám. V skupine pacientov s DM 2. typu bol v porovnaní s kontrolnou skupinou objem štítnej žľazy výrazne väčší (p < 0,05).
Tab. 3. Priemerné hodnoty parametrov tyreoidálneho statusu v kontrolnom súbore a v jednotlivých skupinách pacientov s DM. 
Absolútne a percentuálne zastúpenie subklinických porúch funkcie štítnej žľazy, manifestných porúch funkcie štítnej žľazy, výskytu protilátok anti-TPO, anti-Tg, USG zmien typických pre chronickú autoimunitnú tyreoiditídu a nálezu chronickej autoimunitnej tyreoiditídy v jednotlivých skupinách pacientov sú uvedené v tab. 4. Zistili sme štatistickú významnosť medzi absolútnym a percentuálnym zastúpením protilátok proti tyreoperoxidáze (anti-TPO) v skupine pacientov s DM 1. typu - podtyp LADA a kontrolným súborom (p < 0,05).
Tab. 4. Absolútne a percentuálne zastúpenie subklinických porúch funkcie štítnej žľazy, manifestných porúch funkcie štítnej žľazy, výskytu protilátok anti-TPO, anti-Tg, USG zmien typických pre chronickú autoimunitnú tyreoiditídu a nálezu chronickej autoimunitnej tyreoiditídy v jednotlivých skupinách pacientov. 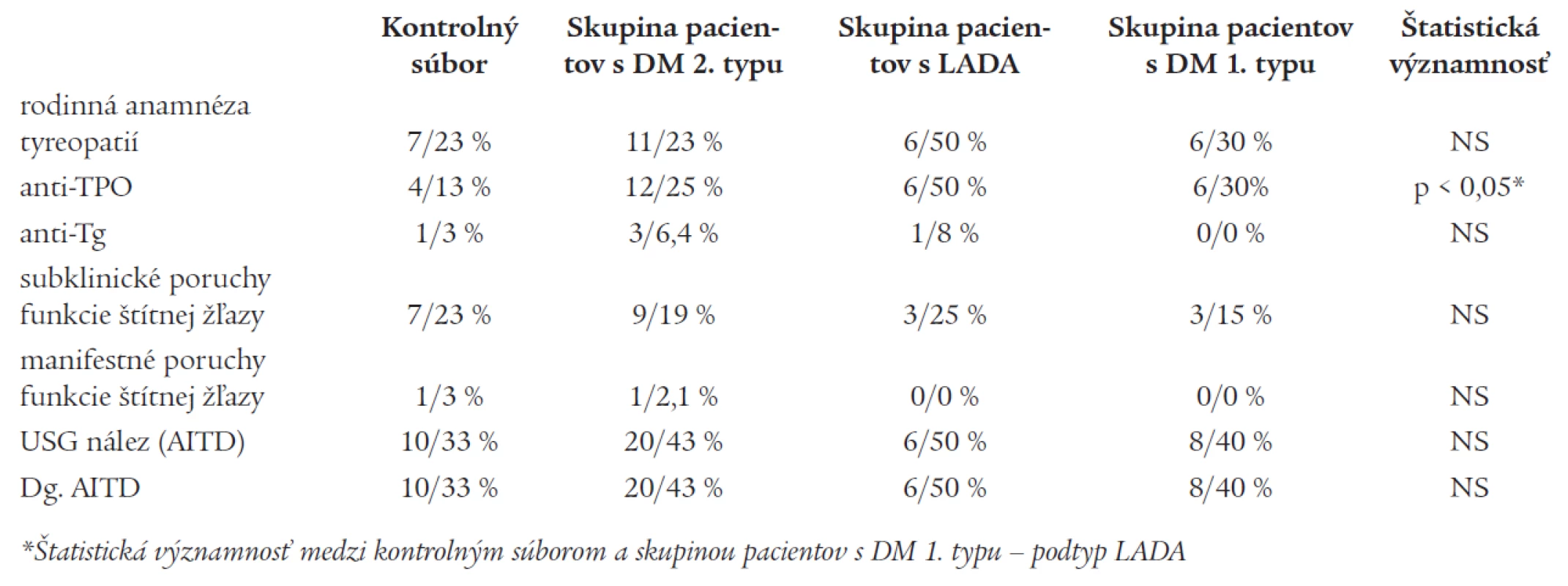
Štatistická významnosť vo výskyte AITD medzi jednotlivými skupinami pacientov s DM (skupina pacientov s DM 1. typ - klasická forma, skupina pacientov s DM 1. typ - podtyp LADA, skupina pacientov s DM 2. typu) a kontrolným súborom nediabetikov z práce Matějková, Běhanová et al (n = 105) sú uvedené v tab. 5 [5]. Zistili sme signifikantne častejší výskyt AITD vo všetkých skupinách pacientov s DM (skupina pacientov s DM 1. typu - klasická forma, skupina pacientov s DM 1. typu - podtyp LADA, skupina pacientov s DM 2. typu) oproti kontrolnému súboru nediabetikov z práce Matějková, Běhanová et al ( p < 0,05, p < 0,01, p < 0,01).
Tab. 5. Štatistická významnosť vo výskyte AITD medzi jednotlivými skupinami pacientov s DM (skupina pacientov s DM 1. typ – klasická forma, skupina pacientov s DM 1. typ – podtyp LADA, skupina pacientov s DM 2. typu) a kontrolným súborom nediabetikov z práce Matějková-Běhanová et al (n = 105) [5]. ![Štatistická významnosť vo výskyte AITD medzi jednotlivými skupinami pacientov s DM (skupina pacientov s DM 1. typ – klasická forma, skupina pacientov s DM 1. typ – podtyp LADA, skupina pacientov s DM 2. typu) a kontrolným súborom nediabetikov z práce Matějková-Běhanová et al (n = 105) [5].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/4bd94b592a55c77a8f90469f9479456e.png)
Porovnanie vybraných parametrov medzi skupinou pacientov s DM (DM 1. typ - klasická forma, DM 1. typ - podtyp LADA, DM 2. typ) s AITD a skupinou pacientov s DM (DM 1. typ - klasická forma, DM 1. typ - podtyp LADA, DM 2. typ) bez AITD je uvedené v tab. 6. Zistili sme štatisticky signifikantne častejší výskyt žien v skupine DM s AITD oproti skupine DM bez AITD (p < 0,01). Podľa očakávania hodnoty protilátok proti tyreoperoxidáze (anti-TPO) aj hodnoty protilátok proti tyreoglobulínu (anti-Tg) boli signifikantne vyššie v skupine DM s AITD oproti skupine s DM bez AITD (p < 0,01, p < 0,01). Štatisticky signifikantný rozdiel v hodnote TSH medzi skupinou pacientov s DM s AITD oproti skupine pacientov s DM bez AITD (p < 0,01). Objem štítnej žľazy bol signifikantne vyšší v skupine pacientov s DM s AITD oproti skupine s DM bez AITD (p < 0,05). V skupine s DM s AITD bola signifikantne častejšia pozitívna rodinná anamnéza tyreopatií oproti skupine pacientov s DM bez AITD (p < 0,01).
Tab. 6. Porovnanie vybraných parametrov medzi skupinou pacientov s DM (DM 1. typ – klasická forma, DM 1. typ – podtyp LADA, DM 2. typ) s AITD a skupinou pacientov s DM (DM 1. typ – klasická forma, DM 1. typ – podtyp LADA, DM 2. typ) bez AITD. 
Diskusia
Autoimunitné tyreopatie sa často vyskytujú u diabetikov 1. typu [3]. Z autoimunitných tyreopatií je najfrekventovanejšia chronická autoimunitná tyreoiditída (AITD).
V našom súbore 20 pacientov s klasickou, juvenilnou formou DM 1. typu sme diagnostikovali AITD u 8 (40 %) pacientov. Ešte väčší výskyt AITD sme zistili v skupine pacientov s DM 1. typu - podtyp LADA, kde sme našli AITD u (50 %) 6 pacientov. Napriek vysokému výskytu AITD v skupine pacientov s DM 1. typu - podtyp LADA, nezistili sme štatisticky signifikantný rozdiel oproti výskytu AITD v našom kontrolnom súbore, kde sme našli AITD u 10 (33 %) nediabetikov. Nami zistené údaje o vysokej prevalencii AITD u pacientov s klasickou, juvenilnou formou DM 1. typu, ale predovšetkým u DM 1. typu - podtyp LADA sú v zhode s mnohými literárnymi prácami, ktoré dokazujú, že výskyt AITD sa výrazne zvyšuje s vekom, v ktorom sa manifestuje DM 1. typu.
Holl et al, Roldan et al nachádzajú AITD u diabetikov 1. typu v predškolskom veku do 5 % pacientov, pri manifestácii DM 1. typu v adolescencii medzi 15 - 25 % [6,7]. Vondra et al, Groop et al udávajú výskyt AITD pri manifestácii DM 1. typu v dospelosti medzi 20 - 51 % [8,9]. Údaje vo svetovej literatúre o výskyte AITD u pacientov s DM 1. typu - podtyp LADA sa však vzájomne dosť líšia, čo môže byť spôsobené etnickými a regionálnymi rozdielmi [10]. V súbore pacientov s DM (DM 1. typ - klasická forma, DM 1.typ - podtyp LADA, DM 2. typu) s AITD oproti súboru pacientov s DM bez AITD sme zistili štatisticky signifikantne vyšší výskyt AITD u žien aj u diabetikov s pozitívnou rodinnou anamnézou tyreopatií. Vondra et al v súlade s našimi výsledkami uvádza, že AITD u pacientov s DM sa vyskytuje 3 - 5krát častejšie u žien ako u mužov [8]. Zamrazil et al udávajú, že tiež údaje v rodinnej anamnéze môžu svedčať o zvýšenom riziku výskytu tyreopatií u pacientov s DM. Je to predovšetkým nahromadenie autoimunitných a alergických ochorení, obzvlášť tyreopatií u pokrvných príbuzných [1].
O výskyte tyreopatií pri DM 2. typu je v literatúre oveľa menej údajov. Pribúdajú však práce, ktoré potvrdzujú zvýšený výskyt AITD aj pri DM 2. typu. Krejči et al v skupine 83 diabetikov 2. typu stanovili diagnózu AITD u 27 % pacientov [4]. V našom súbore 47 pacientov s DM 2. typu sme diagnostikovali AITD tiež u vysokého percenta sledovaných pacientov (43 %). Ani v tomto prípade percentuálne zastúpenie AITD nebolo signifikantne vyššie oproti výskytu AITD v našom kontrolnom súbore.
Epidemiologické údaje u nediabetikov založené na veľmi senzitívnych metódach uvádzajú prevalenciu AITD v rozmedzí 1 - 5 % u mužov a 10 - 24 % u žien [11]. Prevalencia hypotyreózy v závislosti na veku a pohlaví je u nediabetikov popisovaná od 3 do 21 % [11]. V našom kontrolnom súbore sme zistili AITD u 10 (33 %) nediabetikov, subklinickú hypotyreózu sme diagnostikovali u 7 (23 %) pacientov a manifestnú hypotyreózu u 1 (3 %) pacienta z kontrolného súboru nediabetikov.
Vysoký výskyt AITD aj AITD komplikovaných subklinickou hypotyreózou v našom kontrolnom súbore nediabetikov vysvetľujeme tým, že v kontrolnom súbore bolo vysoké percento pacientov s hypercholesterolémiou, ktorá mohla byť sekundárna následkom nerozpoznanej subklinickej hypotyreózy.
Vylúčenie hypotyreózy je teda nutné pri diferenciálnej diagnostike akejkoľvek formy dyslipoproteinémií.
Príčina zvýšeného výskytu AITD pri DM 2. typu nie je známa. Diskutovaná je otázka genetických vzťahov medzi DM 2. typu a tyreopatiami, z faktorov vonkajšieho prostredia to môžu byť infekcie a stres. V súčasnosti sa pozornosť obracia aj na psychický stres a to obzvlášť na jeho chronickú formu. Riziko tyreopatií zvyšuje aj jodopénia, ktorá je podľa súčasných názorov u diabetikov častá. Príčinou jodopénie u DM 2. typu môže byť aj obmedzený príjem soli (ktorá je u nás hlavným zdrojom jódu), ktorý majú títo pacienti odporúčaný pre súčasne často prítomné kardiovaskulárne ochorenia [1,12].
AITD je najčastejšou príčinou hypotyreózy nielen u diabetikov. Prevalencia subklinickej a manifestnej formy hypotyreózy je spolu v detskej a adolescentnej diabetickej populácii popisovaná medzi 5 - 15 %, v dospelosti dosahuje až 24 %. U žien je až 7krát častejšia, výrazný je vzostup vo vyššom veku [8]. Nerozpoznaná hypotyreóza u diabetikov môže byť príčinou neuspokojivej kompenzácie DM a môže viesť k častým, protrahovaným hypoglykémiám. Hypotyreóza u diabetikov urýchľuje tiež rozvoj dlhodobých, predovšetkým makroangiopatických komplikácií [8]. Už subklinická hypotyreóza negatívne ovplyvňuje lipidový metabolizmus a je nezávislým rizikovým faktorom pre vznik IM [13].
V našom súbore 20 pacientov s DM 1. typu sme zistili subklinickú hypotyreózu u 3 (15 %) pacientov, u 3 (25 %) z 12 pacientov s DM 1. typu - podtyp LADA, u 9 (19 %) zo 47 pacientov s DM 2. typu.
Menej častou formou autoimunitnej tyreopatie u diabetikov je Graves-Basedowova choroba. Graves-Basedowova tyreotoxikóza sa najčastejšie vyskytuje u mladých diabetičiek, obávanou komplikáciou je zvlášť v popôrodnom období. U pacientov s DM má za následok zvýšenú labilitu diabetu, často vedie k akútnym dekompenzáciám a zvlášť u diabetikov 1. typu aj s rozvojom ketoacidózy. Pri DM 1. typu je referovaný jej výskyt až medzi 8 - 10 % [7]. V nediabetickej populácii sa udáva jej výskyt okolo 2 % [8].
V našom súbore pacientov s DM 1. typu (DM 1. typ - klasická forma, DM 1. typ - podtyp LADA) sme nezistili nález subklinickej ani manifestnej hypertyreózy, čo si vysvetľujeme relatívne malým súborom DM 1. typu. Zaznamenali sme nález T3-toxikózy u jednej diabetičky 2. typu.
Podľa našich výsledkov je plne odôvodnené odporúčanie vyšetrovať 1 - 2krát ročne protilátky proti štítnej žľaze a hladinu TSH s cieľom zachytiť čo najskôr laboratórne prejavy tyreoidálnej autoimunity aj ev. rozvíjajúcu sa funkčnú poruchu. Bez týchto pravidelných a cielených laboratórnych vyšetrení je v podmienkach bežnej diabetologickej praxe včasná diagnostika predovšetkých autoimunitných tyreopatií ťažkou úlohou.
MUDr. Zbynek Schroner, Ph.D.
Klimkovičova 33
040 11 Košice
Slovenská republika
e-mail: zbynek.schroner@pobox.sk
Doručeno do redakce: 6. 11. 2005
Přijato po recenzi: 6. 12. 2005
Zdroje
1. Zamrazil V, Vondra K. Štítná žľáza a diabetes. In: Bartoš V, Pelikánová T. Praktická diabetologie. 2. ed. Praha: Maxdorf 2000 : 400-414.
2. Vondra K, Zamrazil V. Onemocnění štítné žlázy u dospělých diabetiku. In: Perušičová J Trendy soudobé diabetologie. Praha: Galén 2004 : 31-48.
3. Kiňová S, Payer J, Kalafutová I et al. Výskyt autoimunitnej tyreopatie u pacientov s diabetes mellitus 1. typu. Bratis Lek Listy 1998; 99 : 23-25.
4. Krejči H, Perušičová J. Autoimunitní tyreopatie u diabetes mellitus 1. a 2. typu. DMEV 2004; 7: Abstr. 164.
5. Matějková-Běhanová M, Kvíčala J, Čeřovská J et al. Výskyt autoimunitní tyreoiditidy u diabetiku středního a staršího věku: srovnání s nediabetiky. DMEV 2004; 7(Suppl.1): 33.
6. Holl RW, Bohm B, Loos U et al. Thyroid autoimmunity in children and adolescents with type 1 diabetes mellitus. Effect of age, gender, and HLA type. Horm Res 1999; 52 : 113-118.
7. Roldan MB, Alonso M, Barrio R. Thyroid autoimmunity in children and adolescents with type 1 diabetes mellitus. Diabetes Nutr Metab 1999; 12 : 27-31.
8. Vondra K, Zamrazil V. Onemocnění štítné žlázy u nemocných s diabetes mellitus. DMEV 2002; 5 : 78-84.
9. Groop L, Miettinen A, Groop PH et al. Organ-specific autoimmunity and HLA-DR antigens as markers for beta-cell destruction in patients with type II diabetes. Diabetes 1988; 37 : 99-103.
10. Běhanová-Matějková M, Zamrazil V, Vondra K et al. Middle-aged onset type 1 diabetes: Differences among individuals with and without autoimmune thyroiditis. Diabetologia 2000; 43(Suppl 1): A110.
11. Vanderpump MPJ, Tundbridge WMG. The epidemiology of autoimmune thyroid disease. In: Volpe R et al. Contemporary endocrinology: Autoimmune endocrinopathies. Human Pres Inc 1999 : 141-162.
12. Límanová Z, Jiskra J. Autoimunitní tyreopatie - královna endokrinních syndromů. DMEV 2004; 7(Suppl 2): 32-35.
13. Hak AE, Pols HAP et al. Subclinical hypothyroidism is an independent risk factor for atherosclerosis and myocardial infarction in elderly women: The Rotterdam Study. Ann Int Med 2000; 132 : 270-278.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2006 Číslo 2- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Katetrizační ablace - metoda 1. volby v léčbě flutteru síní - editorial
- Význam transesofageálnej echokardiografie v detekcii kardiogénnej a aortálnej embolizácie při ložiskovej ischémii mozgu a tranzitórnych ischemických atakách - editorial
- Klinické příznaky, diagnostika a terapie ortostatické intolerance - editorial
- Komplikace v průběhu léčby mnohočetného myelomu - editorial
- Mutační analýza LQT genů u jedinců s polékovým prodloužením QT intervalu
- Význam kombinace změn fibrinogenu, mikro/makroalbuminurie a ateromatózy v karotickém řečišti pro posouzení rizika abnormálního nálezu zátěžového SPECT myokardu u asymptomatických diabetiků 2. typu
- Idiopatická komorová extrasystolie - katetrová ablace jako léčebná alternativa
- Je možné vyléčit typický flutter síní radiofrekvenční ablací do jedné hodiny?
- Autoimunitné tyreopatie u diabetikov
- Význam transezofageálnej echokardiografie v detekcii kardiogénnej a aortálnej embolizácie pri ložiskovej ischémii mozgu a tranzitórnych ischemických atakoch
- Význam virové kinetiky v počátcích léčby chronické hepatitidy C pegylovaným interferonem α a ribavirinem
- Přístroj Task Force Monitor v diagnostice synkopy pomocí testu na nakloněné rovině
- Role proteinů rodiny STAT v regulaci odpovědi na léčbu chronické hepatitidy C interferonem α
-
Standardní diagnostický a terapeutický postup u genetické (hereditární) hemochromatózy
Doporučený postup České hepatologické společnosti České lékařské společnosti J. E. Purkyně - Osteonekróza čelisti v průběhu léčby mnohočetného myelomu
- Tachykardií navozená kardiomyopatie: méně obvyklé příčiny, méně obvyklá řešení: 3 kazuistiky
- Jubileum prof. MUDr. Vlastimila Ščudly, CSc.
- Prim. MUDr. Jaroslav Přehnal, CSc., zemřel
- Malina L. Antihistaminika a antimalarika v dermatologii. Praha: Maxdorf 2005. 82 stran. ISBN 80-7345-065-8
- Malina L. Fotodermatózy. 2. rozšířené vydání. Praha: Maxdorf 2005. 206 stran. ISBN 80-7345-039-9.
- Balíková M. Forenzní a klinická toxikologie. Laboratorní toxikologická vyšetření. Praha: Galén 2004. 140 stran. ISBN 80-7262-284-6.
- Marek J (editor). Endokrinní hypertenze. Praha: Galén 2004. 208 stran, ISBN 80-7262-270-6.
- Šlampa P, Soumarová R, Kocáková I et al. Konkomitantní chemoradioterapie solidních nádorů. Praha: Galén 2005. 167 stran. ISBN 80-7262-276-5.
- Prokeš J et al. Základy toxikologie. Obecná toxikologie a ekotoxikologie. Praha: Galén a Karolinum 2005. 248 stran. ISBN 80-7262-301-X (Galén), 80-246-1086-X (Karolinum).
- Boehmeke T, Doliva R. Pocket Atlas of Echokardiography. Stuttgart: Thieme Stuttgart 2006. 225 stran. ISBN 3-13-14241-0.
- Svačina Š (ed) et al. Trendy soudobé diabetologie. Praha: Galén 2005. Vol. 10. 225 stran. ISBN 80-7262-359-1.
- Tošenovský P, Edmonds ME et al. Moderní léčba syndromu diabetické nohy. Praha: Galén 2004. 207 stran. ISBN 80-7262-261-7.
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Idiopatická komorová extrasystolie - katetrová ablace jako léčebná alternativa
- Klinické příznaky, diagnostika a terapie ortostatické intolerance - editorial
- Význam transezofageálnej echokardiografie v detekcii kardiogénnej a aortálnej embolizácie pri ložiskovej ischémii mozgu a tranzitórnych ischemických atakoch
- Je možné vyléčit typický flutter síní radiofrekvenční ablací do jedné hodiny?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



