-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Jaterní metastázy jiného než kolorektálního původu
Liver Metastases of Other than Colorectal Origin
Aim:
Colorectal carcinoma is the commonest malignancy with liver metastases. Approximately 25–30% of these metastases are resectable with good long-term outcomes. Liver metastases of so called non-colorectal carcinomas are significantly less common, and considering different biological character of these metastases, compared to colorectal ones, surgical management of some of these types is debatable, however, in some cases remains highly successful. The aim of this study was to assess the authors’ outcomes of surgical and termoablation therapy of non-colorectal liver metastases.Methods:
The authors present their experience with surgical treatment in 68 patients – mean age of 58.2 y.o.a (33.1–77.5) with liver metastases of non-colorectal carcinomas – NKJM (the commonest types: breast carcinoma – 32.4%, carcinoid – 20.6%, renal carcinoma – 13.3%, gynecological tumors – 13.3%, gastrointestinal stromal tumor – 4.4%, gastric carcinoma – 4.4% ) during 2001–2008. The mean time after primary surgery for carcinoma was 3.9 years (0–8.5 let). The surgical procedures included the following: radiofrequency ablation (RFA) – 50 patients (73.5%), resections in 26.5%. Preoperative chemotherapeutical „downstaging“ or portal vein embolization on the tumor side, in order to improve the NKJM resecability, was performed in 10 subjects (14.7%). Resecable or RFA – manageable extrahepatic metastases were removed using one - or more - step procedures in 25 subjects (36.7%). The total number of liver metastases within the whole study group ranged from 1 (28x) to 8 (1x) metastases. Postoperative adjuvant chemotherapy, combined with biological treatment in some patients, was administered to a total of 33 patients (48.5%).Results:
One year after the procedure and RFA, a total of 88.6% of patients were surviving, at 3 years 72.5 % and at 5 years 36.9% of the subjects. Considering four commonest tumors (breast carcinoma, carcinoid, gynecological carcinomas and renal carcinoma), the best 5-year survival rates were recorded in patients with carcinoid metastases (100%), 33.8% of patients with breast metastases were surviving at 5 years, 44.4% of patients with renal carcinoma metastases were surviving at 3 years and 72.9% of patients with gynecological tumors were surviving at 2 years. There were no statistically significant differences in long-term survival rates between RFA and resections. Patients with extrahepatic metastases had worse prognosis (p < 0.01).Conclusion:
Liver resection and RFA have their definite place in multimodal treatment strategy in the management of non - colorectal carcinoma liver metastases (NKJM). Indication for surgery must be made on strictly individual basis, in particular in patients with NKJM, in order to achieve quality long-term survival in these patients.Key words:
non-colorectal carcinoma liver metastases – radiofrequency ablation – resection – long-term outcomes
Autoři: V. Třeška; V. Liška; T. Skalický; A. Sutnar; D. Šmíd; A. Ňaršanská; M. Vachtová; Inka Třešková
; J. Brůha; O. Vyčítal
Působiště autorů: Chirurgická klinika FN a LF UK v Plzni, přednosta: prof. MUDr. Vladislav Třeška, DrSc.
Vyšlo v časopise: Rozhl. Chir., 2010, roč. 89, č. 3, s. 202-207.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Cíl:
Hlavním metastazujícím karcinomem do jater je kolorektální karcinom, kde v současnosti je resekabilních přibližně 25–30 % metastáz s velmi kvalitními dlouhodobými výsledky. Metastázy tzv. nekolorektálních karcinomů do jater tvoří podstatně menší část jaterních metastáz, kde vzhledem k odlišné biologické povaze metastáz v porovnání ke kolorektálním metastázám je chirurgická léčba u některých případů diskutabilní, nicméně u jiných vysoce prospěšná. Cílem práce bylo zhodnotit vlastní výsledky chirurgické a termoablační léčby jaterních metastáz jiného než kolorektálního původu.Metoda:
Autoři prezentují své zkušenosti s chirurgickou léčbou 68 nemocných průměrného věku 58,2 let (33,1–77,5) s jaterními metastázami nekolorektálních karcinomů – NKJM (nejčastěji: karcinom prsu – 32,4 %, karcinoid – 20,6 %, renální karcinom – 13,3 %, gynekologické nádory – 13,3 %, gastrointestinální stromální tumor – 4,4 %, karcinom žaludku – 4,4 %) v letech 2001–2008. Průměrná doba od primárního chirurgického výkonu pro karcinom byla 3,9 roku (0–8,5 let). Z operačních výkonů převažovala radiofrekvenční ablace (RFA) – 50 nemocných (73,5 %), resekční výkon byl zastoupen ve 26,5 %. Předoperační chemoterapeutický „downstaging“ či embolizace portální žíly na straně nádoru ke zvýšení resekability NKJM byl proveden u 10 nemocných (14,7 %). Resekabilní, či RFA řešitelné mimojaterní metastázy v jedné, nebo více operačních dobách jsme odstranili u 25 nemocných (36,7 %). Celkový počet metastáz v játrech v celém souboru nemocných se pohyboval od 1 (28x) do 8 (1x) metastáz. Pooperační adjuvantní chemoterapii, kombinovanou u některých nemocných s biologickou léčbou podstoupilo celkem 33 nemocných (48,5 %).Výsledky:
Jeden rok po operaci nebo RFA přežívalo celkem 88,6 % nemocných, 3 roky 72,5 % a 5 let pak 36,9 % nemocných. Ze čtyřech nejčastěji zastoupených nádorů (karcinom prsu, karcinoid, gynekologické karcinomy a renální karcinom) měli nejlepší pětileté přežívání nemocní s metastázami karcinoidu (100 %), 33,8 % nemocných s metastázami prsu přežívalo 5 let, 44,4 % nemocných s metastázami renálního karcinomu přežívalo 3 roky a 72,9 % nemocných s gynekologickými nádory přežívalo 2 roky. Nenašli jsme statisticky významný rozdíl mezi RFA a resekčním výkonem co do dlouhodobého přežívání nemocných. Nemocní s mimojaterními metastázami měli horší prognózu (p < 0,01).Závěr:
Resekce jater a RFA u jaterních metastáz nekolorektálních karcinomů mají své jednoznačné zastoupení v multimodální léčebné strategii. Rozhodnutí k chirurgické léčbě je zejména u nemocných s NKJM přísně individuální s cílem dosažení kvalitního dlouhodobého přežití u těchto nemocných.Klíčová slova:
nekolorektální jaterní metastázy – radiofrekvenční ablace – resekce – dlouhodobé výsledkyÚVOD
Chirurgická léčba má dnes své jednoznačné postavení u nemocných s metastázami kolorektálního karcinomu, kde pro dlouhodobé přežití nemocného má zásadní význam. Díky sofistikovaným technikám dosahujeme dnes průměrného pětiletého přežití u těchto nemocných ve 35–50% [1].
Druhou skupinou nemocných, kteří přicházejí na chirurgická pracoviště, jsou nemocní s metastázami nekolorektálních karcinomů do jater (NKJM). Jedná se o širokou skupinu karcinomů různého původu, různé biologické povahy a různých cest metastazování do jater. Zatímco nádory gastrointestinálního traktu metastazují do jater především cestou portálního oběhu, ostatní pak především systémovou cirkulací. U těchto nádorů je pak zásadní otázkou jejich diseminace v organizmu.
METODA
Na chirurgické klinice FN a LFUK v Plzni jsme v létech 2001–2008 řešili celkem 68 nemocných průměrného věku 58,2 roky (33,1–77,5 let) s NKJM. Jednalo se o 22 nemocných s karcinomem prsu (32,4 %), 14 s metastázami karcinoidu (20,6 %), 9 s metastázami renálního karcinomu (13,3 %), 9 s metastázami gynekologických nádorů (13,3 %), 3 s metastázami gastrointestinálního nádoru (4,4 %), 3 s metastázami žaludku (4,4 %) a po 1 nemocném byly metastázy do jater přítomny u karcinomu nadledviny, pankreatu, plic, prostaty, štítné žlázy, kožního melanomu, retroperitoneálního sarkomu a karcinomu gastrointestinálního traktu nejasného origa.
Celkový počet metastáz v játrech v celém souboru nemocných se pohyboval od 1 (28x) do 8 (1x) metastáz. Průměrná doba od primárního chirurgického výkonu pro karcinom byla 3,9 roku (0–8,5 let). U karcinomu prsu byla průměrná doba vzniku jaterní metastázy 5,5 roků, u renálního karcinomu 3,1 roků, u gynekologických nádorů 3,6 roku a u karcinoidu 5,7 roku.
Z operačních výkonů převažovala radiofrekvenční ablace (RFA) u 50 nemocných (73,5 %), resekční výkon byl zastoupen ve 26,5 %. Předoperační chemoterapeutický „downstaging“ či embolizace portální žíly na straně nádoru ke zvýšení resekability NKJM byl proveden u 10 nemocných (14,7 %). Resekabilní, či RFA řešitelné mimojaterní metastázy v jedné, nebo více operačních dobách jsme odstranili u 25 nemocných (36,7 %).
Pooperační adjuvantní chemoterapii, kombinovanou u některých nemocných s biologickou léčbou podstoupilo celkem 33 nemocných (48,5 %). Pro recidivu NKJM jsme provedli druhý resekční nebo termoablační výkon u 11 nemocných a 4 výkony pak u jednoho nemocného.
VÝSLEDKY
Kompletní RFA ablaci jsme dosáhli u 34 nemocných (68 %),u zbývajících pak byla zjištěna na pooperačním CT tzv. non ablace, R0 resekci pak u 15 nemocných (88,9 %), u třech nemocných jen resekci R1.
Jeden rok po operaci a RFA přežívalo celkem 88,6 % nemocných, 3 roky 72,5 % a 5 let pak 36,9 % nemocných (Graf 1). Ze čtyřech nejčastěji zastoupených nádorů (karcinom prsu, karcinoid, gynekologické karcinomy a renální karcinom) měli nejlepší pětileté přežívání nemocní s metastázami karcinoidu (100 %), 33,8 % nemocných s metastázami prsu přežívalo 5 let, 44,4 % nemocných s metastázami renálního karcinomu přežívalo 3 roky a 72,9 % nemocných s gynekologickými nádory přežívalo 2 roky (Graf 2). Nenašli jsme statisticky významný rozdíl mezi RFA a resekčním výkonem co do dlouhodobého přežívání nemocných (Graf 3). Nemocní s mimojaterními metastázami (nejčastěji uzliny hepatoduodenálního ligamenta, plicní metastázy) měli horší prognózu (p < 0,01) i přes jejich chirurgické nebo termoablační odstranění (Graf 4). Non ablace byla hraničně statisticky významná (p < 0,08) z hlediska dlouhodobého přežívání nemocných (Graf 5). Význam radikality resekce jsme nemohli pro nízký počet R1 resekcí zhodnotit.
Graf 1. Celkové přežívání nemocných po resekční a RFA léčbě Graph 1. Overall survival rates in patients following resection and RFA therapy 
Graf 2. Celkové přežívání nemocných s N JM karcinomu prsu, ledvin, gynekologických nádorů a karcinoidu Graph 2. Overall survival rates in patients with non- colorectal liver metastases (NKJM) of breast carcinomas, renal carcinomas, gynecological tumors and carcinoids 
Graf 3. Přežívání nemocných podle typu výkonu – resekce x RFA Graph 3. Patient survival rates according to the procedure type – resection x RFA 
Graf 4. Prognóza nemocných s chirurgicky řešitelnými mimojaterními metastázami Graph 4. Prognosis in patients with surgically-manageable extrahepatic metastases 
Graf 5. Význam „non ablace“ po RFA z hlediska dlouhodobého přežívání (A-non ablace, N-ablace) Graph 5. Significance of „non ablation“ following RFA for long- term survival rates (A-ablation, N-non ablation) 
DISKUSE
NJKM dělíme dle biologické povahy na dvě základní skupiny [2]. První jsou tzv. neuroendokrinní nádory, kde typickým představitelem je karcinoid, méně často jsou to hormonálně aktivní nádory slinivky břišní (neuroendokrinní jaterní metastázy – NJM), druhé jsou pak jiné než neuroendokrinní nádory (jaterní metastázy – NNJM), kam patří zejména – karcinom prsní žlázy, renální karcinom, gynekologické nádory, gastrointestinální stromální tumor, karcinom jícnu, žaludku, slinivky břišní, melanom, testikulární nádory a další [3, 4].
Jaterní metastázy karcinoidu (Obr. 1) mohou být asymptomatické, nebo se projevují tzv. karcinoidovým syndromem (zarudnutí v obličeji, dechové potíže, pelagra, průjem). Problémem, se kterým musíme především při velkých resekčních výkonech na játrech počítat, je nebezpečí fibrózy srdečních chlopní s rozvojem srdeční nedostatečnosti, která může vzniknout u nemocných s karcinoidem. Nádory slinivky břišní se pak mohou manifestovat podle produkce nejrůznějších působků, jakými jsou inzulin, glukagon, gastrin, vazoaktivní intestinální peptid a další.
Obr. 1. Hypervaskularizovaná metastáza karcinoidu v pravém laloku jater Fig. 1. Hypervascularized carcinoid metastasis in the right liver lobe 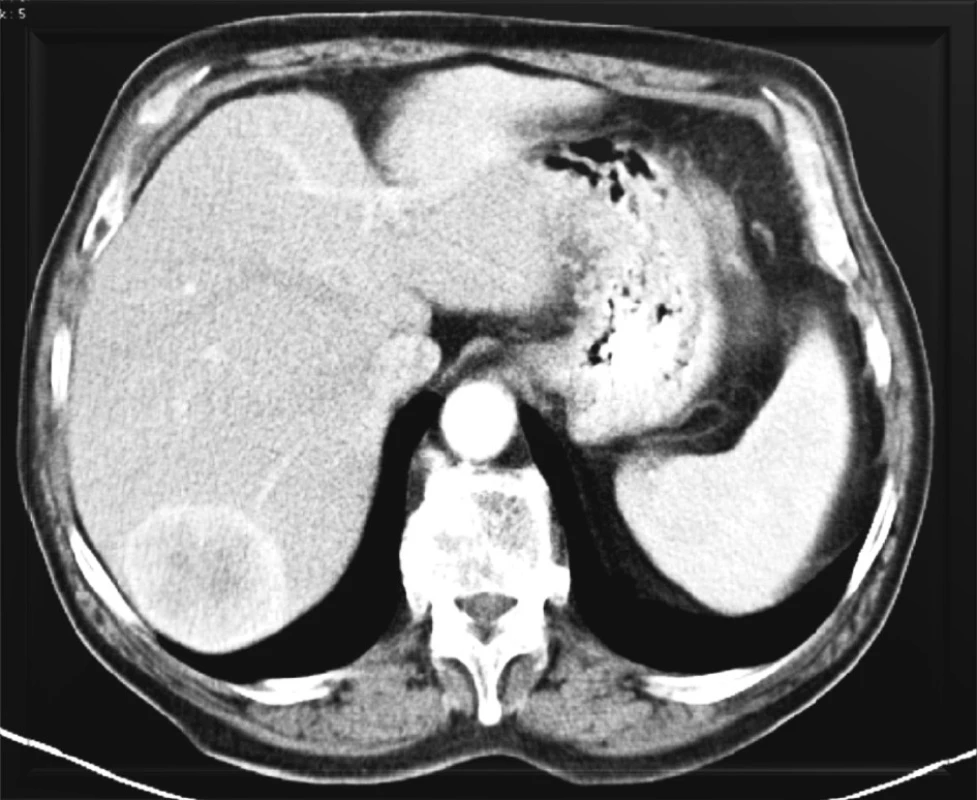
Systémová chemoterapie je spojena jen s limitovaným účinkem, významnou toxicitou, bez podstatného vlivu na dlouhodobé přežívání. Somatostatinové deriváty (např. octreotid) dosahují u 70–80 % nemocných zmírnění symptomatologie, ale vlastní efekt na zabránění progrese nádoru je jen u méně než 10 % nemocných.
Radikální chirurgická léčba v některých případech (zejména u bilobárních metastáz) kombinovaná s RFA má zásadní význam [5] pro dlouhodobé přežívání nemocných, což dokazuje i náš soubor nemocných. Sami se přikláníme i k tzv. cytoredukční léčbě, doplněné výše uvedenou medikamentózní léčbou, která bude pravděpodobně rovněž rozhodující pro přežívání nemocných.
U nemocných, kde nelze vzhledem k rozsahu metastáz v játrech využit resekční nebo RFA léčbu, bude výhodná alespoň jako dočasný paliativní výkon transarteriální embolizace NJM (TAE) nebo transarteriální chemoembolizace (TACE). Tyto metody jsou kontraindikovány u nemocných, kde nádor zaujímá více než 50 % jaterního parenchymu z důvodů obavy ze selhání jater po TAE nebo TACE [6, 7].
Transplantace jater je spornou a diskutabilní otázkou u nemocných s masivním postižením jater NJM bez přítomnosti jiných metastáz. Některá centra dosahují až 80% pětiletého přežívání nemocných, jiná tyto výsledky nepotvrzují.
Z NNJM jsou nejčastější metastázy karcinomu prsní žlázy (Obr. 2). Po dlouhá léta byl k léčbě NNJM karcinomu prsu nihilistický pohled především proto, že při přítomnosti NNJM se onemocnění považovalo za generalizované. Jaterní metastázy přicházejí u více jak 50 % nemocných a lokalizované metastázy jen do jater pak u méně než 5 % nemocných. Nicméně agresivní chirurgická léčba jaterních metastáz bez přítomnosti vzdálených neresekabilních metastáz dává nemocným značnou naději na dlouhodobé přežívání [8, 9]. Dokazuje to i náš soubor nemocných s 33,8% přežíváním po dobu 5 let. Dobrou prognózu po resekčním nebo RFA výkonu mají nemocní s bezpříznakovým intervalem delším 12 měsíců po operaci prsu, méně než 4 ložisky v játrech, pozitivními hormonálními receptory v metastáze, R0 resekcí, chemosenzitivitou a bez mimojaterního šíření [10, 11].
Obr. 2. Metastáza karcinomu prsu v pravém jaterním laloku Fig. 2. Breast carcinoma metastasis in the right liver lobe 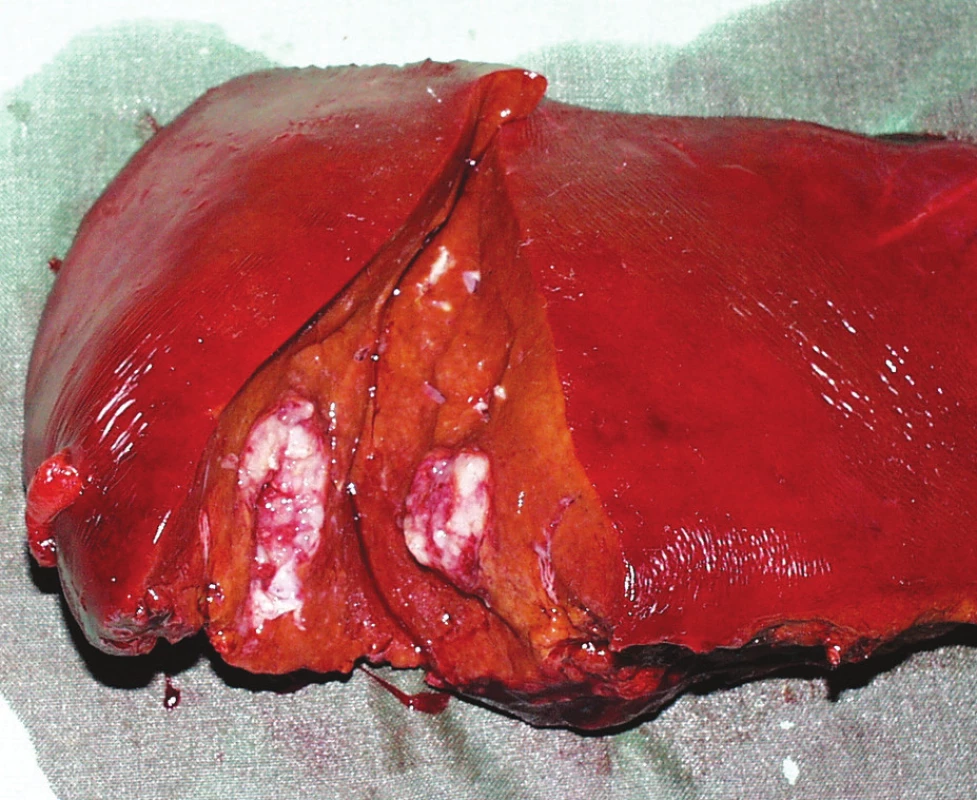
NNJM přicházejí asi u 50 % nemocných s renálním karcinomem (Obr. 3), z nichž jen 20 % má jaterní parenchym jako jediný cílový orgán [12]. K prognostickým faktorům jaterní resekce či RFA patří: bezpříznakový interval kratší 24 měsíců od první operace, průměr metastázy menší 5 cm, R0 resekce a nepřítomnost mimojaterních metastáz [13]. Při dodržení těchto podmínek jsou dlouhodobé výsledky chirurgické léčby uspokojivé, 44,4 % nemocných v našem souboru přežívalo 3 roky.
Obr. 3. Metastáza renálního karcinomu v pravém laloku jater Fig. 3. Renal carcinoma metastasis in the right liver lobe 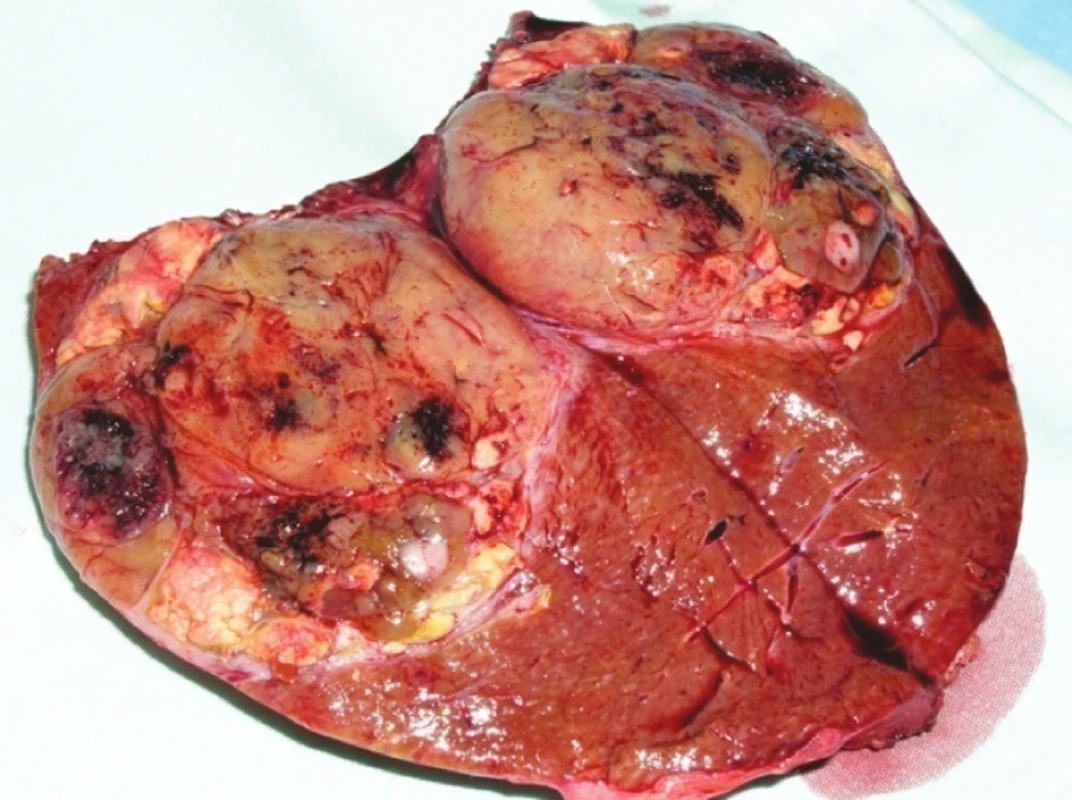
NNJM gynekologických nádorů [14] jsou jen velmi zřídka izolované na játra, v době diagnózy se většinou jedná o generalizované onemocnění. Chirurgická léčba NNJM má zde spíše cytoreduktivní charakter. Pokud se jedná o izolované jaterní postižení a NNJM jsou chemosenzitivní, pak šance nemocné na dlouhodobé přežívání je dobrá.
Metastázy maligního melanomu [15] do jater mají původ buď v kožním nebo uveálním melanomu, který má z hlediska chirurgické léčby lepší prognózu (5 let přežije asi 20 % nemocných) než jeho kožní forma, kde nebylo zaznamenáno pětileté přežití po chirurgické léčbě NNJM. Toto onemocnění je charakterizováno vysokým stupněm (70–80 %) jaterních a systémových recidiv po chirurgickém výkonu na játrech. Chemoterapie (např. cisplatina, mitomycin C) a radioterapie mají jen slabý efekt. Biologická léčba interleukinem-2 a interferonem-γ je charakterizována značnou toxicitou a omezeným efektem.
Metastázy gastrointestinálního stromálního tumoru (považovaného za potenciálně maligní nádor) jsou zjištěny asi u 10 % nemocných v době primární diagnózy nádoru, avšak u řady nemocných je přítomno i mimojaterní šíření nádoru. Standardem léčby NNJM je inhibitor tyrozinkináz imatinib mesilát s léčebnou odpovědí dosahující až 70 %. Pro pacienty s intolerancí imatinibu je pak výhodný sunitinib malát. Pro resekční či RFA léčbu NNJM metastáz platí obecná pravidla jako u ostatních metastáz. Otázkou, kterou řeší v současnosti některé studie, zůstává, jaký nejvýhodnější postup využít. Slibnou se jeví neadjuvantní léčba inhibitory tyrozinkinázy, jaterní chirurgický výkon a následná adjuvantní léčba opět inhibitory tyrozinkinázy [16].
Ostatní NNJM jsou z prognostického hlediska po event. chirurgické léčbě velmi špatné (karcinom jícnu, žaludku, slinivky) s minimální (např. karcinom Vaterské papily) až žádnou nadějí na dlouhodobý efekt [17]. U těchto nemocných je nutné léčbu výrazně individualizovat s ohledem na biologickou aktivitu primárního nádoru, celkového stavu nemocného, lokalizaci a počtu NNJM, radikalitě výkonu, chemosenzitivitě a dalším faktorům. Jen u velmi malého počtu nemocných se podaří i při přísně individuálním výkonu dosáhnout delšího bezpříznakového přežití.
ZÁVĚR
Řada nemocných s NKJM mají velkou šanci na dlouhodobé přežití po chirurgickém výkonu. U nemocných s NNJM mají šanci pak nemocní s jaterními metastázami karcinomu prsu, renálního karcinomu a gynekologických nádorů. Každý nemocný s NKJM vyžaduje dokonalou předoperační týmovou rozvahu chirurga, onkologa, radiodiagnostika tak, aby měl zajištěnu patřičnou léčbu tak říkajíc „ušitou na míru“ s cílem maximálního prodloužení kvalitního života.
Práce vznikla za podpory grantů NS 9727-4 /2008, NS 10240-3/2009 a VZ MSM 0021620819.
Prof. MUDr. Vladislav Třeška, DrSc.
Chirurgická klinika LF UK a FN
Alej Svobody 80
304 60 Plzeň
e-mail: treska@fnplzen.cz
Zdroje
1. Shah, S. A., Bromberg, R., Coates A. Survival after liver resection for metastatic colorectal carcinoma in a large population. J. Am. Coll. Surg., 2007; 205 : 676–683.
2. Choi, E. U., Abdalla, E. K. Patient selection and outcome of hepatectomy for noncolorectal non-neuroendocrine liver metastases. Surg. Oncol. Clin. N. Am., 2007; 16 : 557–577.
3. O‘Rourke, T. R., Tekkis, P., Yeung, S., Fawcett, J., Lynch,S., Strong, R., Wall, D., John, T. G., Welsh, F., Rees, M. Long-term results of liver resection for non-colorectal, non-neuroendocrine metastases. Ann. Surg. Oncol., 2008; 15 : 207–218.
4. Laurent, Ch., Rullier, E., Feyler, A., Masson, B., Saric, J. Resection of noncolorectal and nonneurocrine liver metastases: late metastases are the only chance of cure. World J. Surg., 2001; 25 : 1532–1536.
5. Dejong, C. H. C., Parks, R. W., Currie, E., Piris, J., Redhead, D. N., Garden, O. J. Treatment of hepatic metastases of neuroendocrine malignancies: a 10-year experience. J. R. Coll. Surg. Edinb., 2002; 47 : 495–499.
6. Strosberg, J. R., Choi, J., Cantor, A. B., Kvols, L. K. Selective hepatic artery embolization for treatment of patients with metastatic carcinoid and pancreatic endocrine tumors. Cancer Control, 2006; 13 : 72–78.
7. Hodul, P., Malafa, M., Choi, J., Kvols, L. The role of cytoreductive hepatic surgery as an adjunct to the management of metastatic neuroendocrine carcinomas. Cancer Control, 2006; 13 : 61–71.
8. Martinez, S. R., Young, S. E.,Giuliano, A. E., Bilchik, A. J. The utility of estrogen receptor, progesterone receptor, and Her-2/ n status to predict survival in patients undergoing hepatic resection for breast cancer metastases. Am. J. Surg., 2006; 191 : 281–283.
9. Adam,R., Aloia, T., Krissat, J., Bralet, M. P., Paule, B., Giacchetti, S., Delvart, V., Azoulay, D., Bismuth, H., Castaing, D. Is liver resection justified for patients with hepatic metastases from breast cancer? Ann. Surg., 2006; 244 : 897–908.
10. Caralt, M., Bilbao, I., Cortés, J., Escartin, A. Lázaro, J. L.,Dopazo, C., Olsina, J. J., Balsells, J., Charco, R. Hepatic resection for liver metastases as part of the „oncosurgical“ treatment of metastatic breast cancer. Ann. Surg. Oncol., 2008; 15 : 2804–2810.
11. Furka, A., Halász, L., Szentkereszty, Z., Pósán, J., András, C., Sápy, P. Surgical treatment of liver metastases from breast cancer. Hepato-Gastroenterology, 2008; 55 : 1416–1418.
12. Thelen, A., Jonas, S., Benckert, C., Lopez-Hanninen, E., Rudolph, B., Neumann, U., Neuhaus, P. Liver resection for metastases from renal cell carcinoma. World J. Surg., 2007; 31 : 802–807.
13. Alves, A., Adam, R., Majno, P., Delvart, V., Azoulay, D., Castaing, D., Bismuth, A. Hepatic resection for metastatic renal tumors: Is it worthwhile? Ann. Surg. Oncol., 2003; 10 : 705–710.
14. Chi, D. S., McCaughty, K., Diaz, J. P. Guidelines and selection criteria for secondary cytoreductive Sumery in patients with recurrent, platinum-sensitive epithelial ovarian carcinoma. Cancer, 2006; 106 : 1933–1999.
15. Rose, D. M., Essner, R., Hughes, T. M. Surgical resection for metastatic melanoma to the liver: the John Wayne Cancer Institute and Sydney Melanoma Unit experience. Arch. Surg., 2001; 136 : 950–955.
16. Pohnán, R., Ryska, M., Doležel, R., Veverová, I., Linke, Z. Gastrointestinální stromální tumor - analýza vlastní sestavy pacientů, přehled literatury. Rozhl. Chir., 2009; 88 : 629–633.
17. Yamada, S., Fujii, T., Sugimoto, H., Kanazumi, N., Kasuya, H., Nomoto, S., Takeda, S., Kodera, Y., Nakao, A. Pancreatic cancer with distant metastases: A contraindication for radical surgery? Hepato-Gastroenterology, 2009; 56 : 881–885.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2010 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Postgraduální edukace ve všeobecné chirurgii
- Poúrazová osteomyelitida sterna s mediastinitidou
- Karcinom žaludku a současnost
- Karcinom žaludku – výskyt a řešení komplikací chirurgické léčby
- Iatrogenní poranění žlučových cest
- Naše zkušenosti s Free Hand kamerou
- Prodloužená profylaxe tromboembolismu při resekci kolorekta pro malignitu
- Počet uzlin u resekcí tlustého střeva pro kolorektální karcinom
- Jaterní metastázy jiného než kolorektálního původu
- Moderní algoritmy diagnostiky a léčby anorektálních píštělí na klinickém pracovišti – kazuistiky
- Zemřel prof. MUDr. Eduard Pekarovič, DrSc.
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Jaterní metastázy jiného než kolorektálního původu
- Moderní algoritmy diagnostiky a léčby anorektálních píštělí na klinickém pracovišti – kazuistiky
- Iatrogenní poranění žlučových cest
- Počet uzlin u resekcí tlustého střeva pro kolorektální karcinom
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



