-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Organizace podiatrické péče u pacientů s kritickou končetinovou ischemií
Organisation of podiatric care in patients with critical limb ischaemia
Critical limb ischaemia (CLI) is a severe stage of peripheral artery disease, significantly heightening the risk of patient morbidity and mortality with a high risk of amputations. Critical limb ischaemia has a significantly negative effect on the patient prognosis, which is comparable to that of severe oncological diseases. The yearly mortality of CLI patients is 25%. In practice, up to 75% of patients who are treated at our vascular centre with the diagnosis of a critical limb ischaemia defect are diabetic patients suffering from diabetic foot syndrome. Cardiovascular and vascular centres in the Czech Republic provide highly specialised treatment of peripheral arterial disease. They offer a wide range of surgical, endovascular and combined procedures in the arteries of the lower extremities. However, a successful revascularisation is only one of several conditions for healing the defect in the shortest possible time. Therefore, the treatment of critical limb ischaemia and diabetic foot syndrome requires a multidisciplinary approach, with close cooperation between various specialists. The patients are therefore dispensed in the podiatric outpatient department of our vascular centre to ensure individualised care and the best conditions for healing the defect. The department’s medical staff conduct a comprehensive diagnosis of the patient with an assessment of the proportion of ischaemia, providing therapy for infections, topical wound therapy, revascularisation, offloading, ensuring patient education and coordinating examinations with other specialists. Comprehensive therapy provided by one inpatient department and by one physician ensures optimal conditions for quick and uncomplicated lower extremity wound healing, with fast intervention in the case of complications.
Keywords:
diabetic foot syndrome – critical limb ischaemia – triplex ultrasound – infection – antibiotic therapy – relief – revascularisation – dispensary
Autoři: V. Jetmar 1; D. Kučera 1,2; M. Válka 1; J. Kozák 1; J. Bezecný 1; J. Krátký 1; D. Maděřič 1; D. Foral 1
Působiště autorů: Vaskulární centrum, Vítkovická nemocnice a. s., Ostrava 1; II. interní klinika kardiologie a angiologie 1. LF UK a VFN v Praze 2
Vyšlo v časopise: Kardiol Rev Int Med 2016, 18(3): 187-190
Souhrn
Kritická končetinová ischemie (CLI) je závažným stupněm ischemické choroby dolních končetin. Významně zhoršuje morbiditu a mortalitu pacientů. Nezřídka končí amputačním výkonem na dolní končetině. CLI významně zhoršuje prognózu pacientů, která je srovnatelná s prognózou některých závažných onkologických onemocnění. Roční mortalita u pacientů s CLI je 25 %. V praxi až tři čtvrtiny pacientů, kteří jsou ošetřeni na našem Vaskulárním centru s diagnózou CLI, jsou diabetici s defektem na dolní končetině. U diabetiků se jedná o syndrom diabetické nohy (SDN). Kardiovaskulární a vaskulární centra spolu s pracovišti intervenční radiologie poskytují vysoce odbornou péči ve smyslu revaskularizačních zákroků. Nabízejí široké spektrum chirurgických, endovaskulárních či kombinovaných výkonů na tepnách dolních končetin. Úspěšná revaskularizace je však jen jednou z několika podmínek k zajištění zhojení defektu v co nejkratší době. Proto je při léčbě CLI a SDN nutný multioborový přístup s těsnou spoluprací jednotlivých specialistů. K tomu, aby byly individuálně zajištěny nejlepší podmínky pro zhojení defektu na dolní končetině, je pacient na našem centru dispenzarizován v podiatrické ambulanci. Podiatrická ambulance provádí komplexní diagnostiku při primozáchytu pacienta s defektem s posouzením podílu ischemie. Dále zajišťuje terapii infekce, lokální terapii defektu, revaskularizaci a následující sledování intervenovaných tepen dolních končetin triplexním ultrazvukovým vyšetřením, odlehčení, edukaci a koordinuje vyšetření jednotlivými specialisty. Tím, že je komplexnost léčby soustředěna v jedné ambulanci a je vedena jedním lékařem, jsou vytvořeny optimální podmínky pro rychlé a co nejméně komplikované hojení rány na dolní končetině. V případě komplikací pak pro jejich rychlé a včasné řešení.
Klíčová slova:
syndrom diabetické nohy – kritická končetinová ischemie – triplexní ultrazvukové vyšetření – infekce – antibiotická terapie – odlehčení – revaskularizace – dispenzarizaceZáchyt pacientů a diagnostika
Každý pacient s defektem na dolní končetině, který se léčí s diabetem nebo má v anamnéze jakoukoli ischemickou chorobu při aterosklerotickém postižení tepen a objektivně nelze posoudit pulzace na periferii, by měl být odeslán k triplexnímu ultrazvukovému vyšetření. Dále by měl být odeslán do specializované ambulance ke komplexnímu zajištění podmínek pro zhojení defektu. Zde, z pohledu reálné praxe, vyvstává první problém. Lékařem prvního kontaktu je většinou praktik nebo v menším počtu případů ošetřující diabetolog a pacient je v drtivé většině případů odeslán do všeobecné chirurgické ambulance. Objektivní nález na noze v prvopočátku není mnohdy alarmující a stává se, že je neúmyslně podceněn a není komplexně léčen. Kritická končetinová ischemie (CLI) je definována jako klidové ischemické bolesti více než dva týdny či přítomnost trofického defektu. Syndrom diabetické nohy (SDN) je definován jako postižení tkání od kotníku distálně, vč. kotníku, spojené s různým stupněm ischemie a neuropatie u pacientů s diabetem. Velmi často je také přítomna infekce. SDN se vyskytuje asi u 10 % diabetiků [2]. Minimálně o těchto jednotkách by měli vědět všichni diabetologové, chirurgové a praktici. Pacienti, kteří jsou dispenzarizováni v naší podiatrické ambulanci, jsou převážně zachyceni až po revaskularizaci na tepnách dolních končetin. V ideálním případě by to mělo být právě naopak. Pacient s primozáchytem defektu je v naší podiatrické ambulanci komplexně vyšetřen vč. lokálního vyšetření defektu. Další vyšetření vyplývají z lokálního a objektivního nálezu. Při podezření na CLI je vždy ještě v den vyšetření nebo den následující doplněno triplexní ultrazvukové vyšetření tepen dolních končetin (DK). Rozhodne se o doplnění krevních odběrů k posouzení zánětlivé aktivity, nutričních parametrů, event. posouzení anémie. Je doplněno měření rozdílu teplot k posouzení závažnosti zánětlivého procesu na periferii dolních končetin. Lokální rozdíl od dvou stupňů se hodnotí jako významný. Dále standardně provádíme RTG vyšetření nohou k posouzení osteolytických změn na skeletu. Magnetickou rezonanci (MR) či scintigrafii skeletu indikujeme při podezření na Charcottovu osteoartropatii nebo při vysoce suspektním podezření na osteomyelitidu s negativním RTG vyšetřením a negativním probe to bone testem. Je doplněn odběr biologického materiálu z rány, posouzení poruchy čití monofilamenty nebo vibrametrem u diabetiků, kteří nemají potvrzenou polyneuropatii v anamnéze. Součástí primovyšetření je maximální debridement defektu a pořízení fotodokumentace. Pokud je nutná, lékař zajistí hospitalizaci s indikací k revaskularizaci, akutní odlehčení končetiny či konzultaci ortopeda protetika.
Terapie
Jen komplexní individuální přístup k pacientovi zajistí zhojení defektu v co nejkratší době.
V terapii defektu hrají klíčovou roli tyto složky: ischemie, infekce, odlehčení, amputace, lokální terapie, edukace a kompenzace diabetu.
Ischemie
U pacientů s CLI či SDN se spoluúčastí ischemie je v našich podmínkách revaskularizace prováděna co nejdříve, pokud je nutné, tak i do 24 hod. Naléhavost výkonu je určena dle lokálního nálezu a vývoje defektu i celkového stavu pacienta individuálně. Je třeba si uvědomit, že kvalitní triplexní ultrazvukové vyšetření je u dobře vyšetřitelného pacienta absolutně dostačující k provedení endovaskulárního výkonu distálně od společné femorální tepny či při lokálním postižení ilického řečiště. Častými případy jsou pacienti s SDN a periferním postižením tepen DK, kdy společná femorální tepna a minimálně povrchová femorální tepna je většinou bez významné stenotizace a hlavní postižení se týká úseku od podkolenní tepny distálně na bérec. V těchto případech není nutno doplňovat CT angiografii a vystavovat zbytečně pacienta nebezpečí rozvoje postkontrastní nefropatie. Pokud zákrok vyžaduje cévně chirurgické řešení, pak je CT angiografie nutností k optimálnímu naplánování výkonu. Dle nálezu na CT angiografii je v rámci multioborové indikační komise zvolen endovaskulární, chirurgický nebo hybridní výkon s maximálním benefitem a minimálním rizikem pro pacienta. Z výše uvedeného vyplývá, že ultrazvukové vyšetření tepen DK by měl při CLI či SDN nejlépe provádět sonografista angiolog se zkušenostmi s revaskularizačními výkony tak, aby byl schopen indikovat charakter výkonu. Po výkonu je plánovaná ultrazvuková kontrola intervenovaných tepen za dva měsíce nebo při zhoršení lokálního nálezu. Pokud je při kontrolním vyšetření zjištěn opětovný uzávěr bércových tepen v době, kdy defekt ještě není zhojen, je indikována reintervence. V případě neúspěchu nebo nemožnosti revaskularizace vyšetřujeme u pacientů hodnotu tkáňového kyslíku a zvažujeme doplnění terapie o hyperbaroxii. Pokud jsou přítomny kontraindikace hyperbaroxie, pak indikujeme alespoň infuze s prostaglandiny k dočasnému zlepšení ischemie (obr. 1, 2).
Obr. 1. Uzávěr popliteální tepny PDK u pacienta s CLI v úseku P2–3 v angiografickém obraze. 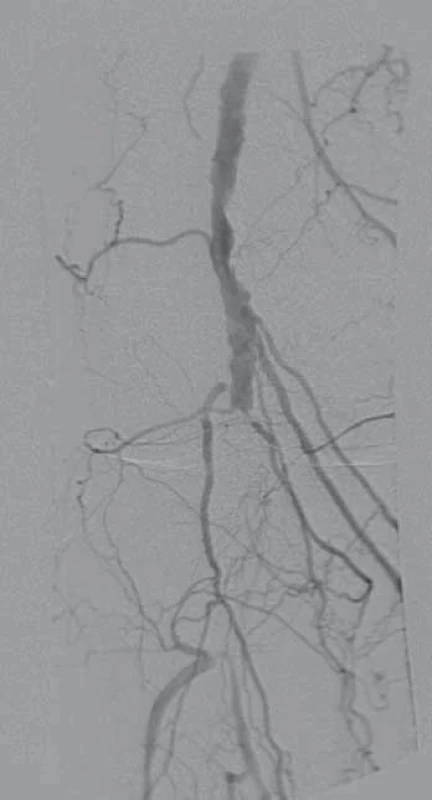
PDK – pravá dolní končetina, CLI – kritická končetinová ischemie Obr. 2. Úsek P2–3 po úspěšné revaskularizaci a následné implantaci stentu. 
Infekce
Infekce – flegmona, povrchová infikovaná rána, absces nebo známky celkové infekce se zdrojem v defektu na dolní končetině jsou indikace k urgentnímu lokálnímu ošetření a zahájení celkové terapie antibiotiky. Vzhledem k tomu, že jde ve většině případů o polymorbidní pacienty, je vhodné odebrat vstupní odběry k posouzení zánětlivé aktivity, jaterních a renálních parametrů k event. redukci nastavované antibiotické terapie. Při febriliích jsou doplněny odběry hemokultur. Odběr kultivace z defektu je na zvážení vyšetřujícího lékaře, není indikován vždy. Při hlubších defektech či výtoku hnisu používáme klasický stěr, pokud se jedná o plošnější defekt pak otisk defektu. Odběr se vždy provádí až po debridementu. K odběru uvádíme místo odebrání a informaci, jestli jde o pacienta s CLI nebo SDN. V našem zařízení úzce spolupracujeme s mikrobiologickým pracovištěm při vyhodnocování mikrobiologického nálezu a indikaci k cílené antibiotické terapii. Především u SDN probíhá prodloužená kultivace k odhalení možných skrytých patogenů.
Odlehčení
Charakter odlehčení se dá rozdělit na akutní, dočasný a trvalý po zhojení defektu. Akutní formou odlehčení jsou nejčastěji hospitalizace na lůžku a berle. S ohledem na stavy po cévní mozkové příhodě či jiných poruchách mobility indikujeme podpažní nebo francouzské hole. Pokud jsou postiženy obě končetiny, pak se nejefektivnějším odlehčením jeví invalidní vozík, který zajišťujeme ve spolupráci s rehabilitačním oddělením naší nemocnice. V případě invalidního vozíku je vždy nutné zjistit, zda jej má možnost pacient doma používat. Na akutní odlehčení bezprostředně navazuje zajištění vyšetření ortopedem-protetikem s návrhem dočasného odlehčení do zhojení defektu. Nejčastěji je indikována, a dle našeho názoru i nejefektivnější, individuální ortéza. Výhodou je respektování individuálního nálezu a stavu pacienta a možnost úpravy v závislosti na změně zdravotního stavu [3]. Její nevýhoda spočívá v delší časové prodlevě při výrobě. Do té doby pacient nosí sériovou ortézu typu walker, pooperační boty a používá berle. Po zhojení defektu je indikována úprava nebo zhotovení individuální obuvi v závislosti na deformitě nohy či proběhlé amputaci. Při vysokých amputacích je doporučována rehabilitace a výroba protézy, pokud je pacient schopen ji používat (obr. 3, 4).
Obr. 3. Individuální ortéza – vyrobena na základě měrných podkladů jednotlivého pacienta. 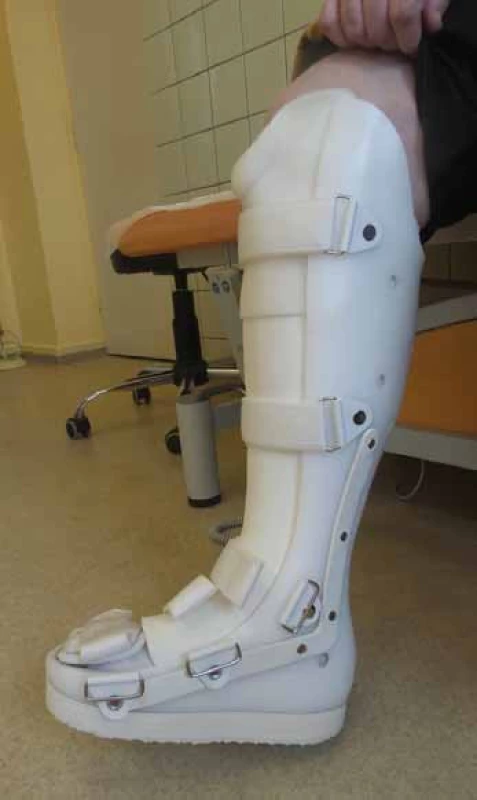
Obr. 4. Sériová odlehčovací pomůcka k odlehčení přednoží – pooperační polobota. Používá se vždy s berlemi. 
Amputace
Amputaci indikujeme po konzultaci s lékaři chirurgického oddělení v případě nerevaskularizovatelného nálezu s progresí ischemie nebo flegmony nereagující na antibiotickou terapii. Další indikace k operačnímu zákroku je odstranění infikované nekrotické tkáně. Preferuje se nízká amputace nebo amputace v minimálně nutném rozsahu z hlediska postižené tkáně a technických možností zákroku. Transkutánní kyslík pod 30 mm Hg nebo hodnota kotníkového tlaku pod 50 mm Hg zhoršuje prognózu po amputaci [3]. Je maximální snaha, aby po amputaci byla zachována schopnost použití nohy pro chůzi. Je zde ale nutno počítat s rozvojem deformity končetiny, kterou pak musíme maximálně kompenzovat individuální obuví. Pokud je to možné, odesíláme vzorek z amputační linie ke kultivaci na mikrobiologii a k histologickému vyšetření k posouzení osteomyeltických změn. Tímto zajistíme cílenou antibiotickou terapii při pozitivní kultivaci vzorku kosti. Nehojící se ulcerace nejsou indikací k vysoké amputaci [4].
Lokální terapie
Základem lokální terapie je chirurgický debridement, který vytváří z chronické rány ránu akutní. Dále pak enzymatický a autolytický debridement při použití principu vlhkého hojení rány. Krytí volíme dle charakteru spodiny rány, množství exsudátu a hloubky rány. V případě, že není kontraindikace a pacient souhlasí, používáme biologický debridement – larvální terapii. K dispozici je i terapie řízeným podtlakem či lokání aplikace autologní plazmy po odstředění pacientovy krve. Je třeba si uvědomit, že lokální terapie je pro hojení rány důležitá, avšak bez vyřešení infekce, zlepšení perfuze a odlehčení sama o sobě ve většině případů pacientů s SDN a CLI ke zhojení defektu nevede. Převazy zajišťujeme cestou praktického lékaře domácí převazovou službou, která má přesné instrukce stran formy převazu a použití materiálu, který je pacientovi v ambulanci zajištěn (obr. 5, 6).
Obr. 5. Infikovaný defekt po amputaci IV. a V. prstce. 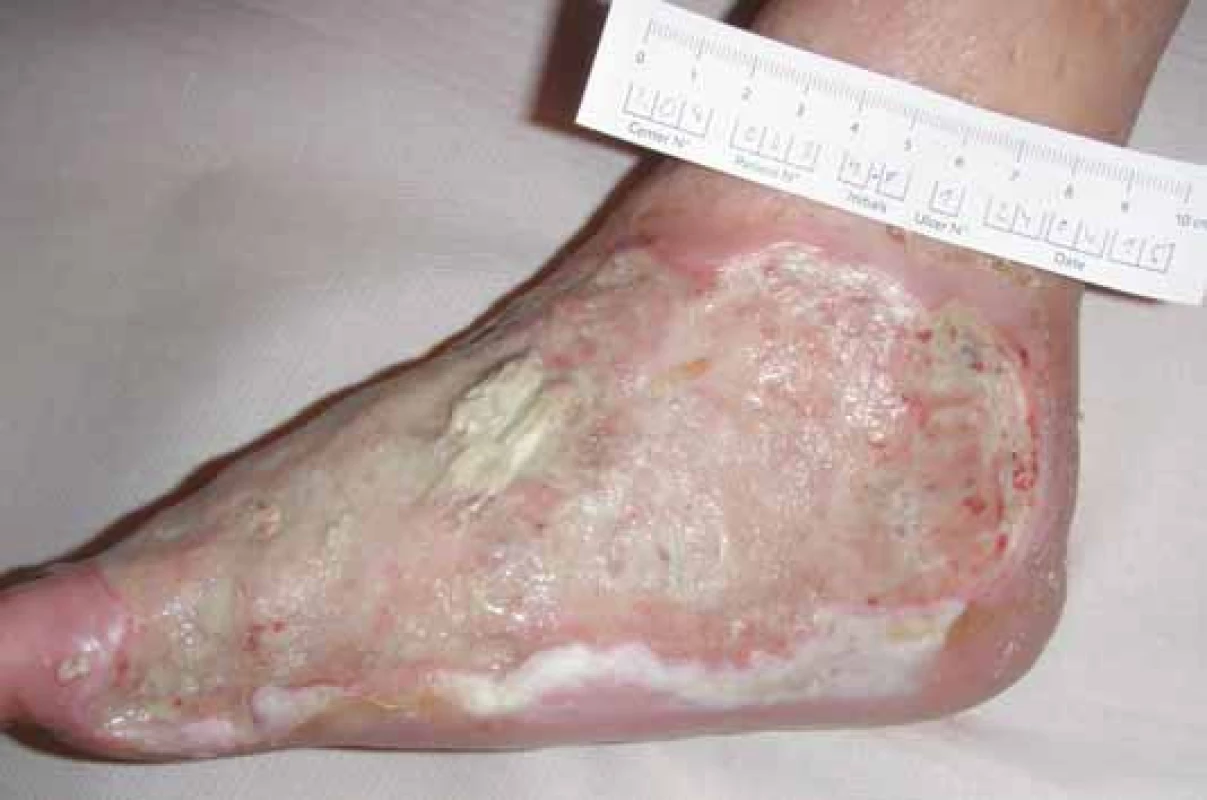
Obr. 6. Zlepšení po komplexním zaléčení a zvládnutí infekce (postupně provedena perkutánní angioplastika (PTA) s implantací stentu do ilického řečiště vlevo, distální bypass, PTA ilického řečiště vlevo pro restenózu, terapie anemického syndromu, nutriční podpora pro hypalbuminemii, dlouhodobá cílená antibiotiková terapie pro recidivy flegmony, 2x série hyperbaroxické terapie, několikanásobná aplikace autologní plazmy). Vidíme zmenšení plochy vyčištění a červenou granulační tkáň. Doba léčení devět měsíců. 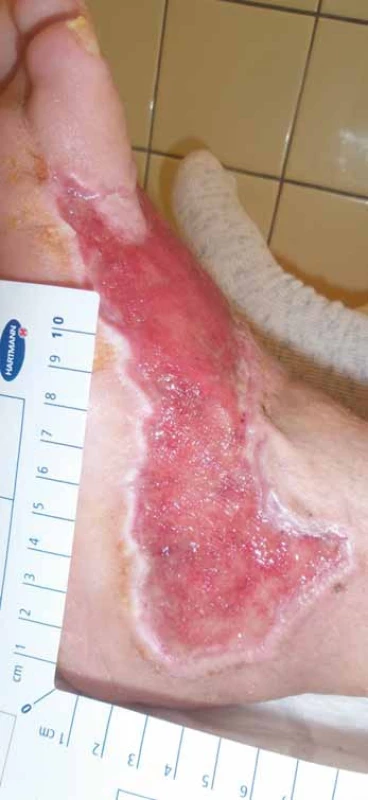
Edukace
Edukace je jednou ze zásadních věcí u pacienta s CLI a SDN. Pacient je srozumitelně obeznámen o závažnosti svého stavu, komplexní terapii, frekvenci návštěv, prognóze hojení a hlavně její délce. Prakticky všichni pacienti, kteří se s defektem na nohou setkají poprvé, mají nereálné představy o délce hojení rány. Jsou seznámeni s nutnosti omezení chůze na minimum, důsledném používání odlehčení, možných rizicích při nedodržování doporučeného režimu a komplikacích. V případě hrozící amputace jsou informováni o jejím možném rozsahu. Důležitá je motivace k dodržování terapeutického režimu pozitivním zhodnocením pacientovy práce a informace o pokrocích ve velikosti či vzhledu rány během ošetřování defektu. Po zhojení defektu je pacient při každé kontrole edukován v lokální péči o dolní končetiny ve smyslu prevence recidivy defektu.
Kompenzace diabetu
Vždy se snažíme, aby byl ošetřující diabetolog informován o aktuálním zdravotním problému pacienta. Jde hlavně o významnou změnu denního režimu, která se týká doby hojení defektu. Pacient významně omezuje svou pohybovou aktivitu. Většinou je třeba změna diabetologické terapie ve smyslu převedení na inzulin nebo intenzifikování stávající terapie inzulinem.
Závěr
Zajištění komplexního multidisciplinárního přístupu pod vedením lékaře, který sám přispívá svou specializací k terapii CLI nebo SDN s ischemickým podílem, se jeví jako optimální postup z hlediska co nejrychlejšího a nejméně komplikovaného dosažení cíle léčby, a to zhojení defektu a následné prevence recidivy. Zajišťuje, aby náročné a drahé revaskularizační výkony nebyly jen efektní, ale i efektivní, a v co největší míře vedly k záchraně končetiny a její funkce. Mezi lékařem, který vede terapii, a pacientem vzniká optimální vztah lékař – pacient, který zvyšuje compliance pacienta při dodržování režimových opatření. U pacientů s SDN tyto předpoklady splňují podiatrické ambulance. U pacientů s kritickou končetinovou ischemií v ČR je komplexní centralizovaný přístup k léčbě spíše ojedinělý a je třeba tuto situaci zlepšit. Zásadním problémem zůstává, aby se pacienti se SDN a CLI dostali ke komplexně zaměřené terapii včas.
Doručeno do redakce: 5. 8. 2016
Přijato po recenzi: 17. 8. 2016
MUDr. Vladimír Jetmar
nemocnicevitkovice.agel.cz
vladimir.jetmar@vtn.agel.cz
Zdroje
1. Češka R et al. Interna. 1. vyd. Praha: Triton 2010 : 183.
2. Karetová D, Staněk F. Angiologie pro praxi. 2. vyd. Praha: Maxdorf 2007 : 98.
3. Fejfarová V, Jirkovská A et al. Léčba syndromu diabetické nohy odlehčením. Praha: Maxdorf 2015 : 16.
4. Jirkovská A, Bém R et al. Praktická podiatrie. Praha: Maxdorf 2011.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie Kardiologie
Článek vyšel v časopiseKardiologická revue – Interní medicína
Nejčtenější tento týden
2016 Číslo 3- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Komplexní vaskulární centrum – záruka účinné a efektivní léčby pacientů s cévním onemocněním
- Endovaskulární léčba ischemické cévní mozkové příhody
- Organizace karotického programu a výsledky endovaskulární léčby karotické stenózy ve Vítkovické nemocnici
- Endovaskulární léčba disekce aorty typ B a ischemických komplikací provázejících aortální disekce
- Disekce aorty typu B s těžkou viscerální a končetinovou ischemií řešená kompletní endovaskulární revaskularizací – kazuistika
- Možnosti endovaskulární léčby akutní končetinové ischemie
- Organizace podiatrické péče u pacientů s kritickou končetinovou ischemií
- Komplexní endovaskulární revaskularizace aterotrombotického uzávěru popliteální tepny a bércových tepen u polymorbidního pacienta – kazuistika
- Endovaskulární léčba ileofemorální hluboké žilní trombózy
- Betablokátory, které nejméně negativně ovlivňují kardiorespirační zdatnost u zdravých osob
- Projekt MedPed – pacienti s familiární hypercholesterolemií ve středu pozornosti
- Význam periprocedurálního poklesu tlakového gradientu ve výtokovém traktu levé komory po alkoholové septální ablaci u pacientů s hypertrofickou obstrukční kardiomyopatií
- Co zaznělo na sjezdu ESC 2016 v Římě
- GREAT Meeting se zaměřil na biochemické působky a podpořil mladé kardiology
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Betablokátory, které nejméně negativně ovlivňují kardiorespirační zdatnost u zdravých osob
- Endovaskulární léčba ileofemorální hluboké žilní trombózy
- Možnosti endovaskulární léčby akutní končetinové ischemie
- Disekce aorty typu B s těžkou viscerální a končetinovou ischemií řešená kompletní endovaskulární revaskularizací – kazuistika
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



