-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Zácpa a přežívající mýty. Laxativa
Constipation and surviving myths. Laxatives
Constipation is a set of symptoms which affects up to 20% of the population. If caused by a specific disease, we speak about secondary constipation. Secondary constipation is treated based on its actual cause. Primary constipation is caused either by insufficient large bowel motility (so-called colon inertia syndrome or inert colon) or by problematic evacuation due to defecation reflex disturbances (= anismus) or anatomical changes in the rectum region (= obstructive defecation syndrome, ODS). Anismus and ODS represent “terminal” constipation. A patient with longer-lasting constipation should undergo a thorough examination by a gastroenterologist. Terminal constipation can successfully be resolved by physiotherapy or surgery. On the contrary, colon inertia syndrome can often only be resolved by the long-term administration of laxatives. We distinguish bulk-forming, stimulant, osmotic and other laxatives. Laxatives are used not only in patients with constipation but also for bowel “cleansing“ before surgical and diagnostic interventions in the large bowel. Many myths exist with respect to laxatives, which are traditionally “copied” from one textbook to another and are rooted in the thinking of both doctors and the general public. Such myths say, for instance, that stimulant laxatives cause harm, are addictive and worsen the already present constipation. None of that has ever been scientifically proven. Stimulant laxatives are fully efficient and safe even if used for a period over 15 years. Recently, a number of studies have been published which prove both the efficacy and safety of stimulant laxatives. Unequivocal data on their absolute safety in long-term use are lacking, however, no information exists on their harmfulness if taken over a long time. Therefore, discouraging a patient from taking laxatives if they are efficient can currently be considered the wrong attitude. The following article summarises, in particular, current laxative-related issues.
Key words:
constipation – colon inertia – anismus – ODS – laxatives
The author declares he has no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.Submitted:
1. 7. 2012Accepted:
27. 7. 2012
Autoři: J. Martínek
Působiště autorů: Interní klinika 1. LF UK a ÚVN Praha
Vyšlo v časopise: Gastroent Hepatol 2012; 66(4): 249-255
Kategorie: Klinická a experimentální gastroenterologie: přehledová práce
Souhrn
Zácpa je souborem příznaků, které postihují až 20 % populace. Je-li zapříčiněna konkrétní chorobou, hovoříme o zácpě sekundární. Sekundární zácpa se léčí podle vyvolávající příčiny. Primární zácpa je způsobena buď nedostatečnou motilitou tlustého střeva (tzv. syndrom líného střeva či inertní tračník), anebo problematickým vyprazdňováním v důsledku poruch defekačního reflexu (= anismus) nebo anatomické překážky v oblasti konečníku (= obstrukční defekační syndrom neboli syndrom ODS). Anismus a syndrom ODS představují zácpu „terminální“. Pacient s déletrvající zácpou by měl být podrobně vyšetřen u praktického gastroenterologa. Terminální zácpu lze úspěšně řešit fyzioterapií nebo chirurgicky. Naopak syndrom líného střeva nelze často řešit jinak než chronickým podáváním laxativ. Mezi laxativa řadíme laxativa objemová, stimulační, osmolární a další. Laxativa se neužívají jen u pacientů se zácpou, ale také „k vyčištění“ střeva před chirurgickými nebo diagnostickými zákroky na tlustém střevě. Ohledně laxativ existuje řada mýtů, které se tradičně „opisují“ z učebnice do učebnice a které jsou zakořeněny v myslích lékařů i laické veřejnosti. Jedná se např. o mýty, že stimulační laxativa škodí, vzniká na ně návyk a že zhoršují již přítomnou zácpu. Nic z výše uvedeného nebylo nikdy vědecky prokázáno. Stimulační laxativa jsou zcela účinná a bezpečná i při užívání delším než 15 let. V poslední době byla uveřejněna řada studií, které prokazují účinnost i bezpečnost stimulačních laxativ. Chybí jednoznačné údaje o jejich naprosté bezpečnosti při dlouhodobém užívání, nicméně neexistují údaje o jejich škodlivosti i při dlouhotrvajícím používání. Zrazovat proto pacienta před používáním laxativ, jsou-li účinná, lze v současné době považovat za chybný postup. Následující článek zejména shrnuje aktuální problematiku laxativ.
Klíčová slova:
zácpa – líné střevo – anismus – syndrom ODS – laxativaDefinice a rozdělení zácpy
Zácpa představuje soubor různých příznaků, které představují potíže s vyprazdňováním. Vyprázdnění stolice je jednou z normálních činností každého z nás, nemělo by představovat žádný problém, mělo by probíhat v přiměřené frekvenci, rychle a snadno. Po úspěšném vyprázdnění následuje u zdravých osob příjemný či libý pocit vyprázdnění.
Je-li zácpa způsobena konkrétní chorobou (např. nádor, divertikly apod.), jedná se o zácpu sekundární. Zácpa „funkční“ je pak definována podle Římských kritérií (kritéria III) [1] následovně: U pacienta se vyskytují alespoň dva z následujících příznaků, jsou přítomny alespoň tři poslední měsíce, přičemž první příznaky musely být přítomné již před šesti měsíci:
- a) komplikované „tlačení (straining)“ ve více než 25 % defekací
- b) bobkovitá nebo tuhá stolice ve více než 25 % defekací
- c) pocit neúplného vyprázdnění ve více než 25 % defekací
- d) pocit obstrukce v oblasti konečníku ve více než 25 % defekací
- e) pomoc prsty či rukou ve více než 25 % defekací
- f) méně než tři stolice/týden.
Samozřejmě musí být splněna podmínka absence „organické“ nebo „laboratorní“ abnormality. Pokud pacient splňuje kritéria „funkční“ zácpy a jsou přítomny i objektivní známky anorektální dysfunkce (paradoxní kontrakce m. puborektalis nebo svěrače při stolici = anismus), lze diagnostikovat tzv. funkční anorektální onemocnění. Objektivními známkami se míní průkaz dysfunkce např. manometricky nebo rentgenologicky.
Jak plyne z výše uvedeného, zácpa je definována poměrně komplikovaně. Občas není jasné, zda má daný pacient spíše syndrom dráždivého střeva s převažující zácpou (podle dřívější terminologie tzv. zácpa spastická) nebo zácpu funkční. U mnoha pacientů s „funkční zácpou“ lze jednoznačně nalézt i organické abnormality, je jen otázkou, na které úrovni se tato abnormalita hledá. Např. pacienti se syndromem líného střeva mají normální kolonoskopický nález, ale při mikroskopickém vyšetření střeva mají snížený počet intersticiálních Cajalových buněk (zřejmá abnormalita), mají patologický i transit time (další zřejmá abnormalita). Jiní pacienti s příznaky „terminální“ zácpy, kde převažují problémy s namáhavou defekací, mají při RTG vyšetření jednoznačné známky organických abnormit, např. rektokélu nebo intususcepci. Proto je termín funkční zácpa velice sporný a jeho definice nepřesná.
Naopak cenné je, že v současné definici zácpy je uvedena řada příznaků (např. digitální manévry, pocit obstrukce v oblasti konečníku), které dříve popisovány nebyly.
Další nevýhoda Římské klasifikace spočívá v definici zácpy jako chronického onemocnění. Z praxe je známo, že mnoho pacientů přijde k lékaři a stěžuje si na akutní problémy s vyprazdňováním trvající týden či dva, typicky při změně prostředí nebo při stresu. Kam zařadit tyto pacienty?
Dalším nedostatkem je podmínka přítomnosti alespoň dvou příznaků – a co pacient, který chodí na stolici jednou týdně či méně, ale nemá žádný z dalších výše jmenovaných příznaků? Podle autora tohoto článku pacient má zácpu, podle Římských kritérií nikoli.
Ani definice klasika české gastroenterologie, prof. Mařatky, který dělí zácpu na organickou, druhotnou, funkční a chronickou funkční (= habituální – návyková), nebyla ideální. Habituální zácpu dělí Mařatka na zácpu prostou (absence defekačního reflexu) a zácpu spastickou (varianta dráždivého tračníku) [2,3]. Mařatkovo třídění nezahrnovalo pacienty s anismem či s obstrukčním defekačním syndromem (syndrom ODS). Dnes uznávané příznaky (např. digitální manévry) nebyly ve starších statích vůbec popisovány. Mezi pacienty se zácpou prostou byly zařazování jak pacienti se syndromem ODS, tak anismem.
Podle tradiční anglosaské učebnice (Sleisenger and Fordtran’s Gastrointestinal and Liver Disease) [4] se zácpa třídí na následující jednotky:
- a) zácpa se zachovalým normálním transitem
- b) zácpa se zpomaleným střevním transitem
- c) „terminální zácpa“ (anismus, syndrom ODS apod.)
V tomto třídění zaujímá největší problém první skupina pacientů. Je velice pravděpodobné, že tato skupina zahrnuje velké procento pacientů se zácpou terminální (např. špatná senzitivita rekta apod.), dále pacienty, kteří ve skutečnosti zácpu nemají a jejich normální vyprazdňování jim připadá abnormální.
Studenti medicíny si často stěžují, že jim definice a třídění zácpy přijde zmatečné a nesrozumitelné. Proto na tomto místě publikujeme schéma (obr. 1), které jsme zprvu začali používat pro studenty medicíny a pro postgraduální studenty. Zkušenost několika let prokázala, že následující třídění je jednoduché, srozumitelné a zahrnuje v sobě většinu možností, kam můžeme daného pacienta se zácpou zařadit. V neposlední řadě obsahuje i základní principy léčby. Samozřejmě se jedná jen o schéma, na které je nutné hledět s určitou rezervou.
Obr. 1. Třídění a principy léčby zácpy. Fig. 1. Constipation classification and principles of treatment. 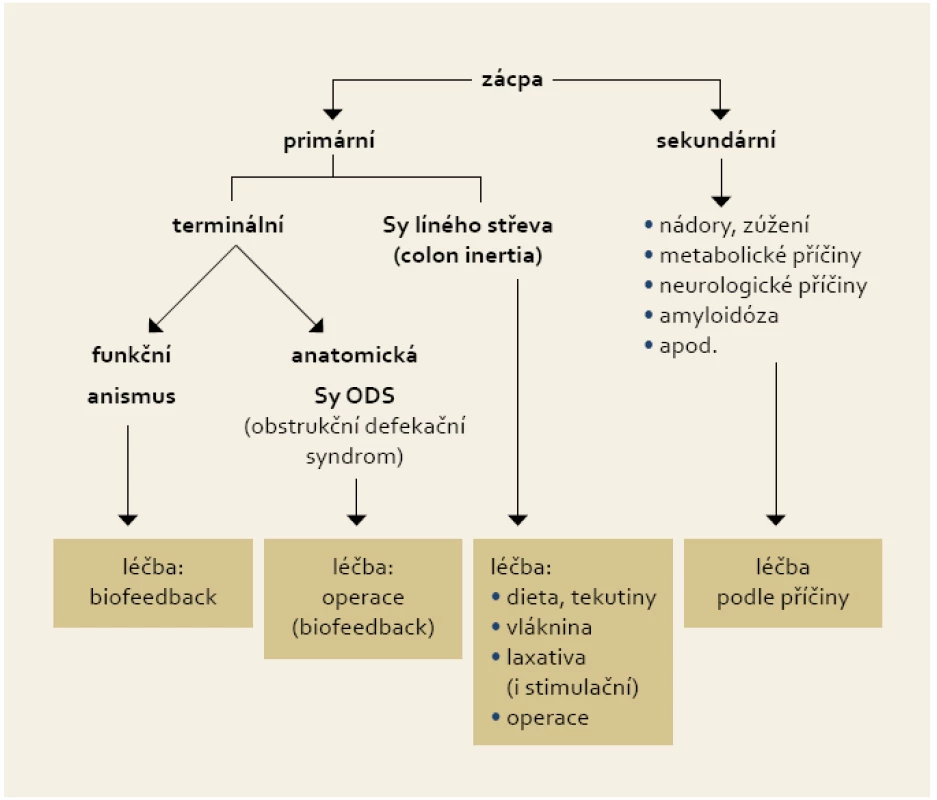
Nutno doplnit, že pokud u pacienta se zácpou převažují bolesti břicha (které poleví po vyprázdnění), pacient splňuje kritéria syndromu dráždivého střeva s poruchami defekačního rytmu a převažující zácpou. Tento pacient nemá tudíž zácpu. Rozlišení správné diagnózy mezi syndromem dráždivého střeva a zácpy je mnohdy spíše akademický než praktický problém.
Závěrem této části bychom rádi zdůraznili, že ve světovém písemnictví se tradiční česká klasifikace zácpy neujala a pojem habituální zácpy se nepoužívá.
Zácpa a mýty
Je zajímavé, jak přežívají v lékařské i laické veřejnosti mýty ohledně zácpy. V roce 2005 vyšel v prestižním časopise American Journal of Gastroenterology zásadní článek ohledně mýtů v oblasti zácpy [5]. Zdá se, že v české veřejnosti zásadním způsobem nezaujal.
Článek shrnuje několik „mýtů“, které se tradují a podle kterých jsou mnohdy pacienti i léčeni, aniž by dané skutečnosti byly jakkoli podpořeny „evidence-based medicine“. Tyto mýty lze shrnout následovně:
- zácpa vede k autointoxikaci organizmu (není pravda)
- dolichokolon přispívá k zácpě (není pravda, chirurgické částečné zkracování střeva je nevhodné) [6]
- hypotyreóza je příčinou zácpy (nebylo nikdy prokázáno, zácpa je u pacientů s hypotyreózou vzácná) [7]
- zácpa je výsledek nedostatečného přijmu vlákniny (platí u malé skupiny pacientů, většině pacientů s těžkými příznaky zvýšení přijmu vlákniny nepomůže, naopak jim může příznaky zhoršit) [8]
- zácpa je podmíněna nedostatečným příjmem tekutin (s výjimkou dehydratace neexistují údaje, které by prokazovaly zlepšení zácpy nebo zrychlení tranzitu po zvýšení přijmu tekutin)
- stimulační laxativa jsou nevhodná k dlouhodobé léčbě, neboť poškozují střevo, zvyšují riziko karcinomu, poškozují střevní nervový systém (kvalitní studie neprokázaly, že by chronické užívání laxativ v doporučených dávkách bylo jakkoli škodlivé) [9–15]
- stimulační laxativa vyvolávají závislost a zhoršují zácpu (není pravda, nebylo nikdy prokázáno, pacienti jsou na těchto laxativech závislí, protože se bez jejich užití nemohou vyprázdnit).
Je tedy zřejmé, že praktický přístup mnohých lékařů je stále v zajetí ničím nepodložených mýtů. V poslední době byla publikována řada kvalitních studií, které prokazují účinnost i bezpečnost stimulačních laxativ.
Považujeme za nezbytné zdůraznit, že varování před laxativy ze strany lékařů lze považovat za chybu. Mnozí pacienti bez těchto laxativ nemohou žít. A takové varování obsahuje téměř každá česká učebnice interny nebo gastroenterologie (jen namátkou jsou to všechny tradiční Mařatkovy učebnice či Kordačova učebnice) [2,3,16]. Recentní učebnice vnitřního lékařství [17] o stimulačních laxativech nehovoří, připouští užití salinických projímadel a nehovoří nic o zákazu projímadel. To lze považovat za určitý pokrok. Je ale jasné, že zde musíme hledat příčinu, proč se mýty přenáší z generace na generaci.
Naopak mnohé zahraniční učebnice či monografie o škodlivosti stimulačních laxativ vůbec nehovoří (např. klasická učebnice Sleisengera a Fordtrana) [4].
Jaké praktické chyby (mimo zakazování laxativ) lze v praktickém v přístupu českých lékařů najít?
- Indikace koloskopie u mladých pacientů se zácpou bez pozitivní rodinné anamnézy (koloskopie většinou nepřinese nic, co by pacientovi pomohlo).
- Doporučování zvyšování přijmu vlákniny u těch pacientů, kteří již mají doporučené množství (lékař si většinou neudělá analýzu množství přijímané vlákniny) (tab. 1).
Tab. 1. Množství vlákniny v gramech na 100 g potraviny (doporučená denní dávka vlákniny je 25–30 g). Tab. 1. Fibre quantity in grams per 100 grams of a foodstuff (the recommended daily dose of fibre is 25–30 g). 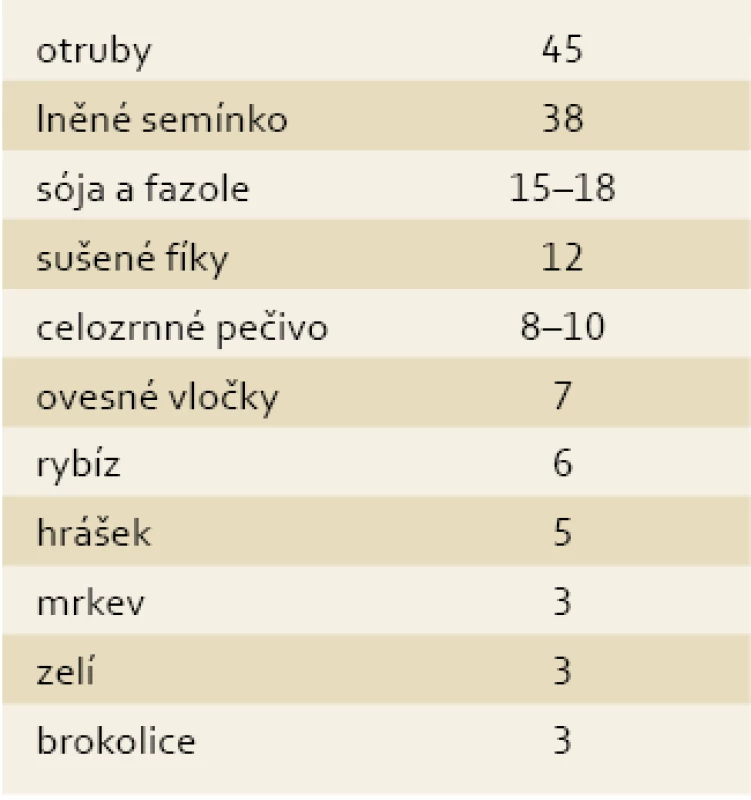
- Doporučení zvýšení přijmu vlákniny u pacientů s diagnózou syndromu dráždivého tračníku, kde vláknina může potíže (tj. hlavně bolesti) zhoršit.
- Zřídkavé indikace k defekografii a vyšetření transit time. Relativní nedostupnost těchto jednoduchých vyšetření v českých zdravotnických zařízeních, event. jejich nesprávné provádění. Bohužel, mnozí radiologové nechtějí defekografii vůbec provádět.
- Absence systematického provádění rehabilitace typu biofeedback. Jedná se o účinnou a prověřenou metodu, ale u nás se provádí jen výjimečně a často nesprávně. Pojišťovny metodu nehradí. Zbývá jen povzdech: „Hlavně že máme za každým rohem magnetickou rezonanci.“
- Provádění účinných operací u pacientů se syndromem ODS jen v několika málo českých nemocnicích.
- Absence komplexního přístupu, tj. všechna vyšetření a léčba v rámci jednoho zdravotnického zařízení. Přitom při troše dobré vůle se jedná o problematiku, kterou by měla zvládnout každá větší nemocnice, krajská a fakultní bezesporu. Vliv má asi i malá „finanční přitažlivost“ problematiky.
Bohužel, v některých oblastech gastroenterologie (např. endoskopie) sice patříme ke špičce, v přístupu k pacientům se zácpou máme však velké rezervy.
Vyšetření pacienta se zácpou
Základním zdrojem informací je anamnéza. Nezbytné jsou cílené dotazy na přítomnost příznaků, které definují zácpu. Již anamnesticky bychom měli zvážit možnost sekundární zácpy a základními vyšetřeními vyloučit její příčinu. Zvláštní důraz by se měl klást na lékovou anamnézu, neboť mnohé léky mohou být příčinou zácpy. Samozřejmostí by měl být i rozbor stravy (množství a tolerance vlákniny ve stravě) a pitného režimu.
Dalším krokem je objektivní a laboratorní vyšetření. Nezbytné je kvalitní provedení vyšetření per rektum. U většiny pacientů bychom, než přistoupíme k dalším specializovaným vyšetřením, měli zkusit pokus s úpravou příjmu vlákniny a eventuelně nácvik defekačního reflexu. Teprve při neúspěchu je vhodné indikovat další vyšetření.
Mezi nejdůležitější vyšetření, které přinášejí cenné informace, podle kterých se dále řídí i léčba, patří vyšetření času střevního tranzitu a defekografie. Anorektální manometre má význam menší, lze ji indikovat při podezření na anismus nebo poruchu senzitivity rekta. Koloskopické vyšetření vylučuje organické onemocnění tračníku, u mnohých pacientů se zácpou, zvláště mladých, nepřinese zásadní informace. Bohužel, v ČR se neprovádí balonkový evakuační test.
Laxativa
Laxativa patří mezi nejužívanější léky pacientů se zácpou. Většina preparátů je volně prodejných. Laxativa lze jednoduše rozdělit na několik skupin:
- a) Laxativa objemová – v podstatě se jedná o preparáty vlákniny, které zvětšují objem stolice. Vhodná jsou u pacientů s lehčí zácpou a jejich příjem je nutné doprovodit tekutinami. Efekt nastupuje do týdne. Jejich nevýhodou bývá, stejně jako u vlákniny, nadýmání.
- b) Laxativa osmotická – jedná se o osmoticky aktivní látky, které v lumen střeva váží vodu, a tím vyvolávají průjem. Jedná se o bezpečné preparáty, které se též využívají k očistě střeva před koloskopií nebo chirurgickými zákroky. Řadíme mezi ně iontové roztoky (síran hořečnatý, fosfát sodný), polyetylenglykol (Fortrans®) a laktulózu. Laktulóza je výborné změkčovadlo stolice u pacientů s divertikulózou a tuhou stolicí. Její efekt nastupuje do tří dnů a nevýhodou je nadýmání. Polyetylenglykol se většinou používá k přípravě střeva před koloskopií, ale lze jej užít i u pacientů se zácpou, kteří tolerují jeho nedobrou slanou chuť. Fortrans® je dostupný na lékařský předpis. Nevýhodou těchto laxativ je, že vyvolávají průjem.
- c) Laxativa kontaktní (stimulační) – kontaktní laxativa působí přímo na střevo a nevstřebávají se. V naší zemi jsou nejčastěji používána laxativa se sennosidy (různé čaje, Regulax®) a dále laxativa polyfenolové skupiny (pikosíran sodný – např. Guttalax® či bisacodyl Dulcolax®). Novinku představují bisacodylové čípky.
U nás nejčastěji používané laxativum je Guttalax®. Působí tak, že pikosíran se ve střevě činností střevních bakterií rozštěpí na difenol a ten přímo stimulačně působí na střevo. Účinek nastupuje po 6–12 hod.
Kontaktní laxativa se podávají večer a vyvolávají stolici ráno. Na rozdíl od osmotických laxativ nepůsobí průjem, ale formovanou stolici. - d) Laxativa ostatní – lze sem řadit glycerinové čípky či klyzma se sorbitolem a dokusát sodným (Yal®), byť se jedná též o laxativa osmotická.
Jak již bylo zmíněno, ohledně stimulačních laxativ existuje mnoho pověr a mýtů. Z tohoto důvodu je často nevyužívají ani pacienti, kteří z nich mají jednoznačný prospěch a kterým jiné způsoby léčby nepomáhají.
Lze proto jednoznačně tvrdit, že: Nebylo prokázáno, že by stimulační laxativa (zvláště polyfenolové skupina, tj. Guttalax® nebo sennosidy) poškozovaly střevo, a zhoršovaly tím jeho funkci [5]. U sennosidů a antrachinonů se někdy můžeme setkat s tmavým zbarvením sliznice střeva, která však nemá vliv na jeho funkci. Tento stav se nazývá melanosis coli [10].
Nebylo prokázáno, že by chronické užívání těchto laxativ vedlo ke změněné proliferaci epitelových buněk nebo ke klinicky významným změnám sekrece či hladiny střevních hormonů.
Není pravdou, že tato laxativa působí závislost. Vzhledem k tomu, že se nevstřebávají, není možné o závislosti ve farmakologickém smyslu tohoto slova ani hovořit.
Není pravdou, že kontaktní laxativa vykazují fenomén tolerance (tj. s dlouhodobým užíváním se snižuje účinnost a musí se užívat vyšší a stále vyšší dávky). V několika studiích bylo demonstrováno, že během až dvacetileté léčby Guttalaxem® došlo k průměrnému zvýšení dávky jen o 12 kapek/týden, a to pouze u poloviny pacientů. Jedná se tudíž pouze o malé zvýšení dávky (obr. 2) [12].
Obr. 2. Změna dávky pikosulfátu při délce léčby. Fig. 2. Picosulphate dose change with the treatment length. 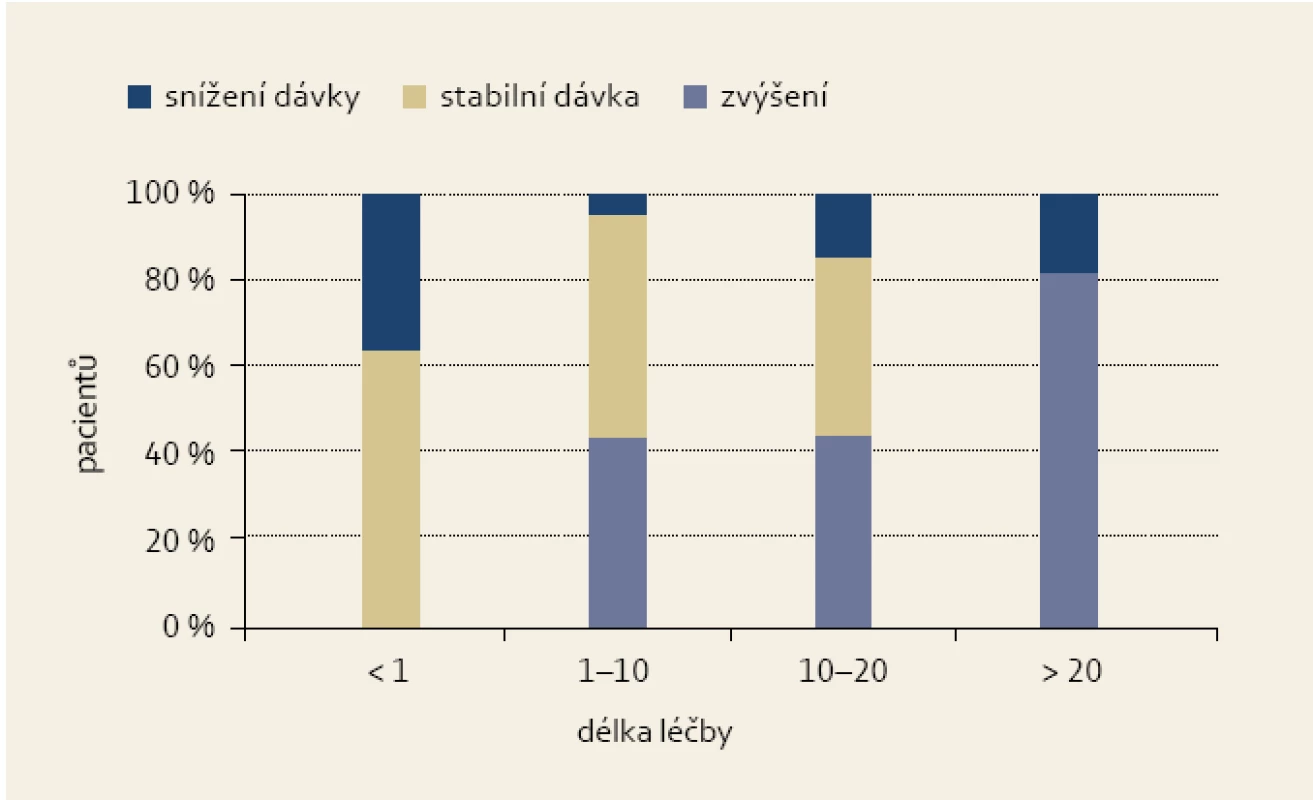
Není pravdou, že laxativa působí klinicky významné změny elektrolytů v séru. Pouze u pacientů, kteří zneužívají tato laxativa ve vysokých (čili nedoporučených) dávkách, dochází k depleci draslíku. Studie, které sledovaly vliv dlouhodobé léčby laxativy v doporučených dávkách, neprokázaly žádné významné změny hladin elektrolytů.
Není pravdou, že chronické užívání laxativ je nezávislým rizikovým faktorem rakoviny střeva.
Z uvedeného plyne, že není důvod se obávat i dlouhodobé léčby stimulačními laxativy v doporučených dávkách. Rozhodně je chybou před nimi pacienty zrazovat s falešnými argumenty, které byly zmíněny výše. Není-li jiné cesty pomoci pacientovi, pak tato laxativa jsou zcela bezpečná a velmi dobře účinná.
U některých pacientů dochází v souvislosti s jejich používáním k bolestem až křečím břicha. Může to být způsobeno nesprávným dávkováním, ale pokud nedojde k ústupu obtíží po snížení dávky a jsou-li tyto výrazné, je nutné laxativum zaměnit za jiné nebo zkusit jiný způsob léčby.
Zajímavou otázkou může být důvod, odkud pramení tolikrát opisované mýty a nepravdy ohledně stimulačních laxativ, které si s sebou do praxe nesou nejen absolventi lékařských fakult, ale mnohdy jsou rozšířeny i v laické veřejnosti. Zčásti se jedná o chybné výsledky studií, které uvedené otázky sledovaly jako první. Jejich výsledky se velmi rychle rozšířily a lékařská veřejnost je vzala za své. Nicméně studie, které tyto výsledky korigovaly či zcela negovaly, zůstaly již téměř nepovšimnuty.
Seznam laxativ s vysvětlením mechanizmu účinku uvádí tab. 2.
Tab. 2. Přehled volně prodejných laxativ, indikace, výhody a event. nevýhody. Tab. 2. Overview of non-prescription laxatives, indications, advantages and possible disadvantages. 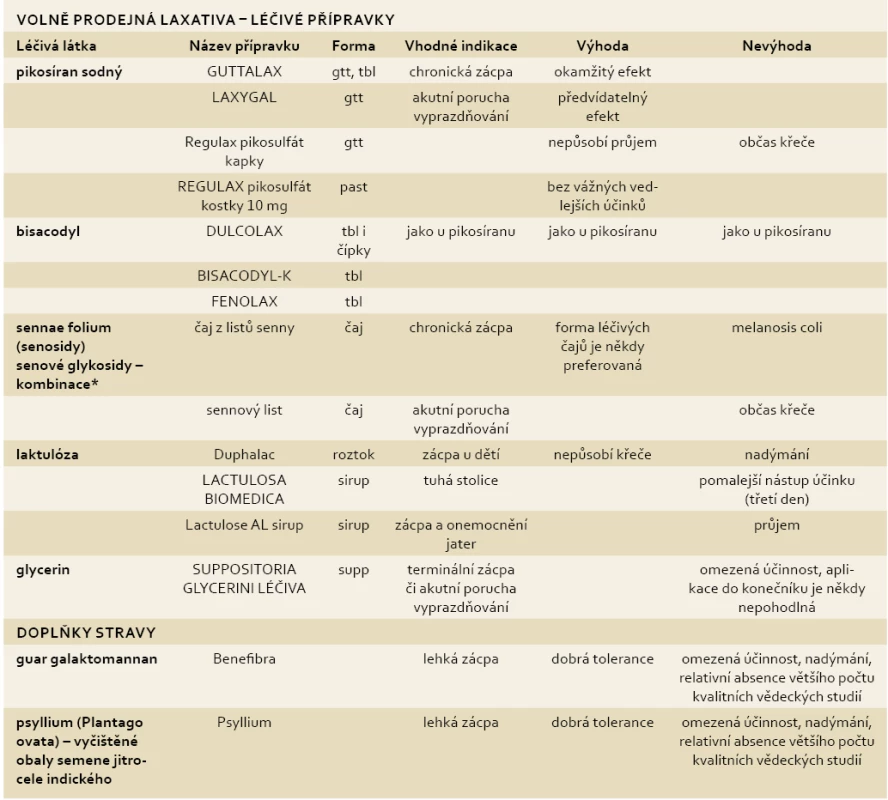
Aktuální studie s laxativy
V poslední době byly zveřejněny výsledky dvou studií, které potvrzují účinnost i bezpečnost stimulačních laxativ – jmenovitě pikosulfátu sodného a bisacodylu [14,15]. Jedná se o inaktivní strukturální analoga, za jejichž taxativní účinek zodpovídá jejich společný metabolit bis-(p-hydroxyfenyl)-pyridyl-2-methan (BHPM). K metabolické aktivaci pikosulfátu dochází působením sulfatázy, produkované bakteriemi v tlustém střevě; aktivace bisacodylu je zprostředkována endogenními deacetylázami sliznice tenkého a tlustého střeva (k zajištění aktivace v tračníku se bisacodyl vyrábí ve formě potahovaných tablet).
Obě randomizované studie byly představeny na DDW 2010 v New Orleans a následně publikovány in extenso.
Prof. Kamm, uznávaný odborník na danou problematiku, provedl se svými kolegy randomizovanou studii, v níž byli pacienti se zácpou randomizováni v poměru 2 : 1 do skupiny s bisacodylem (247 pacientů) nebo do skupiny s placebem (121 pacientů). Studie probíhala ve 27 centrech ve Velké Británii. Pacienti v léčené skupině užívali po dobu čtyř týdnů 10 mg bisacodylu per os večer. Hlavní sledovanou veličinou byla změna počtu spontánních defekací za týden. Tato hodnota se významně zvýšila jen ve skupině léčené (tab. 3). Léčba bisacodylem byla spojena se stejnou četností nežádoucích účinků jako užívání placeba s výjimkou bolestí břicha a průjmu. Důležitá je skutečnost, že průměrná týdenní dávka bisacodylu poklesla z 56 mg v prvním týdnu na 45 mg v posledním týdnu [14].
Tab. 3. Účinnost pikosulfátu sodného a bisacodylu ve srovnání s placebem [14,15]. Tab. 3. Efficacy of sodium picosulphate and bisacodyl compared to placebo [14,15]. ![Účinnost pikosulfátu sodného a bisacodylu ve srovnání s placebem [14,15].
Tab. 3. Efficacy of sodium picosulphate and bisacodyl compared to placebo [14,15].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/06c6c0e1bdbbd636ffc531b16b735443.png)
Druhou studii publikoval prof. Mueller-Lissner, v níž bylo 367 pacientů randomizováno do skupiny s pikosulfátem sodným nebo placebem v poměru 2 : 1. Léčená skupina užívala 18 kapek (10 mg) pikosulfátu denně a bylo povoleno postupné snižování dávky. Hlavní sledovaná veličina byla totožná jako v první studii. I zde došlo k významnému vzestupu průměrného počtu stolic (tab. 3). Ani v této studii nebyly zaznamenány významnější vedlejší účinky pikosulfátu.
Lze shrnout, že dvě recentní randomizované studie prokazují vysokou účinnost a bezpečnost bisacodylu i pikosíranu sodného v léčbě zácpy. Obě látky jsou účinnější než placebo a zásadním způsobem zvyšují kvalitu života. Léčba byla velmi dobře snášena.
Samozřejmě lze namítnout, že randomizované a placebem kontrolované studie prokazující dlouhodobou účinnost těchto látek chybí. Takové studie jsou bezpochyby neetické (nelze ponechat pacienty se zácpou dlouhodobě na placebu), a tudíž nebudou pravděpodobně nikdy provedeny.
Autor deklaruje, že v souvislosti s předmětem studie nemá žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 1. 7. 2012
Přijato: 27. 7. 2012
MUDr. Jan Martínek, Ph.D.
Interní klinika 1. LF UK a ÚVN
U Vojenské nemocnice 1200
160 00 Praha 6
jan.martinek@volny.cz
Zdroje
1. Longstreth GF, Thompson WG, Chey WD et al. Functional bowel disorders. Gastroenterology 2006; 130(5): 1480–1491.
2. Mařatka Z et al. Praktická gastroenterologie. Praha: St Zdrav Nakl 1964.
3. Mařatka Z. Klinická gastroenterologie. Praha: Avicenum 1988.
4. Feldman M, Friedman LS, Brandt LJ et al. Sleisenger and Fordtran’s Gastrointestinal and Liver Disease. 8th ed. Philadelphia: Saunders-Elsevier 2006.
5. Müller-Lissner SA, Kamm MA, Scarpignato C et al. Myths and misconceptions about chronic constipation. Am J Gastroenterol 2005; 100(1): 232–242.
6. Redmond JM, Smith GW, Barofsky I et al. Physiological tests to predict long-term outcome of total abdominal colectomy for intractable constipation. Am J Gastroenterol 1995; 90(5): 748–753.
7. Baker JT, Harvey RF. Bowel habit in thyrotoxicosis and hypothyroidism. Br Med J 1971; 1(5744): 322–323.
8. Parisi GC, Zilli M, Miani MP et al. High-fiber diet supplementation in patients with irritable bowel syndrome (IBS): a multicenter, randomized, open trial comparison between wheat bran diet and partially hydrolyzed guar gum (PHGG). Dig Dis Sci 2002; 47(8): 1697–1704.
9. Tzavella K, Schenkirsch G, Riepl RL et al. Effects of long-term treatment with anthranoids and sodium picosulphate on the contents of vasoactive intestinal polypeptide, somatostatin and substance P in the rat colon. Eur J Gastroenterol Hepatol 1995; 7(1): 13–20.
10. Ghadially FN, Walley VM. Melanoses of the gastrointestinal tract. Histopathology 1994; 25(3): 197–207.
11. Geboes K. Laxatives and intestinal epithelial cells: a morphological study of epithelial cell damage and proliferation. Verh K Acad Geneeskd Belg 1995; 57(1): 51–74.
12. Bengtsson M, Ohlsson B. Retrospective study of long-term treatment with sodium picosulfate. Eur J Gastroenterol Hepatol 2004; 16(4): 433–434.
13. Ryan F, Anobile T, Scutt D et al. Effects of oral sodium picosulphate Picolax on urea and electrolytes. Nurs Stand 2005; 19(45): 41–45.
14. Kamm MA, Mueller-Lissner S, Wald A et al. Oral bisacodyl is effective and well tolerated in patients with chronic constipation. Clin Gastroenterol Hepatol 2011; 9(7): 577–583.
15. Mueller-Lissner S, Kamm MA, Wald A et al. Multicenter, 4-week, double-blind, randomized, placebo controlled trial of sodium picosulfate in patients with chronic constipation. Am J Gastroenterol 2010; 105(4): 897–903.
16. Kordač V et al. Vnitřní lékařství II. Praha: Avicenum 1988.
17. Češka R et al. Interna. Praha/Kroměříž: Triton 2010.
Štítky
Dětská gastroenterologie Gastroenterologie a hepatologie Chirurgie všeobecná
Článek vyšel v časopiseGastroenterologie a hepatologie
Nejčtenější tento týden
2012 Číslo 4- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
-
Všechny články tohoto čísla
- Zácpa na okraji?
- Zácpa a přežívající mýty. Laxativa
- Neobvyklá příčina anémie a střevní obstrukce u mladého pacienta
- Zácpa a hypofunkce štítné žlázy. Mýtus nebo skutečnost?
- Syndrom solitárního rektálního vředu
- Defekografie
- Radioizotopové vyšetření segmentální pasáže tlustým střevem pomocí 67Ga-citrátu
- Úspěšná léčba pacientky s obstrukčním defekačním syndromem
- Mezenteriálna fibromatóza ako príčina náhlej príhody brušnej
- Doporučený postup pro diagnostiku a léčbu anémie u IBD
-
Dlouhodobé výsledky terapie infliximabem u pacientů s ulcerózní kolitidou
Pokračování studií ACT-1 a ACT-2 - Flexibilní ezofagogastroskopie – jakých nálezů si má všímat gastroenterolog v hypofaryngu a hrtanu?
- Endoskopická polypektomie – jak dosáhnout standardu kvality v roce 2012?
- Liečba spontánnej baktériovej peritonitídy
-
Kvalita života je důležitým faktorem indikační rozvahy u nemocných s karcinomem pankreatu
Multicentrická prospektivní studie - Nová sekce Diskuzní fórum
- Vleklé dyspepsie: co a jak v běžné praxi
- Správná odpověď na kvíz
- 44th congress of the European Pancreatic Club (EPC) and PROMED symposium in 2012
- Dulcolax® čípky
- Gastroenterologie a hepatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Defekografie
- Zácpa a hypofunkce štítné žlázy. Mýtus nebo skutečnost?
- Syndrom solitárního rektálního vředu
- Liečba spontánnej baktériovej peritonitídy
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



