Rekonstrukční laparoskopie v dětské urologii
Authors:
M. C. Smaldone; D. D. Sweeney; S. G. Docimo; M. C. Ost
Authors‘ workplace:
University of Pittsburgh
; Department of Urology
Published in:
Urol List 2010; 8(1): 43-51
Overview
Spektrum laparoskopických výkonů při léčbě dětské populace prodělalo dramatický vývoj. Původně diagnostická modalita užívaná k identifikaci nehmatných varlat se dnes běžně užívá při složitých rekonstrukčních procedurách, jakou je například pyeloplastika. Laparoskopická orchiopexe a nefrektomie jsou dnes zavedené techniky, které se provádí v mnoha centrech. Studie zabývající se laparoskopickou parciální nefrektomií, adrenalektomií a resekční pyeloplastikou uvádějí, že tyto techniky jsou spojeny s kratší dobou hospitalizace. Délka výkonu je srovnatelná s délkou otevřené operace a dále se snižuje spolu se zlepšující se zkušeností operatéra. Počáteční zkušenosti s laparoskopickou reimplantací močovodu a laparoskopicky asistovanou rekonstrukční operací močového měchýře ukazují povzbuzující výsledky, a to s ohledem na proveditelnost výkonu, délku hospitalizace i kosmetický výsledek.
Klíčová slova:
laparoskopie, minimálně invazivní, pediatrie, urologie
ÚVOD
Od zavedení diagnostické laparoskopie v rámci vyšetřování nehmatných varlat [1] se užívání laparoskopické techniky v pediatrické urologii postupně rozšířilo od běžných diagnostických vyšetření až po nedílnou součást složitějších rekonstrukčních procedur. Navzdory tomuto vývoji se však laparoskopie jako metoda pro léčbu urologických onemocnění u dětské populace vyvíjí mnohem pomaleji než u populace dospělých pacientů. Tuto skutečnost lze pravděpodobně přičítat vynikající míře účinnosti, jíž dosahuje běžná otevřená operace, delšímu trvání laparoskopického výkonu a strmé učební křivce spolu s vyššími náklady na hospitalizaci bez jakéhokoliv měřitelného rozdílu v délce rekonvalescence. Navzdory tomu však zdokonalení instrumentace, robotické technologie a kreativita operatérů podpořily účinnost léčby dětských pacientů minimálně invazivním způsobem. Výhody laparoskopické techniky zahrnují lepší kosmetický výsledek, signifikantní zvětšení umožňující lepší viditelnost, zmírnění pooperační bolestivosti a kratší dobu hospitalizace. Autoři tohoto článku hodnotí současné postavení laparoskopie v dětské urologii.
ANESTEZIE
Laparoskopie je obvykle dětmi dobře snášena. Mezi anatomické a fyziologické rysy, které odlišují populaci dětských pacientů od dospělých, patří vysoká kompliance stěny hrudníku, brániční dýchání, srdeční výdej závisející na tepové frekvenci v důsledku nižší kompliance komor. Vytvoření pneumoperitonea, nižší dechová kompliance a vyšší tlak v dýchacích cestách představují obavu z nedostatečné saturace kyslíkem [2].
Halamachi et al retrospektivně hodnotili dopad extraperitoneální vs intraperitoneální insuflace oxidem uhličitým u 62 pacientů s cílem posoudit vliv pneumoperitonea na kardiopulmonální funkci. Zjistili, že navzdory fyziologickým změnámve frekvenci dýchání a maximálnímu tlaku v dýchacích cestách byly změny tepové frekvence a saturace kyslíkem pouze zanedbatelné [3]. Podobné výsledky zaznamenala rovněž malá retrospektivní studie zkoumající laparoskopický přístup u dětí s komplikovanějšímí komorbiditami (např. onemocnění ledvin v terminálním stadiu těsně před transplantací orgánu [4] nebo ventrikuloperitoneální zkrat [5]).
KOMPLIKACE
Nejnovější studie zabývající se laparoskopickými technikami u dospělé populace uvádějí 12–16% míru výskytu komplikací [6–7]. K dispozici však máme pouze malý počet studií, které by se zabývaly výskytem komplikací po laparoskopickém výkonu u dětských pacientů. Peters et al ve své studii zahrnující 5 400 laparoskopických případů (provedených celkem 153 dětskými urology) uvádějí 5,4% míru výskytu komplikací. Po vyloučení případů špatně aplikované insuflace se však incidence komplikací snižuje na pouhých 1,2 % (0,4 % z nich vyžadovalo další chirurgickou intervenci). Peters se svými kolegy dospěli k závěru, že nejvýznamnějším predikátorem výskytu komplikací je zkušenost operatéra s laparoskopickou technikou [8]. Eposito et al ve svém hodnocení napříč různými institucemi (zahrnujícím 701 laparoskopických výkonů) uvádějí výskyt komplikací u 19 případů (2,7 %), z nichž u šesti pacientů bylo nutné přejít k otevřené operaci (bez výskytu mortality) [9]. Zajímavým zjištěním je fakt, že zkušenost operačního týmu v této studii nesouvisela s mírou výskytu komplikací. Výsledky těchto studií znovu potvrzují skutečnost, že laparoskopická operace u dětské populace představuje bezpečnou modalitu, která je spojena s minimální mortalitou a nízkou mírou výskytu komplikací. Na obavu ze zvýšení míry komplikací v závislosti na rozšíření provádění laparoskopických výkonů a zvýšení stupně náročnosti Farhat et al vysvětlují, že nácvik laparoskopické techniky pod kvalifikovaným dohledem představuje bezpečný způsob představení náročnějších laparoskopických technik lékařům bez zkušeností s tímto typem operace [10].
ŘEŠENÍ NEHMATNÝCH VARLAT
Diagnostická laparoskopie u pacientů s kryptorchismem
Diagnostická laparoskopie, poprvé popsána v roce 1976 Cortesim et al [1], se stala zlatým standardem při vyšetřování a léčbě nehmatných varlat. Nejnovější studie uvádějí, že u 31–83 % pacientů jsou během laparoskopického vyšetření nehmatného varlete detekovány slepě zakončené struktury semenného provazce nebo varlata uložená v dutině břišní [11–15]. Barqawi et al identifikovali u 67 % z 27 pacientů, kteří již podstoupili inkvinální exploraci, varle v tříselném kanále nebo varle v dutině břišní [13]. Cisek et al uvádějí, že diagnostická laparoskopie představuje specifickou techniku, která dosahuje vysoce konzistentních výsledků, a umožňuje změnu operačního přístupu u 50–60 % pacientů (ve srovnání s otevřenou explorací) [17]. U řady pacientů může diagnostické laparoskopické vyšetření rovněž eliminovat nutnost další otevřené explorace či usnadnit provádění otevřené nebo laparoskopické orchiopexe.
V rámci vyšetřovacích technik nehmatných varlat byly popsány další alternativní metody. Belman et al u skupiny 22 pacientů s hypertrofovaným unilaterálním hmatným varletem identifikovali během revize skrota před laparoskopickým vyšetřením atrofovaný zbytek varlete u 91 % jedinců [18]. Rozhodnutí, zda provést nejprve inkvinální nebo laparoskopickou revizi dutiny břišní, závisí na výsledku fyzikálního vyšetření a představuje doposud předmět diskuze. Důkazy přesto jasně nasvědčují tomu, že pakliže počáteční otevřená revize tříselného kanálu neumožní stanovit jednoznačný závěr, měla by být v rámci diagnostiky a léčby nehmatného varlete jako další krok indikována laparoskopická revize. Náš současný protokol spočívá v provádění vyšetření v anestezii. V případě podezření na přítomnost skrotálního uzlíku přistoupíme k otevřené revizi skrota. Teprve v případě negativního nebo nejednoznačného výsledku přistoupíme k laparoskopické revizi.
Laparoskopická orchiopexe
Laparoskopická technika pro léčbu varlat umístěných v dutině břišní byla indikována v rámci rozšíření diagnostiky. Impulzem pro vývoj laparoskopických technik bylo obtížné dosažení efektivního výsledku otevřené orchiopexe u pacientů s vysoko lokalizovanými nesestouplými varlaty. Docimo et al ve své metaanalýze zabývající se technikami otevřené orchiopexe hodnotili míru účinnosti v závislosti na typu zvolené techniky a dospěli k závěru, že vysoká míra selhání ponechává dostatečný prostor pro zlepšení [17]. Doposud byla popsána řada různých technik laparoskopické orchiopexe dosahující srovnatelné míry účinnosti a námi používaný přístup byl již také popsán.
Lindgren et al zaznamenali při léčbě 36 pacientů (celkem 44 nehmatných varlat) 93% míru úspěšnosti bez jakýchkoliv známek testikulární atrofie [18]. Pilotním studiím zabývajícím se laparoskopickou orchiopexí (jakkoliv se zdály být povzbudivé) je vytýkána skutečnost, že pocházejí z center specializujících se na laparoskopické techniky, v nichž je léčen pouze malý počet pacientů s tímto onemocněním [18–24]. Touto otázkou se zabývají Baker a Docimo et al ve velké multiinstucionální analýze, v níž prokázali, že laparoskopická technika dosahuje vynikající míry úspěšnosti (ve srovnání s klasickou otevřenou orchiopexí). Mezi centry nebyl zaznamenán žádný signifikantní rozdíl v míře úspěšnosti ani míře výskytu komplikací v závislosti na objemu prováděných výkonů [25].
Doposud nebyla stanovena žádná kritéria pro volbu mezi jednofázovým výkonem, při němž jsou cévy ponechány intaktní, nebo jedno- či dvoufázovým výkonem podle Fowlera-Stephense, rozhodnutí je tedy poměrně obtížné. Některá centra upřednostňují provádění univerzálního dvoufázového výkonu, jiná jsou zastánci selektivnějšího přístupu. Při volbě vhodného přístupu nám může pomoci peroperační měření vzdálenosti varlete od vnitřního inkvinálního prstence, vyšetření anatomických parametrů semenného provazce nebo posouzení, zda je varle schopno dosáhnout protějšího inkvinálního prstence. Baker et al zaznamenali následující incidenci atrofie varlete: 2,2 % po primární laparoskopické orchiopexi, 22 % po jednofázovém výkonu podle Fowlera-Stephense a 10 % po dvoufázové orchiopexi podle Fowlera-Stephense [25]. Při srovnání laparoskopické orchiopexe s výsledky otevřené orchiopexe nasvědčují první důkazy tomu, že laparoskopická orchiopexe představuje efektivní metodu léčby nehmatného nesestouplého varlete, která je spojena s nízkým rizikem.
OPERACE LEDVINY
Laparoskopická nefrektomie se stala zlatým standardem léčby u dospělých pacientů. Své místo si tato technika získala rovněž v pediatrické urologii. Poprvé byla popsána v roce 1992 Kavousiim a Koylem [26]. Další studie prokázaly efektivitu laparoskopické nefrektomie, parciální nefrektomie, heminefrektomie a nefroureterektomie při léčbě onemocnění vyvolaných různými příčinami u dětských pacientů.
Laparoskopická nefrektomie
Laparoskopická nefrektomie v dětské populaci je nejčastěji indikována u pacientů s nefunkčními ledvinami, u nichž je dysfunkce vyvolána obstrukční uropatií, refluxem nebo implantací ektopického močovodu. Ačkoliv byl původně pro laparoskopickou nefrektomii navržen transperitoneální přístup, lze užít rovněž přístup retroperitoneální (tab. 1). Při retroperitoneálním přístupu (který byl navržen ke
snížení incidence komplikací, jako je například vznik adhezí, poranění střeva nebo vznik ilea po výkonu [27]) se vyhneme přímému vstupu do peritoneální dutiny. Vzhledem k tomu, že u žádného z přístupů nebyl prokázán konkrétní benefit, závisí volba přístupu na osobní preferenci operatéra.
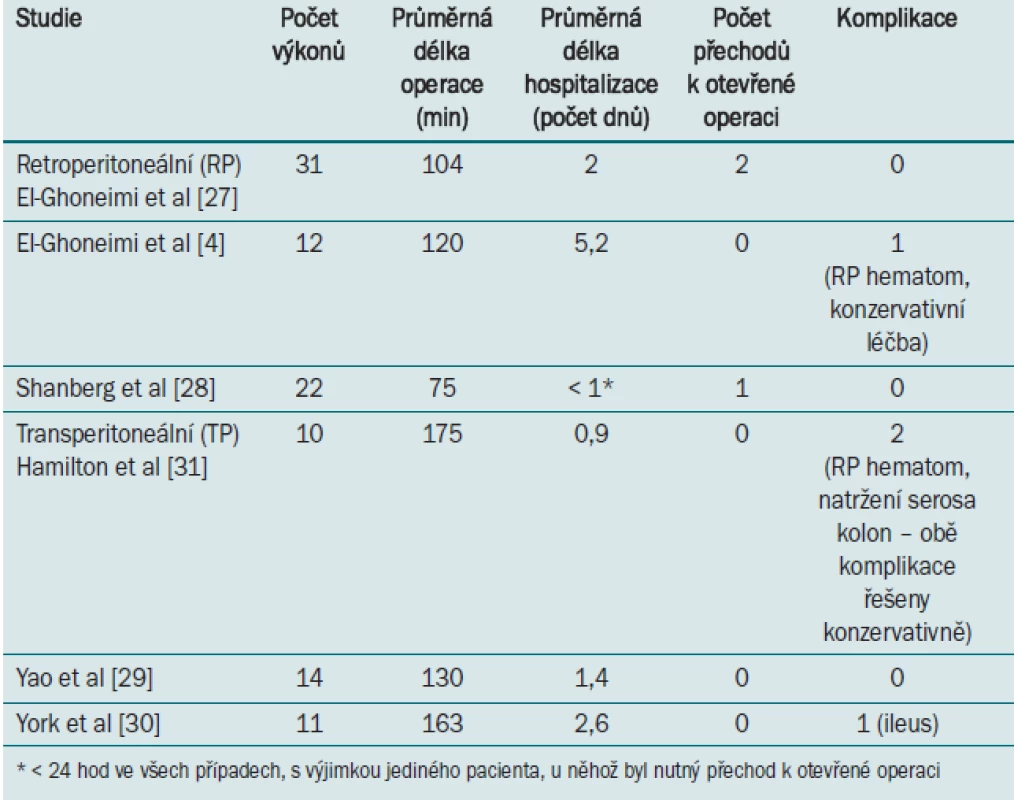
Počáteční studie popisují laparoskopickou nefrektomii jako účinnou a bezpečnou techniku s nízkou incidencí přechodu k otevřené operaci [27–30]. El Ghoneimi et al v roce 1998 popsali svou první zkušenost s 42 retroperitoneálními laparoskopickými výkony (u 41 dětí). Z celkem 31 pacientů podstupujících laparoskopickou nefrektomii vyžadovali pouze dva přechod k otevřenému výkonu z důvodu neidentifikovaných polárních cév. Průměrná délka operace byla 104 min, s průměrnou délkou hospitalizace dva dny [27]. Hamilton et al retrospektivně srovnávali 20 pacientů podstupujících otevřenou a laparoskopickou nefrektomii při léčbě benigního onemocnění. U pacientů podstupujících laparoskopický výkon byla zaznamenána významně kratší doba hospitalizace (22,5 vs 41,3 hod) bez signifikantního rozdílu v délce trvání operace [31]. El-Ghoneimi et al retrospektivně srovnávali otevřenou a laparoskopickou nefrektomii u 18 vysoce rizikových pacientů s renálním onemocněním v terminálním stadiu před transplantací orgánu. Ve své studii nezaznamenali žádný výskyt pooperačních komplikací ani nutnost přechodu k otevřenému zákroku. Průměrná délka hospitalizace byla kratší u pacientů podstupujících laparoskopický výkon bez významného rozdílu v průměrné délce operace [4]. Laparoskopická nefrektomie se rychle stává zlatým standardem při léčbě dětských pacientů.
Laparoskopická parciální nefrektomie, heminefrektomie a nefroureterektomie
Primární indikací pro parciální nebo heminefrektomii u dětské populace je odstranění nefunkčního horního nebo dolního pólu z důvodu zdvojeného vývodného systému. Na rozdíl od dospělých pacientů, u nichž je obvykle parciální nefrektomie indikována pro léčbu maligních onemocnění, je laparoskopický přístup u pediatrické populace díky jasné anatomické a cévní vrstvě mezi horním a dolním zdvojeným systémem mnohem přímočařejší, což snižuje riziko poškození cévního zásobení zbývajícího pólu [32]. Ačkoliv Jordan a Winslow [33] původně popsali provedení laparoskopické operace pomocí transperitoneálního přístupu, brzy se začal užívat také laterální retroperitoneální přístup a retroperitoneální přístup v poloze na břiše (tab. 2). Borzi a Yeung doporučují posteriorní retroperitoneální přístup pro izolovanou excizi ledviny nebo pólu ledviny (bez rozšířené ureterektomie), zatímco laterální reroperitoneální přístup nabízí lepší odhalení ektopicky lokalizovaných ledvin a distálního močovodu. Dále se domnívají, že transperitoneální přístup by měl být vyhrazen pouze pro ty případy, kdy očekáváme úplné odstranění jedné poloviny ledviny se současnou rekonstrukcí dolních cest močových [34]. Tento typ výkonu provádíme výhradně transperitoneálním přístupem, který nabízí vynikající expozici a dosahuje výborných výsledků.

Menší počáteční retrospektivní studie dokumentující laparoskopickou parciální nefrektomii horního nebo dolního pólu prokázala, že laparoskopická technika zajišťuje lepší zvětšení operačního pole, minimální ztrátu krve, rychlejší rekonvalescenci a méně rozsáhlé jizvení ve srovnání s kontrolní skupinou podstupující otevřenou operaci [35–36]. Větší retrospektivní studie uvádějí nízkou míru výskytu pera pooperačních komplikací, která je srovnatelná s otevřenou operací [35–36]. El-Ghoneimi et al při srovnání 15 laparoskopických a 13 otevřených parciálních nefrektomií nezjistili žádný rozdíl ve ztrátě krve během výkonu (< 20 ml) ani délce trvání operace (152 min vs 146 min). Pacienti podstupující laparoskopickou operaci však byli hospitalizováni po významně kratší dobu (1,4 vs 3,9 dnů) [39]. Robinson et al srovnávali 22 výkonů – parciální nefrektomie pomocí retroperitoneálního nebo otevřeného přístupu – u pacientů podstupujících laparoskopický zákrok zaznamenali kratší dobu hospitalizace a nižší potřebu aplikace analgetik [40]. Tyto výsledky potvrdili Lee et al v retrospektivní studii, v níž srovnávali skupinu 28 dětských pacientů (odpovídajícího věku), kteří podstoupili otevřenou parciální nefrektomii, s pacienty podstupujícími laparoskopickou parciální nefrektomii [41]. Robinson et al však také uvádějí, že laparoskopická operace je dražší ($ 6 125 vs $ 4 244) a výrazně delší (průměrná délka operace 200,4 min vs 113,5 min) [40]. Piaggio et al v nedávné době publikovali studii uvádějící nízkou míru komplikací (jeden případ hernie omenta a jeden urinom) u 14 dětí podstupujících laparoskopickou parciální nefrektomii, která byla srovnatelná s mírou zaznamenanou u 20 pacientů stejného věku, kteří podstoupili otevřenou parciální nefrektomii [42]. Obecně lze říci, že operace pomocí retroperitoneálního i transperitoneálního přístupu je efektivní a bezpečná technika spojená s minimální pooperační morbiditou dokonce u mladších dětí a průměrnou délkou výkonu srovnatelnou s délkou klasické otevřené operace.
Laparoskopická pyeloplastika
Po prvním výkonu v roce 1995 [43] prodělala laparoskopická pyeloplastika u pediatrické populace podobný vývoj jako ostatní formy laparoskopických operací ledviny. V současné době se laparoskopická pyeloplastika provádí pomocí transperitoneálního nebo retroperitoneálního přístupu (tab. 3). Ačkoliv při provádění transabdominální techniky existuje teoretické riziko vzniku intraabdominálního poranění, toto je ve skutečnosti vzácné [44]. Zastánci retroperitoneálního přístupu argumentují snazší preparací, při tomto přístupu však máme k dispozici menší pracovní pole v retroperitoneu, což vzhledem k rozměrům dětí a kojenců celý výkon znesnadňuje. Rovněž není úplně zřejmé, zda není křížící céva v tomto případě snadněji přehlédnutelná [44]. Volba přístupu by měla v každém případě vycházet ze zkušenosti a preference operatéra.
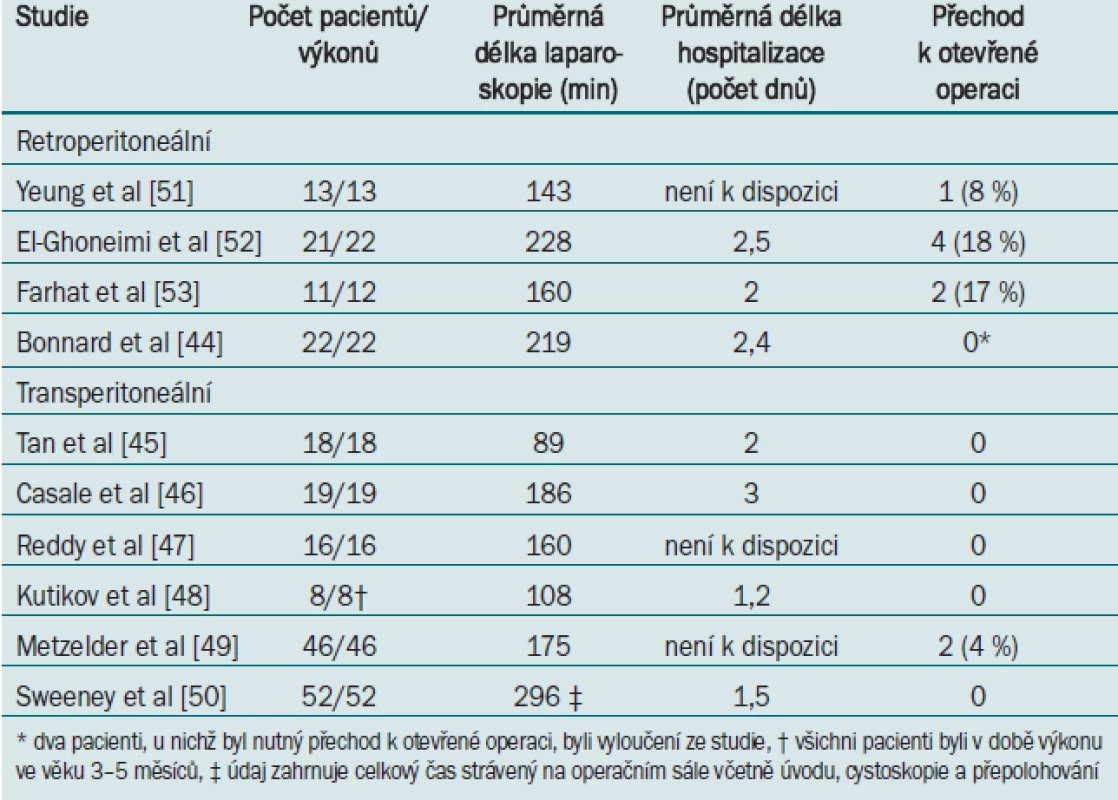
V roce 1999 publikovali Tan et al první studii dokumentující výsledky transperitoneální laparoskopické resekční pyeloplastiky při léčbě 18 pacientů [45]. Průměrná délka výkonu byla 89 min a u žádného z pacientů nebyl nutný přechod k otevřené operaci, ačkoliv dva pacienti vyžadovali z důvodu přetrvávající obstrukce opakované provedení pyeloplastiky. Další studie zabývající se transperitoneální pyeloplastikou uvádějí srovnatelnou míru úspěšnosti, a to dokonce u velmi malých dětí [45–49]. Největší doposud publikovaná studie byla provedena v našem centru a zahrnuje celkem 52 pacientů (průměrný věk 10,7 let), kteří podstoupili laparoskopickou transperitoneální pyeloplastiku. Střední délka hospitalizace byla jeden den, léčba měla 96% míru úspěšnosti bez výskytu peroperačních komplikací a nutnosti přechodu k otevřené operaci [50].
Yeung et al jako první publikovali studii dokumentující výsledky retroperitoneální laparoskopické resekční pyeloplastiky u 13 pacientů. Průměrná délka výkonu byla 143 min, u jednoho pacienta bylo nutné přejít k otevřené operaci [51]. El Ghoneimi et al ve své studii 22 případů retroperitoneální laparoskopické pyeloplastiky uvádějí průměrnou délku operace 228 min a průměrnou délku hospitalizace 2,5 dnů [52]. Ve čtyřech případech byl nutný přechod k otevřené operaci. Další menší studie uvádějí srovnatelnou míru úspěšnosti [44,53]. Bonnard et al v jediném doposud publikovaném retrospektivním srovnání laparoskopické vs otevřené pyeloplastiky zaznamenali u pacientů léčených pomocí retroperitoneální pyeloplastiky významně kratší dobu hospitalizace (2,4 vs 5 dní) a nižší spotřebu acetaminofenu po výkonu, ale také signifikantně delší trvání výkonu (219 vs 96 min) [44]. Výhody laparoskopického přístupu spočívají v potenciálně menším dyskomfortu v oblasti incize po výkonu, rychlejší rekonvalescenci a perfektním kosmetickém výsledku operace nadledviny.
OPERACE LEDVIN
Laparoskopická adrenalektomie
Laparoskopická adrenalektomie byla poprvé popsána na počátku devadesátých let minulého století a v současné době je považována za zlatý standard pro léčbu benigních lézí nadledvin v dospělé populaci. Pokrok v oblasti technologie a větší zkušenosti umožňují provádět laparoskopickou adrenalektomii rovněž pro léčbu metastazujících a primárních maligních onemocnění nadledviny. V uplynulých pěti letech se výhody laparoskopické léčby lézí nadledvin začaly využívat i při léčbě pediatrické populace.
Počáteční studie popisující retroperitoneální a transperitoneální laparoskopický přístup prokazují, že tyto techniky jsou bezpečné, účinné, dosahují kratší doby hospitalizace, minimální ztráty krve a vynikajícího funkčního výsledku s minimální mírou přechodu k otevřené operaci [54–55]. Skarsgard et al ve studii dokumentující 22 případů laparoskopické adrenalektomie u 21 dětí zaznamenali průměrnou délku výkonu 101 min, průměrnou délku hospitalizace 1,5 dnů. Pouze u jednoho pacienta byl nutný přechod k otevřené operaci z důvodu přítomnosti karcinomu v levé nadledvině a tumor trombu, který zasahoval do renální žíly [56]. Miller et al ve studii zahrnující 17 pacientů s lézí nadledviny o průměrné velikosti 4,8 cm uvádějí průměrnou délku výkonu 120 min, průměrnou odhadovanou ztrátu krve 25 ml a průměrnou délku hospitalizace 35 hod [57]. Další menší studie prokazují účinnost laparoskopické techniky při parciální adrenalektomii [54] i léčbě neuroblastomu [58]. V retrospektivní studii srovnávající výsledky u 60 dětí podstupujících otevřenou adrenalektomii a 4 dětí podstupujících laparoskopickou adrenalektomii při léčbě benigního onemocnění Standford et al zaznamenali srovnatelné náklady, srovnatelnou průměrnou ztrátu krve i průměrnou délku operace s významným rozdílem v délce hospitalizace (5,4 vs 2,7 dnů) [59]. Navzdory malé velikosti výše uvedených studií jsou výsledky laparoskopické adrenalektomie u dětské populace srovnatelné s výsledky u dospělé populace a prokazují, že u vybrané populace pacientů a v centrech disponujících zkušenými operatéry lze pomocí laparoskopické techniky odstranit téměř všechny typy tumorů nadledvin.
REKONSTRUKČNÍ OPERACE DOLNÍCH CEST MOČOVÝCH
Reimplantace močovodu
Klasická otevřená ureterovezikální reimplantace dosahuje u dětské populace vynikajících výsledků (95–98% míra úspěšnosti). Nejčastěji užívanou laparoskopickou technikou (která byla poprvé popsána na modelu prasete [60]) je extravezikální reimplantace. Autoři dvou menších studií se domnívají, že primární výhody laparoskopického přístupu – spočívající v kratší době hospitalizace, nižší morbiditě a lepším kosmetickém výsledku – nevyváží nevýhody v podobě technické náročnosti a delšího trvání výkonu (ve srovnání s klasickou otevřenou technikou) [61–62]. Ve studii dokumentující 71 reimplantací u 47 pacientů (23 unilaterálních a 24 bilaterálních operací) Lakshmanan et al modifikovali laparoskopický extravezikální přístup podle Lich-Gregoira a zaznamenali 100% míru úspěšnosti a nulový výskyt obstrukce či přetrvávajícího refluxu [63]. Autoři doporučují pečlivý výběr pacientů pro výkon. Domnívají se, že pro tuto techniku nejsou vhodní kandidáti s močovody vyžadujícími zúžení. Stejně tak pánev pacientů mladších čtyř let neposkytuje dostatečný pracovní prostor pro laparoskopickou operaci.
S cílem vyřešit tuto problematiku byl zaveden pneumovezikoskopický přístup [64]. Tento přístup spočívá v naplnění močového měchýře oxidem uhličitým prostřednictvím perkutánně zavedených portů (což umožňuje zlepšení viditelnosti) a provedení reimplantace pomocí Gil- Vernetovy nebo Cohenovy techniky. Gatti et al publikovali výsledky dosažené při obou intravezikálních technikách u celkem 29 pacientů. Uvádějí 63–83% míru úspěšnosti s delším trváním výkonu (ve srovnání s klasickou otevřenou technikou) [65]. Srovnatelnou míru úspěšnosti uvádí rovněž menší studie dokumentující výsledky endoskopické trigonoplastiky u 15 dětí [66].
Zdokonalená verze tohoto přístupu umožňuje zavedení laparoskopu transabdominálně namísto dřívějšího zavádění skrze močovou trubici, což mělo za následek omezení pohyblivosti. Yeung et al publikovali své zkušenosti s touto technikou u 16 dětských pacientů (7 bilaterálních, 23 refluxních močovodů). Uvádějí průměrnou délku výkonu 136 min (112 min při unilaterálním výkonu, 178 min při bilaterálním výkonu) a 96% celkovou míru úspěšnosti. Jeden případ vyžadoval přechod k otevřené operaci z důvodu chybného zavedení portu do extravezikálního prostoru [67]. Kutikov et al uvádějí při aplikaci této techniky u 32 pacientů 93% (primární vezikouretrální reflux) a 80% (primární obstrukce megaureteru) míru úspěšnosti [68]. Ačkoliv je srovnání výhod této techniky oproti otevřené operaci předmětem pouze malého počtu studií, je nepravděpodobné, že by tento složitý přístup nahradil účinnou techniku spočívající v provedení malé incize v oblasti podbřišku (pokud by nebyl prokázán konkrétní benefit).
Laparoskopicky asistovaná rekonstrukční operace
U dětských pacientů s neurogenním střevem nebo močovým měchýřem může být nutné v některých případech, z důvodu zlepšení kvality života, sebevědomí a posílení nezávislosti, provedení rekonstrukční operace. V minulosti se technika vytvoření kontinentního stomatu a antegrádní příprava střeva (ACE) prováděla v rámci otevřené operace s vytvořením incize ve střední čáře, což umožňovalo izolaci střevního segmentu pro vytvoření stomatu. Jordan a Winslow jako první v roce 1993 popsali ve své kazuistice provedení apendikovesikostomie [69]. Hendican et al jako první zdokumentovali studii osmi pacientů (průměrný věk 13,4 let), kteří podstoupili různé laparoskopicky asistované rekonstrukční techniky (např. augmentace močového měchýře, procedura podle Mitrofanova s využitím apendixu nebo zúženého ilea, ACE). Dospěli k závěru, že pomocí laparoskopicky asistované operace lze mobilizovat střevní segment a provést rekonstrukci prostřednictvím incize ve střední čáře nebo Pfannenstielovy incize, což vede k rychlejší rekonvalescenci pacienta a lepšímu kosmetickému výsledku [70].
Cadeddu et al srovnávali 11 případů laparoskopicky asistované ACE a/nebo vytvoření kontinentního močového stomatu s pěti případy klasické otevřené operace provedenými ve stejném období. Autoři zaznamenali srovnatelnou délku výkonu (6,1 vs 6,2 hod) s významným rozdílem v době návratu k normální stravě (2,3 vs 5,6 dnů) a průměrné době hospitalizace (4,1 vs 7,4 dnů) s minimálními komplikacemi [71]. V největší doposud publikované studii hodnotila naše skupina 31 pacientů podstupujících laparoskopicky asistovanou rekonstrukční operaci s provedením incize ve střední čáře nebo Pfannelstielovy incize pro celou řadu příčin. Autoři uvádějí, že pouze jeden pacient vyžadoval z důvodu adhezí přechod k otevřenému výkonu. Po průměrné době sledování 19 měsíců bylo 95 % ze 39 kontinentních stomat (u 29 pacientů) plně kontinentních a snadno katetrizovatelných [72]. První studie popisují augmentaci močového měchýře čistě pomocí laparoskopické techniky, v současné době však vzhledem k technickým nárokům na tento typ výkonu nejsou přijatelné. Spolu s rozšiřujícími se zkušenostmi provádí laparoskopicky asistovanou rekonstrukční operaci čím dále tím větší počet pediatrických urologů. Domníváme se tedy, že provádění dlouhé incize ve střední čáře je u této populace dětských pacientů poměrně zastaralý postup.
INKVINÁLNÍ OPERACE
Laparoskopická varikokelektomie
Incidence varikokély v dětské a adolescentní populaci se pohybuje v rozmezí 10–15 %. Bylo prokázáno, že v některých případech toto onemocnění ovlivňuje ipsilaterální růst varlat [73]. Predikovat, u kterých adolescentů dojde v důsledku varikokély k výskytu problémů s infertilitou, není doposud možné, za hlavní indikaci pro korekci varikokély lze v současné době považovat ipsilaterální testikulární hypotrofii. Bylo prokázáno, že u více než 80 % pacientů dojde po účinné léčbě k restituci růstu menšího varlete [74]. V minulosti byla nejoblíbenější možností léčby varikokély u dětských pacientů otevřená vysoká retroperitoneální ligace vasa spermatica interna (Palomova technika), která byla spojena s nízkou incidencí recidivy varikokély, ale vysokou mírou pooperačního vzniku hydrokély [75]. Studie publikované na počátku devadesátých let minulého století však uvádějí, že korekce varikokély pomocí laparoskopické techniky je bezpečná a účinná metoda, která dosahuje výsledků srovnatelných s otevřenou operací [76].
Několik studií srovnávalo laparoskopickou varikokelektomii s otevřenou technikou u dospělé populace [77–78]. Ačkoliv mezi jednotlivými studiemi lze nalézt podstatné rozdíly, většina z nich uvádí průměrně delší trvání výkonu, vyšší cenu, srovnatelnou účinnost a kratší dobu hospitalizace a lepší kosmetický výsledek. Díky nejnovějším technickým pokrokům, jako je například zavedení jediného trokaru (ve srovnání s původními až čtyřmi), uvádějí nejnovější studie snížení délky výkonu (spolu se zvyšující se zkušeností) [77–79]. Tyto výsledky byly potvrzeny i v pediatrické populaci. V randomizované kontrolované studii srovnávající 434 pacientů podstupujících laparoskopickou varikokelektomii a 220 pacientů podstupujících otevřenou varikokelektomii Podkamenev et al zaznamenali u pacientů po laparoskopii nižší incidenci hydrokély, komplikací s hojením rány, otoku varlete a šourku, průměrně kratší délku výkonu i délku hospitalizace a nižší spotřebu analgezie po výkonu [80]. Ve studii zahrnující 122 dětí a adolescentů Kyole et al uvádějí průměrnou délku operace 28 min (v posledních 28 případech dokonce průměrnou délku operace 14,6 min), dodatečný růst varlete u celkem 64/78 varlat po jednom roce (82 %) a vznik hydrokély u 6 pacientů [81]. Riccabona et al v nedávné době srovnávali čtyři operační techniky (laparoskopickou, se zachováním inkvinální arterie, standardní Palomovu techniku a modifikovanou Palomovu techniku) u 121 dětí, které podstoupiliy celkem 128 varikokelektomií. Srovnání těchto čtyř technik odhalilo významné rozdíly s ohledem na recidivu varikokély a vznik hydrokély. U celkem 19 pacientů, kteří podstoupili intraperitoneální laparoskopickou varikokelektomii, byly zaznamenány tři případy vzniku hydrokély (dvě reaktivní, u nichž došlo k samovolnému vymizení), dva případy přetrvávající nebo recidivující varikokély. U 84 % došlo k zvětšení objemu varlat [82]. Hassan et al v nedávné době zaznamenali ve studii zahrnující 79 laparoskopických varikokelektomií 22,8% míru výskytu hydrokély. Autoři této studie se domnívají, že incidence hydrokély po laparoskopické varikokelektomii může být podhodnocována [83]. Nejnovější studie využívající mikrochirurgické techniky však uvádějí snížení incidence hydrokély na 0–2 % [84]. Díky zdokonalení operační technologie lze v současné době laparoskopickou korekci varikokély provádět za kratší dobu a při nižší míře výskytu komplikací, což vede ke snížení nákladů ve srovnání s otevřenou operací.
ROBOTICKY ASISTOVANÁ OPERACE
Nejnovějším technologickým pokrokem v oblasti pediatrické laparoskopie je využití robotické technologie. Ačkoliv využití této technologie bylo nejprve popsáno u dospělé populace, několik studií dokumentuje její využití v pediatrické urologii. Mezi potenciální výhody roboticky asistované laparoskopické operace patří preciznější provedení sutury při rekonstrukci, lepší stereoskopické zobrazení, které nabízí pohled do hloubky operačního pole, a zlepšení zručnosti. Hlavní nevýhody naopak zahrnují vyšší cenu, absenci taktilní zpětné vazby, absenci portů a laparoskopických instrumentů v menší velikosti pro pediatrické pacienty [85]. Byly publikovány první studie dokumentující provedení kontinentní derivace moči pomocí apendixu [86] a heminefrektomie [87] u dětských pacientů. Olsen et al popsali pneumovezikální reimplantaci močovodu na modelu prasete [84]. Tato technika byla po rozšíření zahrnujícím extra- i intravezikální přístup aplikována také u dětských pacientů [88].
Technika precizního umisťování sutury při laparoskopické pyeloplastice se jeví jako vhodný kandidát pro robotickou aplikaci, která umožní zkrátit učební křivku laparoskopické operace. První studie zahrnující dětské pacienty prokázaly, že ačkoliv je tato technika technicky proveditelná a bezpečná, délka výkonu přesahuje délku klasické otevřené operace, a ve srovnání se standardní laparoskopickou pyeloplastikou nenabízí robotická technika žádnou prokazatelnou výhodu ve snížení pooperační morbidity [89–92]. Kutikov et al v nedávné době dokumentovali svou zkušenost s roboticky asistovanou pyeloplastikou. Tato malá studie (n = 9) zahrnovala novorozence o průměrném věku 5,6 měsíců. Autoři uvádějí průměrnou délku operace 122,8 min. U 78 % (n = 7) pacientů došlo k vymizení nebo zmírnění hydronefrózy, u 22 % (n = 2) nebyly při diuretické renografii odhaleny žádné známky obstrukce [93].
První výsledky roboticky asistované laparoskopie jsou povzbudivé a zajišťují další výzkum v této oblasti v pediatrické urologii. Autoři tohoto článku se domnívají, že v současné době je robotický systém nejvíce užitečný lékařům na počátku učební křivky. Jeho hlavní význam bude spočívat v lepší dostupnosti k minimálně invazivním technikám v centrech bez dostatečných zkušeností se složitějšími laparoskopickými technikami. Budeme doufat, že dojde k zdokonalení této technologie až na úroveň, kdy bude přinášet benefit i operatérům s profesionální kvalifikací s rekonstrukčními technikami.
ZÁVĚR
Spektrum provádění laparoskopických urologických výkonů u dětské populace se postupně rozšiřuje. V současné době jsou techniky, jakou je například laparoskopická revize u pacientů s nesestouplým varletem, ve většině center považovány za zlatý standard. Další techniky, jako jsou například laparoskopická pyeloplastika a laparoskopická rekonstrukční operace, byly zavedeny teprve před nedávnem a v současné době jsou k dispozici primárně v centrech s pokročilou zkušeností s laparoskopickými technikami. Spolu s rozšířením zkušeností s laparoskopickými technikami mezi větší počet urologů a zdokonalením technologie se bude jistě dále vyvíjet také pediatrická laparoskopie. Doufáme, že minimálně invazivní přístupy při léčbě urologických onemocnění budou v budoucnosti více dostupné také pro dětské pacienty.
Marc C. Smaldone, M.D.
Department of Urology
University of Pittsburgh
School of Medicine
3471 5th Avenue, Suite 700,
Pittsburgh, PA 15213-3232
smaldonemc@upmc.edu
Sources
1. Cortesi N, Ferrari P, Zambarda E et al. Diagnosis of bilateral abdominal cryptorchidism by laparoscopy. Endoscopy 1976; 8(1): 33–34.
2. Wedgewood J, Doyle E. Anaesthesia and laparoscopic surgery in children. Paediatr Anaesth 2001; 11(4): 391–399.
3. Halachmi S, El-Ghoneimi A, Bissonnette B et al. Hemodynamic and respiratory effect of pediatric urological laparoscopic surgery: a retrospective study. J Urol 2003; 170: 1651-1654; discussion 1654.
4. El-Ghoneimi A, Sauty L, Maintenant J et al. Laparoscopic retroperitoneal nephrectomy in high risk children. J Urol 2000; 164: 1076–1079.
5. Jackman SV, Weingart JD, Kinsman SL et al. Laparoscopic surgery in patients with ventriculoperitoneal shunts: safety and monitoring. J Urol 2000; 164(4): 1352–1354.
6. Cadeddu JA, Wolfe JS Jr, Nakada S et al. Complications of laparoscopic procedures after concentrated training in urological laparoscopy. J Urol 2001; 166(6): 2109-2111.
7. Gill IS, Kavoussi LR, Clayman RV et al. Complications of laparoscopic nephrectomy in 185 patients: a multi-institutional review. J Urol 1995; 154: 479–483.
8. Peters CA. Complications in pediatric urological laparoscopy: results of a survey. J Urol 1996; 155(3): 1070–1073.
9. Esposito C, Lima M, Mattioli G et al. Complications of pediatric urological laparoscopy: mistakes and risks. J Urol 2003; 169(4): 1490-1492; discussion 1492.
10. Farhat W, Khoury A, Bagli D et al. Mentored retroperitoneal laparoscopic renal surgery in children: a safe approach to learning. BJU Int 2003; 92(6): 617–620; discussion 620.
11. Esposito C, Damiano R, Gonzalez Sabin MA et al. Laparoscopy-assisted orchidopexy: an ideal treatment for children with intra-abdominal testes. J Endourol 2002; 16(9): 659–662.
12. Alam S, Radhakrishnan J. Laparoscopy for nonpalpable testes. J Pediatr Surg 2003; 38(10): 1534–1536.13. Barqawi AZ, Blyth B, Jordan GH et al. Role of laparoscopy in patients with previous negative exploration for impalpable testis. Urology 2003; 61(6): 1234–1237; discussion 1237.
14. Radmayr C, Oswald J, Schwentner C et al. Longterm outcome of laparoscopically managed nonpalpable testes. J Urol 2003; 170: 2409–2411.
15. Rodriguez A, Freire U, Orpez R et al. Diagnostic and therapeutic laparoscopy for nonpalpable testis. Surg Endosc 2003; 17(11): 1756–1758.
16. Belman AB, Rushton HG. Is an empty left hemiscrotum and hypertrophied right descended testis predictive of perinatal torsion? J Urol 2003; 170: 1674–1675; discussion 1675–1676.
17. Docimo SG. The results of surgical therapy for cryptorchidism: a literature review and analysis. J Urol 1995; 154(3): 1148–1152.
18. Lindgren BW, Darby EC, Faiella L et al. Laparoscopic orchiopexy: procedure of choice for the nonpalpable testis? J Urol 1998; 159(6): 2132–2135.
19. Merguerian PA, Mevorach RA, Shortliffe LD et al. Laparoscopy for the evaluation and management of the nonpalpable testicle. Urology 1998; 51 (5A Suppl): 3–6.
20. Lindgren BW, Franco I, Blick S et al. Laparoscopic Fowler-Stephens orchiopexy for the high abdominal testis. J Urol 1999; 162: 990–993; discussion 994.
21. Docimo SG, Moore RG, Adams J et al. Laparoscopic orchiopexy for the high palpable undescended testis: preliminary experience. J Urol 1995; 154(4): 1513–1515.
22. Jordan GH and Winslow BH. Laparoscopic single stage and staged orchiopexy. J Urol 1994; 152(4): 1249–1252.
23. Bloom DA. Two-step orchiopexy with pelviscopic clip ligation of the spermatic vessels. J Urol 1991; 145(5): 1030–1033.
24. Caldamone AA, Amaral JF. Laparoscopic stage 2 Fowler-Stephens orchiopexy. J Urol 1994; 152(4): 1253–1256.
25. Baker LA, Docimo SG, Surer I et al. A multi-institutional analysis of laparoscopic orchidopexy. BJU Int 2001; 87(6): 484–489.
26. Koyle MA, Woo HH, Kavoussi LR. Laparoscopic nephrectomy in the first year of life. J Pediatr Surg 1993; 28: 693–695.
27. El-Ghoneimi A, Valla JS, Steyaert H et al. Laparoscopic renal surgery via a retroperitoneal approach in children. J Urol 1998; 160: 1138–1141.
28. Shanberg AM, Sanderson K, Rajpoot D et al. Laparoscopic retroperitoneal renal and adrenal surgery in children. BJU Int 2001; 87(6): 521–524.
29. Yao D, Poppas DP. A clinical series of laparoscopic nephrectomy, nephroureterectomy and heminephroureterectomy in the pediatric population. J Urol 2000; 163(5): 1531–1535.
30. York GB, Robertson FM, Cofer BR et al. Laparoscopic nephrectomy in children. Surg Endosc 2000; 14(5): 469–472.
31. Hamilton BD, Gatti JM, Cartwright PC et al. Comparison of laparoscopic versus open nephrectomy in the pediatric population. J Urol 2000; 163(3): 937–939.
32. Peters CA. Laparoscopy in pediatric urology. Curr Opin Urol 2004; 14(2): 67–73.
33. Jordan GH, Winslow BH. Laparoendoscopic upper pole partial nephrectomy with ureterectomy. J Urol 1993; 150(3): 940–943.
34. Borzi PA, Yeung CK. Selective approach for transperitoneal and extraperitoneal endoscopic nephrectomy in children. J Urol 2004; 171: 814–816; discussion 816.
35. Horowitz M, Shah SM, Ferzli G et al. Laparoscopic partial upper pole nephrectomy in infants and children. BJU Int 2001; 87(6): 514–516.
36. Janetschek G, Seibold J, Radmayr C et al. Laparoscopic heminephroureterectomy in pediatric patients. J Urol 1997; 158(5): 1928–1930.
37. Valla JS, Breaud J, Carfagna L et al. Treatment of ureterocele on duplex ureter: upper pole nephrectomy by retroperitoneoscopy in children based on a series of 24 cases. Eur Urol 2003; 43: 426–429.
38. Wallis MC, Khoury AE, Lorenzo AJ et al. Outcome analysis of retroperitoneal laparoscopic heminephrectomy in children. J Urol 2006; 175(6): 2277–2280.
39. El-Ghoneimi A, Farhat W, Bolduc S et al. Retroperitoneal laparoscopic vs open partial nephroureterectomy in children. BJU Int 2003; 91(6): 532–535.
40. Robinson BC, Snow BW, Cartwright PC et al. Comparison of laparoscopic versus open partial nephrectomy in a pediatric series. J Urol 2003; 169(2): 638–640.
41. Lee RS, Retik AB, Borer JG et al. Pediatric retroperitoneal laparoscopic partial nephrectomy: comparison with an age matched cohort of open surgery. J Urol 2005; 174(2): 708–711; discussion 712.
42. Piaggio L, Franc-Guimond J, Figueroa TE et al. Comparison of laparoscopic and open partial nephrectomy for duplication anomalies in children. J Urol 2006; 175(6): 2269–2273.
43. Peters CA, Schlussel RN, Retik AB. Pediatric laparoscopic dismembered pyeloplasty. J Urol 1995; 153(6): 1962–1965.
44. Bonnard A, Fouquet V, Carricaburu E et al. Retroperitoneal laparoscopic versus open pyeloplasty in children. J Urol 2005; 173¨(5): 1710–1713; discussion 1713.
45. Tan HL. Laparoscopic Anderson-Hynes dismembered pyeloplasty in children. J Urol 1999; 162: 1045–1047; discussion 1048.
46. Casale P, Grady RW, Joyner BD et al. Comparison of dismembered and nondismembered laparoscopic pyeloplasty in the pediatric patient. J Endourol 2004; 18(9): 875–878.
47. Reddy M, Nerli RB, Bashetty R and Ravish IR: Laparoscopic dismembered pyeloplasty in children. J Urol 2005; 174(2): 700–702.
48. Kutikov A, Resnick M, Casale P. Laparoscopic pyeloplasty in the infant younger than 6 months--is it technically possible? J Urol 2006; 175(4): 1477–1479; discussion 1479.
49. Metzelder ML, Schier F, Petersen C et al. Laparoscopic transabdominal pyeloplasty in children is feasible irrespective of age. J Urol 2006; 175(2): 688–691.
50. Sweeney DD, Kim C, Schneck FX et al. Early experience with laparoscopic pyeloplasty for ureteropelvic junction obstruction in children (unpublished data).
51. Yeung CK, Tam YH, Sihoe JD et al. Retroperito neoscopic dismembered pyeloplasty for pelviureteric junction obstruction in infants and children. BJU Int 2001; 87(6): 509–513.
52. El-Ghoneimi A, Farhat W, Bolduc S et al. Laparoscopic dismembered pyeloplasty by a retroperitoneal approach in children. BJU Int 2003; 92(1): 104–108; discussion 108.
53. Farhat W, Afshar K, Papanikolaou F et al. Retroperito neal-assisted laparoscopic pyeloplasty in children: initial experience. J Endourol 2004; 18(9): 879–882.
54. Mirallie E, Leclair MD, de Lagausie P et al. Laparoscopic adrenalectomy in children. Surg Endosc 2001; 15(2): 156–160.
55. Castilho LN, Castillo OA, Denes FT et al. Laparoscopic adrenal surgery in children. J Urol 2002; 168(1): 221–224.
56. Skarsgard ED, Albanese CT. The safety and efficacy of laparoscopic adrenalectomy in children. Arch Surg 2005; 140(9): 905–908; discussion 909.
57. Miller KA, Albanese C, Harrison M et al. Experience with laparoscopic adrenalectomy in pediatric patients. J Pediatr Surg 2002; 37(7): 979–982; discussion 979–982.
58. de Lagausie P, Berrebi D, Michon J et al. Laparoscopic adrenal surgery for neuroblastomas in children. J Urol 2003; 170(3): 932–935.
59. Stanford A, Upperman JS, Nguyen N et al. Surgical management of open versus laparoscopic adrenalectomy: outcome analysis. J Pediatr Surg 2002; 37(7): 1027–1029.
60. Schimberg W, Wacksman J, Rudd R et al. Laparoscopic correction of vesicoureteral reflux in the pig. J Urol 1994; 151(6): 1664–1667.
61. Janetschek G, Radmayr C, Bartsch G. Laparoscopic ureteral anti-reflux plasty reimplantation. First clinical experience. Ann Urol (Paris) 1995; 29(2): 101–105.
62. Ehrlich RM, Gershman A, Fuchs G. Laparoscopic vesicoureteroplasty in children: initial case reports. Urology 1994; 43(2): 255–261.
63. Lakshmanan Y, Fung LC. Laparoscopic extravesicular ureteral reimplantation for vesicoureteral reflux: recent technical advances. J Endourol 2000; 14(7): 589–593; discussion 593–594.
64. Olsen LH, Deding D, Yeung CK et al. Computer assisted laparoscopic pneumovesical ureter reimplantation a.m. Cohen: initial experience in a pig model. APMIS 2003; (Suppl): 23–25.
65. Gatti JM, Cartwright PC, Hamilton BD et al. Percutaneous endoscopic trigonoplasty in children: longterm outcomes and modifications in technique. J Endourol 1999; 13(8): 581–584.
66. Okamura K, Kato N, Tsuji Y et al. A comparative study of endoscopic trigonoplasty for vesicoureteral reflux in children and in adults. Int J Urol 1999; 6(11): 562–566.
67. Yeung CK, Sihoe JD, Borzi PA. Endoscopic crosstrigonal ureteral reimplantation under carbon dioxide bladder insufflation: a novel technique. J Endourol 2005; 19(3): 295–299.
68. Kutikov A, Guzzo TJ, Canter DJ et al. Initial experience with laparoscopic transvesical ureteral reimplantation at the Children's Hospital of Philadelphia. J Urol 2006; 176(5): 2222–2225; discussion 2225–2226.
69. Jordan GH, Winslow BH: Laparoscopically assisted continent catheterizable cutaneous appendicovesicostomy. J Endourol 1993; 7(6): 517–520.
70. Hedican SP, Schulam PG, Docimo SG. Laparoscopic assisted reconstructive surgery. J Urol 1999; 161(1): 267–270.
71. Cadeddu JA, Docimo SG. Laparoscopic-assisted continent stoma procedures: our new standard. Urology 1999; 54(5): 909-912.
72. Chung SY, Meldrum K, Docimo SG. Laparoscopic assisted reconstructive surgery: a 7-year experience. J Urol 2004; 171(1): 372–375.
73. Kass EJ, Freitas JE, Bour JB. Adolescent varicocele: objective indications for treatment. J Urol 1989; 142: 579–582; discussion 603–605.
74. Kass EJ, Belman AB. Reversal of testicular growth failure by varicocele ligation. J Urol 1987; 137(3): 475–496.
75. Szabo R, Kessler R. Hydrocele following internal spermatic vein ligation: a retrospective study and review of the literature. J Urol 1984; 132(5): 924–925.
76. Jarow JP, Assimos DG, Pittaway DE. Effectiveness of laparoscopic varicocelectomy. Urology 1993; 42(5): 544–547.
77. McManus MC, Barqawi A, Meacham RB et al. Laparoscopic varicocele ligation: are there advantages compared with the microscopic subinguinal approach? Urology 2004; 64(2): 357–360; discussion 360–361.
78. Hirsch IH, Abdel-Meguid TA, Gomella LG. Postsurgical outcomes assessment following varicocele ligation: laparoscopic versus subinguinal approach. Urology 1998; 51(5): 810–815.79. Jimenez Garrido A, Garcia de la Torre MV, Sanchez de Badajoz E: [A decade of laparoscopic varicocelectomy: costs and learning stages]. Arch Esp Urol 1999; 52(3): 245–248; discussion 248–249.
80. Podkamenev VV, Stalmakhovich VN, Urkov PS et al. Laparoscopic surgery for pediatric varicoceles: Randomized controlled trial. J Pediatr Surg 2002; 37(5): 727–729.
81. Koyle MA, Oottamasathien S, Barqawi A et al. Laparoscopic Palomo varicocele ligation in children and adolescents: results of 103 cases. J Urol 2004; 172: 1749–1752; discussion 1752.
82. Riccabona M, Oswald J, Koen M et al. Optimizing the operative treatment of boys with varicocele: sequential comparison of 4 techniques. J Urol 2003; 169(2): 666–668.
83. Hassan JM, Adams MC, Pope JC et al. Hydrocele formation following laparoscopic varicocelectomy. J Urol 2006; 175: 1076–1079.
84. Kocvara R, Dvoracek J, Sedlacek J et al. Lymphatic sparing laparoscopic varicocelectomy: a microsurgical repair. J Urol 2005; 173(5): 1751–1754.
85. Peters CA. Robotically assisted surgery in pediatric urology. Urol Clin North Am 2004; 31(4): 743–752.
86. Pedraza R, Weiser A, Franco I. Laparoscopic appendicovesicostomy (Mitrofanoff procedure) in a child using the da Vinci robotic system. J Urol 2004; 171(4): 1652–1653.
87. Pedraza R, Palmer L, Moss V et al. Bilateral robotic assisted laparoscopic heminephroureterectomy. J Urol 2004; 171: 2394–2395.
88. Peters CA, Woo R. Intravesical robotically assisted bilateral ureteral reimplantation. J Endourol 2005; 19(6): 618–621; discussion 621–622.
89. Atug F, Woods M, Burgess SV et al. Robotic assisted laparoscopic pyeloplasty in children. J Urol 2005; 174: 1440–1442.
90. Yee DS, Shanberg AM, Duel BP et al. Initial comparison of robotic-assisted laparoscopic versus open pyeloplasty in children. Urology 2006; 67(3): 599–602.
91. Olsen LH, Jorgensen TM. Computer assisted pyeloplasty in children: the retroperitoneal approach. J Urol 2004; 171: 2629–2631.
92. Lee RS, Retik AB, Borer JG et al. Pediatric robot assisted laparoscopic dismembered pyeloplasty: comparison with a cohort of open surgery. J Urol 2006; 175(2): 683–687; discussion 687.
93. Kutikov A, Nguyen M, Guzzo T et al. Robot assisted pyeloplasty in the infant-lessons learned. J Urol 2006; 176(5): 2237–2239; discussion 2239–2240.
Labels
Paediatric urologist UrologyArticle was published in
Urological Journal

2010 Issue 1
Most read in this issue
- Laparoskopická adrenalektomie: operační technika
- Laparoskopická resekce ledviny
- Laparoskopické rekonstrukční operace na horních močových cestách u dětí – technické aspekty
- Technické aspekty provedení transperitoneální laparoskopické nefrektomie
