-
Medical journals
- Career
Tři zdroje ledvin k transplantaci
Authors: P. Navrátil; M. Gerlichová; P. Měřička; J. Pacovsky; V. Černý
Authors‘ workplace: Transplantační centrum při Urologické klinice FN a LF UK v Hradci Králové, Klinika anesteziologie, resuscitace a intenzivní medicíny FN a LF UK v Hradci Králové, Tkáňová ústředna FN v Hradci Králové
Published in: Urol List 2009; 7(1): 14-17
Overview
Nedostatek orgánů k transplantaci vede ke snaze nalézt a využít všechny legální možnosti získání vhodného orgánu k transplantaci. V současné době existují tři zdroje orgánů: živí dárci (LD), dárci se smrtí mozku (donors after brain death – DBD) a dárci se zástavou srdce (donors after cardiac death – DCD, nazývaní také non-heart beating donors – NHBD). Kvalita získaných orgánů od jednotlivých typů dárců se liší a také jejich získávání je odlišné. Jiné jsou i legislativní podmínky, jejichž dodržení je zcela nezbytné.
KLÍČOVÁ SLOVA:
dárce orgánů, smrt mozku, transplantace, dárci s nebijícím srdcem, maastrichtská kategorizace, doba teplé ischemieÚVOD
Transplantační medicína přelomu 20. a 21. století řeší otázky týkající se zlepšení ochrany a následné funkce transplantovaných orgánů, diagnostiky rejekce a účinnosti imunosupresivní léčby. Dalším celosvětovým problémem transplantologů je narůstající nepoměr mezi počtem nemocných na čekací listině a skutečným počtem provedených transplantací. Nedostatek orgánů k transplantaci se zvyšuje díky výsledkům, které transplantaci posunují od experimentální medicíny po klinickou praxi. Nejvíce se tento nedostatek projevuje u ledvin, kterých se také transplantuje nejvíce. Důvodem je skutečnost, že pacienti se selháním ledvin mohou čekat a využívat náhradních způsobů odstraňování dusíkatých metabolitů z těla, a to buď pomocí hemodialýzy (HD), nebo peritoneální dialýzy (CAPD). Pacienti se selháním ledvin nejsou tedy závislí na funkci vlastních ledvin a za pomoci HD nebo CAPD mohou přežívat i desetiletí [1].
Ostatní orgány tuto možnost nemají, a pokud jde o orgány zcela nezbytné pro život (srdce, plíce, játra), nastává po jejich selhání smrt jedince a tito pacienti mizí z registru čekatelů na transplantaci, celosvětově zvaného waiting list (WL).
Snaha získat kvalitní štěpy pro transplantaci je v současné době naplněna využitím dárců živých i zemřelých, kteří se rozdělují na dárce s bijícím srdcem se smrtí mozku a na dárce se smrtí srdce. Jednotlivé rozdíly mezi nimi jsou v článku rozebrány podrobně.
HISTORICKÝ VÝVOJ DÁRCOVSTVÍ
Historicky byla první transplantace mezi lidmi provedena ukrajinským lékařem dr. Voronojem 3. 4. 1933 v Khersově. Příjemkyní byla 26letá žena. Dárcem byl šedesátiletý muž, který zemřel v důsledku kraniocerebrálního poranění. Ledvina byla odebrána několik hodin po smrti a dárcem byl v tomto případě zemřelý – kadáver [2].
Druhým typem dárcovství a prvním úspěšným co do výsledku transplantace bylo dárcovství živou osobou (living donor, LD). Poprvé byla tato operace provedena v Paříži v prosinci 1952. Tato transplantace je do jisté míry historická i proto, že při ní byla použita transplantace prakticky identická se současnou. Technická stránka transplantace byla vyřešena umístěním ledviny do oblasti ilických cév. Této technice se říká dle místa jejího vzniku pařížská [2]. Příjemcem byl 16letý chlapec, kterému byla z vitální indikace odstraněna jeho vrozeně jedna ledvina, po traumatu roztříštěná. Narůstající hladina dusíkatých látek a oligurie vedly k rozhodnutí provést transplantaci. Dárcem byla matka. Výsledek transplantace byl výborný až do 21. dne. Tehdy došlo k náhlému poklesu diurézy a pacient zemřel. Jistě šlo o rejekci. Imunologická bariéra se ukázala prozatím jako nepřekonatelná. Nedařilo se ji zvládnout medikamentózně, a proto byla zvolena alternativní cesta – obejití imunologické bariéry výměnou orgánů mezi jednovaječnými dvojčaty. První úspěšná transplantace tohoto typu se uskutečnila v Bostonu 23. prosince 1954 mezi dvěma 23letými bratry. I při této první úspěšné transplantaci se jednalo o živého dárce (LD) [3].
Transplantace mezi jednovaječnými dvojčaty byly prvními úspěšnými transplantacemi. Tato metoda mohla být opuštěna až koncem padesátých let v souvislosti s objevem možnosti oslabení imunologické reakce příjemce pomocí azathioprinu, kortikoidů, ozářením příjemce i štěpu. Rozvinula se možnost využití kadaverózních dárců. Do hry vstoupila perfuze orgánů za účelem vymytí zbytků krve a zchlazení. Významnou roli začal hrát časový faktor a začal se počítat teplý ischemický čas – čas do začátku chlazení po ukončení oběhu krve orgánem (WIT – warm ischemic time) a studený ischemický čas, což je doba, po kterou orgán při teplotě 4 °C čeká na transplantaci (CIT – cold ischemic time) [4]. V 60. letech a začátkem 70. let se takto získávaly orgány od pacientů, u kterých došlo k zástavě srdce a nepodařila se obnovit srdeční akci. Ve většině případů šlo o náhlou smrt, velmi často v souvislosti s operacemi, a to hlavně mozkovými.
Image 1. Transplantovaný mladík a skica napojení ledviny mladého Francouze (převzato z publikace Küss René, Bourget Pierre: An Illustrated History of Organ Transplantation, The Great Adventure of the Century, vydané roku 1992 Laboratoires Sandoz v Rueil-Malmaison ve Francii). 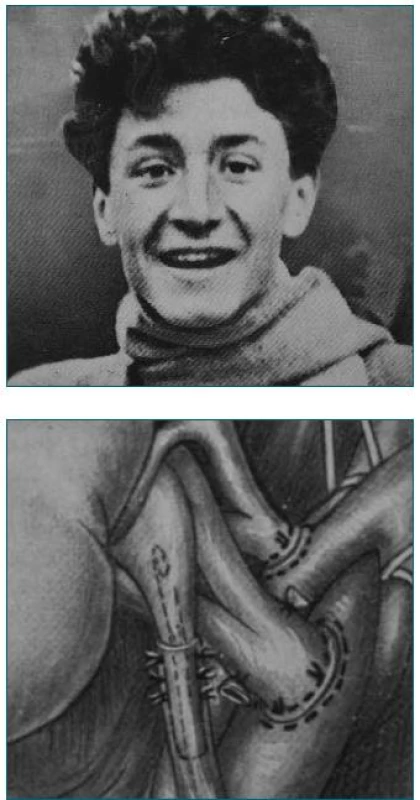
Významným mezníkem v získávání orgánů byl rok 1968, kdy byla publikována harvardská definice smrti mozku, a rok 1975, kdy se v Londýně konala Conference of Medical Royal Colleges and their Faculties in the UK. Na ní byl rozpracován diagnostický algoritmus průkazu smrti mozku, publikovaný v článku nazvaném Diagnosis of brain stem death a vydaný v Lancetu roku 1976. Zkušenosti z předchozích let ukázaly, že u pacienta lze udržovat funkční krevní oběh i při smrti mozku. Definice smrti mozku obsahuje areflexii v oblasti hlavových nervů a neschopnost udržovat dechovou aktivitu. V některých zemích tato definice stačila k prohlášení pacienta za mrtvého, v jiných bylo vyžadováno angiografické potvrzení absence průtoku krve mozkem. MZ ČSR reagovalo na tyto vědecké objevy vyhláškou a metodickým pokynem z roku 1978 k provádění mozkové panagiografie. Průkaz smrti mozku vedl spolu s objevením nového imunosupresiva – cyclosporinu A – k významnému zvýšení počtu transplantací a k podstatnému zlepšení funkce štěpů co do kvality i délky přežívání.
V rámci hledání nových zdrojů orgánů pro transplantace byl v 90. letech 20. století obnoven zájem o dárce s nebijícím srdcem (non-heart beating donors, NHBD). Průkopníkem v této oblasti bylo Holandsko. Dárci, indikováni k odběru bezprostředně po zástavě oběhu, nejsou v transplantační medicíně novým, ale obnoveným tématem. Návrat k tzv. NHBD neznamenal však návrat k staré praktice, ale návrat k principu za zcela jiných podmínek. Zcela se změnil způsob perfuze a následné uchovávání orgánu před transplantací. Dnes jsou dárci s nebijícím srdcem akceptováni v řadě zemí, k nimž se od roku 2002 řadí i Česká republika.
Nejčastěji odebíraným orgánem od NHBD jsou ledviny, dále játra, pankreas a plíce. V hodnocení úspěšnosti se studie shodují na opožděném nástupu funkce ledvin. Ve srovnání dlouhodobého přežití štěpů jsou výsledky jednotlivých center rozdílné, ale již se blíží dárcům s bijícím srdcem [5,6,7]. Dárci s nebijícím srdcem jsou příslibem pro transplantace jak ve světě, tak v České republice. Je to skupina, která může růst co do počtu odběrů prakticky neomezeně.
Prvním centrem, které obnovilo zájem o NHBD, bylo již v roce 1981 transplantační centrum Maastrichtské univerzity v Holandsku. Současná úroveň medicíny umožnila návrat k NHBD s dokonalejšími postupy v udržení viability odebraných orgánů, a tím lepšími výsledky v jejich funkci, srovnatelnými s funkcí orgánů od dárců s mozkovou smrtí.
Základním medicínským problémem NHBD je iniciální délka teplé ischemie, rozhodující o intenzitě ischemicko-reperfuzního poškození orgánů. NHBD jsou specifickou skupinou i z hlediska etické a právní problematiky. Legislativa jednotlivých zemí se v tomto směru liší, stejně jako lokální protokoly transplantačních center.
ROZDÍLY MEZI DÁRCI S BIJÍCÍM A NEBIJÍCÍM SRDCEM
Zásadní rozdíl spočívá v délce teplé ischemie, což je doba, která uplyne od zástavy oběhu dárce do zahájení promývání orgánu konzervačním roztokem. U dárců s mozkovou smrtí je udržován krevní oběh, a tedy i perfuze jednotlivých orgánů až do okamžiku jejich odběru, teplá ischemie zde prakticky neexistuje. Bezprostředně před odběrem z těla dárce je podán heparin a proveden proplach cévního řečiště orgánu studeným perfuzním roztokem, čímž začíná studená ischemie. Následuje vyjmutí orgánu z těla dárce [8].
U dárců s nebijícím srdcem při zástavě oběhu ustává orgánová perfuze a začíná interval teplé ischemie. V zahraniční literatuře se uvádí jeho začátek dokonce jako pokles systolického TK pod 55 mmHg [9]. Teplá ischemie končí zahájením proplachu orgánu studeným konzervačním roztokem a její délka zásadně ovlivňuje intenzitu ischemicko-reperfuzního poškození, a tím i následnou funkci orgánu. Proplach studeným roztokem současně ochladí orgán v těle dárce na cca 15 °C, což redukuje jeho metabolismus o 90 %, a významně tak snižuje spotřebu kyslíku [10]. Maximální tolerovaná doba teplé ischemie v případě odběru ledvin je 30–40 minut, u jater pouze 20 minut [9]. Rychlé zahájení proplachu orgánu předpokládá kanylaci přívodných a odvodných cév. V případě ledvin jde o zavedení katétrů cestou femorální arterie a vény. Po proplachu následuje vyjmutí orgánu z těla a jeho umístění do speciálního perfuzního přístroje, kde je zajištěn nejen proplach, ale současně diagnostika viability orgánu [10]. Postupy předtransplantačních vyšetření, ověřování nesouhlasu s posmrtným odběrem tkání a orgánů a respektování kontraindikací jsou u NHBD a HBD dárců shodné, jen u dárců NHBD je na toto zjištění několik málo minut, zatímco u dárců s bijícím srdcem několik hodin.
KATEGORIE DÁRCŮ S NEBIJÍCÍM SRDCEM
První mezinárodní workshop na téma NHBD se konal v roce 1995 v Maastrichtu a právě zde byly definovány 4 kategorie dárců s nebijícím srdcem [9]. Tato klasifikace byla později rozšířena o pátou kategorii [10] s cílem lépe charakterizovat okolnosti zástavy oběhu a kvalitu odebíraných orgánů v jednotlivých skupinách.
- I. Smrt při příjmu (úmrtí mimo nemocnici) – pacienti, u nichž došlo k zástavě oběhu v terénu a resuscitace nebyla zahájena. Jedná se o stavy neslučitelné se životem, např. těžké kraniocerebrální poranění. Problémem v této kategorii je určení délky zástavy oběhu a hlavní obavou kvalita odebraných orgánů.
- II. Neúspěšná resuscitace – srdeční zástava v nemocnici nebo v terénu se zahájenou KPR, např. zástava oběhu při infarktu myokardu nebo intrakraniálním krvácení.
- III. Očekávaná srdeční zástava – zahrnuje skupinu pacientů, u kterých je smrt neodvratná, ale nesplňují kritéria mozkové smrti. Mohou být závislí na orgánové podpoře, včetně mechanické ventilace. Do této kategorie patří i pacienti, u kterých je podpora životních funkcí ukončena plánovaně.
- IV. Srdeční zástava během nebo po diagnostice smrti mozku.
- V. Neočekávaná srdeční zástava u nemocných v intenzivní péči.
Podle toho, zda smrt je očekávána a předpokládána, rozlišujeme tzv. uncontrolled donors – tedy NHBD s náhlou a neočekávanou srdeční zástavou (kategorie I, II, V) a controlled donors – NHBD s očekávanou zástavou (kategorie III) [11]. V situaci očekávané zástavy oběhu lze dobu teplé ischemie zkrátit na minimum, orgány mají po transplantaci velmi dobrou funkci a je možný i odběr orgánů zvláště citlivých vůči ischemii (pankreas).
MEDICÍNSKÉ PROBLÉMY NHBD
Nepředvídatelnost zástavy srdeční a snaha o co nejkratší dobu teplé ischemie kladou vysoké nároky na koordinaci jednotlivých kroků a souhru zúčastněných týmů (lékař provádějící resuscitaci, transplantační koordinátor, chirurgický odběrový tým). Po vyjmutí z těla NHBD dárce jsou orgány umístěny v perfuzním přístroji a dále proplachovány speciálním roztokem. Následuje hodnocení průtokových parametrů, enzymová diagnostika perfuzátu a současně histologické vyšetření biopsie orgánu [9].
Image 2. Perfuzní přístroj RM3. 
Tyto postupy pomáhají v hodnocení viability orgánu, přispívají k dobré potransplantační funkci, a proto jsou předmětem dalšího výzkumu a zdokonalování. Nejvíce experimentálních prací se týká redukce ischemického poškození během teplé ischemie. Zahrnují snahy o její zkrácení buď celotělovým ochlazením pomocí mimotělního oběhu na 15–20 °C [12], nebo zevním ochlazením viscerálních orgánů ledovým roztokem. Využití mimotělního oběhu skýtá i výhody pokračování perfuze orgánů a jejich oxygenace [13,14].
ETICKÉ A PRÁVNÍ ASPEKTY
Možnost rozvoje programu NHBD v jednotlivých zemích je závislá na jejich legislativě, která je založena na „jasném“ nebo předpokládaném souhlasu. V zemích s „jasným souhlasem“ (např. Holandsko) jsou občané požádáni, aby v průběhu života vyjádřili svůj názor na posmrtný odběr orgánů a do národního registru je zanesen jejich souhlas nebo nesouhlas. Jestliže tak neučiní, v případě úmrtí rozhoduje jejich rodina. Před odběrem orgánů je pak nutné ověřit souhlas v registru nebo získat souhlas rodiny. V zemích s „předpokládaným souhlasem“ (např. Česká republika) je absence vyjádření nemocného v průběhu života interpretována jako souhlas. Existují i země, jejichž legislativa je založena na tzv. „slabém souhlasu“ (např. Belgie, Švédsko, Finsko), kde příbuzní mohou protestovat proti odběru orgánů i v případě, že tak zemřelý za svého života neučinil [15].
Vždy však musí být respektován základní princip – stanovení smrti před vyjmutím orgánů z těla dárce. Rozhodnutí o ukončení resuscitační péče je medicínským rozhodnutím, lékař provádějící toto rozhodnutí nesmí být členem transplantačního týmu ani se jakkoliv účastnit transplantačního procesu.
V zemích, kde legislativa ukládá vyžádání souhlasu rodiny s odběrem orgánů, mohou příbuzní proces kdykoliv zastavit. V těchto případech musí být rovněž definován pojem „nejbližší příbuzní“ a přesně vymezeno právo rozhodování v neobvyklých situacích (např. adoptované děti a manželé žijící odděleně).
Další otázky se týkají stanovení přesných kritérií smrti. Ztráta kardiopulmonálních funkcí přesnou definici smrti postrádá a většinou nechává její praktické aspekty na lékařích samotných. Neresuscitovatelná srdeční zástava není totožná s pojmem smrt mozku, je pouze fází resuscitace, která vylučuje návrat ke spontánnímu oběhu jako podmínce udržení integrity organismu (point of no-return) [16].
V případě NHBD je proto dodržován tzv. no-touch interval po ukončení resuscitace, kdy při absenci perfuze mozku dochází k ireverzibilní ztrátě jeho funkcí. Jeho délka byla opakovaně diskutována, jednotlivé protokoly doporučují minimálně 2 minuty a maximálně 10 minut [15].
Řešena byla i potenciální nutnost informovat příjemce o původu orgánu a dát mu možnost odmítnutí orgánu od NHBD. Vzhledem ke skutečnosti, že orgány od NHBD nejsou považovány za marginální, pacienti tuto volbu nemají.
SITUACE V ČESKÉ REPUBLICE
Transplantační zákon č. 285 z roku 2002 umožňuje v České republice akceptovat NHBD tím, že deklaruje možný odběr orgánů po zjištění smrti:
- a) na základě nevratné ztráty funkce celého mozku,
- b) na základě nevratné zástavy krevního oběhu, pokud byla zjištěna smrt na JIP, ARO, operačním sále nebo příjmové ambulanci a byla zjištěna na základě ukončení neúspěšné resuscitace prováděné lékařem minimálně 30 minut, a to současně umělým dýcháním a srdeční masáží.
Na našem pracovišti ve Fakultní nemocnici v Hradci Králové jsme v rámci přípravy programu Odběr orgánů a tkání od dárců s nebijícím srdcem doplnili legislativu o lokální protokoly určující postup během resuscitace a v dalších fázích péče o NHBD. Jejich podoba byla diskutována a schválena právním oddělením naší nemocnice.
Transplantační centrum (TC) v Hradci Králové akceptuje dárce II. až IV. kategorie (dle původní maastrichtské kategorizace) a odebíranými orgány jsou ledviny.
Po ukončení KPR je dodržen 5minutový no-touch interval a před ukončením KPR nejsou nemocnému podána žádná farmaka, která by měla za cíl zlepšit viabilitu následně odebíraných orgánů (např. fentolamin, heparin – není-li podán z důvodu podezření na plicní embolii).
Smrt je diagnostikována na základě klinických známek – bezvědomí, absence korneálního a víčkového reflexu, zástava dechu a absence pulsací velkých tepen. Dále je v Protokolu o zemřelém dárci programu NHBD dokumentován charakter EKG záznamu (asystolie, fibrilace komor nebo elektromechanická disociace) a v případě invazivní monitorace TK i nepřítomnost pulsové křivky. Tyto známky musí být přítomny v okamžiku ukončení resuscitace a po celou dobu no-touch intervalu.
V průběhu resuscitace nebo před ukončením postupů orgánové podpory je ověřen případný nesouhlas v Národním registru osob nesouhlasících s posmrtným odběrem tkání a orgánů.
V případě jeho absence lze předpokládat, v souladu s transplantačním zákonem, souhlas s odběrem a všemi kroky s tím souvisejícími.
Po uplynutí no-touch intervalu není obnovena ventilace a srdeční masáž s cílem zlepšení viability orgánů. Doba teplé ischemie, během níž probíhá kanylace, nesmí překročit 30 minut.
V České republice jako první akceptovalo NHBD transplantační centrum v Plzni. Druhým centrem je TC ve FN v Hradci Králové. Transplantační centrum (TC) v Hradci Králové zahájilo odběr orgánů od NHBD v souladu s transplantačním zákonem č. 285/2002 Sb. Postupy ukončení resuscitace a další fáze péče o NHBD upravuje lokální protokol, který vznikl ve spolupráci TC s Klinikou anesteziologie, resuscitace a intenzivní medicíny FN Hradec Králové [17].
ZÁVĚR
Zdroje orgánů pro transplantaci se vyvíjely historicky v souladu s vědeckým poznáním. Zatímco zdroje živých dárců jsou omezeny, stejně jako zdroje dárců s bijícím srdcem, kteří progresivně ubývají co do kvantity i kvality, jako jediným možným směrem nárůstu se jeví zdroj dárců s nebijícím srdcem. Kvalita tohoto zdroje se zlepšuje díky využití perfuzních přístrojů a zdokonalení diagnostiky viability orgánů v oblasti biochemie a histologie.
Výzkumný projekt je podporován MZO 00179906.
MUDr. Pavel Navrátil, CSc.1
MUDr. Monika Gerlichová2
MUDr. Pavel Měřička, Ph.D.3
MUDr. Jaroslav Pacovský1
doc. MUDr. Vladimír Černý, Ph.D., FCCM21Transplantační centrum při Urologické klinice FN a LF UK v Hradci Králové
2Klinika anesteziologie, resuscitace a intenzivní medicíny FN a LF UK v Hradci Králové
3Tkáňová ústředna FN v Hradci KrálovéUrologická klinika
FN a LF UK v Hradci Králové
Sokolská 581
500 05 Hradec Králové
navratil@fnhk.cz
Sources
1. Sulková S et al. Hemodialýza. Praha: Maxdorf 2000.
2. Küss R, Bourget P. An Illustrated History of Organ Transplantation, The Great Adventure of the Century. Rueil-Malmaison: Laboratoires Sandoz 1992.
3. Bradley JA, Hamilton DNH. Organ Transplantation: an Historical Perspective. In: Transplantation Surgery. London: Springer 2001 : 1–23.
4. Třeška V et al. Transplantologie pro mediky. 1. ed. Praha: Karolinum 2002.
5. Rudich SM, Kaplan B, Magee JC et al. Renal transplantations performed using non-heart beating organ donors: going back to the future? Transplantation 2002; 74(12): 1715–1720.
6. Nishikido M, Noguchi M, Koga S et al. Kidney transplantation from non-heart beating donors: analysis of organ procurement and outcome. Transplant Proc 2004; 36(7): 1888–1890.
7. Keizer KM, de Fijter JW, Haase-Kromwijk BJ et al. Non-heart beating donor kidney in the Netherlands: allocation and outcome of transplantation. Transplantation 2005; 79(9): 1195–1199.
8. Třeška V, Hasman D, Reischig T et al. Transplantace ledvin od nebijících dárců. Praha: Maxdorf 2008.
9. British Transplantation Society. Guidelines relating to solid organ transplants from non-heart beating donors. 2004.
10. Nadey H, Danovitch G. Transplantation surgery. London: Springer-Verlag 2001 : 249–261.
11. A Position Paper by the Ethics Committee, American College of Critical Care Medicine, Society of Critical Care Medicine. Recommendations for non-heart beating organ donation. Critical Care Medicine 2001; vol. 29(9): 1826–1831.
12. Valero R, Sanchéz J, Caber C et al. Organ procurement from non-heart beating donors through in situ perfusion or total body cooling. Transplantation Proceedings 1995; 27 : 2899–2900.
13. European Best Practice Guidelines. II.2 Cadaveric non-heart beating donors (NHBD). Nephrology Dialysis Transplantation 2000; 15(supl. 7): 39–51.
14. Třeška V, Racek J, Kuntscher V et al. Plasma and tissue levels of free oxygen radicals in recipients of kidney from non-heart beating donors: does recipient pretreatment with antioxidant drugs make sense? An experimetal study in pigs. Transplantation proceedings 2002; vol. 34 : 3060–3064.
15. Bos MA. Ethical and Legal Issues in Non-Heart Beating Organ Donation. Transplantation 2005; 79 : 1143–1147.
16. Zamparetti N, Bellomo R, Ronco C. Defining death in non-heart beating organ donors. Journal of Medical Ethics 2003; 29 : 182–185.
17. Gerlichová M, Černý V, Navrátil P et al. Dárci s nebijícím srdcem. Anesteziologie a intenzivní medicína 2007; vol. 4(18): 236–240.
Labels
Paediatric urologist Urology
Article was published inUrological Journal

2009 Issue 1-
All articles in this issue
- Urologická onemocnění vedoucí k ledvinné nedostatečnosti a možné cesty prevence konečného stadia selhání ledvin
- Tři zdroje ledvin k transplantaci
- Transplantace ledvin od žijících dárců
- Urologická příprava a sledování pacienta před transplantací ledviny
- Principy transplantačního zákona
- Chirurgické techniky transplantace ledviny
- Urologické komplikácie po transplantácii obličky
- Urologické malignity u nemocných po transplantaci ledviny
- Urological Journal
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Urologické komplikácie po transplantácii obličky
- Urologická onemocnění vedoucí k ledvinné nedostatečnosti a možné cesty prevence konečného stadia selhání ledvin
- Chirurgické techniky transplantace ledviny
- Tři zdroje ledvin k transplantaci
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

