-
Medical journals
- Career
Operační léčba zlomenin distálního bérce
Authors: Pavel Kvasnička; Michal Mašek; Pavol Vojtaník
Authors‘ workplace: Klinika Úrazové chirurgie LF MU a TC FN Brno
Published in: Úraz chir. 20., 2012, č.4
Overview
CÍL PRÁCE:
Cílem práce bylo zhodnotit soubor operovaných pacientů se zlomeninou distálního bérce, stanovit optimální algoritmus operační léčby, optimalizovat léčebnou strategii a taktiku ošetřování těchto pacientů.MATERIÁL A METODY:
Na Klinice úrazové chirurgie LF MU a FN Brno bylo v letech 2008 – 2011 operováno celkem 121 pacientů se zlomeninou distální tibie. Nejčastějším způsobem definitivního ošetření zlomenin distální tibie byla otevřená repozice a vnitřní fixace LCP dlahami, které byly použity u 91 pacientů. Ke stabilizaci byly využívány úhlově stabilní implantáty, anatomicky tvarované na distální tibii. U 7 pacientů byla provedena minosteosyntéza pomocí jednotlivých šroubů a Kirschnerových drátů. U 18 pacientů z 45 s extraartikulární zlomeninou distálního bérce byla provedena intramedulární osteosyntéza hřebem.VÝSLEDKY:
Do podrobněji sledovaného souboru byli zařazeni pacienti s intraartikulární zlomeninou distální tibie, typu B a C dle AO klasifikace. Bylo hodnoceno množství ranných komplikací, rtg nález dle Burwella a Charnleye. Spokojenost pacienta a klinický nález byl zhodnocen pomocí skórovacího systému AOFAS.ZÁVĚR:
Tato práce seznamuje s možnostmi operačního ošetření zlomenin distálního bérce. Shrnuje literární poznatky, hodnotí soubor našich pacientů a snaží se dát návod na strategii léčby těchto zlomenin. Operační ošetření zlomenin distální tibie má dnes jasně doporučené a definované kroky, jejichž dodržování výrazně snižuje riziko pooperačních komplikací. Cílem léčby je obnovení anatomických poměrů a funkce poraněné oblasti s brzkým návratem pacienta do plnohodnotného života. Vzhledem ke špatným výsledkům konzervativní terapie je u zlomenin tibiálního pilonu jednoznačně preferována operační léčba. Anatomicky definované dlahy umožňují provedení osteosyntézy „podvlékanou“ technikou. Léčba zlomenin distální tibie je nicméně technicky náročná vzhledem k potenciálu závažných komplikací.KLÍČOVÁ SLOVA:
zlomeniny distálního bérce, dlahová osteosyntéza, měkké tkáně.CÍL PRÁCE
Cílem práce je zhodnocení souboru pacientů léčených pro zlomeninu distálního bérce, stanovit optimální algoritmus operační léčby v podmínkách traumatologického pracoviště. Na základě těchto výsledků upřesnit indikační kritéria, optimalizovat léčebnou strategii a taktiku ošetřování těchto pacientů. Do této studie byli zahrnuti pacienti operovaní v letech 2008 – 2011 na Klinice úrazové chirurgie FN Brno.
MATERIÁL
V období 1. 1. 2008 – 1. 1. 2012 na Klinice úrazové chirurgie LF MU a FN Brno bylo operováno celkem 121 pacientů se zlomeninou distální tibie. Mezi poraněnými bylo 41 žen (33 %) a 80 mužů (67 %). Otevřených zlomenin bylo 29 (24 %) podle Tscherneho klasifikace. Průměrný věk operovaných pacientů byl 50 let (SD ± 15,49). Průměrný věk operovaných žen byl 54 let (SD ± 15,86). Nejmladší pacientka měla 26 let, nejstarší 86 let. Průměrný věk operovaných mužů byl 48 let (SD ± 15,89), nejmladší měl 23 let, nejstarší 82 let.
Z celkového počtu operovaných pacientů bylo podle AO klasifikace 45 zlomenin typu A, 19 typu B a 57 typu C (graf 2.1).
Graf 2.1 Přehled zastoupení a počtu jednotlivých typů zlomenin dle AO klasifikace v souboru operovaných pacientů (n 121) 
Ke stabilizaci zlomenin distální tibie jsme u 91 pa-cientů provedli vnitřní osteosyntézu LCP dlahami, u 18 pacientů intramedulární osteosyntézu nekanylovaným hřebem (Expert) a u 7 pacientů miniosteosyntézu pomocí jednotlivých šroubů a Kirschnerových drátů. 5 pacientů bylo ponecháno ke zhojení na zevním fixatéru (graf 2.2).
Graf 2.2 Typy osteosyntéz všech operovaných pacientů (n 121) 
Do podrobněji sledovaného souboru jsme zařadili všechny operované pacienty s intraartikulární zlomeninou distální tibie, dle klasifikace AO se jedná o B a C typ zlomenin. Do tohoto souboru jsme nezařadili 5 pacientů, u kterých byla ponechána zevní fixace jako definitivní typ osteosyntézy.
Ve sledovaném období jsme ošetřili 19 zlomenin typu B a 57 typu C u 50 mužů (66 %) a 26 žen (34 %). Průměrný věk mužů byl 48 let ( SD±14,3), průměrný věk žen 53 let ( SD±17,3). U mužů bylo 11 zlomenin typu B a 39 typu C, u žen 8 typu B a 18 typu C.
Z celkového počtu vyhodnocených zlomenin (n 76) bylo 6 zlomenin typu B1, 5 typu B2 a 8 typu B3. Dále 19 typu C1, 18 typu C2 a 20 typu C3 (graf 2.3).
Graf 2.3. Celkový počet jednotlivých typů zlomenin dle AO klasifikace ve skórovaném souboru (n 76) 
Nejčastějším způsobem definitivního ošetření zlomenin distální tibie byla otevřená repozice a vnitřní fixace (ORIF) – 69 zlomenin (91 %). Ke stabilizaci jsme využívali úhlově stabilní implantáty, anatomicky definované na distální tibii. Používali jsme 2 typy dlah podle typu zlomeniny, a to dlahy mediální nebo anterolaterální. Mediální dlahu jsme použili u 34 pacientů, anterolaterální dlahu u 35 pacientů, u 7 pacientů byla provedena miniosteosyntéza. Hodnotili jsme též použití jednotlivých dlah u různých typů zlomenin podle AO klasifikace. (graf 2.4).
Graf 2.4. Použití mediální a anterolaterální dlahy u jednotlivých typů zlomenin dle AO klasifikace (n 76) 
Z toho dále vyplývá, že u B typu zlomenin je používána mediální LCP dlaha. U C typu zlomenin je osteosyntéza provedena nejčastěji pomocí anterolaterální LCP dlahy. Miniosteosyntézu ke stabilizaci zlomenin lze použít při příznivém typu zlomeniny, zejména pokud je zlomenina málo dislokována s velkými úlomky a tuto metodu osteosyntézy lze volit přísně individuálně.
U 8 pacientů (11 %) byla primárně indikována autospongioplastika pro nález defektní zóny kosti distální tibie.
METODIKA
Cílem léčby je obnovení anatomických poměrů a funkce poraněné oblasti s brzkým návratem pacienta do plnohodnotného života. K tomuto cíli vede cesta konzervativní nebo operační. Vzhledem ke špatným výsledkům konzervativní terapie je u zlomenin tibiálního pilonu jednoznačně preferována operační léčba.
Konzervativní terapie
Konzervativní léčba je vyhrazena pro nedislokované zlomeniny nebo pro pacienty, kteří mají kontraindikace k operační léčbě. Nevýhody konzervativní léčby jsou obecně známy. Patří sem především nutnost dlouhodobé sádrové fixace. U těchto pacientů dochází ke svalové atrofii, postfixační ztuhlosti a s tím související delší a obtížnější rehabilitaci. Je též výrazně vyšší riziko vzniku trombembolické nemoci.
V závislosti na rozsahu kloubního poranění, míře nestability a dislokace zlomeniny je indikována zavřená repozice a znehybnění v sádrové fixaci. U těžce zraněných pacientů nebo při výrazné nestabilitě zlomeniny, kdy dislokací fragmentů dochází k ohrožení vitality měkkých tkání, lze využít zavedení trakce za patní kost. Následné naložení sádrové fixace lze provést až po částečném zreponování zlomeniny a zlepšení trofiky měkkých tkání.
Rouff poznamenal, že zavřená repozice a sádrová imobilizace často nezabrání dislokaci talu, nejčastěji dopředu a nahoru a že zachování normální tibiotalární vzdálenosti a postavení je důležité pro obnovení normální funkce hlezenného kloubu [17].
U zlomenin distální tibie s intaktní fibulou je tendence k varotizaci osy distálního bérce. Podobně u částečně artikulárních zlomenin lze často prokázat subluxaci talu, čemuž zavřenou repozicí a imobilizací je velmi obtížné zabránit.
I přes tyto nevýhody konzervativní léčby je tento postup preferován u imobilních pacientů, kteří jsou dlouhodobě upoutáni na lůžko a u kterých nejsou vysoké nároky na konečný funkční výsledek. Konzervativní léčbu je nutno zvážit i u pacientů s významnými zdravotními komorbiditami, které mohou významně ovlivnit hojení skeletu a měkkých tkání.
Operační terapie
Způsob operační léčby vybíráme podle typu zlomeniny a závažnosti poranění měkkých tkání. Podle mechanizmu úrazu můžeme tato poranění rozdělit na nízkoenergetická, kdy se jedná o jednodušší zlomeniny s dobrým stavem měkkých tkání, a poranění vysokoenergetická, kdy zlomeniny bývají často otevřené, kominutivní, s výraznou dislokací a rozsáhlým poraněním kožního krytu. Z hlediska klasifikačního se opíráme o AO klasifikaci, která je dnes v evropských zemích nejpoužívanější.
Komplikované zavřené zlomeniny s výrazným otokem, rozvinutými bulami, kdy je ohrožena vitalita měkkých tkání a otevřené zlomeniny, jsou indikovány v akutní fázi k repozici v celkové anestezii a stabilizaci zevním fixátorem, který musí držet co nejdokonalejší repozici v délce i ose. Šrouby fixátoru se zavádějí na tibii dostatečně daleko od zlomeniny. Na rozdíl od fixace sádrou nehrozí ztráta repozice po opadnutí otoku a je umožněno snazší ošetřování měkkých tkání. Je třeba se vyvarovat „přetažení“ zlomeniny, u něhož hrozí rozvoj algoneurodystrofie a kompartment syndromu.
V případě otevřené zlomeniny je nutná důsledná toaleta měkkých tkání, odstranění avitálních či ischemických tkání, kde hrozí jejich nekróza a krytí defektu provizorním krytem. U ztrátového poranění měkkých tkání je žádoucí přítomnost plastického chirurga k řešení rychlého krytí vzniklých defektů. V individuálních případech umožňuje zevní fixátor propuštění pacienta do domácího ošetřování (pečlivé instrukce, prevence TEN, pravidelné klinické a radiologické kontroly). Během definitivního výkonu zajišťuje zevní fixátor udržení repozice a při nedostatečné stabilitě vnitřní osteosyntézy lze zevní fixátor ponechat k zajištění dosažené repozice.
Součástí akutního ošetření může být i fasciotomie. Po-užití vakuových obvazů (NPWT) výrazně pomáhá zmenšovat otok bérce a je vhodný i k léčbě defektů kožního krytu před definitivním krytím transplantátem (obr. 1).
Image 1. Podtlaková terapie na vzniklém defektu měkkých tkání (KÚCH) 
K definitivnímu ošetření přistupujeme podle stavu kožního krytu, nejčastěji za 7 – 14 dní. U zlomenin typu B2, B3, C2 a C3 je obvykle indikována otevřená rekonstrukce kloubní plochy, která je doplněna relativně stabilní biologickou osteosyntézou přemosťující metafyzární kominutivní zónu. Je žádoucí dosažení anatomické repozice kloubní plochy, schod nesmí být větší než 2 mm. Drobné úlomky kloubní plochy musí být extirpovány, aby nebyly později příčinou vzniku volných nitrokloubních tělísek. Ventrální fragmenty je nutno dočasně odklopit, aby bylo možno anatomicky doreponovat fragment centrální.
Osteosyntéza tibie LCP dlahami
Stabilizace zlomenin distálního bérce LCP dlahami má obvykle čtyři kroky, jejichž pořadí záleží na typu zlomeniny fibuly. Pokud je zlomenina fibuly jednoduchá, umožňující anatomickou rekonstrukci (do délky i rotace), je doporučen tento postup:
- otevřená repozice a stabilní vnitřní osteosyntéza fibuly
- otevřená repozice a stabilní vnitřní osteosyntéza kloubního povrchu tibie
- miniinvazivní přemostění defektu metafýzy s perkutánním zavedením proximálních šroubů (MIPPO) (obr. 2)
- autospongioplastika dle potřeby:
Pokud se jedná o zlomeninu fibuly, kdy nelze přesně určit původní postavení hlavních fragmentů, je vhodné tento postup modifikovat (nedostatečně rekonstruovaná fibula nedovoluje dokonalou repozici distální tibie).
Image 2. „Podvlečeně“ zavedená mediální LCP dlaha s využítím trakce za patní kost (KÚCH) 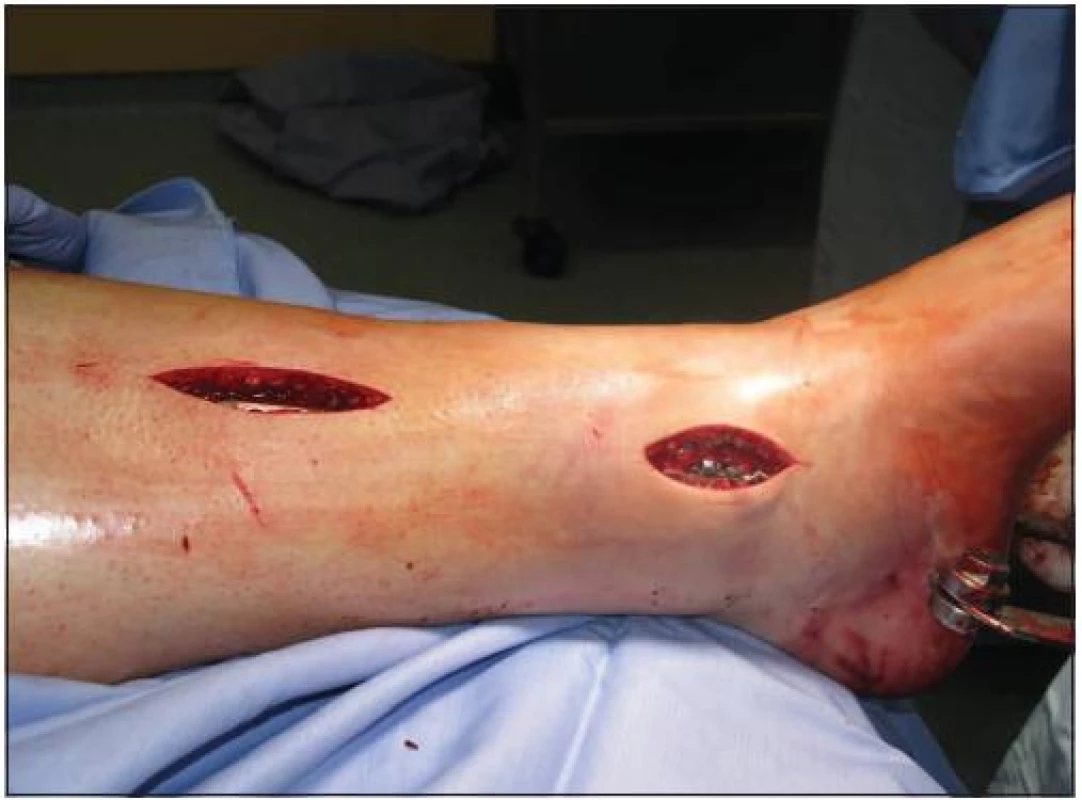
- otevřená repozice a stabilní osteosyntéza kloubního povrchu tibie,
- miniinvazivní přemostění defektu metafýzy,
- autospongioplastika podle potřeby ,
- adaptační osteosyntéza fibuly.
Operační přístup musí zachovávat minimální „periostální okno“. V praxi to znamená, že traumatem vzniklý defekt v periostu se nemá dále zvětšovat. Ventrální fragmenty se nesmí dále deperiostovat, pouze se na periostu odtahují. Po repozici a případné spongioplastice se dlaha přikládá k periostu, čímž se snižuje riziko avaskulární nekrózy fragmentů (princip vnitřní zevní fixace). Po anatomické repozici kloubní plochy fixuje stabilně dolní část LCP dlahy distální úlomky zamykatelnými šrouby, jejichž průběh je předem definován. Proximální část dlahy je uzpůsobena aplikaci jak zamykatelných šroubů, tak kortikálních šroubů. Podle typu zlomeniny jsou používány i jednotlivé šrouby, aplikované mimo dlahu [14].
Velký význam při rozhodování o typu osteosyntézy má výsledek CT vyšetření. Výpočetní tomografie je v dnešní době standardní součástí vyšetřovacího algoritmu u intraartikulárních a komplikovaných poranění distálního bérce. Následné zpracování obrazu dvojrozměrnou (2D) nebo trojrozměrnou rekonstrukcí (3D) umožňuje získat detailní prostorovou představivost o dislokovaných kostních fragmentech. To umožní následně stanovit přesný operační plán, určit operační přístup, typ implantátů atd. [15].
Jak ukázal Atkins v roce 2005, probíhá u 90 % intraartikulárních zlomenin jedna z hlavních linií v koronární rovině. Optimální se proto jeví provést osteosyntézu z anterolaterálního přístupu. Ke stabilizaci se nelépe hodí LCP implantáty 3,5 mm určené pro distální tibii. K jejich výhodám patří především lepší fixace v osteoprotické kosti, šetrnost k periostálnímu cévnímu zásobení. Tím, že LCP dlahy působí jako „vnitřní fixátor“, nekomprimují periostální cévní síť na rozdíl od konvenčních dlah, které naléhají přímo na kost [2, 5, 6]. K tzv. zásadám biologického operování patří: Co nejméně poranit periost! Časný pohyb ve smyslu komprese – distrakce podporuje růst a zrání svalku, a tím i hojení zlomeniny. Extraartikulární zlomeniny, které zasahují do distální diafýzy, jsou z biomechanického hlediska indikovány ke stabilizaci mediální 3,5 LCP dlahou určenou pro distální tibii. K výhodám patří snadnější operační přístup a menší riziko poranění důležitých struktur než při předním přístupu [11]. Mediální LCP dlahy nebývají díky svému uložení příčinou možného impingement syndromu v přední části hlezenného kloubu (obr. 3).
Image 3. Osteosyntéza mediální 3,5 mm LCP dlahou (KÚCH) 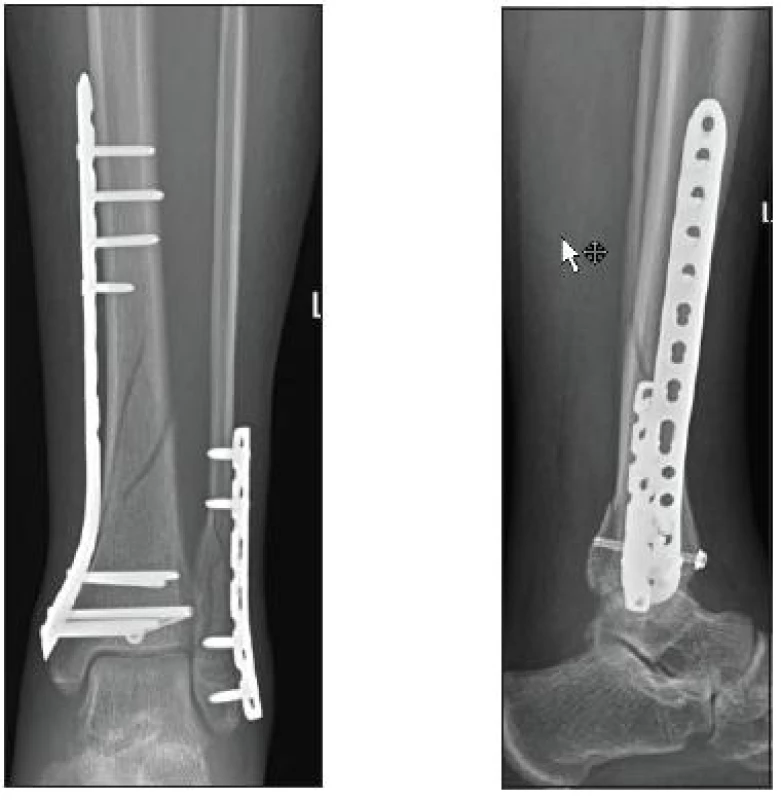
K nevýhodám patří slabší vrstva měkkých tkání nad dlahou a vyšší riziko vzniku raných komplikací.
Intramedulární osteosyntéza
K méně častým metodám používaných při stabilizaci zlomenin distálního bérce patří intramedulární stabilizace plným hřebem. I když doménou hřebování jsou diafyzární zlomeniny, hraje určitou roli i u zlomenin distální tibie. Obavy týkající se obtížné repozice, riziko rozlomení distálního fragmentu u spirálních zlomenin, nedostatečné distální zajištění rozšíření této metody více zpomalily. K jejím výhodám především patří, že nepoškozuje periostální prokrvení, umožňuje časnější zatížení poraněné končetiny, více šetří měkké tkáně [16]. Vývoj nitrodřenových implantátů rozšířil spektrum zlomenin, které lze stabilizovat touto metodou; k nim patří např. hřeb Expert firmy Synthes či Targon TX firmy Aesculap, které jsou indikovány pro ostesyntézu proximální a distální 1/5 délky bérce.
Obtíže s repozicí zlomenin distální metafýzy tibie souvisí s poměrně velkým průměrem distální části holenní kosti a malým průměrem hřebu. Nitrodřeňová dutina je v distální části výrazně širší a nitrodřeňový hřeb je fixován v kortikální části jen pomocí zajišťovacích čepů, nikoliv přímo, jak je tomu ve střední části diafýzy [10, 13, 21]. Vzhledem k velikosti prostoru mezi kortikou tibie a hřebem je někdy nutné zavedení přídatných vymezovacích šroubů, které umožní provedení dokonalejší repozice a u porotických kostí lepší retenci a udržení korektního postavení. Pokud je zlomenina spirální a linie lomu zasahuje těsně nad kloubní plochu, je reálné riziko rozlomení distálního fragmentu ve frontální rovině při zavádění hřebu. Je vhodné nejprve zajistit distální fragment příčným šroubem těsně nad kloubní plochou a až poté zavést hřeb (obr. 4).
Image 4. Osteosyntéza hřebem Expert (KÚCH) 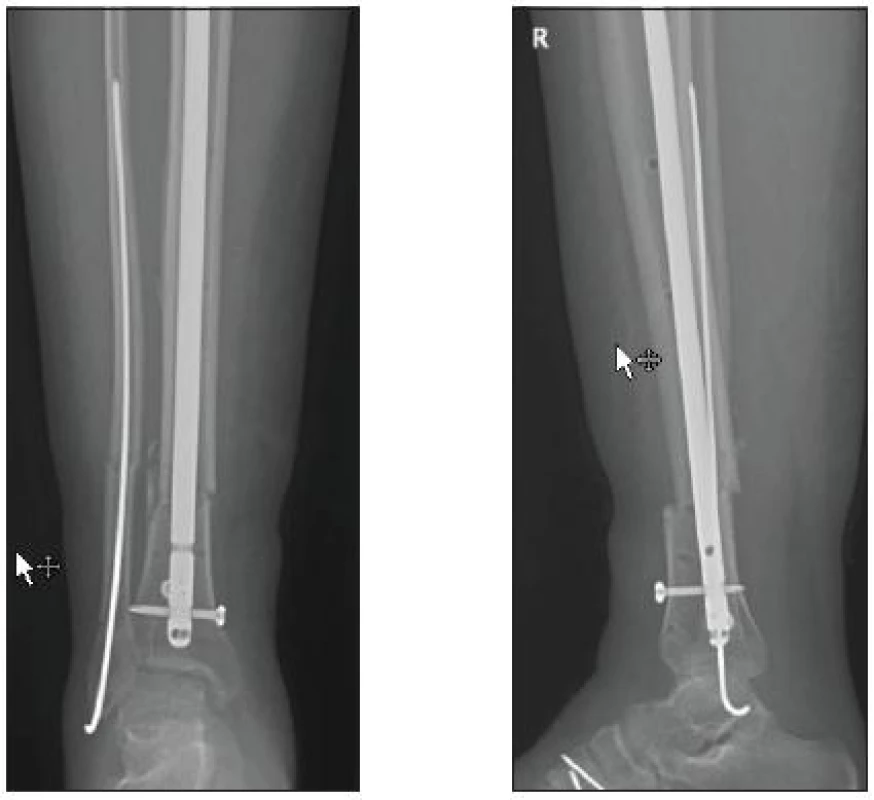
Osteosyntéza fibuly
Zlomenina fibuly doprovází zlomeninu distální třetiny tibie v 76-83 % případů [7] a u více než poloviny pacientů je fibula zlomena ve stejné výši jako tibie. Fixace fibuly při zlomeninách distální třetiny diafýzy bérce zlepšuje stabilitu při axiální i rotační zátěži a pacienty je pak možno nechat dříve zatěžovat poraněnou končetinu chůzí, která hojení zlomeniny urychluje. Pokud je tudíž zlomena i distální fibula, je nezbytné provést její stabilizaci k zajištění tzv. „rámové konstrukce“ jako prevence vzniku možné úhlové dislokace. Osteosyntéza fibuly se provádí vždy ze samostatné incize. Je důležité zachovat dostatečný kožní můstek mezi oběma incizemi, minimálně 7 cm. K nejčastějším metodám patří osteosyntéza dlahou nebo intramedulárně zavedeným Kirschnerovým drátem podle charakteru lomu (obr. 5).
Image 5. Osteosyntéza fibuly anatomicky tvarovanou dlahou + osteosyntéza tibie anterolaterální a mediální LCP dlahou (KÚCH) 
Pokud zvolíme k provedení osteosyntézy tibie intramedulární hřeb, stabilizace zlomeniny distální fibuly by měla předcházet zavedení nitrodřeňového hřebu [8, 9]. V některých případech dojde ke zhojení zlomeniny fibuly při dosud ne zcela konsolidované a zhojené zlomenině tibie. V těchto případech je indikována fibulotomie, která umožní kompresi v místě lomu při zátěži.
Miniosteosyntéza
Zlomeniny pilonu je možno stabilizovat i použitím miniinvazivní techniky. Základním předpokladem je provedení detailního CT vyšetření, umožňující naplánování postupu pro repozici a fixaci zlomeniny. Samostatné tahové šrouby 3,5 nebo 4,0 mm jsou vyhrazeny pro spirální nebo šikmé zlomeniny s příznivým průběhem lomných linií.
Artroskopie
Artroskopie hlezenného kloubu je miniinvazivní metoda, kterou můžeme u některých pacientů zmírnit následky komplikovaných zlomenin a v některých případech i provést artroskopicky asistovanou osteosyntézu [12]. Hlezenný kloub je po kolenu a ramenu třetím nejčastěji artroskopovaným kloubem. Používá se stejné vybavení jako u výše uvedených kloubů. Pro přístup k přednímu hleznu se používá anteromediální a anterolaterální přístup. Anteromediální přístup je umístěn v úrovni kloubní štěrbiny mediálně od šlachy m. tibialis anterior. Je nutná opatrnost, abychom neporanili n. saphenus a v. saphenu magnu. K zadnímu hleznu se vy-užívá posterolaterální a posteromediální přístup. Opět je nutno dbát na to, aby nedošlo k poranění nervověcévního svazku. Podle přístupu je volena poloha pacienta na operačním stole. Při operaci se obvykle využívá trakce za nohu ke zvětšení prostoru v kloubu. K výhodám artroskopie patří možnost přesného zhodnocení nitrokloubních struktur, především stavu chrupavek kloubní plochy talu a distální tibie u intraartikulárních zlomenin a eventuálně shaverem provést zapravení okrajů, extrakce volných tělísek, aby nedocházelo k dalšímu poškozování chrupavky. Častou indikací k provedení atroskopie hlezna je impingement syndrom. Rozlišujeme dva základní typy – měkkotkáňový a kostěný. Měkkotkáňový impingement je nejčastěji zadní a laterální, diagnostikujeme jej až při samotné operaci. Kostěný impingement je typický tvorbou osteofytů, nejčastěji na přední hraně distální tibie a krčku talu. Principem ošetření je odstranění jizevnatých tkání, synovie, odfrézování osteofytů, a tím dojde k uvolnění kloubu a zvýšení rozsahu pohybu.
VÝSLEDKY
Výsledky souboru byly hodnoceny z různých hledisek:
- hojení měkkých tkání
- hodnocení rentgenových snímků
- spokojenost pacienta a klinický výsledek
Hojení měkkých tkání
V našem souboru jsme hodnotili četnost vzniku pooperačních komplikací při hojení operační rány u jednotlivých typů zlomenin dle AO klasifikace a v závislosti na tom, zda byla provedena definitivní stabilizace zlomeniny, či zda byl proveden etapový výkon – nejprve stabilizace zevním fixátorem s pozdější konverzí na vnitřní osteosyntézu. K primárnímu zhojení operační rány došlo u 52 pacientů (69 %) pacientů. Neinfekční rané komplikace jsme zaznamenali u 13 pacientů (17 %). V těchto případech se jednalo o povrchové či hlubší defekty, u kterých se podařilo měkké tkáně zhojit bez nutnosti extrakce kovového materiálu. U hlubokých defektů s obnažením kovu a u prokázaných infektů jsme předčasně extrahovali dlahu u 11 pacientů (14 %). Pacientům s hlubokým defektem byla ihned nasazována antibiotika a podávána dlouhodobě. Průběžně jsme odebírali stěry na bakteriologii a ATB léčbu upravovali dle citlivosti. V indikovaných případech jsme ke zhojení defektů a sanaci infektu používali podtlakovou terapii – NPWT. Infekční agens jsme prokázali u 8 pacientů, tedy v 10 % případů. Nejčastější bakterií způsobující mikrobiální kontaminaci byl Staphyloccocus aureus.
Hodnocení rentgenových snímků
Po zhodnocení rentgenových snímků jsme pacienty v našem souboru rozdělili do 3 skupin, podle Burwella a Charnleye [4].
Anatomické
- Není přítomna mediální či laterální dislokace mediálního nebo laterálního malleolu
- Bez angulace
- Dislokace mediálního či laterálního nitrokloubního fragmentu je méně než 1 mm v podélné ose
- Proximální dislokace zadního fragmentu je menší než 2 mm
- Není posun vůči talu
Uspokojivé
- Není přítomna mediální či laterální dislokace mediálního nebo laterálního malleolu
- Bez angulace
- Dislokace mediálního či laterálního nitrokloubního fragmentu je 1–5 mm v podélné ose
- Proximální dislokace zadního fragmentu je menší než 2–5 mm
- Není posun vůči talu
Špatné
- Je patrná mediální či laterální dislokace mediálního nebo laterálního malleolu
- Angulace osy
- Dislokace mediálního či laterálního nitrokloubního fragmentu je více než 5 mm v podélné ose
- Proximální dislokace zadního fragmentu je více než 5 mm
- Je patrná subluxace a posun vůči talu
Z celkového počtu hodnocených pacientů (n 76) bylo dosaženo anatomického postavení u 34 pacientů (45 %), uspokojivého postavení u 37 pacientů (49 %) a u 5 pacientů (6 %) bylo rtg postavení špatné.
Spokojenost pacienta, klinické výsledky
Soubor operovaných pacientů jsme hodnotili na základě jednotného skórovacího systému, zohledňující subjektivní a objektivní faktory, specializovaného na oblast hlezna a nohy. Takovým je AOFAS (American Orthopaedic Foot and Ankle Society) Clinical Rating System. Tento skórovací systém byl vypracován na základě zkušeností s jinými systémy. Pacienti byli obesláni dotazníkem – A, B 1-4. Doplnění B 5-7, C bylo doplněno na základě klinických měření.
Skórovací systém AOFAS hodnotí komplex kotník – subtalární kloub. Pro nemožnost samostatného pohybu v TC kloubu se klinicky užívá termín sagitální pohyb a měří se goniometrem. Pro hodnocení hindfoot pohybu se používá procento normálu. Kloub, který lze pasivně dislokovat anebo je závažně subluxován se považuje za trvale nestabilní. Tento skórovací systém lze použít po intraartikulárních zlomeninách distálního bérce, hlezna, talu, kalkanea, artrodéze hlezna, operacích pro nestabilitu hlezna. Neobsahuje hodnocení RTG snímků – hodnotí pouze klinický nález.
Hodnocení: maximální hodnota 100 bodů – získá pa-cient bez bolesti, má plný rozsah pohybu v sagitální rovině a oblasti zadní nohy, není přítomna nestabilita zadní nohy a hlezna, dobré osové postavení, schopnost ujít vzdálenost více jak 6 bloků (500 m), schopnost chůze po všech druzích povrchu, bez zjevného kulhání, bez omezení každodenních či rekreačních aktivit, bez podpůrných prostředků pro správnou chůzi.
Výsledek:
- výborný 0 – 100 bodů
- dobrý 0 – 89 bodů
- přijatelný 0 – 79 bodů
- špatný méně jak 70 bodů
V rámci klinického či funkčního hodnocení dosaženého léčebného efektu dle skórovacího systému AOFAS bylo v celkovém souboru (n 76) zaznamenáno 14 výborných výsledků (18 %), 26 dobrých (34 %), 24 uspokojivých (32 %) a 12 špatných výsledků (16 %).
U zlomenin typu C (n 57) bylo dosaženo 10 výborných výsledků (18 %), 18 dobrých (32 %), 19 uspokojivých (2 %) a 10 špatných výsledků (18 %).
U zlomenin typu B (n 19) byly zaznamenány 4 výborné výsledky (21%), 8 dobrých (42 %), 5 uspokojivých (26 %) a 2 špatné výsledky (10 %).
DISKUZE
Ke zlomeninám distální tibie vedou dva zřetelné mechanizmy úrazu. Nižší energetické mechanizmy v důsledku pádů či sportovních úrazů způsobují většinou rotační zlomeniny bez výraznější kominuce či závažnějšího poranění kloubní plochy. Vysokoenergetická poranění jsou způsobena axiálním násilím, při kterém je talus tlačen do distální tibie. Výsledkem je rozsáhlejší poranění kloubní plochy a kominuce v oblasti metafýzy. Taková poranění jsou obyčejně následkem pádu z výšky nebo nehod motorových vozidel. Poranění kloubní plochy souvisí s pozicí nohy v okamžiku nárazu. Vertikální tlaková síla vede k centrální depresi, pokud je noha v plantiflexi či dorsiflexi, dochází k poranění přední nebo zadní části kloubu [18].
V roce 1969 Rüedi a Allgöwer [19] prezentovali první slibné klinické výsledky po léčbě 84 pacientů se zlomeninami tibiálního pilonu léčených otevřenou repozicí a vnitřní fixací. Další práce vychází z klasifikace Rüedi a Allgöwera. Bourne [3] v roce 1988 udává u zlomenin I. a II. typu téměř 80 % uspokojivých výsledků, ale pouze 32 % uspokojivých výsledků u zlomenin III. typu při otevřené repozici a vnitřní fixaci. 17 % ze skupiny pacientů bylo dodatečně léčeno artrodézou. Teeny a kol. [20] v roce 1993 hodnotili 60 zlomenin ošetřených otevřenou repozicí a vnitřní fixací. Výsledky byly neuspokojivé: 25 % výborných a dobrých, 25 % neuspokojivých a 50 % špatných. Také uvedli 50 % komplikací, u zlomenin III. typu 37 % infekčních komplikací a 26 % pacientů se zlomeninou III. typu skončilo artrodézou hlezenného kloubu. Závěrem práce bylo doporučení, že k ošetření tříštivých zlomenin II. a hlavně III. typu je spíše než otevřená repozice a vnitřní osteosyntéza (ORIF) výhodnější zevní fixace. Ve stejném roce zveřejnili další práci Bone a kol. [1]. U 20 pacientů se závažnějšími typy zlomenin použili zevní fixátor současně s miniosteosyntézou šrouby nebo dlažkou. Výsledky byly výrazně lepší než u předchozí práce: 30 % výborných výsledků, 45 % uspokojivých a 25 % špatných. U 15 % pacientů bylo pro prodloužené hojení nebo zhojení v malpozici nezbytné provést dodatečný operační výkon. Stejně jako Teeny i Bone doporučuje zevní fixaci, eventuálně v kombinaci s miniosteosyntézou za optimální řešení zavřených zlomenin II. a III. typu a u otevřených zlomenin.
Operační léčba zlomenin distální tibie je v dnešní době metodou volby u většiny případů, která závisí nejen na typu zlomeniny, ale především na rozsahu poranění měkkých tkání. Důležitý faktor, který má vliv na úspěšnost léčby, je též věk pacienta. Mladší pacient celkově zaručuje lepší předpoklad spolupráce, lepší kvalitu kosti, lepší prokrvení měkkých tkání, tedy lepší a rychlejší hojení a následně i intenzivnější rehabilitaci, která je nedílnou součástí léčby těchto poranění.
Dělení zlomenin provádíme převážně dle AO klasifikace. Podle principů AO je volba operačního přístupu a typu implantátu závislá na směru dislokace fragmentů a linií lomu.
K nejčastějším způsobům vnitřní osteosyntézy dnes patří stabilizace distální tibie dlahami (ORIF). Zvláště v posledních letech je metoda zdokonalena širokým použitím úhlově stabilních dlah (LCP). Jedná se o úhlově stabilní implantáty s možností zamykání šroubů do dlahy a jsou vyráběny anatomicky preformované pro oblast distální tibie. V současné době jsou navíc k dispozici modernější LCP šrouby, tzv. DLS šrouby. Dřík DLS šroubu je tvořen pláštěm nasazeným na čepu, díky němuž může docházet v úhlově stabilním systému k mikropohybům a tudíž urychlit kostní hojení.
Extraartikulární zlomeniny jsou v indikovaných případech stabilizovány intramedulárně plným hřebem, nejčastěji hřebem Expert či Targon TX. Tento typ osteosyntézy je též výhodnější u pacientů, u kterých je riziko vzniku raných komplikací při použití LCP dlah. Osteosyntézu distální fibuly vždy provádíme před zavedením hřebu a operaci provádíme při zavedené skeletární extenzi za patní kost za stálé trakce poraněné končetiny.
Předložená práce potvrzuje, že nitrokloubní zlomeniny distální tibie jsou, ve shodě s literárními údaji, převážně léčeny otevřenou repozicí a vnitřní fixací (ORIF). Jedná se o zlomeniny typu B a C. V našem souboru je u B typu zlomenin častěji požívána mediální dlaha, zatímco použití anterolaterální dlahy je častější u C typu zlomenin.
Za účelem zhodnocení úspěšnosti léčby jsme použili AOFAS skórovací systém (ve světě ověřený a uznávaný) a dále množství vzniklých komplikací.
Výskyt raných pooperačních komplikací ve sledovaném souboru nitrokloubních zlomenin distální tibie byl u 24 pacientů (31 %), což odpovídá literárním údajům. Nejčastěji se jednalo o povrchový defekt či hematom kolem rány. V těchto případech došlo ke zhojení měkkých tkání s ponecháním kovu in situ. Infekční komplikace jsme zaznamenali u 8 pacientů (10 %). Vždy jsme extrahovali kovový materiál. Při opakovaných operačních revizích byl prováděn debridement, využívána podtlaková terapie, proplachová laváž, v indikovaných případech byla zlomenina stabilizována zevním fixátorem. Po sanaci infektu byla provedena sekundární sutura rány nebo byl defekt kryt lalokem ve spolupráci s Klinikou rekonstrukční a plastické chirurgie FN Brno včetně mikrochirurgických postupů.
Celkem u 3 pacientů došlo při použití LCP dlahy ke zlomení proximálních jistících šroubů. U 2 pacientů se zlomenina zhojila bez další operace, u 1 pacienta však došlo k selhání osteosyntézy, redislokaci fragmentů a refraktuře distální diafýzy fibuly (obr. 6).
Image 6. Zlomené proximální LCP šrouby u anterolaterální LCP dlahy (KÚCH) 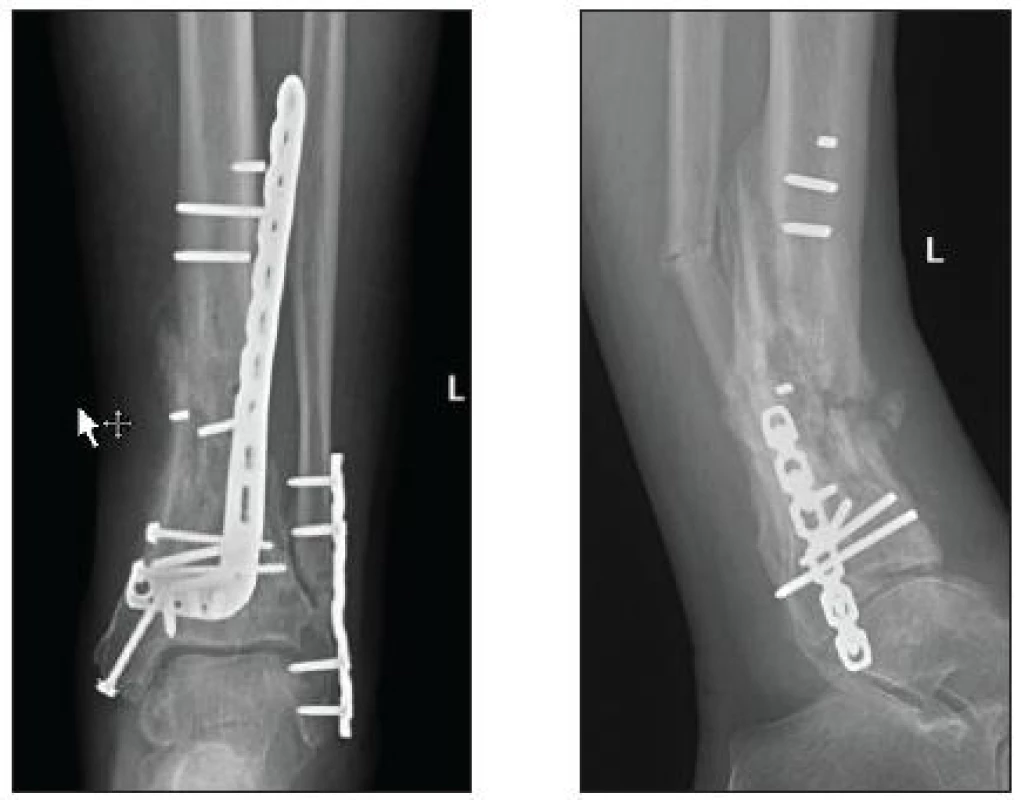
Byla provedena resyntéza, autospongioplastika a poté došlo ke zhojení zlomeniny ve vyhovujícícím postavení. Příčinou této komplikace bylo použití příliš krátké LCP dlahy a malá vzdálenost proximálních jistících šroubů od linií lomu.
ZÁVĚR
Tato práce seznamuje s možnostmi operačního ošetření zlomenin distálního bérce. Shrnuje literární poznatky, hodnotí soubor našich pacientů a snaží se dát návod na strategii léčby těchto zlomenin. Na základě této studie, zabývající se operační léčbou zlomenin distální tibie na Klinice úrazové chirurgie LF MU a FN Brno, lze konstatovat, že otevřenou repozici fragmentů a jejich následnou vnitřní fixaci pomocí úhlově stabilních dlahových implantátů lze považovat za plně indikovanou metodu operační léčby nitrokloubních zlomenin distální tibie typu B a C dle AO klasifikace. Otevřenou repozicí fragmentů s vnitřní osteosyntézou je tedy možné dosáhnout výborných a dobrých výsledků jak z funkčního, tak z radiologického hlediska. Léčba zlomenin distální tibie je nicméně technicky náročná vzhledem k potenciálu závažných komplikací.
MUDr. Pavel Kvasnička
pkvasnicka@fnbrno.cz
Sources
1. BONE, L., STEGEMANN, P., MCNAMARA, et al, R. External Fixation of Severely Comminuted and Open Tibial Pilon Fractures. Clin. Orthop. 1993, 292,101-107.
2. BORENS, O., KLOEN, P., RICHMOND, J. Minimally Invasive Treatment of Pilon Fractures with a low Profile Plate: Preliminary Results in 17 cases. Arch Orthop Trauma Surg. 2009, 129, 649-659.
3. BOURNE, R. B. Pylon Fractures of the Distal Tiba. Clin Orthop. 1989, 240-42-46.
4. BURWELL, HN., CHARNLEY, AD. The Treatment of Displaced Fractures at the Ankle by Rigid Internal Fixation and early Joint Movement. J Bone Point Surg Br. 1965, 47, 634-660.
5. CASTELLANI, CH., RIEDL, G., EBERL, R., et al, Transitional Fractures of the Distal Tibia: A Minimal Access Approach for Osteosynthesis. J Trauma. 2009, 67, 1371-1375.
6. COLLINGE, C., PROTZMAN, R. Outcomes of Minimally Invasive Plate Osteosynthesis for Metaphyseal Distal Tibia Fractures. J Orthop Trauma. 2010, 24 24-29.
7. COURT – BROWN, C.M., Mc BIRNE, J. The Epidemiology of Tibial Fractures. J Bone Point Surg. 1995, 3, 417-421.
8. DRÁČ, P. Ovlivňuje stabilizace fibuly výsledky léčby zlomenin distální třetiny dialýzy tibie? Úraz Chir. 2005, 13, 39-44.
9. EVANS, J.M., GARDNER, M.J., BRENNAN, M.L., et al, Intramedullary Fixation of Fibular Fractures Associated With Pilon Fractures. J Orthop Trauma. 2010, 24, 491-494.
10. HOENIG, M., GAO, F., KINDER, J., et al, Extra-Articular Distal Tibia Fractures: A Mechanical Evaluation of 4 Different Treatment Methods. J Orthop Trauma. 2010, 24, 30-35.
11. HOPPENFELD, S., DeBOER, P., BUCKLEY, R. The Anatomic Approach. Philadelphia: Lippincott Williams. 2009, 585-652.
12. IMADE, S., TAKAO, M., NISHI, H., UCHIO, Y. Arthroscopy-Assisted Reduction and Percutaneous Fixation for Triplane Fracture of the Distal Tiba. Arthroscopic Surg. 2004, 20, 123-128.
13. KONDA, S.R., JORDAN, CH.J., et al, A Novel Technique for Reduction and Immobilization of Tibial Shaft Fractures: The Hammock. J Orthop Trauma. 2011, 25, 385-390.
14. MEHTA, S., GARDNER, M.J., BAREI, D.P., et al, Reduction Strategies Through the Anterolateral Exposure for Fixation of Type B and C Pilon Fractures. J Orthop Trauma. 2011, 25, 116-122.
15. PURNELL, G.J., GLASS, E.R., ALTMAN, D.T., et al, Results of a Computed Tomography Protocol Evaluating Distal Third Tibial Shift Fractures to asess Noncontiguous Malleolar Fractures. Trauma Inj. 2011, 71, 163-167.
16. RISTINIEMI, J., LUUKINEN, P., OHTONEN, P. Surgical Treatment of Extra-Articular or Simple Intra-Articular Distal Tibial Fractures: External Fixation versus Intramedullary Nailing. J Orthop Trauma. 2011, 25, 101-105.
17. RUOFF, AC. Snider, RK., Explosion Fractures of the Distal Tibia with Major Articular Involvement. J Trauma. 1971, 11, 866-873.
18. RÜEDI, T., MURPHY, W.M. AO Principles of Fracture Management. Stuttgart-New York: Thieme. 2000, 888.
19. RÜEDI, T., ALLGÖVER, M. The Operative Treatment of Intra-articular Fractures of the Tibia into Ankle Joint. Injury. 1969, 1, 92-99.
20. TEENY, S. M., WISS, D. A. Open Reduction and Internal Fixation of Tibial Plafond Fractures. Clin. Orthop. 1993, 292, 108-117.
21. VALLIER, H.A., CURETON, B.A., PATTERSON, B.M. Randomized, Prospective Comparsion of Plate versus Intramedullary Nail Fixation for Distal Tibia Shaft Fractures. J Orthop Trauma. 2011, 0, 1-5,
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery

2012 Issue 4-
All articles in this issue
- Operační léčba zlomenin distálního bérce
- Etapové léčení komplikovaných intraartikulárních zlomenin distálního bérce s použitím zevní fixace
- Léčba nestabilních zlomenin V. metakarpu zevním fixátorem
- Artroskopické nálezy při poranění kolenního kloubu dětí a adolescentů v materiálu KDCHOT FN BRNO v letech 2007-2011
- Operační řešení zlomeniny proximální části pažní kosti pomocí Humerusbloku u starších pacientů
- Trauma Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Léčba nestabilních zlomenin V. metakarpu zevním fixátorem
- Operační léčba zlomenin distálního bérce
- Operační řešení zlomeniny proximální části pažní kosti pomocí Humerusbloku u starších pacientů
- Etapové léčení komplikovaných intraartikulárních zlomenin distálního bérce s použitím zevní fixace
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

