Doporučený postup při řešení a vyšetřování potransfuzních reakcí
Authors:
R. Procházková; D. Galuszková; Z. Gašová; J. Masopust; P. Turek
Published in:
Transfuze Hematol. dnes,26, 2020, No. 3, p. 242-256.
Category:
Best Practices
Doporučení Společnosti pro transfuzní lékařství ČLS JEP
Obsah
- Pojmy, definice, zkratky
- Příčiny a klasifikace potransfuzních reakcí
- Prevence a léčba potransfuzních reakcí
- Transfuze u pacientů s opakovanými potransfuzními reakcemi
- Laboratorní vyšetření potransfuzních reakcí
- Hlášení potransfuzních reakcí
Cílem tohoto dokumentu je poskytnout doporučení k rozpoznávání, vyšetřování a řešení nežádoucích reakcí při nebo po podání transfuzních přípravků. Důraz je kladen na řešení reakcí bezprostředně ohrožujících život, na racionální vyšetření potransfuzních reakcí a na možnosti jejich prevence a profylaxe.
1. POJMY, DEFINICE, ZKRATKY
Pojmem potransfuzní reakce jsou označovány všechny neočekávané nežádoucí účinky související s podáním transfuzních přípravků.
Transfuzní přípravek je léčivý přípravek vyrobený zařízením transfuzní služby z krve dárců jednoduchými separačními postupy (centrifugace, filtrace apod.) a určený k podání transfuzí.
Transfuze je postup, při kterém se podává transfuzní přípravek do krevního oběhu pacienta (příjemce transfuzního přípravku, dále příjemce), obvykle do žíly pacienta.
Zařízením transfuzní služby (ZTS) se rozumí poskytovatel zdravotních služeb, u kterého se provádí odběr a vyšetření lidské krve nebo jejích složek, pokud jsou určeny pro transfuzi nebo zpracování za jakýmkoliv účelem, a ve kterém se dále provádí zpracování lidské krve nebo jejích složek za účelem získání transfuzních přípravků nebo surovin pro další výrobu léčivých přípravků, včetně kontroly a propouštění, dále jejich skladování a distribuce. Za zařízení transfuzní služby se nepovažuje krevní banka (zákon č. 378/2007 Sb., Zákon o léčivech, ve znění pozdějších předpisů).
Krevní bankou (KB) se rozumí organizační jednotka poskytovatele zdravotních služeb, ve které se skladují a vydávají transfuzní přípravky, a to výlučně pro použití u poskytovatele zdravotních služeb, popř. ve které se provádí předtransfuzní imunohematologické vyšetření. Postup pro výdej transfuzních přípravků stanoví prováděcí právní předpis (zákon č. 378/2007 Sb., Zákon o léčivech, ve znění pozdějších předpisů).
Zkratky
ACE – enzym konvertující angiotensin
APTT – aktivovaný parciální tromboplastinový čas
AT – antitrombin
DIC – diseminovaná intravaskulární koagulace
FBG – fibrinogen
FNHTR – febrilní nehemolytická potransfuzní reakce
GvHD – reakce štěpu proti hostiteli (Graft versus Host Disease)
HIT – heparinem indukovaná trombocytopenie
HLA – lidský hlavní histokompatibilní systém (human leucocyte antigen)
HNA – lidské neutrofilní antigeny (human neutrofil antigens)
HPA – lidské trombocytové antigeny (human platelet antigens)
i. m. – intramuskulární, intramuskulárně
i. v. – intravenózní, intravenózně
JIP – jednotka intenzivní péče
LDH – laktátdehydrogenáza
PAT – přímý antiglobulinový test
PTT – protrombinový čas
TACO – oběhové přetížení (transfusion-associated circulatory overload)
TRALI – transfusion-related acute lung injury (akutní poškození plic způsobené transfuzí)
TT – trombinový čas
Za závažnou potransfuzní reakci/nežádoucí reakci se považuje nežádoucí odezva pacienta vedoucí ke smrti, ohrožení života, vyžadující hospitalizaci nebo prodloužení probíhající hospitalizace, mající za následek trvalé či významné poškození zdraví nebo omezení schopností pacienta.
Ostatní reakce se považuji za nezávažné.
2. PŘÍČINY A KLASIFIKACE POTRANSFUZNÍCH REAKCÍ
Velká část potransfuzních reakcí je zprostředkována imunitně:
- rozpad či aglutinace krevních buněk vyvolaná podanými protilátkami (hemolytická reakce, TRALI),
- rozpad nebo aglutinace podaných buněk při přítomnosti protilátek proti nim (febrilní reakce, hemolytická reakce, TRALI, refrakternost na podání trombocytů, potransfuzní purpura),
- alergie na některou složku podávaného přípravku (alergická nebo anafylaktická reakce),
- útlum tvorby krevních buněk při podání imunokompetentních buněk (GvHD),
- navození imunitní tolerance při masivní expozici cizorodým antigenům,
- tvorba protilátek. K potransfuzní reakci může však dojít i:
- při přetížení kardiovaskulárního aparátu,
- při narušení iontové rovnováhy (metabolické komplikace aj.) nebo
- při podání bioaktivních látek.
Příčinou reakce mohou být i technické komplikace při transfuzi.
Transfuze může vést i k přenosu infekce z dárce nebo transfuzního přípravku na příjemce, kontaminovaný transfuzní přípravek může vyvolat bezprostřední septickou nebo bakteriálně-toxickou reakci.
Za specifický typ potransfuzní reakce lze považovat i hromadění železa v organismu při dlouhodobém podávání erytrocytů.
Podle klinické závažnosti odlišujeme závažné potransfuzní reakce, je-li pacient ohrožen na životě (jsou přítomny orgánové poruchy, stav vyžaduje monitorování životních funkcí…) nebo hrozí-li trvalé následky, a na potransfuzní reakce nezávažné, které obvykle odezní po zastavení transfuze a po jednoduché léčbě.
Podle časové souvislosti s podáním transfuzního přípravku jsou rozlišovány potransfuzní reakce akutní ( ≥ 24 hodin) a pozdní (> 24 hodin po transfuzi).
2.1 Imunitní komplikace transfuze Intravaskulární hemolytická reakce z imunitních příčin
Příznaky: horečka, šok, DIC, dyspnoe, bolest na hrudi a v zádech, oligurie, bolesti břicha, zvracení, průjem, neočekávané krvácení, hemoglobinurie, rozvoj hemolýzy, krvácení způsobeného DIC a renálního selhání. U pacientů v celkové anestezii jsou obvykle jedinými příznaky hypotenze a neobvykle těžké krvácení.
Obvyklá příčina: záměna přípravku či pacienta, neslučitelnost AB0, vzácněji jiná protilátka vyvolávající akutní intravaskulární hemolýzu (IgM nebo IgG ve vysokém titru). Laboratorní průkaz: pokles koncentrace hemoglobinu, zvýšení LDH a/nebo bilirubinu, pokles haptoglobinu v séru, hemoglobinurie, pozitivní PAT a pozitivní test kompatibility (protilátky lze eventuálně prokázat v eluátu).
Doporučený postup: přerušení transfuze, stabilizace krevního tlaku a komplexní léčba – vždy zvážit léčbu v podmínkách JIP. Současně je nutné okamžitě informovat krevní banku, která přípravek vydala.
Diferenciální diagnóza: šok způsobený bakteriální kontaminací, anafylaktická reakce.
Terapie: protišoková léčba, zajištění renální perfuze (forsírovaná diuréza, časná hemodialýza), prevence/léčba DIC. Terapie anémie kompatibilními erytrocytovými transfuzními přípravky po potvrzení příčiny reakce.
Prevence: jedinou a zásadní prevencí záměny je dodržení bezpečných postupů při odběru vzorků na předtransfuzní vyšetření a při aplikaci transfuzního přípravku (kontrola dokumentace, řádná identifikace přípravku i pacienta, včetně ověření krevní skupiny u lůžka). Jen vzácně může být příčinou nekvalitně provedené předtransfuzní vyšetření nebo špatně zvolený přípravek při transfuzi z vitální indikace.
Extravaskulární hemolytická reakce z imunitních příčin (akutní, eventuálně pozdní)
Příznaky akutní reakce (pokud k akutní reakci dojde): dušnost, hypotenze, tachykardie, bolesti zad, eventuálně horečka a další příznaky (DIC a renální selhání se vyvíjí výjimečně), následně ikterus a anémie.
Příznaky opožděné reakce: pokles hemoglobinu, eventuálně anémie a (mírný) ikterus nejčastěji v odstupu 5–7 dní,ale i 2–3 týdny po transfuzi, jiné klinické příznaky jen vzácně (teplota, zimnice).
Obvyklá příčina: nepravidelná antierytrocytová protilátka, která nevyvolává intravaskulární hemolýzu. K vytvoření protilátky může dojít až po podání transfuzního přípravku (podané erytrocyty mohou cirkulovat v oběhu příjemce i 5–6 týdnů) a reakce je pak opožděná a bývá méně nápadná. Reakce může být vyvolána i vysokými dávkami i. v. imunoglobulinů (obsahují anti-A, anti-B). Laboratorní průkaz: pokles hodnot červeného krevního obrazu, vzestup (nepřímého) bilirubinu, vzestup LDH, pokles haptoglobinu, hemoglobinurie, urobilinogen v moči, pozitivní PAT, průkaz antierytrocytové protilátky.
Doporučený postup: sledování parametrů červeného krevního obrazu, hepatálních a renálních funkcí a koagulačního profilu.
Terapie: obvykle symptomatická, v případě potřeby monitorování koagulačního statusu; transfuze erytrocytů bez antigenu, proti kterému je vytvořena protilátka.
Prevence: důkladná anamnéza (předchozí transfuze či těhotenství), důkladné předtransfuzní vyšetření, u dříve imunizovaných pacientů výběr transfuzních přípravků podle fenotypu.
Febrilní nehemolytická potransfuzní reakce (FNHTR); transfuzí způsobené nepohodlí
Příznaky: zvýšení tělesné teploty o ≥ 1 °C a/nebo třesavka, zimnice, nauzea či zvracení aj. během transfuze nebo do 4 hodin po transfuzi bez zjevného důvodu. V některých případech může být provázena hypotenzí či zarudnutím obličeje.
Obvyklá příčina: antileukocytové protilátky příjemce (zejména anti-HLA protilátky), pasivní infuze cytokinů z rozpadlých leukocytů, mírná bakteriální kontaminace transfuzního přípravku.
Doporučený postup: přerušení transfuze, antipyretika.
Diagnóza: specifická diagnostická kritéria nejsou. Příznaky FNHTR mohou být podobné jako u závažných potransfuzních reakcí, na které je vždy třeba diferenciálně diagnosticky myslet.
Diferenciální diagnóza: akutní hemolýza, bakteriemie, TRALI.
Prevence: aplikace deleukotizovaných transfuzních přípravků snižuje riziko rozvoje FNHTR.
Akutní poškození plic způsobené transfuzí (TRALI)
Příznaky: hypotenze a respirační selhání s hypoxemií během transfuze nebo do 6 hodin po ní, bez známek kardiogenního plicního edému, srdečního selhání nebo známek přetížení oběhu (diagnózu potvrzuje rentgenový průkaz oboustranných plicních infiltrátů), často hypotenze.
U pacientů bez přítomnosti příznaků respiračního selhání před transfuzí je TRALI diagnostikována v případě respiračního selhání:
- akutní začátek, hypoxemie (PaO2 / FiO2 < 300 mm Hg nebo saturace kyslíkem je < 90 %,
- bilaterální infiltráty na rentgenovém snímku v přední části hrudníku,
- nepřítomnost levostranného srdečního selhání během nebo do 6 hodin po transfuzi.
Obvyklá příčina: dárcovské protilátky proti leukocytům příjemce v transfuzním přípravku (obvykle ženy multipary), vzácněji protilátky příjemce proti leukocytům dárce. Cca 30 % reakcí ale nemá tento (imunitní) podklad a jde pravděpodobně o reakci na uvolněné lipidové substance. Ohroženi jsou zejména pacienti predisponovaní akumulací leukocytů v plicním řečišti.
Doporučený postup: stabilizace krevního tlaku, někdy intubace a umělá plicní ventilace (cca 70 % pacientů vyžaduje řízené dýchání).
Laboratorní průkaz: TRALI je klinický syndrom a stanovení přítomnosti anti-HLA nebo anti-HNA protilátek u dárců anebo antigenů u příjemců není pro diagnózu třeba.
Diferenciální diagnóza: transfuzí způsobené oběhové přetížení bývá často spojené s tachykardií a hypertenzí (a zvýšením natrium-uremického peptidu), alergická reakce nebo s transfuzí spojená dušnost jsou bez nálezu plicních infiltrátů.
Prevence: výroba transfuzních přípravků se sníženým rizikem (plazma od dárců s nízkým rizikem výskytu HLA protilátek, tj. muži, eventuálně ženy bez anamnézy těhotenství nebo transfuze; trombocyty v náhradních roztocích, eventuálně trombocyty od dárců vyšetřených na přítomnost anti-HLA protilátek); deleukotizace transfuzních přípravků (mechanismus účinku není znám).
Alergická, eventuálně anafylaktická reakce
Příznaky: akutní reakce s různou mírou závažnosti a rychlostí nástupu reakce – od nezávažných kožních projevů až po anafylaktický šok. Jeden nebo více příznaků z oblasti kůže (pruritus, urtika, erytém či jiná forma vyrážky, lokalizovaný edém nebo generalizovaný angioedém), dýchání (dušnost, stridor, bronchospasmus, laryngeální edém, cyanóza až zástava dechu) nebo kardiovaskulární (hypotenze, bradykardie, zástava oběhu, šok, ztráta vědomí) během transfuze nebo do 24 hodin po ní. Rychle se rozvíjející poruchy dýchání nebo oběhu, obvykle spojené s kožními a slizniční změnami mohou naznačovat rozvoj anafylaktické reakce. U lehké reakce příznaky obvykle odezní do 4 hodin po transfuzi.
Obvyklá příčina: protilátky příjemce proti plazmatickým bílkovinám nebo alergenům přítomným v transfuzním přípravku, např. anti-IgA protilátka u IgA deficitních pacientů, protilátka proti haptoglobinu u haptoglobin deficitních pacientů (populace původem z Asie), protilátka proti C3/C4 nebo alfa-1-antitrypsinu.
Diagnóza: podle klinické symptomatologie, vyloučení závažných reakcí v diferenciální diagnóze. U příjemců s opakovanými těžkými alergickými reakcemi vyšetřit hladinu IgA.
Diferenciální diagnóza: akutní hemolýza, bakteriální kontaminace transfuzního přípravku.
Doporučený postup: přerušení transfuze. U kožních projevů: antihistaminika, u těžších projevů: kortikosteroidy. Při dušnosti: beta-2 adrenergika inhalací. U anafylaktického šoku (v pořadí): adrenalin i. m., i. v., tekutiny i. v., kyslík, antihistaminika, kortikosteroidy.
Prevence: redukce obsahu plazmy v buněčných přípravcích a indikace klinické plazmy ve skutečně nezbytných případech. V případě opakovaných alergických reakcí premedikace (antihistaminika, kortikoidy). U závažných reakcí kontrola IgA. V případě protilátek anti-IgA u IgA deficitních příjemců: promyté erytrocyty, trombocyty resuspendované v náhradních roztocích, eventuálně promyté, plazma od IgA deficitních dárců.
Refrakternost na podání trombocytů
Příznaky: nedostatečná odpověď na podání trombocytů nebo jejich výrazně zkrácené přežití (do 24 h), výjimečně subfebrilie či febrilní stav.
Obvyklá příčina: anti-HLA protilátky (eventuálně specifické anti-HPA protilátky) u příjemce.
Diagnóza: sledování potransfuzního vzestupu trombocytů (za 1 h, eventuálně za 24 h).
Diferenciální diagnóza: refrakternost daná klinickým stavem: sepse, DIC, hypersplenismus.
Terapie: výběr přípravků podle HLA.
Prevence: deleukotizace transfuzních přípravků.
Potransfuzní trombocytopenická purpura
Příznaky: purpura a trombocytopenie (i méně než 10 × 109/l) během 5–12 dnů po transfuzi.
Obvyklá příčina: mechanismus vzniku není dopodrobna objasněn – tvorba protilátek proti transfundovaným trombocytům, která vyústí v odstraňování i pacientových vlastních, antigen-negativních trombocytů.
Diagnóza: těžká trombocytopenie a průkaz specifických antitrombocytových protilátek (obvykle anti-HPA-1a) příjemce a pozitivní trombocytový „cross-match“ test.
Diferenciální diagnóza: heparinem indukovaná trombocytopenie typu II (HIT), eventuálně jiné imunitně zprostředkované trombocytopenie.
Terapie: intravenózní imunoglobuliny (cca 1 g/kg ve 2 dávkách po 2 dny), kortikosteroidy. Transfuze trombocytů je bez efektu.
Prevence: deleukotizace transfuzních přípravků.
Transfuzí indukovaná reakce štěpu proti hostiteli (TA-GvHD)
Příznaky: horečka, kožní léze (erytém, exantém až generalizovaná erytrodermie), jaterní dysfunkce, cholestatická hepatitida, nauzea, zvracení, masivní průjem, pancytopenie až aplazie kostní dřeně během 1–6 týdnů po transfuzi bez jiné příčiny.
Obvyklá příčina: podané lymfocyty obsažené v transfuzním přípravku mohou u imunokompromitovaných pacientů nebo při příbuzenské transfuzi uniknout imunitnímu dohledu příjemce a následně reagovat na antigeny příjemce a projít klonální expanzí a tvořit protilátky proti příjemci.
Průkaz: biopsie typická pro GvHD (obvykle kůže, eventuálně GIT, uzliny...) a identifikace chimérismu lymfocytů příjemce s dárcovskými lymfocyty.
Terapie: symptomatická.
Prevence: ozářené transfuzní přípravky imunokompromitovaným pacientům (deleukotizace není dostatečně efektivní).
Potransfuzní imunomodulace
Příznaky: klinicky nenápadné zvýšení rizika infekce, rekurence nádorů a opožděné hojení ran.
Obvyklá příčina: každá transfuze přináší velkou nálož cizorodých antigenů, a tím zatěžuje imunitní systém, k výraznější imunomodulaci dochází zejména při podání většího množství nedeleukotizovaných přípravků (5–6 transfuzí) během krátké doby.
Prevence/terapie: účelná hemoterapie, deleukotizace transfuzních přípravků.
2.2 Kardiovaskulární a metabolické komplikace transfuze
Oběhové přetížení (TACO)
Příznaky: kašel, dušnost, hypertenze, cyanóza, bolesti hlavy, tachykardie, srdeční selhání rozvíjející se do 12 hodin po aplikaci transfuze.
Obvyklá příčina: příliš rychlé podání transfuzního přípravku nebo podání velkého objemu transfuzních přípravků, zejména u pacientů s malou kardiovaskulární rezervou.
Doporučený postup: přerušení transfuze nebo snížení její rychlosti.
Diagnóza: rozvoj akutní dušnosti s poklesem saturace O2 , typický rtg obraz kardiální dekompenzace.
Diferenciální diagnóza: TRALI, alergická reakce.
Terapie: podpora diurézy, kyslík, podpora kardiorespiračních funkcí.
Prevence: přiměřená rychlost transfuze (2–4 ml/kg/h, u rizikových pacientů 1 ml/kg/h).
Nepodávat nadměrné objemy transfuzních přípravků, zejména u starších pacientů.
Dušnost způsobená transfuzí
Příznaky: dušnost do 12 hodin po transfuzi.
Obvyklá příčina: není jasná, diferenciálně diagnosticky je nutno vyloučit TRALI, oběhové přetížení a dušnost při alergické reakci.
Terapie: symptomatická.
Hypertenze/hypotenze
Příznaky: zvýšení nebo snížení systolického krevního tlaku o ≥ 30 mm Hg během transfuze nebo do 4 hodin po ní bez jiných příznaků.
Obvyklá příčina: není jasná, může se vyskytnout jako dominantní příznak jiné potransfuzní reakce. Izolovaná hypotenze může být důsledkem zvýšené produkce bradykininu (nebo aktivace bradykininu v podávané plazmě) a může být zesílena inhibitory ACE.
Terapie: symptomatická.
Hyperkalemie
Příznaky: abnormální zvýšení hladiny kalia po transfuzi s následkem srdeční arytmie a/nebo dysfunkce.
Obvyklá příčina: podání staršího nebo částečně hemolyzovaného transfuzního přípravku, zejména u pacienta s poruchou renálních funkcí, eventuálně nedonošenců, může provázet hemolytickou reakci.
Terapie: úprava hladiny kalia, glukóza i. v.
Prevence: pacientům s rizikem hyperkalemie podávat čerstvé erytrocytové transfuzní přípravky (do 5 dnů od odběru dárce).
Hypokalcemie
Příznaky: brnění rtů, karpopedální spazmy až celkové křeče, srdeční arytmie a/nebo dysfunkce.
Obvyklá příčina: podání většího množství transfuzních přípravků zejména plazmy, citronanová reakce.
Terapie: úprava hladiny ionizovaného kalcia.
Hypotermie
Příznaky: snížení tělesné teploty s následkem dušnosti, hypotenze a/nebo srdeční dysfunkce.
Obvyklá příčina: masivní transfuze bez předehřátí transfuzních přípravků.
Terapie: symptomatická.
Prevence: použití ohřívačů transfuzních přípravků.
Potransfuzní hemolýza z neimunních příčin
Příznaky: dušnost, hypotenze, tachykardie, bolesti zad, eventuálně horečka a další příznaky (DIC a renální selhání se vyvíjejí výjimečně), následně ikterus a anémie.
Obvyklá příčina: hemolýza podávaných erytrocytů z fyzikálních příčin – teplotní šok, přetlaková transfuze apod. Laboratorní průkaz: pokles koncentrace hemoglobinu, zvýšení LDH a/nebo bilirubinu, hemoglobinurie, negativní PAT, nutné je vyšetření zbytku přípravku.
Doporučený postup: přerušení transfuze, stabilizace krevního tlaku a komplexní léčba – vždy zvážit léčbu v podmínkách JIP.
Terapie: protišoková léčba, zajištění renální perfuze (forsírovaná diuréza, časná hemodialýza), prevence/léčba DIC. Terapie anémie kompatibilními erytrocytovými transfuzními přípravky po potvrzení příčiny reakce.
Potransfuzní hemosideróza
Příznaky: přetížení železem následkem opakovaných transfuzí vedoucí k poškození srdce, jater, plic a/nebo endokrinních žláz (1 T.U. erytrocytového transfuzního přípravku obsahuje cca 250 mg železa, k hemosideróze dochází při zásobě cca 10–15 g železa v hemosiderinu, tj. po 20 transfuzích).
Terapie: podávání chelatačních látek (při hodnotě feritinu ≥ 1 000 µmol/l).
2.3 Infekční komplikace transfuze Septická reakce při mikrobiální kontaminaci přípravku
Příznaky: horečka ≥ 39 °C nebo vzestup tělesné teploty o ≥ 2 °C po transfuzi, tachykardie ≥ 120/min nebo zvýšení o ≥ 40 tepů/min nebo změna (zvýšení nebo snížení) systolického krevního tlaku do 4 h po transfuzi.
Obvyklá příčina: kontaminovaný transfuzní přípravek (příčinou kontaminace bývá nejčastěji nepoznaná bakteriemie u dárce). Doporučený postup: přerušení transfuze, stabilizace krevního tlaku, antibiotika.
Diagnóza: průkaz shodného agens v hemokultuře z krve příjemce a při kultivaci transfuzního přípravku (eventuálně z transfuzních přípravků od téhož odběru téhož dárce).
Prevence: při dodržení správné praxe při posouzení způsobilosti dárce a při zpracování a uchovávání transfuzních přípravků je riziko velmi malé (zásadní je účinná dezinfekce místa venepunkce dárce a odstranění první porce odebírané krve do satelitního váčku, nelze však vyloučit asymptomatickou bakteriemii u dárce!).
Bakteriálně-toxická reakce při mikrobiální kontaminaci přípravku
Příznaky: dominují kardiovaskulární příznaky při nebo bezprostředně po transfuzi – tachykardie, těžko zvladatelná hypotenze až šok; horečka nebývá v první fázi vysoká.
Obvyklá příčina: kontaminovaný transfuzní přípravek (příčinou kontaminace bývá nejčastěji nepoznaná bakteriemie u dárce, zejména G– mikroby).
Doporučený postup: přerušení transfuze, stabilizace krevního tlaku, antibiotika. Diagnóza: průkaz shodného agens v hemokultuře z krve příjemce a při kultivaci transfuzního přípravku (eventuálně z transfuzních přípravků od téhož odběru téhož dárce).
Prevence: při dodržení správné praxe při posouzení způsobilosti dárce a při zpracování a uchovávání transfuzních přípravků je riziko velmi malé (zásadní je účinná dezinfekce místa venepunkce dárce a odstranění první porce odebírané krve do satelitního váčku, nelze však vyloučit asymptomatickou bakteriemii u dárce!).
Přenos infekce transfuzí
Příznaky: transfuzí lze přenést jakoukoli infekci (bakteriální, virovou, parazitární…), jejíž agens se vyskytuje v krvi dárce. Příznaky odpovídají dané infekci s tím, že inkubační doba může být zkrácena (v závislosti na infekční dávce).
Obvyklá příčina: kontaminovaný transfuzní přípravek, v našich zeměpisných šířkách jsou nebezpečné zejména infekce s dlouhým bezpříznakovým obdobím nebo nosičstvím u dárce, tedy CMV, hepatitida B, hepatitida C, eventuálně HIV, ale riziko je při srovnání s ostatními riziky transfuze relativně nízké. Hrozí i infekce spojené s cestováním dárců (WNV, malárie…).
Diagnóza: průkaz nově se objevivší infekce u příjemce, průkaz infekce u dárce krve.
Prevence: správná praxe při posouzení způsobilosti dárce a při laboratorním vyšetření odebrané krve; bezpříspěvkové dárcovství; deleukotizace jako prevence přenosu CMV, případně laboratorní redukce patogenů.
3. PREVENCE A LÉČBA POTRANSFUZNÍCH REAKCÍ
3.1 Obecná preventivní opatření
Každé zdravotnické zařízení, kde jsou podávány transfuzní přípravky, má vypracované postupy pro jejich indikaci, pro výběr a posouzení kompatibility transfuzních přípravků a pro jejich podání. Vypracované postupy zahrnují i prevenci, diagnostiku, léčbu a hlášení potransfuzních reakcí a nežádoucích událostí při transfuzi.
Transfuzní přípravky indikuje zkušený lékař a podává pověřený a proškolený zdravotnický pracovník. Příjemce transfuze má být (pokud je to možné) poučen, aby hlásil první známky rozvoje potransfuzní reakce. Během transfuze je pacient a jeho zdravotní stav sledován (krevní tlak/pulz, tělesná teplota, dechová frekvence, eventuálně výskyt abnormálních klinických projevů). V případě, že došlo k potransfuzní reakci, je pacient sledován, dokud se jeho zdravotní stav nestabilizuje.
Každá transfuze a její průběh jsou zaznamenány ve zdravotnické dokumentaci pacienta. Každá potransfuzní reakce a nežádoucí událost při transfuzi se hlásí krevní bance/zařízení transfuzní služby, které transfuzní přípravek vydalo. Závažné nežádoucí události a závažné potransfuzní reakce se ve spolupráci s krevní bankou/zařízením transfuzní služby hlásí Státnímu ústavu pro kontrolu léčiv.
3.2 Příznaky potransfuzních reakcí
Akutní potransfuzní reakce se může prezentovat řadou příznaků různého stupně závažnosti. Mezi ně patří:
- horečka, zánětlivé projevy, jako zimnice nebo třesavka,
- kožní projevy (urtika nebo jiné kožní exantémy), svědění,
- nauzea nebo zvracení,
- respirační projevy: dušnost, stridor a/nebo hypoxie,
- hypotenze,
- oligurie, eventuálně hemoglobinurie jako časná známka intravaskulárního rozpadu erytrocytů (anemizace a ikterus patří mezi relativně pozdní příznaky rozvoje hemolytické reakce),
- bolest v místě vpichu, myalgie nebo i bolest ve vzdáleném místě (např. bolesti v bedrech),
- těžká úzkost a „pocit blížící se zkázy“,
- krvácivá diatéza s akutním začátkem,
- brnění kolem úst nebo drobné svalové záškuby, •angioedém, kterému může předcházet brnění.
Tyto příznaky se mohou vyskytnout v různé míře a u různých typů potransfuzní reakce (závažných i nezávažných).
Příznaky pozdních potransfuzních reakcí již bývají více specifické, ale nemusí být příliš nápadné, a proto je třeba na možný rozvoj pozdní potransfuzní reakce myslet.
3.3 Postup při potransfuzní reakci
Pacient má být při a po transfuzi sledován tak, aby byla případná potransfuzní reakce co nejdříve zachycena. Zdravotní stav se prověřuje vždy, když se během transfuze objeví nové příznaky potransfuzní reakce nebo pokud pacient takové příznaky nahlásí. Okamžitá organizační opatření, laboratorní diagnostiku a léčebný zásah vyžadují zejména akutní hemolýza, septický šok, vysoká horečka a TRALI. U ostatních typů potransfuzní reakce jde často o diagnostiku podle symptomů a „per exclusionem“, laboratorní vyšetření se provádí spíše k vyloučení závažnější reakce a léčba bývá symptomatická.
Doporučený postup při akutní potransfuzní reakci uvádí Příloha 1, doporučení k léčbě urgentních stavů při transfuzi uvádí Příloha 2.
4. TRANSFUZE U PACIENTŮ S OPAKOVANÝMI POTRANSFUZNÍMI REAKCEMI
Febrilní nehemolytické potransfuzní reakce (FNHTR)
U pacientů s opakujícími se febrilními reakcemi se doporučuje premedikace paracetamolem p. o. 1 hodinu před transfuzí, pokud převládají zimnice nebo třesavka, podat nesteroidní antirevmatika. U pacientů, u kterých se i při této medikaci opakují febrilní reakce, se mají podávat deleukotizované přípravky (2C).
Pokud febrilie přetrvávají nebo nereagují na běžnou léčbu nebo jsou příznaky závažnější (teplota ≥ 39 °C nebo vzestup o ≥ 2 °C) a/nebo se objeví systémové příznaky (zimnice, třesavka, bolesti svalů, nauzea nebo zvracení), musí se uvažovat o eventuálně bakteriální kontaminaci nebo hemolytické reakci (1C).
Alergické reakce
Lehké alergické reakce. Další transfuze jsou možné bez zvláštních opatření, eventuálně následné mírné reakce lze obvykle zvládnout snížením rychlosti transfuze a podáním systémového antihistaminika. Případně se může postupovat jako u závažných reakcí (viz níže). Přesvědčivé důkazy o účinnosti rutinní profylaxe antihistaminiky nebo steroidy však chybějí. Vyloučit by se měly jiné příčiny alergie, např. alergie na léky nebo latexové rukavice (2C).
Střední a těžké alergické reakce (bez IgA deficitu). U pacientů s opakujícími se závažnějšími alergickými reakcemi se doporučuje:
- podávání standardních transfuzních přípravků, je-li nezbytné, za přímého monitorování na oddělení s vybavením na resuscitaci; zvážit profylaxi antihistaminiky (2C),
- podávání promytých erytrocytů nebo trombocytů (2C),
- u pacientů opakovaně léčených plazmou, např. při výměnné plazmaferéze, použití směsné plazmy (např. protivirově ošetřené SD-plazmy) (2B).
U pacientů s lokalizovaným angioedémem nebo dušností (pokud nejsou život ohrožující) mohou být efektivní antihistaminika p. o. nebo i. v., eventuálně v kombinaci s oxygenoterapií a rychle působícími beta- -2-agonisty.
Pacienti s IgA deficitem (IgA < 0,07 g/l) bez anamnézy alergické potransfuzní reakce by měli být zajišťováni individuálně, je třeba:
- zvážit potřebu, naléhavost a očekávanou frekvenci transfuzí,
- zvážit souvislosti, za kterých byl zjištěn deficit IgA,
- zvážit anamnézu alergie/anafylaxe i v jiných souvislostech než při transfuzi.
Většina těchto pacientů podstoupí transfuzi běžných transfuzních přípravků bez problémů. Urgentní transfuze nesmí být odmítnuta proto, že IgA deficitní nebo promyté transfuzní přípravky nejsou okamžitě k dispozici. Pokud čas dovolí, je vhodná konzultace s transfuziologem, alergologem nebo imunologem (2C).
Pacienti s potvrzeným IgA deficitem a anamnézou alergické potransfuzní reakce nebo prokázanými protilátkami anti-IgA by měli být transfundováni přípravky od IgA deficitních dárců (1. volba), anebo promytými přípravky. Život zachraňující transfuze nesmí být zamítnuta či pozdržena, pokud nejsou dostupné výše uvedené přípravky, transfuze by měla být podána za přímého monitorování a na pracovišti, které je vybaveno pro řešení případné těžké alergické reakce (1C).
Pacienti s proběhlou anafylaktickou potransfuzní reakcí by měli být konzultováni s alergologem anebo imunologem (1C).
Antileukocytové protilátky (anti-HLA), antitrombocytové protilátky (anti-HPA) nebo specifické protilátky proti neutrofilům (anti-HNA)
Pacienti se specifickými anti-HPA protilátkami by měli dostávat HPA kompatibilní přípravky (trombocyty). Pacienti refrakterní na trombocyty při průkazu anti-HLA protilátek lépe odpovídají na přípravky HLA vybrané/kompatibilní. Není prokázáno, že by preventivní použití HLA, HNA nebo HPA kompatibilních transfuzních přípravků snižovalo výskyt potransfuzních reakcí.
Hypotenzní reakce
U pacientů s jinak nevysvětlitelnou hypotenzní reakcí by se mělo vyzkoušet podání promytých erytrocytů anebo trombocytů v náhradním roztoku (menší příměs plazmy).
5. LABORATORNÍ VYŠETŘENÍ POTRANSFUZNÍ REAKCE
U všech potransfuzních reakcí je nutné prověřit předchozí záznamy o vyšetření příjemce transfuze, značení vzorků, dokumentaci a správnost provedení předtransfuzního vyšetření a provést základní vyšetření, jehož cílem je:
- potvrdit, že nedošlo k záměně vzorků, transfuzního přípravku nebo pacienta,
- potvrdit, že předchozí předtransfuzní vyšetření bylo provedeno bezchybně,
- potvrdit/vyloučit probíhající potransfuzní reakci jako hemolytickou.
U závažných potransfuzních reakcí se základní vyšetření rozšiřuje s cílem potvrdit typ potransfuzní reakce, odhalit (pokud je to možné) její příčinu a vyloučit/ omezit riziko dané specifickými vlastnostmi příjemce transfuze, závadou transfuzních přípravků nebo specifickými vlastnostmi dárce krve.
5.1 Základní vyšetření
Základní imunohematologické vyšetření se provádí bezodkladně a mělo by ho provést pracoviště, které provedlo původní předtransfuzní vyšetření (pokud jsou služby dostupné nepřetržitě). Pokud přípravek vydalo jiné pracoviště než to, které provedlo předtransfuzní vyšetření, je nutná součinnost těchto dvou pracovišť.
Před vlastním vyšetřením se provede pečlivá kontrola vzorků přijímaných k vyšetření: ověří se stav materiálu přijímaného k vyšetření, shoda značení vzorků pacienta s údaji na hlášení reakce, shoda identifikačních údajů transfuzních přípravků s údaji na hlášení reakce. Dále se ověří identifikační údaje příjemce, výsledek předtransfuzního vyšetření a historické záznamy příjemce (jsou-li k dispozici), údaje na štítku transfuzního přípravku a záznamy o výdeji.
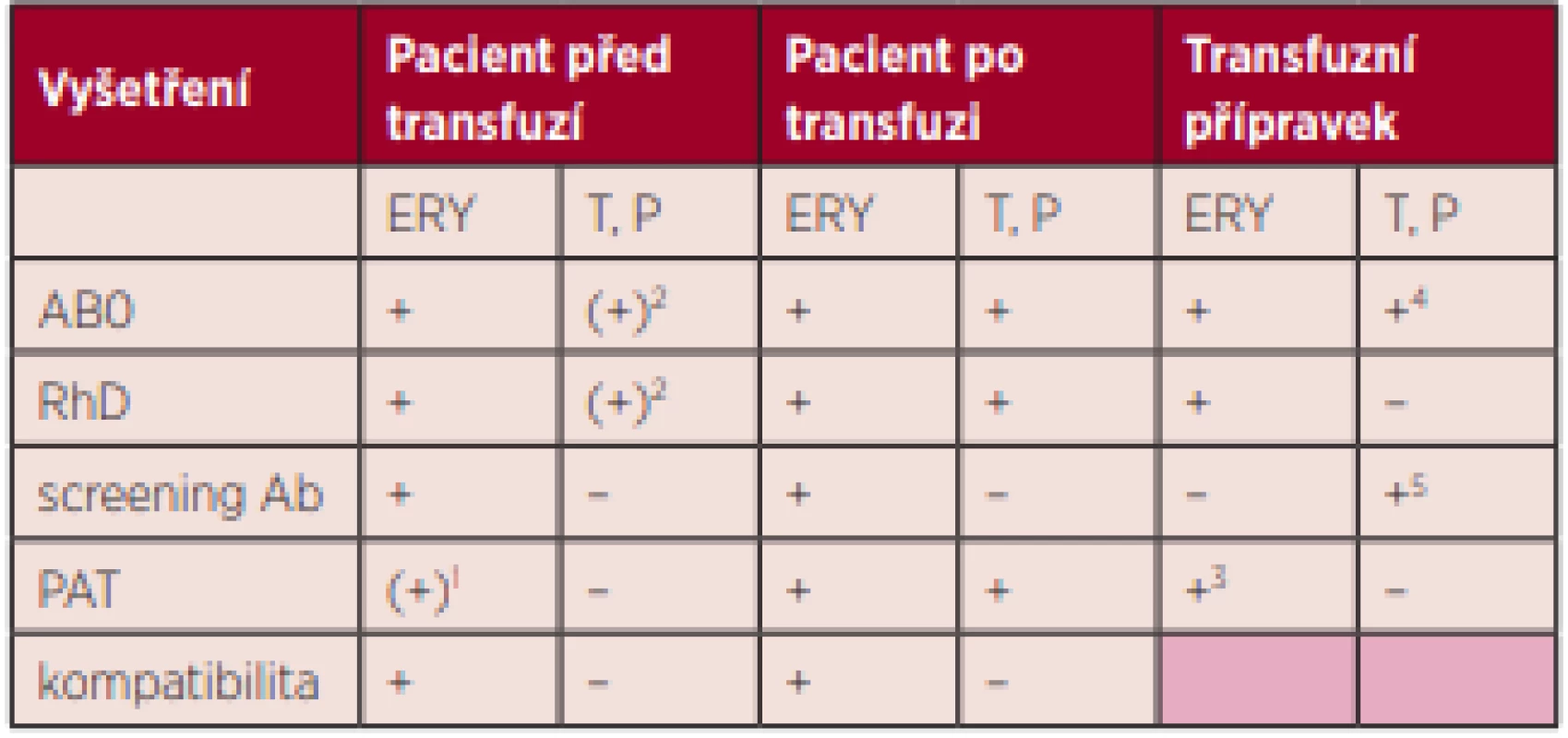
Základní laboratorní vyšetření zahrnuje:
- vizuální kontrolu hemolýzy ve vzorku pacienta před a po transfuzi (po centrifugaci),
- stanovení krevní skupiny AB0/RhD příjemce transfuze z původního vzorku, příjemce ze vzorku po transfuzi a ze vzorku transfuzního přípravku,
- vyšetření přímého antiglobulinového testu (PAT) ze vzorku pacienta po transfuzi (i po podání plazmy či trombocytů). V případě jeho pozitivity se doplní PAT z původního vzorku pacienta a PAT z transfuzního přípravku (pokud šlo o přípravek obsahující erytrocyty),
- vyšetření screeningu nepravidelných protilátek nepřímým antiglobulinovým testem z původního vzorku, ze vzorku po transfuzi a případně též z transfuzního přípravku, pokud byl podáván přípravek obsahující plazmu a PAT pacienta po transfuzi se změnil na pozitivní,
- test kompatibility (pokud šlo o přípravek obsahující erytrocyty) s předtransfuzním i potransfuzním vzorkem pacienta a vzorkem podaného transfuzního přípravku.
Poznámka: Materiál k vyšetření transfuzního přípravku se získá vypuštěním vzorku krve z transfuzní soupravy (zábrana kontaminace krve uvnitř vaku) nebo oddělením segmentu připojeného k vaku. Pokud jsou z klinického oddělení dodány oddělené soupravy nebo segmenty, nesmějí být nikdy k vyšetření potransfuzní reakce použity!!! Při odběru vzorku transfuzního přípravku je nutné postupovat tak, aby nedošlo ke kontaminaci obsahu krevního vaku (vzhledem k možné potřebě provést bakteriologické vyšetření transfuzního přípravku).
Vzorky použité k vyšetření potransfuzní reakce se uchovávají tak, aby bylo možné vyšetření v případě potřeby zopakovat.
Výsledky „základního vyšetření“ je nutné bezodkladně vyhodnotit a závěry sdělit klinickému pracovišti tak, aby mohlo poskytnout adekvátní péči pacientovi, u kterého k potransfuzní reakci došlo. Zároveň je třeba stanovit postupy pro případné podávání dalších transfuzních přípravků.
Poznámka: Při zjištění neshody krevní skupiny u vzorku příjemce před a po transfuzi nebo záměny vzorku je nutné zkontrolovat všechny vzorky vyšetřované ve stejné sérii k vyloučení křížové záměny předtransfuzních vzorků. Při zjištěné neshodě krevní skupiny transfuzního přípravku oproti jeho označení je nutné prověřit všechna předtransfuzní vyšetření provedená s tímto přípravkem a s přípravky z téhož odběru. Je nutné informovat výrobce transfuzního přípravku, který zajistí kontrolní a nápravná opatření (např. stažení všech přípravků z daného odběru a kontrolu výsledků, eventuálně přešetření všech transfuzních přípravků vyšetřovaných v téže sérii).
5.2 Doplňkové vyšetření
U závažných potransfuzních reakcí nebo opakujících se reakcí komplikujících léčbu se základní vyšetření rozšiřuje o doplňkové testy podle typu a předpokládané příčiny potransfuzní reakce (viz Přílohu 3). Cílem vyšetření je potvrdit diagnózu potransfuzní reakce a, pokud je to možné, objasnit její příčinu. Tato vyšetření by měla být provedena na dostatečně erudovaném pracovišti.
U závažných potransfuzních reakcí by se vždy měly vyšetřit kompletní krevní obraz, renální a jaterní funkce, základní koagulační parametry, testy na hemolýzu (např. LDH, volný hemoglobin, bilirubin přímý/nepřímý, eventuálně další) a moč na přítomnost hemoglobinu (2C).
V případě, že základní vyšetření potvrdí podezření na hemolytickou reakci, rozšíří se vyšetření tak, aby byla objasněna příčina reakce. V nejasných případech se vzorky (předtransfuzní a potransfuzní vzorek pacienta, vzorky podaných transfuzních přípravků) odešlou k vyšetření na dostatečně zkušené, „referenční“ pracoviště.
V případě, že se nepodaří příčinu hemolytické reakce jednoznačně vysvětlit, doporučuje se kontrolní imunohematologické vyšetření s odstupem cca 2–3 týdny.
V případě závažné febrilní reakce nereagující na léčbu (zejména je-li přítomna zimnice a třesavka) je nutné zvážit mj. bakteriální kontaminaci transfuzního přípravku a případně odeslat k mikrobiologickému vyšetření vzorek krve pacienta (hemokultura) a transfuzní přípravek (transfuzní přípravek se odesílá vcelku, vzorek se odebírá až v mikrobiologické laboratoři). Nález se považuje za významný, pokud je v transfuzním přípravku i v hemokultuře prokázáno stejné agens (1C).
Poznámka: Při podezření na mikrobiální kontaminaci transfuzního přípravku je třeba informovat krevní banku/transfuzní oddělení co nejdříve, aby bylo možné pozastavit případný výdej přípravků vyrobených z téhož odběru.
U pacientů s anamnézou závažné alergické reakce by se měla vyšetřit hladina IgA (nízké hladiny bez celkové hypogamaglobulinemie zjištěné při screeningu by se měly konfirmovat citlivější metodou). Při prokazatelném IgA deficitu a anamnéze alergické potransfuzní reakce by se měly vyšetřit anti-IgA protilátky a nález by měl být konzultován s alergologem anebo imunologem (2C). V indikovaných případech lze doplnit vyšetření komplementu, specifických anti-IgE aj.
Při podezření na TRALI, eventuálně oběhovou reakci by měl být proveden především rtg plic. Pokud podezření na TRALI trvá, měly by být vyšetřeny zejména specifické protilátky proti granulocytům a anti-HLA protilátky jak u pacienta, tak v transfuzním přípravku, eventuálně u dárce krve, ze které byl transfuzní přípravek vyroben.
Vyšetření pacientů na přítomnost antileukocytových protilátek (anti-HLA), antitrombocytových protilátek (anti-HPA) nebo specifických protilátek proti neutrofilům nebo granulocytům (anti-HNA, anti-HGA) je indikováno pouze ve vymezených situacích (1B):
- anti-HLA: při suspektním TRALI, podezření na imunitně zprostředkovanou refrakteritu na substituci trombocytů, případně při opakovaných febrilních nehemolytických reakcích,
- anti-HPA: zejména při potransfuzní trombocytopenii a suspektní potransfuzní imunitní purpuře,
- anti-HNA, anti-HGA: při suspektním TRALI a při podezření na potransfuzní imunitní leukopenii.
6. DOKUMENTACE A HLÁŠENÍ POTRANSFUZNÍ REAKCE
Případnou potransfuzní reakci nebo podezření na ni je nutné hlásit co nejdříve po zjištění reakce krevní bance (transfuznímu odd.), která transfuzní přípravky pro příjemce vydala. Zároveň je třeba odeslat:
- řádně vyplněný formulář Zpráva o nežádoucím účinku transfuze (vzor viz přílohu),
- vzorky krve příjemce k ověření imunohematologického nálezu (viz Přílohu 1),
- vak se zbytkem transfuzního přípravku, při či po jehož podání došlo k reakci (vak se odesílá včetně transfuzní soupravy, která se uzavře dostupnými prostředky); pokud bylo bezprostředně po sobě podáváno více přípravků, je nutné odeslat též zbytky již podaných přípravků (pozn.: zbytky podávaných transfuzních přípravků by měly být uchovávány na klinickém oddělení při teplotě 2–8 °C 24 h po jejich aplikaci).
Za hlášení potransfuzní reakce a potřebná opatření zodpovídá lékař aplikující transfuzní přípravek.
Výsledek vyšetření potransfuzní reakce se dokumentuje optimálně ve standardizovaném formátu (Protokol o vyšetření potransfuzní reakce). Výsledek základního vyšetření se poskytuje klinickému pracovišti bezodkladně (o předání informace významné pro klinický stav a léčbu pacienta, např. v případě průkazu záměny, eventuálně hemolytické reakce, by měl být pořízen záznam). Po dokončení vyšetření odešle krevní banka/transfuzní oddělení na klinické pracoviště Zprávu o vyšetření nežádoucího účinku transfuze.
Závažné potransfuzní reakce a události nebo podezření na ně se bezprostředně po transfuzi oznamují Státnímu ústavu pro kontrolu léčiv (SÚKL), následně se SÚKL odesílá zpráva o výsledku jejich vyšetření. Za odeslání odpovídá určený pracovník zdravotnického zařízení, který přitom obvykle spolupracuje s krevní bankou/transfuzním oddělením a klinickým pracovištěm, kde k potransfuzní reakci nebo nežádoucí události došlo. Formuláře pro hlášení jsou dostupné na webových stránkách SÚKL (http://www.sukl.cz/ zdravotnicka-zarizeni/hemovigilance).
Přílohy
Příloha 1 Organizační opatření při akutní potransfuzní reakci
Příloha 2 Léčba urgentních stavů při transfuzi
Příloha 3 Laboratorní vyšetření u jednotlivých typů potransfuzních reakcí
Příloha 4 Algoritmus postupu při potransfuzní reakci Vzor formuláře „Zpráva o nežádoucím účinku transfuze“
PŘÍLOHA 1
Organizační opatření při akutní potransfuzní reakci ***
- Okamžitě přerušit transfuzi, ponechat i. v. přístup pro eventuálně terapeutickou intervenci (nejlépe pomalu infundovat fyziologický roztok); ihned informovat lékaře.
- Zkontrolovat krevní tlak, tělesnou teplotu a barvu moči, eventuálně provést další vyšetření podle klinického stavu příjemce včetně rtg plic v případě podezření na plicní reakci či oběhové přetížení; monitorovat vitální funkce, zvážit zajištění dýchacích cest.
- Zahájit léčbu podle klinického stavu pacienta.
- Prověřit totožnost příjemce transfuzního přípravku.
- Zkontrolovat průvodní dokumentaci k transfuznímu přípravku (kontrola shody identifikačních údajů transfuzního přípravku na štítku a na průvodce, výsledku předtransfuzního vyšetření).
- Zkontrolovat transfuzní přípravek: identifikační číslo, typ, krevní skupinu a dále ověřit vzhled přípravku (změnu barvy a konzistence, známky hemolýzy, přítomnost abnormálních shluků, zákalu apod.), neporušenost obalu a dobu použitelnosti přípravku.
- Pokud je zjištěna záměna, provést kontrolu všech transfuzí současně prováděných na oddělení (aby nedošlo ke křížové záměně přípravků určených pro různé pacienty). Pokud je zjištěna křížová záměna, zastavit všechny transfuze na klinickém pracovišti. Pokud není nalezen přípravek určený pro postiženého pacienta, ihned informovat výdejce přípravku (transfuzní oddělení, krevní banku).
- Zkontrolovat zdravotní dokumentaci příjemce (záznamy o minulých vyšetřeních krevní skupiny AB0, RhD a nepravidelných protilátek).
- Zopakovat kontrolu krevní skupiny transfuzního přípravku (jen u erytrocytových transfuzních přípravků) a příjemce u lůžka a výsledky porovnat s kontrolou před transfuzí.
- Pokud je při kontrole zjištěna neshoda, je nutné ihned informovat krevní banku (ta prověří možnost záměny dalších vzorků a transfuzních přípravků).
- Odebrat vzorky krve příjemce pro kontrolní vyšetření:
- – vždy: vzorek na imunohematologické vyšetření (přednostně z jiné žíly, než kam byl podáván transfuzní přípravek),
- – při podezření na hemolytickou reakci: navíc vzorky pro vyšetření krevního obrazu včetně mikroskopického vyšetření nátěru periferní krve (schistocyty,aglutináty), volného hemoglobinu v séru, LDH, haptoglobinu a bilirubinu,
- – k detekci případné aktivace koagulace u závažné reakce: krevní obraz (trombocyty), koagulační vyšetření (PTT, APTT, TT, D-dimery, AT III, FBG),
- – k detekci parametrů snížené perfuze ledvin u závažné reakce: kreatinin, elektrolyty, Astrup,
- – při podezření na septickou reakci (septický šok, febrilní reakce s významným zvýšením teploty a třesavkou a zimnicí): hemokultura + paralelní kultivace zbytku transfuzního přípravku,
- – při podezření na anafylaktickou reakci: zvážit vyšetření IgA, eventuálně anti-IgA protilátek.
- Odebrat vzorek moči na biochemické vyšetření (volný hemoglobin, urobilinogen).
- Provést zápis o reakci do dokumentace pacienta.
- V případě úmrtí pacienta v souvislosti s transfuzí zajistit patologicko-anatomickou pitvu.
PŘÍLOHA 2
Léčba urgentních stavů při transfuzi
Počáteční léčba akutních potransfuzních reakcí může být život zachraňující a nebývá závislá na příčinách reakce a klasifikaci. Léčba vychází z rychlého posouzení klinických příznaků a závažnosti reakce a zahajuje se bezprostředně, často bez znalosti výsledků laboratorních vyšetření.
Vždy je třeba přerušit transfuzi a přitom zachovat žilní přístup, např. aplikací fyziologického roztoku. V případě závažné dušnosti je třeba zajistit dýchací cesty a podávat kyslík ve vysokém průtoku přes masku s rezervoárem. Jestliže jsou přítomny pískoty bez obstrukce horních dýchacích cest, lze použít krátkodobě působící inhalační beta-2 agonisty, jako je salbutamol.
Pacient by měl být ošetřován jako akutně nemocný, v indikovaných případech by se měl kontaktovat například resuscitační tým nebo oddělení intenzivní péče.
Anafylaktický šok/závažná hypotenze spojená se stridorem
Pravděpodobně se jedná o anafylaxi s obstrukcí dýchacích cest, zvláště pokud je přítomen i angioedém a/nebo kopřivka. Stav vyžaduje okamžitý zásah, je nutno:
zajistit dýchací cesty,
- aplikovat intramuskulárně adrenalin (podle doporučení ARIP):
- dospělí a děti > 12 let: 0,5 ml 1 : 1 000 adrenalinu (500 µg),
- děti 6–12 let: 0,3 ml (300 µg),
- děti < 6 let: 0,15 ml (150 µg),
Aplikace adrenalinu se opakuje, pokud je třeba, v pětiminutových intervalech podle krevního tlaku, pulzu a dýchacích funkcí pod vedením vyškolených lékařů (1A) (i. m. aplikace se doporučuje i u pacientů s trombocytopenií nebo poruchou koagulace – při pokusu o aplikaci i. v. hrozí nebezpečí z prodlení. Adrenalin i. v. by měli podávat pouze specialisté na intenzivní péči nebo anesteziologové).
- navázat podpůrnou léčbou:
- rychlá tekutinová nálož 500–1 000 ml krystaloidů,
- antihistaminikum i. v., – 200 mg hydrokortizonu i. m., anebo pomalu i. v.,
- u astmatických projevů či stridoru zvážit inhalační anebo intravenózní bronchodilatační léčbu.
Pacienti s proběhlou anafylaktickou potransfuzní reakcí by měli být konzultování s alergologem anebo imunologem.
Šok/závažná hypotenze bez známek anafylaxe nebo přetížení oběhu
Vyloučit AB0 inkompatibilitu nebo bakteriální kontaminaci, izolovaná hypotenze může být první fází anafylaktické reakce. Těžká hypotenze se může objevit u TRALI (v klinickém obraze ale obvykle dominuje dušnost).
Stav vyžaduje okamžitý zásah, jsou nutné:
- stabilizace oběhu, zvážit inotropika,
- podpora dýchání,
- podpora renálních funkcí,
- v případě rozvoje DIC s krvácením eventuálně substituční léčba,
- při podezření na bakteriální kontaminaci podávat širokospektrá antibiotika i. v.
Pokud je příčinou AB0 inkompatibilní transfuze, je třeba okamžitě kontaktovat krevní banku (prevence další záměny). Při podezření na bakteriální kontaminaci je třeba odebrat hemokulturu (+ odeslat zbytek přípravku na kultivaci) a situaci oznámit krevní bance (zablokují se další přípravky z téhož odběru).
Těžká dušnost bez šoku
Příčinou může být TRALI nebo přetížení oběhu (TACO), dušnost může být i u alergické reakce. Příležitostně se dušnost objeví jako nevysvětlitelná komplikace transfuze (TAD – transfusion associated dyspnoe).
Okamžitá opatření zahrnují:
- ověření průchodnosti dýchacích cest pacienta, oxygenoterapie s vysokým průtokem (dokud není provedeno vyšetření specialistou),
- rtg hrudníku,
- vyšetření saturace O2 .
Rozlišení mezi TRALI a TACO je klinicky významné, podávání diuretik při TRALI může zhoršit klinický stav u pacientů, kteří mají deficit intravaskulárního objemu!
PŘÍLOHA 3
Laboratorní vyšetření u jednotlivých typů potransfuzních reakcí (podle klinického hodnocení reakce)

PŘÍLOHA 4
Algoritmus postupu při potransfuzní reakci
Do redakce doručeno dne 26. 5. 2020
MUDr. Renata Procházková Ph.D.
Krajská nemocnice Liberec, a. s.
Baarova 15
460 63 Liberec
e-mail: renata.prochazkova@nemlib.cz
MUDr. Petr Turek, CSc.
Thomayerova nemocnice
Vídeňská 800
140 59 Praha
e-mail: petr.turek@ftn.cz
Sources
1. Proposed standard definitions for surveillance of non infectious adverse transfusion reactions. Working party on heamovigilance (ISBT), July 2011 (Incorporating correction to TRALI definition (as adopted June 2013).
2. Guideline on the investigation and management of acute transfusion reactions Prepared by the BCSH Blood Transfusion Task Force. Br J Haematol. 2012,159:143–153.
3. Delaney M, Wendel S, Bercovitz RS, et al. Transfusion reactions: prevention, diagnosis, and treatment. Lancet. 2016,338(10061):2825– 2836.
4. Vyhláška MZ ČR 143/2008 Sb. O stanovení bližších požadavků pro zajištění jakosti a bezpečnosti lidské krve a jejích složek (vyhláška o lidské krvi) ve znění pozdějších předpisů.
5. Adverse reaction in: Cross-sectional Guidelines for Therapy with Blood Components and Plasma Derivatives. 4th rev ed. German Medical Association, 2009.
Labels
Haematology Internal medicine Clinical oncologyArticle was published in
Transfusion and Haematology Today

2020 Issue 3
Most read in this issue
- Symptoms and manifestations of Erdheim-Chester disease
- Doporučený postup při řešení a vyšetřování potransfuzních reakcí
- Characteristics and results of treatment of younger patients less than 60 years old with AML: analysis of real data from the Czech DATOOL-AML database
- Current treatment approaches in patients with newly diagnosed peripheral T-cell lymphoma and novel therapies-focusing on brentuximab vedotin


