-
Medical journals
- Career
Suprakondylická zlomenina humeru u dětí
Authors: P. Havránek; T. Pešl; J. Hendrych; M. Kučerová
Authors‘ workplace: Klinika dětské chirurgie a traumatologie 3. LF Univerzity Karlovy a Thomayerovy nemocnice
Published in: Rozhl. Chir., 2018, roč. 97, č. 3, s. 122-127.
Category: Original articles
Overview
Úvod:
Suprakondylickou zlomeninu humeru lze považovat za nejzávažnější zlomeninu dětského věku. Problematika její diagnostiky, léčby, jejích komplikací a následků zatím není dořešena, svědčí o tom velké množství mnohdy rozporných literárních názorů. Cílem je zhodnocení současného diagnostického a léčebného přístupu na základě vlastních zkušeností.Metody:
Autoři léčili v roce 2016 celkem 2847 dětí se zlomeninami, z toho bylo 275 pacientů se suprakondylickou zlomeninou (9,66 %). Ke klasifikaci používali vlastní anatomické schéma. Dislokaci úlomků hodnotili podle třístupňové škály.Výsledky:
Z 275 suprakondylických zlomenin bylo 93 léčeno konzervativně (33,8 %), 182 (66,2 %) operováno. Metodou volby byla zavřená repozice úlomků pod RTG zesilovačem a miniinvazivní perkutánní osteosyntéza Kirschnerovými dráty. V 90 % byla stabilizace provedena zkříženě zavedenými dráty, v 9,9 % byly dráty zavedeny pouze z radiální strany. V 70,9 % byly dráty zanořeny pod kůži a v 29,1 % ponechány vyčnívat z kůže. U 13,5 % byly zaznamenány neurologické léze. Celkem 82,9 % dětí se zhojilo bez následků.Závěr:
Suprakondylickou zlomeninu humeru u dětí je vhodné u komplikovaných případů léčit v centrech dětské traumatologie. Klasifikace musí být podrobnější než dosud paušálně užívané. Metodou volby léčby je zavřená repozice s perkutánní stabilizací K-dráty. Akutní neurologické a vaskulární komplikace zlomeniny lze v naprosté většině případů po ošetření zlomeniny léčit konzervativně.Klíčová slova:
suprakondylická zlomenina – humerus − miniinvazivní osteosyntéza − poranění nervu − kompartment syndromÚVOD
Suprakondylická zlomenina dětského humeru je díky své četnosti, problémům při léčbě a častým komplikacím a následkům považována za nejzávažnější dětskou zlomeninu [1]. Každoročně je v odborné literatuře publikováno mnoho desítek prací zabývajících se touto zlomeninou, přesto názory na diagnostiku, léčbu samotné zlomeniny i jejích komplikací nejsou dosud vyřešeny. Suprakondylická zlomenina je tedy jakýmsi věčně zeleným tématem dětské skeletální traumatologie, slouží jako klinický marker [2], využívaný k posouzení úrovně úrazového pracoviště i složení souboru poraněných pacientů. Problematika suprakondylické zlomeniny se rozpadá do několika kapitol a všechny jsou více či méně rozporně diskutovány. Jedná se o diagnostiku a klasifikaci, léčebný přístup včetně četných technických a patofyziologických detailů, typ a množství implantátů užitých k osteosyntéze, akutní komplikace zlomeniny neurologického, vaskulárního původu a kompartment syndrom, podobně jako dlouhodobé následky, reprezentované především omezením rozsahu hybnosti loketního kloubu a deformitou typu cubitus varus. Nejednota názorů na suprakondylickou zlomeninu je ovlivněna především výrazným růstem nároků na bezproblémový výsledek. Málokteří rodiče jsou schopni akceptovat u svého předškolního nebo školního dítěte celoživotní následky po „obyčejné“ zlomenině pažní kosti. Faktorů, které ovlivňují diagnostiku a léčbu suprakondylické zlomeniny, je však více a postupně se mění.
METODY
V roce 2016 jsme na naší klinice ošetřili celkem 2847 dětí se zlomeninami. U 275 dětí jsme diagnostikovali suprakondylickou zlomeninu humeru (9,66 %). Toto, oproti statistikám jiných autorů vyšší procento, je ovlivněno faktem, že suprakondylické zlomeniny ošetřujeme z území většího, než odpovídá našemu spádu. Na levé straně bylo 177 zlomenin (64,4 %), pravý humerus byl postižen u 98 dětí (35,6 %). Tab. 1 ukazuje zastoupení jednotlivých typů zlomenin distálního humeru v našem souboru. Suprakondylické zlomeniny jsme diagnostikovali nativními RTG snímky ve dvou projekcích, případně opakovanými, a klasifikovali podle vlastního anatomického schématu publikovaného v roce 1998 [3], viz Tab. 2. Mimo typu zlomeniny jsme hodnotili míru dislokace (do tří stupňů), použitou léčebnou metodu, typ a počet implantátů u operovaných dětí, četnost akutních komplikací a výsledek léčby.
Table 1. Zlomeniny distálního humeru 2016 (n=382) Tab. 1: Fractures of the distal part of the humerus 2016 (n=382) 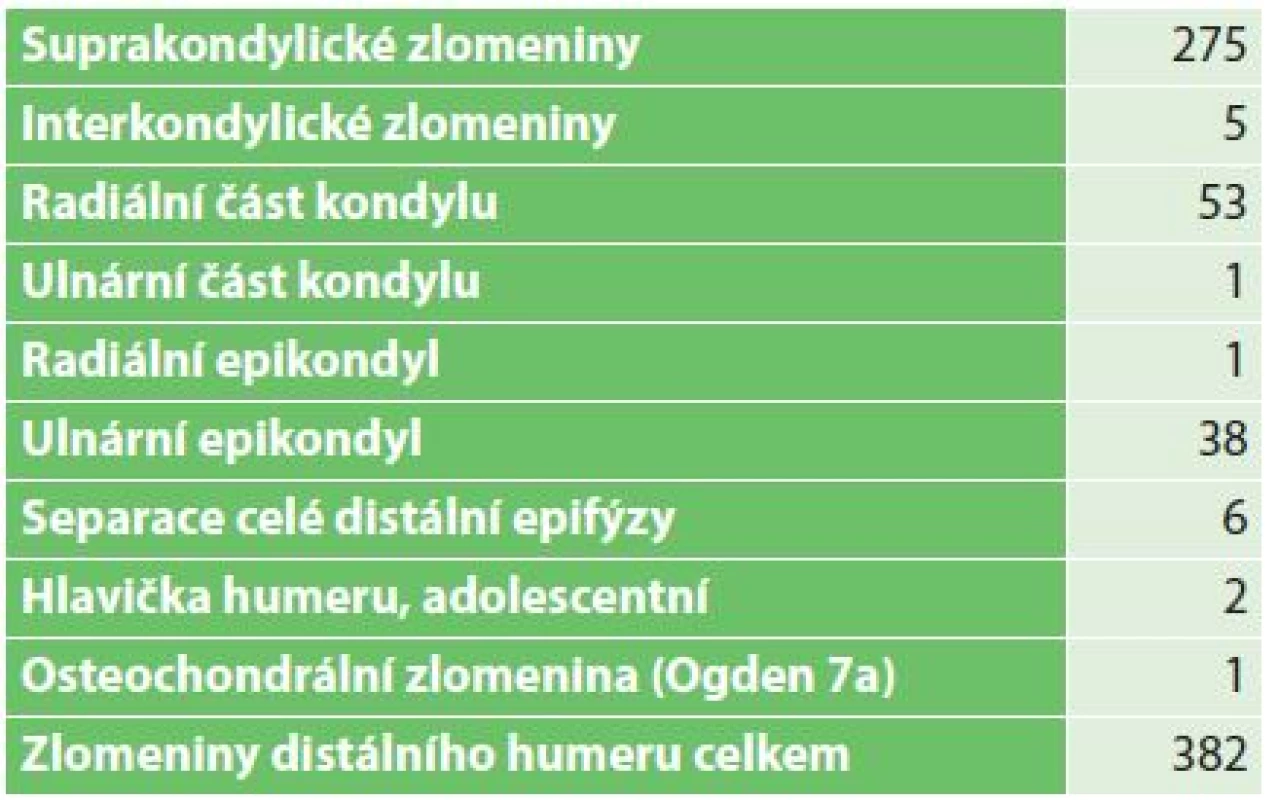
Table 2. Vlastní klasifikace suprakondylických zlomenin [3] Tab. 2: The authors’ own classification of supracondylar fractures [3] ![Vlastní klasifikace suprakondylických zlomenin [3]
Tab. 2: The authors’ own classification of supracondylar fractures [3]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/1efdfdd1ada7f4737eeca648b303acbb.jpg)
VÝSLEDKY
Zastoupení jednotlivých typů suprakondylických zlomenin při užití vlastní anatomické klasifikace je patrné z Tab. 3. Převažovaly klasické extenční zlomeniny (typ 1), u 18 dětí jsme však diagnostikovali závažné zcela nestabilní indiferentní fraktury (typ 3). Při hodnocení velikosti dislokace jsme shledali 91 zlomenin bez dislokace (1. stupeň), 123 zlomenin s dislokací 2. stupně (úlomky v kontaktu) a 61 zlomenin s dislokací 3. stupně (úlomky bez kontaktu). Z celkového počtu 275 suprakondylických zlomenin jsme 93 léčili konzervativně (33,8 %). Všechny tyto fraktury byly nedislokované, až na dvě, které byly lehce angulované dorzálně a které jsme reponovali v celkové anestezii. Zbylých 182 zlomenin jsme operovali (66,2 %). Na naší klinice je metodou volby operační léčby suprakondylických zlomenin zavřená repozice a perkutánní transfixace Kirschnerovými dráty (Obr. 1). U málo dislokovaných a stabilních zlomenin se snažíme ve vybraných případech provést osteosyntézu dvěma dráty z radiální strany (CRLPP „closed reduction and lateral percutaneous pinning“). To jsme provedli v 18 případech (9,9 % operovaných dětí). U hrubě dislokovaných a nestabilních zlomenin provádíme ve většině případů osteosyntézu zkříženými dráty (CRCPP „closed reduction and crossed percutaneous pinning“). Pokud dva dráty nezajistí dostatečnou úhlovou nebo rotační stabilitu, přidáváme třetí drát, obvykle z radiální strany, a pokud ani pak není stabilita dostatečná, přidáváme čtvrtý drát z mediální strany (Obr. 2). Postup je někdy nutné modifikovat u atypických zlomenin 5. typu (více implantátů z mediální strany, šroub, zevní fixátor, Obr. 3). Způsob ošetření operovaných dětí je shrnut v Tab. 4. U 53 operovaných dětí jsme ponechali implantáty vyčnívat z kůže (29,1 %), u zbylých 129 (70,9 %) jsme implantáty zanořili pod kůži a v druhé době jsme je odstraňovali v anestezii při krátkodobé hospitalizaci. Neurologické léze jsme zaznamenali u 37 dětí (13,5 %), ve 29 případech se jednalo o poranění n. ulnaris. Všechna tato poranění se zahojila při konzervativní léčbě bez následků. Vaskulární léze nebo kompartment syndrom jsme v tomto ročním souboru nepozorovali. Z celkového počtu 275 suprakondylických zlomenin se 228 dětí (93 léčených konzervativně a 135 operovaných) zhojilo zcela bez následků (82,9 %), u 17 dětí (6,2 %) jsme zaznamenali omezení hybnosti do 10 stupňů, 2 pacienti měli následky významnější (0,74 %), 17 pacientů (6,2 %) se doléčilo na jiném pracovišti a 12 dětí (4,4 %) se nedostavilo ke kontrole.
Table 3. Rozdělení dle typu zlomeniny Tab. 3: Distribution according to fracture type 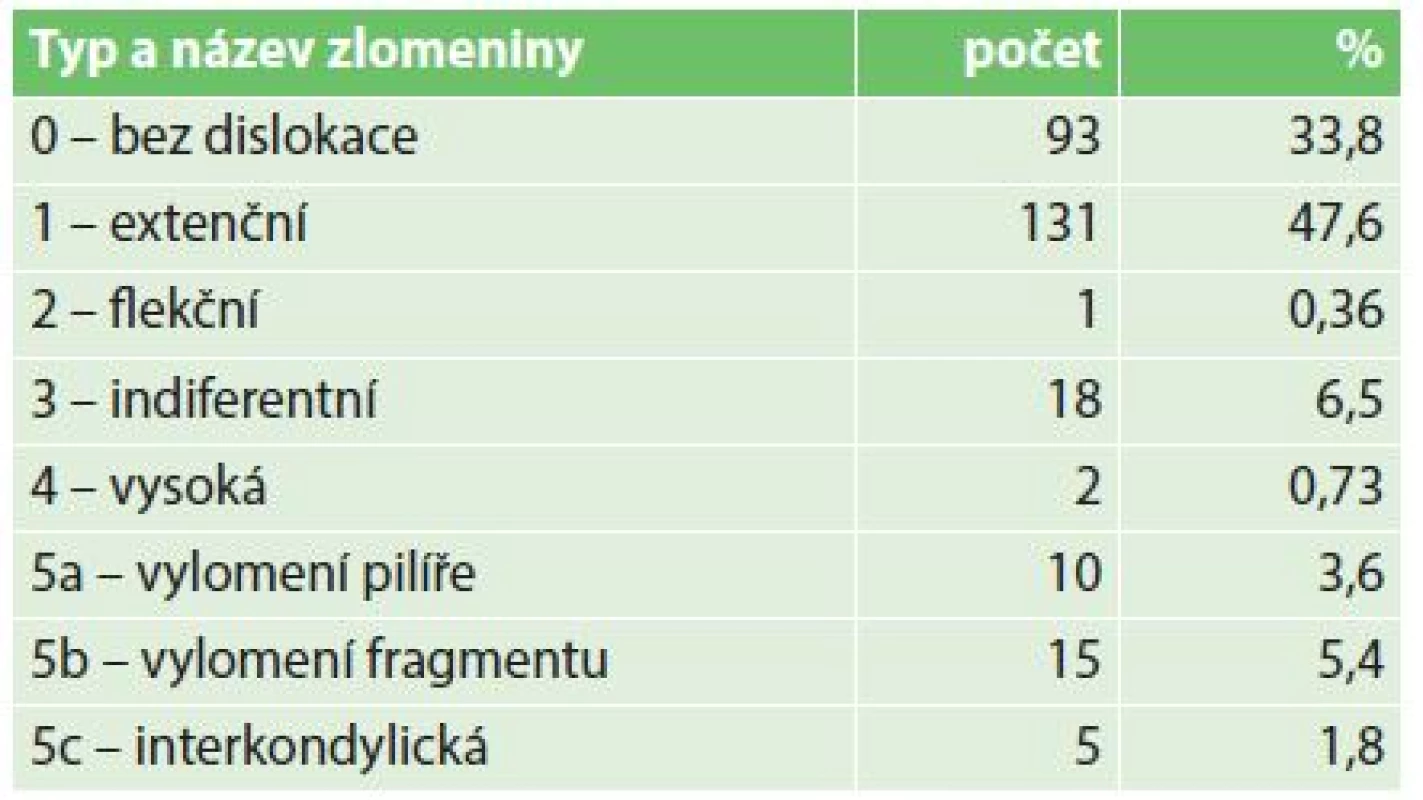
Table 4. Rozdělení dle způsobu ošetření Tab. 4: Distribution according to treatment method 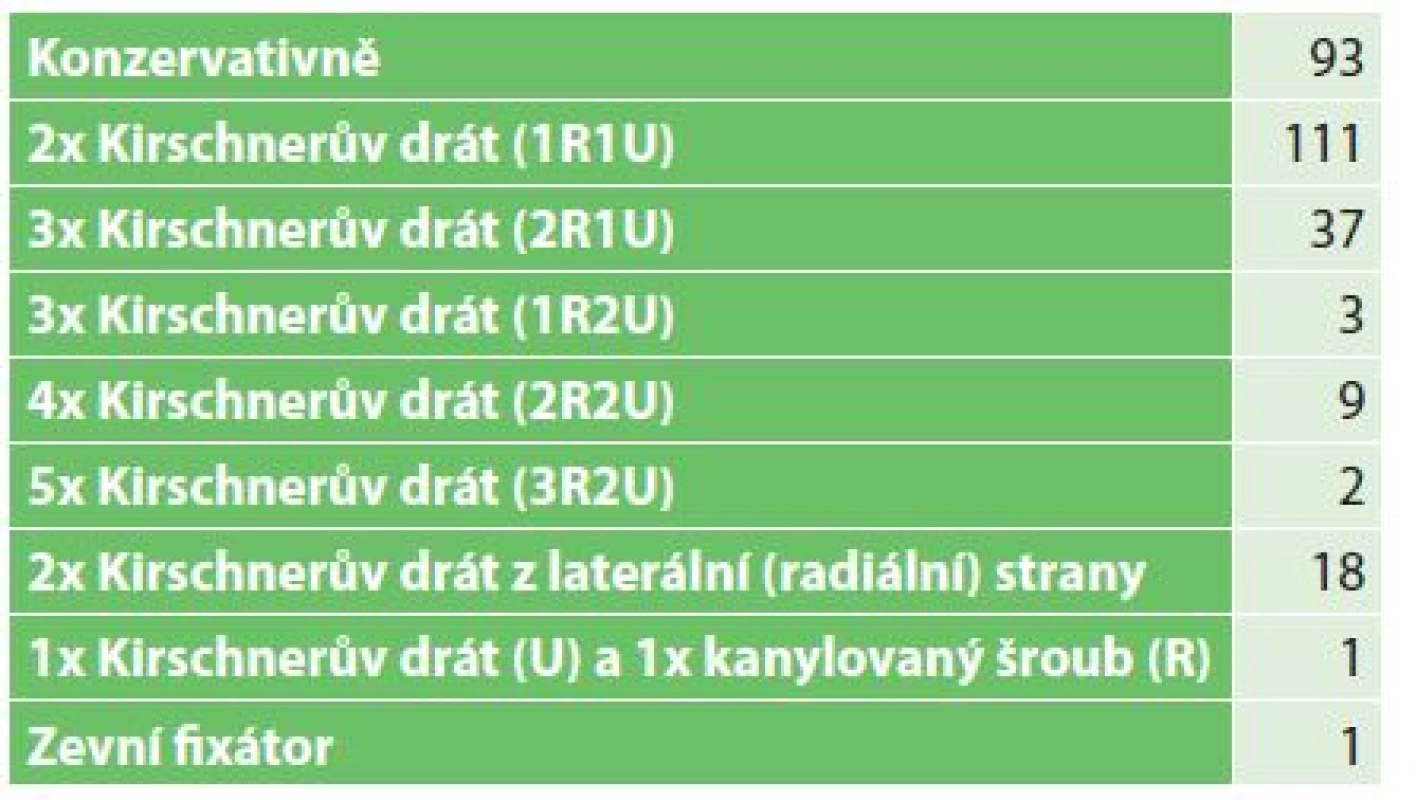
Vysvětlivky: R = drát z radiální strany; U = drát z ulnární strany Image 1. a,b: Extenční suprakondylická zlomenina (typ 1) s minimální, ale klinicky významnou dislokací. Ventrální humerální linie neprobíhá hlavičkou humeru. Je indikována repozice a osteosyntéza. Fig. 1a,b: Extension-type supracondylar fracture (type 1) with minimal dorsal but clinically important displacement. Ventral humeral line does not cross the humeral capitellum. Closed reduction and percutaneous pinning is indicated. Obr. 1c,d: Extenční suprakondylická zlomenina (typ 1) s minimální, ale klinicky významnou dislokací. Miniinvazivní osteosyntéza zkříženými K-dráty (CRCPP). Fig. 1c,d: Extension-type supracondylar fracture (type 1) with minimal dorsal but clinically important displacement. Minimally invasive osteosynthesis by crossed K-wires (CRCPP). 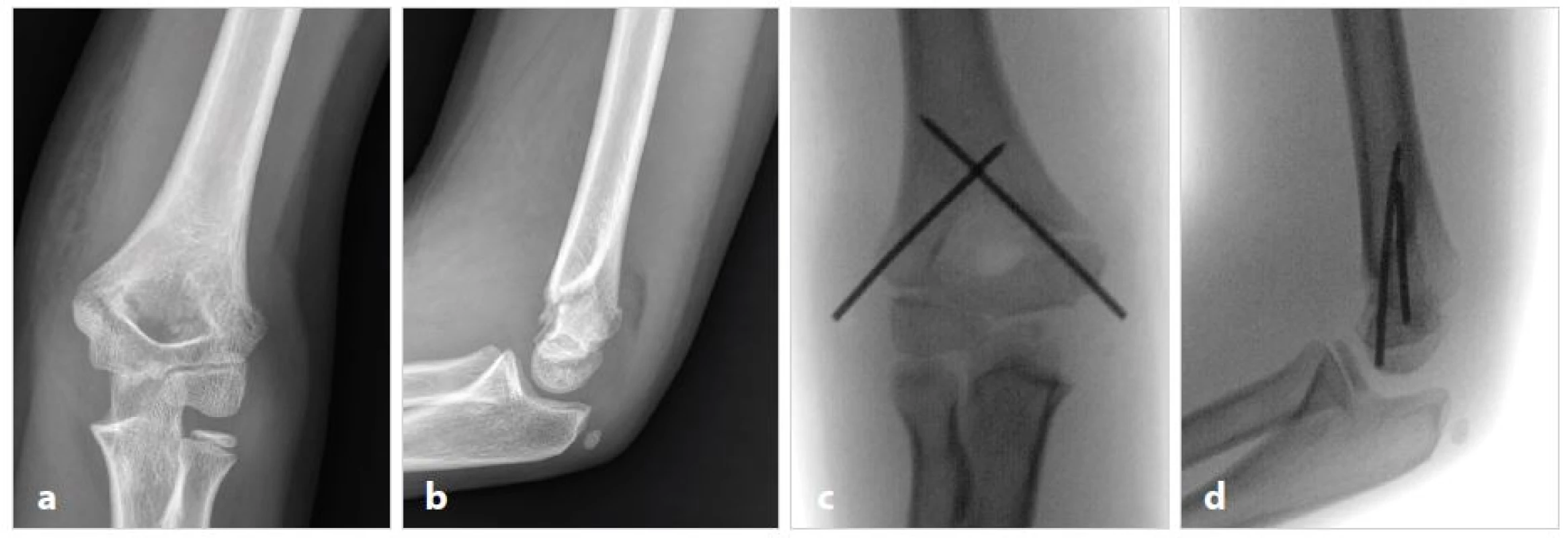
Image 2. a,b: Hrubě dislokovaná indiferentní suprakondylická zlomenina, jejíž úlomky jsou zcela nestabilní a volně se dislokují do flekčního i extenčního postavení (typ 3). Proximální úlomek prominuje ventromediálně pod kůží kubity. Fig. 2a,b: Severely displaced indifferent supracondylar fracture, the fragments are completely unstable and can be displaced both ventrally or dorsally (type 3). Proximal fragment is pushed anteromedially towards the cubital skin. Obr. 2c,d: Ke stabilizaci úlomků bylo nutné použít po zavřené repozici celkem čtyři K-dráty. Dráty ponechány čnící z kůže ven. Fig. 2c,d: Closed reduction and percutaneous pinning using four K-wires was necessary for fragment stabilization. The K-wires were left unburied. 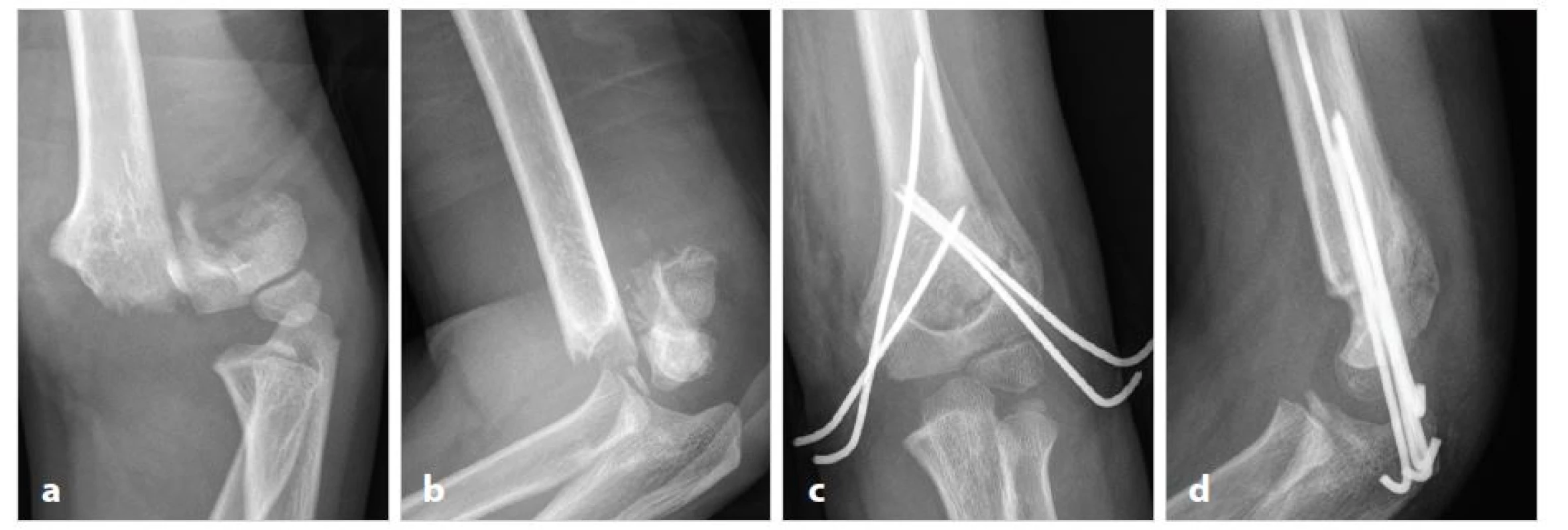
Image 3. a,b: Atypická suprakondylická zlomenina s vylomením radiálního pilíře (typ 5a), léčena neúspěšně standardní osteosyntézou zkříženými K-dráty Fig. 3a,b: Atypical supracondylar fracture with radial pillar breakdown (type 5a), standard osteosynthesis using crossed K-wires failed Obr. 3c,d: Atypická osteosyntéza kanylovaným šroubem Fig. 3c,d: Non-typical osteosynthesis using cannulated screw 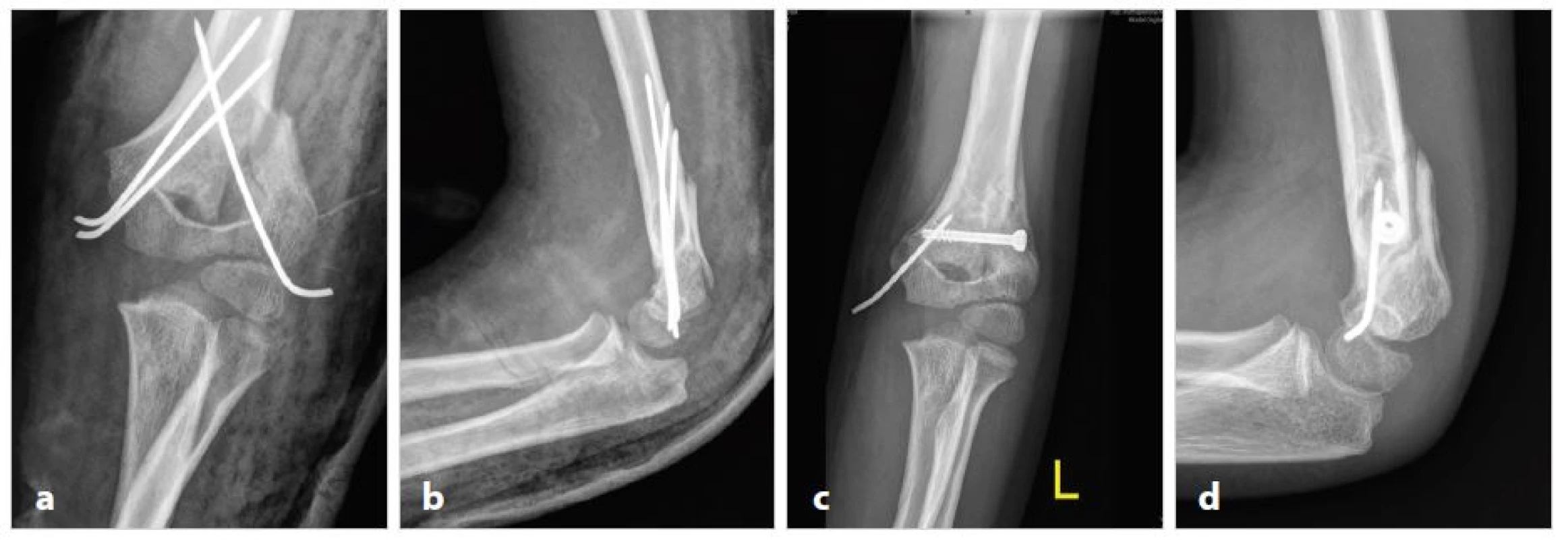
DISKUZE
Protože suprakondylická zlomenina humeru je jedním z nejpublikovanějších témat dětské skeletální traumatologie a sporné otázky se týkají různých aspektů zlomeniny, je vhodné diskuzi rozčlenit k jednotlivým aspektům.
Klasifikace: Velká část současné traumatologické veřejnosti používá k třídění suprakondylických zlomenin Gartlandovu klasifikaci z roku 1959 [4]. Toto schéma vychází z práce Theodora Kochera (1896) [5], který rozlišoval extenční a flekční zlomeninu, a práce Lubinusovy (1924) [6], který kromě směru dislokace rozdělil pro klinickou praxi suprakondylickou zlomeninu na čtyři skupiny podle míry dislokace a náročnosti léčby. Gartlandovo schéma rozlišuje tři typy zlomeniny podle dislokace: zlomeniny bez dislokace, se střední dislokací a se závažnou dislokací. V posledních desetiletích se ukazuje, že toto jednoduché schéma je již zcela nedostatečné a nepostihuje suprakondylickou zlomeninu v celé její variabilitě. Wilkins [7] popsal zlomeninu s vysoko probíhající linií lomu, Abraham et al. [9] popsali zlomeninu „s účastí kondylu“, tedy s vylomením samostatného úlomku, a Bahk et al. [10] popsali šikmé zlomeniny vylamující jednotlivé pilíře humeru a také zlomeninu s vysokou linií lomu. Skaggs s Flynnem [7] popsali zcela nestabilní zlomeniny, nezařaditelné do originální Gartlandovy klasifikace. Ogden [11] pozoroval zlomeninu s vertikální linií lomu, dosahující až do kloubu. Na našem pracovišti jsme na empirickém základě s podporou literárních pramenů sestavili klasifikační schéma [2,3], třídící suprakondylické zlomeniny do šesti skupin (Tab. 2). Toto schéma používáme s úspěchem v naší klinické praxi a slouží nejen k diagnostickému popisu zlomeniny, ale také k výběru léčebného postupu a dotýká se i prognózy zlomeniny. Domníváme se, že Gartlandova klasifikace je v současné době již obsoletní a její aplikace vede k nedostatečnému popisu zlomeniny, může vést k výběru nevhodného léčebného postupu a ve svých důsledcích k poškození poraněného dítěte.
Léčebný postup: Přestože naprostá většina autorů [8,12−18] se shoduje v tom, že metodou volby léčby suprakondylické zlomeniny je zavřená repozice s perkutánní transfixací Kirschnerovými dráty (CRIF), některá pracoviště propagují odlišné postupy. V kurzech AO se vyučuje prostá manuální repozice úlomků s imobilizací sádrou, nebo na „límci a manžetě (cuff-and-collar)“ [1], anebo fixace úlomků zevním fixátorem. Četná pracoviště léčí hrubě dislokované zlomeniny otevřenou repozicí a transfixací dráty – ORIF [19,20]. Škola francouzských ortopedů z Nancy, která vynalezla metodiku elastického stabilního hřebování ESIN [21,22], fixuje úlomky prográdně Prévotovými hřeby, zavedenými z tuberositas deltoidea. Ani názory na optimální postup, tedy zavřenou repozici a perkutánní transfixaci dráty, nejsou jednotné. Původní postup Swensona [11], který zaváděl dva zkřížené dráty subepikondylicky retrográdně do pilířů humeru, je na mnoha pracovištích revidován z obavy o poranění n. ulnaris [2,12]. Dráty jsou pak zaváděny divergentně pouze z laterální strany, dva nebo tři [23]. Stabilita této osteosyntézy ale často není dostatečná, proto se hledají způsoby, jak pevnost fixace zvýšit [13,17,24,25]. Podle naší zkušenosti je laterální přístup vhodný pouze u málo dislokovaných a částečně stabilních zlomenin. Kompletně dislokované fraktury je nutné stabilizovat z radiální i ulnární strany, někdy i za použití více implantátů. Otevřené repozici úlomků (ORIF) se snažíme vyhnout, značné procento poraněných dětí má potom omezenou hybnost lokte. Zlomeniny s vysoko uloženou linií lomu, s vylomením samostatného fragmentu nebo zasahující pilíř humeru je mnohdy nutné léčit odlišně, individuálním postupem, například stabilizací kanylovaným šroubem, zevním fixátorem apod.
Poranění periferních nervů: Poranění některého ze tří periferních nervů se literárně udává v 7−11 % [2,7,10,26], při zkříženém zavádění drátů může být častěji iatrogenně poraněn n. ulnaris. V praxi je někdy velmi těžké, až nemožné odlišit poranění nervu prvotním úrazem od poranění iatrogenního. Většina chirurgů zastává názor, že při úrazové neuropatii je indikováno pouze časné ošetření vlastní zlomeniny, tedy zavřená repozice a osteosyntéza a podání vitaminů skupiny B. Chirurgická revize poraněného nervu není indikována ani při kompletním denervačním syndromu, prokázaném na EMG. Reinervace trvá až několik měsíců a s neurochirurgickou revizí lze často vyčkat až půl roku. Na našem pracovišti se za posledních 20 roků všechny děti s poraněním periferního nervu při suprakondylické zlomenině zahojily bez operačního výkonu na nervu.
Cévní poranění: Dislokace úlomků během úrazového děje může být u suprakondylické zlomeniny značná, až několik centimetrů. Snadno pak dojde k napnutí brachiální arterie přes úlomky, jejímu uskřinutí, stištění nebo přímému poranění. U hrubě dislokovaných zlomenin proximální úlomek humeru často prominuje přímo pod kůží kubity [2,18]. U takových zlomenin nemusí být přítomný periferní pulz na a. radialis. Klinicky se u těchto dětí rozlišují dva stavy: bledá a studená ruka bez pulzu („pulseless pale hand“) a růžová a teplá ruka bez pulzu („pulseless pink hand“) [12,26]. V obou situacích je indikována urgentní zavřená repozice zlomeniny a stabilizace úlomků osteosyntézou. Zůstává-li i potom periferie končetiny zcela nedokrevná, je nutné kontrastní vyšetření cév končetiny a chirurgická revize cévy. Taková situace je však velmi vzácná, v praxi k ní téměř nedochází. Většinou se po osteosyntéze obnoví prokrvení končetiny i pulzace na periferii [27]. Literárně je nyní nejdiskutovanější situace, kdy periferie je teplá, růžová a kapilární prokrvení je v pořádku, ale není hmatná pulzace na a. radialis. Většina autorů se shoduje na tom, že u těchto dětí je indikována pouze observace. Kolaterální oběh je tak efektivní, že pacient nemá žádné následky, nemluvě o tom, že nemalé procento poraněných cév rekanalizuje [28]. U nás jsme za posledních 20 let revidovali a. brachialis jen u jednoho dítěte, ale to mělo otevřenou zlomeninu. Jen menší skupina chirurgů provádí po delším období absence periferního pulzu kontrastní vyšetření a dle výsledků uvažuje o rekonstrukčním cévním výkonu. V poslední době se nicméně objevují jednotlivé práce, jejichž autoři provádějí u zlomenin s absencí periferního pulzu časnou revizi cévního svazku, ale i oni referují většinou pouze o uvolnění cévy bez její rekonstrukce [26].
Timing ošetření: Jednou z opomíjených, ale velmi žhavých otázek péče o suprakondylickou zlomeninu je timing akutního ošetření. V anglosaských zemích a západní Evropě, kde za ošetření dětského skeletálního traumatu odpovídají dětští ortopedi, je propagován názor, že suprakondylická zlomenina není urgentní situací [29]. Zřejmě ekonomické důvody vedou k organizačním směrnicím, že i dislokovaná suprakondylická zlomenina nemusí být ošetřena urgentně v pohotovostní službě, ale až v pracovním dni v běžném denním provozu. Statistické studie z těchto zemí neprokazují vyšší incidenci úrazových neuropatií ani kompartment syndromu. U nás tento názor nesdílíme a ošetření suprakondylické zlomeniny považujeme za urgentní. Tam, kde to neumožňuje personální nebo technické zajištění, je nutná alespoň urgentní repozice úlomků do postavení příznivého pro perfuzi končetiny, ideální je samozřejmě urgentní definitivní ošetření. Odloženy mohou být pouze výkony u zlomenin s nevelkou dislokací (2. stupeň) a bez většího edému. Z diskuze o centralizaci dětských úrazů se zdá správné, aby závažnější suprakondylické zlomeniny byly soustřeďovány do center dětské traumatologie.
ZÁVĚR
Suprakondylickou zlomeninu humeru lze považovat za nejzávažnější zlomeninu dětského věku. Ani současná rešerše Evidence Based Medicine neřeší optimálně problematiku zlomeniny. Klasifikace podle Gartlanda nepostihuje všechny aspekty zlomeniny a paušální doporučení léčby u jednotlivých typů fraktury může vést k neúspěchu. Metodou volby léčby dislokované suprakondylické zlomeniny je zavřená repozice úlomků a miniinvazivní perkutánní stabilizace úlomků Kirschnerovými dráty. Osteosyntéza zkříženými dráty (CRCPP) zaručuje dostatečnou stabilitu úlomků, ale přináší riziko iatrogenní léze n. ulnaris. Tato iatrogenní léze se však prakticky vždy zhojí bez následků při konzervativní léčbě. Osteosyntéza dráty zavedenými z laterální strany (CRLPP) nemusí zaručit rotační stabilitu úlomků a může selhat. Jiné léčebné postupy u dislokovaných zlomenin lze aplikovat spíše výjimečně a nelze je paušálně doporučit. Atypická metodika elastického stabilního hřebování ESIN prográdní cestou je použitelná na pracovištích s dostatečnou zkušeností s tímto postupem. Neurologické léze provázející suprakondylickou zlomeninu se v naprosté většině zhojí konzervativní léčbou. Poranění a. brachialis je méně časté, než se literárně uvádí, a také je téměř vždy zvládnuto bez chirurgického zákroku na cévě. Na rozdíl od názoru značné části západních odborníků se domníváme, že dislokovaná suprakondylická zlomenina je dětskotraumatologickou urgencí a poranění má být léčeno i v pohotovostní službě. Všechna výše zmíněná fakta přispívají k tendenci centralizovat složitější případy suprakondylických zlomenin do dětských traumacenter.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
prof. MUDr. Petr Havránek, CSc. FEBPS
Klinika dětské chirurgie a traumatologie
3. LF UK a Thomayerovy nemocnice
Vídeňská 800
140 59 Praha, 4
e-mail: petr.havranek@ftn.cz
Sources
1. Tošovský VV, Stryhal F, Toman J, et al. Dětské zlomeniny. 4. vyd. Praha, Avicenum 1982 : 60−97.
2. Havránek P, et al. Dětské zlomeniny. 2. vyd. Praha, Galén-Karolinum 2013 : 115−34.
3. Havránek P. Klasifikace suprakondylických zlomenin humeru u dětí. Acta Chir orthop Traum čech 1998;65 : 277−88.
4. Gartland JJ. Management of supracondylar fractures of the humerus in children. Surg Gynecol Obst 1959;109 : 145−54.
5. Kocher T. Beiträge zur Kenntniss einiger praktisch wichtiger Fracturformen. Basel-Leipzig, Carl Sallmann 1896 : 116−34.
6. Lubinus HH. Über den Enstehungsmechanismus und die Therapie der Suprakondylären Humerusfraktur. Dtsch Z Chir 1924;186 : 289−326.
7. Skaggs DL, Flynn JM. Supracondylar fractures of the distal humerus. In: Beaty JH, Kasser JR, eds. Rockwood and Wilkins´fractures in children. 7. ed. Philadelphia, Lippincott Williams & Wilkins 2010 : 487−532.
8. Havlas V, Trč T, Gaheer R, et al. Manipulation of pediatric supracondylar fractures of humerus in prone position under general anesthesia. J Pediatr Orthop 2008;28 : 660−64.
9. Abraham E, Gordon A, Abdul-Hadi O. Management of supracondylar fractures of humerus with condylar involvement in children. J Pediatr Orthop 2005;25 : 709−16.
10. Bahk MS, Srikumaran U, Ain MC, et al. Patterns of pediatric supracondylar humerus fractures. J Pediatr Orthop 2008;28 : 493−9.
11. Ogden JA. Skeletal injury in the child. 2. vyd. New York, Springer 2000 : 480−95.
12. Swenson AL. The treatment of supracondylar fractures of the humerus by by Kirschner-wire transfixation. J Bone Joint Surg 1948;30A:993−7.
13. Shtarker H, Elboim-Gabyzon M, Bathish E, et al. Ulnar nerve monitoring during percutaneous pinning of supracondylar fractures in children. J Pediatr Orthop 2014;34 : 161−5.
14. Pradhan A, Hennrikus W, Pace G, et al. Increased pin diameter improves torsional stability in supracondylar humerus fractures: an experimental study. J Child Orthop 2016;10 : 163−7.
15. Kish AJ, Hennrikus WL. Fixation of type 2a supracondylar humerus fractures in children with a single pin. J Pediatr Orthop 2014;34 : 54−7.
16. Green BM, Stone JD, Bruce RW, et al. The use of a transolecranon pin in the treatment of pediatric flexion-type supracondylar humerus fracture. J Pediatr Orthop 2016;36 : 1−6.
17. Khwaja MK, Khan WS, Ray P et al. A retrospective study comparing crossed and lateral wire configuration in paediatric supracondylar fractures. Open Orthop J 2017;11 : 432−8.
18. Shannon FJ, Mohan P, Chacko J, et al. „Dorgan´s“ percutaneous lateral cross-wiring of supracondylar fractures of the humerus in children. J Pediatr Ortop 2004;24 : 376–9.
19. Ay S, Akinci M, Kamiloglu S, et al. Open reduction of displaced pediatric supracondylar humeral fractures through the anterior cubital approach. J Pediatr Orthop 2005;25 : 149.
20. Silva M, Cooper SD, Cha A. The outcome of surgical treatment of multidirectionally unstable (Type IV) pediatric supracondylar humerus fractures. J Pediatr Orthop 2015;35 : 600−5.
21. Prévot J, Lascombes P, Métaizeau JP, et al. Fractures supra-condyliennes de l´humérus de l´enfant: Traitement par embrochage descendant. Rév Chir Orthop 1990;76 : 191−7.
22. Havránek P, Pešl T. Možnosti využití techniky nitrodřeňového elastického stabilního hřebování ESIN dětských zlomenin v netypických indikacích. Acta Chir orthop Traum čech 2002;69 : 73−8.
23. Pring ME, Rang M, Wenger DR. Supracondylar fractures. In: Wenger DR, Pring ME, eds. Rang´s children´s fractures. Philadelphia, Lippincott Williams and Wilkins 2005 : 102−12.
24. Pennock AT, Charles M, Moor M, et al. Potential causes of loss of reduction in supracondylar humerus fractures. J Pediatr Orthop 2014;34 : 691−7.
25. Patriota GSQA, Filho CAA, Assunção CA. What is the best fixation technique for the treatment of supracondylar humerus fractures in children? Rev Bras Orthop 2017;52 : 428−34.
26. Valencia M, Moraleda L, Díez-Sebastián J. Long-term functional results of neurological complications of pediatric humeral supracondylar fractures. J Pediatr Orthop 2015;35 : 606−10.
27. Tunku-Naziha TZ, Wan-Yuhana WMS, Hadizie D, et al. Early vessel exploration of pink pulseless hand in Gartland III supracondylar fracture humerus in children: facts and controversies. Malaysian Orthop J 2017;11 : 12−7.
28. Preis J, Rejtar P. Význam pulzace a. radialis u dislokované suprakondylciké zlomeniny humeru u dětí. Rozhl Chir 2000;79 : 348−56.
29. Schmid T, Joeris A, Slongo T, et al. Displaced supracondylar humeral fractures: influence of delay of surgery on the incidence of open reduction, complications and outcome. Arch Orthop Trauma Surg 2015;135 : 963−9.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2018 Issue 3-
All articles in this issue
- Predikce poškození střeva u pacientů s gastroschízou
- Multidisciplinární přístup k chirurgickému onemocnění pankreatu v dětském věku
- Otevřená versus laparoskopická operace akutní apendicitidy u dětí
- Suprakondylická zlomenina humeru u dětí
- Laparoskopie na pracovišti dětské chirurgie v pětiletém období
- Hirschsprungova choroba v dospělém věku − dvě kazuistiky a přehled literatury
- Laparoskopické ošetrenie perforácie čriev po tupom brušnom poranení (BAT) u detí
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Suprakondylická zlomenina humeru u dětí
- Hirschsprungova choroba v dospělém věku − dvě kazuistiky a přehled literatury
- Otevřená versus laparoskopická operace akutní apendicitidy u dětí
- Laparoskopie na pracovišti dětské chirurgie v pětiletém období
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

