-
Medical journals
- Career
Multidisciplinární přístup k chirurgickému onemocnění pankreatu v dětském věku
Authors: J. Šnajdauf 1; M. Rygl 1; O. Petrů 1; B. Frýbová 1; J. Náhlovský 1; V. Mixa 2; R. Keil 3; J. Bronský 4; M. Kynčl 5; R. Kodet 6
Authors‘ workplace: Klinika dětské chirurgie, 2. LF Univerzity Karlovy a FN Motol, Praha 1; Klinika anesteziologie a resuscitace a intenzivní medicíny, 2. LF Univerzity Karlovy a FN Motol, Praha 2; Interní klinika, 2. LF Univerzity Karlovy a FN Motol, Praha 3; Pediatrická klinika, 2. LF Univerzity Karlovy a FN Motol, Praha 4; Klinika zobrazovacích metod, 2. LF Univerzity Karlovy a FN Motol, Praha 5; Ústav patologie a molekulární medicíny, 2. LF Univerzity Karlovy a FN Motol, Praha 6
Published in: Rozhl. Chir., 2018, roč. 97, č. 3, s. 109-116.
Category: Original articles
Overview
Úvod:
Chirurgické onemocnění pankreatu není v dětském věku časté a může být spojeno s významnou morbiditou a potenciální mortalitou. Pro správnou diagnostiku, chirurgickou strategii a následnou péči je důležitý multidisciplinární přístup.Metoda:
Retrospektivní analýza pacientů operovaných pro patologickou lézi pankreatu se zaměřením na diagnostiku, operační postupy, pooperační komplikace a dlouhodobé výsledky.
V letech 1991–2016 bylo na našem pracovišti ošetřeno 89 dětí pro patologickou lézi pankreatu. Chlapců bylo 39 a dívek 50.Výsledky:
Průměrný věk pacientů byl 9,3 roku (1 měsíc až 18,4 roku). Pacienti byli sledováni od operace do dovršení 19 let věku, poté byli předáni do sledování odborným specialistům pro dospělý věk. Indikací k chirurgickému výkonu byly: trauma u 34 dětí, solidní pseudopapilární tumor u 23 dětí, pseudocysta u 10, hyperinzulinismus u 8, chronická pankreatitida u 4, cysta pankreatu u 3, inzulinom 3, karcinom u 2, serózní cystadenom u jednoho a pancreas divisum u jednoho. Nejčastějšími výkony na pankreatu byly distální pankreatektomie 35krát, duodenum šetřící resekce hlavy pankreatu 23krát, pseudocystogastroanastomóza 11krát, 90−95% resekce pankreatu 5krát, Whippleho operace 2krát, operace dle Puestowa 1krát, enukleace tumoru 1krát a biopsie u karcinomu 1krát. U 5 pacientů po poranění pankreatu bylo provedeno ERCP s papilotomií a zavedením stentu do pankreatického vývodu. Zemřeli 3 pacienti, jeden po polytraumatu s těžkým poraněním pankreatu a dva pacienti s karcinomem pankreatu.Závěr:
Chirurgie pankreatu v dětském věku není častá a individuální i institucionální zkušenosti jsou limitované. Po více než 20leté zkušenosti s chirurgií pankreatu se domníváme, že úzká spolupráce chirurgů, pediatrických gastroenterologů, radiologů, anesteziologů, intenzivistů, patologů a specialistů v ERCP je nezbytná pro úspěšnou diagnostiku a léčbu onemocnění pankreatu v dětském věku.Klíčová slova:
pankreas − chirurgie pankreatu v dětském věku − duodenum šetřící resekce hlavy pankreatuÚVOD
Chirurgické onemocnění pankreatu není v dětském věku časté a může být spojeno s významnou morbiditou a potenciální mortalitou. Pro správnou diagnostiku, chirurgickou strategii a následnou péči je důležitý multidisciplinární přístup [1]. Diagnostika a terapie onemocnění pankreatu byla usnadněna zejména pokrokem v zobrazovacích metodách, ultrasonografickým vyšetřením, počítačovou tomografií, magnetickou rezonancí a endoskopickou retrográdní cholangiopankreatografií (ERCP), kterou je možné v současné době provádět u nejmenších dětí včetně novorozenců. Onemocnění pankreatu, která vyžadují chirurgickou léčbu, je možné rozdělit do čtyř kategorií: 1) vrozené vady, 2) trauma, 3) záněty pankreatu, 4) nádory.
METODA
Retrospektivní studie sleduje pacienty operované pro patologickou lézi pankreatu se zaměřením na diagnostiku, operační postupy, pooperační komplikace a dlouhodobé výsledky.
V letech 1991–2016 bylo na našem pracovišti ošetřeno 89 dětí pro patologickou lézi pankreatu. Chlapců bylo 39 a dívek 50.
Pacienti byli vyšetřováni a léčeni multidisciplinárním týmem, sestávajícím z dětských chirurgů, dětských radiologů, dětských anesteziologů a intenzivistů, dětských gastroenterologů a specialistů na ERCP v dětském věku. Nedílnou součástí týmu byl patolog, specializovaný na dětské nádory.
VÝSLEDKY
Průměrný věk pacientů byl 9,3 roku (1 měsíc až 18,4 roku). Pacienti byli sledováni od operace do dovršení 19 let věku, poté byli předáni do sledování praktickým lékařům nebo odborným specialistům pro dospělý věk.
Indikací k chirurgickému výkonu byly následující onemocnění pankreatu viz Tab. 1. Nejčastějšími výkony na pankreatu byly distální pankreatektomie a duodenum šetřící resekce hlavy pankreatu viz Tab. 2.
Table 1. Přehled diagnóz chirurgického onemocnění pankreatu v dětském věku Tab. 1: Overview of diagnosis surgical diseases of the pancreas in childhood 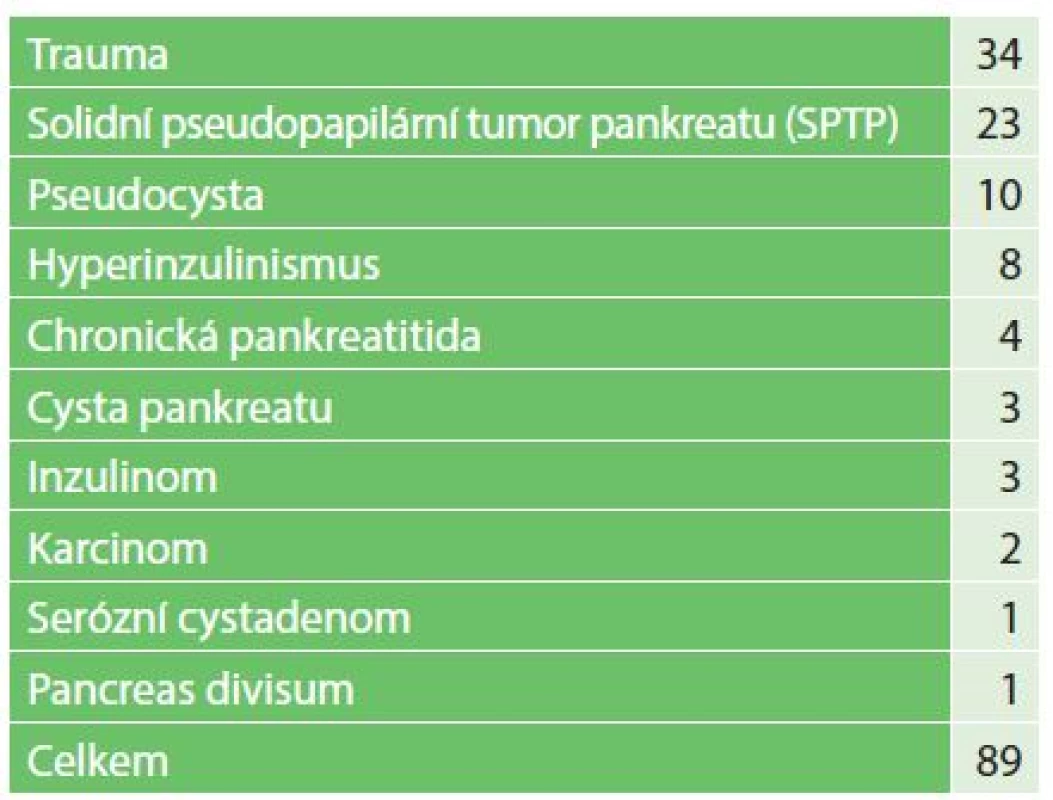
Table 2. Výkony na pankreatu Tab. 2: Procedures on the pancreas 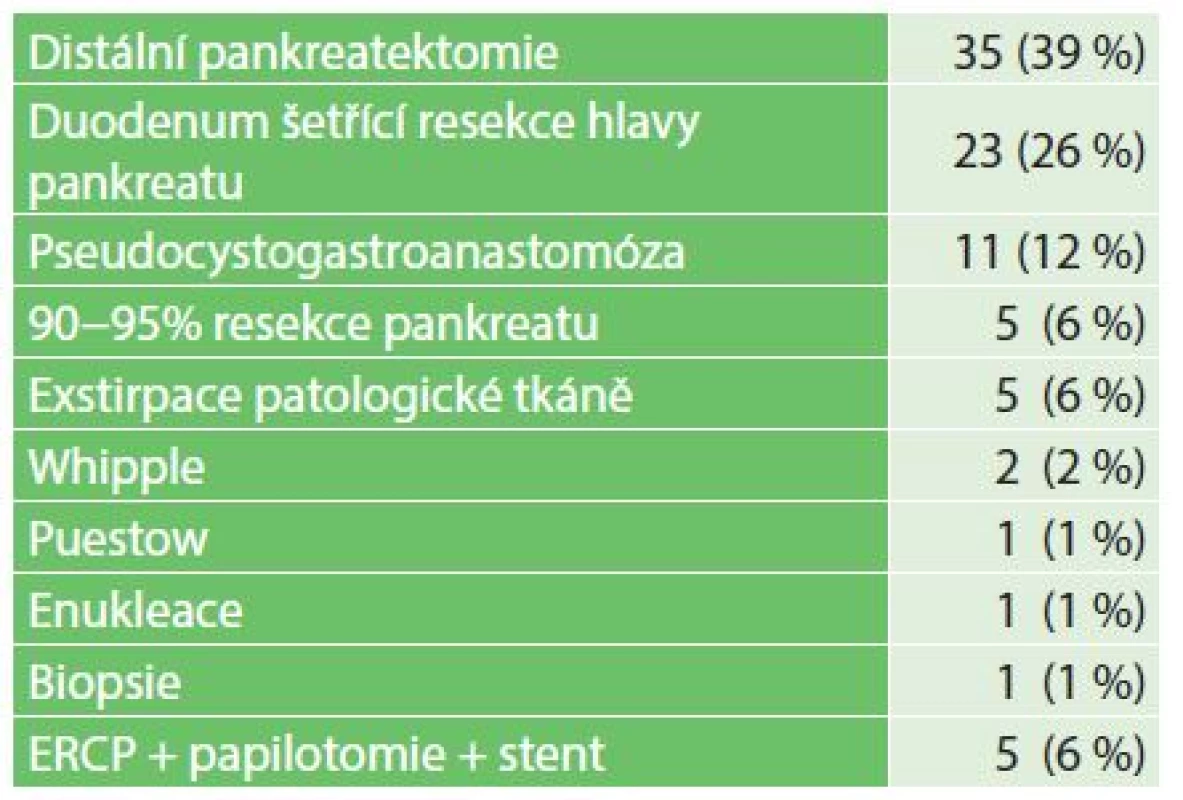
1) Vrozené vady
Pancreas divisum
Za období let 1999–2016 bylo diagnostikováno 7 pacientů s pancreas divisum. Klinickými projevy byly akutní nebo chronické pankreatitidy s různou intenzitou bolestí břicha. Průměrný věk v době diagnózy byl 9 let (2 roky až 14 let). V souboru byly 4 dívky a 3 chlapci. U všech byla provedena ERCP, u 4 byla provedena papilotomie (u 3 s příznivým výsledkem), u tří nebylo možné papilotomii provést. K operaci byla indikována pouze jedna – 4letá pacientka, která měla 8 měsíců recidivující ataky pankreatitidy s krutými bolestmi břicha. Při ERCP byly patrné dva pankreatické vývody, ale nebylo technicky možné provést papilotomii malé papily. U této pacientky byla provedena duodenum šetřící resekce hlavy pankreatu dle Begera. Nyní je pacientka tři roky po operaci, neměla pankreatitidu a je na normální stravě s omezením smaženého a tučného jídla.
Cysta pankreatu
Vrozená cysta pankreatu byla důvodem chirurgické intervence u tří chlapců. Nejmladšímu bylo 9 dní, staršímu 1 měsíc. U obou byla provedena exstirpace cysty z těla, resp. z ocasu pankreatu. Nyní jsou, 8, resp. 9 let po operaci v pořádku. U třetího, 18,4letého pacienta bylo z CT vyšetření podezření na solidní pseudopapilární tumor pankreatu v hlavě pankreatu. Byla provedena duodenum šetřící resekce hlavy pankreatu. Histologické vyšetření však prokázalo solidní cystu pankreatu. Nyní je 2,5 roku po operaci s občasnými bolestmi břicha, bez známek pankreatitidy.
Kongenitální hyperinzulinemická hypoglykemie
Ve sledovaném období bylo indikováno k operačnímu řešení 8 pacientů s vrozenou hyperinzulinemickou hypoglykemií (5 chlapců a 3 dívky). Průměrný věk v době operace byl 2,75 roku (2 měsíce až 13,9 roku). U tří pacientů byla provedena 90% distální resekce (u dvou byla nutná reoperace a provedena 95% resekce). U dvou pacientů byla provedena primárně 95% distální resekce pankreatu). U dvou pacientů byla provedena distální resekce pankreatu pro fokální formu nemoci (cca 60% resekce pankreatu). U jednoho tříměsíčního pacienta byla provedena duodenum šetřící resekce hlavy pankreatu pro fokální formu onemocnění v hlavě pankreatu. Všichni pacienti žijí a jsou bez léčby antagonisty inzulinu.
2) Trauma
Ve sledovaném období bylo ošetřeno 34 dětí s těžkým nebo komplikovaným poraněním pankreatu. Chlapců bylo 23 a dívek 11. Průměrný věk pacientů byl 9,3 roku (2−17,7).
Nejčastějším mechanismem úrazu byl pád z kola s úderem řídítek na epigastrium u 15 dětí (44 %), na druhém místě byl mechanismem úrazu tupý úder do břicha u 8 pacientů (3krát při sportovní aktivitě). Z 34 ošetřených dětí žije 33, jeden 4,5letý chlapec, na kterého spadlo klepadlo na koberce, zemřel 5. den po operaci. Jednalo se o těžké nitrobřišní poranění s poraněním pankreatického vývodu v hlavě pankreatu, dvojitou perforací jejuna, částečnou rupturou vena mesenterica superior a kontuzí duodena. 5 pacientů mělo poranění pankreatu II. stupně se vznikem rozsáhlé pseudocysty. 20 pacientů mělo poranění pankreatu III. stupně (poranění distálního pankreatického vývodu) a 9 pacientů mělo poranění IV. stupně (poranění proximálního vývodu pankreatu – v hlavě pankreatu). 9 pacientů (26 %) bylo na naše pracoviště přeloženo po explorativní laparotomii pro úrazovou náhlou příhodu břišní.
U všech pacientů bylo provedeno ultrasonografické vyšetření břicha, u 31 pacientů bylo provedeno CT vyšetření břicha, u 14 s falešně negativním nálezem. Naopak u 7 pacientů, kde nebylo provedeno ERCP nebo se nezdařilo, CT diagnózu poranění pankreatického vývodu potvrdilo. ERCP bylo provedeno u 23 pacientů, 5krát byl zaveden stent do ductus pancreaticus a operační revize nebyla u těchto pacient nutná, resp. u jednoho pacienta byl zaveden stent až po operační revizi na jiném pracovišti (s negativním nálezem poranění pankreatu). ERCP prokázalo poranění distálního pankreatického vývodu.
Časná diagnostika a ošetření (do 48 hodin po úraze) byly provedeny u 19 pacientů, pozdní diagnostika a ošetření (48 hodin a více dní) byly provedeny u 15 pacientů.
Definitivním řešením byla u 16 pacientů distální pankreatektomie, u tří s exstirpací pseudocysty. U 9 pacientů byla provedena resekce hlavy pankreatu s Y-Roux anastomózou jejuna na tělo pankreatu, u jedné pacientky s drenáží pseudocysty v mediastinu. U 4 pacientů byla provedena pseudocystogastroanastomóza. U 5 pacientů bylo definitivním řešením zavedení stentu do pankreatického vývodu při ERCP.
Z časných komplikací u jedné pacientky vznikl pravostranný fluidothorax, řešený hrudní drenáží, u druhé prolongovaný subileus, řešený konzervativně. Z pozdních komplikací vnikl u jednoho pacienta po distální pankreatektomii ileózní stav 40 dní po operaci, řešený operačně. Druhý pacient měl po distální pankreatektomii 4 týdny pankreatickou píštěl, která se spontánně uzavřela. Třetí pacientka měla po resekci hlavy pankreatu v průběhu 10 let od operace 5krát ataku pankreatitidy. Nyní je 7 let bez obtíží.
Pseudocysta pankreatu
Ve sledovaném období bylo operováno 10 dětí s pseudocystou pankreatu. 7 pacientů mělo v anamnéze akutní, recidivující pankreatitidu a tři podle anamnézy traumatickou etiologii. Jejich klinický stav byl stabilizovaný a byli vyšetřováni pro bolesti břicha 3–4 měsíce po nejasném úraze při hře nebo sportu, zánětlivou anamnézu neměli. 8 pacientů s vážným poraněním pankreatu a současnou pseudocystou bylo zařazeno do skupiny poranění pankreatu.
Průměrný věk v době operace byl 8,5 roku (9 měsíců až 18 let). Chlapců bylo 7 a dívek 3.
U 8 pacientů byla provedena klasická cystogastroanastomóza a u dvou exstirpace pseudocysty. U 9měsíčního pacienta byla současně s exstirpací pseudocysty provedena exstirpace duplikatury duodena s reimplantací žlučovodu a pankreatického vývodu. Nyní je pacient 21 let po operaci zcela bez obtíží. Jeden 18letý pacient po transplantaci ledviny se po 5 letech po pseudocystogastroanastomóze ke kontrole nedostavil.
3) Záněty
Chronická pankreatitida
Ve sledovaném období byly operovány 4 dívky pro chronickou pankreatitidu. První dívka trpěla recidivujícími pankreatitidami na hereditárním podkladě. Vzhledem ke krutým bolestem břicha byla indikována odlehčující operace dle Puestowa ve věku 10,5 roku. Nyní je pacientka 18 let po operaci, v relativně příznivém stavu, bolesti nemá, dodržuje pankreatickou dietu a trvale je na substituční léčbě pankreatickými enzymy. Druhá pacientka s hereditární pankreatitidou (gen N 291PRSSI) měla ataku těžké pankreatitidy ve věku 11,5 roku. Byla provedena resekce nekrotického těla a ocasu pankreatu a splenektomie. V pooperačním průběhu měla pankreatickou píštěl, léčenou drenáží 10 měsíců. Nyní je 7 let po operaci na pankreatické dietě a substituční léčbě pankreatickými enzymy. Třetí pacientka, sestra předchozí, rovněž s hereditární pankreatitidou (gen N 291PRSSI) měla ataku těžké pankreatitidy ve věku 8,8 roku. U této pacientky byla rovněž provedena resekce nekrotického ocasu a části těla pankreatu. Nyní je 5 let po operaci, v příznivém stavu, na pankreatické dietě a substituční léčbě pankreatickými enzymy. Čtvrtá pacientka měla chronickou pankreatitidu na podkladě cholelithiázy. V 6 letech měla těžkou ataku pankreatitidy. Při operaci byly odstraněny nekrotické hmoty ocasu a části těla pankreatu. Po operaci měla pankreatickou píštěl 40 dní. Nyní je 2 roky po operaci, bez obtíží, plánována je cholecystektomie.
4) Nádory
Serózní cystadenom
Operována byla jedna 17letá pacientka, která měla 3 měsíce bolesti břicha. UZ a CT vyšetření prokázalo tumorózní rezistenci na rozhraní těla a ocasu pankreatu velikosti 6x4x4 cm. Byla provedena distální pankreatektomie s tumorem. Pooperační průběh byl bez komplikací, nyní je pacientka 8 let po operaci bez obtíží.
Inzulinom
Operováni byli tři pacienti, 2 dívky a jeden chlapec. Dívky byly operovány ve věku 10,5 a 11 let. Klinicky měly stavy hypoglykemie a křeče, které nereagovaly na konzervativní terapii. Lokalizace inzulinomu byla stanovena endosonografickým vyšetřením. U první dívky byla provedena distální pankreatektomie, u druhé enukleace tumoru z těla pankreatu. První dívka je 20 let po operaci, druhá 13 let, obě jsou bez obtíží a medikace. Chlapec byl operován ve věku 3 měsíců, inzulinom byl prokázán při vyšetření PET/CT. Byla provedena distální pankreatektomie. Nyní je 6 let po operaci bez obtíží a medikace.
Solidní papilární tumor pankreatu – SPTP
Ve sledovaném období bylo operováno 23 dětí se SPTP. Dívek bylo 22 a chlapec 1.
Průměrný věk pacientů byl 14,2 roku (9−17,6 roku). Délka intermitentních bolestí břicha do stanovení diagnózy byla u 16 pacientů v průměru 8,3 měsíce (4 dny až 4 roky). 3 pacienti byli vyšetřeni po tupém poranění břicha a diagnóza SPTP byla stanovena jako vedlejší nález. U čtyř pacientů byla diagnóza stanovena při ultrazvukovém vyšetření břicha pro suspektní apendicitidu. U všech pacientů bylo provedeno ultrasonografické vyšetření břicha, u 15 CT vyšetření (Obr. 1) a u 8 magnetická rezonance. Bilirubin a sérová amyláza byly u všech pacientů v normě. U 9 pacientů byla provedena distální pankreatektomie, u dvou distální pankreatektomie se splenektomií. U 11 pacientů byla provedena duodenum šetřící resekce hlavy pankreatu s našitím exkludované kličky jejuna na tělo nebo ocas pankreatu (Obr. 2). U jedné pacientky byla provedena modifikovaná Whippelova operace. Všichni pacienti žijí. Z časných pooperačních komplikací se vyskytla u jedné pacientky po Whippelově operaci biliární píštěl, která se po zavedení stentu do žlučových cest zhojila za 3 týdny. Jedna pacientka po resekci hlavy pankreatu měla biliární píštěl, která se spontánně zahojila za 2 týdny. Jedna pacientka po distální pankreatektomii měla biliární píštěl jeden měsíc. U jedné pacientky po resekci hlavy pankreatu vznikl za 2 týdny po operaci stresový vřed žaludku s hemoragickým šokem. Krvácející vřed na malé kurvatuře žaludku byl ošetřen z gastrotomie. U jedné pacientky byl při resekci hlavy pankreatu poraněn žlučovod při vyústění do duodena. Byla provedena reimplantace žlučovodu. Pacientka se zhojila bez komplikací a nyní je rok po operaci zcela bez obtíží. Z pozdních komplikací jsme zaznamenali u jedné pacientky po resekci hlavy pankreatu jeden rok trvající intermitentní bolesti břicha. U jedné pacientky po distální pankreatektomii v 9 letech vznikly metastázy nádoru v pravém laloku jaterním 5,5 roku po operaci. Byla provedena rozšířená pravostranná hemihepatektomie. Nyní je čtyři roky po resekci jater s metastázami bez známek tumoru v pankreatu i v játrech. U jedné pacientky byl jeden rok po operaci diagnostikován diabetes mellitus, pravděpodobně na hereditárním podkladě. 5 pacientů po operaci nejí smažená a tučná jídla, jedna pacientka je trvale na pankreatické dietě.
Image 1. CT, dívka, 11 let, solidní pseudopapilární tumor hlavy pankreatu, provedena duodenum šetřící resekce hlavy pankreatu, 8,5 let po operaci, v dobrém stavu Fig. 1: CT, girl, age 11, solid pseudopapillary tumor of the pancreatic head, duodenum-preserving head resection was performed, 8.5 years after surgery, in a good condition 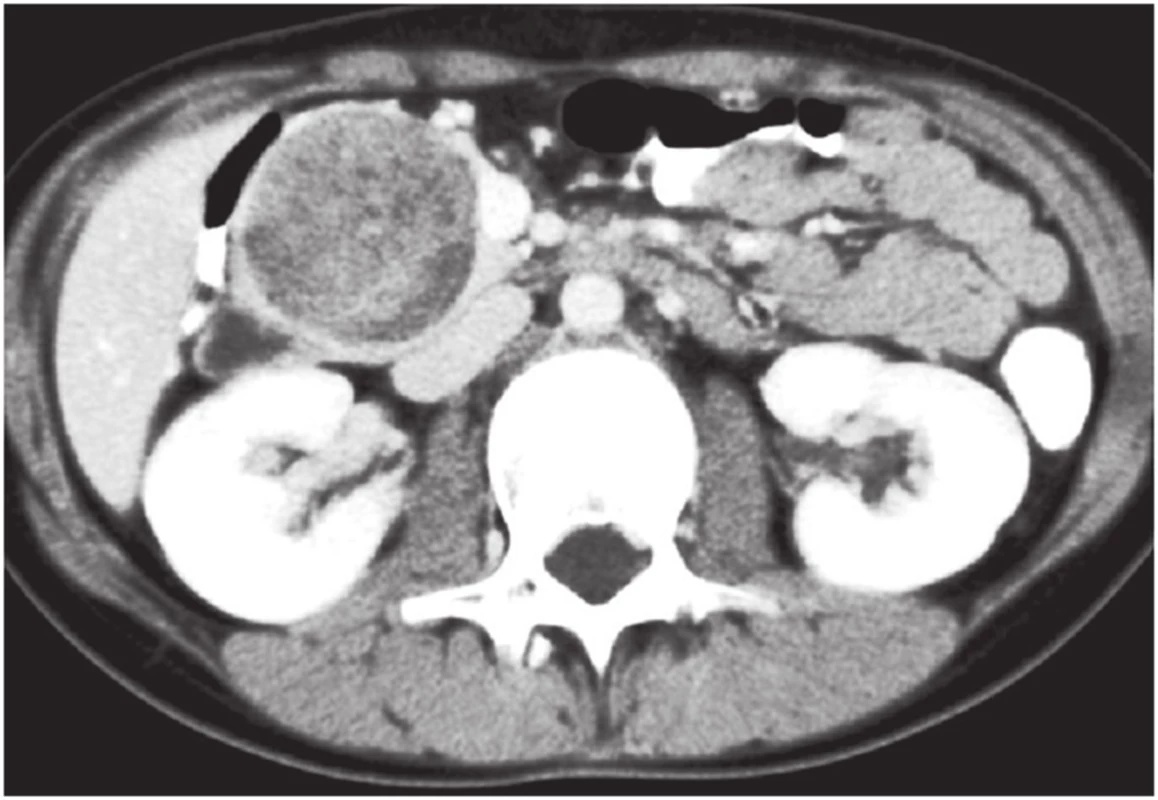
Image 2. Tumor hlavy pankreatu (duodenum šetřící resekce hlavy pankreatu) Fig. 2: Tumor of the pancreatic head (duodenum-preserving head resection of the pancreas) 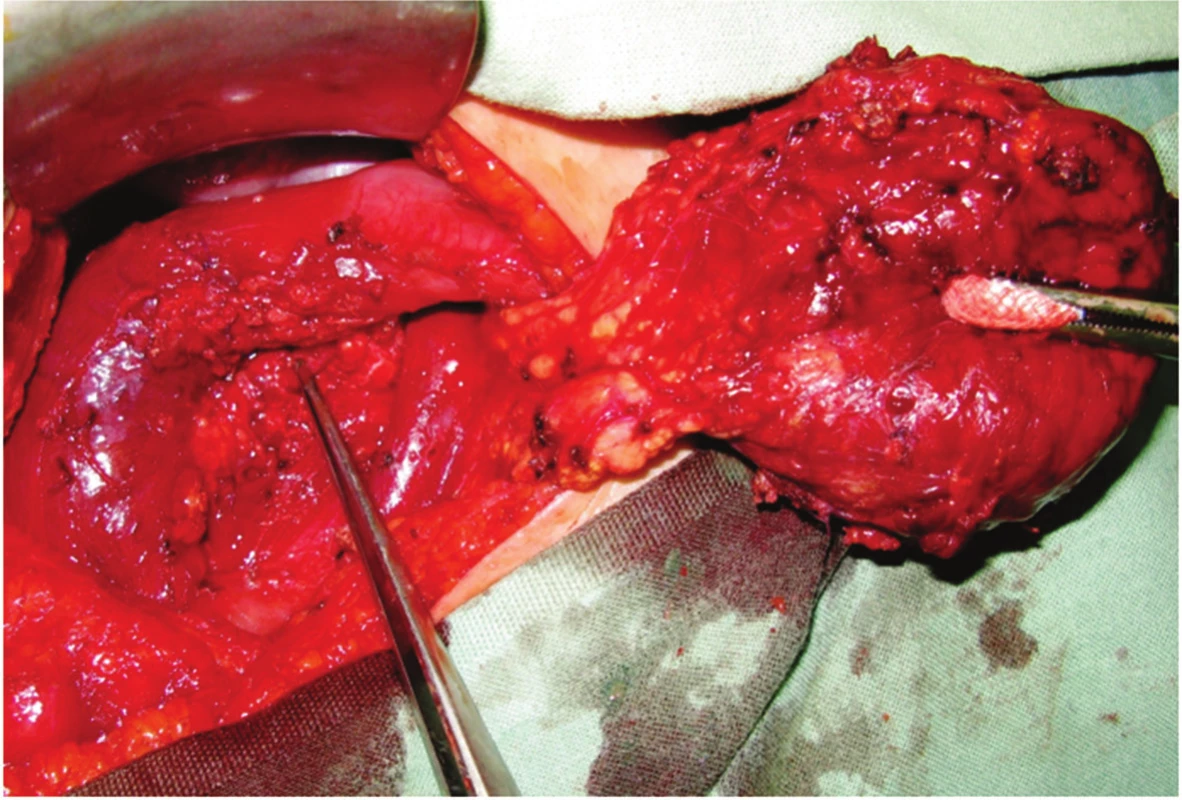
Karcinom
Za 26leté období jsme operovali 2 chlapce (16,5 a 15,5 roku) s karcinomem hlavy pankreatu.
U prvního byl rozsáhlý nález v hlavě pankreatu s prorůstáním tumoru do okolních tkání a nebyla možná radikální operace, zemřel 3 měsíce po operaci. U druhého pacienta byla provedena duodenopankreatektomie, pacient však na progresi onemocnění zemřel 8 měsíců po operaci.
DISKUZE
Chirurgie pankreatu v dětském věku není častá a individuální nebo institucionální zkušenosti jsou limitované. Mezi relativně častější patří operace nádorů pankreatu a chirurgické řešení těžkých poranění pankreatu. Van der Akker a kol. publikovali v roce 2012 do té doby největší institucionální sestavu 27 dětí s maligním nádorem pankreatu za období 15 let [2], . Perez a kol. publikovali v roce 2009 sestavu 58 maligních nádorů za období 32 let [3]. V naší sestavě bylo za období 26 let operováno 25 dětí s maligním nádorem pankreatu.
Pancreas divisum (PD) je nejčastější vrozená vada pankreatického vývodu a vyskytuje se u 4–14 % populace. Většina pacientů s PD nemá klinické symptomy. U 5–10 % pacientů se během života objeví recidivující pankreatitidy a bolesti břicha. Cílem léčení je drenáž dorzálního pankreatického vývodu, kterou je možné dosáhnout při ERCP papilotomií nebo zavedením stentu přes papila minor. Při vážných recidivujících pankreatitidách a krutých bolestech břicha je indikováno chirurgické řešení. Doporučenými chirurgickými postupy jsou otevřená transduodenální sfinkteroplastika dorzálního vývodu, longitudinální pankreatikojejunoplastika (Puestow), resekce části hlavy podle Freye a resekce hlavy pankreatu podle Begera [4–6].
Naše 4letá pacientka s PD je dle literatury prvním dítětem řešeným pro tuto anomálii duodenum šetřící resekcí hlavy pankreatu.
Cysta pankreatu na vrozeném podkladě je v dětském věku raritní. Vrozené cysty mohou být diagnostikovány prenatálně, u novorozenců, kojenců, větších dětí a dospělých. Do roku 2009 bylo publikováno pouze 26 případů u dětí. Chirurgickým řešením může být exstirpace cysty, distální pankreatektomie nebo resekce hlavy pankreatu [6,7].
Kongenitální hyperinzulinemická hypoglykemie je způsobena nekontrolovatelnou sekrecí inzulinu z hyperplastických beta buněk Langerhansových ostrůvků pankreatu. Příčinou je chyba v biochemickém řetězci buněk na podkladě genetické mutace 11. chromozomu. Rozlišují se dvě formy: s difuzním postižením pankreatu a fokální adenomatoidní hyperplazií.
Onemocnění se prezentuje jako stavy významné a perzistující hypoglykemie. Při neúspěchu konzervativní léčby antagonisty inzulinu je indikováno operační řešení. U difuzní formy je indikována 90–95% resekce pankreatu, při fokální formě distální pankreatektomie nebo resekce hlavy pankreatu [8,9]. Největší sestavu publikoval v roce 2012 Laje a kol. Jednalo se o 131 dětí s fokální formou hypeinzulinemické hypoglykemie. U 23 dětí byla patologická léze v hlavě pankreatu. U 21 dětí byla provedena subtotální resekce hlavy pankreatu a u dvou operace podle Whippela [10].
Trauma. Poranění pankreatu po tupém poranění břicha u dětí není časté a diagnostika je většinou opožděná. Konzervativní postup u menších poranění je obecně akceptovaný, protože většina kontuzních lézí a malých lacerací bez poranění pankreatického vývodu se zahojí bez komplikací [11]. Léčení velkých poranění pankreatu s poraněním pankreatického vývodu je stále předmětem diskuzí s respektem k oběma postupům, konzervativnímu i operačnímu.
U dospělých je izolované poranění pankreatu vzácnější než v dětském věku. Nejčastějším mechanismem poranění pankreatu u dětí je lokalizovaný náraz na epigastrium s kompresí pankreatu proti obratlovým tělům [12]. U našich pacientů byl nejčastější příčinou vážného poranění pankreatu tupý úder na epigastrium řídítky při pádu z kola (44 %). Diagnóza bývá zpočátku obtížná i přes pokroky ve vyšetřovacích metodách. Počáteční příznaky především u dětí s těžkým poraněním jsou často minimální. Nejčastějším příznakem je bolest a citlivost v epigastriu bezprostředně po úraze. Prvním vyšetřením je ultrasonografické vyšetření břicha, které však neprokáže poranění pankreatického vývodu. Dalším, nejčastějším vyšetřením je CT a ERCP (Obr. 3), které identifikuje poranění pankreatického vývodu [13,14].
Image 3. Dívka, 12 let, pád z houpačky, ERCP – únik kontrastní látky z pankreatického vývodu v oblasti hlavy pankreatu. Provedena resekce nekrotické hlavy pankreatu a Y- Roux anastomóza jejuna s tělem pankreatu. Pacientka 17 let po operaci, v dobrém stavu. Fig. 3: Girl, 12 years, fall from a swing, ERCP contrast leaks from pancreatic duct in the head of the pancreas. Necrotic pancreatic head resection was performed and Y-Roux anastomosis with the body of the pancreas was performed. Patient 17 years after surgery still doing well 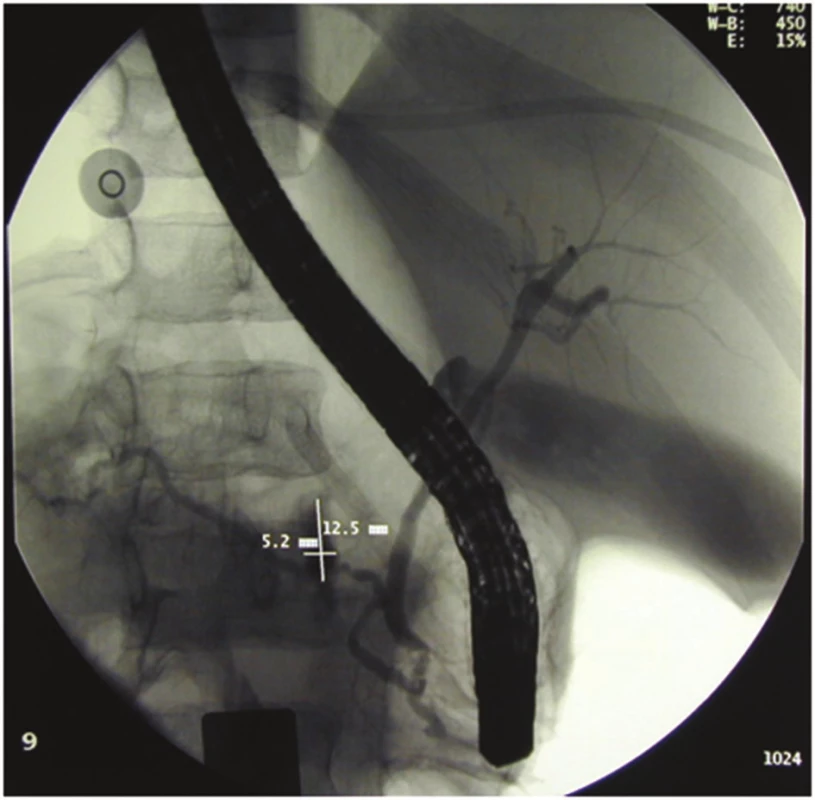
Výhodou ERCP je možnost zavedení stentu do pankreatického vývodu, který může vyřešit vážné poranění vývodu a předejde operačnímu řešení. Všeobecná shoda je, že poranění pankreatu I. a II. stupně (kontuze nebo lacerace tkáně pankreatu, bez poranění vývodu) je léčeno konzervativně [15,16]. U většiny dětí s poraněním pankreatického vývodu léčených konzervativně vznikne pseudocysta pankreatu s dlouhodobou morbiditou a hospitalizací. Pseudocysta vznikne ve 40 až 60 % při poranění pankreatického vývodu. Časné operace u dětí s poraněním pankreatického vývodu (III. stupeň – poranění distálního pankreatického vývodu, IV. stupeň – poranění proximálního vývodu) snižují délku hospitalizace a následnou morbiditu [17,18].
Pseudocysty pankreatu tvoří více než 75 % cystických lézí pankreatu v dětském věku. Stěnu pseudocysty tvoří granulační tkáň a její výstelka postrádá epitel. Pseudocysty jsou většinou unilokulární, vznikají nejčastěji na podkladě traumatu nebo zánětu, vzácně na podkladě lithiázy ve společném žlučovodu. Pseudocysty se tvoří během bezpříznakového intervalu několik týdnů nebo měsíců po tupém poranění břicha nebo po akutní pankreatitidě.
Klinickými projevy rostoucích pseudocyst jsou bolesti břicha v epigastriu, nauzea, anorexie. Pseudocysta se může spontánně vyhojit až u 50 % pacientů. Pokud pseudocysta přetrvává déle než 6 týdnů, většinou se spontánně nevyhojí a zvyšuje se riziko krvácení nebo perforace. Pseudocysty mohou být léčeny perkutánní drenáží, stentem zavedeným endoskopicky mezi stěnu žaludku a pseudocystu pankreatu, exstirpací, otevřeným přístupem pseudocysto-gastroanastomózou, Freyovou operací nebo distální pankreatektomií [19–21].
Z našich 10 operovaných dětí pro pseudocystu pankreatu mělo 7 dětí v anamnéze akutní pankreatitidu. Tři děti měly v anamnéze neurčité trauma při sportu, nebyly však vyšetřeny v době úrazu, proto jsme tyto děti nezařadili do skupiny vážná poranění pankreatu. U 8 dětí byla provedena otevřená pseudocysto-gastroanastomóza a u dvou dětí exstirpace pseudocysty.
Chronická pankreatitida v dětském věku je nejčastěji jako následek poranění pankreatu, onemocnění žlučových cest, anomální pankreatobiliární junkce a hereditárního onemocnění. U chronické pankreatitidy je zhoršená exokrinní i endokrinní funkce pankreatu.
Hlavním klinickým příznakem jsou recidivující bolesti břicha, lokalizované v epigastriu a vyzařující do zad, nauzea a zvracení. Indikací k operaci je nesnesitelná recidivující bolest, striktura pankreatického vývodu a obstrukce žlučovodu. Nejčastěji se provádějí drenáž pankreatu exkludovanou kličkou jejuna (operace dle Puestowa), Freyova nebo Begerova operace a distální resekce pankreatu (22,23,24). Sestavy dětí jsou oproti dospělému věku malé. Clifton a kol. operovali za období 25 let 32 dětí s chronickou pankreatitidou. Nejčastější příčinou chronické pankreatitidy byla obstrukce pankreatického vývodu (13 dětí), idiopatická pankreatitida (10 dětí), familiární pankreatitida (6 dětí), poléková (2 děti) a postinfekční (1 dítě). Nejčastějším operačním výkonem byla operace dle Freye (9 dětí), u ostatních provedli Whippleho operaci nebo distální pankreatektomii [22]. Ray a kol. publikovali velkou sestavu 24 dětí s chronickou pankreatitidou. U všech provedli Freyovu operaci. U 22 dětí došlo ke zmírnění potíží, u dvou dětí byla operace bez efektu [23]. Casamassima a kol. publikovali sestavu 20 dětí léčených pro chronickou pankreatitidu v průběhu 20 let. Nejčastější diagnózou byl pancreas divisum, u 7 dětí. Operovali 3 děti, dvakrát provedli otevřenou sfinkteroplasiku pankreatického vývodu a jedenkrát operaci dle Puestowa [24].
Serózní cystadenom je enormně vzácný tumor pankreatu v dětském věku. Cystadenomy se vyskytují ve dvou typech, serózní, který nemá tendenci k maligní změně, a mucinózní, větších rozměrů, se sklonem k přechodu v mucinózní cystadenokarcinom. Metodou volby je resekce pankreatu nebo méně radikální exstirpace tumoru, vzhledem k jeho benigní povaze [25,26].
Inzulinom je nejčastější pankreatický endokrinní nádor pankreatu v dětském věku. Nádor vychází z beta buněk, které produkují inzulin. Vyskytuje se většinou u dětí starších 4 let. Přibližně 90 % inzulinomů je benigních, jsou solitární a dobře ohraničené. Klinickými projevy jsou stavy hypoglykemie, poruchy chování a křeče. Laboratorně je přítomna hypoglykemie a vysoká hladina inzulinu [27,28]. V diagnostice se uplatňují endosonografické vyšetření, CT, MRI nebo PETscan. Benigní inzulinom je možné enukleovat nebo provést distální pankreatektomii. U našich pacientů jsme provedli třikrát distální pankreatektomii a jednou enukleaci nádoru.
Solidní papilární tumor pankreatu (SPTP) je nádor pankreatu složený z acinózních, duktálních a endokrinních buněk, což potvrzuje domněnku, že nádor vzniká z pluripotentních embryonálních kmenových buněk. Nádor se vyskytuje převážně u mladých žen, asi 25 % pacientů je mladších 20 let. Nádor je v počátečních stadiích choroby němý, při stanovení diagnózy může dosahovat průměru 8 až 10 cm. Klinickými projevy jsou bolesti břicha v epigastriu nebo hmatná rezistence v nadbřišku. Nádor může vycházet z hlavy, těla nebo ocasu pankreatu. Prorůstání nádoru do okolních tkání nebo metastázy, nejčastěji do jater, se vyskytují v 10–15 % [26]. Imunohistochemické vyšetření nádoru je pozitivní na cytokeratin, vimentin, neuron-specifickou enolázu a alfa-1-antitrypsin. Terapeutickým výkonem je distální pankreatektomie u tumoru umístěného v těle nebo ocase pankreatu. Při postižení hlavy pankreatu jsou v literatuře doporučovány enukleace, parciální resekce hlavy pankreatu (Freyova operace), duodenopankreatektomie nebo duodenum šetřící resekce hlavy pankreatu [30−32]. Na našem pracovišti jsme provedli duodenum šetřící resekci hlavy pankreatu u SPTP u 11 pacientek, poprvé v roce 1995 [33]. Od té doby pouze Zampieri a kol. publikovali v roce 2011 5 dětí se SPTP lokalizovanými v hlavě pankreatu, u kterých provedli duodenum šetřící resekci hlavy pankreatu [34]. Jiní autoři dávají přednost při lokalizaci tumoru v hlavě pankreatu duodenopankreatektomii. Choi a kol. operovali za období 15 let 23 dětí se SPTP, 6krát provedli duodenopankreatektomii a 1krát enukleaci [31]. Rojas a kol. za období 20 let operovali 22 dětí se SPTP, u 8 dětí duodenopankreatektomii při lokalizaci tumoru v hlavě pankreatu. Speer a kol. operovali za období 20 let 11 pacientů se SPTP, u čtyř dětí provedli duodenopankreatektomii a u jednoho Freyovu operaci pro tumor v hlavě pankreatu [35]. Domníváme se, že pro rozvíjející se organismus dětí je duodenum šetřící resekce hlavy pankreatu šetrnější a méně invazivní než duodenopankreatektomie. Dlouhodobé i krátkodobé výsledky s 21 dětmi, u kterých jsme provedli duodenum šetřící resekce hlavy pankreatu, potvrzují náš přístup (Tab. 3).
Table 3. Indikace k duodenum šetřící resekci hlavy pankreatu (DPHRP) – pohlaví, diagnóza, lokalita onemocnění a délka od operace Tab. 3. Indication for duodenum-preserving head resection of the pancreas (DPHRP) − gender, diagnosis, location of the pathology and follow-up 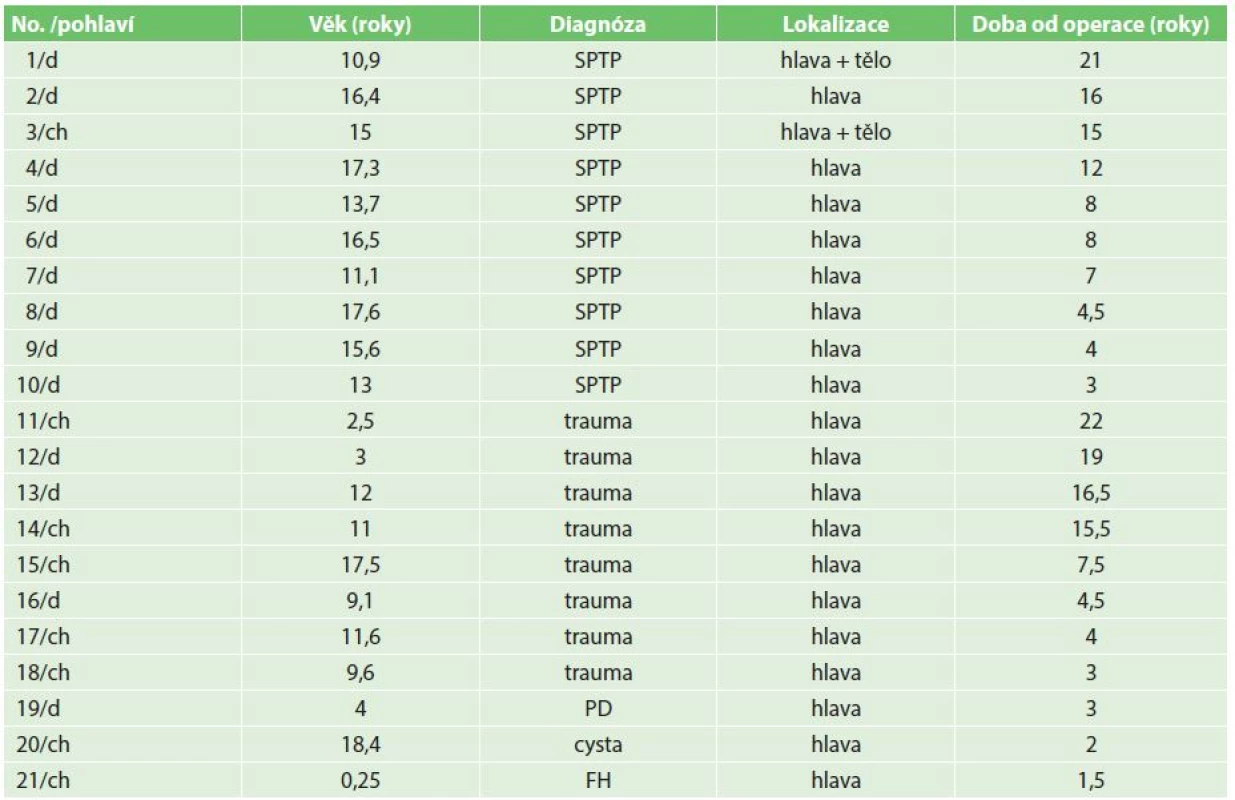
Vysvětlivky: SPTP – solidní pseudopapilární tumor pankreatu, PD – pancreas divisum, FH – fokální hyperinzulinizmus Karcinom se vyskytuje v dětském věku vzácně, vyskytují se dva typy, duktální a acinózní. Karcinom z acinózních buněk se vyskytuje u menších dětí, duktální u adolescentů. Oba typy mají pozdní klinické projevy, nejčastěji bolesti břicha, zvracení, anorexii a váhový úbytek. Operačním řešením je u většiny pacientů duodenopakreatektomie [36−38]. Prognóza duktálního karcinomu je stejně jako v dospělém věku špatná, u karcinomu z acinózních buněk je o něco příznivější.
ZÁVĚR
Chirurgie pankreatu v dětském věku není častá a individuální i institucionální zkušenosti jsou limitované. Po více než 20leté zkušenosti s chirurgií pankreatu se domníváme, že úzká spolupráce chirurgů, pediatrických gastroenterologů, radiologů, anesteziologů, intenzivistů, patologů a specialistů v ERCP je nezbytná pro úspěšnou diagnostiku a léčbu onemocnění pankreatu v dětském věku.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
prof. MUDr. Jiří Šnajdauf, DrSc.
Klinika dětské chirurgie 2. LF UK Praha a FN Motol
V Úvalu 84
150 00 Praha 5 – Motol
e-mail: jiri.snajdauf@fnmotol.cz
Sources
1. Stringer MD, Davison SM, McClean P, et al. Multidisciplinary management of surgical disorders of the pancreas in childhood. JPGN 2005;40 : 363−7.
2. van den Akker, Angelini P, Taylor G, et al. Malignant pancreatic tumors in children: a single – institution series. J Pediatr Surg 2012;47 : 681−7.
3. Perez EA, Gutierrez JC, Leonidas G, et al. Malignant pancreatic tumors - incidence and outcome in 58 pediatric patients. J Pediatr Surg 2009;44 : 197–203.
4. Shukri N, Wasa M, Hasegawa T, et al. Diagnostic significance of pancreas divisum in early life. Eur J Pediatr Surg 2000;10 : 12−16.
5. Šnajdauf J, Petrů O, Náhlovský J, et al. Pancreas divisum in children and duodenum - preserving resection of the pancreatic head. V tisku 2017. Available from:http://dx.doi.org/10.1055/s-0037-1599838.ISSN 0939-7248.
6. Boulanger SC, Borowitz DS, Fisher JF, et al. Congenital pancreatic cysts in children. J Pediatr Surg 2003;38 : 1080−2.
7. Doher P, Diab N, Melki I, et al. Congenital cyst of the pancreas – antenatal diagnosis. Eur J Pediatr Surg 1996;6 : 180−2.
8. Peranteau WH, Bathaii SM, Pawel B, et al. Multiple ectopic lesions of focal islet adenomatosis identified by positron emission tomography scan in an infant with congenital hyperinsulinism. J Pediatr Surg 2007;42 : 188−92.
9. Pierro A, Nah SA. Surgical management of congenital hyperinsulinism of infancy. Seminars in Pediatric Surgery 2011;20 : 50−53.
10. Laje P, Stanley ChS, Palladino AA, et al. Pancreatic head resection and Roux-en-Y pancreaticojejunostomy for the treatment of the focal form of congenital hyperinsulinism. J Pediatr Surg 2012;47 : 130–5.
11. Meier DE, Coln CD, Hicks BA, at al. Early operation in children with pancreas transection. J Pediatr Surg 2001; 36 : 341−4.
12. Sutherland I, Ledder O, Crameri J, et al. Pancreatic trauma in children. Pediatr Surg Int 2010;26 : 1201–6.
13. Okamoto H, Hosaka M, Fujii H, et al. Successful management of a blunt pancreatic trauma by endoscopic stent placement. Clin J Gastroenterol 2010; 3 : 204–8.
14. Keil R, Drabek J, Lochmanova J, et al. What is the role of endoscopic retrograde cholangiopancreatography in assessing traumatic rupture of the pancreatic in children? Scandinavian Journal of Gastroenterology 2016; 51 : 218−24.
15. Paul MD, Money DP. The management of pancreatic injuries in children: operate or observe. J Pediatr Surg 2011;46 : 1140–3.
16. Maeda K, Ono S, Baba K, et al. Management of blunt pancreatic trauma in children. Pediatr Surg Int 2013;29 : 1019–22.
17. Šnajdauf J, Rygl M, Kalousová J, et al. Surgical management of major pancreatic injury in children. Eur J Pediatr Surg 2007;17 : 317−21.
18. Wood JH, Partrick DA, Bruny JL, et al. Operative vs nonoperative management of blunt pancreatic trauma in children. J Pediatr Surg 2010;45 : 401–6.
19. Sharma SS, Sudhir Maharshi S. Endoscopic management of pancreatic pseudocyst in children – a long-term follow-up. J Pediatr Surg 2008;43 : 1636–9.
20. Russell KW, Barnhart DC, Madlen J, et al. Non-operative treatment versus percutaneous drainage of pancreatic pseudocysts in children. Pediatr Surg Int 2013;29 : 305–10.
21. Bahattin A, Serkan A, Hikmet Z, et al. Predicting pseudocyst formation following pancreatic trauma in pediatric patients. Pediatr Surg Int 2016;32 : 559–63.
22. Clifton MS, Pelayo JC, Cortes RA, et al. Surgical treatment of childhood recurrent pancreatitis. J Pediatr Surg 2007;42 : 1203–7.
23. Ray S, Sanyal S, Ghatak S, et al. Frey procedure for chronic pancreatitis in children: A single center experience. J Pediatr Surg 2015;50 : 1850–3.
24. Casamassima MGS, Goldstein SD, Yang J, et al. The impact of surgical strategies on outcomes for pediatric chronic pankreatitis. Pediatr Surg Int 2017;33 : 75–83.
25. Montero M, Vazquez JL, Rihuete MA, et al. Serous cystadenoma of the pancreas in a child. J Pediatr Surg 2003; 38:E36.
26. Costa S , Sucesso MB, Ferreira AM, et al. Pancreatic serous cystadenoma in a child Eur J Pediatr Surg 2011;21 : 266–7.
27. Peranteau WH, Andrew A. Palladino AA, et al. The surgical management of insulinomas in children J Pediatr Surg 2013;48 : 2517–24.
28. Graf TG, Brendle M, Clerici T, et al. Insulinoma: only in adults?—case reports and literature review. Eur J Pediatr 2014;173 : 567–74.
29. Kang ChM, Choi SH, Kim SCh, et al. Predicting recurrence of pancreatic solid pseudopapillary tumors after surgical resection. Annals of Surgery 2014;260 : 348−55.
30. Snajduf J, Pycha K, Rygl M, et al. Papillary cystic and solid tumor of the pancreas – surgical therapy with the use of CUSA, and review of the pediatric literature. Eur J Pediatr Surg 1999;9 : 416−9.
31. Choi SH, Kim SM, Oh JT, et al. Solid pseudopapillary tumor of the pancreas: a multicenter study of 23 pediatric cases. J Pediatr Surg 2006;41 : 1992–5.
32. Rojas Y, Warneke CL, Dhamne ChA, et al. Primary malignant pancreatic neoplasm in children and adolescents: A 20 year experience. J Pediatr Surg 2012;47 : 2199−204.
33. Snajdauf J, Rygl M, Petru O, et al. Duodenum - sparing technique of head resection in solid pseudopapillary tumor of the pancreas in children. Eur J Pediatr Surg 2009;19 : 354−7.
34. Zampieri N, Schiavo N, Capella P, et al. Pseudopapillary tumor in pediatric age: clinical and surgical management. Pediatr Surg Int 2011;27 : 1271–5.
35. Speer AL, Barthel ER, Patel MM, et al. Solid pseudopapillary tumor of the pancreas: a single-institution 20-year series of pediatric patients Journal of Pediatric Surgery 2012;47 : 1217–22.
36. Perez EA: Gutierrez JC, Leonidas G, et al. Malignant pancreatic tumors – incidence and outcome in 58 pediatric patiens. J Pediatr Surg 2009;44 : 197–203.
37. Ellerkamp V, Warmann SW, Forberk P, et al. Exocrine pancreatic tumors in childhood in Germany. Pediatr Blood Cancer 2012;58 : 366−37.
38. d‘Ambrosio G, del Prete L, Grimaldi Ch, et al. Pancreaticoduodenectomy for malignancies in children. J Pediatr Surg 2014;49 : 534–8.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2018 Issue 3-
All articles in this issue
- Predikce poškození střeva u pacientů s gastroschízou
- Multidisciplinární přístup k chirurgickému onemocnění pankreatu v dětském věku
- Otevřená versus laparoskopická operace akutní apendicitidy u dětí
- Suprakondylická zlomenina humeru u dětí
- Laparoskopie na pracovišti dětské chirurgie v pětiletém období
- Hirschsprungova choroba v dospělém věku − dvě kazuistiky a přehled literatury
- Laparoskopické ošetrenie perforácie čriev po tupom brušnom poranení (BAT) u detí
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Suprakondylická zlomenina humeru u dětí
- Hirschsprungova choroba v dospělém věku − dvě kazuistiky a přehled literatury
- Otevřená versus laparoskopická operace akutní apendicitidy u dětí
- Laparoskopie na pracovišti dětské chirurgie v pětiletém období
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

