-
Medical journals
- Career
Cílená axilární disekce a sentinelová biopsie u pacientek s karcinomem prsu po neoadjuvantní chemoterapii – retrospektivní studie
Authors: O. Coufal 1,2,3; O. Zapletal 1; L. Gabrielová 1; P. Fabian 4; M. Schneiderová 5
Authors‘ workplace: Klinika operační onkologie, Masarykův onkologický ústav, Brno 1; Klinika operační onkologie, Lékařská fakulta Masarykovy univerzity, Brno 2; Regionální centrum aplikované molekulární onkologie, Masarykův onkologický ústav, Brno 3; Oddělení onkologické patologie, Masarykův onkologický ústav, Brno 4; Oddělení radiologie, Masarykův onkologický ústav, Brno 5
Published in: Rozhl. Chir., 2018, roč. 97, č. 12, s. 551-557.
Category: Original articles
Overview
Úvod:
V současné době není jednoznačně známý optimální rozsah chirurgického výkonu na spádových uzlinách u pacientek s karcinomem prsu po neoadjuvantní léčbě. Kromě tradičních výkonů – disekce axily a sentinelové biopsie (SLNB) – byla popsána tzv. cílená axilární disekce (TAD). Jejím nezbytným předpokladem je označení nejvýraznější patologické uzliny před zahájením léčby.
Metoda:
Retrospektivní observační studie zahrnující pacientky s karcinomem prsu operované po neoadjuvantní léčbě na našem pracovišti v roce 2017. Studie byla zaměřena především na diagnostiku stavu mízních uzlin a na provedené chirurgické výkony.
Výsledky:
Hodnoceno bylo 121 karcinomů u 120 pacientek. V 74 případech byly uzliny před neoadjuvantní léčbou patologické, 29x došlo po léčbě ke klinickým známkám regrese lymfadenopatie. Axilární disekce byla provedena 34x, SLNB 52x a TAD 35x. Označená uzlina u TAD byla nalezena 30x a mezi sentinelovými uzlinami se nacházela v 19 případech. Nikdy se nevyskytl případ, kdy by označená uzlina byla negativní, zatímco v jiných by byly nalezeny metastázy. Naopak, ve 3 případech byly běžné sentinelové uzliny negativní, zatímco značená uzlina byla pozitivní. Ze 74 případů s patologickými uzlinami v době diagnózy bylo nakonec 23 pacientek ušetřeno axilární disekce.
Závěr:
Klinické vyšetření stavu uzlin je nepřesné. V případě patologických uzlin doporučujeme označení nejvýraznější patologické uzliny pro možnost provedení TAD. Zdá se, že značená uzlina reprezentuje stav lymfatických uzlin po neoadjuvantní léčbě lépe než běžné sentinelové uzliny. Řadu pacientek s metastatickými uzlinami lze pomocí neoadjuvantní léčby a TAD ušetřit axilární disekce, ovšem dlouhodobé onkologické výsledky tohoto přístupu zatím nejsou spolehlivě známy.
Klíčová slova:
karcinom prsu – neoadjuvantní léčba – disekce axily – biopsie sentinelové uzliny – cílená axilární disekce
Úvod
Léčba karcinomu prsu se nese ve znamení snižování radikality chirurgických výkonů. Trendem posledních let pak je eliminace axilárních disekcí u pacientek s uzlinovými metastázami, podaří-li se pomocí neoadjuvantní systémové léčby dosáhnout klinických známek regrese axilární lymfadenopatie. Tři velké randomizované studie ukázaly, že falešná negativita (FN) sentinelové biopsie (SLNB) v této situaci obecně přesahuje 10 %, což je v klinické praxi považováno za neúnosně vysokou hodnotu. Jednou z možností, jak FN snížit, je exstirpovat 3 nebo více sentinelových uzlin [1−3]. Ze zkušenosti však víme, že někdy se více než 1 či 2 sentinelové uzliny v axile nenacházejí. Nadějně se tedy jeví postup označený jako „cílená axilární disekce“ (TAD, targeted axillary dissection) [4,5]. Princip výkonu spočívá v označení nejvýraznější metastaticky postižené uzliny před zahájením systémové neoadjuvantní léčby. Dojde-li po jejím ukončení k regresi známek nádorové lymfadenopatie, následuje SLNB doplněná o exstirpaci zmíněné označené uzliny, pokud se tato nenachází mezi sentinelovými. Na základě dosavadních menších studií se jeví pravděpodobné, že cílená axilární disekce vykazuje FN pod 10 %. I když dlouhodobé onkologické výsledky vyjádřené parametrem celkového přežití a četností lokálně-regionálních recidiv nejsou zatím spolehlivě známy, postup se již považuje za přípustný dle respektovaných amerických standardů NCCN guidelines [6]. Blíže byly výsledky dosavadních studií a možné důsledky pro klinickou praxi popsány v přehledových pracích českých autorů [7−9].
Sentinelová biopsie i cílená axilární disekce byly na našem pracovišti v minulých letech zařazeny mezi běžné léčebné postupy u pacientek, které měly při zahájení léčby postižené axilární uzliny a po neoadjuvantní léčbě došlo ke klinickým známkám jejich regrese. Cílem naší práce bylo retrospektivně vyhodnotit naše dosavadní zkušenosti s operacemi na spádových lymfatických uzlinách po neoadjuvantní chemoterapii (NAC), zejména s výše popsanou metodou sentinelové biopsie a cílené axilární disekce. Zaměřili jsme se především na stav lymfatických uzlin při zahájení léčby, na četnost používání punkční biopsie, na přesnost ultrasonografické diagnostiky v porovnání s výsledky punkčních biopsií, na podíl případů, u kterých je pomocí neoadjuvantní léčby dosaženo ústupu známek nádorové lymfadenopatie, na technické možnosti realizace TAD a na klinicky významné parametry představované počtem odstraněných uzlin a výslednými histologickými nálezy.
Metoda
Jde o retrospektivní observační studii. Do sledovaného souboru byli zařazeni postupně všichni pacienti splňující následující kritéria:
- histologicky verifikovaný invazivní primární mamární karcinom bez známek vzdálených metastáz vhodný k neoadjuvantní chemoterapii,
- podání neoadjuvantní systémové chemoterapie,
- dostatečně validní údaje o předoperační diagnostice a absolvované léčbě,
- chirurgická léčba základního onemocnění (operace) v Masarykově onkologickém ústavu (MOÚ) v kalendářním roce 2017.
Pacienti byli léčeni dle běžných zvyklostí našeho pracoviště. Tedy všechny karcinomy byly před léčbou histologicky verifikovány pomocí punkční tru-cut biopsie, včetně základního stanovení fenotypu. V rámci vyšetření rozsahu onemocnění před léčbou absolvovali pacienti klinické vyšetření, oboustrannou mamografii, ultrasonografii prsů a axil a vyšetření vzdálených orgánů (minimálně jater a plic) pomocí zobrazovacích metod. V některých případech bylo před léčbou přistoupeno k punkční biopsii suspektních axilárních uzlin a v některých případech byla bioptovaná uzlina označena dle individuálního rozhodnutí ošetřujících lékařů. Značení probíhalo pomocí ultrasonograficky navigované punkční aplikace titanového klipu tvaru spirálky (coil) umístěného v gelové kapsli (Hydromark Breast Biopsy Site Marker). Po ukončení neoadjuvantní léčby následovalo přešetření k posouzení efektu neoadjuvantní léčby (tzv. „re-staging“), v rámci něhož absolvovala většina pacientů i kontrolní ultrasonografické vyšetření spádových uzlin. Na základě vyhodnocení relevantních nálezů byl proveden (první) operační výkon sestávající z výkonu na prsu (parciální či totální mastektomie) a z výkonu na spádových mízních uzlinách. Na spádových mízních uzlinách byly indikovány 3 různé typy operačních výkonů: a) SLNB s detekcí sentinelové uzliny pomocí izotopu, barviva, nebo kombinovaně dle individuálního rozhodnutí operujícího chirurga; b) TAD – tedy detekce sentinelové uzliny + exstirpace uzliny označené klipem v případě, že se tato nenacházela mezi sentinelovými, přítomnost klipu v exstirpovaných uzlinách byla ověřována pomocí peroperační radiografie operačního resekátu (systém BioVision); c) disekce axily. Operační resekáty byly histopatologicky vyšetřeny; sentinelové uzliny a uzliny označené klipem byly při vyšetření sériově prokrájeny s použitím imunohistochemických metod; uzliny z axilárních disekátů byly vyšetřeny bez sériového prokrájení pouze s barvením hematoxylinem a eosinem. V některých případech, dle rozhodnutí operujícího chirurga či patologa, bylo přistoupeno k peroperační kryobiopsii. Histopatologické známky regrese po neoadjuvantní léčbě byly hodnoceny dle Chevaliera v kategoriích: TRG1 (kompletní regrese), TRG2 (reziduální DCIS), TRT3 (částečná regrese) až TRG4 (bez známek regrese) [10]. Nálezy v mízních uzlinách byly hodnoceny v kategoriích: negativní/ITC/mikrometastáza/makrometastáza, dle platné TNM klasifikace [11]. Na základě histopatologického nálezu absolvovaly některé pacientky reoperaci, ať již v oblasti prsu, nebo v oblasti axilárních uzlin, a to buď v první době (při nálezu prostřednictvím peroperační kryobiopsie), nebo ve druhé době.
Údaje byly zaznamenávány do běžné zdravotnické dokumentace, odkud byly pro účely studie vyhledány následující parametry:
- nádorový fenotyp (dle exprese steroidních receptorů a HER-2 receptoru) v kategoriích: HER-pozitivní/triple negativní (TNBC)/luminal B;
- stav regionálních uzlin před zahájením léčby dle klinických vyšetření a zobrazovacích metod (zejména ultrasonografie, US) v kategoriích: negativní/suspektní/patologické;
- realizace punkční biopsie z regionálních uzlin (ano/ne);
- výsledek punkční biopsie z regionálních uzlin (negativní/pozitivní);
- značení suspektní či nejvýraznější pozitivní uzliny (ano/ne);
- stav regionálních uzlin dle ultrasonografie při ukončení neoadjuvantní léčby (negativní/suspektní/patologické);
- rozsah první operace na prsu (parciální mastektomie/totální mastektomie);
- rozsah první operace na uzlinách (SLNB/TAD/axilární disekce);
- metoda detekce sentinelové uzliny (izotop/barvivo/kombinovaná);
- počet exstirpovaných a histologicky vyšetřených, sentinelových, případně ostatních uzlin;
- histopatologické nálezy v uzlinách (negativní/izolované nádorové buňky (ITC) /mikrometastázy/makrometastázy);
- doplnění axilární disekce po předchozím méně radikálním výkonu.
Identita subjektů byla známa pouze zdravotnickým pracovníkům, kteří se přímo či nepřímo podíleli na diagnostice či léčbě pacientů. Data byla následně vyhodnocena pomocí popisných charakteristik a jednoduchých matematických metod.
Výsledky
Celkový přehled, fenotypy, výkony na prsu
Soubor celkově tvořilo 131 pacientek (všechny ženského pohlaví) se 132 mamárními karcinomy. V 11 případech šlo o inflamatorní karcinom (T4d dle TNM klasifikace), tyto případy byly z dalších analýz vyřazeny, neboť standardním výkonem na lymfatických uzlinách u této formy onemocnění je disekce axily. Hodnoceno tedy bylo 121 karcinomů u 120 pacientek.
Věk pacientek se pohyboval v rozmezí 25–77 let (průměr 50,9 roku; medián 50 let). Klinická klasifikace stadia primárního nádoru před léčbou byla v 18 případech cT1, v 71 případech cT2, ve 23 případech cT3 a v 9 případech cT4b. Zastoupení nádorových fenotypů bylo následující: 49x luminal B (40 %), 36x HER-pozitivní (30 %), 36x TNBC (30 %). Primární nádor byl odstraněn 75x pomocí parciální mastektomie (62 %) a 46x pomocí totální mastektomie (38 %).
Diagnostika a indikace operačních výkonů na uzlinách
Stav lymfatických uzlin před léčbou dle US, punkční biopsie a výsledky punkčních biopsií jsou uvedeny v první tabulce (Tab. 1). Zaujme zejména skutečnost, že z 18 případů se „suspektními“ uzlinami dle US bylo k punkční biopsii přistoupeno 14x a metastáza byla histopatologicky potvrzena pouze 8x.
Table 1. Stav lymfatických uzlin před léčbou, punkční biopsie a výsledky punkčních biopsií
Tab. 1: Pretreatment lymph node status, puncture biopsies and their results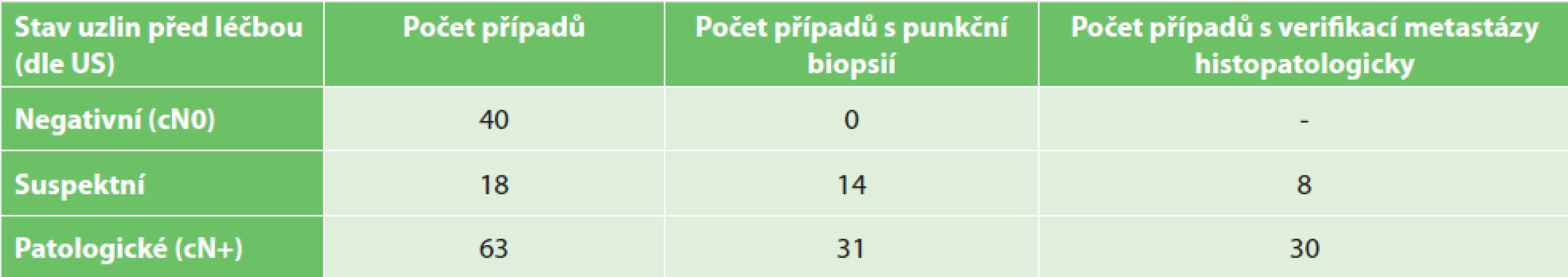
Ve druhé tabulce jsou případy rozděleny podle stavu uzlin před léčbou (dle výsledného klinického vyhodnocení) a podle toho, zda byla některá z patologických uzlin před léčbou označena. V dalších sloupcích jsou pak příslušné skupiny rozděleny podle výsledku ultrasonografického vyšetření uzlin po neoadjuvantní léčbě (Tab. 2).
Table 2. Stav lymfatických uzlin před léčbou, značení uzlin a stav uzlin po neoadjuvantní léčbě
Tab. 2: Pretreatment lymph node status, marking of the lymph nodes and lymph node status after neoadjuvant treatment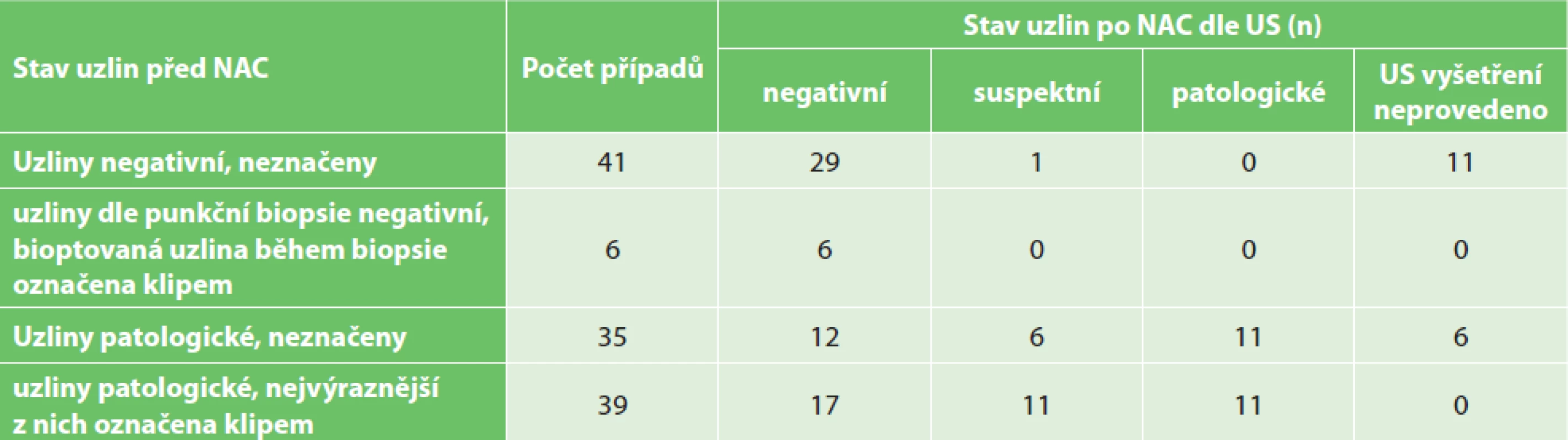
Mezi případy s původně negativními uzlinami (n=47) nedošlo v 36 případech s provedeným kontrolním vyšetřením nikdy k situaci, kdy by uzliny vykazovaly po neoadjuvantní léčbě nově známky patologie, pouze jednou byly uzliny vyhodnoceny jako „suspektní“. Mezi 74 případy, které byly v rámci definitivní diagnostiky před léčbou vyhodnoceny jako N+ (patologické uzliny), byla kontrolní US provedena 68x. Z toho 29x došlo k vymizení známek lymfadenopatie, ve 22 případech lymfadenopatie přetrvávala a 17x byly uzliny označeny jako „suspektní“.
Ve třetí tabulce jsou uvedeny typy (prvních) operačních výkonů vycházející ze stavu lymfatických uzlin před léčbou, po léčbě a z toho, zda byla některá z uzlin označena či nikoli (Tab. 3). Případy s původně negativními uzlinami, u nichž po neoadjuvantní léčbě nebylo provedeno US vyšetření, byly pro přehlednost přiřazeny k případům s negativním výsledkem US vyšetření.
Table 3. Typy operačních výkonů a stav lymfatických uzlin před léčbou a po léčbě
Tab. 3: Types of surgery and the pretreatment and posttreatment lymph node status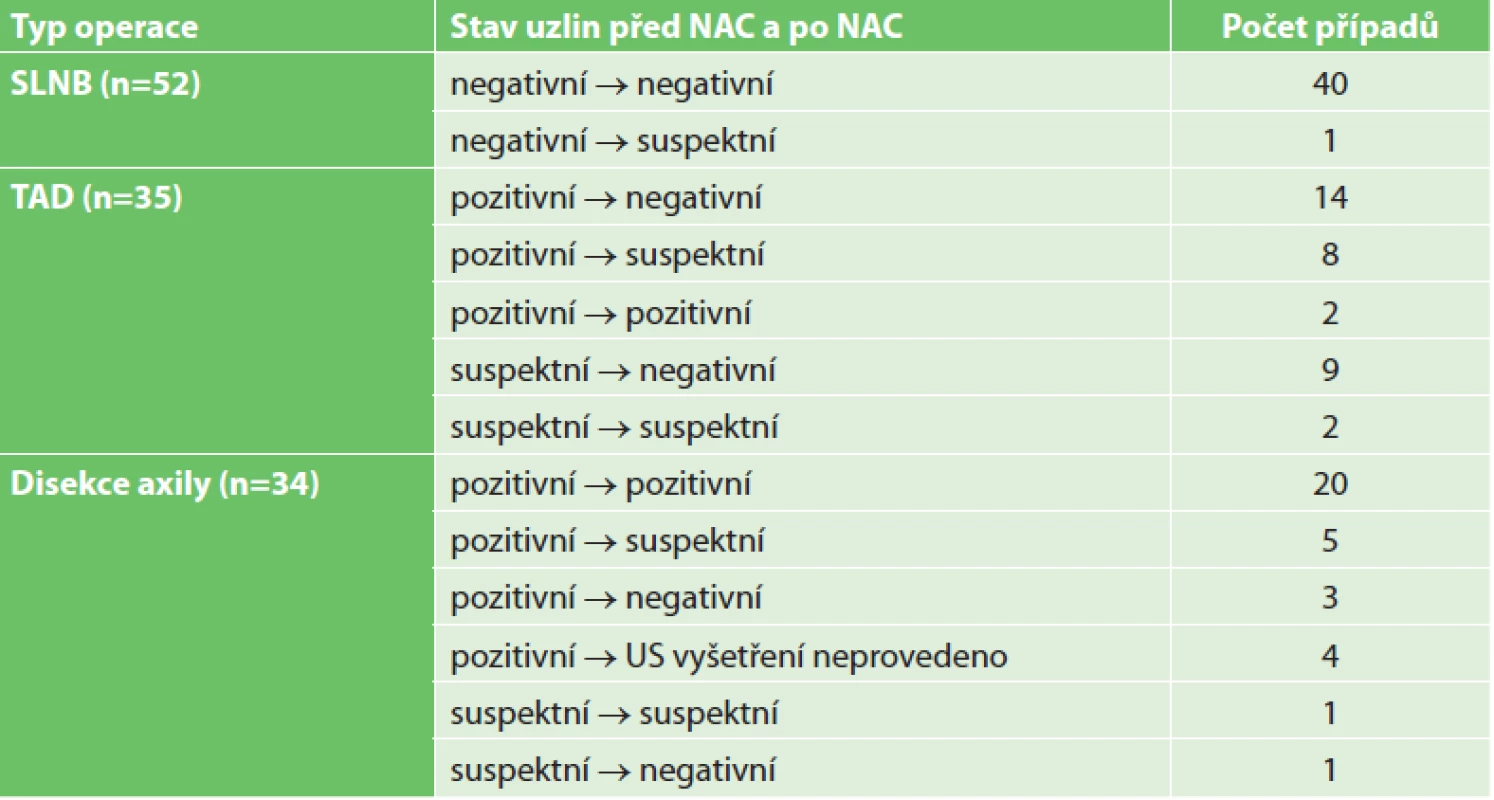
Biopsie sentinelové uzliny (SLNB)
Zvlášť byly hodnoceny sentinelové biopsie u pacientek s původně negativními uzlinami (N-SLNB) a sentinelové biopsie u pacientek s původně pozitivními uzlinami (P-SLNB).
- N-SLNB (n=41): Pro detekci sentinelové uzliny (SLN) byl používán nejčastěji samotný izotop (n=34), méně kombinovaná metoda (n=6), výjimečně samotné barvivo (n=1). Počet exstirpovaných SLN se pohyboval v rozmezí 1–4, průměr=1,95; medián=2. Histologicky byly sentinelové uzliny 37x negativní, 3x byly nalezeny mikrometastázy a 1x ITC.
- P-SLNB (n=11): Pro detekci SLN byla nejčastěji využívána kombinovaná metoda (n = 9), výjimečně samotný izotop (n=2). Počet exstirpovaných SLN se pohyboval v rozmezí 1–3, průměr=2,00; medián=2. Pouhá jedna sentinelová uzlina byla získána ve 3 případech, dvě uzliny v 5 případech a tři uzliny ve 3 případech. Sentinelové uzliny byly v 7 případech negativní, 4x byly nalezeny makrometastázy.
Cílená axilární disekce (TAD)
Podobně jako u sentinelových biopsií, i cílené axilární disekce byly hodnoceny odděleně ve skupině pacientek s původně pozitivními uzlinami (P-TAD) a ve skupině, kde sice byla suspektní uzlina při biopsii označena, nicméně výsledek biopsie metastázu neprokázal (N-TAD).
- P-TAD (n=29): Sentinelové uzliny byly detekovány nejčastěji pomocí samotného izotopu (n=16), nebo pomocí kombinované metody (n=13). Počet odstraněných uzlin se pohyboval v rozmezí 1–17, průměr=4,0; medián=3. Klip byl nalezen ve 26 případech, 3x nalezen nebyl (jednalo se o případy s 5,5 a 6 odstraněnými uzlinami). Označená (klipovaná) uzlina se nacházela mezi sentinelovými v 17 případech (59 %), ve 12 případech se mezi sentinelovými nenacházela. V těchto případech byly v rámci hledání klipu odstraňovány další uzliny v počtu 1–14, a to převážně postupně, 1x bylo zvoleno rozšíření operace na běžnou axilární disekci. Průměrný počet dodatečně odstraněných uzlin byl 3,8; medián=4. Histologický nález byl 13x negativní, 10x byly nalezeny makrometastázy, 5x mikrometastázy a 1x ITC. Nikdy se nevyskytl případ, kdy by klipovaná uzlina byla negativní, zatímco v některé (jiné) sentinelové uzlině by byly nalezeny metastázy či ITC. Naopak ve 3 případech byly běžné sentinelové uzliny negativní, zatímco klipovaná uzlina byla pozitivní. Ve všech těchto 3 případech však byly exstirpovány méně než 3 běžné sentinelové uzliny.
- N-TAD (n=6): K detekci sentinelových uzlin byl použit izotop 4x, dvakrát pak kombinovaná metoda. Klip byl nalezen 4x. Klipovaná uzlina se 2x nacházela mezi sentinelovými, 2x šlo o jinou uzlinu. Ve dvou případech klip nalezen nebyl. Histologie byla ve všech 6 případech negativní.
Disekce axily
Při axilárních disekcích (n=34) bylo v jednotlivých případech odstraněno a vyšetřeno 4–25 uzlin, průměr=13,4; medián=13. V deseti případech byla metastatická uzlina před léčbou označena, klip byl později identifikován u 8 pacientek. Histologicky byly z těchto 8 případů uzliny 2x negativní (dle US byly uzliny před léčbou v jednom z těchto dvou případů „patologické“, ve druhém případě „suspektní“). Ve všech zbývajících 6 případech byla klipovaná uzlina pozitivní, z toho čtyřikrát se jednalo o jedinou pozitivní uzlinu v axilárním disekátu.
Nálezy reziduálních nádorových ložisek při SLNB a TAD
Reziduální nádorová ložiska v sentinelových či klipovaných uzlinách byla nalezena ve 24 případech z 87 (28 %). 17x byla na základě tohoto nálezu doplněna axilární disekce (ať již v první době na základě peroperační kryobiopsie, nebo ve druhé době), z toho 10x byly metastázy nalezeny i v dalších uzlinách. Sedmkrát byla axilární disekce vynechána – 5x pro minimální nálezy (4x mikrometastáza, 1x ITC), 2x z důvodu odmítnutí operace pacientkou.
Ze 74 případů s patologickými uzlinami v době diagnózy bylo nakonec 23 případů (31 %), kdy byla definitivním výkonem sentinelová biopsie nebo TAD (tedy bez disekce axily).
Diagnostická přesnost ultrasonografického vyšetření uzlin po neoadjuvantní léčbě
Ze čtvrté tabulky (Tab. 4) vyplývají údaje o diagnostické přesnosti US vyšetření uzlin po neoadjuvantní léčbě, tzn. korelace ultrasonografického obrazu axilárních uzlin s výsledným histologickým nálezem. Za histologicky „negativní“ jsou považovány případy bez histopatologického nálezu (mikro)metastáz v axilárních uzlinách a za „pozitivní“ ty případy, kdy byla alespoň v jedné z vyšetřených spádových uzlin nalezena metastáza či mikrometastáza.
Table 4. Diagnostická přesnost ultrasonografického vyšetření uzlin po neoadjuvantní léčbě
Tab. 4: Accuracy of ultrasonography of the lymph nodes after the neoadjuvant treatment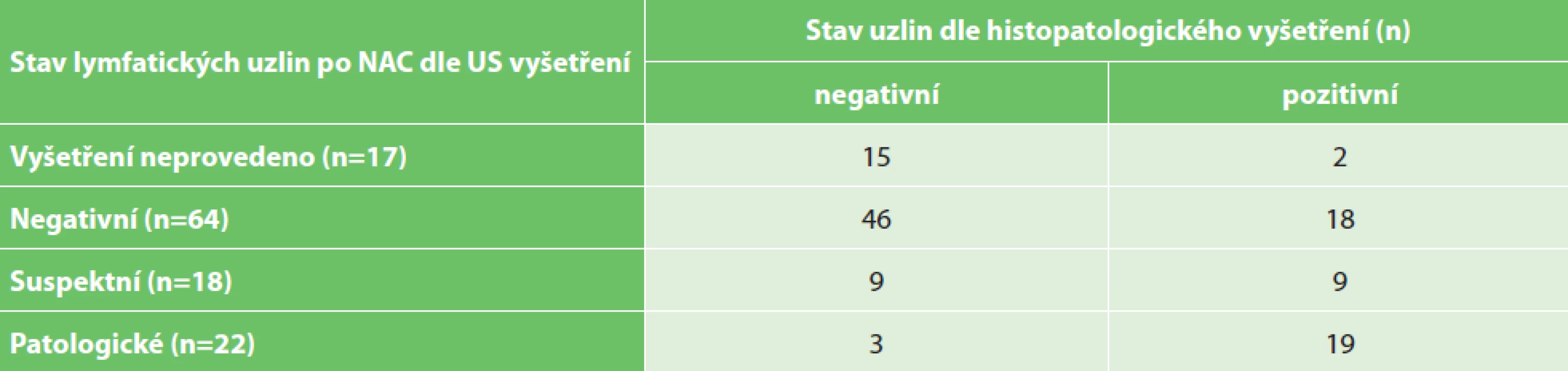
Celková histopatologická odpověď
Hodnocení histopatologických známek regrese (tj. souhrnné hodnocení odpovědi v primárním nádoru i v uzlinách) je přehledně uvedeno v Tab. 5, případy jsou rozděleny dle fenotypů. Z tabulky je patrné, že o něco lépe odpovídaly nádory triple-negativní a nádory HER-pozitivní v porovnání s nádory fenotypu luminal-B.
Table 5. Histopatologické hodnocení regrese u jednotlivých nádorových fenotypů – souhrnné hodnocení odpovědi v primárním nádoru i v uzlinách (uvedeny počty případů a podíl z příslušné skupiny)
Tab. 5: Evaluation of histologic tumor regression in diff erent tumor phenotypes – overall regression in the primary tumor and in the lymph nodes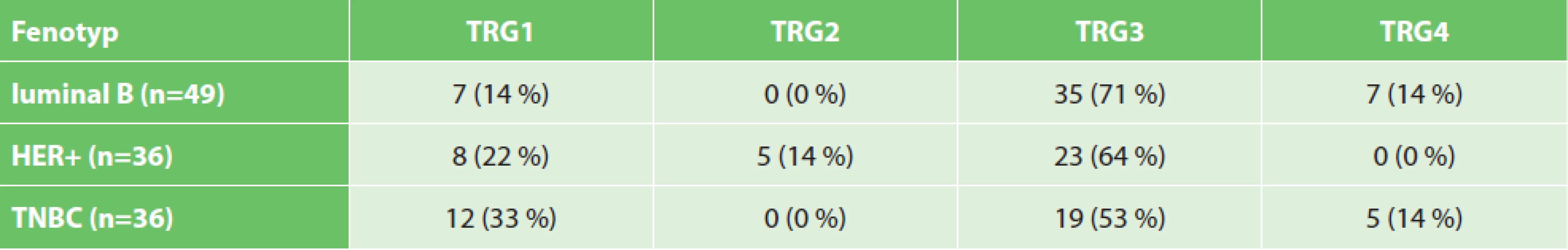
Diskuze
Z výsledků naší studie vyplývá, že neoadjuvantní léčba pacientek s karcinomem prsu s sebou přináší z pohledu chirurga nové diagnostické, indikační i technické výzvy. Pouhé palpační a ultrasonografické vyšetření uzlin před zahájením léčby je subjektivní a nepříliš přesné. Stav uzlin je přitom silným prognostickým faktorem a často rozhodujícím kritériem pro indikaci operačního výkonu i adjuvantní radioterapie, proto je žádoucí situaci co nejlépe diagnosticky vyjasnit. Zejména důrazně varujeme před paušálním považováním všech ultrasonograficky suspektních uzlin za metastaticky postižené (cN1 dle TNM klasifikace). V našem souboru se u 6 ze 14 bioptovaných pacientek suspektní metastázy histopatologicky nepotvrdily. Doporučujeme proto nejasné nálezy verifikovat punkční tru-cut biopsií a pacientky bez histologického průkazu metastázy klasifikovat jako cN0 dle TNM klasifikace.
Dále z naší studie vyplývá, že metastatické uzliny před léčbou je vhodné označit pro možnost provedení TAD, pokud dojde po neoadjuvantní léčbě k regresi lymfadenopatie a chceme se vyhnout axilární disekci. Při pouhé sentinelové biopsii byla ve sledovaném souboru často nalezena pouze jedna nebo dvě sentinelové uzliny, a to i s použitím kombinované metody detekce. Při menším počtu sentinelových uzlin než tři je ale SLNB zatížena rizikem FN přesahujícím 10 %, jak bylo zmíněno v úvodu. Smysl případného odstraňování dalších uzlin „naslepo“ s cílem získat alespoň 3 „sentinelové“ uzliny je sporný, neboť by se již nejednalo o sentinelové uzliny v pravém slova smyslu, ale o uzliny náhodně nalezené, jejichž diagnostický přínos je nejasný. Naproti tomu se ukazuje, že označená, původně „nejvýraznější“ metastatická uzlina se často nenachází mezi sentinelovými. V našem souboru ve 41 % případů, v souboru autorů z MD Anderson Cancer Center ve 23 % případů [5]. Přitom tato značená uzlina odráží stav uzlin po neoadjuvantní léčbě zřejmě lépe než „tradiční“ sentinelové uzliny, tj. uzliny vykazující přítomnost indikátoru (izotopu či barviva), což také vyplývá jak z literatury [5], tak z analýzy našeho souboru.
Za zmínku stojí i způsob označování patologických uzlin. V našem souboru byl používán titanový klip v hydrogelové kapsli. Výhodou je jeho ultrasonografická viditelnost a především jednoznačná viditelnost na rentgenovém snímku exstirpátu (specimen radiography). Nicméně nalezení klipu při operaci může být bez dalších lokalizačních pomůcek někdy obtížné. Většina mamárních chirurgů v ČR nepoužívá peroperační ultrazvuk a případná značka na kůži vyznačená před operaci radiologem v oblasti axily také mnoho nenapoví. Tedy nezřídka v našem souboru došlo k situaci, že v rámci hledání označené uzliny byla zbytečně odstraněna řada uzlin navíc. V některých případech dokonce klip nebyl nalezen vůbec. Detekabilita značené uzliny se dá zřejmě vylepšit pomocí aplikace radioaktivního zrna k titanovému klipu těsně před operací, ale i při použití této metody ve studii z pracoviště MD Anderson byly popsány případy, kdy klip nebyl nalezen, a to ani v axilárním disekátu. Jev byl označen jako „dislodgement“ (vypuzení či ztracení klipu) [5]. Teoreticky připadá v úvahu jeho ponechání v těle pacientky mimo disekovanou oblast, event. i jeho vypadnutí při preparaci nebo při manipulaci s exstirpátem. Klip nepředstavuje pro svého nositele větší riziko, není tedy zřejmě nutné za každou cenu usilovat o jeho nalezení. Nicméně nalézt označenou uzlinu je žádoucí. Proto je k diskuzi použití jiných lokalizačních pomůcek. V literatuře byla popsána již zmíněná radioaktivní zrna, a to jak v kombinaci s lokalizačním klipem [4,5], tak samostatně [12]. V úvahu připadá i lokalizační drátek nebo aplikace uhlíku [8,13]. Principiálně je možno uvažovat o jakékoli pomůcce určené k lokalizaci nehmatných lézí v mamární chirurgii, jako jsou magnetická zrna [14] nebo novější forma klipů pro sonografickou lokalizaci Tumark Vision® [15].
Pozornost zasluhuje přesnost posouzení stavu uzlin po neoadjuvantní léčbě a indikace chirurgického výkonu. Pacientky s původně negativními uzlinami mohou mít SLNB dle běžných zvyklostí, na tom panuje v současné době mezi mamárními chirurgy již obecná shoda [16]. Nicméně u pacientek s původně patologickými uzlinami je situace složitější. Pokud evidentně i po NAC přetrvávají patologické uzliny, je namístě disekce axily. Možnost indikace SLNB nebo TAD je vyhrazena pouze pro případy s klinickou regresí lymfadenopatie [6]. Ovšem u velkého podílu případů je právě otázka posouzení regrese lymfadenopatie velmi sporná. Palpační vyšetření bývá nepřínosné a ultrazvukové vyšetření nespolehlivé, jak se ukázalo i v našem souboru. Z 18 případů s popsanými „suspektními“ uzlinami po NAC byla histologicky nakonec polovina negativních (9) a polovina pozitivních (9), jak ukazuje Tab. 4. Tedy nezbývá než každý takový případ posoudit individuálně a zřejmě i přihlédnout k preferencím pacientky. V otázce, zda při regresi patologické lymfadenopatie indikovat raději SLNB s exstirpací 3 a více sentinelových uzlin, nebo TAD, preferujeme jednoznačně TAD. Jednak z výše diskutovaného důvodu, že 3 sentinelové uzliny se v axile často nenacházejí, a také proto, že jak z literatury, tak z výsledků našeho souboru vyplývá, že značená uzlina je diagnosticky přesnější než tradiční sentinelové uzliny. Tedy že riziko falešné negativity při odstranění a vyšetření značené uzliny je nižší než při sentinelové biopsii. V našem souboru se nikdy nevyskytl případ, kdy by značená uzlina byla negativní, zatímco v některé (jiné) sentinelové uzlině by byly nalezeny metastázy či ITC. Naopak ve 3 případech byly běžné sentinelové uzliny negativní, zatímco značená uzlina byla pozitivní. Rovněž v práci autorů z MD Anderson byla falešná negativita značené uzliny nízká – 4,2 % [5].
Otázka nutnosti doplňování axilární disekce v případě nálezů přetrvávajících vitálních nádorových buněk v sentinelových uzlinách či v označené uzlině není v současné době jednoznačně zodpovězena. Většina odborníků se kloní k doplňování disekce při přetrvávající makrometastáze, ovšem v případě minimálních nálezů (mikrometastázy, ITC) již mezi odborníky shoda nepanuje [16]. Roli hraje i způsob histopatologického vyšetřování a interpretace nálezů související např. s používáním imunohistochemických metod. Možná ještě kontroverznější než doplňování axilární disekce je indikace adjuvantní radioterapie, která by zřejmě měla zohlednit jak iniciální klinický obraz, tak histologický nález po neoadjuvantní léčbě a zřejmě i konečný rozsah chirurgického výkonu [17].
Na jednu stranu je slabinou naší práce, že prezentuje pouze retrospektivní výsledky získané observací v běžné praxi. Na druhou stranu však reprezentuje každodenní klinickou medicínu bez užších výběrových kritérií a zaměřuje se na jednotlivé aspekty léčebných postupů, které lze považovat za „běžné“. Současné standardy totiž připouštějí značnou variabilitu, takže i hodnocení či srovnání jednotlivých přípustných možností mezi sebou považujeme za žádoucí a přínosné.
Závěr
Optimální chirurgický přístup k pacientkám s karcinomem prsu s původně metastatickými uzlinami, které zregredovaly po neoadjuvantní léčbě, není v současné době zcela vyjasněn. Klinické standardy připouštějí značnou individuální variabilitu. Samotné klinické a ultrasonografické vyšetření uzlin před léčbou není příliš přesné, ve sporných případech doporučujeme přistoupit k punkční biopsii z podezřelé uzliny pro co možná nejpřesnější předléčebnou klinickou klasifikaci. Nejvýraznější metastatickou uzlinu před léčbou je vhodné označit. Dojde-li během neoadjuvantní léčby k regresi axilární lymfadenopatie, lze indikovat cílenou axilární disekci (TAD). Je pravděpodobné, že tento výkon je zatížen nižším rizikem falešné negativity než samotná sentinelová biopsie. Preferencí konzervativnějších výkonů (SLNB, TAD) je možné ušetřit axilární disekce i některé z pacientek, které mají v době diagnózy metastázy v axilárních uzlinách. Tento přístup však vyžaduje naši trvalou pozornost a průběžné analýzy, neboť jeho dlouhodobé výsledky z onkologického hlediska nejsou zatím spolehlivě známy.
Seznam zkratek
FN – falešná negativita (false negativity)
HER-2 – receptor pro lidský epidermální růstový faktor
ITC – izolované nádorové buňky (isolated tumor cells)
MOÚ – Masarykův onkologický ústav
N+ – známky patologie v regionálních mízních uzlinách
N-SLNB – biopsie sentinelové uzliny u pacientek s původně negativními uzlinami
N-TAD – cílená axilární disekce u pacientek s původně negativními uzlinami
NAC – neoadjuvantní chemoterapie
NCCN – National Comprehensive Cancer Network (síť onkologických center v USA)
P-SLNB – biopsie sentinelové uzliny u pacientek s původně pozitivními uzlinami
P-TAD – cílená axilární disekce u pacientek s původně pozitivními uzlinami
SLNB – biopsie sentinelové uzliny (sentinel lymph node biopsy)
TAD – cílená axilární disekce (targeted axillary dissection)
TNBC – triple negativní karcinom prsu (triple-negative breast cancer)
TNM – systém klasifikace zhoubných novotvarů
TRG – stupeň regrese nádoru (tumor regression grade)
US – ultrasonografie, ultrasonografické vyšetření
Poděkování
Práce byla podpořena projekty: MŠMT – NPU I – LO1413 a MZ ČR - RVO (MOÚ, 00209805)
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
doc. MUDr. Oldřich Coufal, Ph.D.
Klinika operační onkologie
Masarykův onkologický ústav
Žlutý kopec 7
656 53 Brno
e-mail: oldrich.coufal@gmail.com
Sources
- Boughey JC, Suman VJ, Mittendorf EA, et al. Alliance for Clinical Trials in Oncology. Sentinel lymph node surgery after neoadjuvant chemotherapy in patients with node-positive breast cancer: the ACOSOG Z1071 (Alliance) clinical trial. JAMA 2013;310 : 1455−61.
- Kuehn T, Bauerfeind I, Fehm T, et al. Sentinel-lymph-node biopsy in patients with breast cancer before and after neoadjuvant chemotherapy (SENTINA): a prospective, multicenter cohort study. Lancet Oncol 2013;14 : 609−18.
- Boileau JF, Poirier B, Basik M, et al. Sentinel node biopsy after neoadjuvant chemotherapy in biopsy-proven node-positive breast cancer: the SN FNAC study. J Clin Oncol 2014;33 : 258−64.
- Caudle AS, Yang WT, Mittendorf EA, et al. Selective surgical localization of axillary lymph nodes containing metastases in patients with breast cancer: a prospective feasibility trial. JAMA Surg 2015;150 : 137−43.
- Caudle AS, Yang WT, Krishnamurthy S, et al. Improved axillary evaluation following neoadjuvant therapy for patients with node positive breast cancer using selective evaluation of clipped nodes: implementation of targeted axillary dissection. J Clin Oncol 2016;34 : 1072−8.
- NCCN Clinical Practice Guidelines in Oncology (NCCN Guidelines). Breast Cancer, Version I.2018 – March 20, 2018. NCCN.org. Available from: https://www.nccn.org/professionals/physician_gls/pdf/breast.pdf.
- Coufal O. Možnosti eliminace axilárních disekcí u pacientek s karcinomem prsu pomocí neoadjuvantní léčby. Rozhl Chir 2016;95 : 381−5.
- Gatěk J, Vrána D, Dudešek B, et al. Můžeme se vyhnout disekci axilárních lymfatických uzlin? Rozhl Chir 2017;96 : 318−23.
- Dostálek L, Šašková P. Možnosti snížení radikality operací v axile a značení axilárních lymfatických uzlin v rámci terapie karcinomu prsu. Klin Onkol 2017;30 : 420−5.
- Chevallier B, Roche H, Olivier JP, et al. Inflammatory breast cancer. Pilot study of intensive induction chemotherapy (FEC-HD) results in a high histologic response rate. Am J Clin Oncol 1993;16 : 223−8.
- Sobin LH, Gospodarowicz MK, Wittekind Ch, eds. TNM classification of malignant tumours (7th ed.). Chichester, West Sussex, UK, Wiley-Blackwell 2010.
- Donker M, Straver ME, Wesseling J, et al. Marking axillary lymph nodes with radioactive iodine seeds for axillary staging after neoadjuvant systemic treatment in breast cancer patients: the MARI procedure. Ann Surg 2015;261 : 378−82.
- Choy N, Lipson J, Porter C, et al. Initial results with preoperative tattooing of biopsied axillary lymph nodes and correlation to sentinel lymph nodes in breast cancer patients. Ann Surg Oncol 2015;22 : 377−82.
- Harvey JR, Lim Y, Murphy J, et al. Safety and feasibility of breast lesion localization using magnetic seeds (Magseed): a multi-centre, open-label cohort study. Breast Cancer Res Treat 2018;169 : 531−6.
- Rüland AM, Hagemann F, Reinisch M, et al. Using a new marker clip system in breast cancer: Tumark Vision® Clip - feasibility testing in everyday clinical practice. Breast Care (Basel) 2018;13 : 116−20.
- Curigliano G, Burstein HJ, Winer P, et al. De-escalating and escalating treatments for early-stage breast cancer: the St. Gallen International Expert Consensus Conference on the Primary Therapy of Early Breast Cancer 2017. Ann Oncol 2017;28 : 1700−12.
- Chapman CH, Jagsi R. Postmastectomy radiotherapy after neoadjuvant chemotherapy: A review of the evidence. Oncology (Williston Park) 2015;29 : 657−66.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2018 Issue 12-
All articles in this issue
- Konfokální laserová endomikroskopie v diagnostice onemocnění gastrointestinálního traktu − literární přehled a vlastní zkušenosti
- Infekčné komplikácie súvisiace s operačnou liečbou degeneratívneho ochorenia driekovej chrbtice
- Splenektomie u pacientů starších 65 let – evaluace výsledků jednoho pracoviště
- Cílená axilární disekce a sentinelová biopsie u pacientek s karcinomem prsu po neoadjuvantní chemoterapii – retrospektivní studie
- Současné léčebné postupy při střelných poraněních v mírových podmínkách
- Crohnova choroba apendixu – kazuistika
- Ortotopická transplantace jater redukovaným a rotovaným štěpem dospělému příjemci se situs inversus: kazuistika a přehled publikovaných případů
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Současné léčebné postupy při střelných poraněních v mírových podmínkách
- Infekčné komplikácie súvisiace s operačnou liečbou degeneratívneho ochorenia driekovej chrbtice
- Cílená axilární disekce a sentinelová biopsie u pacientek s karcinomem prsu po neoadjuvantní chemoterapii – retrospektivní studie
- Crohnova choroba apendixu – kazuistika
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

