-
Medical journals
- Career
Laparoskopická cholecystektomie u dětí a adolescentů
Authors: D. Starý; R. Macháček; R. Doušek; B. Hnilička; J. Tůma; L. Plánka
Authors‘ workplace: Klinika dětské chirurgie, ortopedie a traumatologie, Fakultní nemocnice Brno přednosta: Prof. MUDr. L. Plánka, PhD.
Published in: Rozhl. Chir., 2014, roč. 93, č. 1, s. 11-15.
Category: Original articles
Overview
Úvod:
V léčbě cholelitiázy v dospělém věku je metodou první volby laparoskopická cholecystektomie. Existuje mnoho literárních důkazů o nízkém výskytu komplikací v této věkové skupině, chybí však obdobné zhodnocení v rámci dětské populace. V předložené práci se autoři věnují problematice cholelitiázy u dětí a možného využití laparoskopie v diagnosticko-terapeutickém schématu.Materiál a metodika:
Sledovaný soubor tvořilo 148 pacientů operovaných metodou laparoskopické cholecystektomie mezi lety 2002–2011 na Klinice dětské chirurgie, traumatologie a ortopedie Fakultní nemocnice Brno. Prvním sledovaným parametrem byla délka operačního výkonu, druhým výskyt komplikací, které byly rozděleny na peroperační a pooperační. Peroperační komplikace byly dále děleny na závažné a méně závažné, pooperační komplikace na časné a pozdní. Posledním sledovaným parametrem byl profit peroperačně provedené cholangiografie, indikačním kritériem byl obstrukční ikterus před operací a hodnocen byl průběh zákroku a jeho efekt.Výsledky:
V uvedeném časovém období bylo provedeno 143 laparoskopických cholecystektomií a 5 laparoskopických cholecystektomii včetně splenektomie při průměrném věku pacientů 13,9 roku. Průměrná délka laparoskopického operačního výkonu byla 52 minut. Byla zaznamenána jedna závažná peroperační komplikace (0,7 %), poranění ductus hepaticus communis. Méně závažné peroperační komplikace se vyskytly ve 4,5 %. Dále se vyskytla jedna závažná časná pooperační komplikace (0,7 %), krvácení z arteria cystica, a jedna méně závažná (0,7 %) u pacienta s akutní pankreatitidou po endoskopické retrográdní cholangiopankreatikografii. Pozdní pooperační komplikace se projevily u 4 % pacientů ze souboru. Konverze laparoskopického výkonu s definitivním vyřešením závažného stavu byla provedena u jednoho pacienta z důvodu zmíněné závažné peroperační komplikace.
U 11 pacientů byla provedena peroperační cholangiografie, v 6 případech došlo k extrakci kamínku ze žlučových cest.Závěr:
Peroperační cholangiografii u dětí a adolescentů lze doporučit jako bezpečnou a efektivní zobrazovací metodu u pacientů s předoperačně prokázanou obstrukcí žlučových cest. Laparoskopickou cholecystektomii u dětí a adolescentů lze jednoznačně doporučit jako efektivní, bezpečnou a pro dětské pacienty výhodnou operační metodu.Klíčová slova:
laparoskopická cholecystektomie – cholelitiáza – dítěÚvod
V léčbě cholelitiázy v dospělém věku jednoznačně dominuje laparoskopická metoda odstranění žlučníku. V mnoha pracech bylo opakovaně prokázáno, že počet komplikací je minimální a výsledný efekt léčby je v naprosté většině dobrý [1,2,3].
Na pracovišti Kliniky dětské chirurgie, ortopedie a traumatologie Fakultní nemocnice Brno byla první laparoskopická cholecystektomie (LC) provedena v roce 2001. Zpočátku byli pro LC indikováni pacienti normostenického habitu s předpokladem nekomplikovaného výkonu. Postupně se indikace rozšiřovala a v současné době je LC metodou volby v řešení cholecystolitiázy u všech dětí a adolescentů. V případě, že nelze pro vzniklé komplikace laparoskopický výkon bezpečně dokončit, je nutné výkon konvertovat na klasickou laparotomii. Všechny výkony byly provedeny jako elektivní, a to z důvodu eliminace možných komplikací při operování v terénu akutně probíhajícího zánětu.
Cílem práce bylo ověřit, zda je laparoskopická cholecystektomie vhodnou metodou volby v léčbě cholecystolitiázy také u dětí a adolescentů. Hodnocen byl vlastní soubor pacientů z hlediska věkového rozložení, operačního času, počtu peroperačních a pooperačních komplikací, provedení peroperační cholangiografie a srovnání s udávanými hodnotami v literárních souborech dospělých pacientů.
Materiál a metodika
Sledovaný soubor tvořili pacienti s provedenou laparoskopickou cholecystektomií v letech 2002–2011 na Klinice dětské chirurgie, traumatologie a ortopedie Fakultní nemocnice Brno. Částečně byla studie prováděna retrospektivně (2002–2008) a částečně prospektivně (2009–2011). Zdrojem dat byla zdravotnická dokumentace, domácí a zahraniční literatura.
Pacienti byli rozděleni dle pohlaví a věku, u všech byly zpětně nebo prospektivně doplněny sledované charakteristiky. Monitorován byl rovněž histologický nález na žlučníku. Prvním sledovaným parametrem byla délka operačního času, který byl počítán od okamžiku první incize (zavedení Veressovy jehly) do dokončení sutury všech operačních ran. Šlo tedy o operační čas, ne celkové časové vytížení operačního sálu. Výsledný průměrný čas byl srovnán s několika studiemi na dospělých pacientech.
Druhým sledovaným parametrem byl výskyt komplikací, které byly rozděleny na peroperační a pooperační. Peroperační komplikace byly dále rozděleny na závažné a méně závažné, pooperační komplikace byly rozděleny na časné a pozdní (Tab. 1). I tyto charakteristiky byly srovnávány se soubory dospělých pacientů.
Table 1. Sledovaný a srovnávaný výskyt komplikací LC Tab. 1: Incidence of complications of LC 
Posledním sledovaným parametrem byl profit peroperačně provedené cholangiografie, kdy indikačním kritériem byl obstrukční ikterus před operací. Hodnocen byl průběh zákroku a jeho efekt.
Technika provedení LC u dětí: pacient leží v poloze na zádech, drobným poloobloukovým řezem v pupku je zavedena Verresova jehla a insuflováno kapnoperitoneum v rozmezí od 8 do 12 mmHg dle věku pacienta. Do pupku je zaveden trokar 5 mm pro optiku, dále je pod optickou kontrolou zaveden 10mm port v epigastriu a 5mm port v pravém hypochondriu. Následuje preparace v oblasti Calotova trojúhelníku a ligamentum hepatoduodenale, klasicky je vypreparován ductus cysticus a arterie cystica. Obě struktury jsou následně zaklipovány a přerušeny. Žlučník je koagulačním háčkem uvolněn z lůžka a extrahován přes rozšířenou incizi v pupku. Rozdíl mezi dětským a dospělým pacientem spočívá v rozdílném tlaku kapnoperitonea a velikosti pracovních portů.
Technika provedení peroperační cholangiografie: Po zaklipování vypreparovaného ductus cysticus je tento nastřižen a centrálně zakanylován. Po aplikaci kontrastní látky dojde k zobrazení žlučových cest a případného konkrementu, který může být následně extrahován pomocí extrakčního košíčku. Nakonec je ověřena volná průchodnost kontrastní látky do duodena pomocí mobilního rentgenu.
Výsledky
Sledovaný soubor zahrnoval 148 pacientů, průměrný věk v souboru byl 13,9 roku. Jednalo se v 72 % o dívky s průměrným věkem 14,6 roku a v 28 % o chlapce s průměrným věkem 14,1 roku. Medián BMI u dívek byl 24,6 a u chlapců 23,7. Nejmladší dívka v souboru měla 2 roky, chlapec 4 roky. Medián u dívek činí 15,5, u chlapců 14. Do 8 let věku jsou počty výkonů u chlapců a dívek srovnatelné, do 13 let jen nepatrně převažují dívky, zatímco od 13 let se zastoupení ženského pohlaví výrazně zvyšuje. Ze sledovaného souboru nevyplývá zvyšující se incidence cholecystektomii u dětí a adolescentů od roku 2002 do roku 2011 (Graf 1).
Graph 1. Počty LC za jednotlivé roky ve sledovaném období Graph 1: LC counts for each of the years in the period studied 
U všech pacientů ze souboru byla provedena LC. Celkem 143 LC bylo provedeno jako elektivní výkony při nekomplikované cholecysto - nebo choledocholitiáze. 5 LC bylo provedeno společně s laparoskopickou splenektomií pro hemolytické onemocnění. Konverze laparoskopického výkonu byla provedena u jednoho pacienta z důvodu závažné peroperační komplikace.
Dle peroperačního nálezu byla cholecystolitiáza přítomna v 97 %, afunkční žlučník nebo sludge ve 3 %. Dle histologického pooperačního vyšetření trpělo 43 % pacientů chronickou cholecystitídou, ve 38 % byla přítomna simplexní cholecystitída, ostatní typy zánětu reprezentovaly 19 % (akutní cholecystitída ulceroflegmonózní, ulcerózně-hemoragická, folikulární zánět, katarálně folikulární, parciálně atrofická).
Průměrná délka laparoskopického operačního výkonu byla 52 minut. Nejkratší výkon byl proveden do 37 minut a nejdelší výkon, který zahrnoval i vyřešení závažné peroperační komplikace, trval 316 minut.
V souboru byla zaznamenána jedna závažná peroperační komplikace (0,7 %). Při této komplikaci došlo k poranění ductus hepaticus communis při preparaci v hůře přehledném terénu při chronické cholecystitídě u obézní pacientky. Byla nutná konverze výkonu na klasickou operaci, vyřešeno náhradou žlučových cest hepatiko-jejuno anastomózou Roux Y.
Méně závažné peroperační komplikace se vyskytly ve 4,5 % všech pacientů souboru.
Ve sledovaném souboru se vyskytla jedna závažná časná pooperační komplikace (0,7 %). Jednalo se o projevy hemoperitonea do 24 hodin od operace. Byla provedena akutní laparoskopická revize s nálezem uvolnění klipu na arteria cystica, která se při revizi definitivně vyřešila. Jako další časnou pooperační komplikaci jsme zaznamenali iritaci pankreatu. V našem případě vznikla po provedení ERCP. Časné pooperační komplikace jsme tedy v součtu zaznamenali v 1,4 % případů. Pozdní pooperační komplikace se projevily u 6 pacientů (4 %). U těchto pacientů se projevily přechodné známky obstrukce žlučových cest. U všech 6 pacientů bylo provedeno ERCP s nálezem choledocholitiázy, z čehož u dvou pacientů byla provedena extrakce kamínků. Zbývajícím pacientům byla provedena papilosfinkterotomie. U všech pacientů došlo k vymizení obtíží s odstupem času.
U 11 pacientů byla provedena peroperační cholangiografie z důvodu projevů obstrukčního ikteru v anamnéze. Ve dvou případech došlo při nálezu choledocholitiázy k extrakci kamínku ze žlučových cest peroperačně, v dalších 6 výše zmíněných případech byl nález choledocholitiázy ponechán k následnému vyřešení při provedení ERCP. U 3 pacientů se choledocholitiáza nepotvrdila.
Diskuze
Sledování operačního času, respektive času, kdy je pacient uveden do narkózy, je u dětí důležitým parametrem. Každá narkóza u dětí může v dospělosti způsobovat určité poruchy kognitivních mozkových funkcí [4]. Tento negativní faktor se ale těžko prokazuje a srovnává. Délka kapnoperitonea ovlivňuje následnou pooperační rekonvalescenci. V každém případě je důležitá dobrá koordinace mezi anesteziologem a chirurgickým týmem. Provedení samotného operačního výkonu je srovnatelné jak se soubory u dospělých, tak dětských pacientů [5,6,7]. Z dostupných údajů u dospělých pacientů vyplývá, že operační čas by neměl u erudovaného chirurga a nekomplikovaného pacienta s cholecystolitiázou přesáhnout 60 minut. Operační časy uváděné v literatuře byly od 25 minut v případě LC bez zavedení drenáže po 60 minut [5,6,7], z jejich průměru vznikl čas pro srovnání se sledovaným souborem dětí. V našem souboru byl uváděn operační čas již zkušených erudovaných operatérů. Pokud by se uváděly operační časy u prvních operací po zavedení metody, průměrný čas by byl samozřejmě delší. Zajímavá studie ze Švýcarska [8] srovnává operační časy při vedení operace rezidentem, mladším chirurgem, starším chirurgem a konzultantem a uvádí detailní minutové rozdíly. Byla tak jasně prokázána nutnost rychlosti erudice, která výrazně ovlivňuje náklady na operovaného pacienta.
V našem souboru byla zaznamenána pouze jedna závažná peroperační komplikace způsobená poraněním ductus hepaticus communis, což odpovídá 0,7 % pacientů ze souboru. Tento parametr je srovnatelný jak se souborem prací u dospělých, tak se souborem prací u dětí [5,7,9], kterých je ale výrazně méně. V souborech dospělých pacientů je tento typ komplikací v rozmezí 1–4 % [1,9,10,11,12,13]. Další sledovanou závažnou peroperační komplikaci, poranění jater, jsme v našem souboru nezaznamenali.
Nejčastější méně závažné peroperační komplikace (Tab. 1) se v souboru dospělých pacientů uvádějí v rozmezí od 8–21 % [7].
Časná pooperační komplikace projevující se krvácením z arteria cystica se v obdobných souborech dospělých pacientů vyskytuje v 1–5 % [7,9,10].
V našem souboru pacientů jsme akutní pankreatitidu jako sledovanou časnou pooperační komplikaci zaznamenali v jednom případě. Je otázka, zda příčinou bylo vyšetření ERCP nebo se na vzniku podílela i přítomnost choledocholitiázy. Iritace pankreatu, jako časná pooperační komplikace se v souborech dospělých pacientů uvádí v 6,7 %, vždy po provedení ERCP [14]. V našem souboru se nevztahuje vznik pankreatitidy pouze ke komplikacím pacientů po provedení ERCP. Pankreatitida v rámci pozdní pooperační komplikace zaznamenána nebyla. Soubory dospělých pacientů ji uvádějí až ve 4 % [14,15].
Pozdní pooperační komplikace, obstrukci žlučových cest, udávají soubory dospělých pacientů ve 4 % [5,7].
Souhrnné výsledky se srovnáním s dospělými soubory pacientů uvádí Tab. 2, rozložení výskytu komplikací prezentuje Graf 2.
Table 2. Srovnání sledovaných parametrů u sledovaného souboru dětí a souboru dospělých pacientů Tab. 2: Comparison of the monitored parameters in the reference population of children and adults 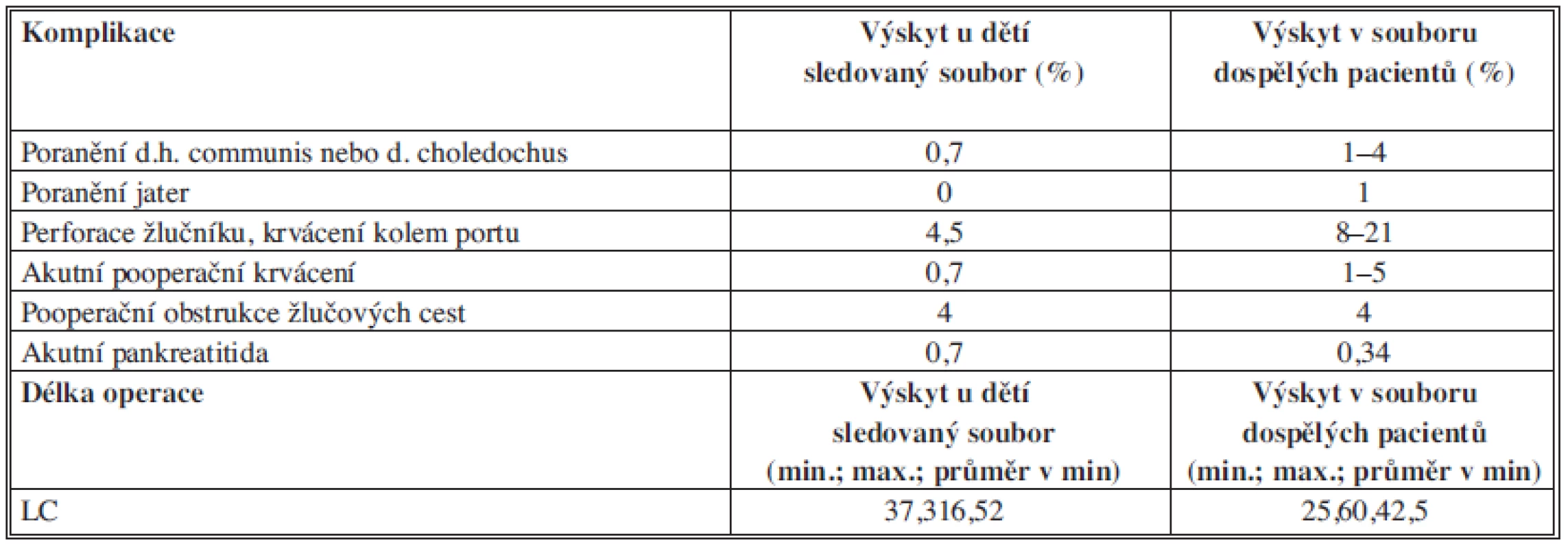
Graph 2. Rozložení komplikací v procentech Graph 2: Composition of complications in percents 
Problematika peroperační cholangiografie je velmi diskutovaná v zahraniční literatuře [16]; je třeba brát na zřetel prodloužení operačního času o 8–20 minut [10]. Současně je diskutováno, nejde-li o zvyšování rizika peroperačního poškození ductus choledochus. Některé práce popisují toto riziko jako nesignifikantní [17], jiné jako snížené [11,13].
V našem souboru jsme nepozorovali žádné iatrogenní poranění jakékoli struktury při provedení cholangiografie, nebyla použita pooperační T ani vnitřní drenáž. Nebyl zaznamenán vznik pakreatitídy po provedení peroperační cholangiografie. Otázkou zůstává, jak by se takový soubor choval při větším počtu provedených výkonů. Zahraniční literatura finálně uvádí tuto proceduru jako velmi efektivní u pacientů se souběžnou choledocholitiázou, kterou je možné v jedné době vyřešit. Kromě současného možného vyřešení choledocholitiázy je peroperační zobrazení žlučových cest výhodou v případě anatomických abnormalit [10,16].
Dalším často diskutovaným problémem je konverze LC na otevřenou operaci. Světová literatura dokonce řeší problém, že je konverzí zbytečně mnoho, a snaží se vypracovat doporučení pro řešení konkrétních potíží, aby nebyla konverze nutná [1]. Dalším úskalím je, že množství provedených laparoskopických výkonů snižuje počet klasických otevřených operací. Chybí erudice, operační technika není procvičována a u mladších chirurgů může být až kriticky nedostatečná. Metaanalýza v USA vykazuje průměrnou četnost konverze 5,8 % [1], v našem souboru jsme konvertovali v jednom případě (0,7 %) a prokázali jsme, že vypracovaná technika, erudovaný operační tým a eventuální přidání dalšího operačního portu může průběh operace ovlivnit. Kolegové z Plzně uvádějí jako výkony rizikovější ve smyslu pravděpodobnosti konverze věk pacienta nad 65 let a známky cholecystitidy na ultrazvukovém vyšetření. Naopak obezita pacienta pravděpodobnost nutné konverze nezvyšuje. Shodují se také s literárním údajem, že pokud preparace v Calotově trojúhelníku zdárně nepokračuje 15, resp. 30 minut, je konverze indikovaná [9].
Jak již bylo zmíněno výše, byla snaha o provedení všech výkonů elektivně, tedy vždy po odeznění akutního zánětu žlučových cest nebo nekomplikované biliární kolice, z důvodu eliminace možných komplikací při operování v terénu akutně probíhajícího zánětu. Z výsledků histologie však vyplývá, že 19 % pacientů mělo histologický nález postihující akutní stadium nemoci (akutní cholecystitída ulceroflegmonózní, ulcerózně-hemoragická, folikulární zánět, katarálně folikulární, parciálně atrofická) i přesto, že pacienti s akutním onemocněním byli řádně zaléčeni antibiotiky a pečlivě laboratorně sledováni do poklesu zánětlivých parametrů k normě.
Četné diskuze jsou vedeny na téma pooperační drenáže podjaterní oblasti. V našem souboru byli drénováni všichni pacienti Redonovou drenáží. Egyptská studie [5] neshledává efekt pooperační drenáže, naopak její zavedení prodlužuje délku hospitalizace. Naše paušální drenáž je chápána spíše jako profylaktická a zatím nebylo uvažováno o změně postupu.
V zahraniční literatuře jsou popisovány soubory pacientů, u kterých byla s výhodou použita metoda operace pomocí jednoho portu – Single incision laparoscopic surgery (SILS) [18,19]. Z výsledku prací vyplynul lepší výsledný kosmetický efekt pro pacienta za obdobné náklady jako u klasicky provedené LC. V našem souboru pacientů tato metoda nebyla použita.
Závěr
Předložená studie prokázala, že laparoskopicky prováděná cholecystektomie je metodou volby u definitivního řešení symptomatické cholecystolitiázy u dětí a adolescentů. V souboru 148 dětských pacientů byl sledován stejný nebo dokonce nižší výskyt základních peroperačních a pooperačních komplikací ve srovnání s literárními soubory dospělých pacientů. Průměrná délka nekomplikovaného laparoskopického operačního výkonu byla 52 minut, což je o něco více než průměrný čas udávaný u operovaných dospělých pacientů, ale nepředstavuje zvýšenou operační zátěž. U dětí a adolescentů s předoperačně prokázanou obstrukcí žlučových cest lze doporučit provedení peroperační cholangiografie jako bezpečnou a efektivní zobrazovací metodu. Laparoskopickou cholecystektomii u dětí a adolescentů lze jednoznačně doporučit jako bezpečnou a pro dětské pacienty výhodnou operační metodu.
Seznam zkratek
LC – laparoskopická cholecystektomie
ERCP – endoskopická retrográdní
cholangiopankreatikografie
SILS – Single incision laparoscopic surgery
MUDr. David Starý, Ph.D.
Jehličnatá 6
641 00 Brno
e-mail: stary.david@post.cz
Sources
1. Lengyel B, Azagury D, Varban O, et al. Laparoscopic cholecystectomy after a quarter century: why do we still convert? Surg. Endosc 2012;26 : 508–513.
2. Ryska M, Skála J. Laparoskopická cholecystektomie. Bulletin HPB chirurgie, 1993;1 : 5–6.
3. Ammori BJ, Davides D, Veyakis A, et al. Day-case laparoscopic cholecystectomy: a prospective evaluation of a 6-year experience. J. Hepatobiliary. Pancreat Surg 2003;10 : 303–308.
4. Loepke AW, Soriano SG. An assessment of the effects of general anesthetics on developing brain structure and neurocognitive function. Anesth Analg 2008;106 : 1681–707.
5. El-labban G, Hokkam E, Saber A, et al. Laparoscopic elective cholecystectomy with and without drain: A controlled randomised trial. J Minim Access Surg 2012;8 : 90–2.
6. Erhart D, Pohnán R. 55 laparoskopických cholecystektomií jednoincizním laparoskopickým přístupem – iniciální zkušenosti. Rozhl Chir 2011;90 : 361–364.
7. Khan N, Naeem M, Bangash A, et al. Laparoscopic cholecystectomy: An Experience at Lady. J Ayub Med Coll Abbottabad 2010;22 : 46–51.
8. Torney MVU, Dell-Kuster S, Mechera R, et al. The cost of surgical training: analysis of operative time for laparoscopic cholecystectomy. Surg Endosc and other interventional techniques 2012;26 : 2579–2586.
9. Šafránek J, Šebor Jr. J, Geiger J. Konverze laparoskopické cholecystektomie. Rozhl Chir 2002;81 : 28–31.
10. Ausania F, Holmes LR, Iype S, et al. Intraoperative cholangiography in the laparoscopic cholecystectomy era: why are we still debating? Surg Endosc 2012;26 : 1193–1200.
11. Flum DR, Koepsell T, Heagerty P, et al. Common bile duct injury during laparoscopic cholecystectomy and the use of intraoperative cholangiography: averse outcome or preventable error? Arch Surg 2001;136 : 1287–1292.
12. Jurka M, Prášek J, Czudek S, et al. Zpráva o 3061 laparoskopických cholecystektomiích. Rozhl Chir 1994;73 : 160–164.
13. Waage A, Nilsson, M. Iatrogenic bile duct injury: a population-based study of 152 776 cholecystectomies in the Swedish Inpatient Registry. Arch Surg 2006;141 : 1207–1213.
14. Freeman ML, DiSiario JA, Nelson DB, et al. Risk factors for post-ERCPpancreatitis: A prospective, multicenter study. Gastrointest Endosc 2001;54 : 425–434.
15. Z‘graggen K, Aronsky D, Maurer CA, et al. Acute postoperative pancreatitis after laparoscopic cholecystectomy. Results of the Prospective Swiss Association of Laparoscopic and Thoracoscopic Surgery Study Arch Surg 1997;132 : 1026–30; discussion 1031.
16. Ford JA, Snoop M, Du J, et al. Systematic review of intraoperative cholangiography in cholecystectomy. Br J Surg 2012;99 : 160–167.
17. Podnos YD, Gelfand DV, Dulkanchainun TS, et al. Is intraoperative cholangiography during laparoscopic cholecystectomy cost effective? Am J Surg 2001;182 : 663–669.
18. Emami CN, Garrett D, Anselmo D, et al. Single-incision laparoscopic cholecystectomy in children: a feasible alternative to the standard laparoscopic approach. J of Ped Surg 2011;46 : 1909–1912.
19. Chandler NCH, Danielson PD. Single-incision laparoscopic cholecystectomy in children: a retrospective comparison with traditional laparoscopic cholecystectomy. J of Ped Surg 2011;46 : 1695–1699.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2014 Issue 1-
All articles in this issue
- Erektilní dysfunkce jako následek spinálního traumatu
- Laparoskopická cholecystektomie u dětí a adolescentů
- Navigace v páteřní chirurgii založená na intraoperačním CT zobrazení: zkušenost s iniciálními 295 implantáty
-
Je chirurgie štítné žlázy a příštítných tělísek opravdu bezpečná?
Je vhodná pro jednodenní chirurgii? - Biliární stent jako příčina ileózního stavu
- Pánevní exenterace v léčbě pokročilých nádorů malé pánve
- Totální pelvická exenterace – strategie výkonu
- Derivace moči po radikální cystektomii
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Derivace moči po radikální cystektomii
-
Je chirurgie štítné žlázy a příštítných tělísek opravdu bezpečná?
Je vhodná pro jednodenní chirurgii? - Pánevní exenterace v léčbě pokročilých nádorů malé pánve
- Biliární stent jako příčina ileózního stavu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

