-
Medical journals
- Career
Karcinom rekta do 10 cm
Srovnání radikality laparoskopické a otevřené operační techniky s ohledem na cirkumferentní resekční okraj a na kompletnost mezorektální excize
Authors: T. Dušek; A. Ferko 1; J. Örhalmi 1; M. Chobola 1; D. H. Nikolov 1; E. Hovorková 2; Eva Čermáková 2 3
Authors‘ workplace: Chirurgická klinika Fakultní nemocnice Hradec Králové a Lékařské Fakulty UK v Hradci Králové přednosta: Prof. MUDr. A. Ferko, CSc. 1; Oddělení výpočetní techniky, Lékařská Fakulta UK v Hradci Králové vedoucí: Ing. J. Špulák 2; Fingerlandův ústav patologie Fakultní nemocnice Hradec Králové a Lékařské Fakulty UK v Hradci Králové přednosta: Prof. MUDr. A. Ryška, Ph. D. 2
Published in: Rozhl. Chir., 2013, roč. 92, č. 6, s. 312-319.
Category: Original articles
Podpořeno MZ ČR – RVO (FNHK, 00179906)
Overview
Úvod:
Otázka dosažení radikálního cirkumferentního okraje u laparoskopických resekcí konečníku není stále uspokojivě objasněna. V prezentované práci jsme se soustředili na vy-hodnocení cirkumferentního resekčního okraje a kvality mezorektální excize u nádorů středního a dolního rekta a jejich porovnání mezi laparoskopickou a otevřenou technikou.Materiál a metodika:
Vyhodnoceny byly výsledky resekčních výkonů pro karcinom středního a dolního rekta, které byly provedeny na chirurgické klinice Fakultní nemocnice v Hradci Králové v období od ledna 2011 do prosince 2012. Data byla sbírána prospektivně a ukládána do registru pro karcinom rekta. Sledované parametry byly věk, pohlaví, BMI, lokalizace a topografie nádoru, klinické stadium, neoadjuvantní chemoterapie a její odpověď, typ operačního výkonu, charakter distálního a cirkumferentního okraje, kvalita mezorektální excize, pT a pN.Výsledky:
Celkem bylo v uvedeném období operováno 161 pacientů s karcinomem rekta. Po selekci vstoupilo do studie 94 pacientů. Laparoskopicky bylo provedeno 40 a klasicky 54 operací. Laparoskopicky bylo provedeno 33 (82,5 %) nízkých předních resekcí včetně čtyř intersfinkterických resekcí, abdominoperineálních amputací bylo v tomto souboru 6 (15 %) a 1 (2,5 %) Hartmannova operace. V souboru klasických výkonů bylo provedeno 26 (48,1 %) nízkých předních resekcí, 21 (38,9 %) amputačních výkonů a u sedmi (13 %) pacientů provedena Hartmannova resekce.
Kompletní excize bylo dosaženo v 45 % v laparoskopické proti 46,3 % ve skupině klasické techniky, částečně kompletní excize byla provedena ve 22,5, resp. 11,1 %. Inkompletní excize byly popsány ve 30, respektive 38,9 %. U 3 pacientů nebyla kvalita mezorektální excize hodnocena. Rozdíly v kvalitě mezorektální excize nebyly statisticky významné. Pozitivní cirkumferentní okraj se vyskytl při laparoskopických operacích u 5 (12,5 %) pacientů, v případě klasické resekce u 15 (27,8 %) pacientů. Ani zde nebyly výsledky statisticky významné. V případě, že byl hodnocen selektovaný soubor pacientů s předoperační léčbou a byl porovnáván ypCRO mezi laparoskopickou a klasickou technikou, tak výsledek vyšel na hranici statistické významnosti (Fisher p=0,0556).Závěr:
Naše studie prokázala srovnatelné výsledky mezi laparoskopickým a otevřeným přístupem při resekcích rekta. Výsledky dosažené zejména v kvalitě mezorektální excize a negativního CRO dokládají, že laparoskopický přístup je metodou bezpečnou a srovnatelnou s klasickou operační technikou v léčbě karcinomu rekta.Klíčová slova:
totální mezorektální excize – cirkumferentní okraj – karcinom rekta, kolorektální karcinomÚvod
Cirkumferentní resekční okraj (CRO) a kvalita mezorektální excize dokladují kompletnost totální mezorektální excize (TME) a jsou významnými faktory, bez kterých již nelze hodnotit radikalitu resekčních výkonů na rektu [1,2]. Ukazuje se, že pCRO lze využít jako bezprostřední ukazatel onkologické radikality, který významně ovlivňuje výsledek léčby [1,3]. Podle některých je pozitivní patologický cirkumferentní okraj (pCRO) významnějším nezávislým prediktivním faktorem než samotné pT stadium nádoru [3].
Laparoskopický přístup k resekci rekta byl 15 let opakovaně podrobený analýze. V současnosti dominuje otázka, zda jsme cirkumferentně dostatečně, tj. srovnatelně radikální s otevřeným přístupem. Nejde o výkony na horním konečníku, ale zejména o karcinom do 10 cm. Studie publikované na toto téma jsou zatíženy metodickými nedostatky. Buď zahrnují do studie pacienty včetně karcinomu horního rekta [4,5], nebo vylučují amputační výkony u karcinomu distální třetiny konečníku [6], nebo jde o selektovanou skupinu pacientů [7,8].
Cílem studie je porovnání klasické a laparoskopické techniky resekce rekta ve vztahu k aspektům radikality, a to kvality TME a pCRO.
Materiál a metodika
Do studie byli zahrnuti pacienti s karcinomem středního a dolního rekta, kteří byli operováni na chirurgické klinice Fakultní nemocnice v Hradci Králové v období od 1. 1. 2011 do 31. 12. 2012.
Diagnóza karcinomu rekta byla provedena standardním postupem (koloskopie, biopsie). Předoperační TNM staging byl určen na základě CT břicha. Téměř u všech pacientů bylo provedeno předléčebné MRI malé pánve, u některých byla doplněna endosonografie rekta. Výška dolního okraje tumoru byla určena na základě klinického vyšetření per rectum, koloskopického i endosonografického vyšetření.
Sledovaná data
Všechna sledovaná data byla prospektivně zadávána do registru ProMed pro karcinom rekta. Sledovanými faktory ve skupinách laparoskopických a klasických výkonů byly věk, pohlaví, BMI, lokalizace tumoru a jeho umístění v obvodu rekta, klinické stadium, druh předoperační léčby a odpověď tumoru na ni, typ operačního výkonu, vzdálenost tumoru od distálního resekčního okraje, cirkumferentní okraj, kvalita mezorektální excize, patologická invaze tumoru a patologické vyhodnocení lymfatických uzlin.
Ze sledovaného souboru byli vyloučeni pacienti, u kterých byla dolní hranice tumoru ve výšce větší než 10 cm od análního okraje. Tím byla splněna podmínka provedení totální mezorektální excize, nikoliv pouze parciální výkon na mezorektu.
Dále byli ze studie vyloučeni pacienti, kteří nepodstoupili z různých důvodů resekční výkon s mezorektální excizí, ale pouze paliativní derivační stomii. Posledním vylučovacím kritériem bylo dosažení kompletní patologické odpovědi (ypT0) nebo kde nebyl tumor v resekátu zastižen po předchozí neradikální endoskopické polypektomii. V těchto případech nebylo možné posoudit cirkumferentní okraj.
Léčebná strategie byla u každého pacienta určena rozhodnutím multioborového onkochirurgického semináře.
K předoperační onkologické léčbě byli indikováni pacienti s lokálně pokročilým tumorem (T2N+, T3N+, T4 bez ohledu na N+). Při neoadjuvantní chemoradioterapii bylo aplikováno ozáření na oblast pánve v celkové dávce 50,4 Gy (45 Gy podaných v 25 frakcích v 5 týdnech a 5,4 Gy v boost režimu na tumor ve 3 dnech). Pokud byla indikována i konkomitantní chemoterapie, byl ve dvou cyklech intravenózně aplikován bolus 5 – fluorouracilu (400 mg/m2 na den) s leukovorinem (20 mg/m2 na den) během 3 dní v prvním a pátém týdnu radioterapie.
V případě, že byla indikována radioterapie ve zkráceném režimu, byla aplikována v pěti po sobě jdoucích dnech v dávce 5 Gy na oblast pánve a pacienti byli operováni tři dny po jejím skončení.
Po ukončení léčby bylo provedeno restagingové MRI a pacienti byli operováni nejméně po 8 týdnech od ukončení neoadjuvantní onkologické léčby.
Chirurgické výkony byly provedeny klasickou nebo laparoskopickou technikou. V případě, že ukončení laparoskopické fáze bylo na základě komplikovaného průběhu, byla taková konvertovaná operace zahrnuta do skupiny klasických výkonů. Provedené resekční výkony zahrnovaly přední nízkou resekci, kde anastomóza byla provedena staplerem, ve většině případů konec ke konci, nebo stejně jako při intersfinkterické resekci ručně šitou koloanální anastomózou. Dále byly prováděny abdominoperinální amputace rekta, Hartmannovy operace a od roku 2012 jsou na našem pracovišti zaváděny extralevátorové abdominoperineální excize rekta. K adjuvantní chemoterapii byli indikováni, opět na základě závěru onkochirurgického semináře, pacienti s tumorem III. a IV. stadia a rizikoví pacienti ve II. stadiu.
Histopatologické hodnocení resekátu rekta
Po dokončení resekční fáze byl nefixovaný preparát rekta odeslán k histopatologickému vyšetření, kde byl erudovaným patologem hodnocen v souladu s „Histopatologickým protokolem pro karcinom rekta“, který je na našem pracovišti standardní součástí hodnocení chirurgické léčby karcinomu rekta od roku 2008.
Čerstvý resekát je vyfotografován z ventrální a dorzální strany a makroskopicky je vyhodnocena kvalita mezorektální excize. Po fixaci je preparát prokrájen na horizontální řezy šířky 3–5 mm a řezy jsou opět fotograficky dokumentovány. Kvalita mezorektální excize byla posuzována podle Quirkeho [1].
Jako pozitivní cirkumferentní okraj je hodnocena vzdálenost nádoru nebo nádorem postižené lymfatické uzliny menší nebo rovna 1 mm. Vzdálenost větší než 1 mm je hodnocena jako negativní.
Statistická analýza
Ke statistickému vyhodnocení byl použit statistický software NCSS 8. Pro porovnání kvantitativních údajů byl použit dvouvýběrový t-test, případně neparametrický Mann-Whitney nebo Kolmogorov-Smirnov test. Pro vyhodnocení kvalitativních údajů byl použit t-test nezávislosti v kontingenční tabulce, případně Fisherův přesný test. Zvolená hladina významnosti byla =0,05.
Výsledky
V období od 1. 1. 2011 do 31. 12. 2012 bylo na chirurgické klinice Fakultní nemocnice v Hradci Králové odoperováno pro karcinom rekta celkem 161 pacientů. Z tohoto celkového počtu bylo na základě vyřazovacích kritérií vyloučeno 52 (32,3 %) pacientů s karcinomem horního rekta. Ze zbylé skupiny 109 pacientů s karcinomem středního a dolního rekta bylo vyloučeno 7 (6,4 %) pacientů, u nichž byla provedena paliativní stomie a 1 pacientka, které byl proveden lokální transanální výkon. Dále ze 101 pacientů bylo vyloučeno 7 (6,9 %) pacientů s tumorem středního a dolního rekta, u kterých bylo dosaženo kompletní patologické odpovědi po neoadjuvantní chemoradioterapii. Celkem bylo do studie zařazeno 94 pacientů, z toho 62 mužů a 32 žen, průměrný věk byl 66 roků (40–86 let).
Laparoskopicky bylo provedeno 40 a klasicky 54 operací. Do souboru otevřených výkonů bylo zařazeno i 7 výkonů konvertovaných. Nejčastější příčinou konverze byla úzká pánev, která nedovolovala bezpečnou disekci a transekci rekta staplerem. Pojistná ileostomie byla provedena u 35 (37,2 %) pacientů.
Obě sledované skupiny se statisticky významně lišily v BMI (medián 26,3 vs. 28,5 kg/m2), (p = 0,0253). V obou skupinách dominovalo mužské pohlaví (62,5 % vs. 68,5 %).
Ve skupině laparoskopických výkonů bylo onemocnění středního rekta zastoupeno v 52,5 %, tumoru dolního rekta ve 47,5 %. Klasická operace byla provedena pro tumor středního rekta v 57,4 % a dolního rekta u 42,6 % pacientů. Rozdělení na základě klinického stadia nebylo mezi typy výkonů statisticky významné (I. stadium 5 % vs. 3,7 %, II. stadium 17,5 % vs. 9,3 %, III. stadium 67,5 % vs. 70,4 % a IV. stadium 10 % vs. 16,7 %) (Tab. 1).
Table 1. Srovnání skupiny laparoskopické a otevřené (Demografická a základní onkologická data) Tab. 1: Comparison of the laparoscopy and open group (Demographics and basic oncological data.) 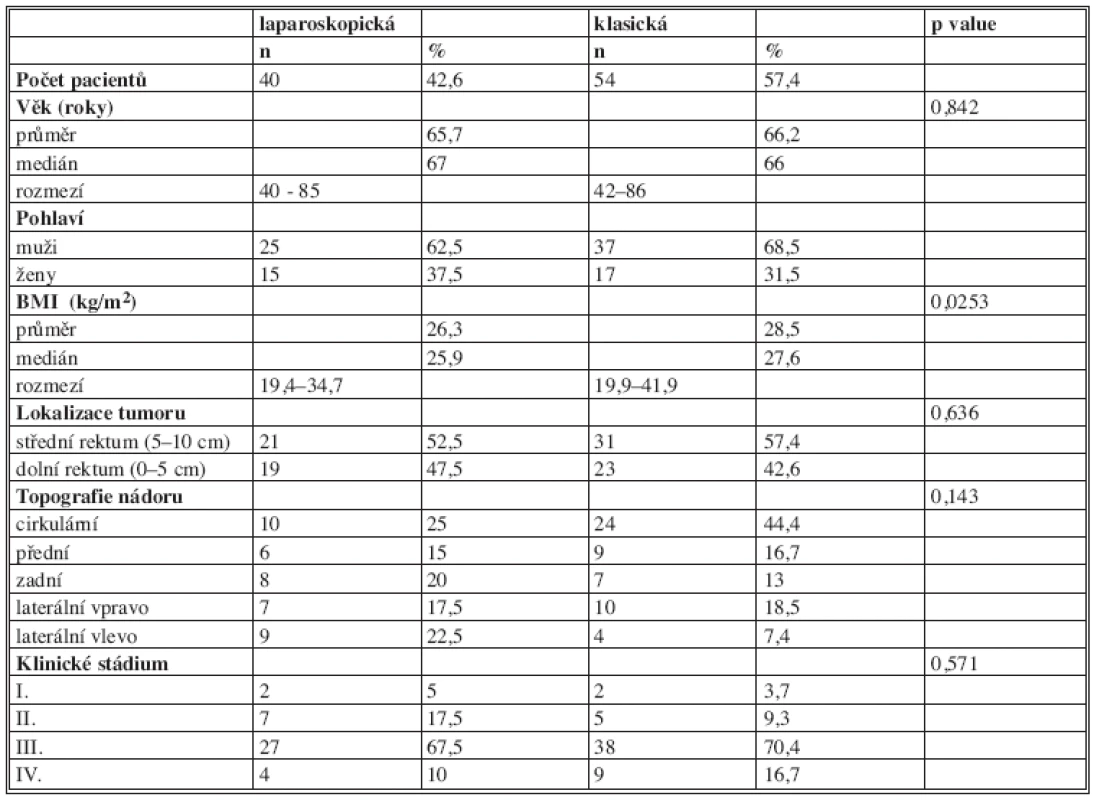
Předoperační onkologickou léčbu absolvovalo celkem 73 pacientů (77,6 %). Chemoradioterapii podstoupilo 62,5 % pacientů před laparoskopickou a 51,9 % před otevřenou resekcí. Celkem šest pacientů (2 vs. 4) bylo ozářeno v dlouhém režimu a 14 pacientů (5 vs. 9) v krátkém režimu. Bez onkologické léčby bylo celkem 21 pacientů. Statisticky významný rozdíl byl nalezen v léčebné odpovědi (p = 0,030), kdy se částečná patologická odpověď ve skupině laparoskopických výkonů vyskytla u 52,5 %, na rozdíl od skupiny výkonů otevřených 25,9 %.
Laparoskopicky bylo provedeno 33 (82,5 %) nízkých předních resekcí včetně čtyř intersfinkterických resekcí. Abdominoperineálních amputací bylo v tomto souboru 6 (15 %) a 1 (2,5 %) Hartmannova operace. V souboru otevřených výkonů bylo provedeno 26 (48,1 %) nízkých předních resekcí, 21 (38,9 %) abdominoperineálních amputací, u sedmi (13 %) pacientů provedena Hartmannova resekce. Také v tomto pohledu byl nalezen statisticky významný rozdíl (p=0,00276) mezi skupinami. Rozdíl byl dán zejména vysokým počtem nízkých předních resekcí v laparoskopické skupině a téměř 40% zastoupením amputačních výkonů ve skupině otevřených operací (Tab. 2).
Table 2. Srovnání skupiny laparoskopické a otevřené (Faktory spojené s léčebným procesem) Tab. 2: Comparison of the laparoscopy and open group. (Factors associated with treatment) 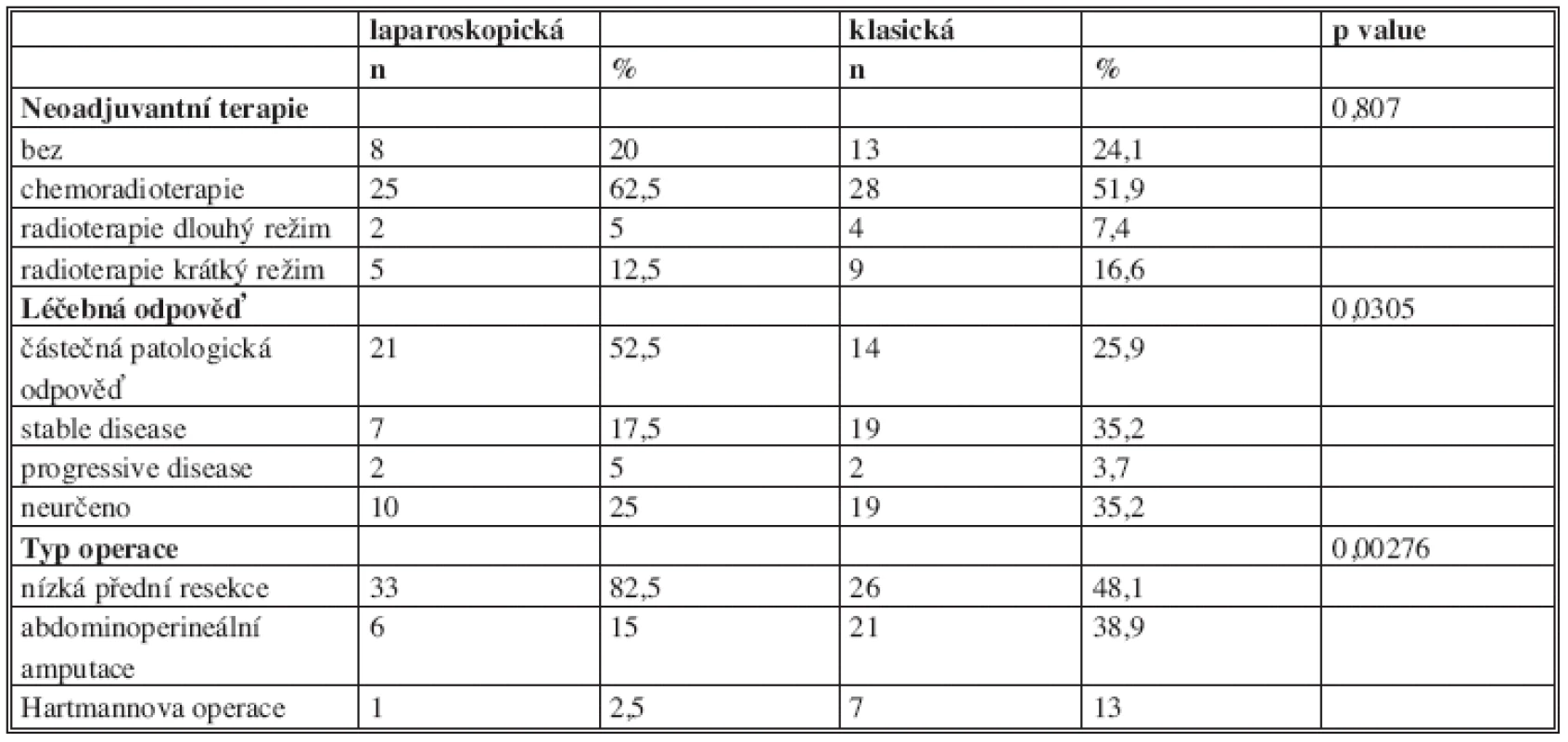
Onkologické aspekty souboru
Kvality 1, tj. kompletní mezorektální excize, bylo dosaženo u 45 % pacientů ve skupině laparoskopické, oproti 46,3 % ve skupině pacientů operovaných otevřeně. Částečně kompletní excize byla provedena ve 22,5, resp. 11,1 %. Inkompletní excize byly popsány ve 30, respektive 38,9 %. U 3 pacientů nebyla kvalita mezorektální excize hodnocena. Rozdíly v mezorektální excizi u obou operačních přístupů nebyly statisticky významné.
Pozitivní cirkumferentní okraj byl zastižen při laparoskopickém postupu u 5 (12,5 %) pacientů, v případě otevřené resekce u 15 (27,8 %) pacientů. Ani zde nebyly výsledky statisticky významné, byly však na hranici statistické významnosti (p=0,00735) (Tab. 3).
Table 3. Srovnání skupiny laparoskopické a otevřené (Výsledky patologického vyšetření) Tab. 3: Comparison of the laparoscopy and open group (Pathological examination results) 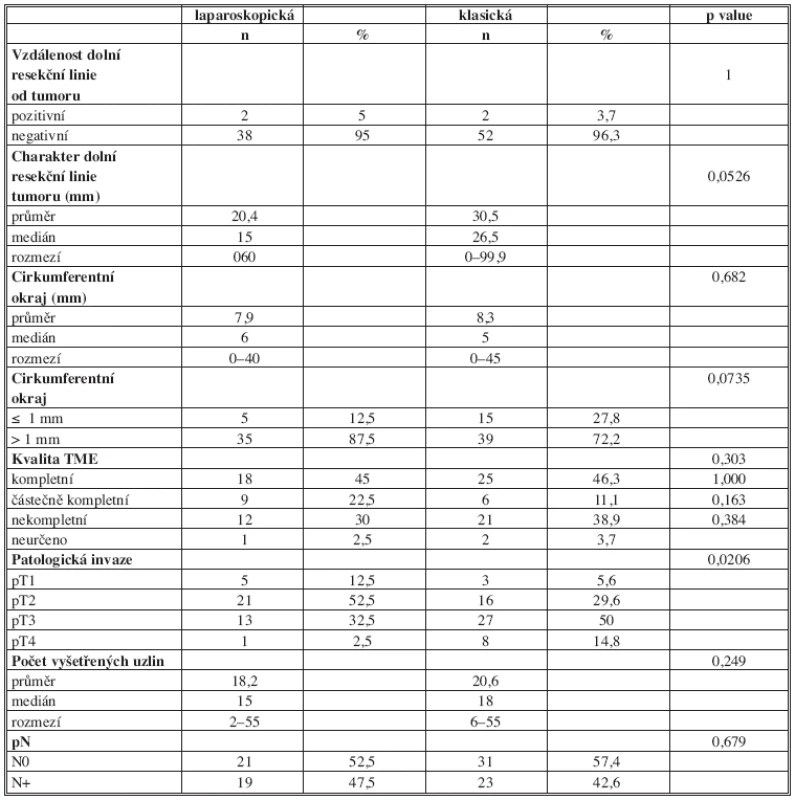
Dále jsme sledovali ve skupině laparoskopických a otevřených výkonů výsledky nízké přední resekce a abdominoperineální amputace u tumorů dolního rekta ve vztahu k pCRO+.
Pozitivní pCRO byl v případě laparoskopicky provedené nízké přední resekce zachycen u 1 (7,5 %) z celkových 13 pacientů, stejný výkon nebyl otevřeně proveden. Laparoskopické amputační výkony byly provedeny u 6 pacientů, 2 z nich měli pozitivní pCRO (33,3 %). Otevřenou technikou byla amputace konečníku provedena u 21 pacientů a u 10 (47,6 %) z nich byl zachycen pozitivní CRO.
V případě, že byl hodnocen selektovaný soubor pacientů s předoperační léčbou a byl porovnáván ypCRO mezi laparoskopickou a klasickou technikou (Tab. 4), vyšel výsledek na hranici statistické významnosti (Fisher p=0,0556). Ve sledovaném období naší práce byl zahrnut relativně malý soubor pacientů na prokázání rozdílu.
Table 4. Srovnání ypT u skupiny laparoskopické a otevřené s ohledem na CRO Tab. 4: ypT results in the laparoscopy and open group with regard to CRM 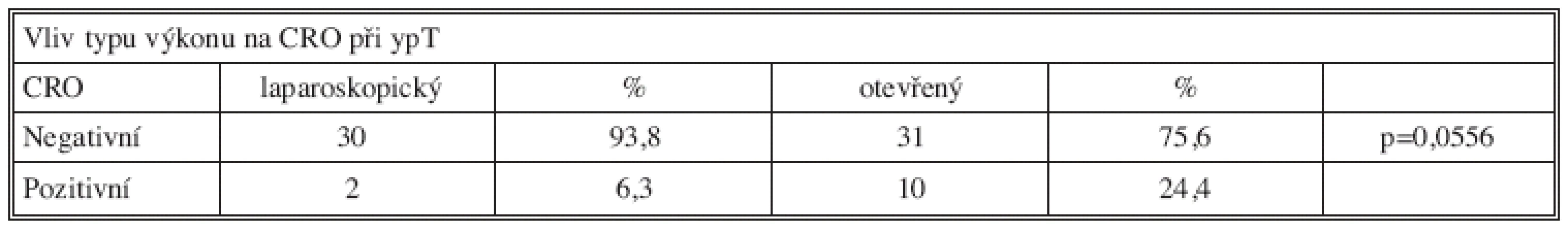
Na hranici statistické významnosti byla i vzdálenost dolní resekční linie od tumoru ve prospěch otevřené metody (medián 15 mm u laparoskopie, resp. 26,5 mm u klasického výkonu), (p = 0,0526).
Diskuze
Benefity laparoskopické resekce rekta, mezi které patří snížení pooperační bolesti, rychlejší rekonvalescence včetně brzkého obnovení střevní pasáže a zkrácení hospitalizace, jsou velmi dobře známy a potvrzeny klinickými prospektivními studiemi [5,7,8,9,10]. Důležitým a přísně sledovaným parametrem jsou onkologické aspekty laparoskopických výkonů.
Při porovnávání výsledků chirurgické léčby karcinomu rekta je potřeba respektovat, zejména u nádorů dolní třetiny, rozdílné anatomické poměry a principy chirurgické léčby.
Bohužel, mnoho prací ve svých souborech lokalizaci tumoru nezohledňuje vzhledem k rozdílným výsledkům TME a CRO u tumorů nad a pod 10 cm od anu. Začleněním výsledků po resekci horního rekta tak dochází k „vylepšení“, a tím i ke zkreslení výsledků celého souboru.
Je prokázáno, že zatímco prognóza onemocnění karcinomu rekta principiálně závisí na stadiu choroby v době diagnózy, tak výskyt lokální recidivy po resekci rekta odráží kvalitu práce chirurga [8,11,12,13,14,15].
Osvojení si laparoskopické techniky TME má delší learning curve a zpočátku může být její zvládnutí pro operujícího obtížnější. Spolu s disekcí v úzké pánvi může být příčinou obtížnějšího dosažení adekvátní kvality TME. Trakce pomocí laparoskopického instrumentária je obtížnější a může vést k trhlinám v mezorektu, což může být také příčinou horší kvality mezorektální excize. Na straně druhé, laparoskopie poskytuje detailnější pohled do malé pánve, lepší kontrolu nad vedením resekční linie, identifikaci vrstvy, která je pro onkologickou kvalitu podstatná. Jistou roli hraje kapnoperitoneum, které napomáhá separovat tkáně v avaskulárních vrstvách [15,16]. U otevřené operace je trakce usnadněna rukou, která nezraňuje. Nicméně pokud do pánve, zejména v oblasti dolního rekta, není dobře vidět, je zde obtížné provádět ostrou a přesnou disekci naslepo.
To, že TME je významným mezníkem ve snižování lokální recidivy, bylo opakovaně prokázáno [2]. Co vše ještě může ovlivnit naše výsledky? Jistě, že obezita hraje roli. Výkony jsou technicky náročnější, riziko konverze je vyšší. Ale je tento faktor ten, který zásadně ovlivní výsledky?
Obézní pacienti mají objemnější mezorektum, takže manipulace a disekce probíhá ve stísněnějších prostorech, identifikace vrstvy je obtížnější. Identifikace vrstvy je obtížná také u štíhlých pacientů. Vrstva perirektálního tuku je nízká, disekce probíhá blíže ke střevní stěně, a tedy i k tumoru a je obtížné zabránit vzniku trhlin mezorekta [4]. Rozdíl BMI mezi oběma hodnocenými skupinami byl v našem souboru sledovaných pacientů také statisticky významný. Což bylo pravděpodobně dáno tím, že dříve byli laparoskopicky operováni pacienti s nižším BMI. Některé studie se věnují rozložení „vnitřního“ tuku, rozměrům malé pánve jako faktorům, které stojí za to zvažovat při taktice operování [17]. Jistě také hraje svou roli pohlaví pacienta, ale jak žena, tak muž nesou rizika poranění mezorekta a narušení pCRO.
Jak kvalita mezorektální excize, tak pCRO jsou dva příbuzné, ale na sobě nezávislé prognostické faktory. Vztah pCRO+ a kompletnosti mezorektální excize dokladuje Nagtegaal. U 44 % pacientů s pCRO+ bylo nalezeno potrhané mezorektum, zatímco u pacientů s celistvým mezorektem byla pozitivita pCRO nalezena u 11 % [12].
Ze studie COLOR II, která prospektivně porovnává laparoskopickou a otevřenou techniku resekcí rekta, vyplývá, že nebyl zaznamenán statisticky významný rozdíl v četnosti pCRO+ mezi oběma skupinami (negativní pCRO mělo 93 % pacientů, při otevřeném postupu 91 % pacientů). Naopak rozdíl byl pozorován v pozitivitě pCRO u karcinomu dolního rekta. Signifikantně nižší byl u laparoskopické techniky než u otevřeného přístupu (rozdíl činil 12,4 %). Rozdíl v pozitivitě pCRO byl ještě výraznější v případě abdominoperineálních amputací. Zde byl pozitivní pCRO nalezen u 25 % otevřených výkonů, zatímco při laparoskopických pouze u 8 % [16].
Podobné výsledky přináší i prospektivní multicentrická studie COREAN, zabývající se výsledky léčby karcinomů rekta do 9 cm. Pozitivní pCRO mělo ve skupině laparoskopických resekcí 2,9 % pacientů, ve skupině otevřené techniky 4,1 %. I z dalších prací porovnávajících vliv zvolené operační techniky na pCRO je zřejmé, že výsledky jsou v této kategorii shodné [13,15,18,19].
Ve studii Laurenta, do které bylo zařazeno více než 80 % pacientů s lézí středního a dolního rekta, nebyly zjištěny rozdíly v počtu pozitivních CRO u obou technik (7 % vs. 6 %), stejně tak nebyly zjištěny ani rozdíly v lokální recidivě v obou skupinách (3,9 % vs. 5,5 %). Toho bylo dosaženo zřejmě v důsledku vysokého počtu R0 resekcí (92 % vs. 95 %) [20]. Výsledky ale mohou být ovlivněny začleněním 12 % pacientů s tumorem horního rekta v celém souboru.
Námi zjištěný rozdíl mezi ypCRO+ po laparoskopické a klasické resekci rekta pro karcinom do 10 cm (12,5 %, resp. 27,8 %) nebyl statisticky významný. Je ale předpoklad, že se zvýšením počtu pacientů v souboru získáme již statisticky významný rozdíl ve prospěch laparoskopické resekce. Výsledek je ale zřejmě ovlivněn i určitou selekcí pacientů, kteří jsou indikováni právě k laparoskopické resekci. Tedy pacienti s pozitivní odpovědí velikosti tumoru na předoperační léčbu, bez infiltrace okolních orgánů nádorem, a také pacienti, u kterých nebyl zjištěn objemný tumor.
Dosažení celistvosti mezorektální excize je velmi důležité i v případě získání negativního cirkumkferentního okraje se všemi důsledky léčby pro pacienta [21].
Zřetelný je vliv výskytu pozitivních lymfatických uzlin i radiální šíření tumoru mezorektálním tukem na případnou pozitivitu pCRO. U pacientů pN+, u kterých byl popsán pozitivní CRO, bylo v 44 % nalezeno poškozené mezorektum, oproti pacientům s kvalitou mezorektální excize třetího stupně a pN-, kde byl pozitivní cirkumferentní okraj nalezen ve 24 % [12].
Pozitivní pCRO není pouze odrazem špatné chirurgické techniky, může být i důsledkem pokročilého růstu tumoru mezorektem i vyšší fragility tkání. Naproti tomu pozitivní okraj u T2 tumoru je výsledkem skutečně špatné chirurgické techniky s lacerací tukové mezorektální tkáně [12].
Ve studii COREAN byla u pacientů po abdominoperineální amputaci pozitivní CRO v 8,3 % u otevřeného přístupu a 5,3 % u laparoskopického postupu [7]. V naší práci jsme zaznamenali pCRO+ při laparoskopickém amputačním výkonu ve 33,3 %, u otevřeného postupu ve 47,6 %. Takto vysoký poměr neradikálních výkonů je možné přisoudit i relativně malému souboru pacientů s amputačním výkonem.
Vyšší četnost pozitivního pCRO byla nalezena u pacientů s abdominoperineální amputací (10,2–13,9 %) ve srovnání s nízkou přední resekcí (3,6–8,7 %) [22,23].
Pozitivní CRM přispívá k častějšímu výskytu lokálních recidiv (36,5 % vs. 22,3 %) a kratšímu přežití (52,3 % vs. 65,8 %) [21,23]. V našem souboru toto bylo potvrzeno a vedlo ke změně operační techniky u AP amputací.
Vzdálenost tumoru od análního okraje úzce souvisí s kvalitou odstraněného mezorekta. Nízké přední resekce pro tumory distálního rekta dosáhly kompletní excize pouze v 39 % ve srovnání se 67 % u tumorů ve vzdálenosti nad 10 cm od anu. Obdobné výsledky byly pozorovány i u amputačních výkonů. Zde kompletní mezorektum mělo 34 % pacientů ve srovnání s nízkými předními resekcemi, kde kompletní excize bylo dosaženo u 73 % pacientů. Nebyl pozorován rozdíl mezi pohlavími a věkem pacientů [12].
Problémem během disekce v perineální fázi Milesovy operace může být infiltrace levátorů tumorem, čímž může docházet k neradikálním výkonům s pCRO+. K perforaci resekátu dochází i více aborálně v důsledku špatné orientace operatéra při objemném tumoru s těsným vztahem k okolním orgánům – pochvě, prostatě, uretře nebo močovému měchýři.
Výsledkem je poté nízká kvalita mezorektální excize společně s častěji pozitivním CRO. Řešením tohoto problému může být cylindrická amputace rekta.
Laurent srovnával dlouhodobé onkologické výsledky mezi laparoskopickou a klasickou resekcí rekta a zjistil, že v 5letém období nebyl výskyt lokální recidivy signifikantně rozdílný (3,9 vs. 5,5 %) a stejně tak dlouhodobé výsledky disease free survival jsou u obou metod srovnatelné [20,24].
Závěr
Naše studie neprokázala rozdíly mezi laparoskopickým a otevřeným přístupem při resekčních výkonech na rektu. Hodnocení pCRO a kvality excize potvrdily oprávněnost laparoskopického přístupu. Pro potvrzení výsledků bude vhodná další studie na větším souboru pacientů.
MUDr. Tomáš Dušek
chirurgická klinika
LF UK a FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
e-mail: dusek.t@email.cz
Sources
1. Quirke P, Steele R, Monson J, Grieve R, Khanna S, Couture J, OęCallaghan C, Myint AS, Bessel E, Thompson LC, Parmar M, Stephens RJ, Sebag-Montefiore D. Effect of the plane of srugery achieved on local recirrence in patients with operable rectal cancer: a prospective study using data from the MRC CR07 and NCIC-CTG CO 16randomised clinical trial. Lancet 2009; 373 : 821–28.
2. Nagtegaal ID, Quirke P. What is the role for circumferential margin in the modern treatment of rectal cancer. Br J Surg 2009;96 : 982–89.
3. Ströhlein MA, Grützner KU, Jauch KW, Heiss MM. Comparison of laparoscopic vs. Open access surgery in patients with rectal cancer: a prospective analysis. Dis Colon Rectum 2008; 51 : 385–91.
4. Leonard D, Penninckx F, Fieuws S, Jouret-Mourin A, Sempoux C, Jehaes C, Van Eycken E. Factors predicting the quality of total mesorectal excision for rectal cancer. Ann Surg 2010;252 : 982–8.
5. Kellokumpu IH, Kairaluoma MI, Nuorva KP, Kautiainen HJ, Jantunen IT. Short - and long-term outcome following laparoscopic versus open resection for carcinoma of the rectum in the multimodal setting. Dis Colon Rectum 2012;55 : 854–63.
6. Fukunaga Y, Higashino M, Tanimura S, Takemura M, Fujiwara Y. Laparoscopic rectal surgery for middle and lower rectal cancer. Surg Endosc 2010;24 : 449–57.
7. Kang SB, Park JW, Jeong SY, Nam BH, Choi HS, Kim DW,Lim SB, Lee TG, Kim DY, Kim JS, Chang HJ, Lee HS, Kim SY, Jung KH, Hong YS, Kim JH, Sohn DK, Kim DH, Oh JH. Open versus laparoscopic surgery for mid or low rectal cancer after neoadjuvant chemoradiotherapy (COREAN trial): short-term outcomes of an open-label randomised controlled trial. Lancet Oncol 2010;11 : 637–45.
8. Lee SD, Park SC, Park JW, Kim DY, Choi HS, Oh JH. Laparoscopic Versus Open Surgery for Stage I Rectal Cancer: Long-term Oncologic Outcomes. World J Surg 2013;37 : 646–51.
9. D’Annibale A, Pernazza G, Monsellato I, Pende V, Lucandri G, Mazzocchi P, Alfano G. Total mesorectal excision: a comparison of oncological and functional outcomes between robotic and laparoscopic surgery for rectal cancer. Surg Endosc 2013;1–9. Published online.
10. Örhalmi J, Klos D, Jackanin S, Holéczy P. Intersfinkterické resekce rekta. Rozhl Chir 2012;91 : 101–104.
11. Gonzalez QH, Rodriguez-Zentner HA, Moreno-Berber JM, Vergara-Fernandez O, Tapia-Cid de Leon H, Jonguitud LA, Ramos R, Moreno-Lopez JA. Laparoscopic versus open total mesorectal excision: a nonrandomized comparative prospective trial in a tertiary center in Mexico City. Am Surg 2009;75 : 33–38.
12. Nagtegaal ID, van de Velde CJ, van der Worp E, Kapiteijn E, Quirke P, van Krieken JH. Macroscopic evaluation of rectal cancer resection specimen: clinical significance of the pathologist in quality control. J Clin Oncol 2002;20 : 1729–34.
13. Hotta T, Yamaue, H. Laparoscopic surgery for rectal cancer: review of published literature 2000–2009. Surg Today 2011; 41 : 1583–91.
14. Herzog T, Belyaev O, Chromik AM, Weyhe D, Mueller CA, Munding J, Tannapfel, A, Uhl W, and Seelig MH. TME quality in rectal cancer surgery. Eur J Med Res 2010;15 : 292–6.
15. Krane MK, Fichera A. Laparoscopic rectal cancer surgery: where do we stand? World J Gastroenterol 2012;18 : 6747–55.
16. van der Pas MHGM, Haglind E, CVuesta MA, Fürst A, Lacy AM, Hop WCJ, Bonjer HJ. Laparoscopic versus open surgery for rectal cancer (COLOR II): short–term outcomes of a randomised, phase 3 trial. Lancet Oncol 2013;1–9. Published online.
17. Baik SH, Kim NK, Lee KY, Sohn SK, Cho CH, Kim MJ, Kim H, Shinn RK. Factors influencing pathologic results after total mesorectal excision for rectal cancer: analysis of consecutive 100 cases. Ann Surg Oncol 2008;15 : 721–8.
18. Bosch SL, Nagtegaal ID. The Importance of the Pathologist’s Role in Assessment of the Quality of the Mesorectum. Curr Colorectal Cancer Rep 2012;8 : 90–98.
19. Huang MJ, Liang JL, Wang H, Kang L, Deng YH, Wang JP. Laparoscopic-assisted versus open surgery for rectal cancer: a meta-analysis of randomised controlled trials on oncologic adequacy of resection and long-term oncologic outcomes. Int J Colorectal Dis 2011;26 : 415–421.
20. Laurent C,Leblanc F, Wutrich P, Scheffler M, Rullier E. Laparoscopic versus open surgery for rectal cancer: long-term oncologic results. Ann Surg. 2009; 250 : 54–61.
21. Schneider PM, Vallbohmer D, Ploenes Y, Lurje G, Metzger R, Ling,FC, Brabender J, Drebber U, Hoelscher AH. Evaluation of quality indicators following implementation of total mesorectal excision in primarily resected rectal cancer changed future management. Int J Colorectal Dis 2011;26 : 903–9.
22. Kim JC, Yu CS, Lim SB, Kim CW, Kim JH, Kim TW. Abdominoperineal resection and low anterior resection: comparison of long-term oncologic outcome in matched patients with lower rectal cancer. Int J Colorectal Dis 2012;1–9. Published online.
23. Trakarnsanga A, Gonen M, Shia J, Goodman KA, Nash GM, Temple LK, Guillem JG, Paty PB, Garcia-Aguilar J, Weiser MR. What is the Significance of the Circumferential Margin in Locally Advanced Rectal Cancer After Neoadjuvant Chemoradiotherapy? Ann Surg Oncol 2013;1–7. Published online.
24. Asoglu O, Balik, E, Kunduz E, Yamaner S, Akyuz A, Gulluoglu M, Kapran Y, Bugra D. Laparoscopic surgery for rectal cancer: outcomes in 513 patients. World J Surg 2013;37 : 883–9.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2013 Issue 6-
All articles in this issue
- Cirkumferenčný resekčný okraj v modernej liečbe karcinómu rekta
-
Radikalita resekční léčby pro karcinom rekta
Analýza prediktivních faktorů spojených s nekompletní mezorektální excizí -
Karcinom rekta do 10 cm
Srovnání radikality laparoskopické a otevřené operační techniky s ohledem na cirkumferentní resekční okraj a na kompletnost mezorektální excize - Anatomicko-chirurgická studie průběhu interkostobrachiálních nervů (ICBN) v axile při exenteraci I. a II. etáže axily u karcinomu prsu a maligního melanomu
- Reexpanzní edém plíce po drenáži dlouhotrvajícího spontánního pneumotoraxu – kazuistika
- De Garengeotova hernie komplikovaná inkarcerací a gangrenózní apendicitidou
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Reexpanzní edém plíce po drenáži dlouhotrvajícího spontánního pneumotoraxu – kazuistika
- Cirkumferenčný resekčný okraj v modernej liečbe karcinómu rekta
- De Garengeotova hernie komplikovaná inkarcerací a gangrenózní apendicitidou
- Anatomicko-chirurgická studie průběhu interkostobrachiálních nervů (ICBN) v axile při exenteraci I. a II. etáže axily u karcinomu prsu a maligního melanomu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

