-
Medical journals
- Career
Hodnocení prognózy těžké sekundární peritonitidy
Authors: P. Novák; V. Liška; T. Kural; M. Brabec; J. Kulda; V. Třeška
Authors‘ workplace: Chirurgická klinika LF UK a FN v Plzni, přednosta: prof. MUDr. Vladislav Třeška, DrSc.
Published in: Rozhl. Chir., 2011, roč. 90, č. 10, s. 543-548.
Category: Monothematic special - Original
Overview
Úvod:
Sekundární těžká peritonitida je onemocnění s vysokou mortalitou a morbiditou. V posledních 20 letech došlo k výraznému zlepšení výsledků léčby tohoto onemocnění.Cíl studie:
Stanovit statisticky významné rizikové faktory mortality nemocných s těžkou sekundární peritonitidou.Materiál a metodika:
Jedná se o retrospektivní studii souboru nemocných, léčených na naší klinice v období 2005–2010. Soubor zahrnoval 65 pacientů (38 mužů a 27 žen) s průměrným věkem 60,7 let. Celkem 27 pacientů zemřelo (41,5 %). Průměrný věk zemřelých byl 72 let. Průměrná hodnota skóre APACHE II byla 20,77, což odpovídá predikci mortality 41,8 %. Průměrná hodnota SOFA skóre byla 11,87.Výsledky:
Provedená statistická analýza prokázala věk nad 65 let, bronchopneumonii, obezitu, ischemickou chorobu srdeční, umělou plicní ventilaci a oběhovou podporu nad 6 dní jako statisticky signifikantní nezávislé faktory mortality. Pacient starší 65 let měl 8,9x větší riziko úmrtí. V případě prodělání bronchopneumonie bylo toto riziko 4,8x vyšší. Obezita zvyšovala riziko úmrtí 3,1x a ischemická choroba srdeční 2,4x. V případě umělé plicní ventilace delší než 6 dní a oběhové podpory déle než 10 dní se zvyšovalo riziko úmrtí 4,1x respektive 4,3x.Diskuse:
Přínosem pro stanovení prognózy sekundární peritonitidy je užití skórovacích systémů. Bylo také prokázáno, že základní klinická data mohou mít stejný přínos pro predikci prognózy nemocných jako sofistikované skórovací systémy.Závěr:
Provedená retrospektivní studie prokázala věk nad 65 let, bronchopneumonii, obezitu, umělou plicní ventilaci a oběhovou podporu jako statisticky signifikantní nezávislé faktory úmrtí pacienta s těžkou sekundární peritonitidou. Tyto základní klinické faktory korelovaly se skórovacími systémy APACHE II a SOFA.Klíčová slova:
těžká sekundární peritonitida – chirurgická léčba – skórovaní systémy – predikce přežitíStudie byla podpořena granty IGA MZ ČR 10230 a 12025 a projektem Specifického vysokoškolského výzkumu SVV-2011-262806.
ÚVOD
Těžká sekundární peritonitida nadále zůstává, i přes velký pokrok v léčbě, onemocněním, které je zatíženo velkou mortalitou a morbiditou. Léčba těžké intraabdominální infekce tak představuje stále velkou výzvu, jak pro chirurgy, tak pro lékaře zabývající se intenzivní péčí. Mortalita těžké sekundární peritonitidy je uváděna kolem 20–60 % [1, 2, 3]. Tento poměrně velký rozptyl je dán heterogenitou různých souborů a jejich hodnocením. To však nesnižuje závažnost tohoto onemocnění a problematiku jeho léčení, které bývá často komplikované s četnými zvraty v klinickém průběhu.
Léčba onemocnění je v každém případě multidisciplinární. Základní léčbou tohoto onemocnění je léčba chirurgická, v úzké spolupráci s intenzivní péčí a sofistikovanými zobrazovacími technikami a laboratorní diagnostikou. Intenzivní péče zahrnuje léčbu projevů od sepse až po septický šok, problematiku antibiotické léčby většinou multirezistentních infekcí [4, 5, 6], prevenci nebo léčbu multiorgánového selhání a včasnou diagnostiku komplikací. Zobrazovací techniky zajišťují jednak diagnostickou funkci a ve vhodných případech i funkci léčebnou s eradikací infekčního ložiska (např. punkce pod CT nebo USG kontrolou).
Sekundární peritonitida vzniká v důsledku zánětu, porušení integrity gastrointestinálního traktu, urogenitálního traktu či solidních orgánů břišní dutiny a retroperitonea [7] – Tabulka 1. Průběh peritonitidy je závislý na věku nemocného, přidružených komorbiditách a charakteru infekčního agens v dutině břišní. Mortalita a morbidita se výrazně zvyšuje v případě rozvinutí sepse a multiorgánového selhání.
Table 1. Etiologie sekundární peritonitidy Tab. 1. Etiology of secondary peritonitis 
CHIRURGICKÁ LÉČBA
Jedno ze základních chirurgických pravidel zní „ubi pus ibi evacua“, proto úkol chirurgické léčby je jasný – dosáhnout maximálního efektu eradikace infekce z dutiny břišní. Způsoby provedení jsou různé, ale výsledek musí být stejný, a to odstranění infekčního ložiska z břišní dutiny. Chirurgická léčba je založená na třech principech: 1. odstranění zdroje infekce; 2. snížení bakteriální kontaminace peritoneální dutiny; 3. prevence přetrvávající nebo opakující se intraabdominální infekce [8].
Na začátku chirurgické léčby jsou primární operace. Jedná se o operace řešící přímo těžkou peritonitidu nebo o operace, které mohou řešit komplikace předešlých elektivních výkonů. Smyslem primárních operací je odstranění zdroje infekce nekrektomií, resekcí postiženého orgánu, zabránění úniku z gastrointestinálního traktu suturou, derivací střevního obsahu založením stomií. Dalším cílem je redukce bakteriálního obsahu odstraněním nekrotické tkáně, fibrinových hmot, laváží dutiny břišní s odsátím patologických tekutin charakteru žluči, žaludečního, střevního či sterkorálního obsahu.
Primární výkon je urgentní, kdy je nemocný většinou v těžké sepsi nebo i septickém šoku. Požadavek na chirurgický výkon vyplývá z celkového stavu nemocného. Chirurgický výkon by měl být razantní, maximálně efektivní, pro nemocného šetrný a co možná nejméně zatěžující. Toho lze dosáhnout technikou „damage control“ laparotomie. Po stabilizaci stavu se chirurg může rozhodnout pro „second look laparotomii“, plánovanou relaparotomii nebo „on-demand“ relaparotomii.
Technika second look laparotomie
Chirurg se na základě primárního výkonu rozhodne vzhledem k rozsahu a závažnosti infekce v břišní dutině ke kontrole s odstupem 24–48 hod. Na rozdíl od techniky open-abdomen je zde plánovaná pouze jedna revize s definitivním uzavřením břišní stěny. Výhodou této metody je možnost kontroly reziduální infekce, kontroly vitality a dobrého prokrvení orgánů dutiny břišní, odstranění a naředění infekčního agens, menší zátěž pro nemocného, menší ekonomické náklady, možnost prosté sutury laparotomie.
Plánovaná relaparotomie technikou open-abdomen
Indikace reintervencí do břišní dutiny se již rozhoduje při primárním chirurgickém výkonu. Tato metoda spočívá v opakovaných revizích břišní dutiny ve 24 - nebo 48hodinových intervalech. O frekvenci revizí rozhoduje aktuální stav v břišní dutině a ostatní známky rozvinutí septického stavu (laboratorní parametry zánětu) a průkaz retence drénovaného obsahu v břišní dutině při kontrolních zobrazovacích vyšetřeních. V současné době se k dočasným uzávěrům používají různé síťky, zipy atd. Výhodou tohoto systému je šetření aponeurózy břišní stěny, snížení intraabdominálního tlaku a dostatečná drenáž břišní dutiny. Vzhledem k retrakci břišní stěny lze jen výjimečně laparotomii uzavřít prostou suturou, většinou je nutno k definitivnímu uzavření břišní dutiny použít inertní síťky s dobrou kompatibilitou s tkáněmi stěny a břišní dutiny. Nejčastěji na našem pracovišti používáme polypropylénové síťky. V případě nebezpečí poranění útrob touto síťkou používáme vstřebatelné (Vicryl) nebo teflonové síťky, nebo kombinaci vstřebatelné a polypropylénové síťky. V některých případech používáme síťku ke zpevnění prosté sutury břišní stěny. Alternativně se u plánovaných laparotomií může použít systému „vacuum pack“. Součástí dané metody je zajištění podtlaku v ráně a tím stimulace hojivých procesů s daleko rychlejší granulací a zmenšováním rány. Tato metoda dále snižuje riziko vzniku střevních píštělí, kontaminaci břišní dutiny, umožňuje snazší ošetřování, je méně zatěžující pro pacienta a umožňuje uzávěr břišní stěny přímou suturou [9, 10, 11]. Na druhé straně je to metoda stále drahá a tím v našich podmínkách i hůře dostupná.
Výhody plánovaných relaparotomií nebo revizí jsou: 1. účinná eliminace zdroje infekce; 2. snížení koncentrace bakteriální infekce naředěním; 3. účinná eliminace toxinů; 4. možnost přizpůsobit léčbu stavu v břišní dutině; 5. časný záchyt komplikací a možnost časnější léčby; 6. úprava drenáže, zvýšení její efektivity, předcházení komplikací vyplývajících z drenáže [12]. Nevýhodou této techniky je nutnost reoperací u povětšinou kriticky nemocných pacientů, narušení iniciace hojivých procesů v břišní dutině, nebezpečí poranění útrob, nebezpečí peroperačního nebo pooperačního krvácení, dislokace drenáže, atd. Úmrtnost u plánovaných relaparotomií je uváděna v rozmezí od 4.5 % do 54,5 % [2, 12].
„On demand“ relaparotomie
Tento typ relaparotomie se provádí na základě klinického stavu nemocného. Provádí se většinou v bezprostředním pooperačním období, to znamená přibližně do jednoho týdne od primární operace. Důvodem této relaparotomie jsou: a) progrese sepse bez reakce na dosavadní konzervativní léčbu; b) septický šok při vyloučení jiné příčiny; c) abdominální hypertenze, abdominální compartment syndrom; d) intraabdominální krvácení; e) patologický odvod z drénů při dehiscence anastomóz nebo perforaci viscerálního orgánu; f) dehiscence laparotomie; e) intraabdominální absces; g) ischemie nebo nekróza viscerálního orgánu.
Výhodou tohoto postupu je snížení počtu relaparotomií a tím snížení možností komplikací plynoucích z opakovaných revizí břišní dutiny. Hlavní a poměrně zásadní nevýhodou je odhadnutí správného načasování této relaparotomie, které zvyšuje riziko způsobené pozdní revizí břišní dutiny a tím zhoršení celkového stavu nemocného s progresí septického šoku a multiorgánovým selháním.
V některých indikacích se u těžkých peritonitid může zavést kontinuální peritoneální laváž. Studie neprokázaly přínos této metody u těžkých sterkorálních peritonitid, ale mohou se s výhodou použít u nekrotizující pankreatitidy [13, 14].
Table 2. Příčiny sekundární peritonitidy v našem souboru Tab. 2. Causes of secondary peritonitis in our cohort 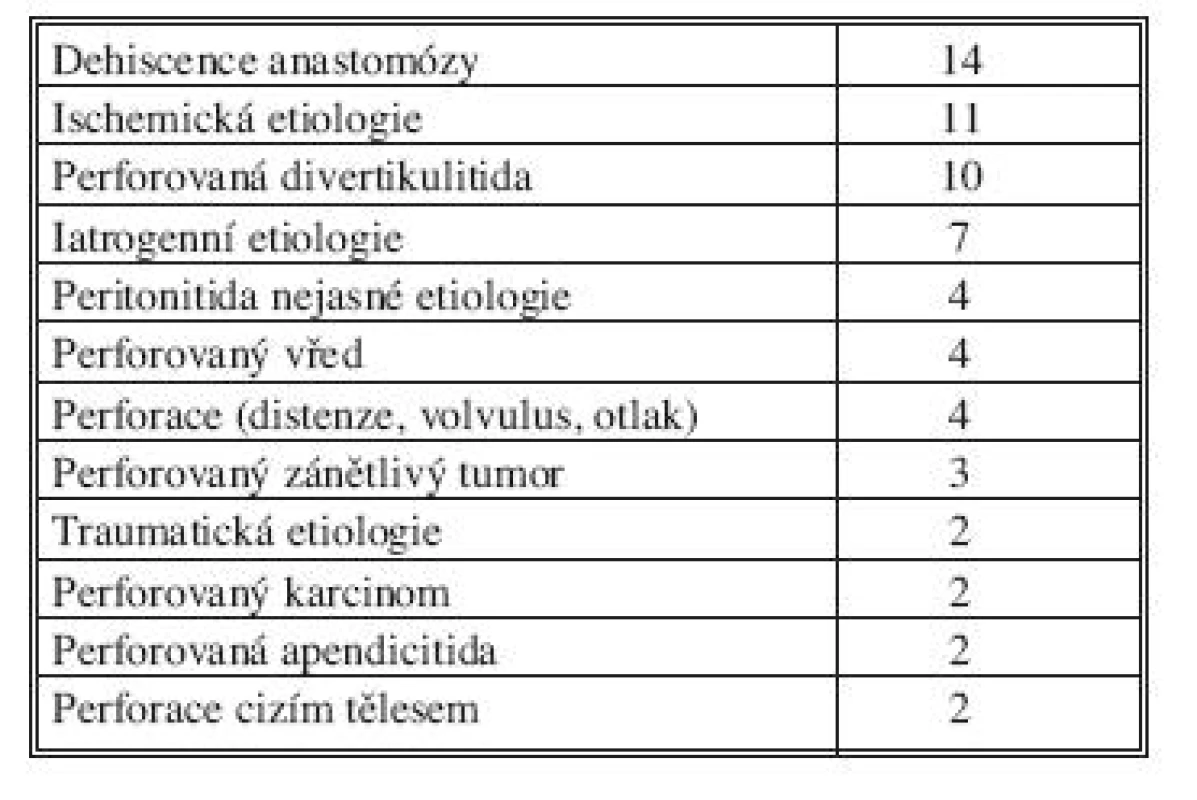
Table 3. Typy primárních operací v našem souboru Tab. 3. Types of primary operations in our cohort 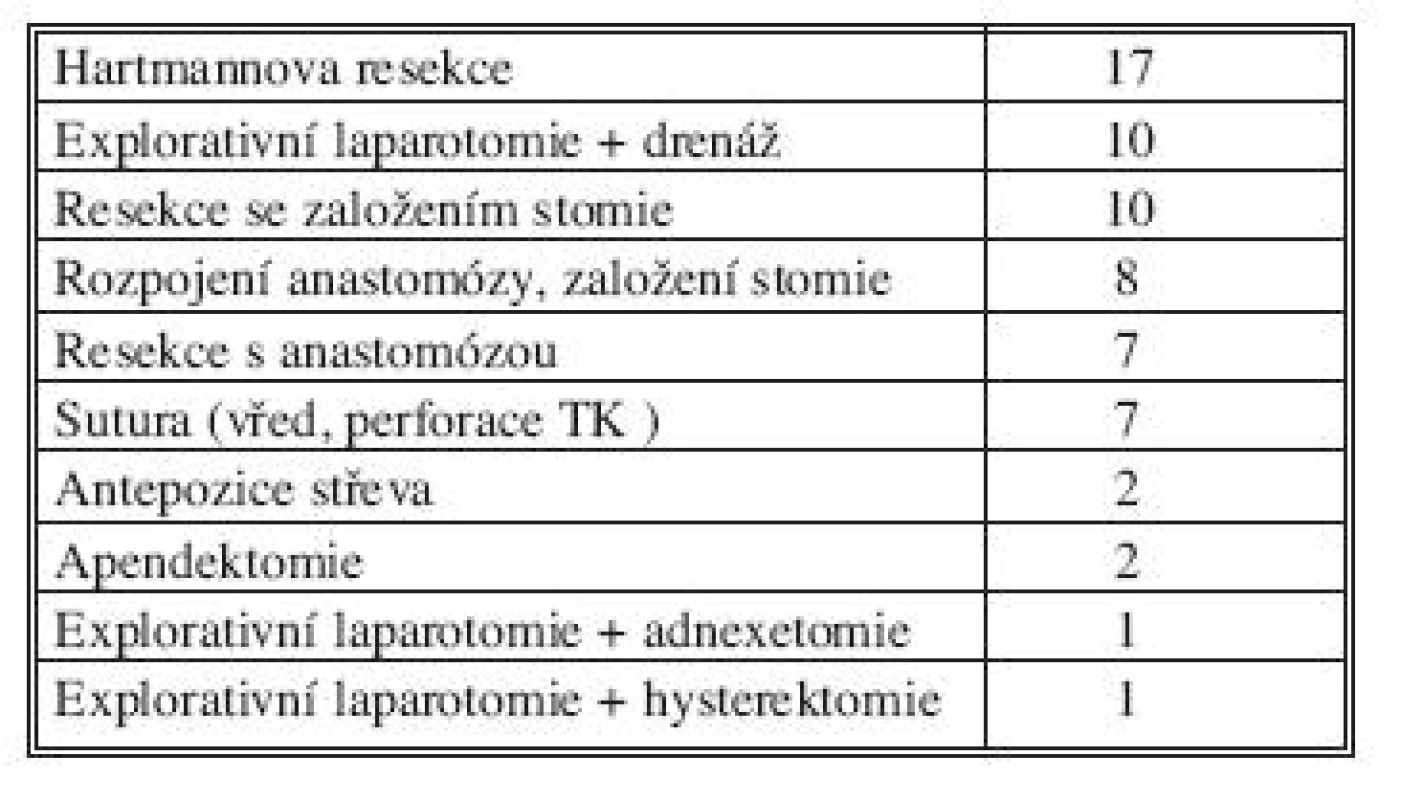
MATERIÁL A METODA
Do retrospektivní studie byli zařazeni nemocní léčení na chirurgické klinice FN Plzeň v letech 2005–2010. Tento soubor zahrnoval 65 nemocných, 37 mužů a 28 žen. Průměrný věk byl 60,7 let (21–83 let). Pro zařazení do souboru musel pacient splňovat určitá kritéria. Podmínkami byla současně těžká sepse, difuzní peritonitida a opakovaná chirurgická intervence. Z důvodu odlišné a ve většině případů velmi specifické léčby jsme do našeho souboru nezařadili nemocné, kteří byli operováni pro těžkou nekrotizující pankreatitidu, kdy nedochází k porušení integrity gastrointestinálního traktu. Celková průměrná délka hospitalizace byla 34 dní, průměrná délka pobytu na JIP byla 25 dní. Délka umělé plicní ventilace (UPV) byla v průměru 12 dní v rozmezí 0–65 dní a průměrná doba katecholaminové oběhové podpory byla 9 dní, rozmezí 2–60 dní. Zemřelo 27 pacientů (41,5 %). Průměrný věk zemřelých byl 72 let a z toho 67 % bylo starších 70 let. V tabulce 2 jsou uvedené příčiny peritonitidy v našem souboru. Nejčastější příčinou byla dehiscence anastomózy, dále peritonitida způsobena gangrénou střeva ischemické etiologie a velmi častou příčinou byla ještě perforovaná divertikulitida. Typy a počty provedených primárních operací jsou uvedeny v tabulce 3. Nejčastějším výkonem byla Hartmannova resekce, další početnou skupinou byly výkony se založením stomií nebo jen explorativní laparotomie s drenáží. V 58 případech jsme následně použili techniku „open abdomen“ a v 7 případech „second look“ operaci. V grafu 1 jsou nemocní zařazeni podle skorovacího systému APACHE II (Acute Physiology And Chronic Health Evaluation).
Graph 1. Distribuce pacientů v závislosti na skórovacím systému APACHE II Graph 1. Distribution of patients in relation to scoring system APACHE II 
Nejpočetnější skupinou byli nemocní, kteří měli 11 až 20 bodů, avšak nadpoloviční většina měla počet bodů nad 20, což znamená predikci mortality nad 35,5 %.Ve skupině s předpokladem úmrtí 70,3 % bylo 14 pacientů. Průměrná hodnota skóre APACHE II byla 20,77, což odpovídá predikci mortality 41,8 %.
Zkoumali jsme také vztah skupiny zemřelých pacientů k vedlejším diagnózám a komplikacím. Mezi vybrané vedlejší diagnózy jsme zařadili ICHS (ischemickou chorobou srdeční), DM (diabetes mellitus), CHRI (chronická renální insuficienci), obezitu (body mass index nad 30), CHOCHBP (chronickou obstrukční chorobu bronchopulmonální) nebo bronchopneumonii. Dále jsme sledovali vztah této skupiny k počtu a časovému intervalu opakovaných převazů. Pacienty jsme obodovali skórovacími systémy APACHE II a SOFA (Sequential Organ Failure Assessment score) v den přijetí na JIP a dále po 48 hodinách a sledovali jsme, zda dochází po 48 hodinách k nějakým významným změnám v bodovém ohodnocení a zda výsledky naší léčby odpovídají predikci mortality.
Statistická analýza byla zpracována pomocí SW Statistica 9.0. Jako základní statistické deskriptivní ukazatele byly v rámci zkoumaných skupin počítány průměr, medián, směrodatná odchylka, rozptyl, minimum, maximum, kvartily, frekvence a další vybrané statistiky.
Analýza přežití byla zpracována pomocí Kaplanových–Maierových křivek přežití a Coxova regresního modelu. Délka sledování nemocných byla pevně stanovena na 90 dní od provedené operace (poslední úmrtí v souvislosti s těžkou sekundární peritonitidou bylo zaznamenáno 65 dní po operaci). U spojitých proměnných bylo testováno několik vhodných cut off a za „optimální cut off“ byla prohlášena taková, u které byla v Coxově regresním modelu nalezena nejvyšší statistická signifikance. Rozdíly v přežití mezi zkoumanými skupinami byly testovány pomocí Log-rank testu.
VÝSLEDKY
Provedená statistická analýza prokázala věk nad 65 let, bronchopneumonii, obezitu, umělou plicní ventilaci trvající více než 6 dní a oběhovou podporu trvající více než 10 dní jako statisticky signifikantní nezávislé faktory úmrtí pacienta. Pacient starší 65 let měl 8,9x větší riziko úmrtí. V případě bronchopneumonie bylo toto riziko 4,8x vyšší. Dalším významným negativním faktorem byla obezita a ICHS. Obezita zvyšovala riziko úmrtí 3,1x a ICHS 2,4x. Dále jsme sledovali závislost délky UPV a nutnosti oběhové podpory na vyšší úmrtnosti. V případě UPV a oběhové podpory se zvyšovalo riziko úmrtí 4,1x nebo 4,3x, a to při stanoveném ideálním cut off 6 dní, respektive 10 dní (grafy 2–4). Statistickou analýzou jsme prokázali, že pacienti s vyšším bodovým ohodnocením dle skórovacího systému APACHE II měli vyšší úmrtnost (Graf 5). Nemocní s počtem bodů nad 30 měli 29x větší pravděpodobnost úmrtí. Podobné výsledky byly u skórovacího systému SOFA (Graf 6). I u tohoto systému statisticky platilo, že čím vyšší počet bodů, tím větší pravděpodobnost úmrtí. Pacienti s hodnotou SOFA skóre nad 14 měli 9,8x vyšší pravděpodobnost úmrtí. Statisticky nevýznamný byl bodový nárůst těchto skórovacích systémů po 48 hodinách.
Graph 2. Věk jako rizikový faktor úmrtí, cut off 65 let Graph 2. Age as risk factor of death, cut off 65 years 
Graph 3. Bronchopneumonie jako rizikový faktor úmrtí Graph 3. Bronchopneumonia as risk factor of death 
Graph 4. Obezita jako rizikový faktor úmrtí Graph 4. Obesity as risk factor of death 
Graph 5. Vztah distribuce bodů APACHE II v rámci souboru pacientů, kteří zemřeli (1) nebo přežili (0) Graph 5. Relation of distribution of APACHEII score between Gross of patients that died (1) or survived (0) 
Graph 6. Vztah distribuce bodů SOFA v rámci souboru pacientů, kteří zemřeli (1) nebo přežili (0) Graph 6. Relation of distribution of SOFA score between Gross of patients that died (1) or survived (0) 
Provedená statistická analýza neprokázala jako významné faktory pro přežití pacientů způsoby chirurgické léčby a způsoby definitivního uzávěru břišní dutiny. Na přežití nemocných neměl vliv počet operačích převazů a jejich časové intervaly. Stejně tak nebyl zjištěn statisticky významný rozdíl mezi „second look a open abdomen“ technikou. Způsob uzávěru stěny břišní nebyl statisticky významný z hlediska přežití a délky hospitalizace.
Graph 7. Umělá plicní ventilace jako rizikový faktor úmrtí (cut off 6 dní) Graph 7. Artificial pulmonary ventilation as risk factor of death (cut off 6 days) 
Graph 8. Oběhová podpora jako rizikový faktor úmrtí (cut off 10 dní) Graph 8. Circulatory support as risk factor of death (cut of 10 days) 
DISKUSE
Jak jsme již v úvodu článku uvedli, je problematika peritonitid složitá a existuje řada studií zabývající se tímto tématem. Léčba peritonitid se vyvíjí a výsledky se zlepšují s ohledem na rozvoj technických možností chirurgie a intenzivní medicíny. Dalším důvodem je standardizace intenzivní péče chirurgických postupů. Možnosti chirurgické léčby již byly uvedeny. Některá pracoviště preferují „on demand“ techniku, a to z důvodů srovnatelných výsledků při menších nákladech na léčbu [1, 3, 15, 16, 17]. Jiní autoři uvádějí přínos plánovaných revizí před revizemi podle stavu nemocného. Uvádí zvýšení úmrtnosti při odkladu revize o 24 hodin [2, 13]. Na našem pracovišti se přikláníme spíše k opatrnějšímu přístupu při řešení těžkých peritonitid. Preferujeme techniky „open abdomen nebo second look“ operace. Tento přístup preferujeme i s vědomím obvykle větších finančních nákladů, které vyplývají z delší doby pobytu na JIP, opakovaných převazů na operačním sále, složitějších transportů obvykle kriticky nemocných, atd. Dalším a neméně závažným problémem, který spíše hovoří pro „on demand“ techniky, jsou různé komplikace, ke kterým může dojít z důvodu opakovaných převazů. I přesto si myslíme, že nebezpečí rozvinutí ireverzibilní sepse při odložené revizi je více nebezpečné, než náš chirurgický přístup opakovaných revizí. Souhlasíme s názorem, že je lepší zbytečná revize, než „propásnutí“ správného okamžiku odložené relaparotomie. Výsledky našeho souboru nám dávají za pravdu. V literatuře je udávaná letalita mezi 20 až 60 %. V našem souboru jsme měli letalitu 41,5 %, která odpovídá predikci APACHE II.
Statistickým rozborem našeho souboru jsme prokázali významně negativní prognostické faktory související s úmrtím. K těmto faktorům patřil vyšší věk nad 65 let, bronchopneumonie, obezita, oběhová podpora nad 10 dní a ventilační podpora delší než 6 dní. Používané skórovací systémy většinou správně předpovídaly průběh onemocnění a lze je použít ke kontrole výsledků naší léčby. Překvapivě nám nevyšel předpoklad, že čím vyšší je počet převazů, tím vyšší je pravděpodobnost větší pokročilosti difuzní peritonitidy a tím i samozřejmě větší pravděpodobnosti úmrtí. Tento předpoklad se nepodařilo statisticky potvrdit. Neprokázali jsme ani statisticky významný rozdíl mezi nemocnými, kteří byli léčeni laparostomií nebo „second look“ technikou. V souvislosti s opakovanými převazy laparostomií jsme zaznamenali 7 komplikací, což odpovídá přibližně 12 % ze souboru nemocných léčených touto technikou. Mezi komplikace patřilo krvácení do dutiny břišní, poranění tenké kličky, střevní píštěl. Komplikace jsme řešili splenektomií, tamponádou dutiny břišní, resekcí tenké kličky. Ve dvou případech došlo při konzervativním postupu ke zhojení střevní píštěle. Statisticky tyto komplikace nezvýšily riziko úmrtí.
ZÁVĚR
Diskuze o chirurgickém přístupu u těžkých peritonitid je stále otevřená a záleží na zkušenostech jednotlivých pracovišť s touto problematikou. Autoři touto studií prokázali, že onemocnění srdce, obezita, bronchopneumonie, umělá plicní ventilace a oběhová podpora výrazně zvyšují mortalitu. Z hlediska prognózy tohoto onemocnění se prokázal přínos skórovacích systémů (APACHE II a SOFA) rovnocenný s prognostickými faktory. Podobný význam mohou mít i základní klinická data, která mohou mít stejný přínos pro predikci prognózy nemocných.
MUDr. Petr Novák
Hromnice 204
330 11 p. Třemošná
e-mail: novakp@fnplzen.cz
Sources
1. Opmeer, B. C., Boer, K. R., van Rulet, O., Reitsma, J. B., et al. Costs of relaparotomy on-demand versus planned relaparotomy in patiens with severe peritonitis: an economic evaluation within a randomized controlled trial. Critical Care, 2010, 14: R97.
2. Koperna, T., Schulz, F. Relaparotomy in peritonitis: Prognosis and treatment of patiens with persisting intraabdominal infection. World J. Surg., 2000, 24, 32–37.
3. Lamme, B., Boermeerester, A., Reitsma, B., Wahler, W., et al. Meta-analysis of relaparotomy for secondary peritonitis. British Journal of Surgery, 2002, 89, 1516–1524.
4. Herzog, T., Chromik, A. M., Uhl, W. Treatment of complicated intra-abdominal infections in the era of multi-drug resistant bakteria. Eur. J. Med. Res., 2010, Nov 30, 15(12): 525–532.
5. Vyhnánek, F. Antimikrobiální léčba u komplikované nitrobřišní infekce – současný stav. Rozhl. Chir., 2009, roč. 88, č. 4, s. 206–213.
6. Pieracci, F. M., Barie, P. S. Intra-abdominal infections. Curr. Opin. Crit. Care, 2007, Aug. 13(4), 440–449.
7. Vyhnánek, F. Urgentní nitrobřišní operace v sepsi. Medical Tribune, 20/2008.
8. Robledo, F. A., Luque-de-León, E., Suárez, R., Sánchez, P., et al. Open versus closed management of the abdomen in the surgical treatmant of severe secondary peritonitis: randomized clinical trial. Surg. Infect, 2007, Feb, 8(1): 63–72.
9. Oetting, P., Rau, B., Schlag, P. M. Abdominal vakuum device with open abdomen. Chirurg, 2006 Jul: 77(7): 586, 588–593.
10. Fieger, A. J., Schwatlo, F., Mandel, D. F., Schenk, M., Hemminger, F., et al. Abdominal vakuum therapy for the open abdomen – a retrospective analysis of 82 consecutive patiens. Zentralbl. Chir., 2011 Feb: 136(1): 56–60, Roub 2011 Feb 18.
11: Caro, A., Olona, C., Jiménez, A., Vadillo, J., Feliu, F., Vicente, V. Treatment of the open abdomen with topival negative pressure therapy: a retrospective study of 46 cases
12. Ordoňez, C. A., Puyana, J. C. Management of peritonitis in the critically ill patient. Surg. Clin. North Am., 2006 Dec: 86(6): 1323–1349.
13. van Goor, H. Interventional management of abdominal sepsis: when and how. Langenbeck‘s Arch. Surg., (2002) 387 : 191–200.
14. Beger, H. G., Buechler, M., Bittner, R., et al. Necrosectomy and postoperative local lavage in necrotizing pankreatitis Br. J. Surg., 1988, 75 : 207–212.
15. Oddeke, R., Mahler, C. W., Boer, K. B., Reuland, E. A., at al. Comparison of on demand vs planned relaparotomy strategy in patiens with severe peritonitis. Jama, Aug 22/29, 2007, Vol. 298, No. 8.
16. Schein, M. Surgical management of intra-abdominal infection: is there any evidence? Langenbeck‘s Arch. Surg., (2002) 387 : 1–7.
17. Mandell, K., Arbabi, S. Re-laparotomy for severe intra-abdominal infections Surg. Infect, 2010 Jun: 11(3): 307–310.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2011 Issue 10-
All articles in this issue
- Hodnocení prognózy těžké sekundární peritonitidy
- Krvácanie do hrubého čreva spôsobené ruptúrou pseudoaneuryzmy arterie lienalis komplikujúcej pankreatickú pseudocystu
- Traumatická atlantoaxiálna rotačná fixácia u dieťaťa
- Pozdní chirurgická konverze po endovaskulární léčbě aneuryzmatu břišní aorty
- Ruptúra izolovanej aneuryzmy a. iliaca communis u vysoko rizikového pacienta – kazuistika
- Adenomyomatóza žlučníku
- Klinické výsledky operačního řešení acromioclaviculární luxace se suturou a bez sutury vazů
- Leiomyosarkom stěny dolní duté žíly (kazuistika)
- Akutní apendicitis – přehled současných poznatků
- Ojedinělý případ dlouhodobé průchodnosti axillo-bipopliteálního bypassu – kazuistika
- Porovnání mikčních, sexuálních a defekačních poruch u žen v aktivním věku po zlomeninách pánve typu B a C
- Chirurgické řešení komplikací divertikulózy jejuna
- Recidivujúce infekcie močových ciest ako jediný príznak cudzieho telesa gatrointestinálneho traktu pri divertikulóze
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Adenomyomatóza žlučníku
- Akutní apendicitis – přehled současných poznatků
- Klinické výsledky operačního řešení acromioclaviculární luxace se suturou a bez sutury vazů
- Chirurgické řešení komplikací divertikulózy jejuna
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

