-
Medical journals
- Career
Kvalita života pacientov po resekčných výkonoch pre chronickú pankreatitídu
Authors: J. Kaťuchová; J. Bober; P. Závacký; P. Harbuľák; M. Stančáková
Authors‘ workplace: I. chirurgická klinika LF UPJŠ a FNLP Košice, Slovenská republika, prednosta: prof. MUDr. J. Bober, CSc.
Published in: Rozhl. Chir., 2008, roč. 87, č. 4, s. 207-212.
Category: Monothematic special - Original
Overview
Úvod:
Chirurgická liečba chronickej pankreatitídy je indikovaná zvyčajne u pacientov s neutíchajúcou bolesťou, prítomnými komplikáciami ochorenia a podozrením na malignitu. Resekcie pankreasu pri ťažkej forme chronickej pankreatitídy sú bezpečnou metódou liečby s dobrými pooperačnými výsledkami.Materiál a metódy:
Na I. chirurgickej klinike LF UPJŠ a FNLP v Košiciach bol v období od 1. 1. 1996 do 31. 12. 2005 vykonaný resekčný výkon pankreasu pre chronickú pankreatitídu u 65 pacientov. Po operácii sú pacienti pravidelne sledovaný v hepatopankreatobiliárnej poradni, prvá kontrola po 30 dňoch od operácie a ďalšie v polročných intervaloch. U pacientov bola sledovaná kvalita života po resekčnom výkone pankreasu, nutnosť užívanie analgetík, schopnosť opakovane sa zaradiť do zamenstnania, opakované hospitalizácie, stupeň závažnosti diabetes mellitus, nárast telesnej hmotnosti a BMI.Výsledky:
Vyhodnotení boli 44 pacienti, piati pacienti umreli a šestnásť pacientov sa napriek opakovaným predvolaniam na pravidelné kontroly do poradne nedostavili. U pacientov bol zaznamenaný ústup bolestí v 93 %, nárast BMI v 80 %, schopnosť opakovane sa zaradiť do zamestnania u 77 %. Pacientov bez nutnosti užívania analgetík bolo 61 % a bez opakovanej hospitalizácie 91 %.Záver:
U väčšiny pacientov s chronickou pankreatitídou po resekčnom výkone dochádza k ústupu ťažkostí, ako aj komplikácií spojených s rehospitalizáciou a nutnosťou operácie, pacienti sú schopní vrátiť sa k pôvodnému zamestnaniu. Klesá potreba užívania analgetík, stúpa telesná hmotnosť a BMI.Kľúčové slová:
chronická pankreatitída – resekcia pankreasu – kvalita života pacientovÚVOD
Chronická pankreatitída sa definuje ako chronická ireverzibilná deštrukcia exokrinného a endokrinného tkaniva pankreasu [9].
Liečba chronickej pankreatídy je spočiatku konzervatívna, pri jej neúspechu a pri pridružených komplikáciách je nutná liečba chirurgická. Ku konzervatívnej liečbe patrí predovšetkým substitúcia exokrinnej funkcie pankreasu prípravkami pankreatických enzýmov, tak isto ako aj substitúcia vitamínov rozpustných v tukoch A,D,E,K. Liečba zameraná na tlmenie bolestí spočíva v podávaní analgetík, spasmolytík, prípadne perkutánna alkoholizácia celiakálneho plexu. Pacienti musia dodržiavať šetriacu diétu s obmedzením tukov, kofeínu a strukovín. V prípade poškodenia endokrinnej funkcie pankreasu (porucha glukózovej tolerancie alebo diabetus mellitus) liečba zahŕňa perorálne antidiabetiká alebo inzulín [5, 16].
Chirurgická liečba chronickej pankreatitídy je indikovaná najmä pre výrazný algický syndróm, podozrení na malignitu, prítomné komplikácie ako sú pseudocysta, obštrukčný ikterus, stenóza duodena alebo kolónu, segmentálna portálna hypertenzia, prípadne nevyhnutná sanácia žlčových ciest [1, 3, 5].
Duodenopankreatektómia je bezpečnou metódou liečby u pacientov s chronickou pankreatitídou, poskytuje im ústup bolestí a lepšiu kvalitu života [2]. V špecializovaných centrách klesá mortalita klesá pod 5 %, avšak morbidita pretrváva okolo 20–70 % [4].
PACIENTI A METÓDY
Na I. chirurgickej klinike LF UPJŠ a FNLP v Košiciach bola vykonaná retrospektívna štúdia resekčných výkonov pankreasu pre chronickú pankreatitídu, sledovaných od 1. 1. 1996 do 31. 12. 2005.
V sledovanom súbore bolo 65 pacientov, 59 mužov a 6 žien. Priemerný vek pacientov bol 45 rokov, najmladší pacient mal 17 rokov a najstarší 78.
Pacienti po resekcii pankreasu pre chronickú pankreati-tídu boli pravidelne sledovaný v hepatopankreatobiliárnej poradni I. chirurgickej kliniky UPJŠ a FNLP, prvá kontrola bola vykonaná tridsať dní po operácii, ďalšie v polročných intervaloch. Z dlhodobého hľadiska bola sledovaná kvalita života pacientov, ústup bolestí, nutnosť užívania analgetík, schopnosť opakovane sa zaradiť do pracovného pomeru, stupeň závažnosti diabetes mellitus, nárast telesnej hmotnosti a BMI.
Na porovnanie výskytu sledovaného znaku medzi skupinami bol použitý chí kvadrát test, resp, Fisherov exaktný test. U všetkých testov sme za hladinu štatistickej významnosti zvolili p = 0,05.
VÝSLEDKY
V sledovanom súbore bolo 65 pacientov, 59 mužov a 6 žien. Priemerný vek pacientov bol 45 rokov, najmladší pacient mal 17 rokov a najstarší 78.
Pacienti s chronickou pankreatitídou boli indikovaní k operácii najčastejšie pre bolesti alebo podozrenie na malignitu. U niektorých chorých boli prítomné viaceré dôvody operačnej liečby ako stenóza ductus choledochus a duodena alebo pseudocysta a súčasne pseudoaneuryzma okolitých ciev. Prehľad indikácií k operácii pre chronickú pankreatitídu sú v tabuľke 1.
Table 1. Indikácia pacientov k resekčnému výkonu pankreasu Tab. 1. Indications in patients with chronic pancreatitis undergoing pancreatic resection 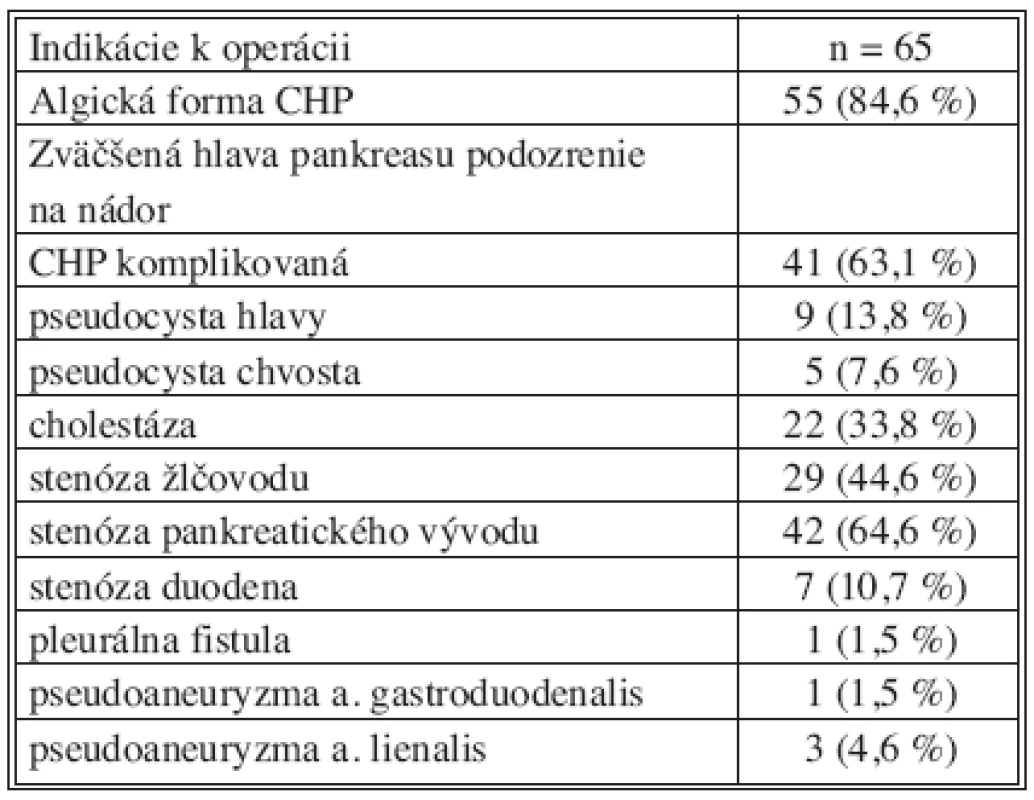
V sledovanom súbore boli zahnutí len pacienti s histologický dokázanou chronickou pankreatitídou. V prípade, ak bol dokázaný nádor pankreasu, boli pacienti zo súboru vylúčení. Celkovo bolo v sledovanom období 1996-2005 operovaných 113 pacientov so zväčšenou hlavou pankreasu a vysloveným podozrením na nádor. Nepotvrdený nádor a teda dokázaná chronická pankreatitída bola u 41 pacientov, nádor bol potvrdený u 72 pacientov. Pričom z týchto 72 pacientov s nádorom pankreasu bola u 28 pacientov dokázaná histologický aj chronická pankreatitída v okolitom tkanive pankreasu. V prípade dokázaného nádoru bola u pacientov vykonaná resekcia pankreasu a ďalej boli liečení v spolupráci s onkológom.
Table 2. Prehľad vykonaných resekčných výkonov pre chronickú pankreatitídu Tab. 2. Surgical procedures performed in patients with chronic pancreatitis undergoing pancreatic resection 
V sledovanom súbore pacientov s chronickou pankreatitídou bola vykonaná duodenohemipankreatektómia u 45 pacientov, pričom jej modifikácia Child-Stulhofer a rekonštrukcia pankreatojejunoanastomózy u 26 pacientov a modifikácia Waugh-Clagett s rekonštrukciou pankreatogastroanastomózy u 19 pacientov. Pylorus resp. duodenum záchovné resekcie pankreasu boli vykonané 14 krát, pylorus záchovná duodenopankreatektómia modifikácia Traverso-Longmire u 6 pacientov, predná resekcia hlavy pankreasu s pankreatojejunoanastomózou podľa Freya u 2 pacientov a duodenum záchovná resekcia hlavy pankreasu podľa Begera u 6 pacientov. Distálna (ľavostranná) resekcia pankreasu bola vykonaná u 6 pacientov.
V sledovanom súbore bolo zaznamenaná morbidita 36,7 % a perioperačná mortalita predstavovala 4,6 %. Pankreatická fistula bola zaznamenaná u štyroch pacientov 6,1 %, spomalené vyprázdňovanie žalúdka u štyroch pacientov 6,1 %, absces v brušnej dutine bol popísaný u piatich pacientov 7,7 %. U jedného pacienta bolo zistené krvácanie do brušnej dutiny 1,5 %, taktiež ako u jedného 1,5 % bola zaznamenaná trombóza vena porta. Celkovo komplikácie špecifické pre resekciu pankreasu boli u 15 pacientov 23 %. Komplikácie nie špecifické pre resekčné výkony pankreasu boli u deviatich pacientov, 13 %.
Pacienti s chronickou pankreatitídou po resekčnom výkone pankreasu boli sledovaní v odbornej hepatopankreatobiliárnej poradni. Pravidelné kontroly boli vykonávané v polročných intervaloch. Z celkového počtu operovaných 65 pacientov bolo dlhodobé sledovaných 44 pacientov. Celkovo v súbore umrelo päť pacientov, traja pacienti exitovali bezprostredne po operačnom výkone, jeden pacient umrel po ôsmych mesiacoch v dôsledku komplikácie vredu v odvodnej kľučke gastrojejunoanastomózy, jeden pacient umrel pre komplikácie akútnej pankreatitídy, v ponechanom zvyšku pankreasu, vzniknutej 9 mesiacov po pôvodnej operácii. Zo súboru bolo vyradených 16 pacientov, ktorí sa na pravidelné kontroly nedostavili, napriek opakovaným predvolaniam.
Table 3. Sledovanie ústupu bolestí po operačnom výkone Tab. 3. Monitoring of relieving pain after operation 
Table 4. Sledovanie užívania analgetík po operácii Tab. 4. Monitoring of using of analgetics after operation 
Table 5. Sledovanie rehospitalizácie po operácii (resekcii pankreasu) pre chroncickú pankreatitídu Tab. 5. Monitoring of readmissions after operation (pancreatic resection) for patients with chronic pancreatitis 
Table 6. Sledovanie schopnosti po operácii zaradiť sa do pracovného pomeru Tab. 6. Monitoring of working possibility for patients after operation 
Table 7. Pooperačné užívanie alkoholu Tab. 7. Use of alcohol after operation 
Kvalitu života pacientov po resekčnom výkone pankreasu pre chronickú pankreatitídu bolo možné sledovať u 44 pacientov. Sledovali sme ústup bolestí, nutnosť rehospitalizácie, schopnosť opakovane sa zaradiť do pracovného pomeru, nutnosť užívania analgetík, vznik cukrovky, resp. zhoršenie curkovky (nutná zmena liečby z per orálnych antidiabetík na inzulín).
Po operácii bolo nutné v neskoršom období hospitalizovať štyroch pacientov. U prvého pacienta vznikla výrazná portálna hypertenzia s prejavmi enterorágie. Príčinou bola trombóza a stenóza portálnej a hornej mesenterickej vény, stav bol riešený trombektómiou a parciálnou resekciou oboch vén s náhradou pomocou protézy. Ide o pacienta, ktorý bol už v detskom veku operovaný pre prítomnú stenózu ductus pancreaticus maior, pancreas divisum a následným vznikom pseudocysty pankreasu. Táto bola pôvodne riešená pseudocysto-gastroanastomózou. Neskôr došlo k vzniku chronickej pankreatitídy s maximom zmien v oblasti hlavy pankreasu. Stav bol riešený na našej klinike vo veku pacienta 17 rokov, pričom bola vykonaná duodenum šetriaca resekcia hlavy pankreasu podľa Begera. Štyri roky od operácie došlo k rozvoju výraznej portálnej hypertenzie s prejavmi krvácania do GIT-u (opakované enterorágie a melény). U pacienta bola vykonaná splenorenálna anastomóza, po niekoľkých mesiacoch došlo opakovane k prejavom krvácania do GIT. Zobrazovacími metódami bola zistená stenóza a trombóza v oblasti vena porta a vena mesenterica superior, spôsobená ťažkým fibrotickým zápalovým procesom v ich okolí. Počas operácie bola vykonaná trombektómia a resekcia týchto stenotických úsekov vén a náhrada s protézou. V ďalšom sledovanom odbobí je pacient stabilizovaný, bez prejavov krvácania do GIT.
Druhý pacient bol hospitalizovaný pre ileózny stav, príčinou ktorého boli pooperačné zrasty. U tretieho pacienta vznikol vred v anastomóze odvodnej kľučky. U štvrtého pacienta bola diagnostikovaná akútna exacerbácia pankreatitídy v ponechanom tkanive pankreasu.
V súbore pacientov bolo sledované užívanie alkoholu. Dvaja pacienti priznali užívanie alkoholu pravidelne, dvadsiatidvaja udali príležitostné užívanie alkoholu. Dvadsiati pacienti užívanie alkoholu neudali.
Sledovali sme vzájomný vzťah medzi užívaním alkoholu a nutnosťou užívania analgetík, vzťah medzi užívaním alkoholu a schopnosťou opakovane sa zaradiť do pracovného pomeru, nezaznamenali sme štatisticky významné výsledky.
U pacientov po operácii sme zaznamenali vo väčšine prípadov nárast telesnej hmotnosti a BMI, 35 pacientov malo nárast BMI, bez zmeny boli 4 pacienti a v 5 prípadoch sme zaznamenali pokles BMI.
U 12 pacientov sme zaznamenali prítomnosť diabetus mellitus pred operáciou, pooperačné bol zaznamenaný novodiagnostikovaný diabetes u dvoch pacientov, u dvoch ďalších došlo k zmene liečby z perorálnych antidiabetík na liečbu inzulínom.
Pacientov, ktorým bol vykonaný resekčný výkon v oblasti hlavy pankreasu, sme rozdelili na skupinu pacientov s radikálnym výkonom a šetriacim výkonom (duodenum resp. pylorus šetriaci výkon). K radikálnym výkonom sme zaradili pacientov s vykonanou duodenohemipankreatektómiou, či už pankreatická anastomóza bola rekonštruovaná na spôsob pankreatojejunoanastomózy alebo pankreatogastroanastomózy. V skupine pacientov s vykonaným šetriacim výkonom sme zaradili pacientov, ktorým bola vykonaná duodenum alebo pylorus záchovná resekcia pankreasu a pacietom s operáciou podľa Freya. Pacienti s distálnou (ľavostrannou) hemipankreatektómiou neboli do tohto porovnávania zahrnutí. Opäť sme boli nútení celkový počet pacientov znížiť o skupinu, ktorá nenavštevovala hepatopankreatobiliárnu poradňu, teda sme nemohli vyhodnotiť ich dlhodobé pooperačné výsledky.
Duodenum záchovný výkon podľa Begera a predná resekcia hlavy pankreasu s pozdĺžnou pankreatojejunoanastomózou podľa Freya boli v sledovanom súbore zastúpené v menšom množstve. V literatúre sa popisujú lepšie pooperačné výsledky u pacientov s chronickou pankreatitídou práve u duodenum záchovných výkonoch. V súčasnosti tieto výkony vykonávame vo väčšom počte aj na našom pracovisku. V prípade podozrenia na nádor volíme pylorus záchovnú duodenopankreatektómiu, resp. ak je oblasť pyloru poškodená predchádzajúcimi ochoreniami (napr. vredovou chorobou), klasickú Whipplovu operáciu.
Table 8. Sledovanie BMI po resekčnom výkone na pankrease pre chronickú pankreatitídu Tab. 8. Monitoring of BMI after pancreatic resection for patients with chronic pancreatitis 
Table 9. Sledovanie DM v pooperačnom období, stav pri kontrole po 1 roku od operácie Tab. 9. DM monitoring one year after operattion 
Table 10. Pacienti s resekčným výkonom pankreasu sledovaný po roku od operačného výkonu Tab. 10. Monitoring of patients one year after pancreatic resection 
Table 11. Pooperačné sledovanie pacientov po resekčnom výkone Tab. 11. Postoperative observation patients after pancreatic resection 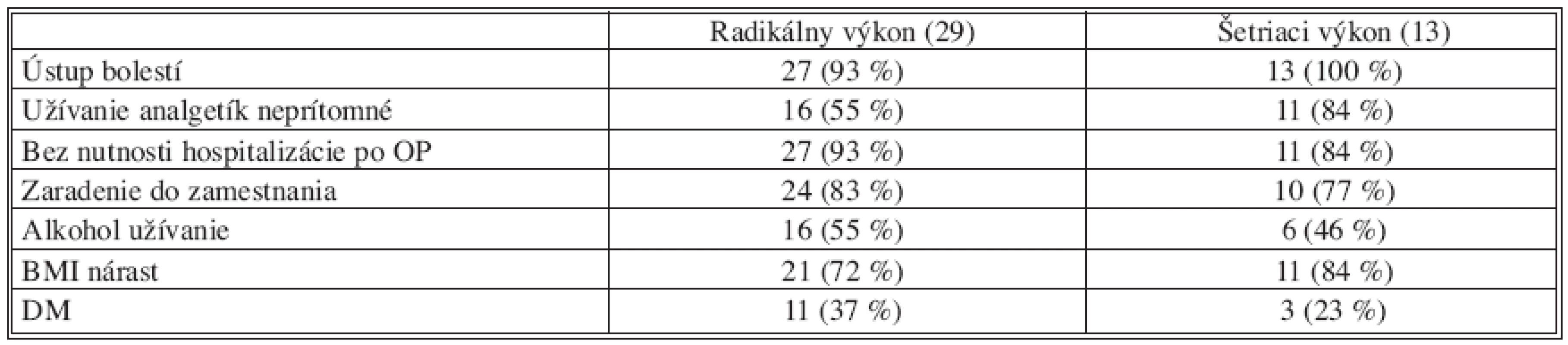
Ak máme dokázanú predoperačné chronickú pankreatitídu a je technicky možné vykonať šetriaci výkon, volíme Begerovu resp. Freyovu operáciu. Počas každej operácii vykonávame rýchlohistologické vyšetrenie a akékoľvek zmena v zmysle malígneho nádorového ochorenia, mení plán pôvodnej operácie.
Vzhľadom k nerovnomernému zastúpeniu pacientov v jednotlivých skupinách, boli pooperačné výsledky vyhodnotené percentuálne.
V oboch skupinách sme zaznamenali približne porovnateľné výsledky po roku od operácie, len minimálne zmeny boli v prospech záchovných výkonov, rozdiely však neboli štatisticky významné.
DISKUSIA
Skúsenosti posledných troch desaťročí s resekčnými výkonmi pankreasu a poznatky patofyziológie chronickej pankreatitídy dovoľujú vykonávať resekcie pre chronickú pankreatitídu stále vo väčšom množstve, pričom dochádza postupne k ústupu od klasickej Whipplovej operácie v prospech záchovných operácií ako sú duodenum záchovná resekcia hlavy pankreasu a pylorus záchovná duodenopankreatektómia [12]. Resekčné výkony na pankrease sa vykonávajú zvyčajne pre bolesť alebo podozrenie na malignitu. Duodenopankreatektómia pri ťažkej forme chronickej pankreatitídy spojenej s bolesťou je bezpečná metóda liečby s dobrými pooperačnými výsledkami, aj čo sa týka sledovania dlhodobých metabolických zmien [2].
Výsledky operácií pacientov pre chronickú pankreatitídu však nezávisia iba od vykonanej operačnej liečby, ale aj od správania samotných pacientov [7, 11]. Pretrvávajúca konzumácia alkoholu a narkotík má za následok horšie výsledky, niekedy až úplné zlyhanie liečby a stav rovnaký ako pred operáciou [10, 14].
Kvalitu života 323 pacientov po duodenopankreatektómii sledovala Baltimorská skupina lekárov. Zaznamenali kvalitu života v oblasti fyzickej 78 % oproti skupine zdravých ľudí, 79 % v psychickej a 81 % v sociálnej oblasti. Tieto výsledky sa blížili takmer k normálu. Pretrvávajúce ťažkosti boli úbytok na váhe, slabosť, časté stolice, diabetes mellitus a abdominálna bolesť. Pacientov však zvyčajne neovplyvňovali pri bežných denných aktivitách ani pri práci v zamestnaní [8].
Kvalitu života pacientov po resekčných výkonoch pankreasu pre chronickú pankreaitídu sledovali Izbicki a kol. Porovnávali skupinu pacientov, ktorí mali vykonanú duodenum záchovnú resekciu hlavy pankreasu podľa Begera a skupinu pacientov s prednou resekciou hlavy pankreasu s pankreatikojejunoanastomózou podľa Freya. Obe sledované skupiny mali porovanteľné výsledky v ústupe bolestí po operácii, v prítomnosti endokrinnej a exokrinnej insuficiencii, približne rovnakú kvalitu života ako aj pooperačnú mortalitu. Autori odporúčajú, aby výber samotného operačného výkonu bol ponechaný na voľbe a skúsenostiach operatéra [14]. Schäfer zozbieral údaje viacerých autorov, v ktorých udávajú ústup bolestí u pacientov s chronickou pankreatitídou po resekciách pankreasu v 70–100 % [13].
Šváb udáva u pacientov po resekčnom výkone pankreasu pre chronickú pankreatitídu ústup bolestí v 91%, nárast hmotnosti v 48 %, perioperačnú morbiditu 35 % a mortalitu 0 % (15).
V našom súbore pacientov s chronickou pankreatitídou bol zaznamenaný ústup bolestí u 41 pacientov 93 %, nebolo nutné podávať analgetika u 27 pacientov 61 %, rehospitalizácia bola nutná u 4 pacientov 9 %, schopnosť opakovane sa zaradiť do pracovného pomeru bolo u 34 pacientov, 77%, nárast BMI bol zaznamenaný u 35 pacientov 80 %.
V nami sledovanom súbore pacientov boli zaznamenané len minimálne rozdiely v kvalite života po operácii u pacientov s radikálnym resekčným výkonom na pankrease oproti skupine so šetriacimi resekčnými výkonmi, v prospech skupiny pacientov so šetriacimi resekčnými výkonmi.
Table 12. Ústup bolestí u pacientov po resekcii pankreasu pre chronickú pankreatitídu Tab. 12. Pain relief in patients with chronic pancreatitis after pancreatic resection 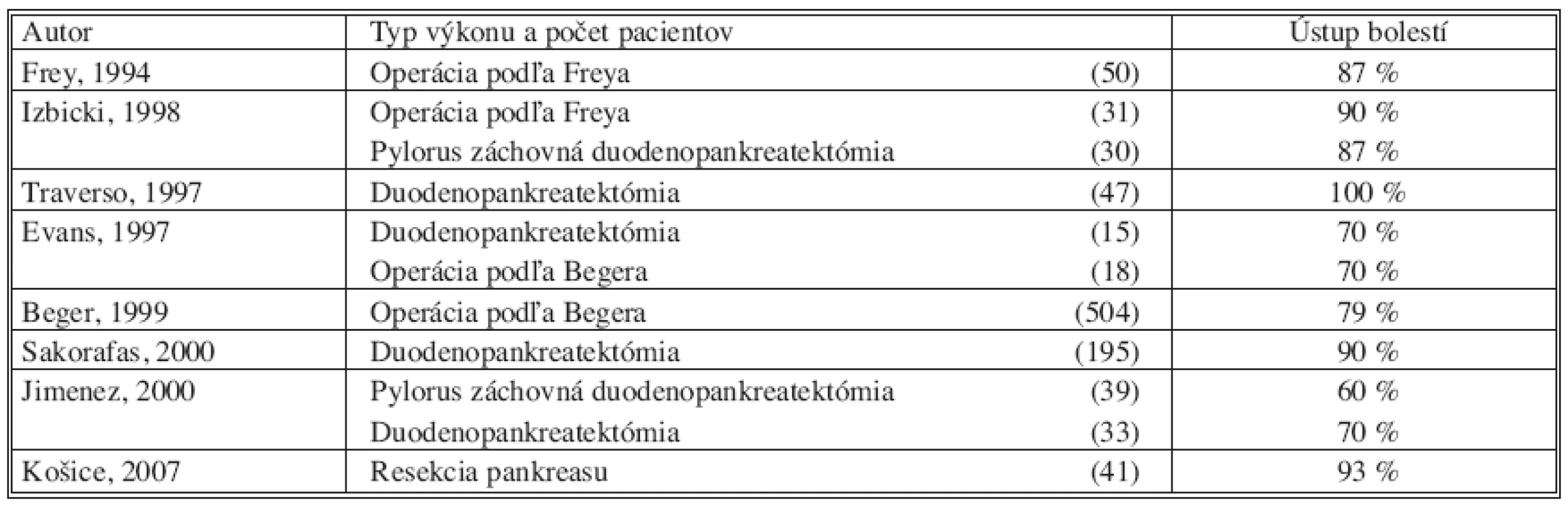
Pacientov s chronickou pankreatitídou je nevyhnutné pravidelne kontrolovať v špeciálnych poradniach pre riziko vzniku karcinómu pankreasu. Túto závislosť sledovali Dítě a kol. Pri dlhodobom sledovaní pacientov s chronickou pankreatitídou zistili po viac ako piatich rokoch trvania ochorenia vznik karcinómu v 3,7 %, pričom toto riziko bolo vyššie u pacientov s alkoholovou etiológiou a pacientov, ktorí boli súčasne fajčiari [6].
ZÁVER
U väčšiny pacientov s chronickou pankreatitídou po resekčnom výkone dochádza k ústupu ťažkostí, ako aj komplikácií spojených s rehospitalizáciou a nutnosťou operácie. Takmer polovica pacientov je schopná sa vrátiť k pôvodnému zamestnaniu. Klesá potreba užívania analgetík, stúpa telesná hmotnosť a BMI.
MUDr. J. Kaťuchová
I. chirurgická klinika LF UPJŠ a FNLP
Rastislavova 43
040 01 Košice
Slovenská republika
e-mail: jana.katuchova@upjs.sk
Sources
1. Beger, H. G., Büchler, M., Malfertheiner, P. Standards in pancreatic surgery. lst edition, Berlin Heidelberg New-York, Springer-Verlag, 1993, 739 s. ISBN 3-540-55360-6.
2. Berney, T., Rüdisühli, T., Oberhlozer, J., Caulfield, A., Morel, P. Long-term metabolic results after pancreatic resection for severe chronic pancreatitis. Arch. Surg., 2000, 135, č. 9, s. 1106–1111.
3. Bober, J., Kraus, L., Hildebrand, T., Sabo-Nácko, I, Chymčák, L, Harbuľák, P., Šudák, M. Pancreatitis chronica-indikácia chirurgickej liečby, výsledky. Fólia Medica Cassoviensia Universitas Šafarikiana, 1996, 53, s. 27–33.
4. Butturini, G., Marcucci, S., Molinari, E., Macetta, G., Landoni, L., Cripppa, S., Bassi, C. Complications after pancreaticoduodenectomy: the problem of current definitions. J. Hepatobiliary Pancreat. Surg., 2006, 13, č. 3, s. 207–211.
5. Černý, J., a kol. Špeciálna chirrugia. 2. Chirurgia brušných orgánov a retroperitonea. 1. vyd., Martin, Osveta 1992. 591 s. ISBN 80-217-0424-1.
6. Dítě, P., Novotný,I., Přecechtělová, M., Růžička, M. Karcinom pankreatu v terénu u chronické pankreatitidy. Čes. a slov. gastroent., 1999, 53, č. 2, s. 44–46.
7. Howard, T. J., Jones, J. W., Sherman, S., Fogel, E., Lehman, G. A. Impact of pancreatic head resection on direct medical costs in patients with chronic panceratitis. Ann. Surg., 2001, 234, č. 5, s. 661–667.
8. Huang, J. J., Yoe, CH. J., Sohn, T. A, Lillemoe, K. D., Sauter, P. K., Coleman, J., Hruban, R. H., Cameron, J. L. Quality of life and outcomes after panceraticoduodenectomy. Ann. Surg., 2000, 231, č. 6, s. 890–898.
9. Keith, R. G. Definition and classification of chronic pancreatitis. World J. Surg., 2003, 27, 6.11, s. 1172–1174.
10. Russell, R. Ch., Theis, B. A. Pancreatoduodenectomy in the treatment of chronic pancreatitis. World J. Surg., 2003, 27, č. 11, s. 1203–1210.
11. Sakorafas, G. H., Faraell, M. B., Nagomery, D. M., Sarr, M. G, Rowland, Ch. M. Pancreatoduodenectomy for chronic pancreatitis: Long-term results in 105 patients. Arch. Surg, 2000, 135, č. 5, s. 517–524.
12. Sakorafas, G. H., Tsiotou, A. G. Proximal pancreatectomy in the surgical management of chronic pancreatitis. J. Clin. Gastroenterol., 2002, 34, č. 1, s. 72–76.
13. Schäfer, M., Mullhaupt, B., Clavien, P. Evidance-based pancreatic haed resection for pancreatic cancer and chronic panceratitis. Ann. Surg., 2002, 236, č. 2, s. 137–148.
14. Strate, T., Taherpour, Z., Bloechle, Ch., Mann, O., Bruhn, J. P., Schneider, C., Kuechler, T., Yekebas, E., Izbicki, J. R. Long-term follow-up of a randomized trial comparing the Beger and Frey procedures for patients suffering from chronic pancreatitis. Ann. Surg., 2005, 241, č. 4, s. 591–598.
15. Šváb, J. Chirurgické léčení chronické pankreatitidy. 1. vyd., Praha, Grada 2003, 139 s. ISBN 80-247-0541-9.
16. Way, L. W. Současná chirurgická diagnostika a léčba. 1. vyd., Praha, Grada 1998, 1627 s. ISBN 80-7169-397-9.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2008 Issue 4-
All articles in this issue
- Akutní endovaskulární řešení disekce hrudní aorty a následné ischemie dolních končetin
- Výskyt a řešení prolongovaného úniku vzduchu po plicní lobektomii
- Biopsie sentinelové uzliny u karcinomu prsu v klinické praxi
- Hluboká žíla dolní končetiny jako tepenná náhrada při řešení infekce cévní protézy
- Skúsenosti s plastikou ventrálnych hernií podľa Chevrela s „on lay“ prolénovou sieťkou
- Naše zkušenosti s resekčními výkony na pankreatu. Retrospektivní analýza
- Chronická pankreatitída, indikácie k resekčným výkonom a pooperačné komplikácie
- Kvalita života pacientov po resekčných výkonoch pre chronickú pankreatitídu
- Epidemiologie a ekonomie zlomenin proximálního femuru, proximálního humeru, distálního radia a luxačních zlomenin hlezna
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Kvalita života pacientov po resekčných výkonoch pre chronickú pankreatitídu
- Skúsenosti s plastikou ventrálnych hernií podľa Chevrela s „on lay“ prolénovou sieťkou
- Chronická pankreatitída, indikácie k resekčným výkonom a pooperačné komplikácie
- Naše zkušenosti s resekčními výkony na pankreatu. Retrospektivní analýza
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

