-
Medical journals
- Career
Skúsenosti s plastikou ventrálnych hernií podľa Chevrela s „on lay“ prolénovou sieťkou
: M. Huťan ml.; M. Huťan
: IV. chirurgická klinika LF UKo a FNsP Bratislava, pracovisko Ružinov, Slovenská republika prednosta: doc. MUDr. M. Huťan, CSc.
: Rozhl. Chir., 2008, roč. 87, č. 4, s. 190-194.
: Monothematic special - Original
Autori predstavujú retrospektívnu analýzu 85 pacientov operovaných pre ventrálnu prietrž plastikou podľa Chevrela. Jednalo sa o 33 mužov a 52 žien, priemerný vek pacientov bol 56,09 roka. Operácia bola indikovaná u 58,8 % pre herniu v jazve a u 25,9% pre supraumbilikálnu (epigastrickú) pretrž.
Cieľom našej práce bolo retrospektívne posúdenie Chevrelovej metodiky u našich pacientov so zameraním najmä na kvalitu života po operácii, ich spokojnosť, mieru komplikácií a recidívy. Zároveň sme chceli porovnať výsledky Chevrelovej plastiky s inými, bežne vykonávanými plastikami.
Analýza bola vykonaná dotazníkovou formou, pričom na dotazník odpovedalo 39 (45,8 %) pacientov. Na zhodnotenie dotazníkov sme použili modifikovanú tabuľku a kontigenčné tabuľky v Microsoft Excel. Zameriavali sme sa najmä na obdobie pred operáciou a kvalitu života po operácii.
Pacienti spozorovali herniu priemerne 23,48 mesiaca pred operáciou. U 72% pacientov vznikla táto hernia po predošlej operácii, a to priemerne 21,51 mesiaca po operácii. Pri viac ako polovici incikatrických prietrží sa jednalo o prietrž v jazve po apendektómii a cholecystektómii. Väčšina pooperačných komplikácií boli zápaly alebo bolesti v rane. Po operácii 61,5 % pacientov nosilo brušný pás, 5 % pacientov muselo pooperačne zmeniť zamestnanie a to odísť do invalidného dôchodku. Pri hodnotení kvality života pacienti používali stupnicu od 1 (najhoršie) po 10 (najlepšie). 71,8 % pacientov cítilo skvalitnenie svojho života po operácii. 59 % pacientov vyjadrilo absolútnu spokojnosť s operáciou, celkovú spokojnosť (7 – 10/10) vyjadrilo 79,5 % pacientov. Pri spracovaní výsledkov bolo jasne viditeľné, že spokojnosť pacientov je výrazne závislá od operatéra, čo vznáša otázku operatéra, ako rizikového faktora operácie. V súbore sme zaznamenali 10,2% mieru recidívy a 25% mieru komplikácií.
Chevrelova metóda relaxačných rezov a onlay našitie prostetického materiálu sa nám javí ako jednoduchá, bezpečná, lacná a účinná metóda chirurgického vyriešenia ventrálnej prietrže s dobrými výsledkami a následnou spokojnosťou pacientov.Kľúčové slová:
incikatrická hernia – plastika podľa Chevrela – ventrálne prietrž – hernia v jazveÚVOD
Ventrálne hernie sú definované ako protrúzia obsahu brušnej dutiny cez predný list fascie prednej brušnej steny. Rozdeľujeme ich podľa lokalizácie na epigastrické, umbilikálne a hypogastrické, väčšinou v strednej línii. Získané hernie sa typicky vyskytujú v oblasti operačných rán, pričom tieto incizionálne prietrže tvoria 15–20 % všetkých abdominálnych prietrží. V USA je pri štyroch miliónoch laparotomií ročne a incidenciou incikatrických hernií 2–30 % ročne odoperovaných 150 000 pacientov [1].
Jedným z typov operácie je plastika podľa Chevrela, kedy sa otvor hernie uzatvára v štyroch vrstvách za pomoci relaxačných incízií pošiev priamych brušných svalov. Štvrtá vrstva pozostáva z prostetického materiálu (polypropylénovej sieťky), ktorý je našitý onlay na plastike [11].
Cieľom našej práce bolo retrospektívne posúdenie Chevrelovej metodiky u našich pacientov so zameraním najmä na kvalitu života po operácii, ich spokojnosť, mieru komplikácií a recidívy. Zároveň sme chceli porovnať výsledky Chevrelovej plastiky s inými, bežne vykonávanými plastikami.
SÚBOR PACIENTOV
Na IV. chirurgickej klinike sme v rokoch 2005 a 2006 operovali 85 pacientov (33 mužov, 52 žien) Chevrelovou technikou, ktorých sme si identifikovali v databáze. Priemerný vek pacientov bol 56,09 roka. Indikácie pre operáciu sú v tabuľke 1, pričom sa jednalo o herniu v jazve u 58,8% pacientov a o supraublikálnu (epigastrickú) prietrž u 25,9% pacientov.
1. Indikácie k operácii Tab. 1. Indications for the procedure 
METODIKA
Na IV. chirurgickej klinike používame pri všetkých incizionálnych herniách otvorený prístup s aplikáciou sieťky. Je snaha o sublay uloženie sieťky na spôsob Rivesa, avšak toto najmä pri masívnych prietržiach nie je možné. Vtedy využívame Chevrelovu metodiku, keď v antibiotickej clone (cefuroxim, 1,5 g pri úvode do anestézy, 750 mg po šiestich hodinách) narezávame prednú pošvu priamych brušných svalov, mediálny okraj oboch pošiev suturujeme a následne aplikujeme onlay polypropylénovú sieťku. Polypropylénovú sieťku fixujeme po okrajoch ako aj v linea alba nevstrebateľnými stehmi. Pred uzavretím rany zavádzame dva redonove drény na 24–48 hod. (Obr. 1–3). Pred prebudením pacienta nakladáme tlakovú abdominálnu bandáž a pooperačne ordinujeme 3–4 dňový kľudový režim s podávaním nízkomolekulárnych heparínov.
1. Narezanie prednej pošvy priamych brušných svalov, sutúra ich mediálnych okrajov a onlay uloženie sieťky (metóda sec. Chevrel) Fig. 1. Incisioning of the mm. recti abdominis ventral sheath, suturing of their medial edges and on-lay application of the mesh (the Chevrel method) 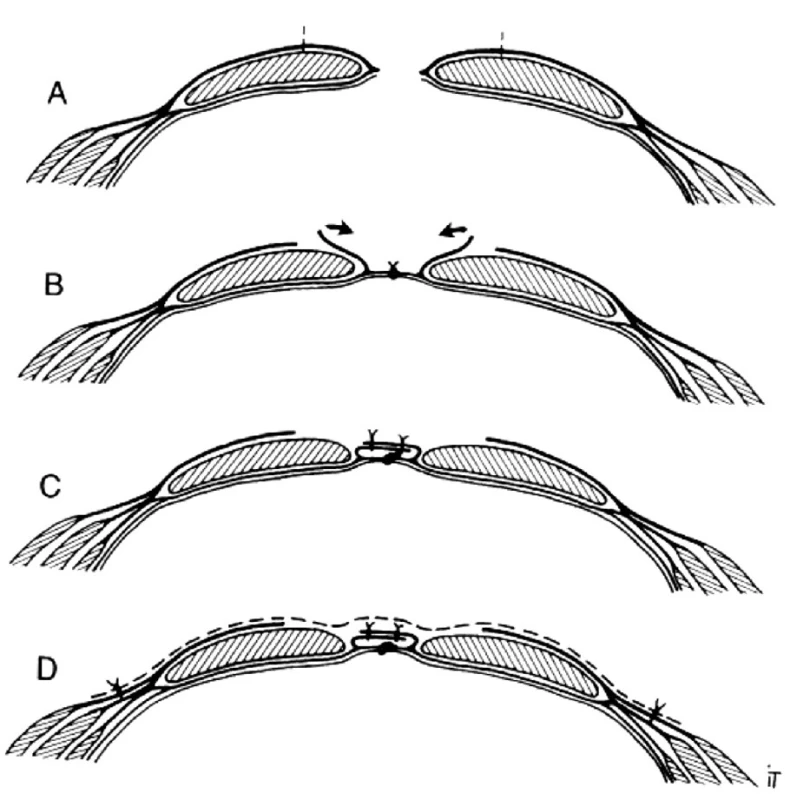
2. Stav po vykonaní relaxačných incízií a sutúre mediálnych okrajov predného listu fascie priamych brušných svalov Fig. 2. The relaxing incisions and suturing of the medial edges of the mm.recti abdominis anterior sheath completed 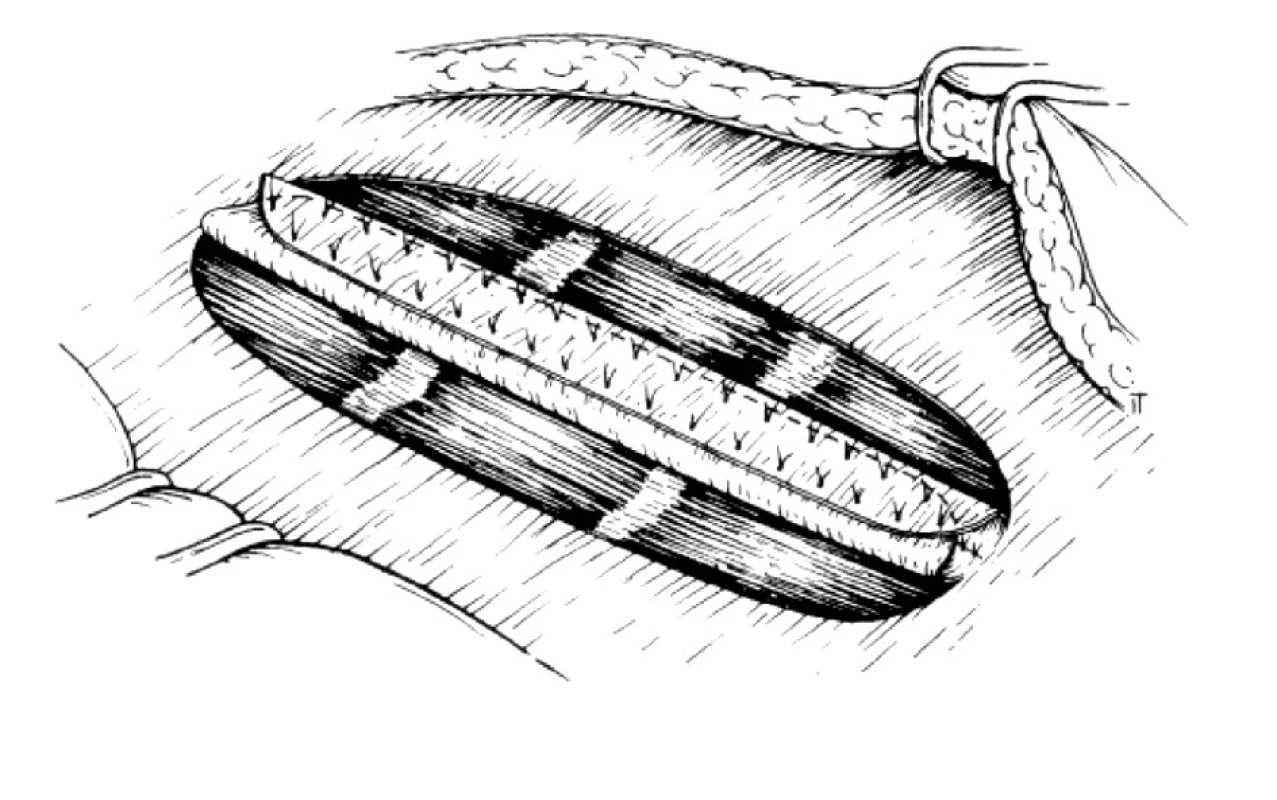
3. Stav po onlay našití prostetického materiálu – sieťky Fig. 3. On-lay application of the prosthesis ( mesh) 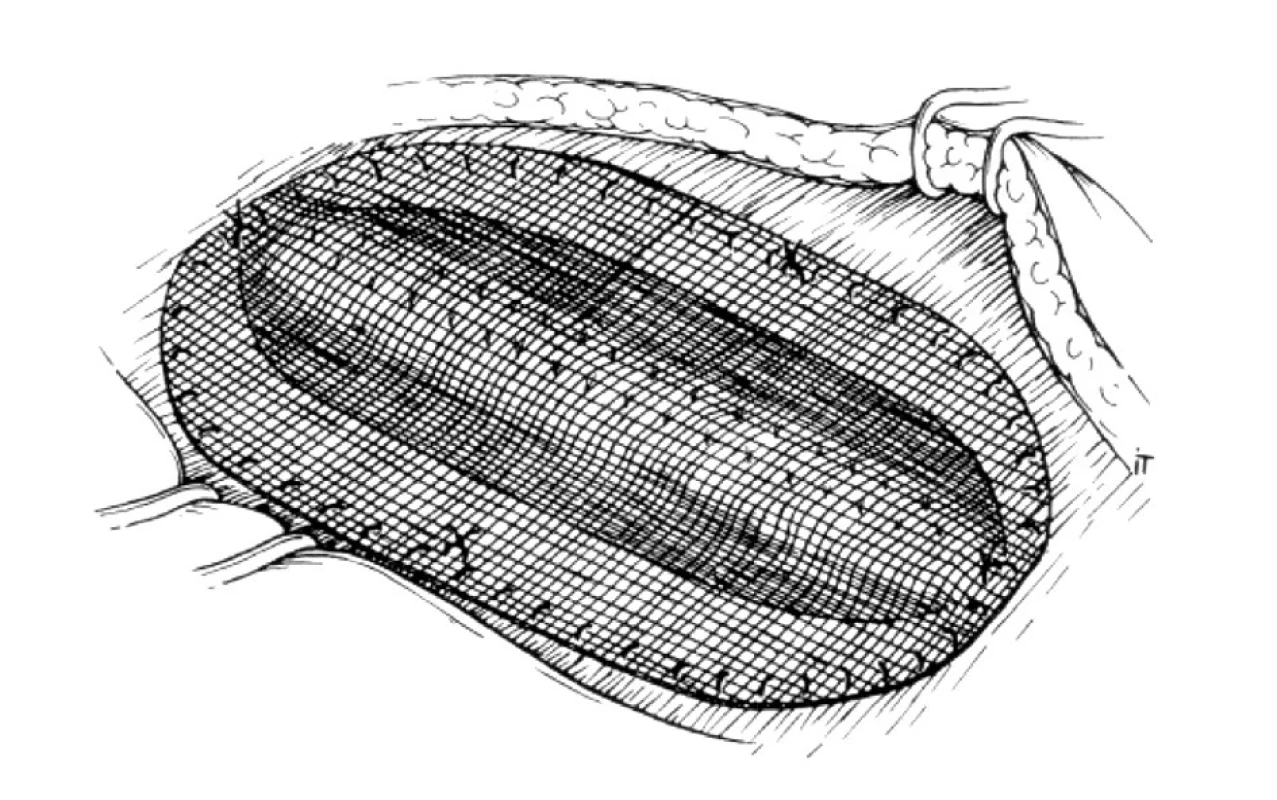
4. Incizionálna hernia v jazve po cholecystektómii Fig. 4. Post-cholecystectomy incisional hernia 
5. Peroperačne vidno obrovský vak hernie, kde nie je možná separaćia ani inlay plastika Fig. 5. Intraoperative view of the large hernial sac, where neither separation, nor inlay repairs are possible 
6. Stav po zresekovaní vaku hernie, relaxačných incíziách, zošitiu mediálnych okrajov a onlay fixovaní sieťky Fig. 6. The resected hernial sac, completed relaxing incisions, suturing of the medial edges and on- lay mesh fixation 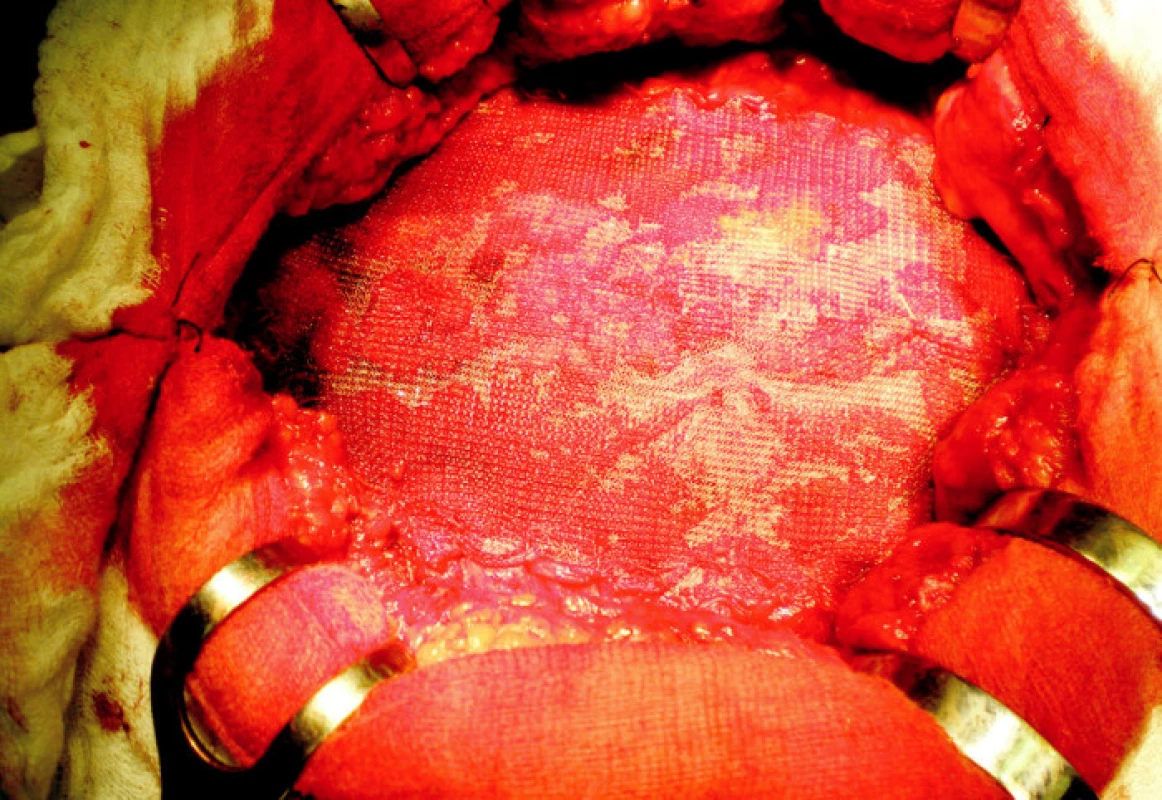
7. Pooperačný stav Fig. 7. Postoperative condition 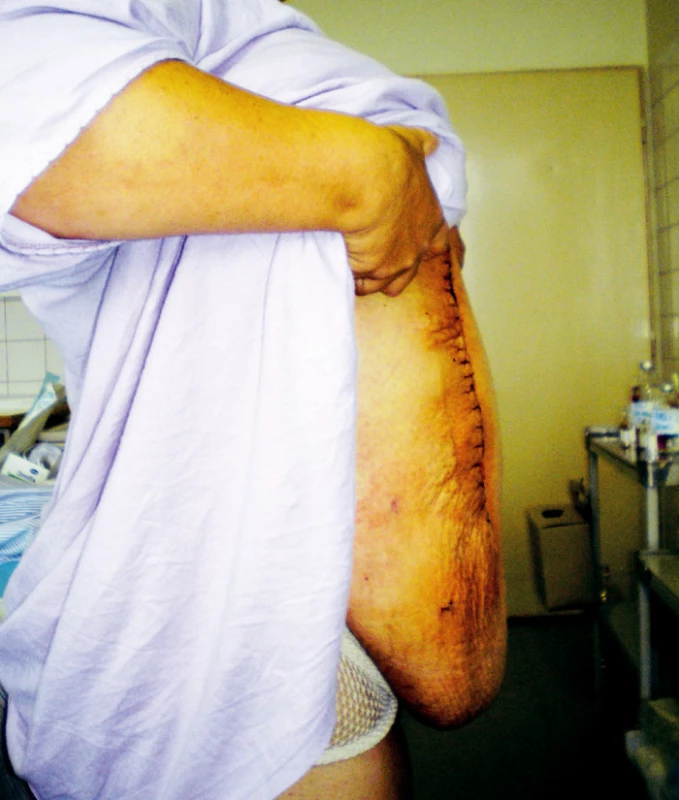
VYHODNOTENIE A VÝSLEDKY
Po identifikácii operovaných pacientov sme uskutočnili retrospektívnu analýzu dotazníkovou formou, pričom odpoveď nám prišla od 39 (45,8 %) pacientov. Na zhodnotenie dotazníkov sme použili modifikovanú tabuľku a kontigenčné tabuľky v Microsoft Excel. Zameriavali sme sa najmä na obdobie pred operáciou a kvalitu života po operácii.
Pacienti spozorovali herniu priemerne 23,48 mesiaca pred operáciou. U 72 % pacientov vznikla táto hernia po predošlej operácii, a to priemerne 21,51 mesiaca po operácii. Pri viac ako polovici incikatrických prietrží sa jednalo o prietž v jazve po apendektómii a cholecystektómii. Pooperačné komplikácie sú v tabuľke 2, väčšinou sa jednalo o zápal alebo bolesti v rane. Po operácii 61,5 % pacientov nosilo brušný pás. Päť percent pacientov muselo pooperačne zmeniť zamestnanie a to odísť do invalidného dôchodku. Pri hodnotení kvality života pacienti používali stupnicu od 1 (najhoršie) po 10 (najlepšie), výsledky sú v tabuľke 3. 71,8 % pacientov cítilo skvalitnenie svojho života po operácii. 59 % pacientov vyjadrilo absolútnu spokojnosť s operáciou, celkovú spokojnosť (7 – 10/10) vyjadrilo 79,5 % pacientov. Pri spracovaní výsledkov bolo jasne viditeľné, že spokojnosť pacientov je výrazne závislá od operatéra, čo vznáša otázku operatéra, ako rizikového faktora operácie. V súbore sme zaznamenali 10,2% mieru recidívy a 25% mieru komplikácií.
2. Pooperačné komplikácie Tab. 2. Postoperative complications 
3. Kvalita života Tab. 3. Quality of life 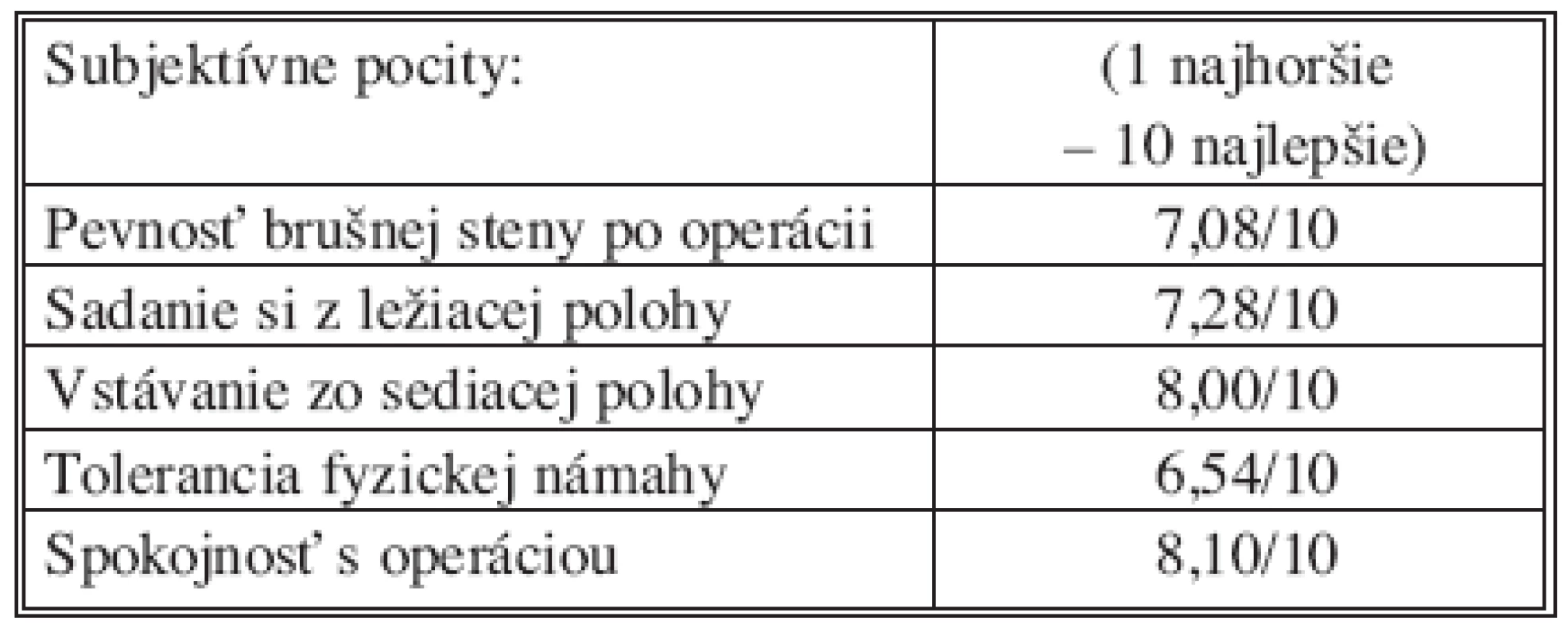
DISKUSIA
Príčiny, respektíve faktory, ktoré môžu ovplyvniť vznik incikatrickej prietrže môžeme rozdeliť na súvisiace s technikou operácie a operatérom a na tie, ktoré súvisia s pacientom. Faktory súvisiace s pacientom, podieľajúce sa na vzniku hernie, sú najmä obezita, vyšší vek, mužské pohlavie a prostatizmus. Ďalšími faktormi môžu byť: rozvoj infekcie v operačnej rane, chronická obštrukčná choroba pľúc, diabetes mellitus a užívanie niektorých medikamentov spomalujúce hojenie rany, ako sú kortikosteroidy a chemoterapeutiká [3]. Dosiaľ nebol publikovaný dôkaz, že určitý typ primárneho uzavretia laparotómie vedie vo zvýšenej miere k formácii prietrže v jazve [2].
Operačné riešenia sa rozdeľujú podľa použitej techniky na otvorené bez použitia prostetického metriálu (sieťky), s použitím sieťky a na laparoskopicky vykonané opravy hernie. Základným predpokladom dobrého výsledku operácie bez ohľadu na typ prevedenej operácie je dostatočná augmentácia brušnej steny.
Z otvorených metód bez použitia sieťky bola populárna najmä plastika podľa Maya (tzv. pants over vest repair), ktorá má vysoké percento recidívy (37–63 %) [4, 5, 6]. Práve kvôli vysokej miere recidívy tento typ plastiky na našej klinike nevykonávame napriek tomu, že vo svete je akceptovateľná u prietží s bránkou do veľkosti 2 cm. Z ďalších možností je to tzv. Shoelace repair (sec. Abrahamson) alebo v československých nemocniciach v minulých rokoch často vykonávaná shoelace modifikácia podľa Napalkova-Chorváta-Rozholda.
Otvorené metodiky opravy incizionálnej prietrže s prostetickým materiálom sa delia podľa typu sieťky ako aj podľa umiestnenia sieťky. Na trhu je viacero typov sieťok, nateraz však nie je jasné, ktorý typ je najlepší. Ideálna sieťka by mala byť ľahká, resterilizovateľná, neidukujúca zápal, hypoalergénna a pevná. Dnes najčastejšie používaná polypropylénová sieťka sa nemôže vkladať intraperitoneálne pre neakceptovateľne vysoké percento vzniku enterokutánnych fistúl (16 %) [7]. Pre intraperitoneálne uloženie sa toho času používajú ePTFE (expanded PolyTetraFluorEthylene) potiahnuté sieťky, ktoré adhézie nevytvárajú. Novšie typy sú potiahnuté vrstvou na báze kolagénu, resp. najnovšie tzv. natural tissue mesh sú z acelulárneho kolagénu získaného zo submukózy prasačích čriev, prasačej dermis, alebo z humánnej dermis z kadaverov. Na našej klinike sa taktiež používal koriový transplantát našitý pod tenziou (platika podľa Rehna) [8]. Toho času pre vysokú časovú náročnosť a potrebu plastického chirurga pri operácii túto plastiku vykonávame zriedka.
Preperitoneálne umiestnenie sieťky popísal Stoppa (GPRVS – giant prosthetic reinforcement of the visceras sac) [9]. Prefasciálne a sublay uloženie sieťky spopularizoval Rives [10]. Tak intraabdominálne uloženie sieťky ako aj sublay metodiky majú lepšie výsledky vďaka využitiu Pascalovho zákona, keď pri dostatočnom prekrytí okrajov defektu intraabdominálny tlak spevňuje defekt a zamedzuje migrácii sieťky. Ďalšie možnosti umiestnenia sieťky sú onlay premuskulárne, respektíve za pomoci nárezu prednej fascie pošvy priamych brušných svalov (metóda sec. Chevrel) [11], ako aj medzisvalové uloženie sieťky (sandwich technique).
Pri laparoskopickom prístupe sa využíva uloženie vyššie zmienených sieťok intraabdominálne. Tento prístup by bol ideálny u vśetkých pacientov, pričom ideálnym by bolo uloženie sieťky intraperitoneálne, resp sublay. Bohužiaľ, u masívnych prietrží nie je možný laparoskopický prístup a farmakoekonomika pri súčasnej cene intraabdominálnych sieťok umožnuje ich použitie iba v nevyhnutných prípadoch.
Chevrelova metodika je jednou z metód ošetrenia incikatrickej, ako aj spontánnej prietrže brušnej steny. Výhodou metodiky je široká expozícia, jednoduchá technika, zosilnenie linea alba na spôsob shoelace, redukcia ťahu vďaka fixácii sieťky ako aj minimálna možnosť poškodenia nervových a cievnych zväzkov. Nevýhodou je kozmetický efekt po operácii. Špecifikom operácie je narezávanie prednej fascie pošvy priamych brušných svalov. Podobná technika, tzv. component separation technique, je považovaná za nový prístup k operáciam incikatrických prietrží. V anglosaskej literatúre bola prvýkrát popísaná deVriesom v roku 2003 [12]. Na našej klinike sa podobná separácia a narezávanie svalových pošiev robí už dlhšiu dobu.
Kontraindikáciami operácie je strata brušnej steny, ťažké postihnutie, menej ako päťročná prognóza života, respiračná tieseň, tehotenstvo a portálna hypertenzia.
Napriek tomu, že sa jedná o malý súbor pacientov a retrospektívnu štúdiu, výsledky sú porovnateľné so závermi štúdií jednotlivých svetových autorov (Tab. 4). Perspektívnejšou ako aj štatisticky vyznamnejšou študiou by bola samozrejme prospektívna analýza s väčším súborom, ktorú toho času plánujeme.
4. Komplikácie – otvorené techniky Tab. 4. Complications – open techniques 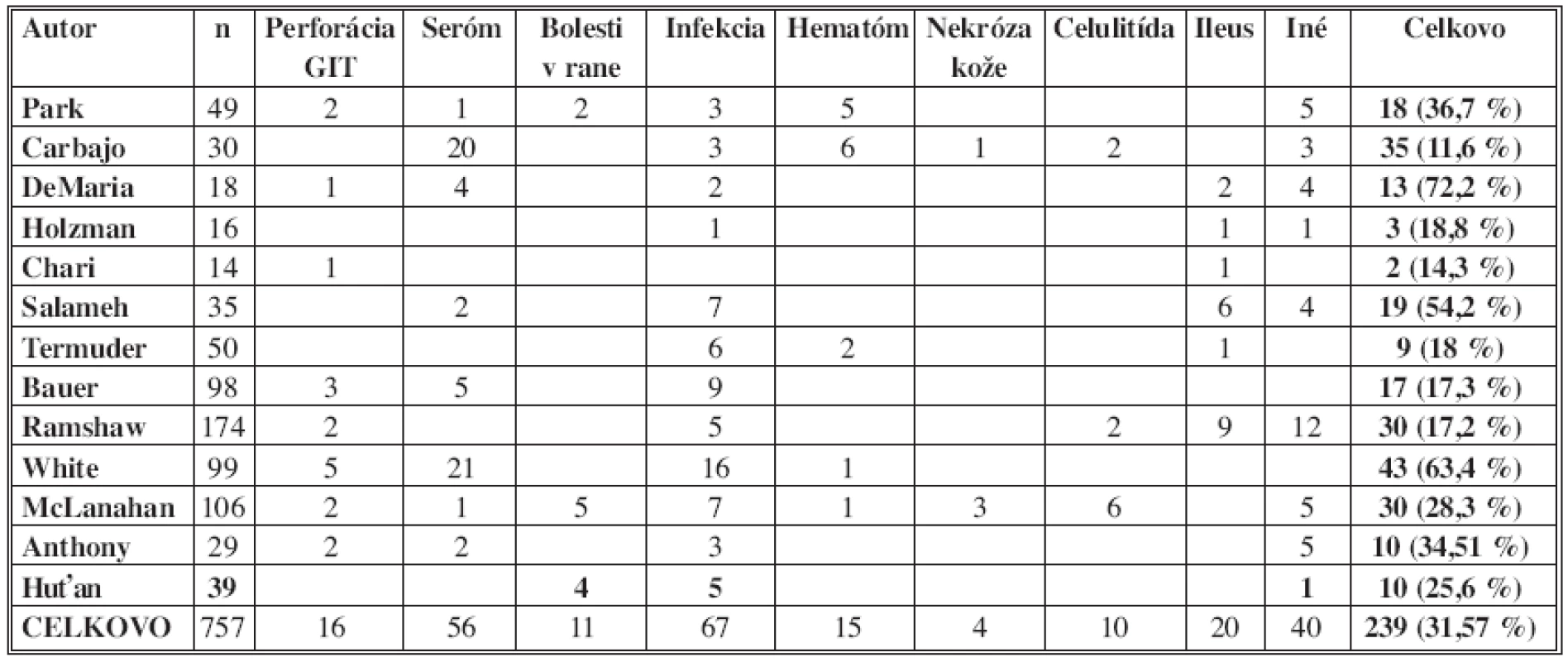
ZÁVER
Chevrelova metóda relaxačných rezov a onlay našitie prostetického materiálu sa nám javí ako jednoduchá, bezpečná, lacná a účinná metóda chirugického vyriešenia ventrálnej prietrže s dobrými výsledkami a následnou spokojnosťou pacientov. V retrospektívnej dotazníkovej štúdii zo IV. chirurgickej kliniky LF UKo a FNsP Bratislava, pracovisko Ružinov, bolo 80 % pacientov spokojných s operáciou a 72 % pocítilo skvalitnenie života. Pri spracovaní výsledkov nam neostáva nič než súhlasiť s Langerom, ktorý pri retrospektívnej analýze určil ako najdôležitejší prognostický faktor operatéra [13].
MUDr. M. Huťan ml.
IV. chirurgická klinika LF UKo a FNsP
Ružinovská 6
826 06 Bratislava
Slovenská republika
e-mail: matohuto@yahoo.com
Sources
1. Read, R. C., Yoder, G. Recent trends in the management of incisional herniation. Arch. Surg., 1989; 124 : 485–488.
2. Rucinski, J., Margolis, M., Panagopoulos, G., et al. Closure of the abdominal midline fascia: Meta-analysis delineates the optimal technique. Am. Surg., 2001; 67 : 421–426.
3. Townsend, C. M., Beuchamp, R. D., Evers, B. M., Mattox, K. L. Sabiston Textbook of Surgery, 18th ed., Philadelphia, USA, Saunders Elsevier, 2008, 1171–1175.
4. Paul, et al. Mayo duplication in treatment of incisional hernia of the abdominal wall after convetional laparotomy. Zentralbl. Chir., 1997; 122(10): 862–870
5. Langer, C. Twenty-five years of experience in incisional hernia surgery. Chirurg, 2003, Jul; 74(7): 638–645.
6. Burger, J. W., et al. Long-term follow-up of a randomized controlled trial of suture vs. mesh repair of incisional hernia Ann. Surg., 2004, Oct; 240(4), 578–583, disc. 583–585.
7. Leber, G. E., Garb, J. L., Alexander, A. I., et al. Long-term complications associated with prosthetic repair of incisional hernias. Arch. Surg., 1998; 133 : 378–382.
8. Huťan, M., Šalapa, M., Jamriška, J. Kóriový transplantát v rekonštrukcii ventrálnych hernií. Bratisl. lek. listy, 95, 1994, 5, s. 228–231.
9. Stoppa, R. E. The treatment of complicated groin and incisional hernias. World J. Surg., 1989; 13 : 545–554.
10. Rives, J., Pire, J. C., Flament, J. B., et al. Treatment of large eventrations. New therapeutic indications apropos of 322 cases. Chirurgie, 1985; 111 : 215–225.
11. Chevrel, J. P. The surgical treatment of incisional hernias, Hernia, 1, 1997, 1, s. 8–16.
12. deVries Reilingh, T. S., van Goor, H., Rosman, C., et al. Components separation technique for the repair of large abdominal wall hernias. J. Am. Coll. Surg., 196 : 32–37, 2003.
13. Langer, C., Schaper, A., Liersch, T., Kulle, B., Flosman, M., Füzesi, L., et al. Prognosis factors in incisional hernia surgery: 25 years of experience. Hernia, 2005; 9 : 16–21.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2008 Issue 4-
All articles in this issue
- Urgent Endovascular Management of the Thoracic Aorta Dissection and Subsequent Lower Extremity Ischemia
- Incidence and Management of Prolonged Air Leak Following Pulmonary Lobectomy
- Sentinel Lymph Node Biopsy in the Breast Carcinoma in Clinical Practice
- Lower Extremity Deep Vein as Arterial Replacement in the Treatment of Prosthetic Graft Infection
- Experience With Ventral Hernioplasties According to Chevrel With „On-lay“ Prolene Mesh
- Our Experience with Pancreatic Resection Procedures. Retrospective Analysis
- Chronic pancreatitis, Indications for Resection Procedures and Postoperative Complications
- Patient Quality of Life Following Resection Procedures for Chronic Pancreatitis
- Epidemiology and Economic Implications of Fractures of Proximal Femur, Proximal Humerus, Distal Radius and Fracture-dislocation of Ankle
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Patient Quality of Life Following Resection Procedures for Chronic Pancreatitis
- Experience With Ventral Hernioplasties According to Chevrel With „On-lay“ Prolene Mesh
- Chronic pancreatitis, Indications for Resection Procedures and Postoperative Complications
- Our Experience with Pancreatic Resection Procedures. Retrospective Analysis
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

