-
Medical journals
- Career
Naše zkušenosti s resekčními výkony na pankreatu. Retrospektivní analýza
: B. Jon 1; F. Čečka 1; A. Ferko 1,2; Z. Šubrt 1,2
: Chirurgická klinika Fakultní nemocnice Hradec Králové a Lékařské fakulty UK v Hradci Králové přednosta kliniky: doc. MUDr. A. Ferko, CSc. 1; Katedra válečné chirurgie, Fakulta vojenského zdravotnictví, Univerzita Obrany Brno, vedoucí katedry: doc. MUDr. A. Ferko, CSc. 2
: Rozhl. Chir., 2008, roč. 87, č. 4, s. 195-199.
: Monothematic special - Original
Úvod:
Resekční výkony na pankreatu patří mezi náročné chirurgické výkony, které vyžadují větší specializaci operačních týmů a koncentraci pacientů do jednotlivých center. Cílem naší studie bylo analyzovat vlastní výsledky na pracovišti, kde je ročně prováděno přibližně 15 resekčních a 20 ostatních výkonů na slinivce břišní.Metoda:
Retrospektivně jsme hodnotili soubor nemocných, u kterých byl proveden resekční výkon na pankreatu na Chirurgické klinice FN v Hradci Králové v letech 1996 až 2006. Hodnotili jsme třicetidenní pooperační letalitu a sledovali jsme pooperační komplikace. Dlouhodobé výsledky jsme hodnotili jen u pacientů s karcinomem.Výsledky:
Za uvedené období jsme provedli celkem 158 resekčních výkonů na pankreatu, z toho 116 parciálních duodenopankreatektomií (DPE), jednu totální duodenopankreatektomii a 41 levostranných resekcí pankreatu (LR). Třicetidenní pooperační letalita po DPE byla 4,3 %, po LR nezemřel žádný nemocný. Závažné pooperační komplikace byly zaznamenány u 22 pacientů (13,9 %). Medián přežití nemocných s karcinomem byl 11 měsíců. Déle než 5 let přežilo 15 nemocných z 68 sledovaných (22,1 %) a déle než 3 roky přežilo 30 nemocných z 89 sledovaných (33,7 %).Závěr:
Naše operační výsledky jsou srovnatelné s výsledky ostatních pracovišť s podobnou frekvencí výkonů, z hlediska pooperační letality a morbidity i z hlediska dlouhodobých výsledků.Klíčová slova:
karcinom pankreatu – resekce pankreatu – duodenopankreatektomie – pooperační komplikaceÚVOD
Resekční výkony na pankreatu patří mezi náročné chirurgické výkony, které vyžadují již větší chirurgickou specializaci, spolupráci s fundovaným gastroenterologickým pracovištěm zajišťujícím spolehlivou diagnostiku. Nezbytné je též zázemí dobré intenzivní pooperační péče. Jedním z důležitých faktorů, který ovlivňuje výsledky resekční léčby na slinivce je frekvence operačních výkonů a stabilita operačních týmů. Náročnější jsou pravostranné resekce – parciální duodenopankreatektomie. I na předních světových pracovištích měly tyto operace zpočátku vysokou pooperační morbiditu a zvláště letalitu. Teprve počátkem osmdesátých let minulého století dochází k postupnému zlepšování celkových výsledků [1]. Hlavní indikací k resekci pankreatu zůstávají periampulární karcinomy a zejména adenokarcinom pankreatu, který patří k nádorům trávicího ústrojí s nejhorší prognózou. Jde o tumor s výraznou biologickou agresivitou, která způsobuje nízkou operabilitu tumoru. Ta je udávána kolem 10–15 %. Mezi další indikace resekční léčby patří chronická pankreatitida, benigní a endokrinní nádory pankreatu a jiná méně častá onemocnění.
Na Chirurgické klinice v Hradci Králové jsme se ve větší míře začali zabývat chirurgií pankreatu v polovině devadesátých let minulého století. Provádíme přibližně 15 resekčních a 20 ostatních výkonů na pankreatu ročně.
METODA A KLINICKÝ SOUBOR
Retrospektivně jsme hodnotili soubor nemocných, u kterých byl na Chirurgické klinice FN Hradec Králové proveden resekční výkon na pankreatu od ledna 1996 do prosince 2006. Sběr dat byl prováděn studiem zdravotní dokumentace nemocných, dále přímým dotazem u praktických lékařů nemocných a vyhledáním údajů z Národního onkologického registru. Prováděli jsme klasickou duodenopankreatektomii (sec. Whipple). Rekonstrukci jsme začínali pankreatojejunoanastomózou end-to-end ve dvou vrstvách. Žlučové cesty jsme implantovali do stejné exkludované kličky jejuna end-to-side, kontinuitu trávicího traktu jsme obnovovali gastroenteroanastomózou end-to-side. Výkon jsme vždy doplňovali Braunovou spojkou. Do žlučových cest jsme zaváděli T-drén. Ductus Wirsungi jsme nedrénovali. Levostrannou pankreatektomii jsme prováděli se splenektomií nebo bez splenektomie podle histologického nálezu a podle anatomických poměrů. Pahýl pankreatu v úrovni resekční linie jsme uzavírali ruční suturou jednotlivými stehy. Staplery jsme nepoužívali. Všem nemocným byl pooperačně podáván Sandostatin (octreotid, Novartis, Praha, ČR) 3x 0,1 mg po 5–7 dní a antibiotická profylaxe podle standardů antibiotického centra.
V rámci časných pooperačních výsledků jsme sledovali třicetidenní pooperační letalitu. Pooperační komplikace jsme klasifikovali podle Dinda [2] a hodnotili jsme závažné komplikace, které odpovídaly III. až V. stupni. Pankreatickou píštěl jsme hodnotili jako dlouhodobou sekreci z drénu s vysokou hodnotou amyláz vyžadující další konzervativní léčení. Jako porucha evakuace žaludku byl hodnocen stav, který vyžadoval ponechání nazogastrické sondy a nemožnost perorálního příjmu déle než 10 dní po operaci. Zvláště jsme zaznamenávali pooperační stavy vyžadující reoperace. Dále jsme sledovali operační čas, dobu pobytu na JIP a délku hospitalizace.
Dlouhodobé výsledky jsme hodnotili jen u nemocných s diagnózou karcinomu (karcinom pankreatu, karcinom Vaterovy papily, karcinom distálního choledochu a karcinom duodena). Sledovali jsme průměrné přežití, dále tříleté a pětileté přežití. Staging karcinomů jsme hodnotili dle UICC/AJCC (Union Internationale Contre le Cancer / American Joint Committee on Cancer). Nemocní s chronickou pankreatitidou, benigními a endokrinními tumory a jinými histologickými nálezy nebyli do hodnocení dlouhodobých výsledků zařazeni. Neoadjuvantní chemoterapie nebyla aplikována u žádného nemocného. Podání pooperační adjuvantní chemoradioterapie nebylo jednotné, bylo aplikováno podle celkového stavu nemocných a podle zvyklostí příslušného onkologického pracoviště.
VÝSLEDKY
Od ledna 1996 do prosince 2006 jsme provedli na Chirurgické klinice Fakultní nemocnice v Hradci Králové celkem 158 resekčních výkonů na pankreatu, z toho 116 parciálních duodenopankreatektomií (DPE), jednu totální duodenopankreatektomii a 41 levostranných resekcí pankreatu (LR).
Mezi operovanými mírně převažovaly ženy, kterých bylo 81 (51,3 %). Mužů bylo operováno 77 (48,7 %). Průměrný věk operovaných byl 61,2 let (16–84 let). Operační čas u duodenopankreatektomií byl průměrně 278 minut (205 až 445 minut), u levostranných resekcí průměrně 151 minut (90 až 270 minut). Celkem jsme zaznamenali závažné komplikace u 22 pacientů (13,9 %), stupeň III. až V. podle Dinda (Tab. 1). U nemocných jsme provedli 8 časných reoperací pro komplikace, z toho šestkrát po DPE (5,2 %) a dvakrát po LR (4,9 %) (Tab. 2). Hodnotili jsme třicetidenní pooperační letalitu: po duodenopankreatektomii zemřelo 5 nemocných (4,3 %), po levostranné resekci nezemřel žádný nemocný (Tab. 3). Všichni zemřelí byli operováni pro karcinom. V souboru nemocných jsme sledovali délku pobytu na jednotce intenzivní péče, která po duodenopankreatektomii byla v průměru 6,1 dne (2 až 35 dnů), po levostranné resekci v průměru 3,4 dne (1 až 15 dnů). Délka hospitalizace po duodenopankreatektomii byla průměrně 19,8 dní (11 až 103 dnů), po levostranné resekci průměrně 15,8 dní (9 až 93 dnů).
1. Závažné pooperační komplikace: III.–V. stupeň podle Dinda Tab. 1. Severe postoperative complications: grade III.–V. according to Dindo 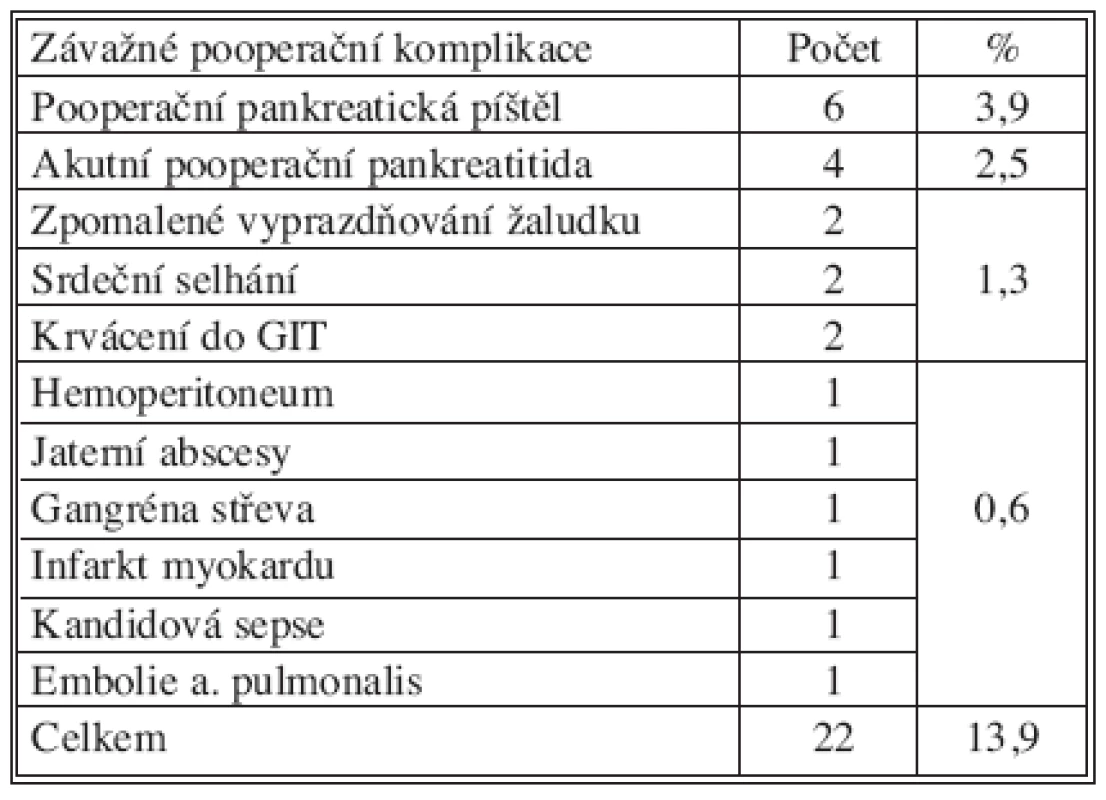
2. Příčiny reoperací Tab. 2. Reasons for re-operations 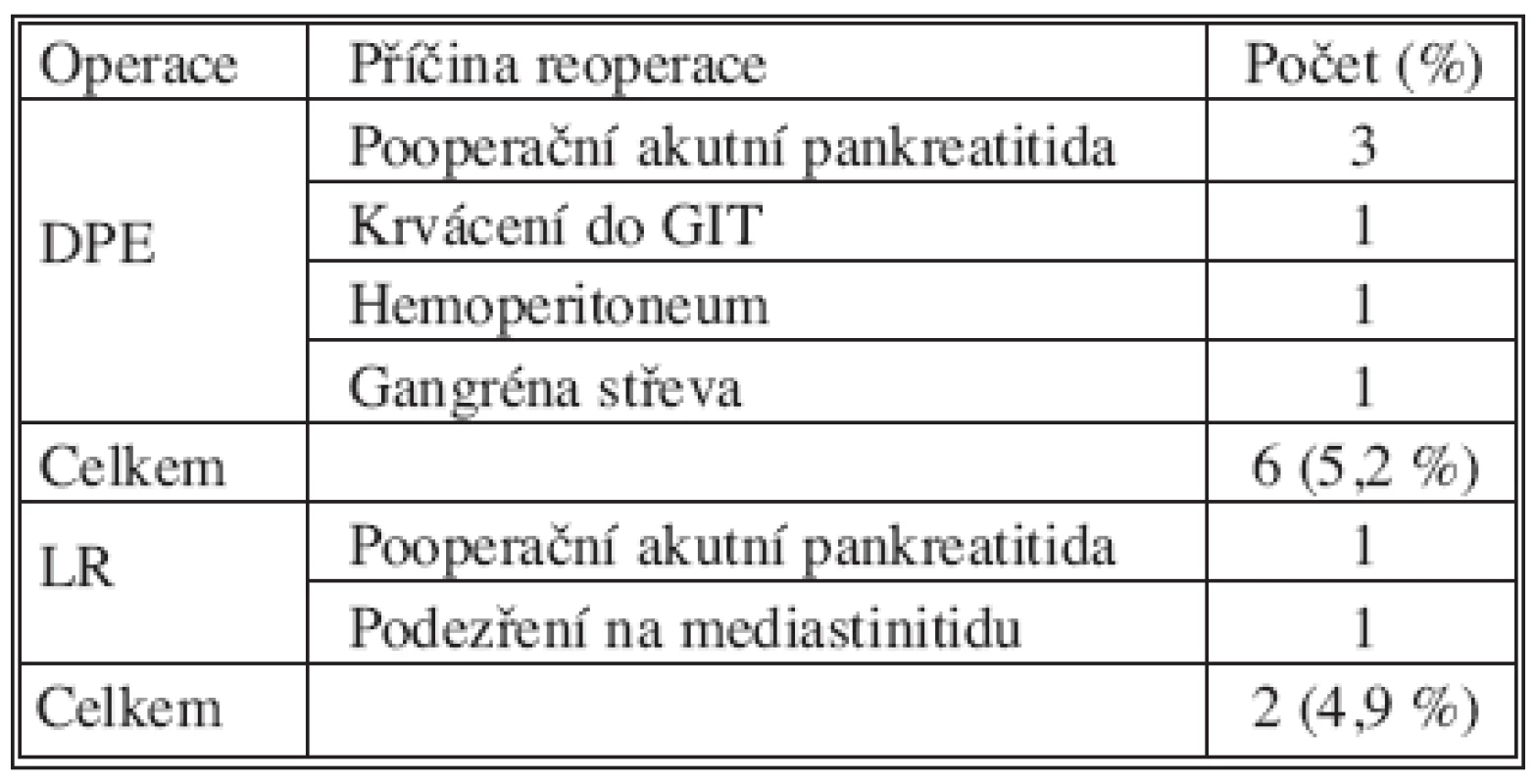
3. Příčiny úmrtí v průběhu 30 dní po operaci Tab. 3. Postoperative deaths (30 days) 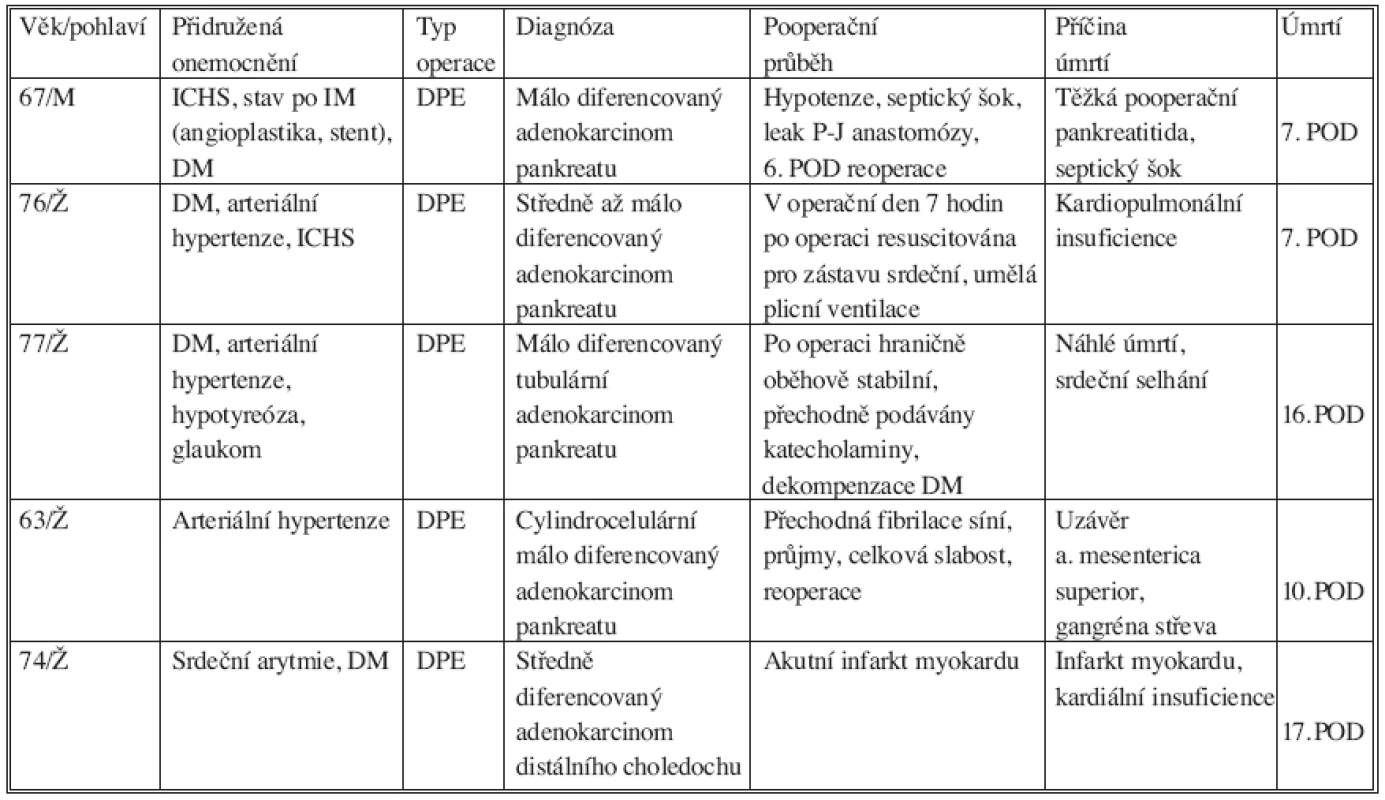
Mezi histologickými nálezy v resekátech převažoval adenokarcinom, který byl nalezen ve 104 (65,7 %) případech (Tab. 4). Staging karcinomů byl hodnocen podle UICC/AJCC. Operovali jsme převážně pacienty ve stadiu I.A až II.B. Dále jsme operovali 2 pacienty s karcinomem IV. stadia. V jednom případě se jednalo o nemocnou s metastázou v játrech, u které byl výsledek peroperační biopsie hodnocen jako benigní, při definitivním histologickém vyšetření se však prokázala metastáza adenokarcinomu. Ve druhém případě byla až po dokončení rekonstrukce nalezena implantační metastáza na kličce jejuna.
4. Mikroskopické nálezy v resekátech slinivky břišní Tab. 4. Microscopic findings in resected pancreas specimen 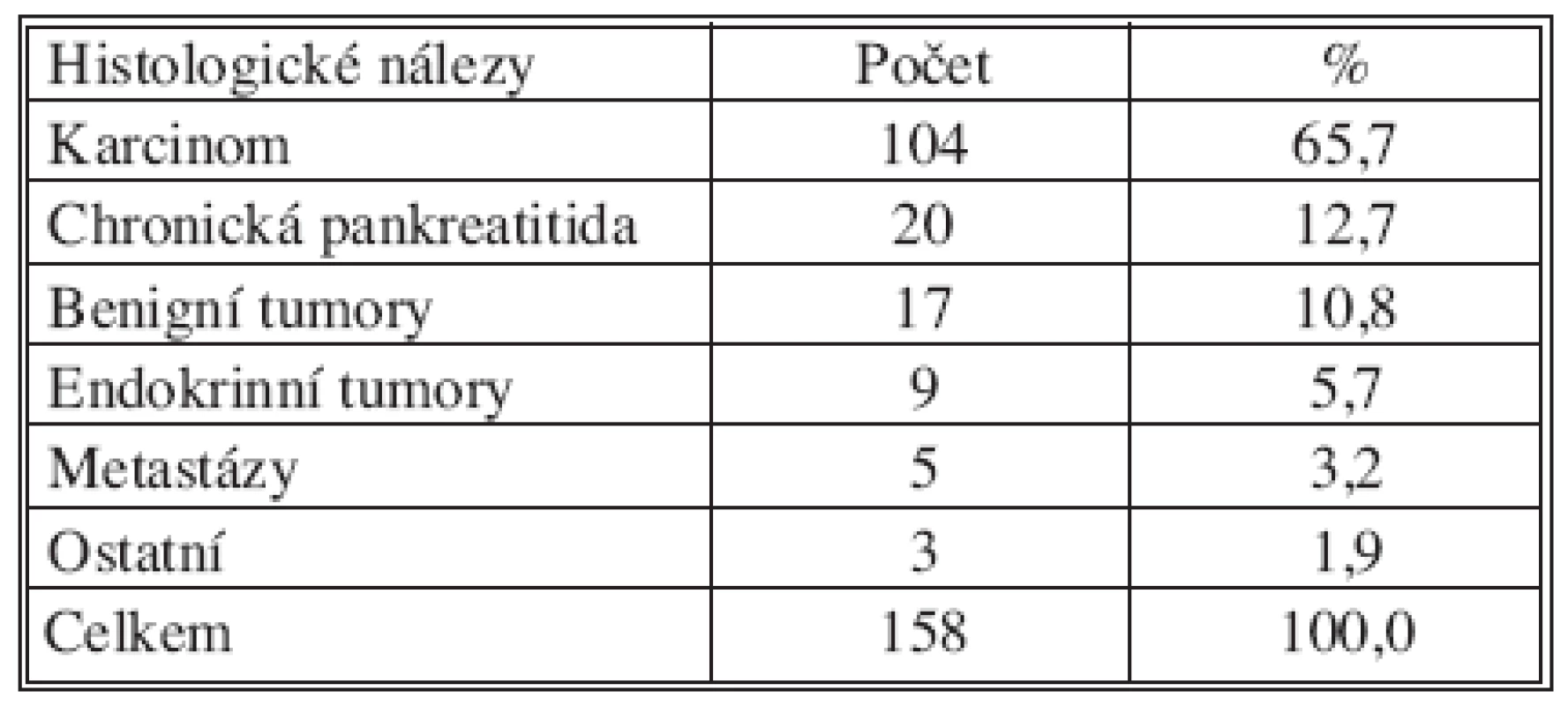
Dlouhodobé výsledky přežití jsme hodnotili pouze u nemocných s karcinomy. Karcinom pankreatu byl nalezen u 73 nemocných (70,2 %), karcinom Vaterovy papily u 24 nemocných (23,0 %), karcinom distálního choledochu u 6 nemocných (5,8 %) a karcinom duodena u 1 nemocného (1,0 %). Celkem jsme hodnotili dlouhodobé přežití u 103 pacientů, 1 pacient se ztratil z registru. Medián přežití nemocných byl 11 měsíců. Tříleté přežití jsme hodnotili u všech pacientů s karcinomem sledovaných déle než 3 roky k datu hodnocení – 1. 7. 2007 a pětileté přežití u všech pacientů s karcinomem sledovaných déle než 5 let ke stejnému datu. Déle než 5 let přežilo 15 nemocných z 68 sledovaných (22,1 %) a déle než 3 roky přežilo 30 nemocných z 89 sledovaných (33,7 %).
DISKUSE
Při léčení patologických ložisek pankreatu má chirurgie stále nejdůležitější postavení. Většinou jde o nádory, nejčastější z nich je adenokarcinom. Jeho incidence stále roste. V roce 2004 byla v ČR hlášena incidence 17,0/100 000 u mužů a 15,4/100 000 u žen za rok [3]. Za posledních 40 let došlo k více než dvojnásobnému růstu incidence. V současné době je karcinom pankreatu spolu s karcinomem žaludku na 4.–5. místě mezi příčinami úmrtí na nádorová onemocnění [4]. Karcinom se nachází nejčastěji v hlavě pankreatu, proto nejčastějším výkonem je duodenopankreatektomie, méně často levostranná resekce při nádorech v levé polovině pankreatu.
Duodenopankreatektomii provedl úspěšně již Kausch v roce 1912 [5]. Častěji však začala být prováděna po roce 1935, kdy Whipple publikoval své zkušenosti s léčbou karcinomu Vaterovy papily [6]. Jde o náročnou rozsáhlou operaci, která měla původně pooperační letalitu kolem 25 % [7]. Koncem minulého století však začala vznikat centra s vyšší frekvencí těchto výkonů, pooperační letalita postupně klesla pod 5 %. Autoři z těchto center referovali o konsekutivních duodenopankreatekto - miích bez jediného úmrtí: v roce 1990 Trede 118 operací [8], v roce 1993 Cameron 145 operací [9], v roce 1997 Yeo 190 operací [10]. V roce 2006 publikoval Cameron vlastní soubor 1000 duodenopankreatektomií provedených od roku 1969 do roku 2003 s pooperační letalitou 1 % [7]. Z našich autorů v poslední době publikovali výsledky s resekčními výkonu na pankreatu Pešková, Leffler, Krejčí, Ryska [11, 12, 13, 14]. Na našem pracovišti jsme za posledních 11 let provedli celkem 158 resekčních výkonů na pankreatu. Průměrný věk operovaných 61,2 let odpovídá údajům ostatních autorů – Bassi 59 let [15], Crist 58,4 roku [1], Krejčí 61,2 roku [13], Ryska 63,5 roku [14]. Náš nejstarší operovaný byl 84letý, Cameron úspěšně operoval nemocného ve věku 103 let [7]. Průměrný čas operace u duodenopankreatektomie byl 278 minut. Na ostatních pracovištích jsou operační časy delší: Seiler 449 minut [16], Bassi 386 minut [15], Cameron 330 minut (medián) [7], Büchler DPE 410 minut a levostranná resekce 300 minut [17], Crist 470 minut [1]. Naší snahou bylo zkrátit operační čas co nejvíce ve snaze snížit pooperační letalitu a morbiditu. Nevýhodou krátkého operačního času může být nedokonalé provedení lymfadenektomie.
Pooperační morbidita se pohybuje v literatuře v širokém rozmezí – Cameron 4,1 % [7], Seiler 61,5 % [16], Böttger 27,3 % [18], Krejčí 20 % [13], Crist 36 % [1], Leffler 17,5 % [12], Yeo 40–50 % [10]. Přitom ve stejném souboru nemocných Cameron udává pooperační letalitu 1 % a Seiler 2,3 %. Obě významná světová pracoviště (Baltimore a Bern) tedy udávají při srovnatelné pooperační letalitě značný rozdíl v morbiditě. Z toho vyplývá značná rozdílnost v definici komplikací a do jisté míry i subjektivnost při zařazení nemocných do různých skupin s pooperačními komplikacemi. My jsme v našem souboru nemocných použili při určení pooperační morbidity klasifikaci podle Dinda III. až V. stupeň [2], hodnotili jsme tedy pouze závažnější pooperační komplikace. Ty jsme zaznamenali ve 13,9 % případů. Nejčastěji souvisely s hojením ponechaného pahýlu pankreatu (pankreato-jejunoanastomóza u DPE, slepý uzávěr pahýlu u LR). Četnost reoperací je udávána v literatuře přibližně ve 2–4 % případů: Seiler 2,3 % [16], Cameron 2,7 % [7], Bassi 3,3 % [15], Büchler 4,1 % [17]. Na našem pracovišti jsme reoperovali u DPE i LR přibližně u 5 % nemocných.
Všechny duodenopankreatektomie byly prováděny klasickou Whippleho technikou, pylorus šetřící modifikaci jsme nepoužívali. Seiler se spolupracovníky prokázali v randomizované studii, že obě výše uvedené metody jsou v léčení tumoru hlavy pankreatu stejně efektivní ve smyslu pooperační letality a morbidity. Dlouhodobé výsledky ukázaly stejné celkové přežití, shodnou rekurenci tumoru a stejnou kvalitu života. Podle závěru jejich studie výhodou u pylorus šetřící resekce je kratší operační čas, nižší peroperační krevní ztráta a lepší schopnost návratu do pracovního procesu po 6 měsících od operace [16].
V pooperačním období v našem souboru zemřelo 5 nemocných (4,3 %) po duodenopankreatektomii. Po levostranné resekci pankreatu nezemřel žádný nemocný. Průměrný věk zemřelých byl 71,4 let, všichni byli operováni pro diagnózu karcinomu hlavy pankreatu. Nejmladší zemřelou pacientkou našeho souboru byla 63letá žena, kuřačka. Po nekomplikované duodenopankreatektomii pro karcinom pankreatu byla 2. pooperační den zjištěna krátkodobá tachykardie 150/min a fibrilace síní. Byl podán Rytmonorm (propafenon, Abbott, Ludwigshafen, Německo), stav se promptně upravil. Od pátého pooperačního dne si pacientka stěžovala na průjmy. Devátý pooperační den kontrolní vyšetření kontrastní látkou prokázalo suficientní gastro-jejunoanastomózu a hepatiko-jejunoanastomózu. Desátý pooperační den byl zjištěn únik kontrastní látky mimo GIT, nemocná byla reoperována, nalezena insuficience všech anastomóz, gangréna a perforace jejuna, ilea i tračníku. Týž den nemocná zemřela. Při pitvě byl nalezen uzávěr horní mezenterické tepny nejasné etiologie. Tepna nebyla při operaci poraněna.
Celková doba hospitalizace byla u DPE 19,8 dne. Podobně dlouhou dobu hospitalizace udávají i jiní autoři ze specializovaných center s vyšší frekvencí výkonů: Bassi 17,6 dne, Seiler 20,1 dne [15, 16]. Třicetidenní pooperační letalita po duodenopankreatektomii na našem pracovišti byla 4,3 %. Tento údaj je zcela srovnatelný s ostatními našimi pracovišti, která provádějí přibližně stejný nebo i vyšší počet výkonů (Pešková 4,3 % [11], Leffler 4,9 % [12], Ryska 6,4 % [14]). V největších světových specializovaných centrech s velmi vysokou frekvencí výkonů zpravidla bývá časná pooperační letalita kolem 1–2 % [7, 15, 16, 17]. Při dlouhodobém přežití jsme hodnotili pacienty s adenokarcinomem pankreatu, Vaterovy papily, distálního choledochu a duodena. Přežití jsme hodnotili souhrnně bez rozlišení původu karcinomu. Průměrné přežití 16 měsíců a medián 11 měsíců odráží velmi špatnou prognózu tohoto onemocnění. Tříleté přežití (33,7 %) a pětileté přežití (22,1 %) je dáno lepší prognózou pacientů s karcinomem Vaterovy papily a duodena. Jen v několika specializovaných centrech udávají autoři delší přežití [7, 10, 16]. Celkově se však stále jedná o onemocnění s velmi špatnou prognózou.
Je zjevné, že resekční výkony pankreatu je nutné soustředit do center. Bylo prokázáno, že pracoviště s vyšší frekvencí výkonů mají nižší pooperační letalitu i morbiditu [19]. Na našem pracovišti se provádí přibližně 15 resekcí pankreatu ročně, což se jeví jako dostatečný počet k udržení pooperační letality pod 5 %, která je všeobecně požadována. Dalšími operačními výkony v oblasti pankreatu, které provádíme na našem pracovišti, jsou spojkové operace při inoperabilních karcinomech pankreatu, drenážní a resekční výkony při chronické pankreatitidě (např. operace podle Begera, Freye, Partingtona a Rochella), revize břišní dutiny při komplikacích akutní pankreatitidy a jiné. Těchto výkonů je přibližně 20 ročně. Při menším počtu těchto výkonů na pracovišti je důležitým kritériem vytvoření jen velmi úzkého týmu chirurgů, který operace na pankreatu provádí [20].
ZÁVĚR
Naše operační výsledky jsou srovnatelné s výsledky ostatních pracovišť v České republice, z hlediska pooperační letality i morbidity i z hlediska dlouhodobého přežití. Pouze v několika významných zahraničních centrech pankreatické chirurgie jsou výsledky o něco příznivější při mnohem vyšší frekvenci výkonů. I přesto však karcinom pankreatu patří mezi onemocnění s velmi nepříznivou prognózou.
MUDr. F. Čečka
Chirurgická klinika FN
Sokolská 581
500 05 Hradec Králové
e-mail: filip.cecka@seznam.cz
Sources
1. Crist, D. W., Sitzmann, J. V., Cameron, J. L. Improved hospital morbidity, mortality, and survival after the Whipple proceduře. Ann. Surg., 1987, roč. 206, s. 358-365.
2. Dindo, D., Demartines, N., Clavien, P-A. Classification of surgical complications. A new proposal with evaluation in a cohort of 6336 patients and results of a survey. Ann. Surg., 2004, roč. 240, s. 205–213.
3. Ústav zdravotnických informací a statistiky ČR, publikace Novotvary 2004 ČR, dostupné také na http://www.uzis.cz/news.php?article=624&order=&sort=&rnnu_id=l 100.
4. Šálek, C. Nové poznatky k epidemiologii nádorů pankreatu. Bulletin HPB, 2004, roč. 12, s. 86–90.
5. Kausch, W. Das Carcinom der Papilla duodeni und seine radikale Entfernung. Beitr. klin. Chir., 1912, roč. 78, s. 439–486.
6. Whipple, A. O., Parsons, W. B., Mullins, C. R. Treatment of carcinoma of the ampulla of Vater. Ann. Surg., 1935, roč. 102, s. 763–779.
7. Cameron, J. L., Riall, T. S., Coleman, J., Belcher, K. A. One thousand consecutive pancreaticoduodenectomies. Ann. Surg., 2006, roč. 244, s. 10–15.
8. Trede, M., Schwall, G., Saeger, H-D. Survival after pancreaticoduodenectomy: 118 consecutive resections without an operative mortality. Ann. Surg., 1990, roč. 211, s. 447–458.
9. Cameron, J. L., Pitt, H. A., Yeo, C. J., et al. One-hundred and forty-five consecutive pancreaticoduodenectomies without mortality. Ann. Surg., 1993, roč. 217, s. 430–438.
10. Yeo, C. J., Cameron, J. L., Sohn, T. A., et al. Six hundred fifty consecutive pancreaticoduodenectomies in the 1990s: pathology, complications, and outcomes. Ann. Surg., 1997, roč. 226, s. 248–260.
11. Pešková, M., Gürlich, R. Předoperační biliární drenáž u karcinomu hlavy pankreatu. Rozhl. Chir., 2004, roč. 83, s. 624–628.
12. Leffler, J., Polouček, P., Krejčí, T. Karcinom hlavy pankreatu a periampulární karcinomy. Výsledky resekční léčby za 10 let. Rozhl. Chir., 2005, roč. 84, s. 610–616.
13. Krejčí, T., Leffler, J., Polouček, P. Dlouhodobé výsledky po radikálních resekcích pro duktální adenokarcinom pankreatu – desetileté zkušenosti. Rozhl. Chir., 2007, roč. 86, s. 174–179.
14. Ryska, M., Strnad, R., Bělina, F., et al. Radikální resekce u nemocných s karcinomem hlavy pankreatu. Retrospektivní analýza přežívání u souboru 307 nemocných. Rozhl. Chir., 2007, roč. 86, s. 432–439.
15. Bassi, C, Falconi, M., Salvia, R., et al. Management of complications after pancreaticoduodenectomy in a high volume centre: results on 150 consecutive patients. Dig. Surg., 2001, roč. 18, s. 453–458.
16. Seiler, C. A., Wagner, M., Bachmann, T., et al. Randomized clinical trial of pylorus preserving duodenopancreatectomy versus classical Whipple resection – long term results. Br. J. Surg., 2005, roč. 92, s. 547–556.
17. Büchler, M. W., Wagner, M., Schmied, B. M, et al. Changes in morbidity after pancreatic resection. Toward the end of completion pancreatectomy. Arch. Surg., 2003, roč. 138, s. 1310–1314.
18. Böttger, T. C, Junginger, T. Factors influencing morbidity and mortality after pancreaticoduodenectomy: critical analysis of 221 resections. World J. Surg., 1999, roč. 23, s. 164–172.
19. Birkmeyer, J. D., Siewers, A. E., Finlayson, E. V. A., et al. Hospital volume and surgical mortality in the United States. N. Engl. J. Med., 2002, roč. 346, s. 1128–1137.
20. Birkmeyer, J. D., Stukel, T. A., Siewers, A. E., et al. Surgeon volume and operative mortality in the United States. N. Engl. J. Med., 2003, roč. 349. s. 2117–2127.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2008 Issue 4-
All articles in this issue
- Urgent Endovascular Management of the Thoracic Aorta Dissection and Subsequent Lower Extremity Ischemia
- Incidence and Management of Prolonged Air Leak Following Pulmonary Lobectomy
- Sentinel Lymph Node Biopsy in the Breast Carcinoma in Clinical Practice
- Lower Extremity Deep Vein as Arterial Replacement in the Treatment of Prosthetic Graft Infection
- Experience With Ventral Hernioplasties According to Chevrel With „On-lay“ Prolene Mesh
- Our Experience with Pancreatic Resection Procedures. Retrospective Analysis
- Chronic pancreatitis, Indications for Resection Procedures and Postoperative Complications
- Patient Quality of Life Following Resection Procedures for Chronic Pancreatitis
- Epidemiology and Economic Implications of Fractures of Proximal Femur, Proximal Humerus, Distal Radius and Fracture-dislocation of Ankle
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Patient Quality of Life Following Resection Procedures for Chronic Pancreatitis
- Experience With Ventral Hernioplasties According to Chevrel With „On-lay“ Prolene Mesh
- Chronic pancreatitis, Indications for Resection Procedures and Postoperative Complications
- Our Experience with Pancreatic Resection Procedures. Retrospective Analysis
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

