-
Medical journals
- Career
Přínos vysokofrekvenční tónové audiometrie – retrospektivní studie
Authors: V. Svobodová 1; O. Profant 2; J. Kluh 1; J. Plzák 1
Authors‘ workplace: Klinika otorinolaryngologie a chirurgie hlavy a krku, 1. LF UK a FN v Motole, Praha 1; Klinika otorinolaryngologie a chirurgie hlavy a krku, 3. LF UK a FN Královské Vinohrady, Praha 2
Published in: Otorinolaryngol Foniatr, 71, 2022, No. 3, pp. 119-130.
Category: Original Article
doi: https://doi.org/10.48095/ccorl2022119Overview
Úvod: Vysokofrekvenční tónová audiometrie (VFA) nepatří k rutinnímu audiologickému vyšetření. Na ORL klinice FN v Motole je tato metoda využívána často, zejména v případě pacientů sledovaných pro tumor mostomozečkového koutu (MMK), avšak jednoznačná indikační kritéria nejsou stanovena. Zpětně jsme procházeli audiometrické záznamy s cílem charakterizovat skupinu osob, u které měla metoda diagnostický přínos. Materiál a metodika: Retrospektivně jsme analyzovali 1 515 audiogramů provedených audiometrem MADSEN Astera firmy GN Otometrics během let 2011–2018 u 773 dospělých osob ve věku 16–80 let (47,79 ± 13,54) a anamnézu těchto pacientů. U všech byla provedena VFA zahrnující běžně vyšetřované frekvence do 8 kHz a frekvence nad 8 kHz: 9 kHz, 10 kHz, 11,2 kHz, 12,5 kHz, 14 kHz a 16 kHz. Pacienti podstoupili VFA v rámci vyšetření z různých indikací – pro subjektivní hypakuzi/hyperakuzi, tinitus, vestibulopatii, po akutraumatu či byli odesláni na naše pracoviště již s diagnostikovaným tumorem MMK. Výsledky: U 52 osob (6,73 %) se objevily patologické hodnoty nebo klinicky významná asymetrie pouze v oblasti nad 8 kHz. Tuto skupinu tvořili z 48,08 % pacienti s vestibulárním schwannomem. Dalších 11,53 % byli pacienti s konečnou diagnózou jiných tumorů a vaskulárních malformací otologické oblasti, 3,85 % pacienti postižení vestibulopatií a 23,08 % vyšetřených dále nevyvinulo významně patologický stav, jednalo se většinou o pacienty s prostou hypakuzí a tinitem. Závěr: V klinické praxi se objevují případy pacientů se sluchovou vadou zjistitelnou pouze při provedení VFA. VFA zpřesňuje diagnostiku sluchových poruch a může vést k odhalení i potenciálně život ohrožujících stavů, jako jsou nádory a cévní malformace otologické oblasti.
Klíčová slova:
vysokofrekvenční tónová audiometrie – nedoslýchavost – tinitus
Úvod
K rutinnímu otologickému vyšetření dospělého pacienta patří kromě odebrání anamnézy otoskopie a řada audiologických metod hodnotících funkci sluchu a sluchové dráhy. Běžně jsou prováděny sluchová zkouška (též nazývaná „klasická sluchová“ nebo „zkouška řečí“), ladičkové zkoušky, tónová prahová audiometrie do 8 kHz, slovní audiometrie a tympanometrie [1]. Dále lze podle anamnézy pacienta a možností pracoviště (případně po odeslání na pracoviště nadřazené) indikovat ostatní metody impedanční audiometrie (stapediální reflexy, vyšetření ventilační funkce Eustachovy tuby), otoakustické emise (OAE) [2, 3] a audiometrii sluchových evokovaných odpovědí, zejména kmenových (BERA – brainstem evoked response audiometry) a ustálených (SSEP – steady-state evoked responses). Dohromady hodnotí symetrii sluchu, míru sluchové ztráty, převodní a percepční složku sluchu, topiku příčiny sluchové poruchy. V současné době jsou nezanedbatelnou součástí vyšetřovacích metod v otologii také zobrazovací metody [4, 5].
Vysokofrekvenční tónová audiometrie nad 8 kHz nepatří v domácích podmínkách k rutinnímu audiologickému vyšetření [6]. Jedná se o subjektivní vyšetření sluchu a vyžaduje spolupráci pacienta. Její uplatnění je stále především pro vědecké účely (výzkum presbyakuze, tinitu, hlukem nebo ototoxickými látkami podmíněná nedoslýchavost) [7–9]. Je časově náročnější než audiometrie běžná, obvykle zhruba o 5–10 minut. Princip vyšetření je shodný s běžnou tónovou audiometrií do 8 kHz, cílem je stanovení sluchového prahu separátně pro pravé a levé ucho. Testované frekvenční spektrum je však od 125 Hz do 16 kHz místo do 8 kHz. Na frekvencích nad 8 kHz je zjišťován práh pouze vzdušného vedení, nikoli kostního. Na ORL klinice FN v Motole se častěji provádí běžná tónová audiometrie do 8 kHz, přesto je na pracovišti provedeno průměrně téměř 200 VFA ročně. Jednoznačná indikační kritéria pro využití VFA místo audiometrie do 8 kHz však dosud nejsou stanovena. U 6,73 % audiometricky vyšetřených osob (včetně VFA) se objevily patologické hodnoty nebo klinicky významná asymetrie pouze v oblasti frekvencí nad 8 kHz. Z toho v necelé polovině případů byla VFA využívána při vstupních a dispenzárních kontrolách pacientů s diagnózou tumoru mostomozečkového koutu. Zbývající nadpoloviční většinu představovala vyšetření osob vybraných prakticky náhodně podle volby audiologické sestry, například z důvodu vytíženosti běžného audiometru nebo jeho poruchy. Vyšetření VFA bylo lékařem explicitně požadováno velmi vzácně, pokud se nejednalo o pacienta se známou diagnózou tumoru MMK. Je však s výhodou pamatovat, že podle zkušeností známých z literatury i naší vlastní klinické praxe se objevují případy pacientů se sluchovou vadou zjistitelnou pouze při provedení vysokofrekvenční audiometrie. VFA zpřesňuje diagnostiku sluchových poruch a může vést k diagnostice potenciálně život ohrožujících stavů, jako jsou nádory a další malformace spánkové kosti a jejích blízkých oblastí [10].
Cíl práce
Naším cílem bylo zpětným procházením audiometrických záznamů identifikovat skupinu pacientů, u které měla metoda VFA diagnostický přínos, tedy sluchová porucha se projevila až ve frekvencích nad 8 kHz, a pokusit se skupinu charakterizovat. Zajímalo nás, zda lze stanovit kritéria, podle kterých by mělo smysl VFA v určitých případech rutinně indikovat na pracovištích, kde je vysokofrekvenční audiometr dostupný. Sledovali jsme věk a pohlaví pacientů, u nichž jsme odhalili patologii slyšení ve frekvencích nad 8 kHz, a soustředili se na důvody indikace VFA (subjektivní obtíže, případně objektivní nálezy), délku trvání obtíží, anamnestickou zátěž (rodinnou, interní komorbidity) a vývoj stavu pacienta v čase ke stanovení konečné diagnózy.
Metodika a popis souboru
Zpětně jsme analyzovali 1 515 vysokofrekvenčních audiogramů provedených na ORL klinice FN v Motole na stejném přístroji MADSEN Astera firmy GN Otometrics a celkově za stejných podmínek během let 2011–2018. Vyšetřeno bylo 773 různých dospělých osob. Část pacientů byla na našem pracovišti sledována dlouhodoběji a VFA se u nich tedy v čase opakovala. V případě těchto pacientů jsme pracovali s výsledkem prvního vyšetření a i jejich anamnézu sledovali od okamžiku, kdy jsme se s nimi pro jejich obtíže setkali poprvé. Jednalo se o spolupracující pacienty, jejichž výsledky zhruba 15–25 minut trvajícího vyšetření byly považovány za validní. U všech těchto pacientů byla provedena VFA zahrnující běžně vyšetřované frekvence do 8 kHz a navíc frekvence nad 8 kHz: 9 kHz, 10 kHz, 11,2 kHz, 12,5 kHz, 14 kHz a 16 kHz. Byla použita sluchátka Sennheiser HD 200 Pro reprodukující i velmi vysoké frekvence.
Pacienti podstoupili VFA v rámci klinického vyšetření z různých indikací – nejčastěji pro subjektivní hypakuzi/ hyperakuzi, tinitus, vestibulopatii, po akutraumatu, pro bolest ucha a přilehlé části hlavy, náhlou ztrátu sluchu či byli odesláni na naše pracoviště již s diagnostikovaným tumorem MMK. Jednoznačná indikace však dosud nebyla na ORL klinice FN v Motole stanovena. Po rozboru skupiny 52 osob s pozitivním nálezem ve VFA vyplynulo, že v necelé polovině případů byla VFA využita při vstupních a dispenzárních kontrolách pacientů s diagnózou tumoru mostomozečkového koutu (konkrétně ve 48,08 %, přesněji 36,5 % pacientů se na ORL kliniku FN v Motole dostavilo již se známou diagnózou vestibulárního schwannomu, u 11,58 % na našem pracovišti teprve ke stanovení diagnózy došlo). Zbývající nadpoloviční většinu (51,92 %) pak představovala vyšetření osob zvolených prakticky náhodně podle volby audiologické sestry, například z důvodu vytíženosti běžného audiometru nebo jeho technické poruchy. Vyšetření VFA bylo u pacientů bez známé diagnózy tumoru mostomozečkového koutu lékařem explicitně požadováno velmi vzácně. Pokud nedojde k operaci tumoru MMK a není znám výsledek definitivní histologie odstraněného útvaru, nelze diagnózu vestibulární schwannom definitivně potvrdit. Tato diagnóza je však i předoperačně velmi pravděpodobná s přihlédnutím k charakteristice tumoru MMK při vyšetření magnetickou rezonancí (MR) [11]. V následujícím textu jsou tak termíny vestibulární schwannom a tumor mostomozečkového koutu používány ekvivalentně.
Za patologické hodnoty jsme považovali zhoršení sluchového prahu ve vysokých frekvencích o 20 dB a více ve srovnání s populační normou [12] nebo interaurální asymetrii sluchových prahů minimálně 20 dB pro jednotlivé frekvence. U 52 osob (6,73 %) ze všech audiometricky testovaných se objevily patologické hodnoty nebo klinicky významná asymetrie pouze v oblasti frekvencí nad 8 kHz. Tuto skupinu tvořili z 48,08 % pacienti s tumorem mostomozečkového koutu (podle MR morfologie nejpravděpodobněji s vestibulárním schwannomem). V dalších 11,53 % se podle konečné diagnózy jednalo o pacienty s jiným tumorem nebo vaskulární malformací otologické oblasti, 3,85 % pacientů bylo postiženo vestibulopatií a 23,08 % vyšetřených dále nevyvinulo významně patologický stav, většinou trpěli prostou hypakuzí a tinitem.
V souboru pacientů se sluchovou patologií, projevující se pouze po provedení VFA nad 8 kHz, jsme analyzovali věk a pohlaví osob, symetrii a počet postižených frekvencí ve VFA, indikaci (důvody) k provedení vyšetření sluchu jako takového, subjektivní obtíže a doprovodné objektivní příznaky, otomikroskopický nález, délku trvání příznaků, rodinnou anamnestickou zátěž, případné interní komorbidity. Dále jsme se soustředili na to, zda bylo rozhodnuto o provedení podrobnějších vyšetření (BERA, zobrazovací metody), a k jaké definitivní diagnóze pacient v závěru diagnostického procesu dospěl.
Nejčastěji jsme vyhodnocovali procentuální zastoupení sledovaných parametrů v souboru.
Výsledky
Celkem jsme pracovali s výsledky 52 osob s patologickými hodnotami nebo klinicky významnou asymetrií zjistitelnou pouze v oblasti frekvencí nad 8 kHz. Tento soubor tak zahrnoval 6,73 % ze 773 pacientů, u kterých byla VFA provedena. Zbývající pacienti projevovali sluchovou vadu již na frekvenci 8 kHz a nižších nebo vykazovali normakuzi. Pacienti byli ve věku 16–80 let (47,79 ± 13,54), z toho 30 mužů (57,7 %) a 22 žen (42,3 %). Věkový histogram po dekádách zachycují histogram 1 a tab. 1. U pacientů s postižením ve VFA jsme se v 86,5 % setkali s asymetrií a ve 13,5 % s bilaterální vadou. Patologii pouze v jedné frekvenci VFA jsme zjistili u 23,1 % vyšetřovaných, u zbylých 76,9 % bylo postiženo frekvencí více. Prakticky všichni pacienti měli normální otoskopický nález (96,2 %) a nikdo vzhledem k otologickým onemocněním neudával pozitivní rodinnou anamnézu. Průměrná hodnota PTA (500 Hz, 1, 2 a 4 kHz, oboustranně) v souboru byla 11,38 dB. Průměrná hodnota PTA všech frekvencí od 125 Hz do 16 kHz byla 17,08 dB. Typický audiogram s patologií ve vysokých frekvencích je na obr. 1.
Histogram 1. Věk po dekádách.
Histogram 1. Age by decade.
Table 1. Věk po dekádách.
Tab. 1. Age by decade.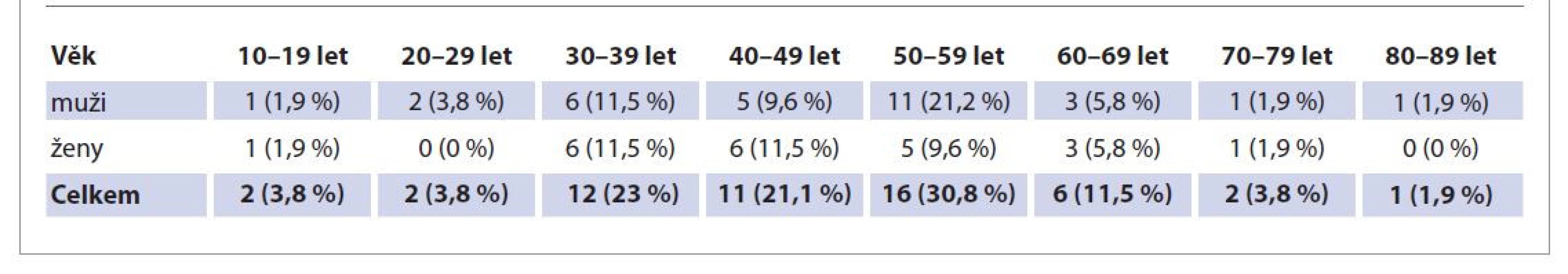
Image 1. Příklad patologického nálezu ve vysokofrekvenčním audiogramu. Klinicky významná asymetrie nad 20 dB v neprospěch pravého ucha v případě pacienta, u kterého byl diagnostikován vestibulární schwannom l. dx.
Fig. 1. An example of a pathological finding in a high-frequency audiogram. Clinically significant asymmetry above 20 dB to the detriment of the right ear in the case of a patient diagnosed with vestibular schwannoma l. dx.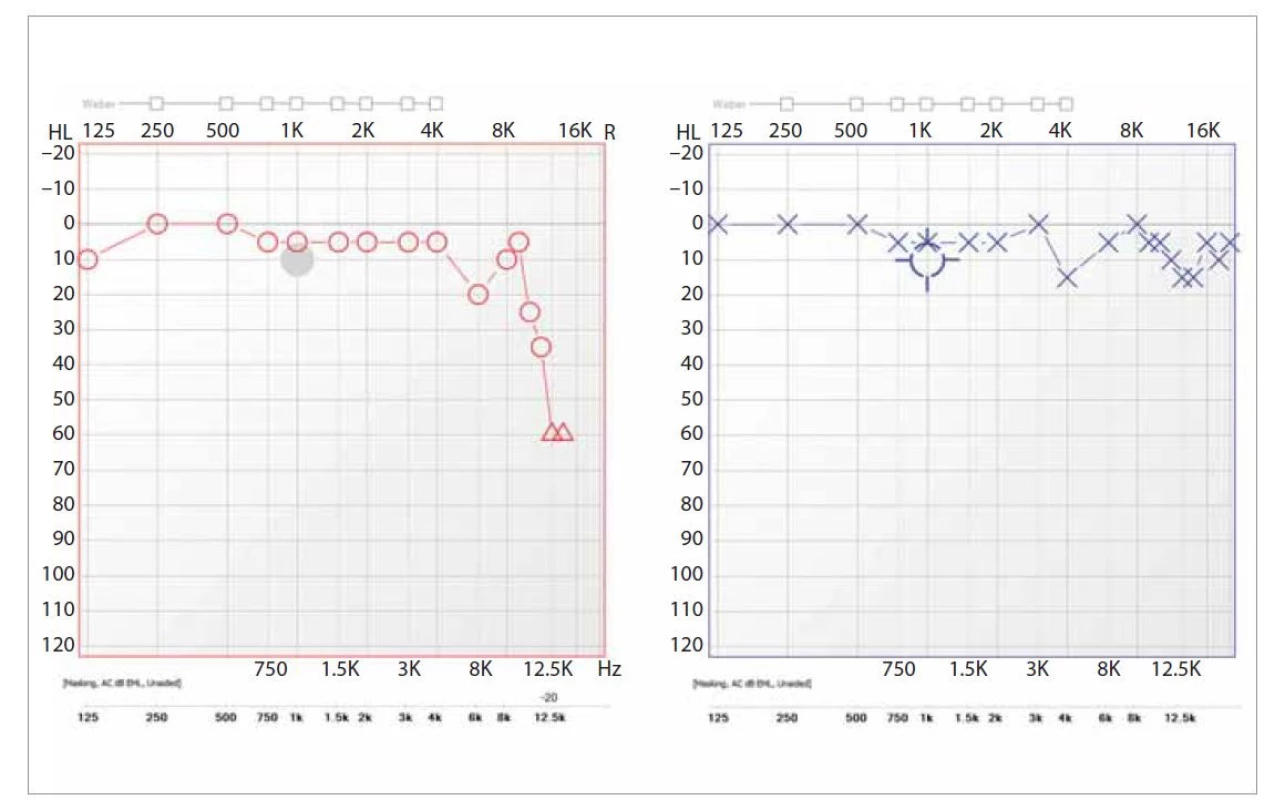
V souboru se opakovalo několik základních hlavních důvodů návštěvy ORL ambulance podle obtíží pacienta, ze kterých vycházela následná indikace audiologického vyšetření. Ve 36,5 % se jednalo o pacienty s již známým tumorem mostomozečkového koutu, kteří byli na ORL kliniku FN v Motole odesláni z jiných pracovišť k další diagnostice, sledování a případně zvážení aktivního terapeutického přístupu. Pacienti s vestibulopatií tvořili 15,4 %, pacienti s tinitem 13,5 %, pacienti s náhlou ztrátou sluchu (SSNHL – sudden sensorineural hearing loss) 3,8 %. Dále 1,9 % pacientů bylo vyšetřeno pro subjektivní hypakuzi či pocit zalehnutí ucha, 1,9 % pro hyperakuzi, 1,9 % po akutraumatu a 1,9 % bylo odesláno na naše pracoviště s již stanovenou diagnózou tumoru a dalších malformací spánkové kosti a jejích blízkých oblastí. U 23,1 % se indikaci VFA nepodařilo dohledat. Graf 1 shrnuje výchozí důvody indikace VFA.
Graph 1. Indikace (důvod návštěvy).
Graph 1. Indication (reason for visit).
Zaměřili jsme se také na přítomnost jednotlivých příznaků (subjektivních obtíží i objektivních nálezů) u pacientů s postižením sluchu ve vysokých frekvencích. Mezi nejvíce zastoupené patřily tinitus (48,1 %), subjektivní hypakuze včetně zalehnutí ucha (40,40 %), vertigo (28,8 %), bolest ucha a přilehlé části hlavy (15,4 %), alterovaná funkce ostatních hlavových nervů vyjma sluchově rovnovážného (11,5 %) a hypestezie obličeje (5,8 %). Jsou zaznamenány v grafu 2.
Graph 2. Příznaky.
Graf 2. Symptoms.
Dále jsme samozřejmě sledovali vývoj diagnostického procesu u jednotlivých pacientů. Mezi definitivní diagnózy patřily tumor mostomozečkového koutu, nejpravděpodobněji vestibulární schwannom (46,2 %), prostý tinitus (11,5 %), další tumory a jiné malformace spánkové kosti a jejích blízkých oblastí (9,6 %), ústup obtíží a nadále asymptomatický stav (9,6 %), vestibulopatie (3,8 %), náhlá ztráta sluchu (1,9 %), hyperakuze (1,9 %), cizí těleso v uchu (1,9 %) a neurodegenerativní onemocnění (1,9 %). V 11,5 % případů nebyla konečná diagnóza uvedena, obvykle z důvodu nedostavení se pacienta na další plánované kontroly. Příčiny potažmo konečné diagnózy vedoucí k poruše sluchu zjistitelné pouze VFA popisuje graf 3.
Graph 3. Příčina (diagnóza).
Graph 3. Cause (diagnosis).
Obtíže pacientů trvaly různě dlouhou dobu od dnů po roky. U 9,6 % to bylo do týdne, u 7,7 % do měsíce, u 9,6 % do 3 měsíců, u 5,8 % do 6 měsíců, u 13,5 % do roka, u dalších 13,5 % do 2 let, u 7,7 % do 3 let a u 8,8 % trvaly obtíže déle než 3 roky. U 26,9 % osob se nepodařilo informaci doplnit. Dobu trvání obtíží pacientů v souboru zpřehledňuje graf 4.
Graph 4. Délka trvání.
Graph 4. Duration.
Také jsme zjišťovali, zda se u pacientů významně opakovaly ně kte ré interní nebo nesomatické komorbidity. Nadpoloviční většina pacientů (57,7 %) ale žádné komorbidity neudávala. U ostatních pacientů se vyskytovaly nejčastěji hypertenze (13,5 %), endokrinopatie (7,7 %), kombinace hypertenze a hyperlipidemie (3,8 %), onkologická (5,8 %) a neurologická (3,8 %) onemocnění, diabetes mellitus (1,9 %), samotná hyperlipidemie (1,9 %), stav po prodělání CMP (1,9 %), nefropatie (1,9 %) a psychická onemocnění (1,9 %). U 9,6 % případů jsme se setkali se souběhem tří a více diagnóz a u 9,6 % pacientů jsme nebyli schopni eventuální přítomnost komorbidit zjistit. Graf 5 přehledně znázorňuje komorbidity v souboru. Tab. 2 podrobněji shrnuje zastoupení komorbidit ve věkových skupinách členěných po dekádách. Mezi nejčastější komorbidity podle věku patřily souběh více diagnóz ve skupině 50–59 let (80 %), endokrinopatie ve skupině 40–49 let (75 %), hypertenze ve skupině 50–59 let (57,7 %), stav po proběhlé CMP ve skupině 70–79 let (33 %), endokrinopatie ve skupině 60–69 let (25 %) a souběh více diagnóz ve skupině 60–69 let (20 %). Vysokému zastoupení komorbidit v ně kte rých skupinách (až 100 %) však nelze přikládat jednoznačně signifikantní význam, toto procentuální zastoupení je zkresleno velmi nízkým počtem osob v ně kte rých skupinách (často 1–2 osoby).
Graph 5. Komorbidity.
Graph 5. Comorbidities.
Table 2. Věk ve skupinách ke vztahu ke komorbiditám.
Tab. 2. Age in groups in relation to comorbidities.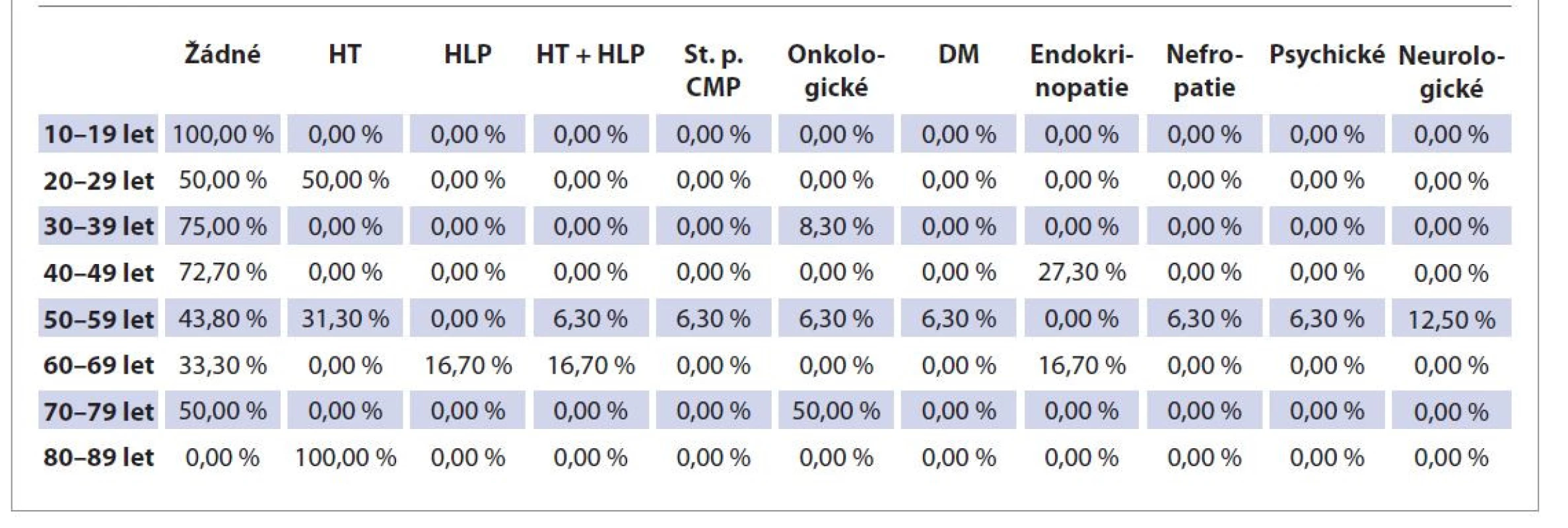
Sledovali jsme, jaká další vyšetření byla u osob se sluchovou vadou zjistitelnou pouze při provedení VFA indikována. Pacienti s diagnózou vestibulárního schwannomu jsou na ORL klinice FN v Motole rutinně indikováni k provedení tzv. schwannomového protokolu, který kromě vysokofrekvenční tónové prahové audiometrie zahrnuje slovní audiometrii, OAE, BERA a otoneurologické (OTN) vyšetření. Tento protokol pokrýval 51,9 % z celkově provedených dalších vyšetření. Významná skupina pacientů se sluchovou vadou zjistitelnou pouze při provedení VFA nebyla indikována k žádnému dalšímu vyšetření, jednalo se o 17,3 %. Samotné OAE, OTN vyšetření, MR a kombinace vyšetření byly provedeny vždy u 3,8 % osob v souboru. Pouze BERA nebo CT byly provedeny vždy u 1,9 % osob v souboru. Názorněji v grafu 6.
Graph 6. Další vyšetření.
Graph 6. Another examination.
Rozebírali jsme podrobněji frekvenci důvodu návštěvy ORL lékaře (indikaci k audiologickému vyšetření), zastoupení jednotlivých příznaků (subjektivních a objektivních), délku trvání obtíží, výskyt komorbidit a indikaci dalších vyšetření v podskupinách pacientů rozdělených podle příčiny sluchové poruchy (definitivní diagnózy). Obtíže pacientů (tedy podklad pro indikaci audiologického vyšetření) ve vztahu ke konečné diagnóze předkládá tab. 3. Tinitus přivedl do ordinací 71,4 % pacientů s prostým tinitem, u zbylých pacientů s tinitem se jednalo o vestibulární schwannom (14,3 %) a jiné tumory spánkové kosti a jejích blízkých oblastí (14,3 %). Vestibulopatie, resp. rovnovážné obtíže byly dominantním steskem pacientů, ze kterých 62,5 % dospělo k diagnóze vestibulárního schwannomu, u 25 % přetrval jen prostý tinitus a u 12,5 % byl přítomen jiný tumor spánkové kosti a jejích blízkých oblastí. Z celkového množství pacientů odeslaných na ORL kliniku FN v Motole z jiných pracovišť s již stanovenou diagnózou tumoru MMK představovalo 95 % pacienty s morfologickou diagnózou vestibulárního schwannomu a 5 % pacienty s diagnózou jiného tumoru spánkové kosti a jejích blízkých oblastí. Až na našem pracovišti byli diagnostikováni další pacienti postižení vestibulárním schwannomem (24,1 % z celkového počtu pacientů s definitivní diagnózou vestibulárního schwannomu) nebo jiným nádorem spánkové kosti a jejích blízkých oblastí (80 % z celkového počtu s definitivní di gnózou tohoto jiného tumoru). V případě náhlé ztráty sluchu (SSNHL) zůstala v 50 % diagnóza pouze SSNHL, ve zbývajících 50 % byl odhalen vestibulární schwannom. V této podskupině jsou však zařazeni pouze 2 pacienti.
Table 3. Indikace (důvod návštěvy) ve skupinách podle příčiny (diagnózy).
Tab. 3. Indication (reason for visit) in groups according to cause (diagnosis).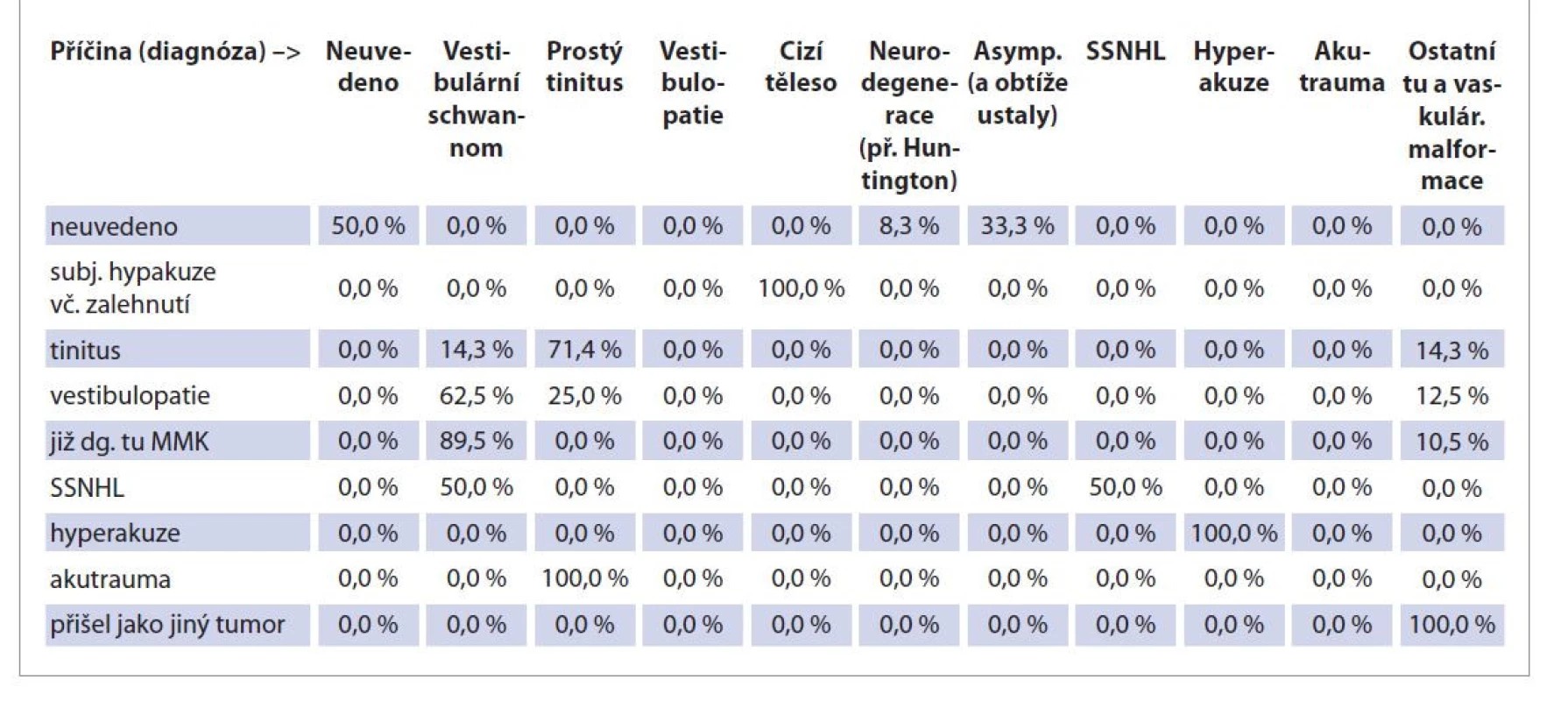
Sledovali jsme výskyt jednotlivých příznaků (subjektivní hypakuze včetně zalehnutí ucha, tinitus, vertigo, alterace funkce hlavových nervů vyjma sluchově rovnovážného, hypestezie tváře, bolest ucha a přilehlé části hlavy) ve skupinách pacientů rozdělených podle definitivní diagnózy. Pacienty se subjektivní hypakuzí včetně zalehnutí představovali v 57,1 % pacienti s vestibulárním schwannomem, ve 14,3 % pacienti s jinými tumory spánkové kosti a jejích blízkých oblastí, pacienti s prostým tinitem (9,5 %), pacienti s ústupem obtíží a nadále asymptomatičtí (9,5 %), SSNHL (4,8 %) a cizím tělesem v uchu (4,8 %). Tinitus byl popisován pacienty s vestibulárním schwannomem (64 %), prostým tinitem (24 %) a ostatními tumory spánkové kosti a blízkých oblastí (12 %). V případě vertiga to bylo 66,7 % pacientů s vestibulárním schwannomem, 13,3 % pacientů s vestibulopatií a 13,3 % pacientů s jiným tumorem spánkové kosti a blízkých oblastí. V 6,7 % případů obtíže ustaly a nebyla stanovena konečná di gnóza. Pacienti s alterovanou funkcí hlavových nervů kromě n. VIII byli nepřekvapivě pacienti s vestibulárním schwannomem (83,3 %) a pacienti s jiným tumorem spánkové kosti a blízkých oblastí (13,3 %). Všichni pacienti s hypestezií tváře (alterovaná funkce n. V) byli pacienti s vestibulárním schwannomem. Bolesti ucha a přilehlých oblastí hlavy se opět nejčastěji vyskytovaly u pacientů s diagnózou vestibulárního schwannomu (62,5 %) a také u pacientů s jiným tumorem spánkové kosti a blízkých oblastí (25 %) a osob nadále asymp tomatických (12,5 %). Podrobněji uvedeno v tab. 4.
Table 4. Příznaky ve skupinách podle příčiny (diagnózy).
Tab. 4. Symptoms grouped by cause (diagnosis).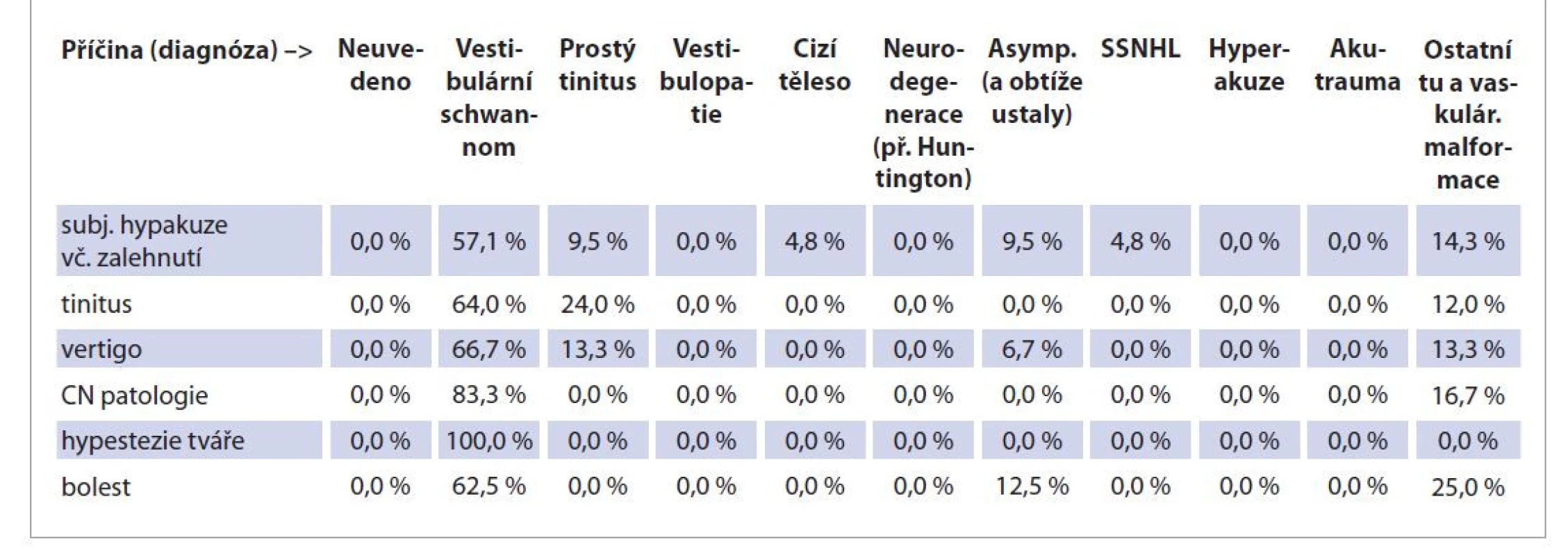
Pacienti ve sledovaném souboru se na ORL kliniku FN v Motole dostavili po různě dlouhé době trvání obtíží. Následuje rozdělení podle doby trvání obtíží a definitivní diagnózy. Obtíže maximálně týden měli pacienti s prostým tinitem (40 %), cizím tělesem v uchu (20 %) a nadále asymptomatickým průběhem (20 %). Obtíže trvající týden až jeden měsíc udávali pacienti s jiným tumorem spánkové kosti a jejích blízkých oblastí (50 %), náhlou ztrátou sluchu (25 %) a s prostým tinitem (25 %). Obtíže 1–3 měsíce měli pacienti s vestibulárním schwannomem (40 %), prostým tinitem (40 %) a jinými tumory spánkové kosti a blízkých oblastí (20 %). Příznaky vyvíjející se 3–6 měsíců se objevily u pacientů s vestibulárním schwannomem (66,7 %) a u pacientů s jiným tumorem spánkové kosti a blízkých oblastí (33,3 %). Průběh obtíží po dobu 6 měsíců až roku popisovali pacienti s vestibulárním schwannomem (71,4 %), prostým tinitem (14,3 %) a vestibulopatií (14,3 %). S pacienty s obtížemi 1–2 roky jsme se opět setkali v případě vestibulárního schwannomu (57,1 %), vestibulopatie (14,3 %) a hyperakuze (14,3 %). Obtíže 2–3 roky měli pacienti s vestibulárním schwannomem (100 %) a více než 3 roky pacienti s vestibulárním schwannomem (66,7 %) a prostým tinitem (33,3 %). Doba trvání obtíží ve vztahu ke konečné diagnóze je detailně rozebrána v tab. 5.
Table 5. Délka trvání ve skupinách podle příčiny (diagnózy).
Tab. 5. Duration in groups by cause (diagnosis).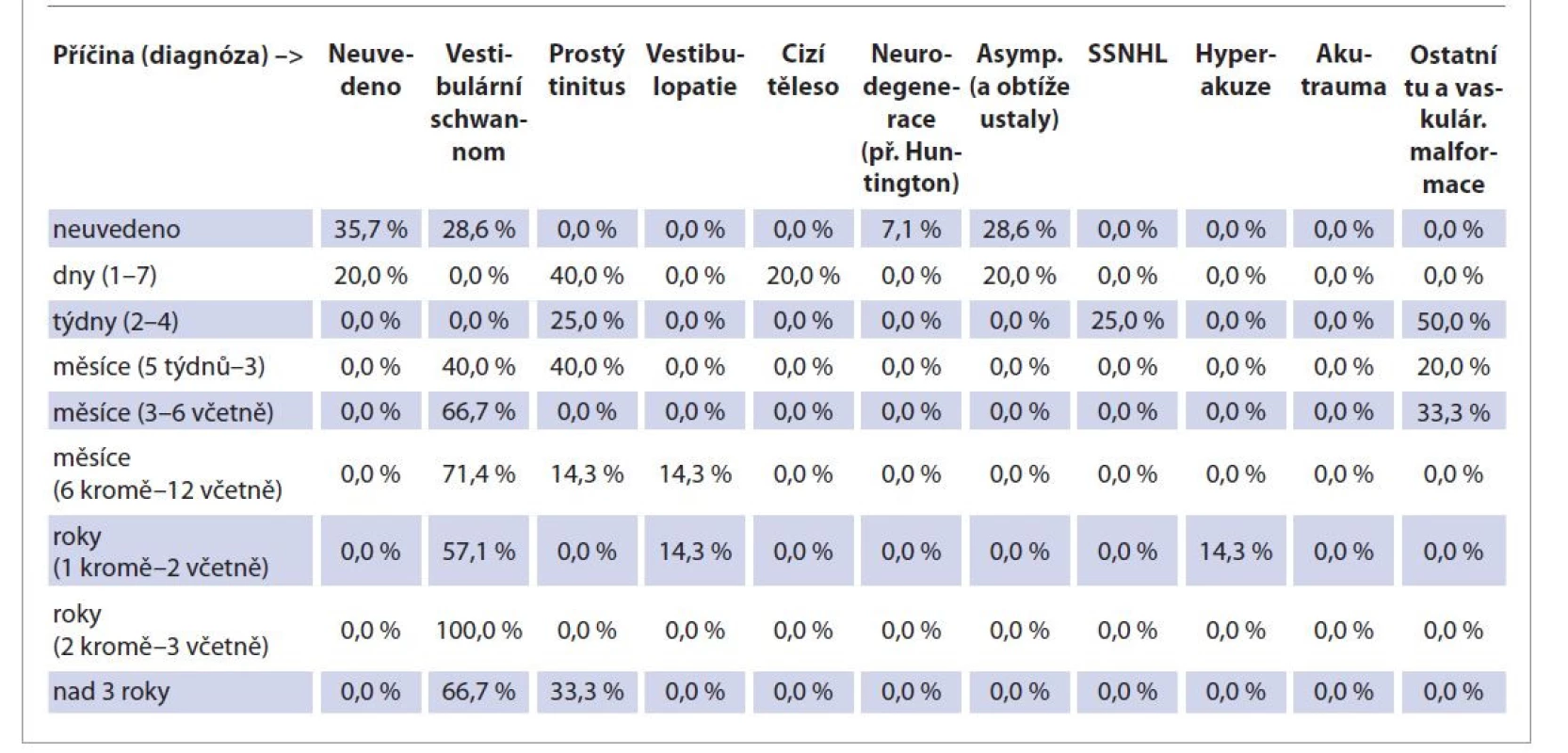
Vztah komorbidit a příčiny obtíží (konečné diagnózy) udává tab. 6. V tomto případě vynikalo, že značnou část pacientů s žádnými komorbiditami tvořili pacienti s vestibulárním schwannomem (43,3 %), prostým tinitem (20 %) a dále pacienti s cizím tělesem v uchu (13,3 %), ostatními tumory spánkové kosti a blízkých oblastí (10 %) a pacienti bez konečné diagnózy, kteří nadále zůstali asymptomatičtí (6,7 %). Hypertoniky byli opět především pacienti postižení vestibulárním schwannomem (71,4 %), neurodegenerací (14,3 %) a nadále asymptomatičtí (14,3 %). Samotná hyperlipidemie se vyskytla pouze u jednoho pacienta sledovaného pro vestibulopatii. Kombinací hypertenze a hyperlipidemie trpěli z 50 % pacienti s diagnózou vestibulárního schwannomu a z 50 % pacienti později z otologického hlediska asymptomatičtí. Pacienti s endokrinopatií byli opět zejména pacienti s vestibulárním schwannomem (75 %) a vestibulopatií (25 %). Onkologickým onemocněním trpěli pacienti s vestibulárním schwannomem (33,3 %), neurodegenerací (33,3 %) a ostatními tumory spánkové kosti a blízkých oblastí (33,3 %). Diabetes mellitus, prodělání CMP, nefropatie a psychické onemocnění udávaly jen jednotky pacientů. Neurologické onemocnění nesouvisející s vestibulárním schwannomem se objevilo u 2 pacientů se známou diagnózou vestibulárního schwannomu.
Table 6. Komorbidity ve skupinách ve vztahu k příčině (diagnóze).
Tab. 6. Comorbidities in groups in relation to the cause (diagnosis).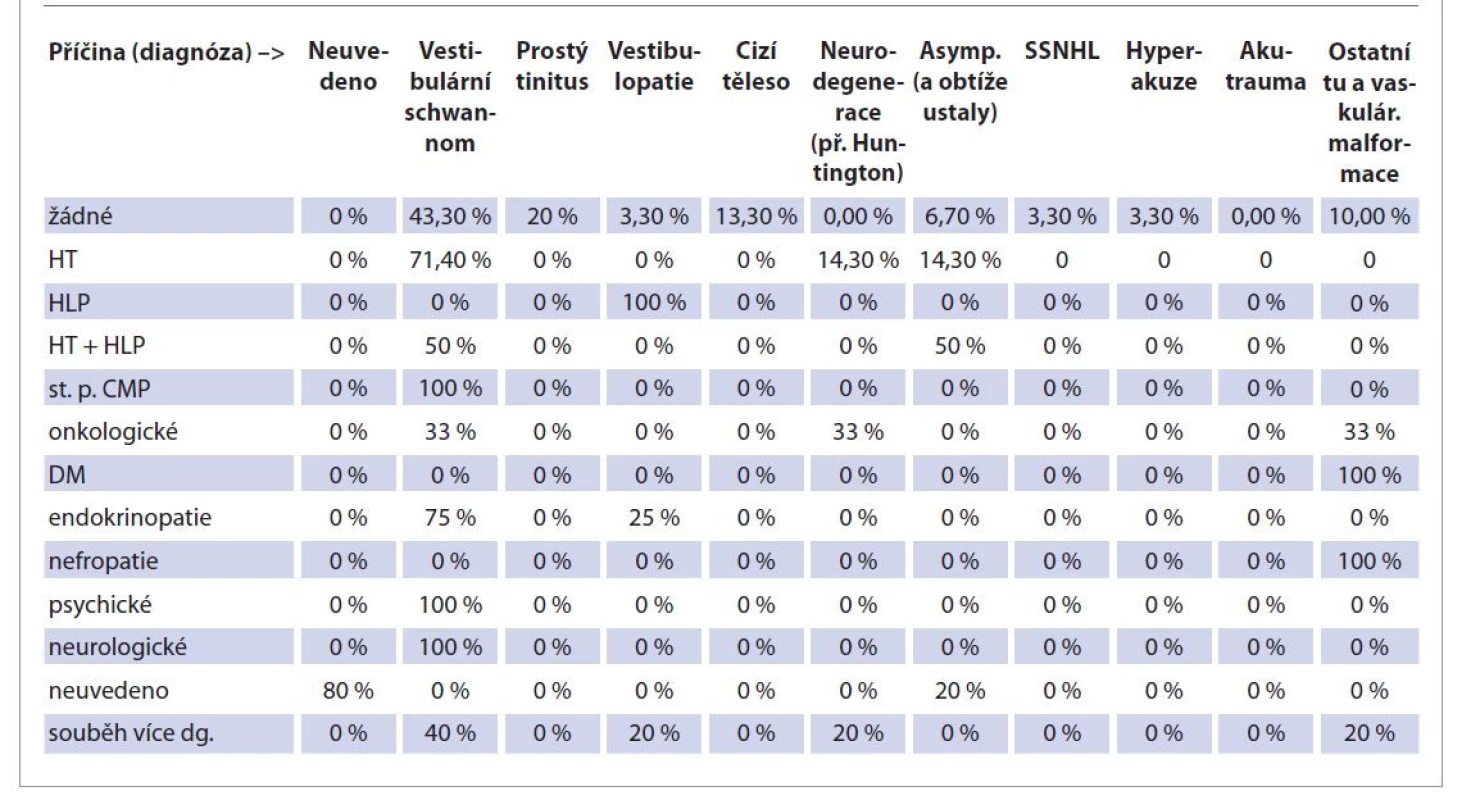
Schwannomový vyšetřovací protokol, nejčastěji prováděná baterie dalších vyšetření v souboru, byl samozřejmě nejhojněji indikován u pacientů s tumorem MMK. U této podskupiny bylo využito 74,1 % schwannomových protokolů. Dalších 18,5 % bylo využito u pacientů s ostatními tumory spánkové kosti a jejích blízkých oblastí. V dalších 3,7 % pak v případě vestibulopatie a pacientů bez definitivní diagnózy, kteří nadále zůstali asymptomatičtí. Další vyšetření nebyla indikována u pacientů s vestibulárním schwannomem (22,2 %), prostým tinitem (11,1 %), cizím tělesem v uchu (11,1 %), SSNHL (11,1 %), hyperakuzí (11,1 %) a nadále asymptomatických (11,1 %). Samotné OAE a BERA byly indikovány pouze u pacientů s definitivní diagnózou prostého tinitu. Pouze OTN vyšetření a pouze MR byly použity u pacientů s vestibulopatií (50 %) a nadále asymptomatických (50 %) (tab. 7). Zajímala nás také indikace dalších vyšetření podle subjektivních příznaků a objektivních nálezů (tab. 8). Pacienti neindikovaní k dalšímu vyšetření trpěli subjektivní hypakuzí včetně pocitu zalehnutí (55,6 %), tinitem (33,3 %), vertigem (11,1 %) a bolestí ucha nebo přilehlé části hlavy (11,1 %). Ve skupině vyšetřené schwannomovým protokolem se vyskytovalo velké množství příznaků. Z takto vyšetřených pacientů byla u 48,1 % popsána subjektivní hypakuze či zalehnutí, u 44,4 % vertigo, u 30,8 % tinitus, u 18,5 % patologie dalších hlavových nervů, u 18,5 % bolest a u 7,4 % hypestezie obličeje. Samotné OAE a BERA byly vyšetřeny u pacientů trpících pouze tinitem. Samotné OTN vyšetření, MR a CT a kombinace vyšetření byly provedeny u pacientů postižených pouze vertigem.
Table 7. Indikace dalších vyšetření ve skupinách podle příčiny (diagnózy).
Tab. 7. Indications for further examinations in groups according to the cause (diagnosis).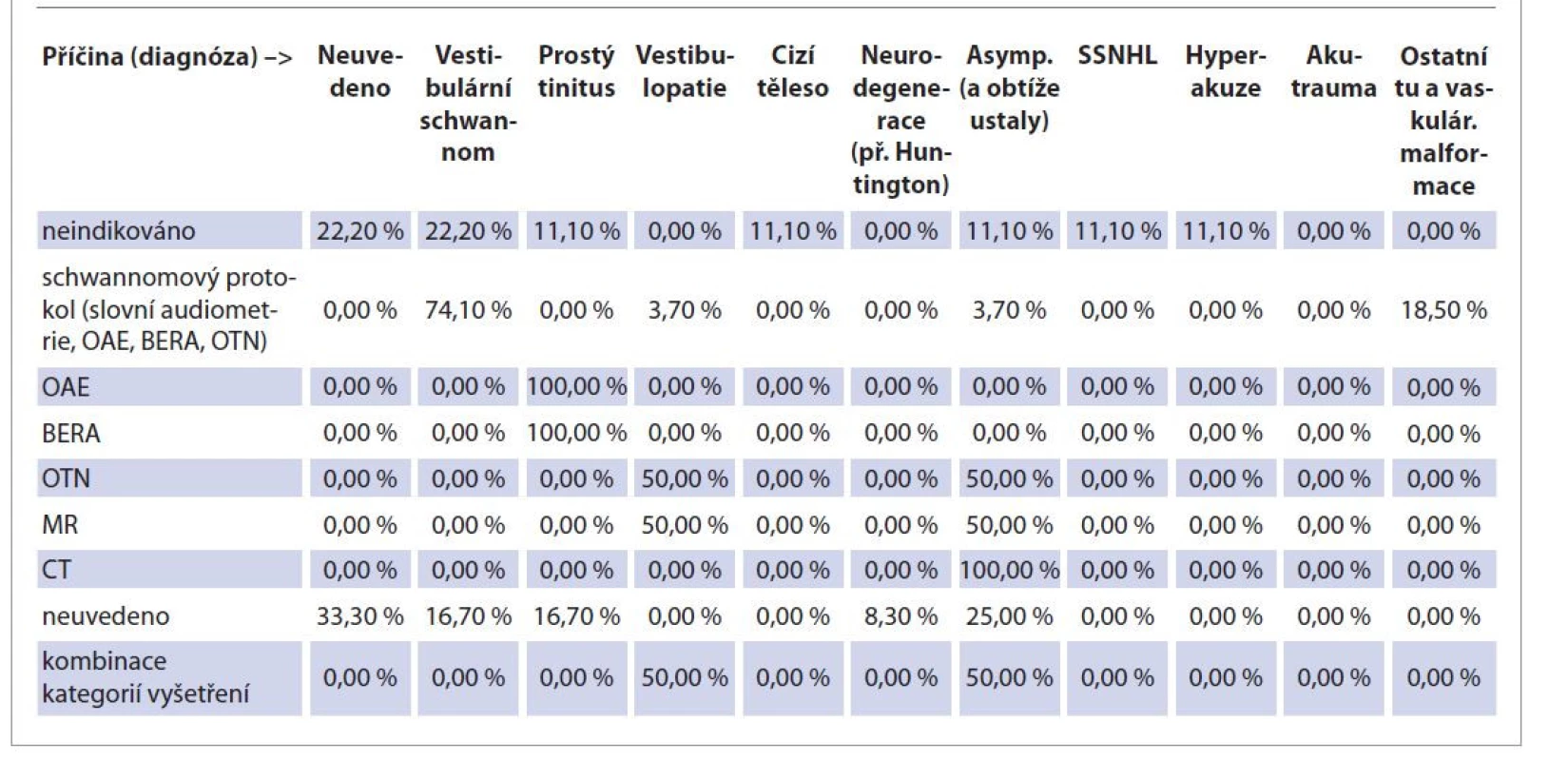
Table 8. Indikace dalších vyšetření ve skupinách podle příznaků.
Tab. 8. Indications for further examinations in groups according to symptoms.
Diskuze
Ve zkoumaném vzorku 52 pacientů se sluchovou poruchou projevující se audiometricky až nad 8 kHz byly zastoupeny všechny věkové kategorie dospělých osob 16–80 let (47,79 ± 13,54). Rozložení pohlaví pacientů bylo též vyvážené (57,7 % mužů a 42,3 % žen). Jsme si vědomi, že podstatnou část souboru (přesně 48,08 %) tvořili pacienti s diagnózou tumoru mostomozečkového koutu, kteří se na ORL klinice FN v Motole koncentrují. Z celkového počtu pacientů se sluchovou poruchou projevující se audiometricky až nad 8 kHz na naše pracoviště bylo odesláno 36,5 % pacientů s již známou diagnózou tumoru MMK, 11,53 % ze souboru bylo však teprve di gnostikováno. Tyto informace byly zjištěny až jako jeden z výsledků práce. V období let 2011–2018 byly vyšetřeny stovky pacientů s vestibulárním schwannomem, téměř u všech byla provedena VFA, ale pouze u 24 pacientů se objevila patologie sluchu pouze v oblasti nad 8 kHz. Ze souboru 52 osob s pozitivním nálezem ve VFA představovaly 43,3 % jinak zdravých pacientů bez dalších komorbidit. Ponecháváme je v analyzovaném souboru zahrnuty. Naopak v ně kte rých podskupinách podle konečné diagnózy je velmi nízký počet pacientů (1–2 osoby).
Nejčastější indikací audiologického vyšetření zahrnujícího i VFA (vycházející z dominantního stesku pacienta) byly již známá diagnóza vestibulárního schwannomu (36,5 %), vestibulopatie (15,4 %) a tinitus (13,5 %). Zde vyčnívá, že pacienti s dominující vestibulopatií byli v souboru v 62,5 % pacienty, u nichž byl diagnostikován vestibulární schwannom, ve 12,5 % jiný tumor spánkové kosti a jejích blízkých oblastí a ve 25 % přetrval prostý tinitus. V případě pacientů indikovaných primárně pro tinitus byla v 71,4 % pacientů stanovena definitivní dia gnóza prostého tinitu, u zbývajících 28,6 % představoval konečnou diagnózu tumor – vestibulární schwannom (14,3 %) nebo jiný tumor spánkové kosti a jejích blízkých oblastí (14,3 %).
Tinitus (48,1 %), subjektivní hypakuze (40,4 %) a vertigo (28,8 %) patřily mezi nejhojněji zastoupené příznaky v celém souboru. Jedná se však také o příznaky, které celkově patří k nejčastějším, pro které pacienti vyhledají otorinolaryngologa [13]. V analýze příznaků v podskupinách podle konečné diagnózy zásadně vyniká pouze skutečnost, že všechny sledované symptomy (tinitus, hypakuze, vertigo, bolest ucha a přilehlé oblasti, patologie dalších hlavových nervů kromě sluchověrovnovážného a hypestezie obličeje) se bezkonkurenčně nejčastěji vyskytovaly ve skupině pacientů s vestibulárním schwannomem (57,1–100 % těchto pacientů). U pacientů s konečnou diagnózou vestibulárního schwannomu byla také nejhojněji zastoupena mnohočetnost příznaků (tab. 4).
Mezi nejčastější definitivní diagnózy souboru patřily vestibulární schwannom (46,2 %) a tumory spánkové kosti a jejích blízkých oblastí (9,6 %), tedy celkem 55,8 %. Tento výsledek je jistě ovlivněn celkově vysokým podílem pacientů indikovaných k audiologickému vyšetření včetně VFA pro již známou diagnózu vestibulárního schwannomu (36,5 %), neboť tato indikace VFA je na ORL klinice v Motole jediná ustálená jako standardní. Třetí nejčastější konečnou diagnózou byl prostý tinitus, což odráží nikoli vzácný výskyt tohoto onemocnění a medicínský význam této diagnózy [14].
K nejméně závažným diagnózám dospěli pacienti, kteří se k lékaři dostavili již po několikadenním trvání obtíží – do týdne. U pacientů s obtížemi 1–4 týdny a 1–3 měsíce již byla ve zkoumaném souboru často stanovena diagnóza vestibulárního schwannomu nebo jiného tumoru spánkové kosti a jejích blízkých oblastí (50–60 %). Ve skupině s obtížemi trvajícími nad 3 měsíce (3 měsíce až 3 roky a více) jsme se naprosto nejčastěji setkali s diagnózou vestibulárního schwannomu (až 71,4 %), dále prostého tinitu (až 33,3 %), vestibulopatie (až 14,3 %) a hyperakuze (až 14,3 %). Vysoké zastoupení diagnózy vestibulárního schwannomu ve skupině s dlouhodobými obtížemi je nejspíše ovlivněno skutečností, že část pacientů zaznamenala první obtíže (hypakuze, tinitus, vertigo a další) měsíce až roky před stanovením definitivní diagnózy [15], nebo byla na naše pracoviště s již známou diagnózou odeslána až po dlouhodobém sledování v jiných zdravotnických zařízeních.
Stran interních a nesomatických komorbidit je třeba zdůraznit, že většina osob (57,7 %) žádné komorbidity neudávala. Pacienti s vestibulárním schwannomem dokonce představovali 43,3 % jinak zdravých pacientů bez dalších komorbidit. K nejfrekventovanějším komorbiditám patřila nepřekvapivě hypertenze (13,5 %) a kombinace hypertenze a hyperlipidemie (3,8 %) [16, 17]. Další významnou část jinak zdravých pacientů bez dalších komorbidit tvořili pacienti s prostým tinitem (20 %) a cizím tělesem v uchu (13,3 %). Hypertoniky v souboru představovali pacienti s vestibulárním schwannomem (71,4 %), kombinace hypertenze a hyperlipidemie se v 50 % vyskytovala též u diagnózy vestibulárního schwannomu, endokrinopatie v 75 % případů. Onkologické onemocnění bylo popsáno ve 33,3 % u pacientů s vestibulárním schwannomem, neurodegenerací a ostatními tumory spánkové kosti a jejího blízkého okolí.
Závěry
Analýzou početného vzorku záznamů VFA (1 515 audiogramů u 773 dospělých osob) jsme odhalili sluchovou vadu zjistitelnou pouze vyšetřením sluchového prahu nad 8 kHz u 52 pacientů (6,73 %). V necelé polovině případů byla VFA využita při vstupních a dispenzárních kontrolách pacientů se známou diagnózou tumoru MMK (ve 48,08 %), zbývající nadpoloviční většinu (51,92 %) pak představovala vyšetření osob zvolených prakticky náhodně. Dalšími nejčastějšími indikacemi VFA ve sledovaném vzorku byly vestibulopatie (15 %) a tinitus (13 %). Subjektivní hypakuze či pocit zalehnutí ucha byly příčinou návštěvy lékaře a následně hlavním důvodem pro indikaci VFA v případě pouze 2 % pacientů. Výsledky jsou ovlivněny hojným zastoupením pacientů s diagnózou tumoru MMK. Tuto skutečnost nehodnotíme jako zkreslení výsledků v pravém smyslu. Zjištění, v jakých případech byla VFA s identifikací poruchy sluchu nad 8 kHz indikována, patří ke stěžejním výsledkům této práce.
Podle námi popsaných vlastností souboru se sluchovou vadou zjistitelnou provedením VFA nad 8 kHz by se toto vyšetření mělo při prvním kontaktu provádět u pacientů s vestibulopatií nebo tinitem, kteří si primárně nestěžují na zhoršení sluchu a mají delší než týdenní obtíže. K jednoznačnějším závěrům by bylo potřeba plánovaně vytvořit reprezentativní celopopulační vzorek. Nevýhodou VFA oproti tónové audiometrii do 8 kHz je delší doba provádění (zhruba o 5–10 minut). VFA ale zpřesňuje diagnostiku sluchových poruch a může vést k odhalení i potenciálně život ohrožujících stavů, jako jsou nádory a cévní malformace otologické oblasti.
Prohlášení o střetu zájmu
Autorka práce prohlašuje, že v souvislosti s tématem, vznikem a publikací tohoto článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou. Toto prohlášení se týká i všech spoluautorů.
Grantová podpora
Práce byla podpořena grantem GAČR, projekt č. 19-08241S.
ORCID autorů
V. Svobodová ORCID 0000-0003-2281-047X,
O. Profant ORCID 0000-0002-7738-1791,
J. Kluh ORCID 0000-0002-5243-7752,
J. Plzák ORCID 0000-0003-3710-4455.
Přijato k recenzi: 29. 1. 2021
Přijato k tisku: 11. 6. 2021
MUDr. Veronika Svobodová
Klinika otorinolaryngologie a chirurgie
hlavy a krku
1. LF UK a FN v Motole
V Úvalu 84
150 06 Praha 5
Sources
1. Dršata J, Havlík R, Chrobok V. Foniatrie – sluch. Havlíčkův Brod: Tobiáš 2015.
2. Beranová A, Čelakovský P, Vokurka J. Vývoj otoakustických emisí v čase u osob nastupujících do rizika hluku. Otorinolaryngol Foniatr 2002; 51(3): 150–153.
3. Havlíková E, Zeleník K, Komínek P. Stav screeningu sluchu novorozenců v ČR. Otorinolaryngol Foniatr 2015; 64(1): 13–16.
4. Calkoen EAV, Merkus P, Goverts ST et al. Evaluation of the outcome of CT and MR imaging in pediatric patients with bilateral sensorineural hearing loss. Int J Pediatr Otorhinolaryngol 2018; 108 : 180–185. Doi: 10.1016/ j. ijporl.2018.02.022.
5. Tamplen M, Schwalje A, Lustig L et al. Utility of Preoperative Computed Tomography and Magnetic Resonance Imaging in Adult and Pediatric Cochlear Implant Candidates. Laryngoscope 2016; 126(6): 1440–1445. Doi: 10.1002/ lary.25659.
6. Valiente AR, Fidalgo AR, Villarreal IM et al. Extended high-frequency audiometry (9,000 – –20,000 hz). Usefulness in audiological diagnosis. Acta Otorrinolaringologica Espanola 2016; 67(1): 40–44.
7. Fabijanska A, Smurzynski J, Hatzopoulos S et al. The relationship between distortion product otoacoustic emissions and extended highfrequency audiometry in tinnitus patients. Part 1: Normally hearing patients with unilateral tinnitus. Med Sci Monitor 2012; 18(12): CR765–CR770. Doi: 10.12659/ msm.883606.
8. Al-Malky G, Dawson SJ, Sirimanna T et al. High-frequency audiometry reveals high prevalence of aminoglycoside ototoxicity in children with cystic fibrosis. J Cyst Fibros 2015; 14(2): 248–254. Doi: 10.1016/ j.jcf.2014.07.009.
9. Mehrparvar AH, Mirmohammadi SJ, Davari MH et al. Conventional Audiometry, Extended High-Frequency Audiometry, and DPOAE for Early Dia gnosis of NIHL. Iran Red Crescent Med J 2014; 16(1): 6. Doi: 10.5812/ ircmj.9628.
10. Bass JK, Huang J, Hua CH et al. Auditory Outcomes in Patients Who Received Proton Radiotherapy for Craniopharyngioma. Am J Audiol 2018; 27(3): 306–315. Doi: 10.1044/ 2018_aja-18-0026.
11. Demerath T, Blackham K, Anastasopoulos C et al. Golden-Angle Radial Sparse Parallel (GRASP) MRI differentiates head & neck paragangliomas from schwannomas. Magn Reson Imaging 2020; 70 : 73–80. Doi: 10.1016/ j.mri.2020.04.003.
12. Jilek M, Suta D, Syka J. Reference hearing thresholds in an extended frequency range as a function of age. J Acoust Soc Am 2014; 136(4): 1821–1830. Doi: 10.1121/ 1.4894719.
13. Kuhr E, Werner JA, Dietz A et al. Analysis of the emergency patients of a university ENT hospital. Laryngo-Rhino-Otol 2019; 98(9): 625–630. Doi: 10.1055/ a-0916-8916.
14. Shulman A. Subjective idiopathic tinnitus: a unified plan of management. Am J Otolaryngol 1992; 13(2): 63–74. Doi: 10.1016/ 0196-0709(92)90002-b.
15. Peris-Celda M, Graffeo CS, Perry A et al. Main Symptom that Led to Medical Evaluation and Dia gnosis of Vestibular Schwannoma and Patient-Reported Tumor Size: Cross-sectional Study in 1,304 Patients. J Neurol Surg Part B 2019; 80(3): 316–322. Doi: 10.1055/ s-0038-1675 175.
16. Burnier M, Egan BM. Adherence in Hypertension A Review of Prevalence, Risk Factors, Impact, and Management. CircRes 2019; 124(7): 1124–1140. Doi: 10.1161/ circresaha.118.313 220.
17. Taghizadeh E, Mardani R, Rostami D et al. Molecular mechanisms, prevalence, and molecular methods for familial combined hyperlipidemia disease: A review. J Cell Biochem 2019; 120(6): 8891–8898. Doi: 10.1002/ jcb.28311.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)
Article was published inOtorhinolaryngology and Phoniatrics

2022 Issue 3-
All articles in this issue
- Přínos vysokofrekvenční tónové audiometrie – retrospektivní studie
- Diagnostika a léčba krčního emfyzému
- Zkušenosti s awake kraniotomií ve FN Ostrava z pohledu klinického logopeda
- Výsledky liečby porúch čuchu po ochorení covid-19 pomocou čuchového tréningu
- Low-grade papilárny adenóm zo saccus endolymphaticus – kazuistika
- Atrezie okrouhlého okénka – kazuistika
- Izolovaný mykotický zánět klínové dutiny – kazuistika
- 85 let od vzniku primariátu ORL oddělení a 20 let Kliniky ORL a chirurgie hlavy a krku v Pardubicích
- 9. Česko-Slovenský kongres otorinolaryngologie a chirurgie hlavy a krku, 8.–10. 6. 2022, Brno
- 10. mezioborové sympozium Komplexní vyšetření u náhlých a neodkladných ORL stavů v ambulantní i klinické praxi – akutní stavy v rinologii, Hradec Králové, 22.–23. dubna 2022
- Studijní pobyt – ORL klinika Klagenfurt (Korutany, Rakousko)
- Otorhinolaryngology and Phoniatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Izolovaný mykotický zánět klínové dutiny – kazuistika
- Diagnostika a léčba krčního emfyzému
- Výsledky liečby porúch čuchu po ochorení covid-19 pomocou čuchového tréningu
- Zkušenosti s awake kraniotomií ve FN Ostrava z pohledu klinického logopeda
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

