-
Medical journals
- Career
Endoskopická resekce juvenilního angiofibromu nosohltanu
Authors: A. Mifková 1; V. Kratochvíl 1; A. Kešner 1; J. Skřivan 2; J. Plzák 1
Authors‘ workplace: Klinika otorinolaryngologie a chirurgie hlavy a krku 1. LF UK a FN Motol, Katedra IPVZ, Praha 1; Klininka ušní, nosní a krční 2. LF UK a FN Motol, Praha 2
Published in: Otorinolaryngol Foniatr, 67, 2018, No. 3, pp. 43-48.
Category: Original Article
Overview
Úvod:
Juvenilní angiofibrom nosohltanu je benigním, vysoce vaskularizovaným tumorem, který se vyskytuje u chlapců a mladých mužů. Mezi dominantní subjektivní obtíže pacientů patří nosní obstrukce a epistaxe, v diagnostice má zásadní význam endoskopický nález a zobrazovací metody (CT, MR).
Metodika:
Retrospektivně byl analyzován soubor dvanácti pacientů, kteří podstoupili endoskopickou resekci juvenilního angiofibromu nosohltanu v období 2010-2016. V devíti případech se jednalo o primooperaci a ve třech případech o recidivu po neradikálním buď endoskopickém, nebo zevním výkonu v minulosti.
Výsledky:
Jedenáct tumorů, včetně těch zasahujících do fossa pterygopalatina a infratemporalis, se podařilo odstranit radikálně, u jednoho pacienta bylo cíleně ponecháno drobné reziduum v oblasti sinus cavernosus. U žádného z pacientů se doposud neobjevila recidiva, zmíněné reziduum zůstává bez růstové progrese. Nevyskytly se žádné závažné operační ani pooperační komplikace.
Závěr:
Využití endoskopické endonazální chirurgie při resekci juvenilního angiofibromu nosohltanu v kombinaci s předoperační embolizací se stává metodou volby, a to i pro rozsáhlé tumory. Ve srovnání se zevními technikami se jedná o přístup šetrnější, s nižší pooperační morbiditou a příznivějším kosmetickým efektem.
klíčová slova:
juvenilní angiofibrom nosohltanu, endoskopická endonazální chirurgie, fossa pterygopalatina a infratemporalis
ÚVOD
Juvenilní angiofibrom nosohltanu (JNA) je vzácný benigní tumor, který se vyskytuje téměř výlučně u dospívajících chlapců a mladých mužů. Představuje pouze asi 0,05 – 0,5 % nádorů hlavy a krku. Pro JNA je charakteristický pomalý, ale lokálně agresivní a destruktivní růst, způsobující erozi kosti. Vyrůstá z oblasti kraniálního okraje foramen sphenopalatinum a dále se může šířit intranazálně, do nosohltanu, do vedlejších nosních dutin, do oblasti fossa pterygopalatina a přes fissura pterygomaxillaris dále do fossa infratemporalis. Je možná propagace i do orbity a intrakraniálně (6, 13, 16).
Jedná se o solidní nádor, který nemá vlastní pouzdro a skládá se z vazivového stromatu a četných převážně tenkostěnných cév rozličného kalibru. Mikroskopicky jsou patrné ovoidní až vřetenovité fibroblasty v hojné mezibuněčné hmotě, cévy jsou vystlány jednou vrstvou endotelových buněk a obsahují jen málo nebo žádná vlákna hladkého svalového aktinu, což přispívá k masivnímu krvácení i při malé manipulaci s tumorem (6).
Cévní zásobení je zajištěno převážně větvemi arteria carotis externa, zejména cestou arteria maxillaris, dále potom prostřednictvím arteria pharyngea ascendens, je ale možné spojení i s povodím stejnostranné i druhostranné arteria carotis interna zvláště při šíření do oblasti sinus cavernosus. Asi v polovině případů jdou k tumoru větve i z druhostranné arteria carotis externa (6, 25, 29).
Etiopatogeneze onemocnění není dosud objasněná. Vzhledem k téměř výhradnímu výskytu JNA u mužů a jeho převážné manifestaci v období dospívání se nabízí možný vliv androgenních hormonů, jejich úloha ale zůstává kontroverzní (18). Podle některých vědeckých prací je JNA považován spíše za vaskulární malformaci nebo hamartom nežli za tumor (3). Jednou z teorií jeho vzniku je, že může být způsoben nekompletní regresí branchiální arterie, která se objevuje mezi 22. a 24. dnem embryonálního období a tvoří dočasnou spojku mezi ventrální a dorzální aortou. Tato arterie ve většině případů regreduje a tvoří vaskulární plexus, který buď involuje, nebo jehož pozůstatky mohou potenciálně vést ke vzniku JNA (22). Značná vaskularizace tumoru vedla ke zkoumání růstových faktorů spojených s angiogenními procesy. Zejména se zdá, že VEGF (vascular endothelial growth factor), TGFβ1 (transforming growth factor β1) a IGF II (insulin-like growth factor II) mají hlavní roli při jeho rozvoji. Mnohými studiemi byly prokázány různé chromozomální alterace asociované s JNA a zkoumány molekulární mechanismy, včetně role onkogenů a tumor supresorových genů. Navzdory bohatému výzkumu na molekulární úrovni stále není jasné, jestli k počátečnímu impulzu vývoje tumoru dochází v endotelu, nebo nádorovém stromatu, a stejně tak nebylo dosud vysvětleno, proč postihuje výhradně mužské pohlaví (8, 9).
Mezi typické příznaky JNA patří jednostranná nosní obstrukce, mnohdy doprovázená sekrecí a recidivující epistaxí. Dále se může objevit i porucha čichu a nedoslýchavost v důsledku sekretorické otitidy v případě, že nádor způsobuje obstrukci Eustachovy trubice. Šíření tumoru do oblasti vedlejších nosních dutin může vést k obrazu chronické rinosinusitidy, mnohdy doprovázené bolestmi hlavy, a propagace do tváře se může projevit deformitou obličeje. Při zasažení orbity hrozí diplopie, poruchy vizu a šíření intrakraniálně se může manifestovat různými neurologickými deficity.
Prvním krokem při diagnostice je pečlivá anamnéza a komplexní ORL vyšetření, včetně provedení nosní endoskopie, při které bývá patrná tuhá hladká solidní masa šedé až růžové barvy podle míry vaskularizace s prosvítajícími cévami, vyskytující se jednostranně a vyrůstající z místa za úponem střední skořepy (obr. 1). Při podezření na JNA není indikováno provedení diagnostické biopsie, která by mohla vést k obtížně zastavitelnému krvácení.
Image 1. Endoskopický pohled na JNA. šipka – tumor, hvězdička – septum, trojúhelník – dolní skořepa 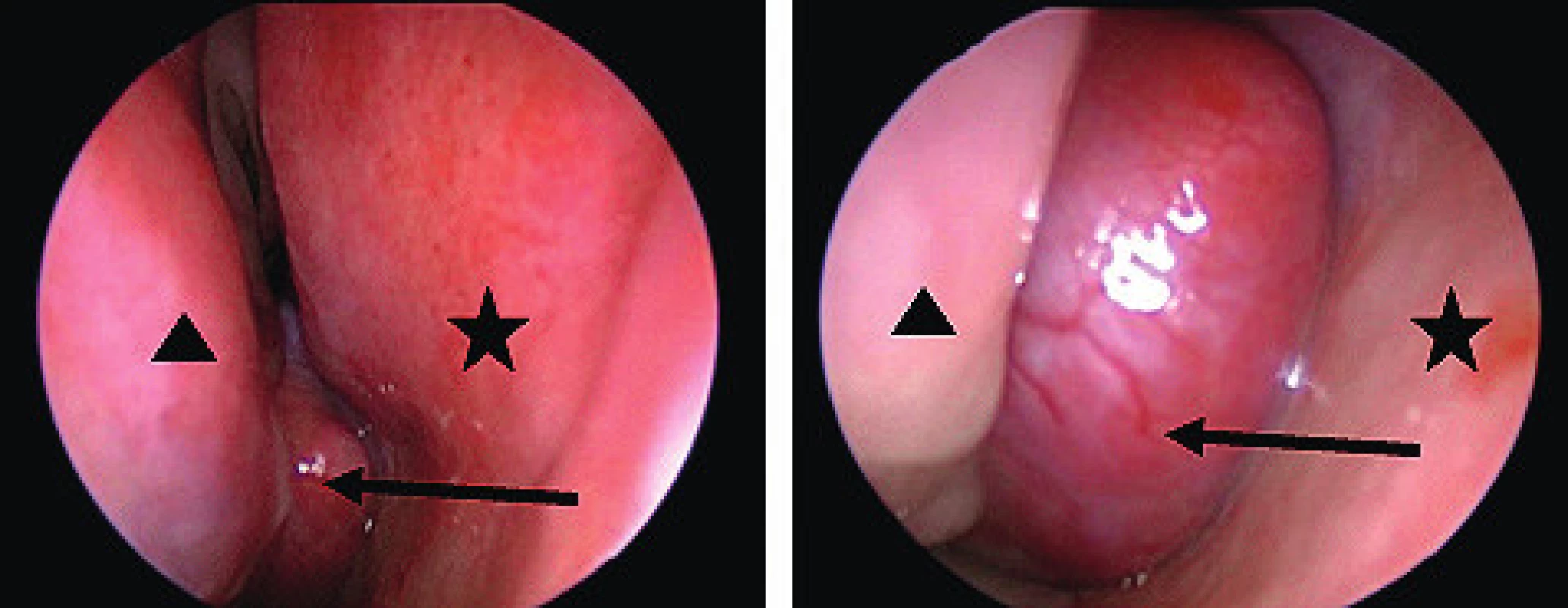
Dalším krokem je doplnění zobrazovací metody, a to počítačové tomografie (CT), magnetické rezonance (MR) nebo ideálně jejich kombinace (obr. 2). CT podává informace zejména o kostěném ohraničení procesu a umožní posoudit destrukci skeletu. MR pomůže rozlišit tumor od retence vzniklé v důsledku obstrukce vedlejších nosních dutin. Dále je vhodná při intrakraniální propagaci tumoru a pro posouzení šíření do měkkých tkání. Zároveň se hojně využívá i k pooperačnímu sledování vzhledem k absenci radiačního zatížení (obr. 3). CT snímky zobrazují heterodenzní masu centrovanou do oblasti foramen sphenopalatinum sytící se při podání kontrastu. Patognomickým radiologickým nálezem bývá rozšíření oblasti foramen sphenopalatinum spojené s erozí úponu processus pterygoideus medialis. V době diagnózy tumor většinou zasahuje do oblasti fossa pterygopalatina, na axiálních snímcích je potom patrné vyklenutí zadní stěny maxilárního sinu směrem ventrálně, které se nazývá Holman-Millerovo znamení. Na MR má JNA nízkou intenzitu signálu na T1 váženém obraze a heterogenní středně intenzivní signál na T2 sekvenci. Na MR s kontrastem se nápadně sytí (19, 21). Pro znázornění arteriálního zásobení nádoru se používá angiografie, při které rovnou bývá provedena předoperační embolizace (většinou 24-48 hod. před výkonem) (obr. 4), která zmírňuje peroperační krvácení, čímž je dosaženo i větší přehlednosti operačního pole (10). Při předpokládané větší krevní ztrátě je možné u vybraných pacientů provést v předstihu odběr plné krve k autotransfuzi (27).
Image 2. Zobrazovací metody předoperačně (P7). a) CT, b) MR T2 vážený obraz, c) MR T1-Fsat (tukově saturovaná sekvence), d) MR T1 vážený obraz 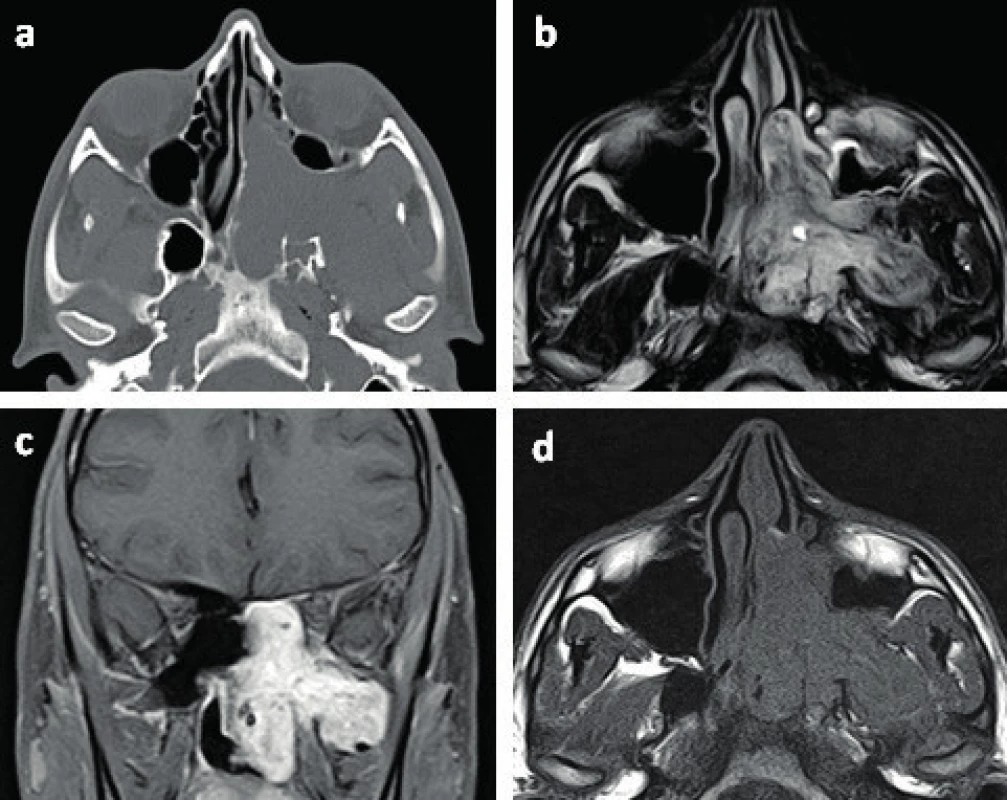
Image 3. Kontrolní MR po výkonu. a) frontální řez, b) transverzální řez 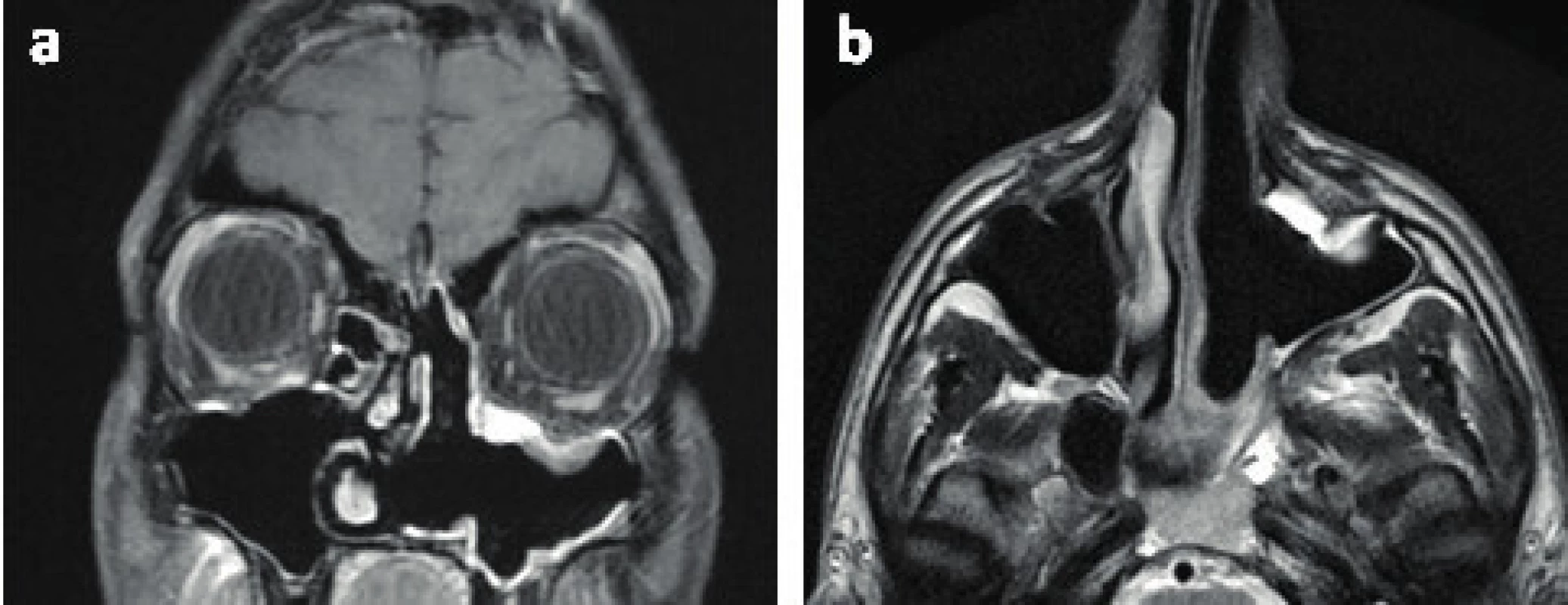
Image 4. Předoperační angiografie (P7). 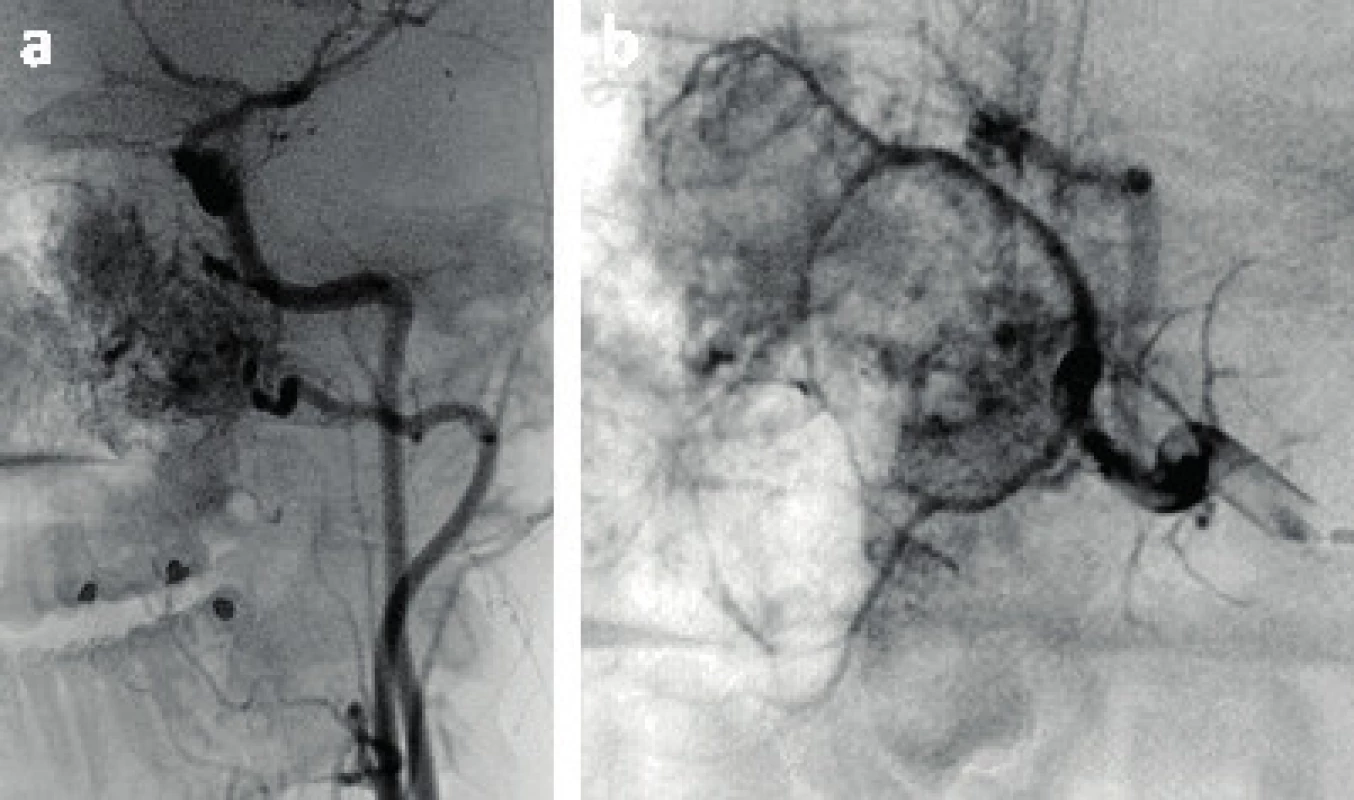
Bylo zavedeno mnoho klasifikačních systémů založených na rozsahu tumoru a propagaci do topografických prostor hlavy, žádný z nich doposud nemá univerzální využití (např. Fisch, Chandler, Sessions, Radkowski, Onerci). Na Klinice otorinolaryngologie a chirurgie hlavy a krku 1. LF UK a FN Motol se užívá klasifikace podle Radkowského (30) (tab. 1).
Table 1. Klasifikace juvenilního angiofibromu dle Radkowského. 
Metodou volby v terapii JNA je chirurgická léčba s cílem radikálního odstranění tumoru. Užití radioterapie je možností u inoperabilních zejména intrakraniálních lézí a rekurencí (15). Zkušenosti s chemoterapií jsou omezené a byla doporučována pro vybrané pokročilé a agresivní tumory (12, 26). Novější studie neprokázaly účinnost hormonální léčby, která v současnosti ustupuje do pozadí, ale k vytvoření definitivního závěru je ještě zapotřebí provedení dalších studií (17).
Vlastní resekci tumoru lze provést různými přístupovými cestami a technikami, které se dělí do dvou základních skupin dle přístupu na výkony zevní a endoskopické. Ze zevních přístupů je nejvíce preferována laterální rinotomie a midfacial degloving (4). Rozvoj endoskopických technik v kombinaci s předoperační embolizací umožnil odstranění vybraných tumorů endoskopickou cestou. Zavedení této techniky do praxe a její častější užívání umožnilo rozšířit vybrané indikace i na rozsáhlejší tumory. Endoskopická resekce JNA představuje rozšíření endonazální operativy do oblasti fossa pterygopalatina a infratemporalis (24). Využití navigace umožní lepší orientaci v operačním poli a výhodné je využití technologií, které omezují krvácení, jako je např. diodový laser, KTP laser nebo harmonický skalpel (20).
METODIKA A POPIS SOUBORU
Retrospektivně byl analyzován soubor pacientů, kteří podstoupili endoskopickou resekci JNA v období od října 2010 do září 2016 na Klinice otorinolaryngologie a chirurgie hlavy a krku 1. LF UK a FN Motol, Katedra IPVZ. Tumory byly klasifikovány pomocí klasifikace dle Radkowského. Pacienti, kteří v době operačního výkonu ještě nedosáhli plnoletosti, byli hospitalizováni na dětské Klinice ušní, nosní a krční 2. LF UK a FN Motol a rizikoví pacienti po rozsáhlejších výkonech byli po zákroku dočasně uloženi na dětské Klinice anesteziologie, resuscitace a intenzivní medicíny 2. LF UK a FN Motol. V naprosté většině případů byla indikována předoperační angiografie s embolizací tumoru 24 hodin před výkonem z důvodu redukce peroperačního krvácení, u vybraných pacientů byl v předstihu proveden odběr plné krve a následně podána autotransfuze.
Všichni pacienti podstoupili endoskopickou resekci tumoru v celkové narkóze. Prvním krokem u naprosté většiny výkonů byla etmoidektomie, sfenoidektomie a široká supraturbinální antrostomie rozšířená až k zadní stěně maxilární dutiny. Pokud tumor výrazně obturoval nosní dutinu a nosohltan a zamezoval tak přístup při preparaci, byla jeho příslušná část odstraněna. Velikost přístupové cesty a resekce zadní stěny maxilární dutiny (parciální resekce střední skořepy až mediální maxilektomie s resekcí apertura piriformis a kompletní resekcí zadní stěny) odpovídala rozsahu postižení fossa pterygopalatina a infratemporalis. Při preparaci ve fossa pterygopalatina byly koagulovány větve maxilární arterie a opatrně odstraněn tumor s cílem neporanit a zachovat funkci přítomných větví nervus maxillaris, nacházejících se pod cévami. U rozsáhlejších tumorů byla dále resekována porce ve fossa intratemporalis a u jednoho pacienta s intrakraniální propagací tumoru proniknuto do sinus cavernosus. Posledním krokem bylo odfrézování baze pterygoidního výběžku podél Vidianova kanálu, aby bylo zabráněno recidivě tumoru.
VÝSLEDKY
V období od října 2010 do září 2016 podstoupilo endoskopickou resekci JNA na Klinice otorinolaryngologie a chirurgie hlavy a krku 1. LF UK a FN Motol 12 pacientů. Všichni byli mužského pohlaví, nejmladšímu v době operačního zákroku bylo 15 let a nejstaršímu 31 let (průměrný věk 19 let). Rozsah tumoru byl dle klasifikace Radkowski I až IIIb (1x I, 4xIIa, 1xIIb, 5xIIc, 1xIIIb) (graf 1). U devíti pacientů se jednalo o nově diagnostikovaný tumor. Tři pacienti si v době diagnózy stěžovali pouze na zhoršenou nosní průchodnost, u šesti pacientů docházelo navíc k recidivujícím epistaxím. Jiné klinické obtíže nebyly zaznamenány. Zbylé tři případy představovaly reoperace. První pacient (P4) podstoupil v minulosti na jiném ORL pracovišti adenotomii a resekci antrochoanálního polypu, dle informací získaných od matky se histologicky jednalo o polyp, po dvou letech mu byl pro recidivu proveden endoskopický zákrok, kdy definitivní histologie překvapivě ukázala angiofibrom. Na pooperační MR hlavy bylo popsáno reziduum tumoru v oblasti foramen sphenopalatinum vpravo s porcí v dolní laterální části objemného sfenoidu a další porcí táhnoucí se ve fossa pterygopalatina laterálně za zadní stěnou maxilárního sinu až k laterálnímu okraji maxily. Další pacient (P5) byl již třikrát endoskopicky operovaný pro angiofibrom jinde, kdy při posledním výkonu došlo k obtížně kontrolovatelnému krvácení (nebylo možné provést embolizaci tumoru předoperačně), výkon byl předčasně ukončen, byla zavedena mastná tamponáda a pacient byl převezen na Kliniku otorinolaryngologie a chirurgie hlavy a krku 1. LF UK a FN Motol k dokončení exstirpace. Poslednímu pacientovi (P10) byl v minulosti resekován JNA cestou laterální rinotomie a na kontrolní MR mu bylo objeveno reziduum, které na MR s odstupem jednoho roku jevilo růstovou progresi.
Deset pacientů (P2 – P11) podstoupilo předoperační angiografii a s výjimkou pacienta (P5), kde byl zjištěn zkrat do povodí arteria carotis interna, byla u ostatních provedena embolizace tumoru. U pacientů (P1 a P12) se jednalo o menší tumory (Radkowski IIa a I), a proto nebyla předoperační embolizace indikována, neprovedení embolizace nebylo v těchto případech spojeno s masivním peroperačním krvácením.
Jedenáct tumorů bylo odstraněno radikálně, u jednoho z pacientů (P6) bylo cíleně ponecháno nevelké reziduum tumoru (asi 1x1 cm) v kavernózním sinu při hrotu orbity vzhledem k rizikovosti preparace v této oblasti. Benigní povaha tumoru byla v tomto případě ověřena peroperační histologií. Průměrně výkony trvaly 4 hodiny (1-8 hodin). U čtyř pacientů bylo nutné podat krevní transfuzi v průběhu zákroku. Jinak operační výkony proběhly bez komplikací. V definitivní histologii byla u všech pacientů potvrzena diagnóza juvenilního angiofibromu nosohltanu.
V průměru hospitalizace trvala 11 dní (7 až 13 dní). V pooperačním období se u žádného z pacientů nevyskytly závažnější problémy, nebyla naznamenána žádná infekce, krvácení nebo systémová komplikace. Osm pacientů pociťovalo po výkonu dočasnou nebo trvalou hypestezii nebo parestezie v oblasti inervace nervus maxillaris, jeden pacient měl po výkonu trismus (P5) a jeden syndrom suchého oka z důvodu dysfunkce ganglion pterygopalatinum (P8). K prevenci trismu byla u všech pacientů, kde tumor zasahoval do fossa pterygopalatina, časně pooperačně zahájena rehabilitace ve spolupráci se Stomatologickou klinikou dětí a dospělých 2. LF UK a FN Motol.
Pooperační sledování ve všech případech zahrnovalo klinické vyšetření, včetně nosní endoskopie a kontrolní MR, která byla provedena ve většině případů v odstupu cca 1 a 2 roky od operace. U žádného z pacientů se do současné doby neobjevila recidiva (doba sledování 17 - 87 měsíců), ponechané reziduum zůstává stabilní. Přehled operovaných pacientů ukazuje tabulka 2.
Table 2. Přehled pacientů operovaných pro JNA endoskopickou cestou. 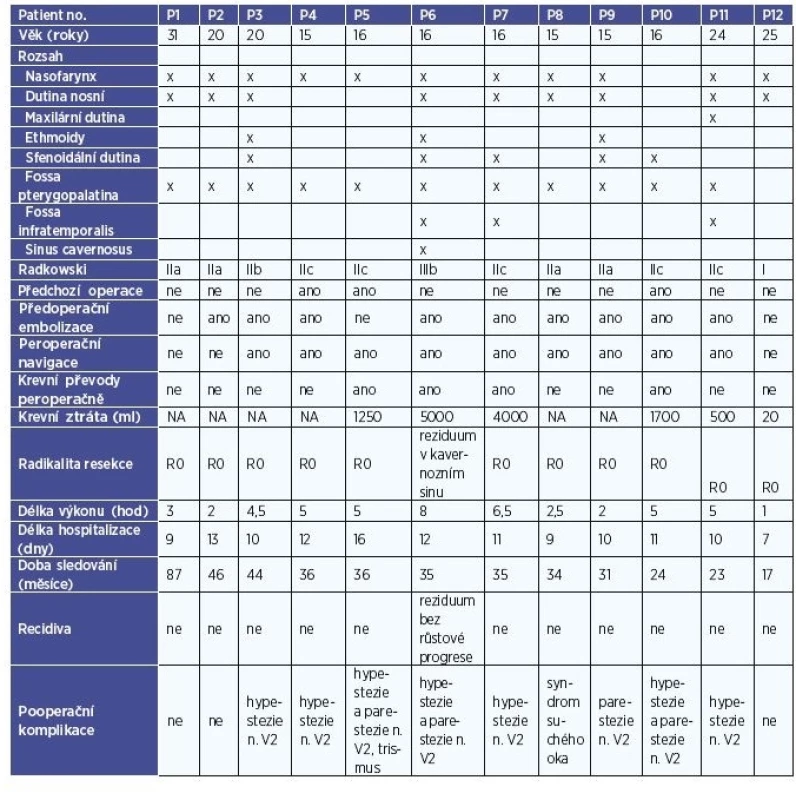
DISKUSE
JNA je benigní, vzácný, vysoce vaskularizovaný tumor, postihující převážně adolescenty a mladé muže, vyrůstající z oblasti foramen sphenopalatinum. Navzdory benignímu charakteru se jedná o tumor lokálně invazivní, který se může stát i život ohrožujícím vzhledem k riziku silného krvácení a je nepříjemný možností intrakraniální propagace (7). V převážné většině případů se manifestuje nosní obstrukcí a epistaxí. Jediná spolehlivá terapie je chirurgická s cílem radikálního odstranění tumoru v první době pro vysokou tendenci k lokálním rekurencím, pokud je resekován inkompletně.
V minulosti byly tyto tumory výhradně operovány otevřenou technikou a v literatuře je popsána řada postupů (transpalatální, transmaxilární cestou laterální rinotomie nebo midfacial degloving, Le Fort I osteotomie, infratemporální nebo subtemporální), které mohou být doplněné i o kraniotomii (7, 28). Všechny tyto techniky ale znamenají provedení buď zevního nebo intraorálního řezu a přerušení nebo snesení značné části kosti pro získání přístupu k tumoru. Tyto osteotomie u prepubertálních chlapců mohou vést k obličejové asymetrii (11).
V posledních třech desetiletích dochází k extenzivnímu rozvoji endoskopické endonazální chirurgie. Díky postupně se zlepšujícímu technickému vybavení, jejímu stále častějšímu využívání v praxi, a tím pádem i větším zkušenostem chirurgů, jsou limity endoskopické endonazální chirurgie stále posouvány a její indikační kritéria rozšiřována i na rozsáhlejší tumory zasahující do fossa pterygopalatina, infratemporalis a i minimálně intrakraniálně (1, 16). Kontraindikace k endoskopickému výkonu jsou stále předmětem debat. Endoskopický přístup není doporučován pro rozsáhlejší intrakraniální postižení, pokud je do procesu zahrnuta arteria carotis interna, sinus cavernosus nebo nervus opticus, zejména pokud se již jedná o reoperaci a pro tumory zasahující laterálně od sinus cavernosus (13, 22). Limity endoresekce nejsou dané ale pouze rozsahem tumoru, ale i zkušeností příslušného lékařského týmu. Od roku 2010 byli na Klinice otorinolaryngologie a chirurgie hlavy a krku 1. LF UK a FN Motol všichni pacienti s JNA operováni endoskopickým přístupem nezávisle na rozsahu nádoru, včetně reoperací.
Výhodou endoskopické techniky je šetrnější operační přístup, příznivější kosmetický efekt a menší pooperační morbidita spojená i s kratší dobou hospitalizace. Navíc současné endoskopy umožňují lepší vizualizaci obtížně přístupných míst jako právě například fossa pterygopalatina a přinášejí tak zvětšený pohled zblízka na struktury se zde nacházející (22). V literatuře nebyl prokázán rozdíl v míře rekurence při porovnání zevních a endoskopických technik (5).
Z naší skupiny dvanácti pacientů, kteří podstoupili endoskopickou resekci JNA, se v jedenácti případech podařilo odstranit tumor radikálně a do současné doby se u žádného z pacientů neobjevila recidiva. V jednom případě bylo ponecháno malé reziduum v sinus cavernosus, které je doposud bez růstové progrese. Většina pacientů podstoupila předoperační embolizaci tumoru, která se obešla bez komplikací. Je prokázáno, že embolizace statisticky významně snižuje peroperační krvácení a je tak tím pádem i snížena nutnost užití krevní transfuze (20). Je třeba ale mít na paměti, že tato technika může být vzácně spojena s velmi závažnými komplikacemi, jako jsou mozkové infarkty spojené s neurologickými deficity, nebo ztráta zraku jako následek uzávěru centrální retinální arterie (23). Odstranění vybraných menších tumorů je možné i bez předchozí embolizace a nemusí být nutně spojeno s větším krvácením (14).
Během operačních výkonů bylo nutné větší krevní ztráty nahradit krevními převody, jinak se nevyskytly žádné vážnější komplikace, pooperační průběh byl příznivý a bez závažných pooperačních následků, jen část pacientů si stěžovala na poruchu inervace v oblasti druhé větve trigeminu, jeden měl trismus a jeden syndrom suchého oka.
Z jedenácti radikálně odstraněných tumorů všechny až na jeden zasahovaly do fossa pterygopalatina a tři dokonce až do fossa infratemporalis. Dle našich zkušeností tedy endoskopická technika umožňuje dostatečný přístup i do těchto anatomicky komplikovaných prostor a bezpečné a radikální odstranění tumorů, které se zde vyskytují, což je v souladu se současnými odbornými poznatky (2).
ZÁVĚR
JNA představuje vzácný benigní, vaskularizovaný tumor, který se převážně vyskytuje u adolescentů mužského pohlaví. Mezi typické příznaky patří nosní obstrukce a recidivující epistaxe. Diagnostika se opírá o endoskopické vyšetření a zobrazovací metody (CT, MR), bioptické ověření není z důvodu možného obtížně zastavitelného krvácení indikováno.
Léčba je chirurgická. Endonazální endoskopická resekce oproti otevřeným technikám umožňuje ve větší míře zachovat anatomii a fyziologickou funkci nosu, má lepší kosmetický efekt, znamená kratší dobu hospitalizace, urychluje rekonvalescenci a je velmi úspěšná u vybraných pacientů. Vzhledem k rostoucím technickými možnostem a zkušenostem operatérů se stává metodou volby i v léčbě rozsáhlejších tumorů zasahujících do infratemporální jámy, orbity a částečně i intrakraniálně. Pokud to anatomické poměry dovolují, tak je před výkonem indikována selektivní arteriální embolizace, která zmírňuje peroperační krvácení a usnadňuje tak resekci větších tumorů.
Adresa ke korespondenci:
MUDr. Alžběta Mifková
Klinika ORL a chirurgie hlavy a krku
1 LF UK a FN Motol
V Úvalu 84
150 06 Praha 5
e-mail: alzbeta.mifkova@fnmotol.cz
Sources
1. Andrade, N. A., Pinto, J. A., Nobrega M. O. et al.: Exclusively endoscopic surgery for juvenile nasopharyngeal angiofibroma. Otolaryngol. Head Neck Surg., 137, 2007, 3, s. 492-496.
2. Battaglia, P., Turri-Zanoni, M., Lepera, D. et al.: Endoscopic transnasal approaches to pterygopalatine fossa tumors. Head Neck, 38 Suppl 1, 2016, E214-220.
3. Beham, A., Beham-Schmid, C., Regauer, S. et al.: Nasopharyngeal angiofibroma: true neoplasm or vascular malformation? Adv. Anat. Pathol., 7, 2000, 1, s. 36-46.
4. Betka, J., Lischkeová, B., Belšan, T. et al.: Angiofibromy nosohltanu. Otorinolaryng. a Foniat. /Prague/, 2002, 2, s. 75-83.
5. Boghani, Z., Husain, Q., Kanumuri, V. V., et al.: Juvenile nasopharyngeal angiofibroma: a systematic review and comparison of endoscopic, endoscopic-assisted, and open resection in 1047 cases. Laryngoscope, 123, 2013, 4, s. 859-869.
6. Budu, V., Bulescu, I., Mogoanta, C. A.: Particular aspects in endoscopic surgery for juvenile nasopharyngeal angiofibromas. Case reports and review of literature. Rom. J. Morphol. Embryo., 54, 2013, 3, Suppl., s. 867-870.
7. Cansiz, H., Guvenc, M. G., Sekercioglu, N.: Surgical approaches to juvenile nasopharyngeal angiofibroma. J. Craniomaxillofac. Surg., 34, 2006, 1, s. 3-8.
8. Coutinho-Camillo, C. M., Brentani, M. M., Nagai, M. A.: Genetic alterations in juvenile nasopharyngeal angiofibromas. Head Neck, 30, 2008, 3, s. 390-400.
9. De Andrade, N. A., de Andrade, J. S. C., Silva, P. D. M. et al.: Nasopharyngeal angiofibroma: review of the genetic and molecular aspects. Int. Arch. Otorhinolaryngol. (São Paulo), 12, 2008, 3, s. 442-449.
10. Elhammady, M. S., Johnson, J. N., Peterson, E. C. et al.: Preoperative embolization of juvenile nasopharyngeal angiofibromas: transarterial versus direct tumoral puncture. World Neurosurg., 76, 2011, 3-4, s. 328-334; discussion 263-265.
11. Garca, M. F., Yuca, S. A., Yuca, K.: Juvenile nasopharyngeal angiofibroma. Eur. J. Gen. Med., 7, 2010, 4, s. 419-425.
12. Goepfert, H., Cangir, A., Lee, Y. Y.: Chemotherapy for aggressive juvenile nasopharyngeal angiofibroma. Arch. Otolaryngol., 111, 1985, 5, s. 285-259.
13. Iovanescu, G., Ruja, S., Cotulbea, S.: Juvenile nasopharyngeal angiofibroma: Timisoara ENT Department‘s experience. Int. J. Pediatr. Otorhinolaryngol., 77, 2013, 7, s. 1186-1189.
14. Janakiram, T. N., Sharma, S. B., Panicker, V. B.: Endoscopic excision of non-embolized juvenile nasopharyngeal angiofibroma: Our Technique. Indian J. Otolaryngol. Head Neck Surg., 68, 2016, 3, s. 263-269.
15. Kabelka, Z., Fajstavr, J., Kozák, J. et al.: Juvenilní angiofibrom nosohltanu (souhrn zkušeností za období 1979-2003). Otorinolaryng. a Foniat. /Prague/, 2004, 3, s. 132-137.
16. Khoueir, N., Nicolas, N., Rohayem, Z. et al.: Exclusive endoscopic resection of juvenile nasopharyngeal angiofibroma: a systematic review of the literature. Otolaryngol. Head Neck Surg., 150, 2014, 3, s. 350-358.
17. Labra, A., Chavolla-Magana, R., Lopez-Ugalde, A. et al.: Flutamide as a preoperative treatment in juvenile angiofibroma (JA) with intracranial invasion: report of 7 cases. Otolaryngol. Head Neck Surg., 130, 2004, 4, s. 466-469.
18. Liu, Z., Wang, J., Wang, H. et al.: Hormonal receptors and vascular endothelial growth factor in juvenile nasopharyngeal angiofibroma: immunohistochemical and tissue microarray analysis. Acta Otolaryngol., 135, 2015, 1, s. 51-57.
19. Lloyd, G., Howard, D., Lund, V. J. et al.: Imaging for juvenile angiofibroma. J. Laryngál. Otol., 114, 2000, 9, s. 727-730.
20. Lund, V. J., Stammberger, H., Nicolai, P. et al.: European position paper on endoscopic management of tumours of the nose, paranasal sinuses and skull base. Rhinol. Suppl, 22, 2010, s. 1-143.
21. Makhasana, J. A., Kulkarni, M. A., Vaze, S. et al.: Juvenile nasopharyngeal angiofibroma. J. Oral. Maxillofac. Pathol., 20, 2016, 2, s. 330.
22. Nicolai, P., Villaret, A. B., Farina, D. et al.: Endoscopic surgery for juvenile angiofibroma: a critical review of indications after 46 cases. Am. J. Rhinol. Allergy, 24, 2010, 2, s. e67-72.
23. Onerci, M., Gumus, K., Cil, B. et al.: A rare complication of embolization in juvenile nasopharyngeal angiofibroma. Int. J. Pediatr. Otorhinolaryngol., 69, 2005, 3, s. 423-428.
24. Plzak, J., Kratochvil, V., Kesner, A. et al.: Endoscopic endonasal approach for mass resection of the pterygopalatine fossa. Clinics (Sao Paulo), 72, 2017, 9, s. 554-561.
25. Pryor, S. G., Moore, E. J., Kasperbauer, J. L.: Endoscopic versus traditional approaches for excision of juvenile nasopharyngeal angiofibroma. Laryngoscope, 115, 2005, 7, s. 1201-1207.
26. Schick, B., Kahle, G., Hassler, R. et al.: Chemotherapy of juvenile angiofibroma-an alternative?. HNO, 44, 1996, 3, s. 148-152.
27. Singbartl, G.: Pre-operative autologous blood donation: clinical parameters and efficacy. Blood Transfus, 9, 2011, 1, s. 10-18.
28. Šlapák, I., Fryčková, A., Novotná, H.: Juvenilní angiofibrom nosohltanu. Otorinolaryng. a Foniat. /Prague/, 2015, 3, s. 173-176.
29. Tang, I. P., Shashinder, S., Gopala Krishnan, G. et al.: Juvenile nasopharyngeal angiofibroma in a tertiary centre: ten-year experience. Singapore Med. J., 50, 2009, 3, s. 261-264.
30. Yi, Z., Fang, Z., Lin, G. et al.: Nasopharyngeal angiofibroma: a concise classification system and appropriate treatment options. Am. J. Otolaryngol., 34, 2013, 2, s. 133-141.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)
Article was published inOtorhinolaryngology and Phoniatrics

2018 Issue 3-
All articles in this issue
- Endoskopická resekce juvenilního angiofibromu nosohltanu
- Role audiologických metod v diagnostice lézí mostomozečkového koutu
- Spontánní sublinguální hematom jako manifestace získané hemofilie
- Silent sinus syndrom
- Mukopolysacharidózy z pohledu otorinolaryngologa
- Přehled implantátů pro kostní vedení a aktivních středoušních implantátů
- Rekonstrukce lícního nervu po resekčních výkonech parotiché žlázy: Ausa cervicalis hypoglosso faciální anastomóza
- Otorhinolaryngology and Phoniatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Přehled implantátů pro kostní vedení a aktivních středoušních implantátů
- Spontánní sublinguální hematom jako manifestace získané hemofilie
- Silent sinus syndrom
- Role audiologických metod v diagnostice lézí mostomozečkového koutu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

