-
Medical journals
- Career
Rehabilitace po totální náhradě kyčelního a kolenního kloubu
Authors: Eduard Šťastný; Tomáš Trč; Theodoros Philippou
Authors‘ workplace: Klinika dětské a dospělé ortopedie a traumatologie 2. LF UK a FN Motol
Published in: Čas. Lék. čes. 2016; 155: 427-432
Category: Review Articles
Overview
Hlavním cílem implantace endoprotézy je odstranění bolestí. Dobrá funkce umělého kloubu úzce souvisí se správně vedenou rehabilitací. Rozsah pohybu, snížení bolestivosti a minimální narušení svalstva dovoluje pacientům individuální posilování a cvičení nově získané hybnosti po nácviku během hospitalizace v bezprostředním pooperačním období. Autoři ve své práci popisují její jednotlivé fáze a shrnují zásady, které vedou k úspěšné rekonvalescenci pacienta s jeho časným zotavením a začleněním do běžného života.
Klíčová slova:
totální endoprotéza kyčelního kloubu, totální endoprotéza kolenního kloubu, rehabilitace, fyzioterapieÚvod
Náhrada (aloplastika) kolenního a kyčelního kloubu patří mezi operace, které úspěšně řeší komplexní problémy způsobené artrózou vyššího stadia. Většinou se jedná o získané onemocnění s postupnou progresí. Dominujícími faktory pro její rozvoj jsou úrazy, obezita, přetěžování kloubu, v případě kyčle i vrozená dysplazie či následky aseptické nekrózy a skluzu epifýzy. Z malé části jde o pacienty s neurogenním či metabolickým postižením, které výrazně limituje možnosti pohybu.
Cílem aloplastiky je odstranění bolestí, obnovení hybnosti kloubu a korekce deformity. K usnadnění a urychlení rekonvalescence podstatně přispívá příprava pacienta v předoperačním období. Rehabilitaci související s vlastní náhradou lze dělit na předoperační, časnou pooperační a následnou, tedy po propuštění pacienta z nemocnice. Prezentovaná práce není metodickým pokynem, ale pouze stručným přehledem jednotlivých fází a doporučení prováděných na Klinice dětské a dospělé ortopedie a traumatologie 2. LF UK a FN v Motol v Praze.
Pohybový vzorec pro hybnost kolenního klubu je relativně jednoduchý − flexe a extenze v kolenním kloubu. Vlastní průběh tohoto pohybu je složitější, endoprotézou jej zcela nahradit nedokážeme. Nejedná se pouze o ohyb v jedné rovině, ale o kombinace rotace do flexe a následného skluzu, rotace podle dlouhé osy kolmé na osu flekčního pohybu a laterální úhyb (tilt). U vyššího stupně artrózy dochází k omezení extenze za současné progrese deformity (varozity, méně často valgozity). Do kloubního pohybu je rovněž zapojena čéška, jejíž případné tvarové odchylky ovlivňují pohyb celého kolenního kloubu. Flexe a extenze je ovládána svaly, které svojí mohutností odpovídají významu kloubu. Převážně se jedná o čtyřhlavý stehenní sval a svaly zadní strany stehna (dvojhlavý, poloblanitý a pološlašitý sval). Na stabilitě zdravého kolenního kloubu se podílejí vazy a další svaly, ale u náhrady většinou stabilitu tvoří designová úprava náhrady.
Kyčelní kloub má tendenci zaujímat postavení, ve kterém je kloubní pouzdro nejvíce uvolněno − mírnou flexi a lehkou zevní rotaci. Při vyšetření pokročilého stupně koxartrózy je typické zevněrotační postavení, omezení abdukce, neschopnost vnitřní rotace, flekční kontraktura s kompenzační bederní hyperlordózou, relativní zkrat končetiny, případně i svalová atrofie v hýžďové oblasti. Dochází k ještě většímu statickému přetěžování artrotického kyčelního kloubu a k chybnému stereotypu chůze (1).
Pro správnou funkci implantovaného kloubu je tedy důležitá volba vhodného typu implantátu vzhledem k věku pacienta a kvalitě kostní tkáně s pečlivým předoperačním zhodnocením postižení vazivového a svalového aparátu. Obecně je možné rozdělit náhrady na stištěné, polostištěné a nestištěné, v případě kolenního kloubu podle typu plata pak na fixní a pohyblivé. Volba mezi cementovaným typem endoprotézy a necementovaným typem má na pooperační pohyb nepatrný vliv (2). Specifickou rehabilitaci i pooperační péči s intenzivními kontrolami vyžadují revizní náhrady (reimplantace).
Předoperační rehabilitace
Předoperační rehabilitace snižuje ekonomické náklady v pooperačním období a zvyšuje psychickou odolnost pacienta. Jejím hlavním cílem je zmírnění svalových dysbalancí posílením oslabených a relaxací přetížených svalových skupin (vždy od periferie k osovému skeletu), udržení či zvýšení rozsahu hybnosti postiženého kloubu, redukce hmotnosti, zlepšení kondice pacienta, nácvik chůze o francouzských holích či podpažních berlích a edukace pacienta zaměřená na operační a pooperační období (3). Komplexní lázeňskou léčbu lze z indikace VII/7 doporučit pacientům s velkými funkčními změnami nebo rychlou progresí nálezu od 2. stupně rentgenové klasifikace dle Lawrence a Kellgrena soustavně dlouhodobě léčených ortopedem nebo rehabilitačním lékařem.
Nedílnou součástí přípravy je vybavení bytu doplňky a pomůckami usnadňující období rekonvalescence (madla v koupelně a na toaletě, úprava výšky lůžka, křesel a toalety, výběr vhodné obuvi, případné zajištění péče druhou osobou). Období před operací zahrnuje důsledné vyšetření jedince praktickým lékařem s cílem snížit míru rizika potenciálních komplikací sanací infekčních fokusů a adekvátní léčbou závažných interních onemocnění. U polymorbidních pacientů je vhodná návštěva anesteziologické poradny týden před přijetím na ortopedické pracoviště.
Časný pooperační režim a rehabilitace
Obecně platí, že šetrná operační technika urychluje hojení a snižuje bolest i množství krevních ztrát. Hrazení krevních ztrát, prevence infekčních komplikací, profylaxe tromboembolické nemoci (po totální náhradě kolenního kloubu v délce 2 týdnů, u kyčelního kloubu 6 týdnů) a účinné tlumení bolesti jsou zabezpečeny ošetřujícím lékařem a zdravotnickým personálem ihned po překladu pacienta z operačního sálu na jednotku intenzivní péče. Pooperační cvičební program je při dodržení výše jmenovaných intervencí většinou dobře tolerován a s velkým efektem zlepšuje časnou rekonvalescenci (tab. 1).
Table 1. Rehabilitace v průběhu hospitalizace 
Po aloplastice kolena se péče o hybnost kloubu historicky vyvíjela velmi zajímavě. První relativně úspěšné náhrady se v bezprostředním pooperačním období imobilizovaly mnohdy i sádrovou fixací, aby byl zabezpečen klid pro hojení rány. Postupně byla fixace eliminována, s intenzivní rehabilitací se začínalo velmi časně. Vzhledem k relativně šetrnému přístupu k svalstvu v okolí kloubu a šetrné operační technice je možné stimulovat aktivitu svalů ovládajících pohyb okamžitě. Standardní parapatelární přístup narušuje kontraktilní vlákna u m. vastus obliquus (sval důležitý pro správný tracking pately) a jeho chybějící funkci nahrazuje design žlábku a usazení femorální komponenty. Šetrnější jsou midvastus a subvastus přístupy, kde i tento relativně malý sval je narušen pouze okrajově. Docílit správného pohybu kolenního kloubu po náhradě pro degenerativní onemocnění je s postupným pooperačním odezníváním bolestí relativně snadné. Peroperační rozsah hybnosti kloubu by měl být bez omezení. Kromě správného usazení endoprotézy je nutné rovněž uvážit „utažení“ implantované náhrady a případně upravit resekci tak, aby protéza dovolovala i malý tilt. Stabilizace a postup vyvážení protézy jsou rovněž důležité.
Pro začínající rehabilitaci po operaci je nutností odblokovat bezprostřední pooperační bolest při pohybu a psychické zábrany pacienta. To je možné důslednou analgezií a pohovorem s pacientem již před plánovanou operací. Nácvik posilování svalstva je možný během bezprostředního pooperačního období a je velmi jednoduchý. Rozsah pohybu, tedy flexe a extenze v kolenním klubu, je stimulován aktivním ohybem a propnutím předcházejícím pasivním cvičením. Zvláštní pozornost při rehabilitaci by měla být věnována rovněž náhradám s mobilním platem, které dovolují „trochu nezvyklý“, o něco větší pohyb kolenního kloubu než protézy stištěné (alespoň v pooperačním období). Při volbě tohoto typu náhrady je nutný větší tonus svalstva pro stabilizaci kloubu, preferovaní jsou aktivní a sportující jedinci.
V případě kyčelního kloubu jsou operačním přístupem vždy narušeny statické a často i dynamické stabilizátory a rehabilitace je ve srovnání s kolenním kloubem složitější. Tangování primárně oslabených svalových skupin (gluteálních svalů) cvičení podstatně znesnadňuje. Ideálním se proto zdál být přední operační přístup, z dlouhodobého hlediska jsou při šetrné operační technice výsledky při použití anterolaterálního a zadního přístupu srovnatelné. Správné umístění obou komponent endoprotézy, kvalitní zrestaurování stehenní fascie a iliotibiálního traktu, tvorba vazivové tkáně v okolí endoprotézy a posílení dynamických stabilizátorů podpoří rozhodující měrou stabilitu kloubu. Jako prevence časné luxace slouží fixace bérce a nohy operované dolní končetiny antirotační botou.
Při využití anterolaterálního a předního přístupu by měl být operovaný kyčelní kloub polohován v abdukci a mírné vnitřní rotaci, v případě zadního přístupu v mírné zevní rotaci. Zakázanými pohyby jsou addukce, zevní rotace a flexe převyšující 90° při extendovaném kolenu. Vhodným opatřením při prevenci luxace endoprotézy je vkládání polštáře mezi dolní končetiny (obr. 1). Častým důsledkem artrózy kyčelního kloubu je rozdílná délka končetin. Korekce délky může vést k bolesti vzniklé prodloužením pelvitrochanterického svalstva původně adaptovaného na zkrat (svaly vystavené dlouhodobému protažení podléhají oslabení) (4). Pokud se operací nepodaří zkrat vyrovnat, je nutné jej řešit podpatěnkou, popřípadě podražením obuvi. Jsou-li dolní končetiny stejně dlouhé a pánev je přesto šikmá, je nezbytné tento sklon vyrovnat zapojením gluteálních svalů s napřímením těla. Oslabené svalové skupiny je nutné tonizovat a aktivovat cvičením podle výsledků svalového testu.
Image 1. Poloha pacienta na boku s polštářem mezi dolními končetinami 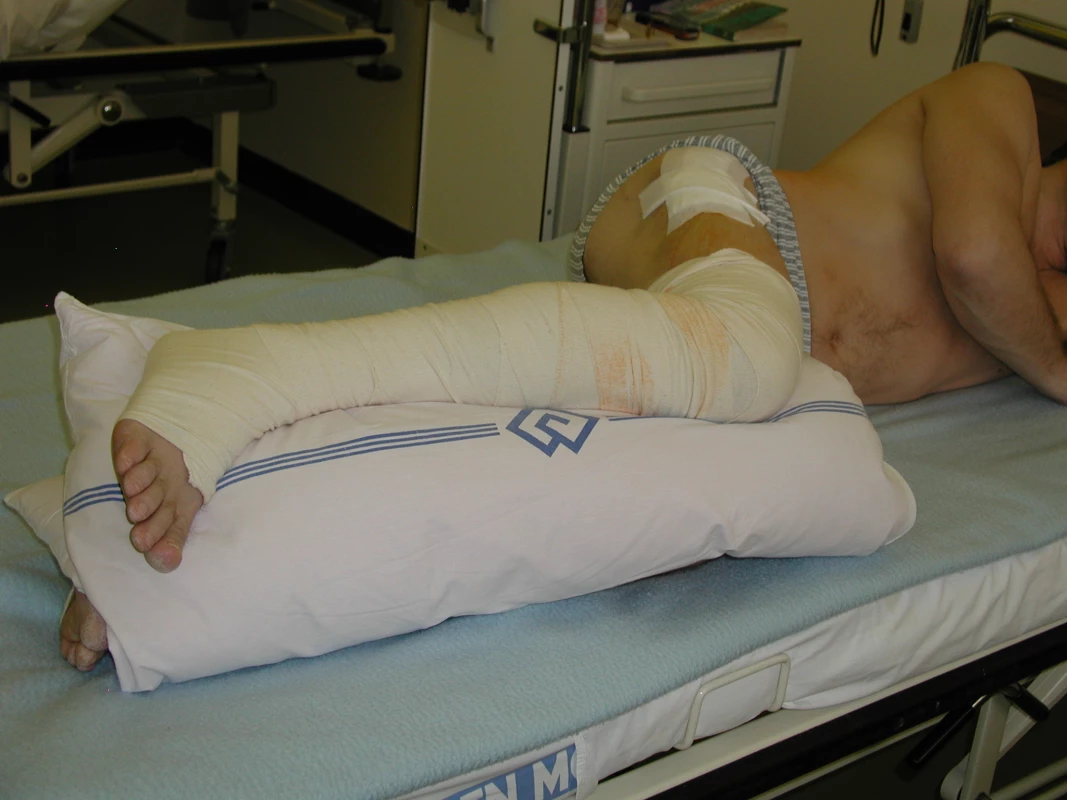
Nácvik rozsahu pohybu v implantovaném kolenním i kyčelním kloubu je dávkován podle schopností pacienta a jeho aktivit. Z hlediska pohybového režimu si každé pracoviště stanoví svá pravidla, která závisejí na typu operačního přístupu a zvoleném implantátu, v případě kyčle na primární stabilitě endoprotézy a v neposlední řadě na psychické a fyzické kondici pacienta. V moderním pojetí je pro zatížení operované dolní končetiny podstatný postup hojení vazivových struktur.
Zátěž doporučujeme snižovat chůzí o berlích s omezeným došlapem na operovanou dolní končetinu a postupným přechodem na plnou zátěž (tzv. progresivním zatěžováním, zvyšování o 30 % po 2 týdnech). Základem bezchybné chůze je přiměřené nastavení délky holí odpovídající výšce pacienta (obr. 2 a 3). Při vzpřímeném stoji má pacient hole podél těla s mírným pokrčením v loketních kloubech, přičemž při uchopení rukojetí nesmí zvedat ramena. Při nácviku chůze by měl pacient udržovat po celou dobu pánev v rovné poloze. Nedostatečné pokrčení kolen, nepravidelné střídání kroků, nadměrné zatěžování operované strany, vytáčení špičky zevně, neprocházení všemi fázemi kroku (nejčastěji nedodržením zanožování) často vede k výraznému napadání na operovanou končetinu. K nácviku správného stereotypu chůze napomáhá cvičení před zrcadlem (symetrie ramen a pánve). Po uplynutí 6 týdnů dle klinického nálezu při správném postavení obou komponent TEP lze berle odložit (u nejisté chůze je možné je nahradit vycházkovou holí). Při jakýchkoli pochybnostech však není chybou přiklonit se k období 12 týdnů, kdy je již nebezpečí luxace minimální.
Image 2. Chůze o francouzských holích s odlehčením operované dolní končetiny 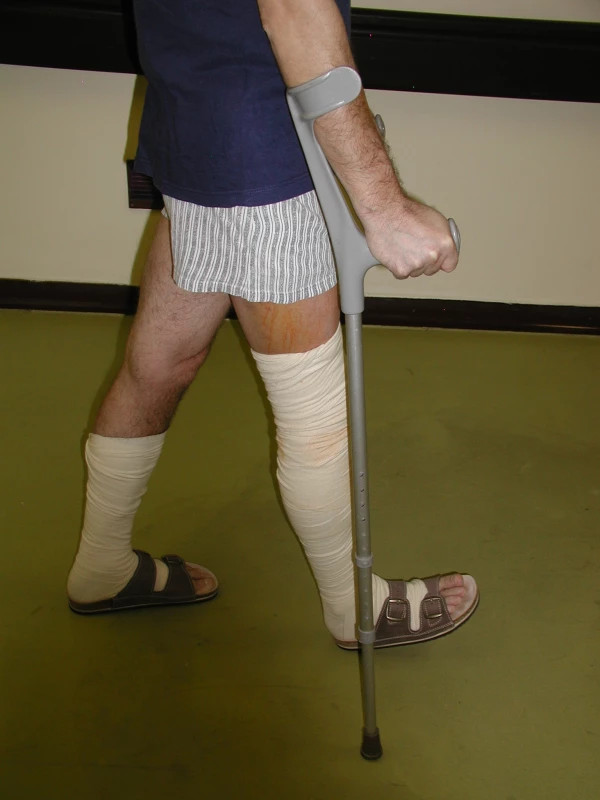
Image 3. Chůze o francouzských holích do schodů 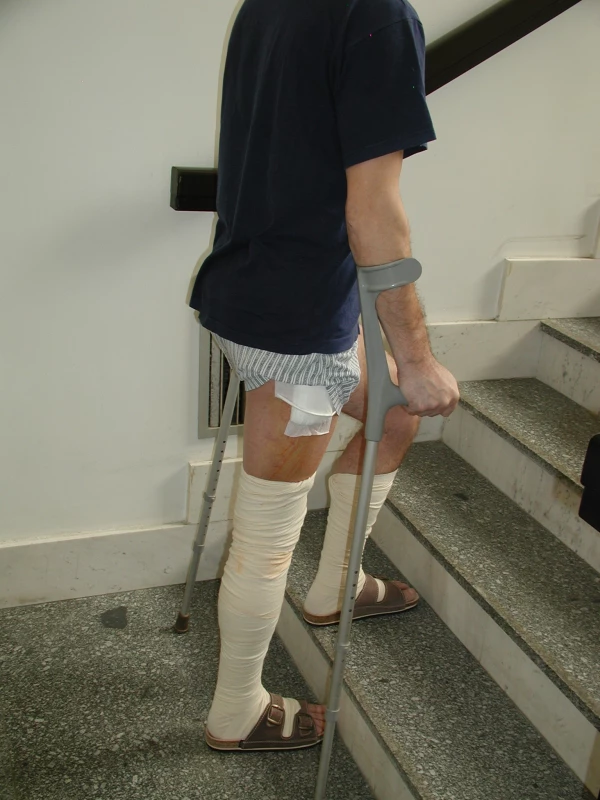
Obecně platí, že cementovaný typ endoprotézy je nejpevněji integrován do skeletu bezprostředně po operaci, necementovaný pak do 3 měsíců následkem vrůstu kostní tkáně do porézního povrchu endoprotézy. V případě váznoucí rehabilitace či jiného funkčního postižení je v pooperačním období indikovaná ústavní rehabilitační léčba na specializovaném pracovišti po dobu 2−3 týdnů. U revizních výkonů (reimplantací) při nekvalitní kostní tkáni a po aplikaci kostních štěpů je lepší zatěžování posunout až na období 3−6 měsíců.
Rehabilitace při hospitalizaci a po propuštění do domácí péče
Při pooperační rehabilitaci v nemocnici, jak je uvedeno výše, musí být dodrženo několik zásad: nesmí být narušeno hojení měkkých tkání, nesmí dojít k dlouhodobé imobilizaci, zvyšování rozsahu pohybu je stanoveno podle pacienta, rehabilitační program musí být individuální, rehabilitace musí být vedena společně operatérem, pacientem a fyzioterapeutem (5).
Ačkoli cvičení na motorických dlahách neprokázalo významný vliv na dlouhodobé výsledky po aloplastice kolenního kloubu, pokud jsou k dispozici, je v bezprostředním období po operaci vhodné jejich efekt využít v rozsahu, který pacient toleruje. Vždy je však nutné je doplnit aktivním cvičením rozsahu pohybu a posilováním svalstva. Doporučujeme dva typy cviků: k posílení svalů v oblasti operovaného kolena, které provádíme pomalu s výdrží, a cviky ke zvyšování rozsahu pohybu (6). Při veškerých prováděných cvičeních musejí být dodržována zásadní pravidla: mít pod kontrolou bolest kolenního kloubu, respektovat bezpečný a minimálně bolestivý rozsah pohybu během cvičení, sledovat a koordinovat pohyb a stabilizaci stoje (tab. 2).
Table 2. Základní cvičební jednotka pro hybnost kolenního a kyčelního kloubu 
Po implantaci totální náhrady kyčelního kloubu platí obdobné postupy. Důležitým faktorem je důsledná prevence luxace endoprotézy včetně sezení na vyvýšené židli (obr. 4) (popř. s WC nástavcem). Před propuštěním by měl pacient zvládnout aktivní flexi v rozsahu 0−90 stupňů, chůzi o berlích s odlehčením operované končetiny (s došlapem 30 % tělesné hmotnosti) a cvičební jednotky naučené v průběhu pobytu na lůžkovém oddělení za asistence fyzioterapeuta (obr. 5−7) (7). Při zafixování nesprávných pohybových stereotypů může docházet k výrazným bolestem v oblasti jizvy, ale i k přeneseným bolestem lumbosakrální páteře. Ideálním řešením těchto stavů je navazující ambulantní nebo ústavní rehabilitace.
Image 4. Sezení na vyvýšené židli 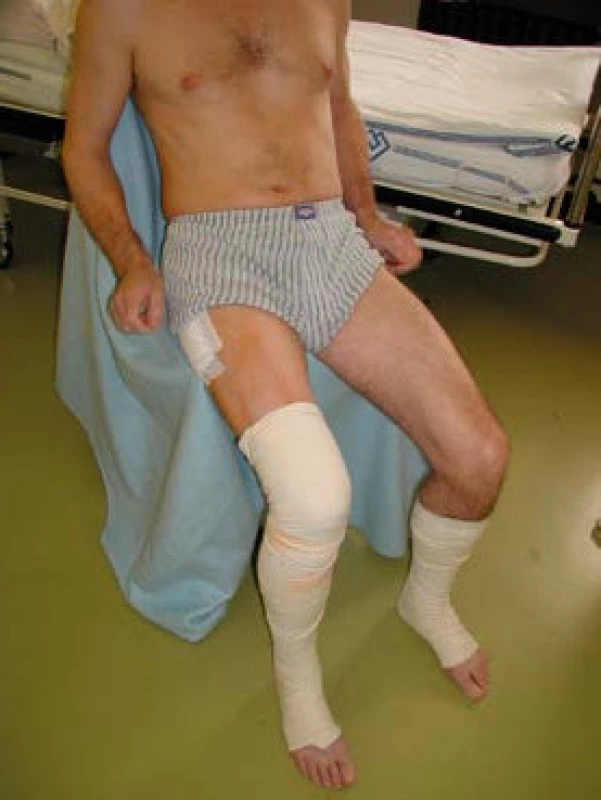
Image 5. Nácvik aktivní flexe operovaného kyčelního kloubu 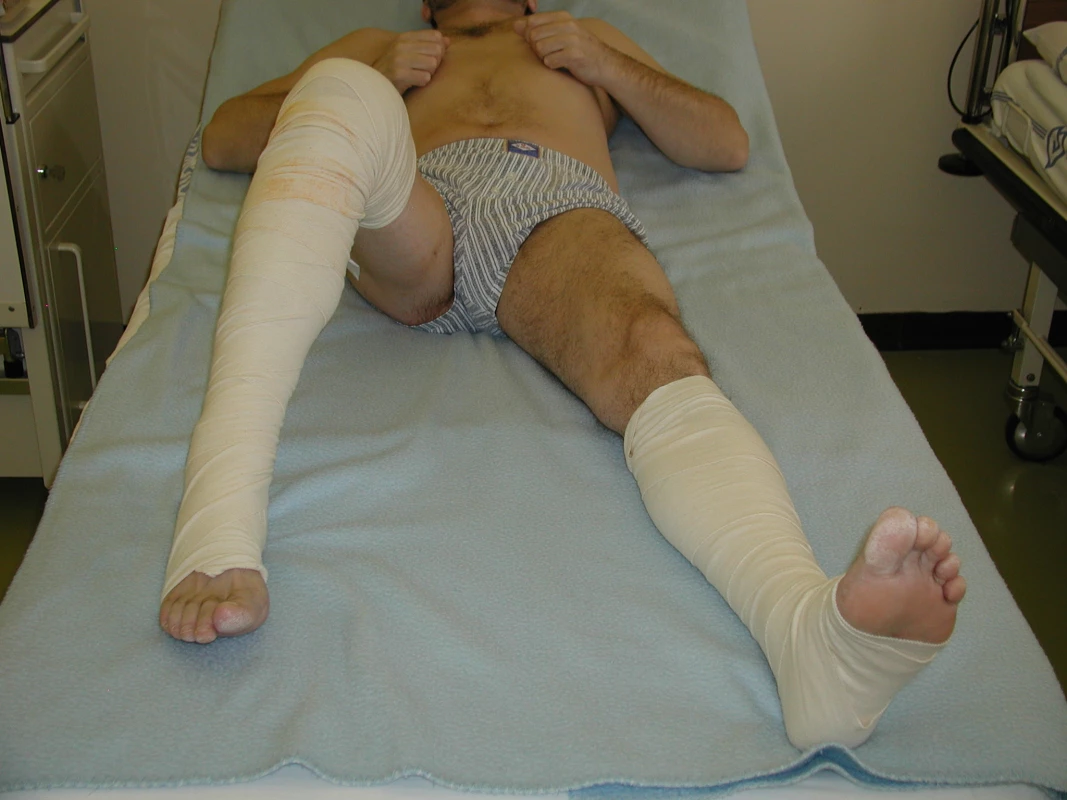
Image 6. Nácvik zanožení s dopomocí fyzioterapeuta 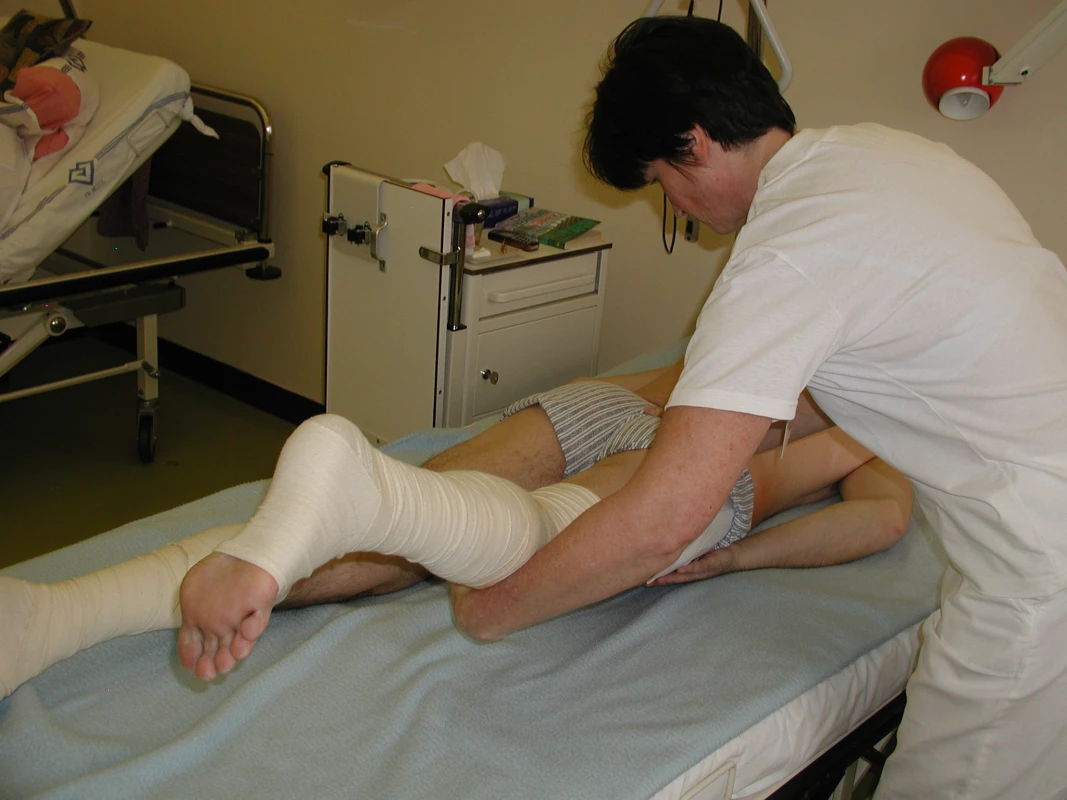
Image 7. Nácvik aktivní flexe kolenního kloubu při poloze na břiše 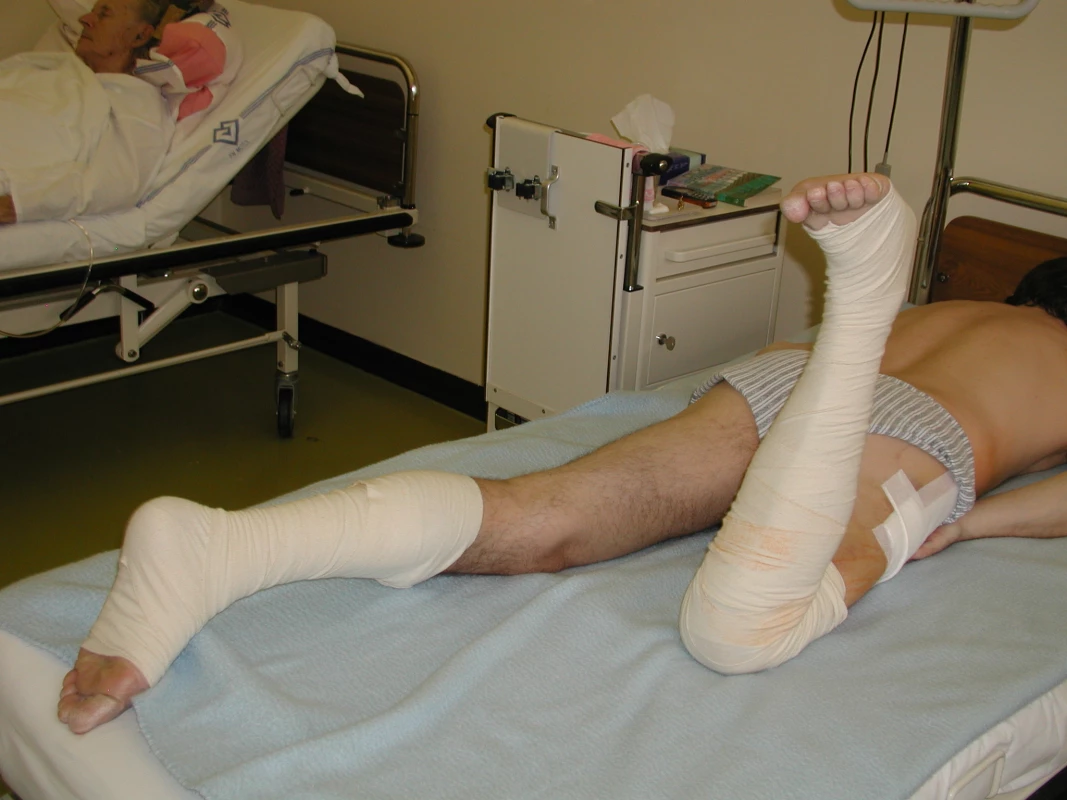
Pacient odchází z nemocnice zpravidla 10. pooperační den. Je s podivem, že v našich podmínkách pacienti nejsou propouštěni dříve, což je běžná praxe v zahraničí. Pravděpodobně je to z důvodů nedostatečné analgezie a podmínek úhrad v českém zdravotnictví. Po propuštění je nutné pokračovat ve cvičení (naučeném při hospitalizaci) s tím, že počet cviků a délka chůze jsou individuální podle fyzické kondice jedince, ale se vzrůstající intenzitou. Je nutné střídat chůzi s cvičením na lůžku a s odpočinkem. Pacient se řídí pocitem bolesti, únavy, popřípadě otokem končetiny. Při otoku by měl operovaný kloub ledovat. Po implantaci totální náhrady krom cvičení a chůze je nejvhodnější jízda na kole (rotoped je vhodný pouze jako pomůcka pro rozhýbání kloubu, v trvání 2–3 minut) a plavání – pohyby nohou jako při kraulu.
Ambulantním vyšetřením by se měl pacient podrobit půl roku po operaci, dále za rok, 3, 5, 7 a 10 let a dále každé 1–2 roky. K nově vzniklé neustupující bolesti kyčelního kloubu, hýždě nebo části stehna musí každý lékař přistupovat vždy obezřetně. Žádost o komplexní lázeňskou léčbu vyplňuje na doporučení operatéra praktický lékař (indikace VII/10). Je indikována neprodleně, jakmile to celkový stav dovolí, nejpozději však do 3 měsíců od operace, v případě vážných komplikací do 6 měsíců. Standardní délka je 21 dnů. Při komplexní léčbě je v kompetenci vedoucího lékaře lázní doporučit prodloužení léčby (musí schválit revizní lékař pojišťovny). Obvyklá délka pracovní neschopnosti bývá 3–6 měsíců. Od 12. pooperačního týdne nemocný může ovládat motorové vozidlo, po 6 měsících provozovat se zvýšenou opatrností bezkontaktní sporty.
Diskuse
Příčiny neúspěchu bývají mnohdy záhadné a nevysvětlitelné. I přes nejšetrnější operační přístup dojde k narušení neuromuskulární aktivity a mírnému omezení hybnosti (8). Pokud je pohyb v kloubu v pooperačním období výrazněji limitován, většinou je příčinou bolestivá fibrotizace, která brání dostatečné rehabilitaci, jež by vedla k normálnímu rozsahu pohybu. Mnoho pacientů se domnívá, že implantací náhrady hned získají plně funkční kloub. Existují však i objektivní příčiny neochoty aktivně rozcvičovat operovaný kloub, například nedostatečné tlumení bolesti. Pacienty je nutné edukovat již v předoperační přípravě, vysvětlit celý pooperační postup a apelovat na jejich aktivitu. Zkušený ortoped by měl rozpoznat i psychické naladění pacienta a podle stavu modifikovat léčbu.
Složitější situace je u pacientů s předoperačním postižením svalového aparátu, ať již primárně poraněním či chorobou nebo sekundárně na základě dlouhodobě chybného stereotypu chůze či špatného postavení končetiny. Zde je na místě individuální rehabilitace s pobytem v rehabilitačních zařízeních a v lázních. Pro řešení omezení hybnosti kolenního kloubu, pokud implantace proběhla lege artis, jsou k dispozici: prodloužená lůžková rehabilitace, redresní mobilizace v lokální či celkové anestezii, u kolenního kloubu artroskopický débridement, úprava postavení náhrady, korekce kloubní linie či postavení pately, reoperace a reimplantace, v poslední řadě pak i artrodéza, která je v podobě ankylózy konečným stavem a uznáním neúspěchu.
Pooperační rehabilitace má bezesporu vliv na úspěšnost náhrady kloubu (9). Rehabilitační programy jsou založeny převážně na empirických zkušenostech, jejich sledování a porovnání v dlouhodobém efektu má většinou malý vliv na výsledky životnosti endoprotézy. Ve studii sledující 3 typy rehabilitace nebyly nalezeny rozdíly ve výsledku po 3–6 měsících (10). Jednoznačně nejpoužívanější je program aktivního a pasivního cvičení rozsahu pohybu a nácvik izometrie (11). Moderní rehabilitace musí zahrnovat další faktory, jako jsou neuromuskulární kloubní stabilita, propriocepce koordinace pohybu či stereotyp chůze. Do vyšší úrovně pak spadá upravení stability při běhu, chůze do schodů a ze schodů a další situace, které dnešní životní styl přináší a na které jsou pacienti zvyklí a očekávají je i po náhradě nosných kloubů dolní končetiny. Diskutovány jsou nejen rekreační sportovní aktivity, které jsou i v rámci našeho přístupu podporovány, ale také extrémní kontaktní sporty, kde je rehabilitace relativně náročná (12). Vzhledem k hrozícím závažným komplikacím je v našich zemích většinou nedoporučujeme.
Přes zjevnou úspěšnost kloubních náhrad byly publikovány studie, ve kterých bylo překvapivě pouze 70 % pacientů po operaci kolenního kloubu zcela bez obtíží. Tedy 30 % pacientů přes dobrý efekt operace (zlepšení hybnosti a snížení bolesti) nějaké problémy s operovaným kloubem má (13). U náhrad kyčelních kloubů pociťuje jistý dyskomfort 10 % operovaných. Tato informace by měla při indikaci k operaci zaznít, neboť je nutné, aby si pacienti uvědomili, že budou mít kloubní náhradu a nikoli fyziologický, zdravý kloub, který jim vytvořila příroda.
Závěr
Vzhledem k narůstající průměrné délce života a dostupnosti ambulantní i operační léčby se zvyšuje počet implantací totální náhrady kyčelního a kolenního kloubu. Tyto operace vykazují velmi dobré výsledky. Dobrý efekt je podmíněn aktivním přístupem pacienta v pooperačním období. V rámci rehabilitace má být kladen stejný důraz na všechna stadia. Podcenění předoperační přípravy a edukace pacienta prodlužuje hospitalizaci a zvyšuje náklady. V případě těžkých deformit a výrazného předoperačního omezení pohybu je vhodná delší rehabilitace. Rezervou je dostatečná analgezie bezprostředně po operaci, což může rehabilitaci výrazně zjednodušit. Odstranění bolestí a návrat funkce degenerací poškozeného kloubu vede k podstatnému zlepšení kvality života.
Podpořeno projektem MZ ČR koncepčního rozvoje výzkumné organizace 00064203 (FN Motol).
Adresa pro korespondenci:
as. MUDr. Eduard Šťastný, Ph.D.
Klinika dětské a dospělé ortopedie a traumatologie 2. LF UK a FN Motol
V Úvalu 84
150 18 Praha 5
Tel.: 736 769 300, 224 432 801 (862)
e-mail: stastnyed@seznam.cz
Sources
1. Véle F. Kinezilogie posturálního systému. Karolinum, Praha, 1995.
2. Buechel FF sr., Buechel FF jr., Pappas MJ, D’Alesio J. Twenty years evaluation of meniscal bearing and rotating platform knee replacement. Clin Orthop 2001; 388 : 41–50.
3. Rooks DS, Huang J, Bierbaum BE. Effect of preoperative exercise on measures of functional status in men and women undergoing total hip and knee arthroplasty. Arthritis Rheum 2006; 55 : 700–708.
4. Janda V. Introduction to the functional pathology of the motorical system. Physioterapy in Sports 1982; 3 : 39–42.
5. Munzinger U, Boldt J, Keblish P. Primary knee arthroplasty. Springer Verlag, Berlin, Heidelberg, New York, 2004.
6. Trč T, Šťastný E. Rehabilitace po implantaci totální náhrady kolenního kloubu. Ortopedie 2013; 7 : 52–56.
7. Šťastný E, Trč T, Philipou T. Rehabilitace po implantaci totální náhrady kyčelního kloubu. Ortopedie 2013; 7 : 58–61.
8. Berman AT, Bosaco S, Israelite C. Evaluation of total knee arthroplasty using isokinetic testing. Clin Orthop 1991; 171 : 106–113.
9. Canale TS. Campbell’s Operative Orthopaedics (9th ed.). Mosby, St. Louis, 1998.
10. Beaupre LA et al. Exercise combined with passive motion or slider board therapy compared with exercise only. A randomized controlled trial of patients following knee arthroplasty. Phys Ther 2001; 1 : 1029–1037.
11. Uiberlayová I. Rehabilitace pacientů po totálních endoprotézách kyčelního a kolenního kloubu, lázeňská léčba. Ortopedie 2010; 4 : 79–88.
12. Sapega AA. Muscle performance evaluation in orthopaedic practice. J Bone Jt Surg 1990; 72-A: 562–1574.
13. Mahomed NN et al. The importance of patient expectations in predicting functional outcomes after total joint arthroplasty. J Rheumatol 2002; 29 : 1273–1279.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- Jak postupovat při léčení idiopatické skoliózy
- Primární maligní nádory kostí u dětí − možnosti záchovné chirurgie s využitím aloštěpů
- Femoroacetabulární impingement a možnosti jeho řešení
- Zkrácení kosti jako operační řešení diference délek končetin
- Avaskulární nekróza hlavice femuru
- Rehabilitace po totální náhradě kyčelního a kolenního kloubu
- UHMWPE – polyethylen pro artikulační povrchy kloubních náhrad
- Arteficiální náhrady kosti
- První zkušenosti s podáním antidota dabigatran etexilátu ve FN Plzeň
- Paliativní péče v ČR v roce 2016
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Avaskulární nekróza hlavice femuru
- Femoroacetabulární impingement a možnosti jeho řešení
- Rehabilitace po totální náhradě kyčelního a kolenního kloubu
- Zkrácení kosti jako operační řešení diference délek končetin
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

