-
Medical journals
- Career
Zkrácení kosti jako operační řešení diference délek končetin
: Jan Kotaška; Tomáš Trč
: Klinika dětské a dospělé ortopedie a traumatologie 2. LF UK a FN Motol
: Čas. Lék. čes. 2016; 155: 417-422
: Review Articles
Zkrácení kostí je jednou z možností řešení rozdílné délky končetin. V období kostní nezralosti může být rozdíl v délce kosti 2−5 centimetrů korigován otevřenou nebo zavřenou epifyzeodézou nebo prostřednictvím skobek. Všechny uvedené korekce vyžadují precizní načasování. V období kostní zralosti je výhodnější a bezpečnější využít zkracovací osteotomie femuru na rozdíl od zkrácení tibie. Pro zkrácení přesahující 10 cm jsou vhodnějším řešením prolongace, případně jednodobé výkony na obou končetinách spočívající ve zkracovací osteotomii delší končetiny s vytětím segmentu kosti a jeho následnou implantací na kratší končetinu k jejímu prodloužení. Jsou popsány a zhodnoceny výhody a nevýhody zkrácení a prodloužení při řešení rozdílů v délce končetin.
Klíčová slova:
nestejná délka končetin, zkrácení kosti, epifyzeodéza, prodloužení kostiÚvod
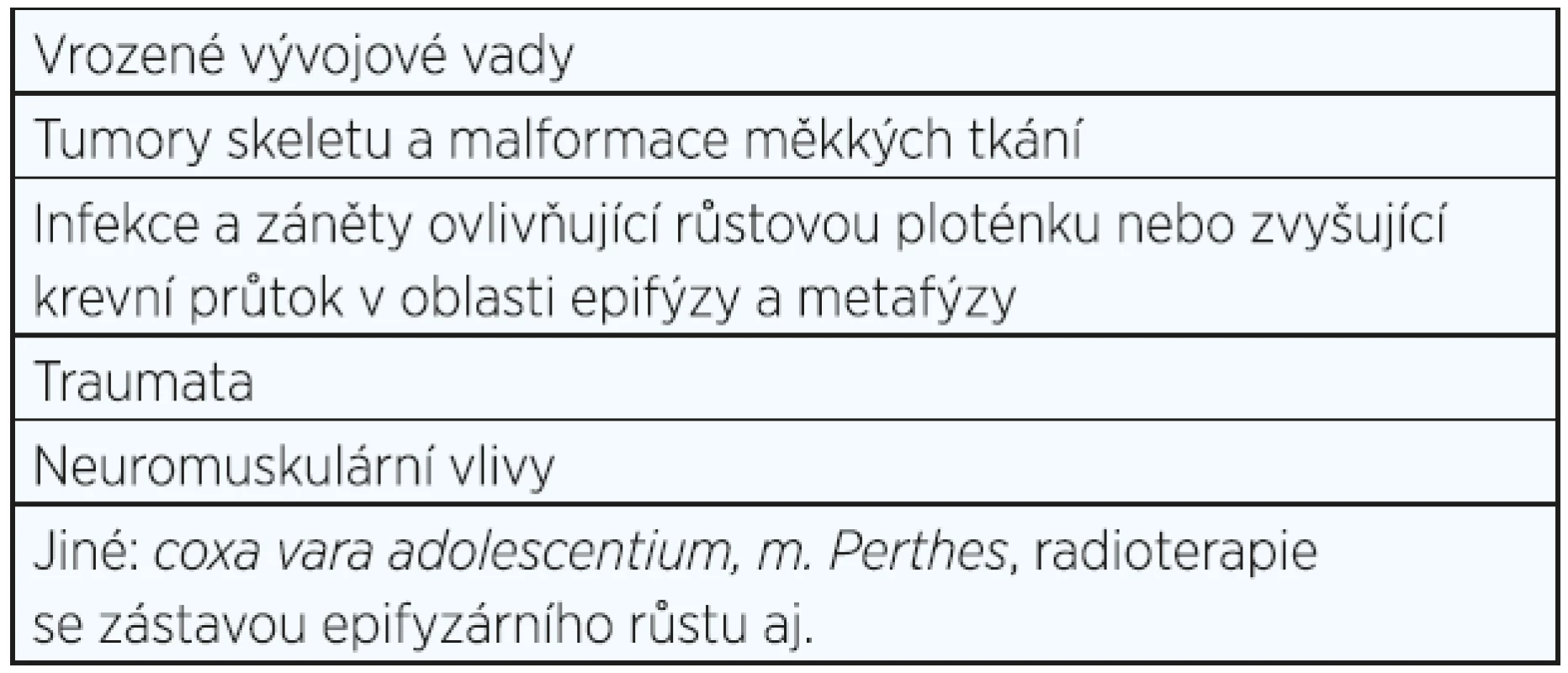
Nestejná délka končetin (LLD) je významnou skeletální abnormalitou, na jejímž vzniku se podílí řada příčin uvedených v tab. 1 (1).
Jedním z nejběžněji používaných přístupů korekce nestejné délky končetin v dětství i v dospělosti je distrakční osteogeneze (2). Zkrácení a prodloužení kostí patří mezi nejčastější přístupy korekce nestejné délky končetin u dospělých i dětí. Cílem sdělení je posoudit výhody a nevýhody zkrácení a prodloužení kostí a na základě důkazů se pokusit formulovat doporučení pro volbu vhodného operačního postupu.
Indikace k vyšetření
Před zahájením operačního zákroku je nutné přesně zvážit výhody a nevýhody zkrácení a prodloužení kostí. Zkrácení může být preferováno před prodloužením díky jednoduchosti výkonu, menšímu výskytu komplikací, kratší hospitalizaci a nižším nákladům.
Zkrácení kostí může být provedeno jak v období kostní nezralosti, tak i v dospělosti, ale efektivnější se zdá být při korekci délek v rozmezí 2−5 cm (3−7). V dospělosti je preferována zkracovací osteotomie femuru (obvykle v rozmezí 4,5−16 cm) (3−7).
Femorální osteotomie je indikována u pacientů s normálním nebo vyšším vzrůstem při téměř kompletní skeletální zralosti (4). Ačkoliv nejsou publikovány věkové limity, je doporučeno provádět operační zákrok do 45 let věku (4). Femorální zkrácení se jeví bezpečnější oproti tibiálnímu zkrácení. Z femuru může být resekován větší segment kosti. Zkracovací osteotomie tibie (obvykle v rozmezí 3−8 cm) je využívána méně často (3−7) a je doprovázena řadou komplikací (problémy uzávěru operační rány, malnutrice, nekróza kůže). Jediná relevantní studie Broughtona et al. zmiňuje úspěšné výsledky tibiální osteotomie u 12 pacientů s nestejnou délkou končetin mezi 2 a 7,5 cm (8).
Výhody prodloužení kostí spočívají například v zachování tělesné výšky a v provedení operace přímo na postižené končetině. Podrobný přehled výhod a nevýhod zkrácení a prodloužení kostí je shrnut v tab. 2 a 3 (9).
2. Výhody a nevýhody zkrácení kostí 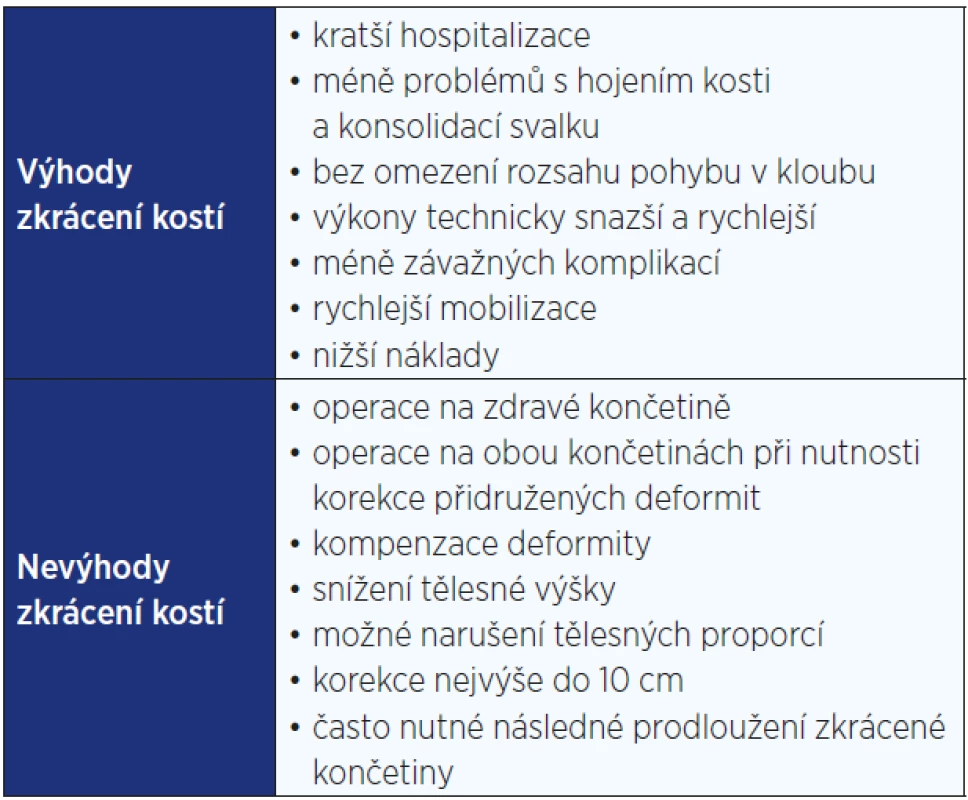
3. Výhody a nevýhody prodloužení kostí 
Pacienti s LLD < 3 cm jsou obvykle velmi dobře kompenzováni, u některých se ale mohou objevit problémy s abnormálním držením těla (10). LLD v rozmezí 1−2 cm je obvykle velmi dobře tolerována, ale u některých pacientů se mohou objevit bolesti zad, pocity nerovnováhy a tyto potíže se objevují i při používání korekčních vložek do bot (11). V těchto případech lze osteotomii zvažovat. Operační zákroky jsou indikovány také u pacientů s avaskulární nekrózou po léčbě vrozené dysplazie kyčlí, u pacientů s Polandovým syndromem, Klippelovým-Trénaunayovým-Weberovým syndromem, Proteovým syndromem a jinými deformitami (12−14).
Předoperační vyšetření
Předoperační vyšetření pacientů s LLD zahrnuje tři základní kroky: klinické vyšetření, vyšetření pomocí zobrazovacích metod a určení predikce růstu.
Klinické vyšetření
Důkladné předoperační vyšetření tvoří nedílnou součást léčby. Nejprve je třeba provést klinické vyšetření délky obou končetin (určení absolutní, anatomické, skutečné a klinické délky obou končetin). Absolutní délka končetin je vzdálenost mezi proximální částí femorální hlavice a kontaktním bodem končetiny se zemí. Anatomická délka je rozdíl mezi proximálním koncem velkého trochanteru a distálním koncem zevního kotníku. Skutečná délka je mezi pupkem a koncem vnitřního kotníku. Klinická délka je určována jako vzdálenost mezi spina illiaca anterior superior a distálním koncem zevního kotníku (15). Klinické vyšetření by mělo vyloučit také strukturální skoliózu.
Vyšetření pomocí zobrazovacích metod
Klinická vyšetření by měla být doplněna předozadním rentgenovým snímkem bederní páteře včetně lumbosakrálního spojení s blokem pod ploskou kratší nohy tak, aby byl simulován efekt pravděpodobné chirurgické korekce. Ve stoje by také měl být proveden předozadní rentgenový snímek obou končetin s podložením zkrácené končetiny. Délka femuru a tibie by měla být změřena pomocí výpočetní tomografie, která je považována za nejpřesnější metodu (16). Je popisováno i použití magnetické rezonance a ultrazvukových metod (17, 18)
Určení predikce růstu
U pacientů s kostní nezralostí je zcela nezbytným krokem co nejpřesnější předpověď jejich růstu tak, aby bylo možno naplánovat operační zákrok na vhodnou dobu. Často je však operační zákrok prováděn buď příliš pozdě (a pak není rozdíl v délce dostatečně korigován), nebo naopak příliš brzy (kdy je potřeba provést opakovanou korekci). Hlavními faktory podílejícími se na správném načasování operace jsou kostní věk, kostní zralost, velikost kostní inhibice ve zkrácené končetině a předpokládaný stav LLD v době kostní zralosti.
Jednou z široce rozšířených metod pro určení skutečného věku skeletu je Greulichova-Pylova metoda (19), případně Tannerova-Whitehouseova metoda (20). Nicméně přesnost výsledků získaných těmito metodami je kritizována (21−23). Jsou popisovány četné alterace osifikačních mechanismů, které mohou významným způsobem ovlivnit predikci růstu skeletu (21).
V posledních padesáti letech jsou popisovány další metody určení úrovně skutečného růstu. Metoda dle Greena a Andersona (24−26) využívá k predikci růstu výpočtu směrodatné odchylky z chronologického a aktuálního věku skeletu, výšky rodičů, relativní zralosti a růstu jedince. Metoda Menelause a Westha (27, 28) využívá pouze chronologický věk skeletu. Metoda podle Moseleyho využívá lineární závislost růstu dítěte na stupni inhibice růstu ve zkrácené končetině a velmi dobře predikuje provedení a naplánování korektivního chirurgického zákroku (29). Velmi často jsou využívány kombinace metod, ale Moseleyho metoda se jeví jako nejpřesnější (30).
Typy operačních výkonů
LLD může být nejčastěji korigována třemi způsoby: permanentním zastavením růstu delší končetiny prostřednictvím epifyzeodézy, zpomalením růstu delší končetiny pomocí skobek, otevřenou či zavřenou osteotomií femuru nebo tibie s osteosyntézou dlahou či nitrodřeňovým hřebem. Jiné dříve hojně používané metody, např. tongue in groove osteotomie femuru, dnes mají již spíše historický význam (31).
Epifyzeodéza
Distální femorální a proximální tibiální epifyzeodéza je nejčastějším operačním přístupem pro vyrovnání LLD mezi 2 a 5 cm (32). Otevřená epifyzeodéza zahrnuje kyretáž růstové ploténky (fýzy), destrukci perichondrálního vazivového prstence s následným zavedením kostního štěpu přes fýzu prostřednictvím reorientace kostního okénka odstraněného k získání přístupu k růstové ploténce (33).
Perkutánní epifyzeodéza spočívá v zavedení vodicího pinu pod rentgenovou kontrolou, dále dochází k ozřejmení mediální a laterální hranice fýzy a k odstranění malého kostního bločku s destrukcí fýzy malou kyretou (34). Další indikací perkutánní epifyzeodézy je parciální ablace růstové ploténky při angulačních deformitách. Perkutánní epifyzeodéza je spolehlivá miniinvazivní metoda s nízkou morbiditou a vysokou úspěšností při použití různých operačních nástrojů (např. vysokorychlostní zubní vrtačka dle Canaleho a Christiana, případně 4,5mm vrták dle Atara) v klinických i experimentálních studiích (35).
Epifyzeální skobky
Epifyzeální skobky dočasně zastavují longitudinální růst (36). Po vyrovnání LLD jsou skobky odstraněny a růst pokračuje (37). Skobky jsou umísťovány kolmo na růstovou ploténku tak, aby periost a epifyzeální cévy zůstaly intaktní a nedošlo k trvalé zástavě růstu. Pozice skobek by měla být ověřena radiograficky (38). Hlavními indikacemi k použití skobek jsou malé LLD femuru, kostní věk 8−11 let u dívek a 8−13 let u chlapců, současná valgózní deformita nebo rekurvace (38). Někteří autoři navrhují využití skobek jen při obtížném odhadu efektu epifyzeodézy při mnohočetných exostózách a jiných skeletálních dysplaziích s nepravidelným zráním skeletu (1).
Osteotomie
Resekce femuru nebo tibie pro vyrovnání LLD je možná jen při dosažení zralosti skeletu. Preferována je spíše resekce femuru než tibie, ale i ta je v indikovaných případech možná (obr. 3, 4a, 4b, 4c). Zkrácení femuru je indikované u adolescentů s LLD blízko kostní zralosti nebo u mladých dospělých, zřídka u pacientů ve věku > 45 let. Výhodou oproti zkracování tibie je vytnutí většího fragmentu kosti a významně vyšší bezpečnost. Zkrácení tibie přináší zvýšené riziko poruch hojení rány, vyšší incidenci kožních nekróz a může vést k abnormálním tělesným proporcím s lokalizovaným nárůstem objemu končetiny (3−7).
Subtrochanterické osteotomie jsou indikované u pacientů s LLD a coxa valga nebo vara, často provázenou zvýšenou femorální anteverzí (7). Subtrochanterické femorální osteotomie umožňují při užití čepelové dlahy korigovat přidruženou deformitu zejména u krátkých LLD v rozmezí 3−4 cm (4, 39) (obr. 1, 2a, 2b, 2c).
Dalšími možnostmi přístupu s velmi dobrými výsledky u pacientů s LLD 4−6 cm bez angulační deformity jsou jednoduchá transverzální osteotomie střední části femuru (tzv. diafyzární osteotomie) s resekcí kostního segmentu nebo step-cut osteotomie s resekcí kosti z obou fragmentů s následným intramedulárním spojením pomocí hřebování (40) či dlahové osteosyntézy (41).
Suprakondylické femorální osteotomie jsou indikované u pacientů s LLD při genu varum, genu valgum nebo genu recurvatum (42). Jsou technicky složitější než předcházející techniky, je nutné dosáhnout adekvátní repozice a bezpečné fixace (42). Pro LLD delší než 10 cm je možné využít postup dle D’Aubigne a Dubousetta spočívající v provedení jednodobého bilaterálního femorálního přístupu, kdy je zkrácen dlouhý femur a kostní štěp získaný z tohoto femuru je využit k prodloužení kratšího femuru. Tento přístup je doporučován u starších dětí, adolescentů a dospělých (43).
1. Rtg nález před subtrochanterickou abreviační osteotomií femuru 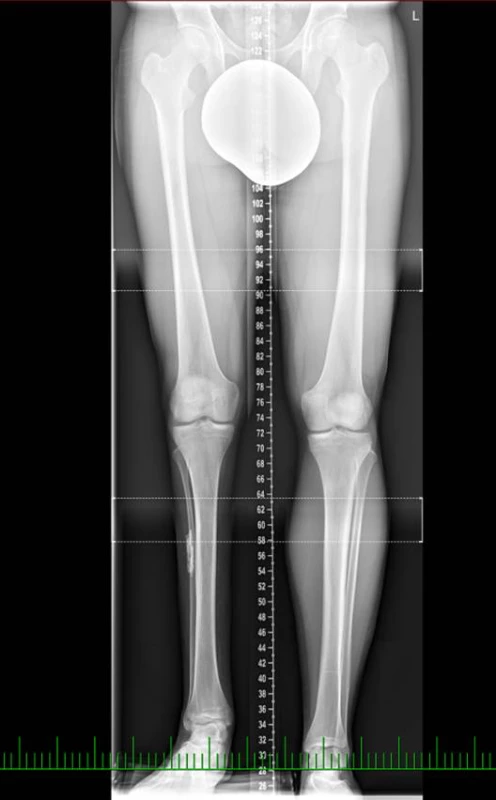
Obr. 2a Pooperační rtg nález po subtrochanterické abreviační osteotomii femuru (osteosyntéza úhlovou dlahou) 
Obr. 2b Rtg nález po subtrochanterické abreviační osteotomii femuru – po zhojení 
Obr. 2c Rtg nález po subtrochanterické abreviační osteotomii femuru – po extrakci kovů 
2. Rtg nález před abreviační Z-osteotomií tibie 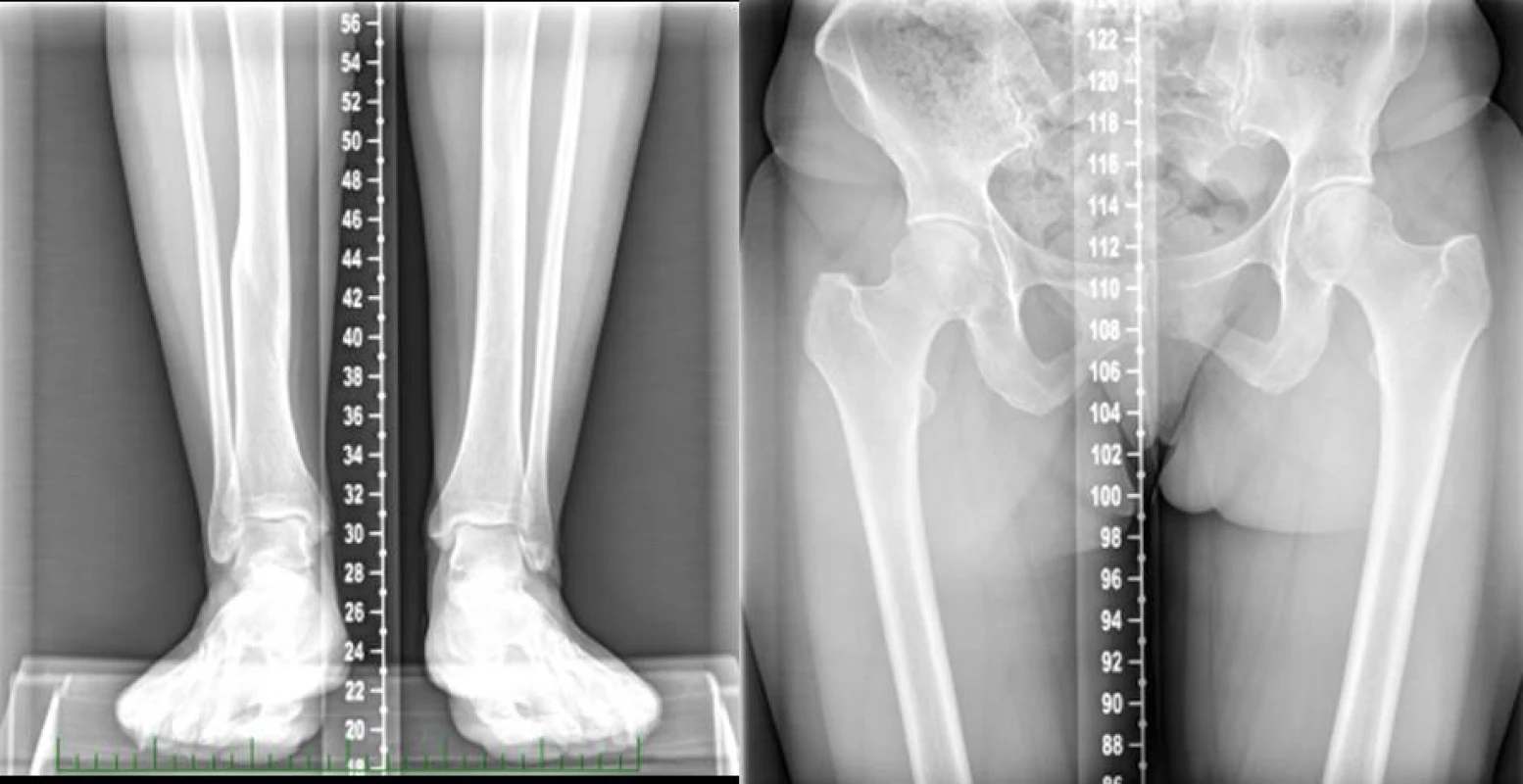
Obr. 4a Pooperační rtg nález po abreviační Z-osteotomii tibie s osteotomií fibuly (osteosyntéza dlahou) 
Obr. 4b Rtg nález po abreviační Z-osteotomii tibie – po zhojení 
Obr. 4c Rtg nález po abreviační Z-osteotomii tibie – po extrakci kovů 
Komplikace
Výsledek perkutánní epifyzeodézy závisí na správném načasování. I přes řadu dobrých výsledků je jich stále 10–30 % neuspokojivých (44). Hlavními příčinami neúspěchu jsou špatná predikce růstu a korekce, špatné načasování a odhad kostního věku. Četné studie zmiňují překorigování, nedokorigování, částečnou zástavu růstu, angulační deformity, neurovaskulární komplikace, exostózy, infekce a omezení hybnosti kloubu (44−47).
Nejčastějšími komplikacemi při použití epifyzárních skobek jsou asymetrický růst a genu valgum, varum, případně recurvatum, sekundární laxity kolene, infekce, migrace skobek, ztráta korekce po odstranění skobek, paréza peronea (26, 48, 49, 50). U tibiální osteotomie se četně vyskytují infekce, slabosti lýtkových svalů, osové deformity, prodloužené hojení, paklouby a kožní nekrózy (4). Femorální osteotomie může být dosti často provázena slabostí kvadricepsu s deficitem extenze kolene a genu recurvatum v důsledku slabosti hamstringů (51, 52). Subtrochanterická osteotomie vyžaduje laterální přístup a technicky složitější je extrakce dlahy (53). Nitrodřeňové hřebování může být nestabilní, mohou se vyskytnout i rotační deformity, častá je subtrochanterická bolest. Může také docházet ke ztrátě aktivní extenze, genu recurvatum, tvorbě pakloubů, angulacím při zlomení zajišťovacích šroubů nebo ke zlomeninám hřebů (40, 53).
Závěr
Zkrácení kostí je i přes skutečnost, že vyžaduje exaktní načasování výkonu, vhodným způsobem řešení korekce LLD. Do dosažení kostní zralosti při LLD 2−5 cm je možno využít epifyzeodézu, případně skobky. U zkratů delších než 5 cm je vhodnější využít prolongaci končetiny (54). V období kostní zralosti je zkrácení femuru bezpečnější než zkrácení tibie, tyto přístupy lze použít pouze pro pacienty s LLD v rozmezí 2,5−7 cm ve femuru a do 3 cm v tibii. Použití subtrochanterické nebo suprakondylické osteotomie umožňuje okamžitou korekci přidružené kostní deformity. Diafyzární osteotomie může využívat otevřeného nebo uzavřeného přístupu. Fixační techniky nejčastěji využívají dlahu nebo nitrodřeňový hřeb doplněný dlahou, který brání malrotaci.
Seznam použitých zkratek
LLD nestejná délka končetin
Adresa pro korespondenci:
as. MUDr. Jan Kotaška
Klinika dětské a dospělé ortopedie a traumatologie 2. LF UK a FN Motol
V úvalu 84
150 06 Praha 5
Tel.: 602 619 273
e-mail: jan.kotaska@email.cz
Sources
1. Tachdijan M. Pediatric ortophaedics, vol. 4. WB Saunders, Philadelphia, 1990 : 2850−3012.
2. Ilizarov GA. The tension-stress effect on the genesis and growth of tissues. Part I. The influence of stability of fixation and soft-tissue preservation. Clin Orthop Relat Res 1989; 239 : 249−281.
3. Eyre-Brook AL. Bone-shortening for inequality of leg lengths. Br Med J 1951; i: 222−225.
4. Kenwright J. Shortening by bone resection. Semin Orthop 1992; 7 : 194−200.
5. Richardson JB, Kenwright J, Cunningham JL. Fracture stiffness measurement in the assessment and management of tibial fractures. Clin Biomech (Bristol, Avon) 1992; 7 : 75−79.
6. Siffert RS. Lower limb-length discrepancy. J Bone Joint Surg Am 1978; 69 : 1100−1106.
7. Wagner H. [Operative correction of leg length discrepancy]. Langenbecks Arch Chir 1977; 345 : 147−154.
8. Broughton NS, Olney BW, Menelaus MB. Tibial shortening for leg length discrepancy. J Bone Joint Surg Br 1989; 71 : 242−245.
9. Coppola C, Maffulli N. Limb shortening for the management of leg length discrepancy. J R Coll Surg Edinb 1999; 44 : 46−54.
10. Gross RH. Leg length discrepancy: how much is too much? Orthopedics 1978; 1 : 307−310.
11. Friberg O. Clinical symptoms and biomechanics of lumbar spine and hip joint in leg length inequality. Spine 1983; 8 : 643−651.
12. Guidera KJ, Brinker MR, Kousseff BG et al. Overgrowth management in Klippel-Trenaunay-Weber and Proteus syndromes. J Pediatr Orthop 1993; 13 : 459−466.
13. Li Y, Macnicol M. Poland´s syndrome and lower limb length inequality. J Pediatr Orthop 1994; 3B: 459−466.
14. Porat S, Robin GC, Howard CB. Cure of the limp in children with congenital dislocation of the hip and ischaemic necrosis. Fifteen cases treated by trochanteric transfer and contralateral epiphysiodesis. J Bone Joint Surg Br 1994; 76 : 463−467.
15. Eichler J. Methodological errors in documenting leg length and leg length discrepancies. Progress Orthop Surg 1977; 1 : 29−39.
16. Helms CA, McCarthy S. CT scanograms for measuring leg length discrepancy. Radiology 1984; 151 : 802.
17. Synder M, Harcke HT, Bowen JR, Caro PA. Evaluation of physeal behavior in response to epiphyseodesis with the use of serial magnetic resonance imaging. J Bone Joint Surg Am 1994; 76 : 224−229.
18. Terjesen T, Benum P, Rossvoll I et al. Leg-length discrepancy measured by ultrasonography. Acta Orthop Scand 1991; 62 : 121−124.
19. Greulich W, Pyle S. Radiographic atlas of Skeletal development of the Hand and Wrist. Second Edition. Stanford University Press, Stanford, 1959.
20. Roche AF, Eyman SL, Davila GH. Skeletal age prediction. J Pediatr 1971; 78 : 997−1003.
21. Cundy P, Paterson D, Morris L, Foster B. Skeletal age estimation in leg length discrepancy. J Pediatr Orthop 1988; 8 : 513−515.
22. Lampe HI, Swierstra BA, Diepstraten AF. Timing of physiodesis in limb length inequality. The Straight Line Graph applied in 30 patients. Acta Orthop Scand 1990; 63 : 672−674.
23. Porat S, Peyser A, Robin GC. Equalization of lower limbs by epiphysiodesis: results of treatment. J Pediatr Orthop 1991; 11 : 442−448.
24. Anderson M, Green WT, Messner MB. Growth and predictions of growth in the lower extremities. J Bone Joint Surg Am 1963; 45-A: 1−14.
25. Green WT, Anderson M. Experiences with epiphyseal arrest in correcting discrepancies in length of the lower extremities in infantile paralysis; a method of predicting the effect. J Bone Joint Surg Am 1947; 29 : 659−675.
26. Green WT, Anderson M. Epiphyseal arrest for the correction of discrepancies in length of the lower extremities. J Bone Joint Surg Am 1957; 39-A: 853−872.
27. Menelaus MB. Correction of leg length discrepancy by epiphysial arrest. J Bone Joint Surg Br 1966; 48 : 336−339.
28. Westh RN, Menelaus MB. A simple calculation for the timing of epiphysial arrest: a further report. J Bone Joint Surg Br 1981; 63-B: 117−119.
29. Moseley CF. A straight line graph for leg length discrepancies. Clin Orthop Relat Res 1978; 33−40.
30. Blair VP 3rd, Walker SJ, Sheridan JJ, Schoenecker PL. Epiphysiodesis: a problem of timing. J Pediatr Orthop 1982; 2 : 281−284.
31. Stamp WG, Lansche WE. Treatment of discrepancy in leg length. South Med J 1960; 53 : 764−774.
32. Guille JT, Yamazaki A, Bowen JR. Physeal surgery: indications and operative treatment. Am J Orthop (Belle Mead NJ) 1997; 26 : 323−332.
33. Phemister D. Operative arrest of longitudinal growth bones in treatment of deformities. J Bone Joint Surg 1933; 15 : 1−15.
34. Bowen JR, Johnson WJ. Percutaneous epiphysiodesis. Clin Orthop Relat Res 1984; 170−173.
35. Ogilvie JW, King K. Epiphysiodesis: two-year clinical results using a new technique. J Pediatr Orthop 1990; 10 : 809-811.
36. Blount WP, Clarke GR. Control of bone growth by epiphyseal stapling; a preliminary report. J Bone Joint Surg Am 1949; 31-A: 464−478.
37. Brockway A, Craig WA, Cockreli BR jr. End-result study of sixty-two stapling operations. J Bone Joint Surg Am 1954; 36-A: 1063−1070.
38. Blount WP. A mature look at epiphyseal stapling. Clin Orthop Relat Res 1971; 77 : 158−163.
39. Szepesi K, Rigo J, Poti L, Szucs G. Treatment of leg length discrepancy by subtrochanteric shortening of the femur. J Pediatr Orthop 1990; 10 : 183−185.
40. D’Aubigne R. Surgical correction of large length discrepancies in the lower extremities in children and adults. J Bone Joint Surg 1971; 53-A: 411−411.
41. Bianco AJ jr. Femoral shortening. Clin Orthop Relat Res 1978; 49−53.
42. Moore RD. Supracondylar shortening of the femur for leg length inequality. Surg Gynecol Obstet 1987; 84 : 1087-1094.
43. Kuntscher G. 25 years of medullary nailing. Zentralbl Chir 1965; 90 : 2257−2263.
44. Dewaele J, Fabry G. The timing of epiphysiodesis. A comparative study between the use of the method of Anderson and Green and the Moseley chart. Acta Orthop Belg 1992; 58 : 43−47.
45. Gabriel KR, Crawford AH, Roy DR et al. Percutaneous epiphyseodesis. J Pediatr Orthop 1994; 14 : 358−362.
46. Kasser JR, Jenkins R. Accuracy of leg length prediction in children younger than 10 years of age. Clin Orthop Relat Res 1997 : 9−13.
47. Stephens DC, Herrick W, MacEwen GD. Epiphysiodesis for limb length inequality: results and indications. Clin Orthop Relat Res 1978 : 41−48.
48. Bylander B, Hansson LI, Selvik G. Pattern of growth retardation after Blount stapling: a roentgen stereophotogrammetric analysis. J Pediatr Orthop 1983; 3 : 63−72.
49. Pilcher M. Epiphyseal stapling: 35 cases followed to maturity. J Bone Joint Surg 1962 : 82.
50. Poirier H. Epiphyseal stapling with special reference to complication. J Bone Joint Surg 1968; 50-B: 61−69.
51. Leivseth G, Reikeras O. Thigh muscle atrophy after femoral shortening. Vastus intermedius cross-section studied in osteotomized rats. Acta Orthop Scand 1992; 63 : 427−429.
52. Nordsletten L, Holm I, Steen H et al. Bilateral femoral shortening for unaccepted tallness. J Bone Joint Surg Br 1992; 74 : 406−408.
53. Kenwright J, Albinana J. Problems encountered in leg shortening. J Bone Joint Surg Br 1991, 73 : 671−675.
54. Trč T. Historie terapie zkratu končetin. Stručné shrnutí postupů, řešících nestejnou délku končetin. Ortopedie 2007; 1 : 234−238.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- How to treat an idiopatic scoliosis
- Primary malignant bone tumors in children − possibilities of limb-saving surgery using allografts
- Femoroacetabular impingement − treatment options
- Limb shortening in the management of leg length discrepancy
- Avascular necrosis of the femoral head
- Rehabilitation after total knee and hip arthroplasty
- UHMWPE – polyethylene for articulating surfaces of joint replacements
- Artificial bone substitutes
- The first experience with dabigatran antidote in the University Hospital Pilsen
- Palliative care in Czech Republic in 2016
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Avascular necrosis of the femoral head
- Femoroacetabular impingement − treatment options
- Rehabilitation after total knee and hip arthroplasty
- Limb shortening in the management of leg length discrepancy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career