-
Medical journals
- Career
Úloha paliativní medicíny u akutních stavů
Authors: Ondřej Kopecký 1,2; Kateřina Rusinová 1,2; Michal Kouba 1,3; Iva Macová 1,4
Authors‘ workplace: Centrum podpůrné a paliativní péče VFN v Praze 1; Klinika anesteziologie a resuscitace 1. LF UK a VFN v Praze 2; Ústav hematologie a krevní transfuze, Praha 3; Radiologická klinika 1. LF UK a VFN v Praze 4
Published in: Vnitř Lék 2019; 65(6): 449-455
Category: Review
Overview
Zatímco terminální paliativní péče se soustředí především na management symptomů bezprostředního umírání, časná paliativní péče poskytuje příležitost pacientovi a jeho blízkým dobře se orientovat v trajektorii onemocnění, získat podporu pro vyrovnání se s diagnózou, zvýšit kvalitu rozhodování mezi alternativami postupu tak, aby zvolené postupy odpovídaly hodnotám a preferencím pacienta. Důraz se klade na realistická očekávání výsledku léčby i včasnou anticipaci dalšího vývoje. Článek se zaměřuje na přehled evidence o efektu paliativní a podpůrné intervence, porovnává různé používané spouštěcí mechanizmy pro konzilium paliatra a věnuje se obsahu práce paliativního týmu. Je popsáno založení a integrace konziliárního paliativního týmu v terciární nemocnici. Na ilustrativní kazuistice je vysvětlen průběh rozhovoru o cílech léčby a dopad na plán další péče. Paliativní péče je obecně uznávaným a doporučovaným standardem kvality péče o pacienty se závažným onemocněním a v České republice je třeba rozšířit její dostupnost pro pacienty hospitalizované ve zdravotnických zařízeních akutní péče.
Klíčová slova:
cíl léčby – limitace léčby – paliativní medicína – preference pacienta – symptomy
Úvod
Paliativní medicína je specializovaný obor pečující o pacienty se závažným onemocněním. Prokazatelně zlepšuje kvalitu života prostřednictvím symptomatické léčby, léčby bolesti a úlevy od stresu a zátěže spojených se závažnou diagnózou. Je indikovaná současně s kurativní léčbou v kterémkoliv věku nebo fázi onemocnění [1].
Časná a terminální paliativní péče jako dva odlišné koncepty
Zatímco terminální paliativní péče se soustředí především na management symptomů bezprostředního umírání, časná paliativní péče poskytuje příležitost pacientovi a jeho blízkým se dobře orientovat v trajektorii onemocnění, získat podporu pro vyrovnání se s diagnózou [2], zvýšit kvalitu rozhodování mezi alternativami postupu tak, aby odpovídaly hodnotám a preferencím pacienta, dále mít realistická očekávání výsledku léčby, včas anticipovat další vývoj tak, aby se na něj pacient i rodina mohli dobře připravit (schéma 1) [3].
Schéma 1. Vzájemný vztah a náplň podpůrné a paliativní intervence v jednotlivých fázích závažného onemocnění. Upraveno podle prezentace Gallaghear R, dostupné na http://hpc.providencehealthcare.org/ about/what-palliative-care> 
1) časná podpůrná a paliativní péče od okamžiku diagnózy (měsíce až roky)
2) péče v závěru života (týdny až měsíce)
3) terminální péče u bezprostředně umírajících pacientů (hodiny až dny)Tento článek se zaměřuje na přehled evidence o efektu paliativní a podpůrné intervence, a to zejména v prostředí akutní nemocniční péče. Představí praktické zkušenosti s integrací paliativního přístupu společného konziliárního týmu VFN v Praze a Ústavu hematologie a krevní transfuze. Na kazuistice bude vysvětlen pojem „cíl léčby“, který představuje průsečík mezi medicínskými alternativami postupu a hodnotami a preferencemi pacienta.
Evidence
Tradičně citovanou oporou o prospěšnosti paliativní péče je studie J. Temelové prokazující zlepšení kvality života, ale i prodloužení jeho délky u pacientů s pokročilým nemalobuněčným plicním nádorem, kteří v ambulantní péči navštěvovali kromě onkologa také paliatra [4].
Vybrané přínosy paliativní péče:
- zkrácení pobytu na JIP, zkrácení hospitalizace
- nižší frekvence neplánovaných rehospitalizací
- snížení stresu a zvýšení spokojenosti s péčí
- zvýšení spokojenosti s rozhodovacím procesem
- menší četnost nepřínosných invazivních postupů (např. další chemoterapie nebo operace)
- finanční úspora
- lepší vyrovnání se rodiny se situací, případně nekomplikované truchlení
- lepší léčba symptomů
- častější odeslání k specializované paliativní a hospicové péči
Metaanalýza 43 studií (12 731 ambulantních i hospitalizovaných pacientů s rozmanitými diagnózami) prokazuje lepší kvalitu života a nižší symptomovou zátěž, častěji vyjádřená dříve vyslovená přání, větší spokojenost pacientů i pečujících osob, nižší potřebu zdravotní péče; vliv na délku přežití nebyl prokázán [5].
Narůstá ale také evidence o prospěšnosti paliativní intervence v akutních stavech, a to nejčastěji u následujících skupin pacientů:
- U pacientů v prostředí intenzivní péče, v němž bývá hlavním tématem intenzita péče přiměřená pacientovým hodnotám. Prostřednictvím přizvaných paliatrů (consultative model) nebo paliativními intervencemi intenzivistů samotných (integrative model) bývá nejčastěji dle studií dosaženo zkrácení pobytu na JIP a v nemocnici, v některých studiích zvýšení spokojenosti s péčí, mortalita bývá nezměněna nebo snížená [6].
- U pacientů s chronickým pokročilým onemocněním majícím za následek akutní dekompenzace, které vyžadují např. opakované akutní hospitalizace (např. pro dušnost u CHOPN [7] nebo u srdečního selhání [8,9]) nebo pro bolesti u generalizované malignity [10]). Hospitalizace po překonání krize umožňuje anticipovat další vývoj onemocnění a ve spolupráci pacienta, primárního ošetřujícího týmu, paliativního týmu a blízkých pacienta připravit plán pro zhoršení, který odpovídá hodnotám a preferencím pacienta. Pro hospitalizované pacienty s generalizovanou malignitou tento přístup snižuje počet dalších rehospitalizací, snižuje četnost podávané chemoterapie a prováděných chirurgických zákroků a zvyšuje počet odeslání k hospicové péči [11,12]. Efektivně může paliativní potřeby rozpoznat a naplnit i speciálně školený záchranář nebo intenzivista, přestože je pod časovým a emočním tlakem [13].
Spouštěcí mechanizmy pro integraci paliativní péče
Spouštěčem pro přizvání paliativního týmu k řešení akutních stavů v nemocnici může být klinická rozvaha ošetřujícího lékaře nebo splnění definovaných podmínek – automatických spouštěčů. Mezi odborníky převládá názor, že je vhodné kombinovat oba přístupy – automatické spouštěče s klinickou rozvahou primárního týmu [14]. Automatické spouštěče mohou mít formu detailního výčtu klinických známek, charakteristik onemocnění a trajektorie pacienta, ale i zcela jednoduchou formu „surprise question“.
Automatické spouštěče paliativního konzilia na interní JIP ve studii IMPACT. Upraveno podle [4]:
- příjem na JIP po předchozím pobytu v nemocnici delším než 10 dní
- věk nad 80 let s 2 a více život ohrožujícími nemocemi
- malignita IV. stadia
- stav po srdeční zástavě
- nitrolební krvácení vyžadující umělou plicní ventilaci
Výhodou používání automatických spouštěčů bývá dle studií vesměs větší počet referovaných pacientů [11,15]. Z velké retrospektivní analýzy příjmů na JIP v USA (385 000 příjmů vyplynula potřeba paliativní péče pro 14 % pacientů, kteří splnili alespoň jeden spouštěč – tab uvádí spouštěče užívané na interních JIP [16]).
Automatické spouštěče by mohly vhodně doplnit systém závislý na rozhodnutí ošetřujícího lékaře tím, že sejmou z primárního týmu pocit nepatřičnosti volat paliativní konziliáře zvláště v nemocnicích, ve kterých paliativní týmy nemají tradici. Podmínkou je dostupnost týmu a jeho dostatečná kapacita. Přehled některých nástrojů, které mohou být používány ke screeningu potřeby paliativní péče a využity jako automatický spouštěč, shrnuje tab.
Table 1. Nástroje použitelné jako automatické spouštěče paliativní péče 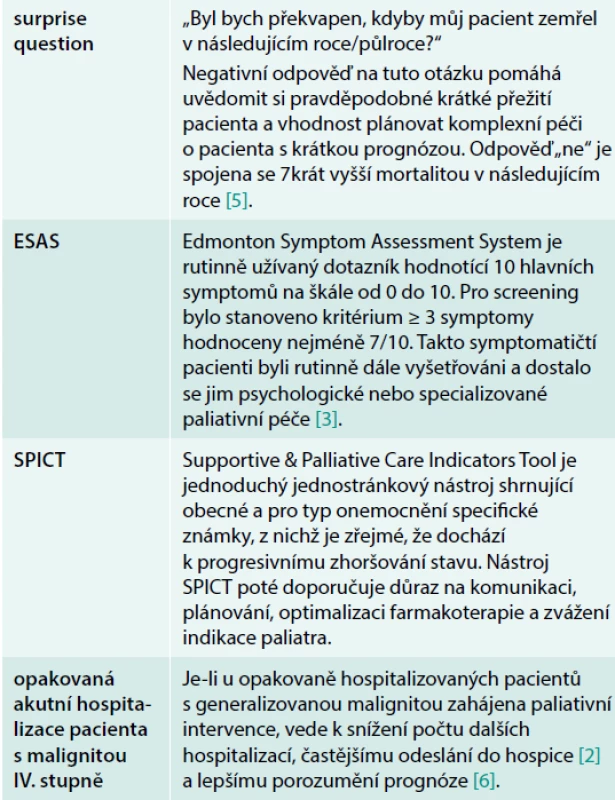
Obsah intervence paliativního týmu
Paliativní intervence byla testována ve většině studií v rozsahu jednohodinového setkání s paliatrem 1krát měsíčně [4,10]. V rámci úvodních setkání je hlavním cílem management symptomové zátěže, psychosociální problematika a spirituální podpora. Dalším důležitým bodem je ověření porozumění diagnóze a kontextu onemocnění. Po zvládnutí těchto aspektů je zapotřebí se zaměřit na společné stanovení cílů léčby, ev. sestavit dříve vyslovené přání.
Bariéry v indikaci podpůrné a paliativní péče
Častou překážkou indikování konzultace paliativního týmu bývají obavy ze sdělování prognostických informací související s přesvědčením, že tyto informace mohou pacientům „vzít naději“. Vůbec nejtypičtější bariéra je uvedena v mottu článku: paliativní znamená terminální. Jinými slovy: dokud není pacient ve stavu posouzeném jako „terminální“, není paliativní péče indikována. Je ale prokázáno, že pacienti, kteří nedostanou relevantní a dostatečné informace od ošetřujícího lékaře, hledají tyto informace, např. na internetu [17]. Dále víme, že naprostá většina pacientů si přeje mít představu o prognóze svého onemocnění, i když je nepříznivá [5]; a diskuse o preferencích pacienta v kontextu závěru života zvyšuje šanci na tzv. „goals concordant treatment“, tedy na takovou intenzitu léčby, která je v souladu s přáním a preferencemi pacienta. Pacienti, kteří mají adekvátní představu o vývoji svého onemocnění, vykazují paradoxně lepší kvalitu života, méně úzkostných a depresivních symptomů a stejné nebo delší přežití [2].
Komunikace o cíli léčby – nejčastější náplň konzilia paliativního týmu
Komunikace cílů léčby (goals of care) je základem ke stanovení adekvátního léčebného postupu v kontextu pokročilého závažného onemocnění [8,18–20]. V konkrétní klinické situaci bývá možné uplatnit více různých, někdy i protichůdných léčebných postupů. Právní i etické normy přiznávají pacientovi právo rozhodnout se pro konkrétní alternativu, ideálně v rámci konceptu informovaného konsensu.
Tento koncept byl bohužel často nahrazen mechanickým vyžádáním souhlasu s konkrétním postupem, případně s podáním informace o možných komplikacích nebo výčtem alternativních postupů.
Hodnotový systém pacientů a jejich preference jsou ovšem mnohem lépe vystiženy očekávaným cílovým stavem dosažitelným léčbou (schéma 2.1). Komunikace lékaře a pacienta tak znamená hledání shody na preferovaném cíli, kterému se přizpůsobuje volba konkrétních terapeutických metod (schéma 2.2). Pacient tak s asistencí odborníka formuluje své preference a cíle, lékař nabízí konkrétní postupy, jimiž lze těchto cílů dosáhnout.
Schéma 2. Vzájemný vztah mezi terapeutickými alternativami (schéma 2.1) a preferencemi pacienta (schéma 2.2) 
Ilustrativní kazuistika
Pacientka (67 let) s generalizovaným karcinomem plic prodělala jednostrannou pulmonektomii jako neradikální výkon, tumor zasahoval do okraje resekátu, druhostranná plíce byla zasažena vícečetným metastatickým postižením, specifická onkologická terapie byla ukončena.
Při trakčních změnách mediastina s defigurací tracheobronchiálního stromu u pacientky progredovala dušnost, která byla symptomaticky řešena implantací tracheálního stentu.
Během pobytu na standardním oddělení došlo k zástavě dechu a zahájení kardiopulmonální resuscitace. Během 24 hod byla pacientka bez neurologického deficitu odpojena od dýchacího přístroje. Příčinou zástavy oběhu byla obturace stentu sputem a sufokace s hypoxií. V rámci komplexní péče byl k případu konziliárně přivolán i paliativní tým.
V rozhovoru paliatra s pacientkou bylo nejprve ověřeno porozumění onemocnění a očekávání od dosavadní léčby: „Mám zbytek nádoru, ale vlastně nevěřím, že se uzdravím.“ Současně byly formulovány cíle léčby z pohledu pacientky: „Zvládnout základní sebeobsluhu, možnost komunikovat verbálně se svými blízkými, při očekávané krátké době života uspořádat svatbu s dosavadním životním partnerem, nepodstupovat žádné invazivní výkony, ani opakovanou bronchoskopii“, a také její obavy: „Nebojím se smrti, ale toho, že se budu dusit a že budu mít bolesti.“
Ze širokého spektra léčebných možností v dané klinické situaci (reimplantace stentů, tracheostomie, opakovaná kardiopulmonární resuscitace (KPR), dlouhodobá umělá plicní ventilace, umělá výživa atd) pak byla terapeutická nabídka omezena pouze na metody vedoucí k dosažení stanovených cílů, tj. monitorace s možností odsávání z dýchacích cest jako prevence obturace stentu do uspořádání svatby, adekvátní analgezie při symptomové zátěži, zejména dušnosti, a poskytnutí paliativní sedace.
V kontextu komunikace o adekvátních terapeutických metodách bylo logickým následným krokem společné stanovení limitace péče v podobě DNR (Do Not Resuscitate), nepřipojovat k orgánové přístrojové podpoře, neopakovat bronchoskopie, nezahajovat umělou výživu.
Pacientka strávila závěr života ve zdravotnickém zařízení, vděčná za respekt personálu ke stanoveným cílům a postupům. Za 48 hod po iniciálním rozhovoru s paliatrem proběhl svatební obřad, při opakované dušnosti pro obturaci stentu granulační tkání byla poskytována paliativní sedace s pauzami pro možnost komunikace s blízkými. Pacientka zemřela v paliativní sedaci 5. den po KPR.
Schéma 3 ukazuje model sdíleného rozhodování (shared decision making) (schéma 3.1) a výběru přiměřených terapeutických postupů (schéma 3.2), ostatní terapeutické postupy pak nejsou indikovány, protože nevedou k dosažení stanoveného léčebného cíle.
Schéma 3. Sdílené rozhodování o terapeutickém postupu (schéma 3.1), a výběr přiměřených terapeutických postupů (schéma 3.2), který zohledňuje vůli pacienta 
Alternativy postupu
Průběh zdravotní péče při zásadním zhoršení zdravotního stavu, v němž pacient není schopen podílet se na stanovení adekvátního léčebného postupu, lze anticipovat a kodifikovat pomocí dříve vysloveného přání.
V akutních a zejména život ohrožujících stavech je ovšem tento nástroj často nedostupný nebo jeho formulace nejednoznačná. V různých zdravotních systémech se hledá optimální cesta, jak zajistit pacientům léčbu v souladu s jejich dříve vyslovenými preferencemi (goals concordant treatment) [21].
V některých zemích existují registry dříve vyslovených přání (např. některé státy USA nebo v Itálii na komunální úrovni), další možností je příloha dříve vysloveného přání s přehledným schematickým zobrazením postupu v emergentní situaci (např. některé regionální aktivity v SRN).
Hlavním nástrojem pro stanovení budoucí léčby ovšem zůstává konsenzus lékaře a pacienta o preferovaných léčebných cílech a jim přiměřených terapeutických postupech.
Praktické zkušenosti s integrací paliativní péče
Ve VFN Praha a ÚHKT Praha se paliativní medicína jako samostatné specializované pracoviště rozvíjí od roku 2015.
1. etapa – prospektivní observační studie ODDICUS
Ve VFN Praha a ÚHKT Praha byl proveden rozsáhlý výzkumný projekt, který mapoval okolnosti, rozhodovací procesy a kvalitu života v zařízení univerzitního typu na zhruba 950 pacientech během poslední hospitalizace. Výsledky studie ukázaly široce rozšířenou, avšak velmi variabilní praxi limitace léčby u pacientů s předpokládanou krátkou dobou dožití (maximáně v řádu měsíců). Současně také ukázaly, že tato rozhodnutí jsou pouze v malém množství případů adekvátně sdílena a spolurozhodována samotnými pacienty. Častým problémem je nedostatečná a v některých případech nejednotná komunikace s pacientem a jeho blízkými v otázce vývoje onemocnění a zejména v problematice stanovení cíle léčby.
2. etapa – založení Centra podpůrné a paliativní péče
Centrum podpůrné a paliativní péče bylo založeno s podporou Nadačního fondu Avast v roce 2017. Multidisciplinární tým je vedený 2 lékaři paliatry, má k dispozici další 3 lékaře na částečný úvazek, 2 psychology, sociálního pracovníka a 3 sestry. Tým spolupracuje s nemocničními kaplany a do činnosti jsou zapojeni i dobrovolníci.
Za 1. rok bylo provedeno téměř 1 000 konzilií na řadě pracovišť VFN Praha včetně ÚHKT Praha. Někteří pacienti jsou referováni až po ukončení specifické protinádorové léčby nebo v kontextu terminálního stavu, ale postupně i díky edukační činnosti Centra se setkáváme s pacienty v časnějších fázích onemocnění, u nichž je prospěch z integrace paliativního přístupu jistě významnější.
Část konzilií je iniciována přímo rodinami pacientů, kteří si informace o přínosu paliativní péče najdou na internetu (www.paliace.cz) na facebooku (www.facebook.com/paliace), a kontaktují nás přímo. Řada konzultací se týká sestavení dříve vysloveného přání.
Standardem konzilia paliatra je koordinace multidisciplinární medicínské rozvahy, strukturovaný rozhovor o diagnóze, prognóze, preferencích a hodnotách pacienta, nastavení realistického cíle léčby ve spolupráci s ošetřujícím lékařem, podpora blízkých, zajištění dostupnosti psychologické a sociální intervence a návaznosti péče a koordinace odborníků dalších oborů. Konzilium probíhá (alespoň částečně) v přítomnosti ošetřujícího lékaře.
Délka konzilia je 60 min, pacient je konzultován paliativním týmem v průměru 2,5krát za hospitalizaci. Problematika, která je během konzilií řešena: nejčastěji se jedná o orientací pacienta v nemocnici, společnou rozvahu o plánu péče a realistickém cíli léčby zahrnující jak konzultaci s ošetřujícím lékařem, tak zohledňující hodnoty a preference pacienta, a dále podporu a informace rodinným příslušníkům pacienta. Psychologická podpora a management obtížné komunikace nebo diskrepentního očekávání výsledků léčby jsou další časté důvody konzultace paliativního týmu.
3. etapa – směřování další spolupráce
Dosavadní spolupráce je zaměřena zejména na dobrou a otevřenou komunikaci mezi ošetřujícími lékaři, pacientem a jeho rodinou a paliativním týmem. Osvědčuje se forma podpůrného rozhovoru v přítomnosti ošetřujícího lékaře, díky intervenci paliatra se daří explorovat více a zřetelněji očekávání a obavy pacienta, a také jeho hodnotový systém. Spolu s nastavením dobré symptomatické léčby se tak otevírá možnost významnějšího začlenění pacienta do rozhodování o smysluplném cíli léčby.
V budoucnu bychom chtěli na tomto základě pokračovat a soustředit se na dosažení tzv. goals-concordant treatment, tedy individualizovaného nastavení cíle léčby, který odpovídá hodnotám a preferencím pacienta. Pro některé pacienty může být cílem maximální možné prodloužení délky života i za cenu vysoké symptomové zátěže, pro jiné pacienty může být optimální dostávat takovou léčbu, která jim umožní co nelepší kvalitu života i za cenu toho, že jeho délka nebude maximálně prodloužena.
Zaměření intervence od časné podpory k terminální péči:
- management symptomů
- psychosociální problematika, adaptace na diagnózu
- spirituální podpora
- porozumění trajektorii onemocnění
- plán pro zhoršení respektující hodnoty a preference pacienta
- formulace adekvátních a realistických cílů léčby včetně ev. limitace terapie
- dříve vyslovené přání
Závěr
Paliativní péče je obecně uznávaným a doporučovaným standardem kvality péče o pacienty se závažným onemocněním, její přínos je prokázán řadou randomizovaných studií a v řadě nemocnic je pro pacienty dostupná. V roce 2017 byla zahájena činnost Centra podpůrné a paliativní péče ve VFN a v ÚHKT v Praze. Konzultace paliatra/paliativního týmu se připojuje k rozvaze ošetřujícího týmu a zaměřuje se na zlepšení kvality života pacienta a management symptomů onemocnění, a dále na psychologickou a sociální podporu pacienta a jeho blízkých. Závěrem je třeba zdůraznit, že v České republice by se měla dále rozšiřovat dostupnost časné paliativní intervence pro pacienty hospitalizované ve zdravotnických zařízeních akutní péče.
Doručeno do redakce 30. 6. 2018
Přijato po recenzi 28. 1. 2019
MUDr. Kateřina Rusinová, Ph.D.
Centrum podpůrné a paliativní péče a Klinika anesteziologie, resuscitace a intenzivní medicíny 1. LF UK a VFN v Praze
Sources
- CAPC Definition of Palliative Care. Dostupné z WWW: <https://www.capc.org/about/palliative-care/>.
- Greer JA, Jacobs JM, El-Jawahri A et al. Role of Patient Coping Strategies in Understanding the Effects of Early Palliative Care on Quality of Life and Mood. J Clin Oncol 2018; 36(1) :53–60. Dostupné z DOI: <http://dx.doi.org/10.1200/JCO.2017.73.7221>.
- Bakitas MA, Tosteson TD, Li Z, et al. Early Versus Delayed Initiation of Concurrent Palliative Oncology Care: Patient Outcomes in the ENABLE III Randomized Controlled Trial. J Clin Oncol 2015; 33(13): 1438–1445. Dostupné z DOI: <http://dx.doi.org/10.1200/JCO.2014.58.6362>.
- Temel JS, Greer JA, Muzikansky A et al. Early palliative care for patients with metastatic non-small-cell lung cancer. N Engl J Med 2010; 363(8): 733–742. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1000678>.
- Kavalieratos D, Corbelli J, Zhang D et al. Association Between Palliative Care and Patient and Caregiver Outcomes: A Systematic Review and Meta-analysis. JAMA 2016; 316(20): 2104–2114. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.2016.16840>.
- Aslakson R, Cheng J, Vollenweider D et al. Evidence-based palliative care in the intensive care unit: a systematic review of interventions. J Palliat Med 2014; 17(2): 219–235. Dostupné z DOI: <http://dx.doi.org/10.1089/jpm.2013.0409>.
- Shin J, Temel J. Integrating palliative care: when and how? Curr Opin Pulm Med 2013; 19(4): 344–349. Dostupné z DOI: <http://dx.doi.org/10.1097/MCP.0b013e3283620e76>.
- El-Jawahri A, Paasche-Orlow MK, Matlock D et al. Randomized, Controlled Trial of an Advance Care Planning Video Decision Support Tool for Patients With Advanced Heart Failure. Circulation 2016; 134(1): 52–60. Dostupné z DOI: <http://dx.doi.org/10.1161/CIRCULATIONAHA.116.021937>.
- Byram EK. Upstream palliative care for the patient with a left ventricular assist device as destination therapy. Dimens Crit Care Nurs 2012; 31(1): 18–24. Dostupné z DOI: <http://dx.doi.org/10.1097/DCC.0b013e31823a537c>.
- El-Jawahri A, Jackson VA, Greer JA et al. Effect of early integrated palliative care on family caregivers (FC) outcomes for patients with gastrointestinal and lung cancer. J Clin Oncol 2016; 34(26 Suppl): 234–234. Dostupné z DOI: <http://dx.doi.org/10.1200/jco.2016.34.26_suppl.234>.
- Adelson K, Paris J, Horton JR et al. Standardized Criteria for Palliative Care Consultation on a Solid Tumor Oncology Service Reduces Downstream Health Care Use. J Oncol Pract 2017; 13(5): e431-e440. Dostupné z DOI: <http://dx.doi.org/10.1200/JOP.2016.016808>.
- De Palma R, Fortuna D, Hegarty SE et al. Effectiveness of palliative care services: A population-based study of end-of-life care for cancer patients. Palliat Med 2018; 32(8):1344–1352. Dostupné z DOI: <http://dx.doi.org/10.1177/0269216318778729>.
- Nelson JE, Mathews KS, Weissman DE et al. Integration of palliative care in the context of rapid response: a report from the Improving Palliative Care in the ICU advisory board. Chest 2015; 147(2): 560–569. Dostupné z DOI: <http://dx.doi.org/10.1378/chest.14–0993>.
- Hui D, Mori M, Meng YC et al. Automatic referral to standardize palliative care access: an international Delphi survey. Support Care Cancer 2018; 26(1): 175–180. Dostupné z DOI: <http://dx.doi.org/10.1007/s00520–017–3830–5>.
- Hui D, Titus A, Curtis T et al. Implementation of the Edmonton Symptom Assessment System for Symptom Distress Screening at a Community Cancer Center: A Pilot Program. Oncologist 2017; 22(8): 995–1001. Dostupné z DOI: <http://dx.doi.org/10.1634/theoncologist.2016–0500>.
- Hua MS, Li G, Blinderman CD et al. Estimates of the need for palliative care consultation across united states intensive care units using a trigger-based model. Am J Respir Crit Care Med 2014; 189(4): 428–436. Dostupné z DOI: <http://dx.doi.org/10.1164/rccm.201307–1229OC>.
- Alston CL, Paget GC, Halvorson B et al. Communicating with patients on health care evidence. Discussion Paper 2012; Dostupné z WWW: <https://nam.edu/wp-content/uploads/2015/06/VSRT-Evidence.pdf>.
- Bischoff K, O’Riordan DL, Marks AK et al. Care Planning for Inpatients Referred for Palliative Care Consultation. JAMA Intern Med 2018; 178(1): 48–54. Dostupné z DOI: <http://dx.doi.org/10.1001/jamainternmed.2017.6313>. Erratum in Error in Abstract. [JAMA Intern Med. 2018].
- Denvir MA, Murray SA, Boyd KJ. Future care planning: a first step to palliative care for all patients with advanced heart disease. Heart 2015; 101(13): 1002–1007. Dostupné z DOI: <http://dx.doi.org/10.1136/heartjnl-2014–306724>.
- Grimaldo DA, Wiener-Kronish JP, Jurson T et al. A randomized, controlled trial of advanced care planning discussions during preoperative evaluations. Anesthesiology 2001; 95(1): 43–50; discussion 5A.
- Turnbull AE, Sahetya SK, Colantuoni E et al. Inter-rater agreement of intensivists evaluating the goal-concordance of preference-sensitive ICU interventions. J Pain Symptom Manage 2018; 56(3): 406–413.e3. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jpainsymman.2018.06.003>.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2019 Issue 6-
All articles in this issue
- Diagnostika akutních poruch acidobazické rovnováhy
- Vybrané akutní stavy v moderní onkologii
- Mimotělní eliminační metody v toxikologii: 1. část
- Mimotělní eliminační metody v toxikologii: 2. část
- Delirium v intenzivní péči
- Imitátory sepse
- Úloha paliativní medicíny u akutních stavů
- K životnímu jubileu prof. MUDr. Heleny Tlaskalové Hogenové, DrSc.
- Z odborné literatury
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Diagnostika akutních poruch acidobazické rovnováhy
- Delirium v intenzivní péči
- Mimotělní eliminační metody v toxikologii: 1. část
- Vybrané akutní stavy v moderní onkologii
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

