-
Medical journals
- Career
Extrahepatální manifestace infekce HCV
Authors: Petr Husa
Authors‘ workplace: Klinika infekčních chorob LF MU a FN Brno, pracoviště Bohunice
Published in: Vnitř Lék 2016; 62(Suppl2): 18-22
Category: Reviews
Overview
Extrahepatální projevy infekce virem hepatitidy C (HCV) jsou velmi časté. Nejčastější z nich je smíšená kryoglobulinemie. Protilátky anti-HCV a ribonukleovou kyselinu viru, HCV RNA, lze nalézt v kryoprecipitátech, společně s revmatoidním faktorem. Kryoglobuliny se skládají z komplexu imunoglobulinů, které in vitro precipitují při ochlazení pod teplotu lidského těla. Vaskulitida je vyvolána ukládáním těchto imunokomplexů v malých cévách. Souvislost s infekcí HCV je považována za prokázanou i u membranoproliferativní glomerulonefritidy, leukocytoklastické vaskulitidy, lymfoproliferativních onemocnění (zejména B-buněčného lymfomu), Sjögrenova a sicca syndromu, lichen planus, porfyria cutanea tarda a diabetes mellitus. Velmi pravděpodobný je i vztah chronické infekce HCV k onemocněním štítné žlázy, artralgiím, jinak nevysvětlitelné únavě a autoimunitní hepatitidě
Klíčová slova:
extrahepatální manifestace – chronická hepatitida C – přímo působící virostatika – smíšená kryoglobulinemieÚvod
Chronická infekce virem hepatitidy C (HCV) je spojena s řadou extrahepatálních nemocí a symptomů, z nichž nejčastější je smíšená kryoglobulinemie (SK). Souvislost s infekcí HCV je považována za prokázanou i u membranoproliferativní glomerulonefritidy, leukocytoklastické vaskulitidy, lymfoproliferativních onemocnění (zejména B buněčného lymfomu), Sjögrenova a sicca syndromu, lichen planus, porfyria cutanea tarda a diabetes mellitus. Velmi pravděpodobný je i vztah chronické infekce HCV k onemocněním štítné žlázy, artralgiím, jinak nevysvětlitelné únavě a autoimunitní hepatitidě [1].
Stanovení léčebné priority chronické infekce HCV spočívá v posouzení pokročilosti jaterní fibrózy (převážně neinvazivními metodami), rizika rychlého progresu do pokročilých stadií fibrózy (F3 – pokročilé přemosťující fibrózy a F4 – jaterní cirhózy) a nebezpečí přenosu infekce HCV na jiné osoby. Pacienti s extrahepatálními projevy infekce HCV patří mezi osoby, které by měly být antivirově léčeny co nejdříve. Eradikace infekce HCV redukuje symptomy a mortalitu závažných extrahepatálních manifestací, včetně kryoglubulinemické vaskulitidy, která postihuje 10–15 % pacientů infikovaných HCV. Pacienti s non-hodkinským lymfomem a dalšími lymfoproliferativními nemocemi dosahují kompletní nebo parciální odpovědi po úspěšné léčbě infekce HCV až v 75 % případů. To výrazně snižuje mortalitu na tyto závažné choroby. Pacienti, kteří dosáhnou setrvalé virologické odpovědi (SVR), mají navíc významně zlepšenou kvalitu života, včetně fyzické, emociální a sociální složky zdraví [2].
Smíšená kryoglobulinemie
Častý společný výskyt SK a infekce virem hepatitidy C byl popsán záhy po objevu HCV a zavedení diagnostických testů pro průkaz infekce tímto virem do rutinní praxe [2]. Retrospektivní analýzou bylo zjištěno, že 80–98 % pacientů s dříve diagnostikovanou esenciální SK má v séru přítomny protilátky anti-HCV a ribonukleovou kyselinu viru (HCV RNA) [4–6]. Protilátky anti-HCV a HCV RNA byly nalezeny i v kryoprecipitátech, společně s revmatoidním faktorem. Kryoglobuliny se skládají z komplexu imunoglobulinů, které in vitro precipitují při ochlazení pod teplotu lidského těla. Vaskulitida je vyvolána ukládáním těchto imunokomplexů v malých cévách. Předpokládá se zásadní význam HCV v etiopatogenezi SK. Virus hepatitidy C totiž není jen hepatotropní, ale i lymfotropní. Infikuje B-lymfocyty a vyvolává syntézu monoklonálního imunoglobulinu IgM s aktivitou revmatoidního faktoru. Tento imunoglobulin tvoří v chladu imunokomplexy s imunoglobulinem IgG a ty se podílejí na vzniku vaskulitidy. Histologické změny v játrech jsou však vyvolány převážně vlivem HCV, nikoliv vaskulitidou. U většiny nemocných se SK a chronickou infekcí HCV je aktivita jaterního zánětu mírná a fibróza nebývá pokročilá. Na druhé straně lze však nalézt jaterní cirhózu častěji u nemocných s chronickou infekcí HCV a SK, než u těch bez kryoglobulinemie [8]. V literatuře se udává, že 36–45 % pacientů chronicky infikovaných HCV má přítomny kryoglobuliny v séru, ale u méně než 10 % z nich se vyvine klinicky manifestní vaskulitida [6,7,9]. U velké části těchto osob lze prokázat v séru i přítomnost revmatoidního faktoru, i když většina z nich nemá projevy extrahepatálního onemocnění. Pokud nejsou přítomny klinické známky vaskulitidy, neměla by se stanovit diagnóza kryoglobulinemie. Klinický význam přítomnosti nízkých hladin kryoglobulinů u pacientů s chronickou hepatitidou C není znám [10].
Kryoglobulinemie se často klasifikuje do 3 typů, přitom s infekcí HCV jsou typicky spojeny kryoglobulinemie typu II nebo III:
- typ I – přítomen je monoklonální imunoglobulin
- typ II – charakteristická je přítomnost monoklonálního imunoglobulinu nejčastěji třídy IgM (ale i IgG nebo IgA), který má aktivitu revmatoidního faktoru proti polyklonálnímu IgG
- typ III – se odlišuje od typu II přítomností polyklonálního revmatoidního faktoru IgM [4]
Smíšená kryoglobulinemie je klinicky charakterizována exantémem charakteru purpury či urtiky, slabostí, artralgiemi, neuropatiemi, glomerulonefritidou (v nejtěžších případech vedoucí k nefrotickému syndromu a progredujícímu renálnímu selhání), Raynaudovým fenoménem a „sicca“ syndromem. Nejtypičtějším a nejčastějším projevem onemocnění je hmatatelná purpura, která se typicky objevuje na dolních končetinách a intermitentně se rozšiřuje ve formě erytematózní svědivé vyrážky. Vyšetřením bioptických vzorků kůže lze prokázat, že histologickým podkladem morf je leukocytoklastická vaskulitida (perivaskulární exsudace neutrofilních granulocytů, rozpad neutrofilů za tvorby jaderné drti, drobná perivaskulární krvácení, depozita fibrinu ve stěnách cév i perivaskulárně). Hyalinní intravaskulární depozita se prokazují jen vzácně. Přirozený průběh SK není zcela jasný, ale onemocnění jen velmi zřídka odezní spontánně bez antivirové léčby.
Před poznáním zásadního významu infekce HCV pro tvorbu kryoprecipitátů, a tím i vzniku vaskulitidy se SK léčila preparáty s imunosupresivním účinkem, zejména kortikosteroidy, nebo plazmaferézou. Rituximab, anti-CD 20 monoklonální protilátka, se používá k léčbě kožních i orgánových postižení v rámci SK. Základem současné léčby SK je ale především kauzální antivirová terapie. V nedávné minulosti se podával pegylovaný interferon α (PEG-IFN) a ribavirin (RBV), nyní mají přednost přímo působícími virostatika (DAA), která jsou mnohem účinnější a mají ve srovnání s PEG-IFN minimum kontraindikací a nežádoucích účinků [2,7].
Onemocnění ledvin
Velmi dobře je popsán vztah mezi chronickou infekcí HCV a chronickými ledvinnými nemocemi. Glomerulární postižení spojené s infekcí HCV je výsledkem ukládání imunokomplexů, jejichž součástí je HCV, v glomerulech. Bylo popsáno celé spektrum histopatologických lézí ve spojitosti s infekcí HCV. Nejčastější je membranoproliferativní glomerulonefritida 1. typu, obvykle v souvislosti se SK typu II. Rovněž výskyt fokální segmentující glomerulosklerózy, intersticiální nefritidy a vaskulárního postižení ledvin byl popsán u chronické infekce HCV.
Úspěšná léčba infekce HCV může příznivě ovlivnit proteinurii a nefrotický syndrom, ale většinou zcela neodstraní retenci dusíkatých látek. Terapeuticky se u těchto nemocí ledvin uplatňuje antivirová terapie, glukokortikoidy a cyklofosfamid. Zatím není k dispozici mnoho informací z klinických studií s bezinterferonovou léčbou chronické hepatitidy C u těchto nemocných, ale vysoká pravděpodobnost dosažení SVR při této léčbě obecně podporuje užití přímých virostatik u ledvinných chorob a kryoglobulinemie, spojených s infekcí HCV. Podle některých autorů je rituximab účinný v léčbě ledvinných chorob spojených s infekcí HCV. Zatím není zcela jasné, zda je současné použití rituximabu a DAA bezpečné. Multioborová spolupráce je při diagnostice a léčbě těchto nemocí nutná [2,7]. V červenci roku 2016 byl publikován Diagnostický a terapeutický postup chronické infekce HCV u pacientů s chronickým onemocněním ledvin jako společný dokument České hepatologické společnosti a České nefrologické společnosti České lékařské společnosti J. E. Purkyně. Základní informace z toho doporučeného postupu jsou v algoritmech 1–4 [11].
Algoritmus 1. Indikace k odběru protilátek anti-HCV [11]*
Vyšetření anti-HCV je indikováno
- při zahájení dispenzarizace v nefrologické ambulanci – stadium CKD 3b a vyšší
- při zahájení programu RRT
- pravidelně nejméně 1krát ročně u pacientů v programu RRT
- při nově vzniklé elevaci ALT nad 2násobek normy ihned, pak s odstupem 4 týdnů
- anti-HCV pozitivní, HCV RNA negativní pacient s CKD
- HCV RNA testovat 1krát ročně
Algoritmus 2. Postup při zjištění pozitivity HCV RNA [11]*
Při anit-HCV a HCV RNA pozitivitě pacienta s CKD kontaktovat hepatologa/infektologa, další postup po dohodě
- stanovení viremie (HCV RNA)
- vyšetření genotypu HCV
- posouzení jaterních funkcí
- jaterní enzymy
- bilirubin, albumin, protrombinový čas
- zobrazovací metody: ultrasonografické vyšetření břicha
- posouzení fibrózy jater: shear-wave elastografie, FibroScan®
- jaterní biopsie pouze u vybraných případů k vyloučení jiné jaterní choroby (např. amyloidóza)
- gastroskopie u pacientů s cirhózou k posouzení známek portální hypertenze
Algoritmus 3. Léčba infekce HCV u pacientů s ledvinnými chorobami [11]*
Kritéria pro výběr léčebného režimu (dospělý pacient)
- Protivirová léčba má být zvážena u všech pacientů s prokázanou HCV infekcí (akutní i chronickou)
- interferonové režimy nejsou u RRT pacientů doporučeny ani v případě, že ještě nemají pokročilou fibrózu jater
- Léčebný režim určuje hepatolog/infektolog na základě níže uvedených parametrů:
- genotyp HCV
- stupeň fibrózy
- přidružená medikace
- perspektiva transplantace ledviny
Algoritmus 4. Algoritmus vyšetřovacího postupu anti-HCV pozitivních pacientů před zařazením do čekací listiny před transplantací jater [11]*
Praktický postup před zařazením do čekací listiny k RTx u anti-HCV pozitivních pacientů v roce 2016

*<i>Legenda</i> <b>ALT</b> – alaninaminotransferáza <b>Anti-HCV</b> – protilátky proti HCV <b>CKD</b> – chronické onemocnění ledvin/chronic kidney disease <b>EASL</b> – European Association for the Study of the Liver <b>eGFR</b> – odhadované hodnoty glomerulární filtrace/estimated glomelural filtration rate, <b>HCV</b> – virus hepatitidy C <b>HCV RNA</b> – viremie HCV stanovená metodou real–time PCR <b>RRT</b> – renal replacement therapy (transplantace ledviny) Lymfoproliferativní onemocnění
U části nemocných s kryoglobulinemií může dojít k proliferaci B-lymfocytů v kostní dřeni a játrech a vznikne lymfom z B-lymfocytů. Byla prokázána významná asociace mezi hepatitidou C a B buněčným non-hodgkinským lymfomem. Difuzní velkobuněčný lymfom je nejčastější. Nemoc se standardně léčí R-CHOP režimem. Rituximab může zvýšit virovou replikaci, je možná i přímá hepatoxicita a výrazný vzestup aktivity aminotransferáz. Jsou k dispozici první zkušenosti s léčbou lymfomu asociovaného s infekcí HCV bezinterferonovými režimy. Není zatím jasné, zda dosažení SVR zlepšuje celkovou prognózu těchto nemocných [2,7].
Diabetes mellitus
Vztah mezi chronickou hepatitidou C a diabetem (především 2. typu a inzulinovou rezistencí) je složitý a zatím ne zcela prozkoumaný. Prevalence a incidence diabetu se zvyšuje u osob infikovaných HCV. Ve Spojených státech se diabetes 2. typu vyskytuje významně častěji u osob s chronickou infekcí HCV. Riziko je více než 3krát vyšší u osob starších 40 let. Pozitivní korelace mezi výší viremie HCV a uznávanými markery inzulinové rezistence tento vztah podporuje. Inzulinová rezistence a diabetes 2. typu jsou nezávislými předpovědními faktory pro rychlejší progresi jaterní fibrózy a sníženou odpověď na interferonové režimy. Častější je u těchto pacientů i výskyt hepatocelulárního karcinomu. Úspěšná antivirová terapie je u pacientů trpících diabetem spojena s poklesem markerů inzulinové rezistence. Velká prospektivní studie prováděná na Tchaj-wanu prokázala snížený výskyt komplikací diabetu po úspěšné léčbě chronické infekce HCV – snížila se incidence konečných stadií ledvinného selhání, ischemického onemocnění mozku a akutního koronárního syndromu. Výrazně je po úspěšné léčbě redukováno riziko vzniku diabetu 2. typu a inzulinové rezistence. Antivirové terapie chronické infekce HCV tedy může zabránit progresi do diabetu u pacientů s prediabetem a redukovat nebezpečí vzniku renálních a kardiovaskulárních komplikací u pacientů s již vyvinutým diabetem [7].
Únava
Únava je ve většině klinických studií nejčastěji udávaným steskem pacientů s chronickou hepatitidou C, který výrazně ovlivňuje jejich kvalitu života a schopnost být aktivní. Přítomnost únavy a její tíže nekoreluje s aktivitou jaterní choroby. U pacientů s jaterní cirhózou je však častější a závažnější. I když je problematické přesně určit, zda únava je jen ve vztahu k infekci HCV, nebo je spojena např. s depresemi nebo s anémií, řada klinických studií prokázala pokles únavy po dosažení SVR, a to při léčbě interferonovými i bezinterferonovými režimy [7].
Porfyria cutanea tarda
Asi 50 % pacientů s porfyria cutanea tarda má infekci HCV, u cirhotiků je výskyt častější. Léčba spočívá v opakovaných flebotomiích, kterými je dosaženo mírné deplece zásob železa bez anémie. Během léčby infekce HCV IFNα bylo opakovaně popsáno zlepšení porfyria cutanea tarda, ale zatím chybí dostatek důkazů o příznivém vlivu léčbu DAA a dosažení SVR [7].
Lichen ruber
Lichen ruber planus je charakterizován přítomností svědivých papulí postihujících kůži a sliznice. Asociace s infekcí HCV je popisována především u orálního typu onemocnění. Protilátky anti-HCV lze prokázat u 10–40 % pacientů s lichen planus, ale přímá příčinná souvislost tohoto onemocnění s chronickou infekcí HCV dosud prokázána nebyla. Léčba IFN α vedla u části pacientů k vymizení lichen planus, ale u části nemocných došlo naopak během léčby k akutní exacerbaci onemocnění. Zatím není dostatek důkazů o příznivém efektu léčby DAA na lichen planus, přesto se zdá být bezinterferonová léčba pro tyto pacienty vhodná [7].
Kazuistika
Muž, ročník narození 1949, se velmi pravděpodobně infikoval HCV v roce 1974 při dárcovství krevních komponent plazmaferézou. Pro tuto cestu přenosu svědčí epidemiologická souvislost – více než 100 případů akutní hepatitidy v té době nejasné etiologie, u řady z nich byla s odstupem 20 a více let prokázána infekce genotypem 2 HCV, který je jinak na území naší republiky velmi vzácný. Pacient byl v roce 1979 definitivně vyřazen z dárcovství krve pro přetrvávající zvýšenou aktivitu alaninaminotransferázy (ALT). V roce 1998 se u něj začal objevovat občasný výsev svědivého exantému na obou dolních končetinách současně s otoky plosek nohou, subfebriliemi, malátností, slabostí, zimnicí a migrujícími artralgiemi. Kožní morfy byly plastické, na dotyk bolestivé a pacienta velmi obtěžovaly. Někdy nemohl pro otoky plosek nohou několik hodin téměř chodit. Přes noc se stav většinou přechodně zlepšil, ale při práci (pracoval ve strojírnách, práce celý den ve stoje) došlo k návratu otoků a zvýraznění exantému. Pro uvedené potíže navštívil dermatologa a posléze alergologa a imunologa. Zprvu bylo podezření na alergii na různé složky potravy. Recidivám výsevu exantému se však nezabránilo ani důsledným vyloučením všech potencionálních alergenů z potravy, ani podáváním antihistaminik. Proto začalo být uvažováno o angioneurotickém edému. Při vyšetřování na imunologii byla zjištěna zvýšená aktivita ALT (na 4násobek horní hranice normy), a proto byl odeslán na Kliniku infekčních chorob LF MU a FN Brno k došetření. Chronická infekce HCV byla u tohoto pacienta diagnostikována až po 29 letech od pravděpodobné doby infikování.
Průkazem chronické hepatitidy C se ukázala možná souvislost mezi kožními projevy a chronickou infekcí HCV. Protože v literatuře je vztah mezi infekcí HCV a SK jasně popsán, směřovalo další diagnostické úsilí k průkazu kryoglobulinů, což se podařilo. Byla provedena excize kožní morfy na dolní končetině. Histologicky byla nalezena typická leukocytoklastická vaskulitida s příměsí neutrofilů. Nález odpovídal smíšenému typu kryoglobulinemie. U našeho pacienta se vaskulitida klinicky manifestovala pouze na kůži a kloubech. Nemocný neměl žádné klinické ani laboratorní projevy postižení jiných orgánů, jako jsou ledviny, nervový systém, slinné žlázy, které jsou u SK časté.
Na základě výsledků všech uvedených vyšetření byla stanovena diagnóza SK typu III spojené s chronickou infekcí HCV a indikována terapie kombinací PEG-IFN a RBV po dobu 24 týdnů. Léčba byla úspěšná, byla dosažena SVR.
Pacient měl před zahájením léčby rozsáhlý makulopapulózní exantém na obou stehnech i bércích, nevýrazné otoky plosek obou dolních končetin a obou zápěstí. Morfy byly sytě červené, velikost jednotlivých morf byla 1–2 cm, jejich spodina indurovaná (obr. 1 a 2). Ihned po zahájení léčby se začaly morfy zmenšovat, blednout a postupně mizet. Po 28 dnech léčby byl kožní nález v podstatě normální (obr. 3 a 4). Po skončení léčby se exantém ani otoky znovu neobjevily.
Image 1. a 2. Makulopapulózní exantém na obou pacientových stehnech i bércích před zahájením léčby 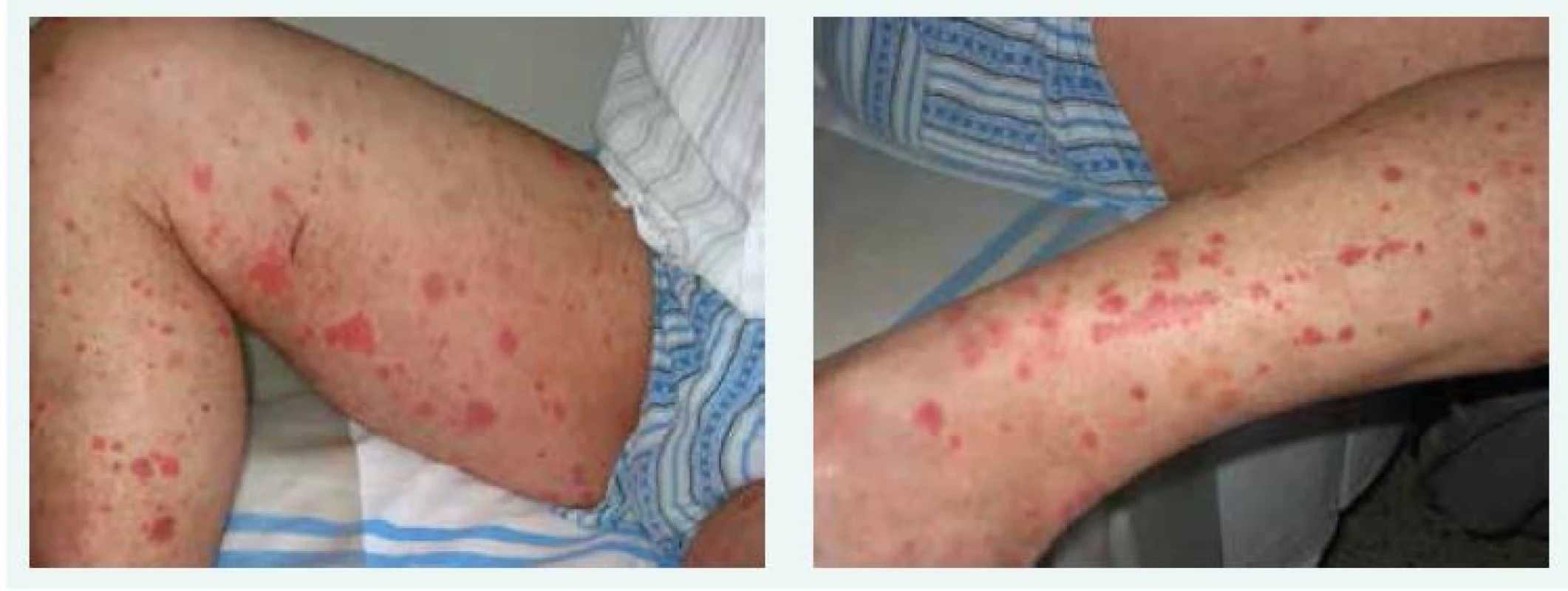
Image 2. a 4. Stav 28 dnech léčby - kožní nález v podstatě normální 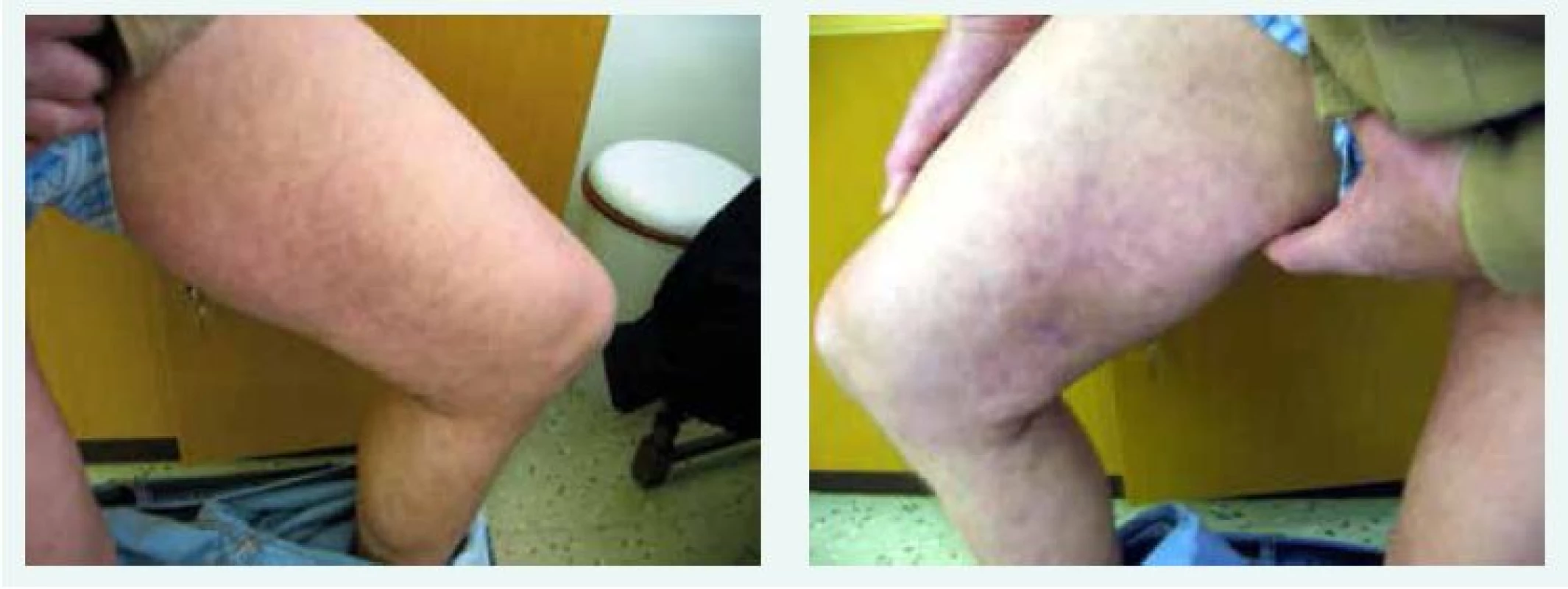
Závěr
Extrahepatální projevy infekce HCV jsou poměrně časté a bohužel se na ně v praxi příliš nemyslí. To je chyba, protože antivirová léčba s velkou pravděpodobností zlepší nejen jaterní onemocnění a sníží riziko progrese choroby do jaterní cirhózy nebo hepatocelulárního karcinomu, ale u významné části alespoň přechodně sníží intenzitu projevů základní choroby. Potřeba včasného diagnostikování a léčení extrahepatálních projevů infekce HCV je v současnosti zvláště naléhavá vzhledem k dostupnosti vysoce účinné léčby infekce HCV přímo působícími virostatiky, která je na rozdíl od interferonových režimů pacienty velmi dobře tolerovaná a prakticky nemá kontraindikace.
prof. MUDr. Petr Husa, CSc.
husa.petr@fnbrno.cz
Klinika infekčních chorob LF MU a FN Brno, pracoviště Bohunice
www.fnbrno.cz
Doručeno do redakce 2. 9. 2016
Sources
1. Tillmann HL, McHutchison JG. Hepatitis C. In: Boyer TD, Manns MP, Sanyal A. Zakim and Boyer’s Hepatology: A Textbook of Liver Disease. 6th ed. Elsevier Saunders: Philadelphia 2011 : 574–576. ISBN 978–1437708813.
2. [European Association for the Study of Liver]. EASL recommendations on treatment of hepatitis C 2014. J Hepatol 2014; 61(2): 373–395.
3. Pascual M, Perrin L, Giostra E et al. Hepatitis C virus in patients with cryoglobulinemia type II. J Infect Dis 1990; 162(2): 569–570.
4. Agnello V, Chung RT, Kaplan LM. A role for hepatitis C virus infection in type II cryoglobulinemia. N Engl J Med 1992; 327(21): 1490–1495.
5. Misiani R, Bellavita P, Fenili D et al. Hepatitis C virus infection in patients with essential mixed cryoglobulinemia. Ann Intern Med 1992; 117(7): 573–577.
6. Pawlotsky JM, Ben Yahia M, Andre C et al. Immunological disorders in C virus chronic active hepatitis: a prospective case-control study. Hepatology 1994; 19(4): 841–848.
7. American Association for the study of Liver Diseases. AASLD recommendation for testing, managing, and treating hepatitis C. Dostupné z WWW:
. [3.8.2016]. 8. Schott P, Hartmann H, Ramadori G. Hepatitis C virus-associated mixed cryoglobulinemia. Clinical manifestations, histopathological changes, mechanism of cryoprecipitation and options of treatment. Histol Histopathol 2001; 16(4): 1275–1285.
9. Cicardi M, Cesana B, Del Ninno E et al. Prevalence and risk factors for the presence of serum cryoglobulins in patients with chronic hepatitis C. J Viral Hepatol 2000; 7(2): 138–143.
10. Hoofnagle JH, Heller T. Hepatitis C. In: Zakim D, Boyer TD. Hepatology. A Textbook of Liver Disease. 4th ed. Saunders: Philadelphia 2002 : 1017–1062. ISBN 978–0721690513.
11. Fraňková S, Urbánek P, Šperl J et al. Diagnostický a terapeutický postup chronické infekce virem hepatitidy C u pacientů s chronickým onemocněním ledvin. Aktuality v nefrologii 2016; 22(2): 63–65.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2016 Issue Suppl2
Most read in this issue- Pozdní komplikace jaterní cirhózy – management krvácení do GIT při portální hypertenzi
- Extrahepatální manifestace infekce HCV
- Reálná data léčby virové hepatitidy C v České republice
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

