-
Medical journals
- Career
Urologické výkony u diabetika
Authors: M. Broďák; M. Romžová; J. Košina
Authors‘ workplace: Urologická klinika Lékařské fakulty UK a FN Hradec Králové, přednosta doc. MUDr. Petr Morávek, CSc.
Published in: Vnitř Lék 2008; 54(5): 457-463
Category:
Overview
Úvod:
Diabetes mellitus je rizikovým faktorem u urologických operací. Nejlepší prevencí komplikací diabetu je co nejlepší předoperační kompenzace diabetu, správné vedení anestezie a správné vedení pooperačního průběhu. Diabetes je rizikovým etiologickým faktorem řady urologických nemocí včetně nádorových.Urologické výkony:
V uroonkologii byl diabetes intenzivně zkoumán a ukazuje se, že u karcinomu ledviny a močového měchýře se vyskytuje u diabetiků častěji. U karcinomu prostaty je tato spojitost nejednoznačná, ukazuje se, že může být spojen s agresivnějším chováním tumoru a horší prognózou. Diabetes je rizikovým faktorem v tvorbě a ledvinných konkrementů a benigní hyperplazie prostaty. Imunodeficience způsobená diabetem je často příčinou infekcí močových cest, včetně nejzávažnějších, jako jsou emfyzematózní pyelonefritida nebo Fournierova gangréna zevního genitálu.Závěr:
Správná kompenzace diabetu je základní podmínkou dobrého výsledku urologických operací u diabetiků. Diabetes mellitus a obezita budou nadále zkoumány jako rizikové faktory řady onemocnění ledvin a celého urotraktu, včetně maligních.Klíčová slova:
diabetes mellitus - nefrektomie - prostatektomie - cystektomie - litotrypse rázovou vlnouÚvod
Diabetes mellitus je v urologické operativě významným rizikovým faktorem. Ve snaze předcházet komplikacím je vhodná u pacienta s plánovaným chirurgickým výkonem co nejlepší kompenzace diabetu. U pacientů indikovaných k urgentnímu operačnímu výkonu se kompenzace diabetu provádí tak zvaně ad hoc. Pacienti k plánovanému urologickému výkonu, kterých je většina, by ovšem měli mít diabetes kompenzovaný co nejlépe. U subkompenzovaného diabetu je vhodnější výkon odložit než řešit komplikace, které mohou být diabetem vyvolány. Péče o pacienty s diabetem zahrnuje předoperační přípravu, vlastní vedení anestezie a pooperační sledování během rekonvalescence. Předoperační příprava zahrnuje co nejlepší kompenzací diabetu, převedení pacientů z perorálních antidiabetik na krátkodobé inzuliny apod. Vedení anestezie, zejména u delších výkonů, vyžaduje pravidelné monitorování hladin glykemie a minerálů, zejména pro riziko hypokalemie. Pooperační péče u nekomplikovaného pacienta má za cíl co nejkratší převedení na obvyklý režim, který byl před operací. Naopak u pooperačních komplikací, zejména u pooperační infekce nebo nehojící se rány, je vhodné podávání krátkodobých inzulinů s cílem co nejlepší kompenzace diabetu jako nezbytné podmínky zdárné rekonvalescence.
U řady urologických nemocí může být diabetes rizikovým etiologickým faktorem. Dle statistických dat jsou závažné onemocnění včetně nádorových častější u diabetiků a obézních pacientů.
V léčbě urolitiázy bylo publikováno několik prací, které uvádějí, že je více pacientů s nově zjištěným diabetem mezi pacienty po prodělané litotrypsi rázovou vlnou než v běžné populaci.
Urologické výkony u diabetika
Karcinom ledviny
Světlobuněčný karcinom ledviny je nejčastější maligní onemocnění ledviny a celkově zahrnuje asi 1–2 % všech nádorových onemocnění vůbec. Česká republika má nejvyšší incidenci karcinomu ledviny v porovnání s ostatními státy Evropské unie. Statistická data potvrzují, že je vyšší výskyt karcinomu ledviny u obézních a diabetiků [5,12]. Je známým faktem, že karcinom ledviny je chemo - i radiorezistentní, a proto je operační léčba hlavní léčebnou možností. Standardní léčebnou metodou je nefrektomie - odstranění ledviny s tukovým pouzdrem (obr. 1). Tato operace se provádí retroperitoeálním nebo transperitoneálním přístupem. V současné době je možné provádět nefrektomii otevřenou operací nebo laparoskopicky, případně rukou asistovanou laparoskopií. Ta má výhodu, že kombinuje obě techniky a je to vhodný přechod z otevřené operace k laparoskopii. U nádoru ledviny menšího než 4 cm nebo u solitární ledviny je vhodné provádět resekci tumoru s částí zdravé ledviny (obr. 2). Alternativou operačního řešení jsou metody založené na destrukci nádorových buněk fyzikální metodou. Nejnadějněji se jeví radiofrekvenční ablace (RFA) tumoru. Tato zatím ještě experimentální metoda je indikována u pacientů neschopných k operačnímu řešení, např. pro špatný celkový zdravotní stav, vysoký věk a podobně.
Image 1. Nefrektomie – podvaz cévní stopky před odstraněním ledviny s nádorem. 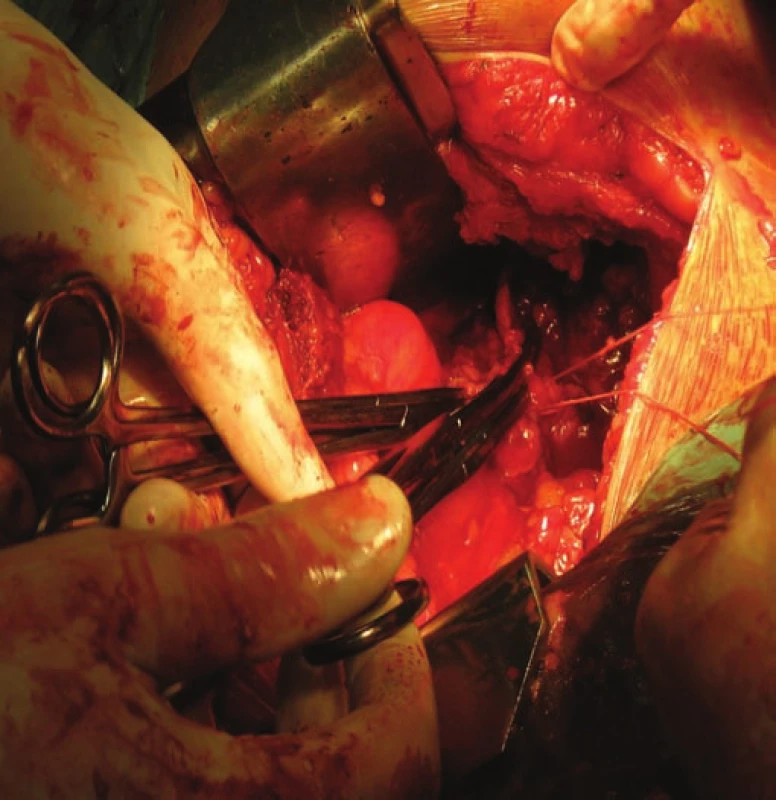
Image 2. Resekce ledviny pro nádor menší než 4 cm. 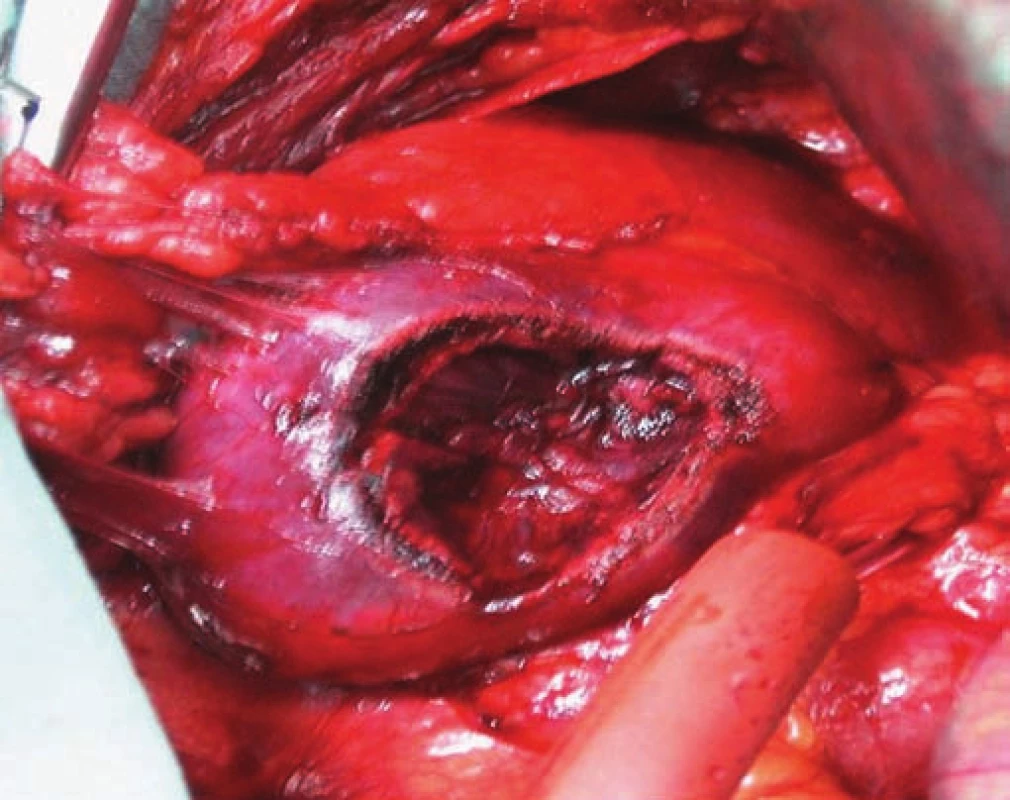
U karcinomu ledviny není účinná klasická adjuvantní onkologická léčba. Částečně účinná, ale také značně nákladná, je imunoterapie. Používá se interferon, interleukin, jejich kombinace nebo jejich kombinace s cytostatiky. Nejnověji se v rámci klinických studií zkouší podávat inhibitory tyrozin-kinázových receptorů (sorafenib, sunitinib).
Méně častý maligní nádor ledviny je uroteliální karcinom ledviny. Urotel je speciální epitel, který vystýlá celý urotrakt, od ledvinných kalichů přes pánvičku a močovod, celý močový měchýř a proximální část uretry. Kurativní léčba urotelilálního karcinomu ledviny je operační, při které se musí provést odstranění celé ledviny, močovodu a časti močového měchýře, kde močovod přechází do měchýře.
Nádory močového měchýře
Maligní nádory močového měchýře představují asi 2 % všech zhoubných nádorů. Nejčastějším typem je uroteliální papilokarcinom. Dle epidemiologických studií se ukazuje, že obezita i diabetes jsou rizikové faktory vzniku tohoto karcinomu [8,9,11]. Navíc u diabetiků je léčba karcinomu měchýře vždy spojena s větším rizikem komplikací, které vyplývají z toho, že při operaci jsou otevřené močové cesty a zvyšuje se riziko infekce močových cest.
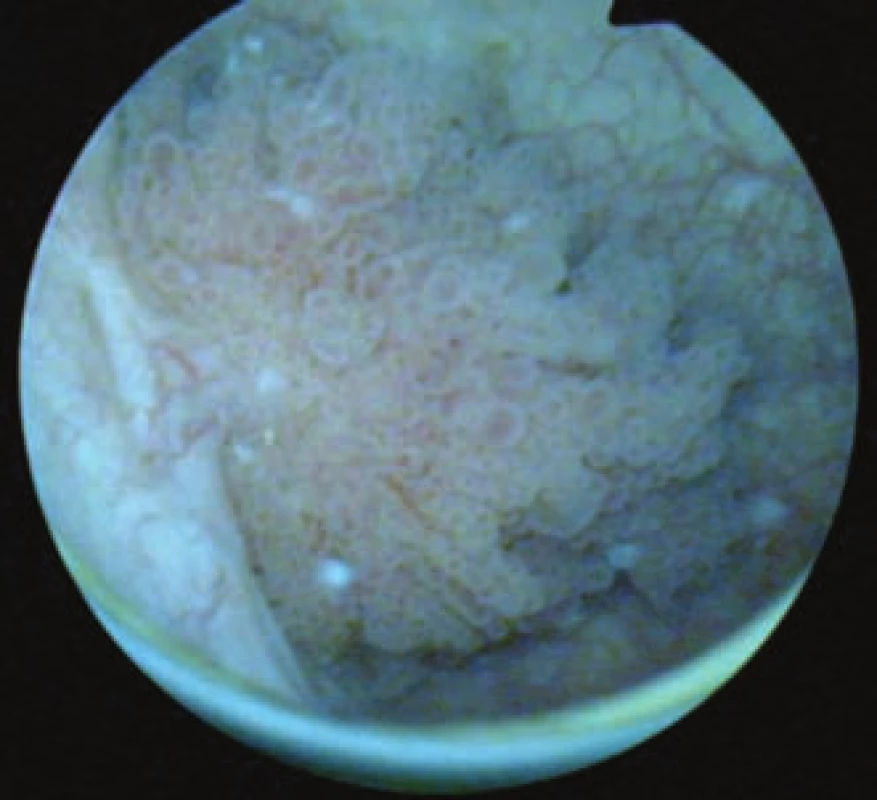
Pro léčbu je velmi důležitý staging a grading tumoru. Povrchové nádory je možné léčit endoskopicky - transuretrální resekcí tumoru (TURT) (obr. 2-4). Pokud je povrchový nádor agresivního gradingu, endoskopická resekce se doplňuje výplachem močového měchýře cytostatiky (např. mitomycinem nebo BCG vakcínou). Lokálně pokročilé nádory se léčí operačně - cystektomií. Při této operaci se odstraňují uzliny z pánve a celý močové měchýř. U muže se odstraňuje močový měchýř spolu s prostatou, a u žen močový měchýř spolu s dělohou a adnexy. Po vyjmutí močového měchýře je nezbytné vytvořit nový způsob odvedení moči z těla - derivaci moči. Provádějí se 3 typy této derivace. Kontinentní ortotopická, heterotopická kontinentní a nekontinentní. Při všech typech se k vytvoření močového rezervoáru využívá střevní stěny. První typ je nejvíce komfortní pro pacienta a provádí se vytvořením kulovitého pouche z exkludované kličky ilea. Do tohoto pouche se anastomozují močovody a přišívá se na pahýl uretry. U tohoto typu derivace moči je nemocný schopen mikce per vias naturales. U heterotopické derivace je kontinence zajištěná análním svěračem a močovody se anastomozují do sigmatu, které se částečně detubulizuje, aby se vytvořil nízkotlaký rezervoár pro shromažďování moči. Mikce se provádí spolu se stolicí. Jinou možností heterotopické kontinentní derivace je vytvoření pouche, který se vyústí do břišní stěny a kde se vytvoří kontinentní ventil. Přes ten se pak pacienti několikrát denně samocévkují. Nekontinentní derivace se provádí tak, že se do exkludované kličky tenkého střeva na jeden konec našijí močovody a druhý konec se vyústí břišní stěnou ven. Provede se ileostomie, kterou po kapkách odtéká moč, a proto tito pacienti musí používat stomické sáčky. Tento typ se provádí u pacientů s nádorem prorůstajícím celou stěnou nebo při postižení uzlin, u kterých plánujeme adjuvantní radioterapii, ev. chemoradioterapii.
Image 3. Povrchový urotelilální karcinom. 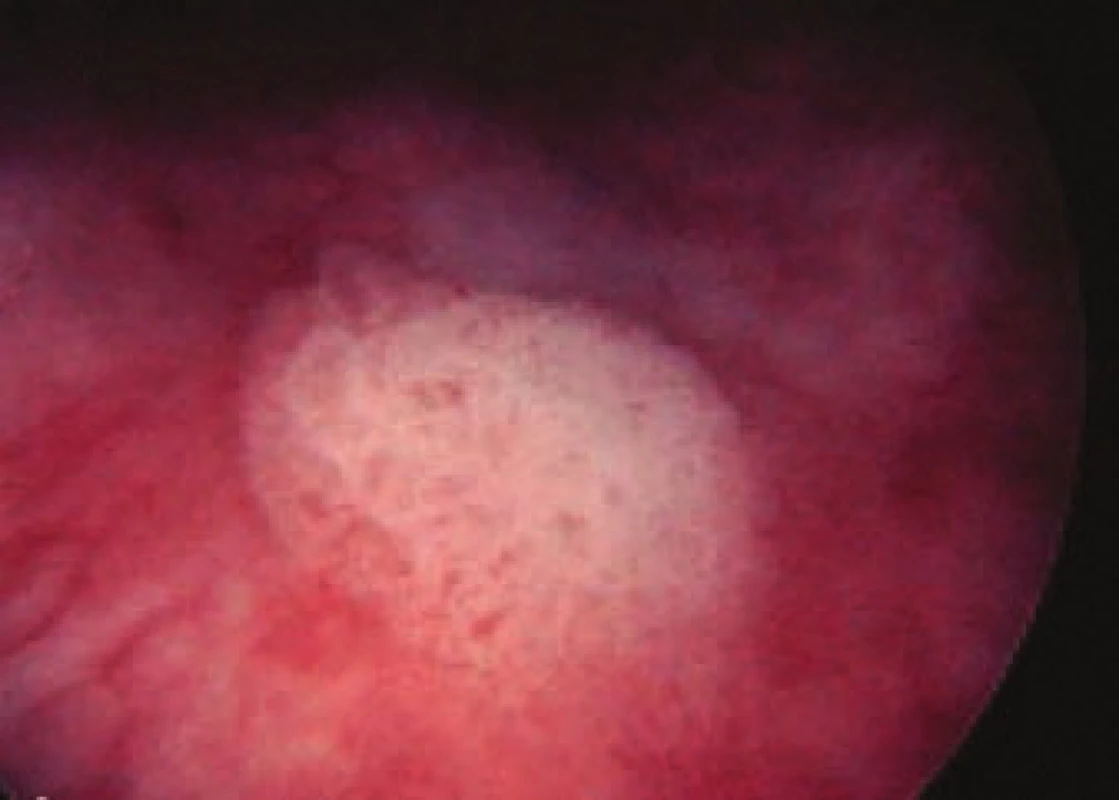
Karcinom prostaty
Jedná se o nejčastější maligní nádor u mužů a druhou nejčastější příčinu úmrtí na zhoubný nádor. Narůstající incidence má několik příčin, nejdůležitější jsou prodlužující se průměrná délka života a zlepšená diagnostika. Ta je umožněna využitím PSA (prostatický specifický antigen), který je jedním z nejlepších onkologických markerů. Také díky jeho využitím je dnes většina karcinomů diagnostikována v časnějších stadiích, která umožňují kurativní léčbu.
Bylo provedeno mnoho studií, kde se zkoumal vliv diabetu a obezity na incidenci a biologické chování nádorů. Zdá se, že diabetes mellitus není spojen s vyšší incidencí jako takovou, dokonce některé studie poukazovaly, že karcinom prostaty je u diabetiků méně častý. Na druhou stranu je častým nálezem to, že diabetes je spojen s horší prognózou a často infaustním průběhem tohoto onemocnění [1,3,4,6,7,13].
Image 5. Jizva po endoresekci. 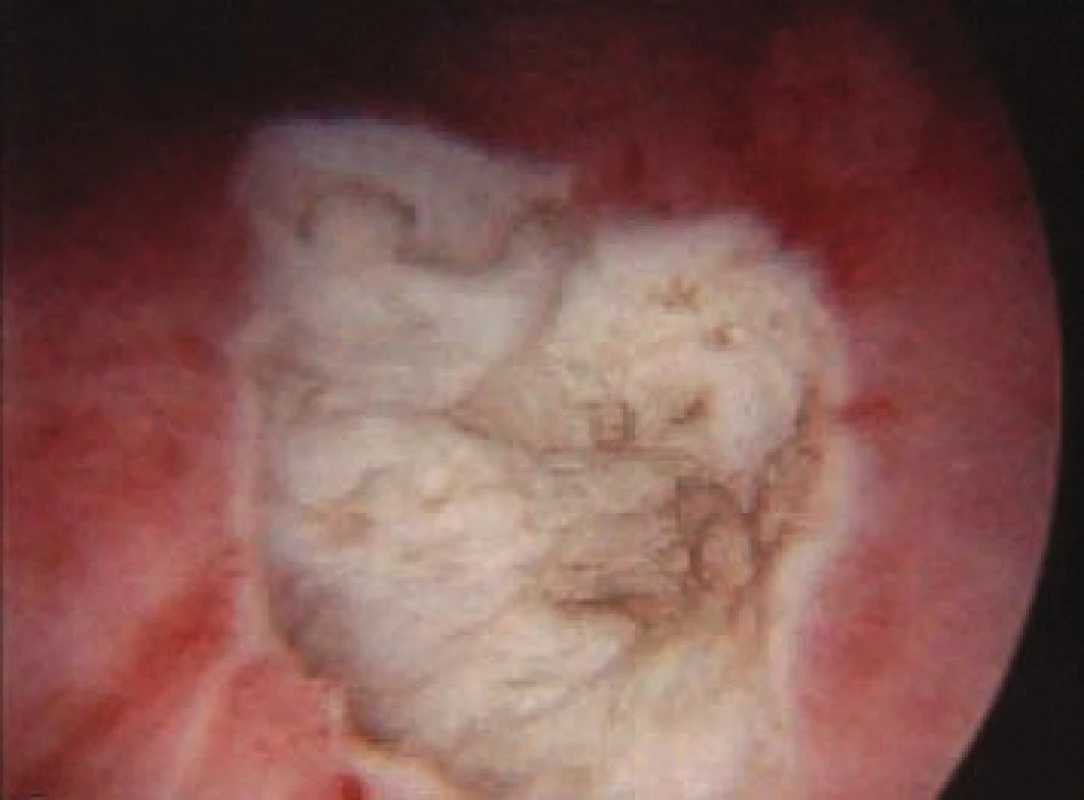
Pro optimální léčbu karcinomu prostaty je nejdůležitější správné stanovení stadia nemoci. U lokálně ohraničeného karcinomu prostaty se používá radikální prostatektomie (obr. 6-8), případně kurativní ozáření prostaty. Při radikální operaci se nejprve odstraňují uzliny z pánve a pak celá prostata se semennými váčky. Po jejím odstranění se provádí anastomóza mezi močovým měchýřem a uretrou. Největšími riziky této operace je inkontinence moči a erektilní dysfunkce. Těmto nežádoucím efektům předcházíme prováděním tzv. nervy šetřící prostatektomie a velmi přesnou preparací v oblasti apexu prostaty. Při operaci se snažíme zachovávat drobné nervy jdoucí po dorzolaterálním okraji prostatického pouzdra. Nejtěsněji tyto drobné nervy lnou k prostatě v oblasti apexu prostaty.
Image 6. Odstřižení prostaty od uretry. 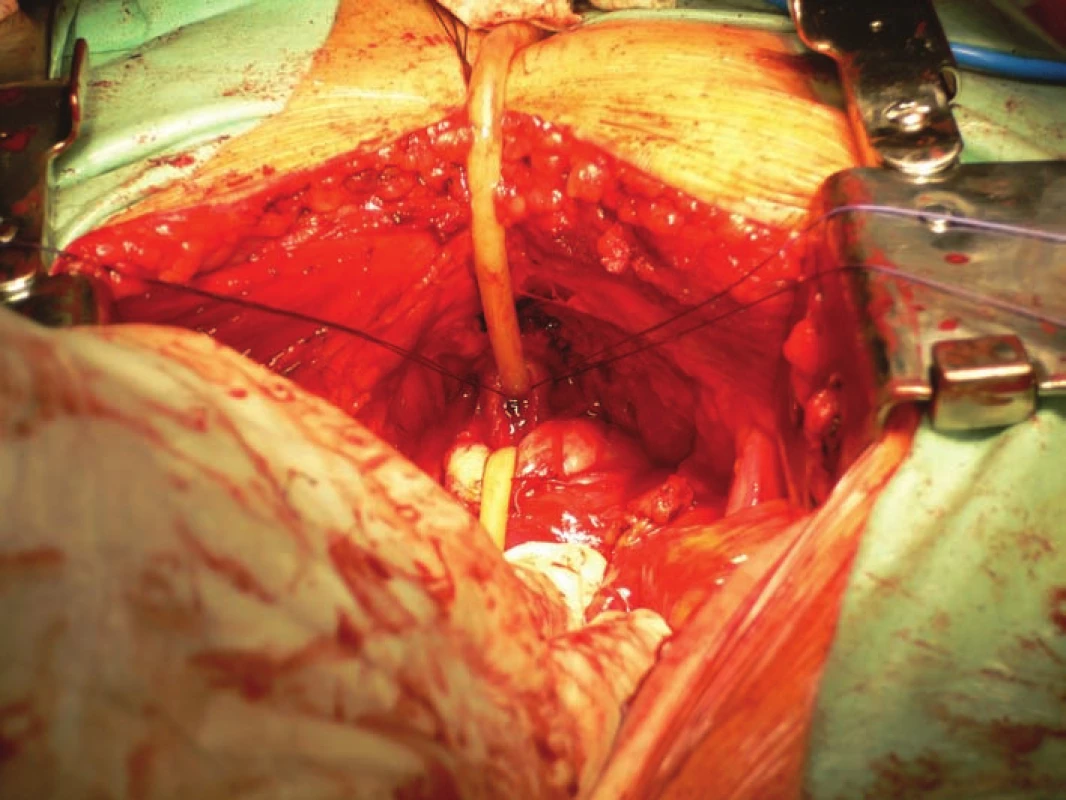
Image 7. Pánevní dno a pahýl uretry. Po odstranění prostaty. 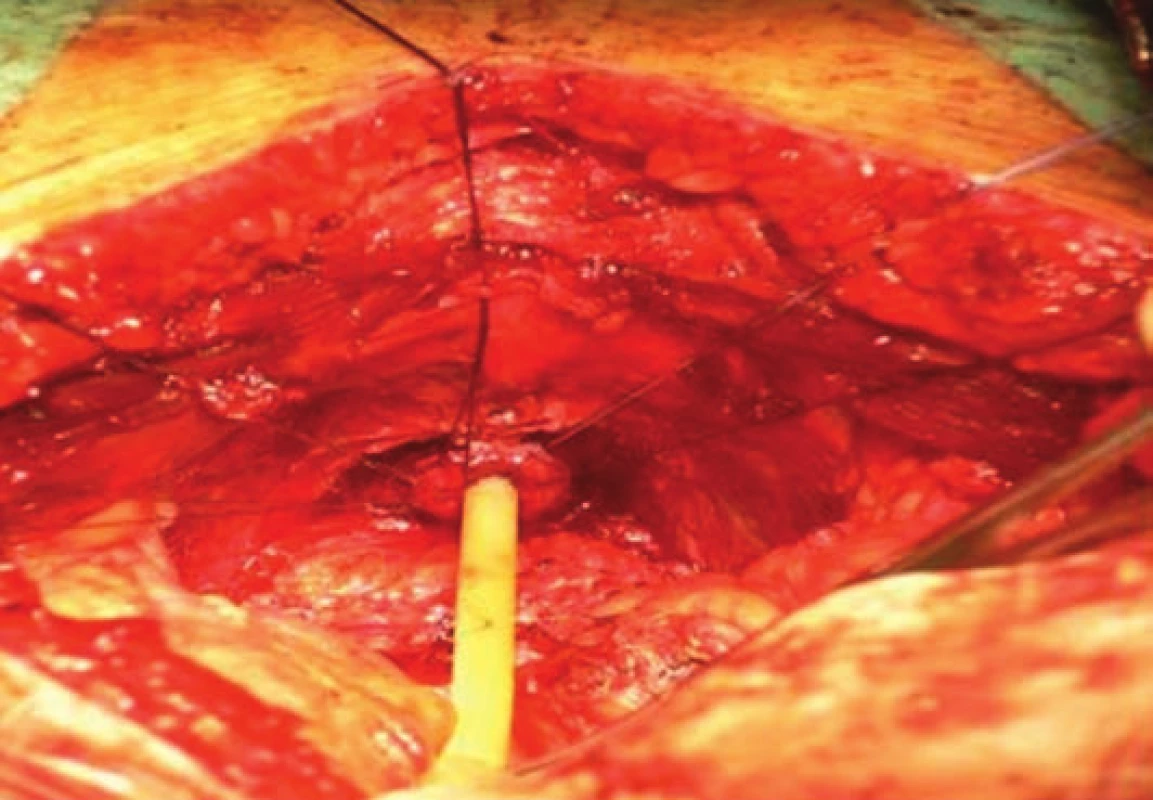
Image 8. Preparát – prostata se semennými váčky. 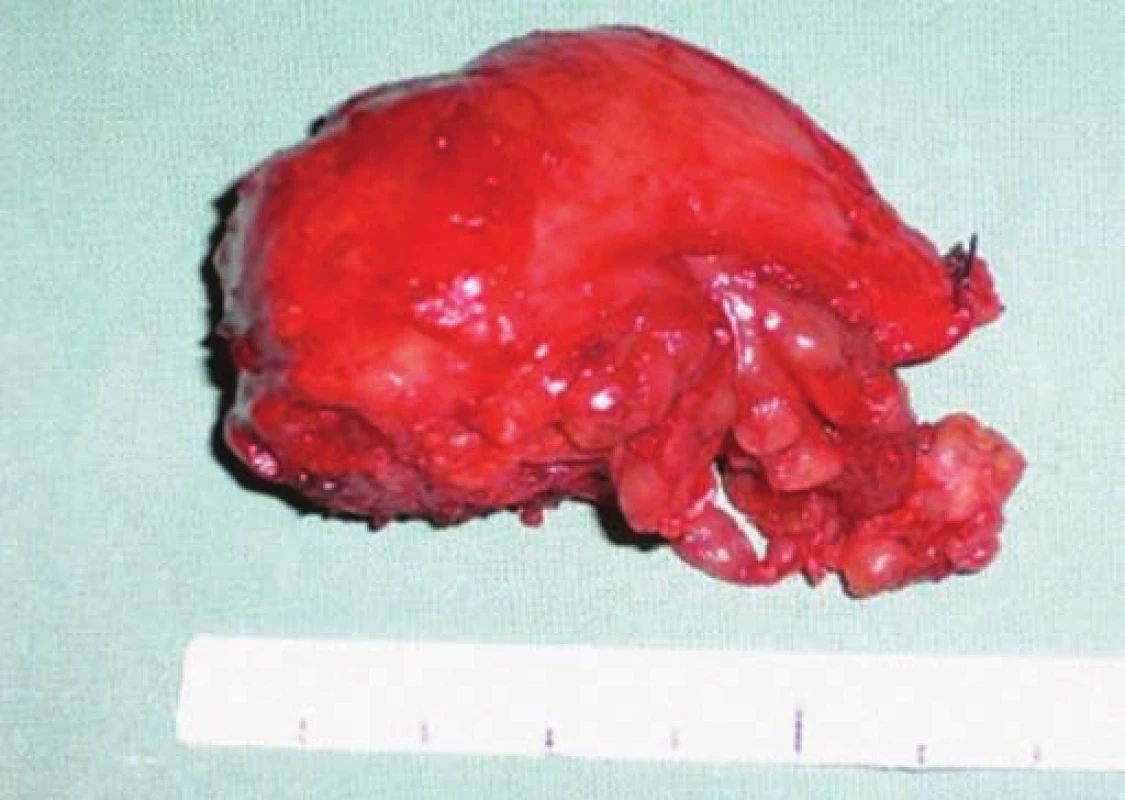
U pacienta indikovaného ke kurativnímu ozáření prostaty se provádí před vlastní iradiací operační odstranění pánevních uzlin. Tato lymfadenektomie se nemusí provádět pouze u pacienta s malým nádorem, dobře diferencovaným karcinomem a nízkým vstupním PSA, tedy u pacientů s nízkým rizikem. Naopak u pacientů s vysokým rizikem se před ozařováním prostaty podává neodjuvantní (před iradiací) dočasná hormonální léčba. Nejúčinnější radioterapie karcinomu prostaty je intenzitu modulující radioterapie (IMRT), která umožňuje přesné zaměření cílové tkáně a zvyšovat intenzitu ozáření směrem k centru orgánu. Tím je umožněno zvýšit dávku a snížit nežádoucí účinky. Podle posledních studií jsou výsledky IMRT a radikální prostatektomie srovnatelné.
Potupně se začíná prosazovat i laparoskopická prostatektomie a nejnověji i robotická prostatektomie.
U pacientů s metastazujícím karcinomem prostaty je indikována hormonální léčba. Ta se může provádět třemi způsoby: odstraněním varlat (orchidektomie), podáváním LHRH analogů (Lutein-Hormon Releasing Hormon) nebo podáváním antiandrogenů. Smyslem této léčby je vyřadit testosteron a další androgeny z pacientova těla, protože prostata i karcinom prostaty jsou na androgenech závislé. Tato léčba je pouze paliativní, protože buňky karcinomu prostaty jsou schopny mutace a část nádorových buněk po čase (průměrně 2-4 roky) začne znovu růst. Tento takzvaný hormonální independentní karcinom je velmi špatně léčitelný a má velmi špatnou prognózu.
Testikulární nádory
Nejsou zprávy, že by testikulární nádory byly častější u diabetiků. Největším rizikovým faktorem je kryptorchizmus. Testikulární nádory se vyskytují nejčastěji u mladých mužů, a to mezi 15. a 35. rokem života. Základem léčby je radikální orchidektomie, odstranění varlete a semenného provazce z ingvinálního přístupu. Na základě histologického nálezu se nádory varlete rozdělují na dvě základní kategorie: seminomy a neseminomy. Podle tohoto nálezu se pak nádory varlete dále léčí.
Seminomy se adjuvantně léčí iradiací lumbální oblasti. Lumbální oblast, tedy podél ilických cév, aorty a dolní duté žíly je spádová oblast varlat, nikoli tříselné uzliny, jak se by se mohlo nesprávně myslet.
Neseminomy (embryonální karcinom, teratokarcinom, nádor ze žloutkového váčku, choriokarcinom a další) se následně léčí operačním odstraněním lumbálních uzlin a chemoterapií.
Pokud je diagnostikován primárně metastazující nádor, podává se po orchidektomii chemoterapie. Je vhodné zdůraznit, že nádory varlat jsou vysoce chemosenzitivní a řada nádorů s metastázami je cytostatiky úspěšně léčitelná. To dává velkou naději do budoucna a vyvrací názor, že chemoterapie je neúčinná nebo jenom „nemocnému uškodí“.
Benigní hyperplazie prostaty
Diabetes mellitus je výrazným rizikovým faktorem vzniku a progrese benigní hyperplazie prostaty (BHP). U diabetiků se rozvíjí klinická symptomatologie dříve, na rozdíl od nediabetiků, a velikost prostaty dosahuje větší velikosti. Přesné vysvětlení chybí, nicméně se zdá, že příčinou může být porucha mikrocirkulace, která způsobí lokální ischemii v přechodné zóně prostaty. Na ni tento segment prostaty reaguje růstem, který je stimulován růstovými faktory (kromě jiných inzulinu podobný růstový faktor 1). Přechodná zóna je umístěna ve středu prostaty v okolí močové trubice, která středem prostaty prochází. Růst tohoto laloku stlačuje močovou trubici, a tím způsobuje mikční potíže. Dále je známé, že k mikčním potížím přispívá i vyšší aktivita hladké svaloviny prostaty a pánevního dna, která je také vyvolána růstem přechodné zóny prostaty.
Léčba benigní prostatické hyperplazie je v dnešní době převážně konzervativní, používají se alfa-blokátory (tamsulozin, alfuzosin, doxazosin nebo terazosin), blokátory 5-α-reduktázy (finastrid nebo dutasterid) nebo jejich kombinace. Fytoterapie, která je často i reklamně podporovaná, neprokázala při klinických randomizovaných studiích větší efekt než placebo.
Operační léčba je vyhrazena pro závažnou formu BHP, která způsobuje retenci moči, postižení horních močových cest apod. Zlatým standardem je transuretrální resekce prostaty. Přes močovou trubici se drátěnou kličkou s elektrickým proudem vyřeže prominující prostata. Pokud je BHP velkých rozměrů (nad 50 g), provádí se operační odstranění prostaty, transvezikální prostatektomie.
V operační léčbě BHP se prosazují i další miniinvazivní postupy. Jako nadějný se zdá být laser, kterým je možné přes močovou trubici provést vaporizaci prostaty.
Urolitiáza
Diabetes mellitus je výrazným rizikovým faktorem vzniku konkrementu v močových cestách. Je to dáno zejména vyšší incidencí infekcí močových cest a díky tomu jsou i u diabetiků konkrementy častější [10]. A také díky vyššímu sklonu k uroinfekci je léčba urolitiázy zatížená vyšším rizikem komplikací.
V současné době je drtivá většina konkrementů léčena miniinvazivními metodami. Nejčastěji používanou metodou léčby urolitiázy je mimotělní litotrypse rázovou vlnou - ESWL (Extracorporeal Shock Wave Lithotripsy). Konkrement je rozdrcen přímo v těle pacienta rázovou vlnou, která vzniká v generátoru a šíří se tělem pacienta až ke konkrementu. Proniká kůží, podkožím, svaly i orgány, protože ty mají určitou elasticitu. Svoji energii rázová vlna předá až na konkrementu, který nemá elasticitu, a dochází tak k drcení konkrementu. Rázová vlna je zacílená (fokusována) do určitého ložiska, kde je přenos energie největší. Toto ložisko je vypočítané a je vyměřeno s RTG-přístrojem, který je součástí litotryptoru (obr. 9). Pacient leží na vodním polštáři, který pokrývá generátor rázových vln a pohyblivým stolem je umístěn tak, aby měl konkrement v ohnisku. Litotrypse konkrementů rázovou vlnou má pouze 2 kontraindikace, a tou jsou gravidita a poruchy hemokoagulace. Nejlepších výsledků se dosahuje u konkrementů o velikosti do 15 mm. U konkrementů větších rozměrů je nutné litotrypsi provádět opakovaně nebo jsou indikování k endoskopickému odstranění konkrementu.
Konkrementy z urotraktu je možné odstranit při ureterorenoskopii per vias naturales nebo perkutánně z lumbální oblasti. Ureterorenoskopicky se odstraňují konkrementy z močovodů po zavedení endoskopického přístroje přes uretru a močový měchýř. U větších konkrementů je možno provádět intrakorporální litotrypsi (laserem, ultrazvukem apod) a pak extrahovat jednotlivé úlomky konkrementu. Jako první pomoc při ledvinné kolice je možné zavést stent, což je tenká hadička, která vede z ledviny do močového měchýře a je ve své poloze udržována zatočením („double J stent“). Tím je nemocný zbaven obtíží a je možné provést ureterorenoskopické odstranění konkrementu v druhé (příhodnější) době nebo u drobného konkrementu může dojít k spontánnímu odchodu podél stentu. Konkrementy z dutého systému ledviny se odstraňují perkutánně punkcí nejčastěji dolního kalichu tenkou jehlou.
Před punkcí kalichu je nezbytné nejprve při cystoskopii zavézt ureterální cévku do ledvinné pánvičky. Tou se napustí do dutého systému kontrastní látka spolu s modrým roztokem (patent blau). Poté se provede dilatace přístupového kanálu a zavede se nefroskop, kterým se konkrement extrahuje.
Otevřenou operaci (pyelolitotomie nebo ureterolitotomie) provádíme zcela výjimečně. Pokud ano, jedná se o odlitkové konkrementy nebo konkrementy spojené s nějakou anomálií ledviny, kterou spolu s extrakcí konkrementu můžeme korigovat (nejčastěji kongenitální hydronefrózu).
U konkrementů menších než 6 mm, které nejsou spojené s infekcí moči, je možné vyčkat spontánního odchodu. Případně bolesti tlumíme spazmoanalgetiky (Algifen, Novalgin). U konkrementů těsně u močového měchýře je možné s úspěchem podávat i alfalytika (tamsulozin a jiné).
Infekce močových cest
Diabetes je jeden z nejčastěji citovaných etiologických faktorů, které přispívají k uroinfekci. Podílí se na tom jednak imunodeficience spojená s diabetem (méně účinné protilátky, snížená fagocytóza) a jednak poruchy mikrocirculace. Infekce močových cest mohou být velmi rozdílné. Od banální asymptomatické bakteriurie až po život ohrožující obstrukční pyelonefritidu nebo emfyzematózní pyelonefritidu.
Image 9. Litotryptor pro mimotělní litotrypsi rázovou vlnou. 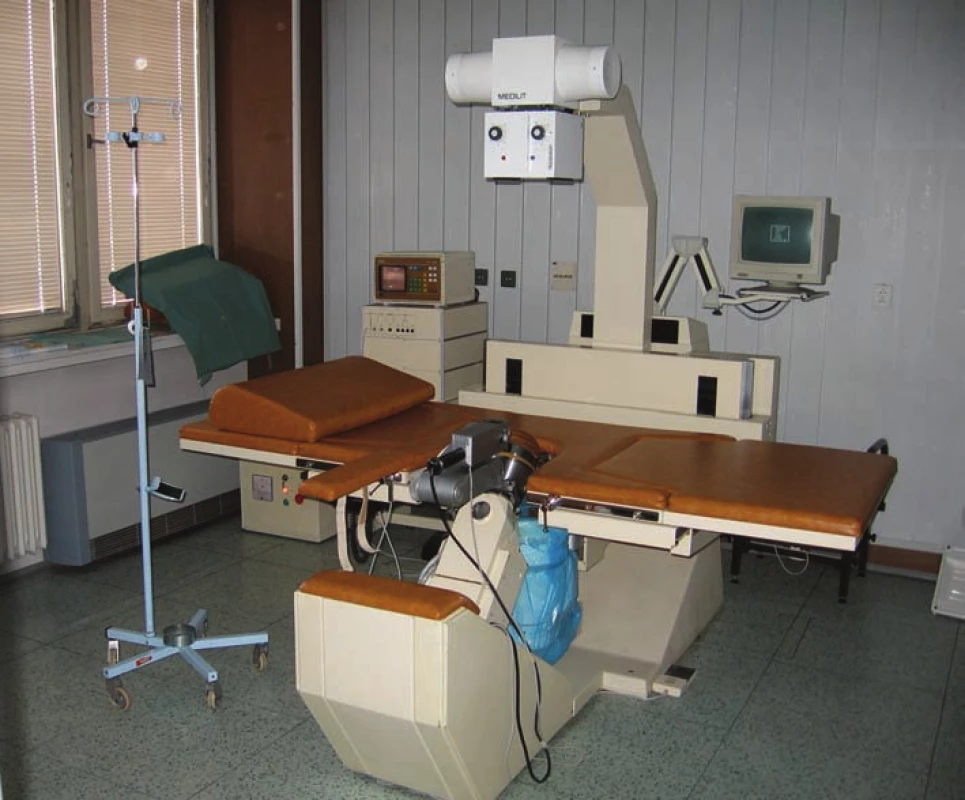
Obstrukční pyelonefritida je relativně časté a závažné onemocnění. Je to kombinace intersticiální bakteriální nefritidy a obstrukce horních močových cest. Diagnostika obstrukce se provádí pomocí sonografie nebo CT.
Léčba musí být kombinací antibiotické léčby a derivace hnisavé moči. Ta se provádí pomocí punkční nefrostomie (obr. 10, 11) nebo vnitřní drenáže (stentem nebo ureterální cévkou). Punkční nefrostomie umožní snadnější odtok moči a je u závažných stavů preferována. Provádí se v lokální anestezii pomocí ultrazvuku. Jehlou se napíchne dilatovaný dutý systém, zavede se vodič a po vodiči se uloží nefrostomický drén do ledviny. Kombinace antibiotik a derivace moči je jedinou možností úspěšné léčby obstrukční pyelonefritidy. Pouhé podávání antibiotik může vést k dočasnému zlepšení stavu, po kterém následuje prudké zhoršení celkového stavu doprovázené septickým šokovým stavem. Ten může končit v lepším případě akutním odstraněním ledviny a protrahovanou léčbou na jednotce intenzivní péče nebo v horším případě fatálně.
Image 10. Sonografie dilatovaného dutého systému ledviny. 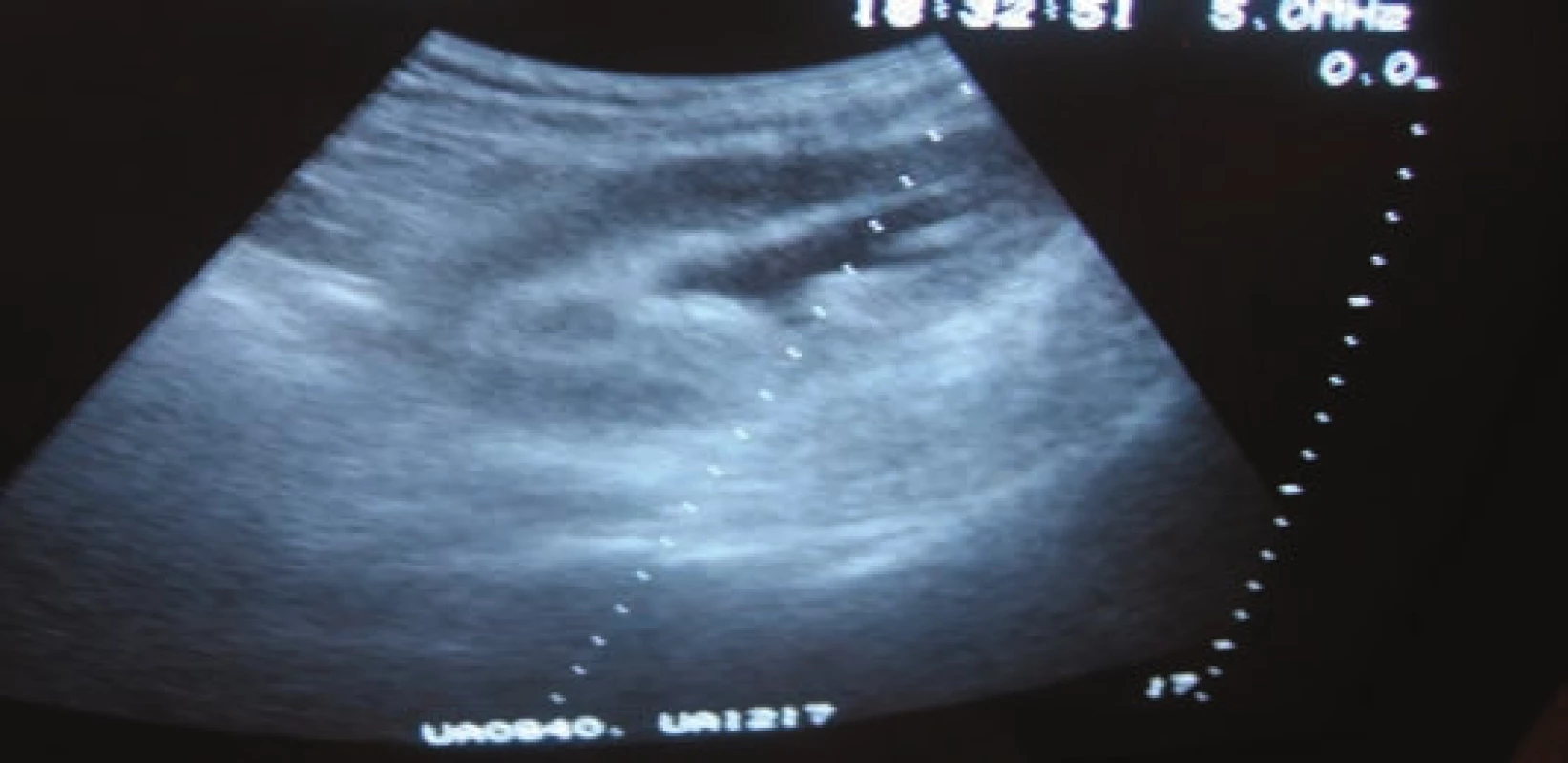
Image 11. Punkce dilatovaného systému pod UZ kontrolou. 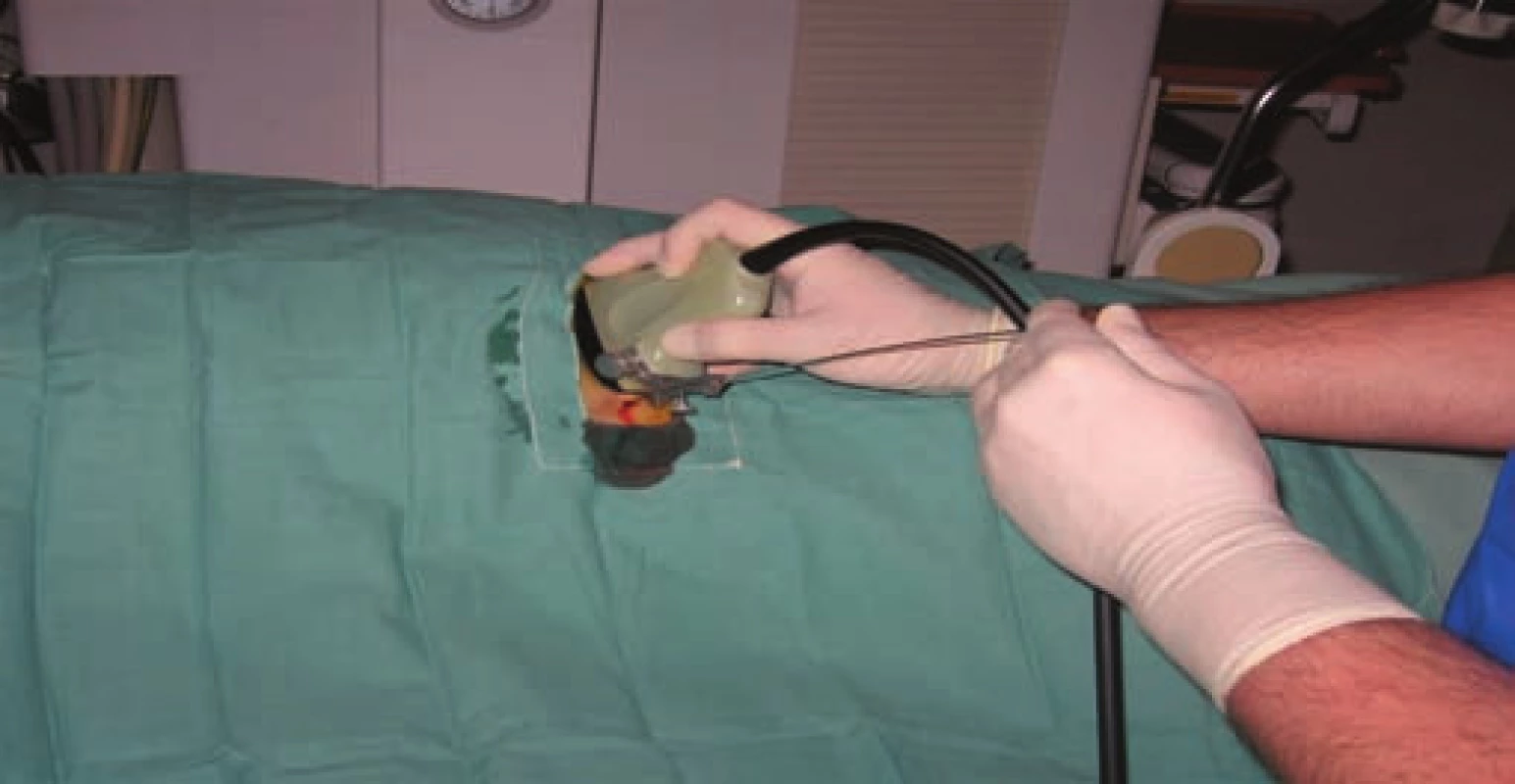
Po založení derivace moči a zvládnutí infekce antibiotiky se definitivní léčba obstrukce (konkrement, nekrotická papila, vrozená anomálie) provádí s 4–6týdenním odstupem.
Emfyzematózní pyelonefritida
Jedná se o život ohrožující onemocnění, které je charakterizované přítomností plynu v dutém systému ledviny, parenchymu ledviny nebo okolí. Nemoc je doprovázena těžkým septickým stavem. Diagnostika často vyplyne z celkového stavu a fyzikálního nálezu, definitivně se potvrdí nálezem plynu na RTG-snímku nebo při CT. Léčba je operační a často je nutná nefrektomie. Samozřejmostí je podpůrná a razantní antibiotická léčba. Jsou popisované kazuistiky, kdy bylo nezbytné provést i oboustrannou nefrektomii.
Nekrotizující papilitida
Je to nemoc, kdy dochází k nekróze ledvinné papily, která se odloučí od zbylého intersticia. Důvodem je ischemie ledvinné papily a u diabetiků je toto onemocnění mnohem častější [2]. Existuje ve dvou formách: medulární forma, kdy dochází k nekróze střední části papily, ale fornix kalichu zůstává nepostižený, a papilární forma, kdy se odloučí celá papila. Nekrotická papila způsobuje obstrukci horních močových cest. Pokud se přidruží infekce, která je u diabetiků častá, probíhá toto onemocnění pod obrazem obstrukční pyelonefritidy. Diagnostika je založená na sonogarfii, vylučovací urografii nebo CT. V léčbě se používá ureterorenoskopie ev. perkutánní extrakce obturující nekrotické papily. Pokud se jedná o infekční obstrukční pyelonefritis, je prvním krokem nefrostomie a antibiotika. Endoskopické odstranění nekrotické papily se provádí po zvládnutí infekce.
Fournierova gangréna
Nekrotizující fascikulitida zevního genitálu a přilehlých partií u muže je vzácnější, ale velmi závažné onemocnění. Diabetes mellitus je jedním u hlavních rizikových faktorů této nemoci. Léčba zahrnuje včasný chirurgický zákrok (často opakovaný), kdy je nezbytné excidovat nekrotické a devitalizované okrsky kůže podkoží a fascie. Antibiotické a podpůrná léčba je nutností, často na jednotce intenzivní péče. I přes pokroky v možnostech intenzivní a antibiotické terapie je úmrtnost na toto onemocnění 15–30 % u jinak zdravých jedinců. Při léčbě této závažné nemoci platí, čím časněji a radikálněji se zákrok provede, tím rychleji a s menší ztrátou tkání se podaří nemoc zvládnout. Kompenzace diabetu je nezbytnou podmínkou úspěchu v léčbě. Jako účinné se ukazuje použití hyperbarické komory, protože se jedná o anaerobní infekci.
Fimóza
Jizevnaté zúžení předkožky je velmi často spojené s diabetem. Může být někdy i prvním příznakem diabetu nebo naopak jednou z prvních orgánových komplikací. Předkožka se stává méně elastickou a později dochází k jejímu zúžení. Nejprve bývá bolestivou překážkou pohlavního styku a později se stává vážným hygienickým problémem.
Léčba je pouze chirurgická. Pokusy o lokální léčbu mastmi jsou neúspěšné. V počátečním stavu je možné provést parciální cirkumcizi, v pokročilých případech je nezbytná totální obřízka. Kompenzace diabetu je důležitá pro správné hojení opera operační rány a jako prevence recidivy.
Závěr
Diabetes mellitus je závažnou komplikující nemocí u řady urologických onemocnění. Pro správnou rekonvalescenci a nekomplikovaný pooperační průběh je správná kompenzace diabetu nezbytnou podmínkou. U plánovaných výkonů je nutná správná kompenzace před operací a převedení na krátkodobé inzuliny závazným pravidlem. Při hodnocení statistických souborů se ukazuje, že diabetici mají častější výskyt nádorů ledvin a močového měchýře. U karcinomu prostaty není diabetes jednoznačným rizikovým faktorem vzniku, ale bývá spojen s horším průběhem a špatnou prognózou.
MUDr. Miloš Broďák
e-mail: brodak@fnhk.cz
Doručeno do redakce: 2. 7. 2007
Sources
1. Calton BA et al. History of diabetes mellitus and subsequent prostate cancer risk in the NIH-AARP Diet and Health Study. Cancer Causes Control 2007; 18 : 493-503.
2. Eknoyan G. Renal papillary necrosis. In: Massry SG, Glassorck RJ. Textbook of Nephrology. 4th ed. Baltimore (MD): Lippicott Williams Wilkins 2001 : 1004-1010.
3. Giovannucci E, Michaud D. The role of obesity and related metabolic disturbances in cancers of the colon, prostate, and pancreas. Gastroenterology 2007; 132 : 2208-2225.
4. Gong Z et al. Obesity, diabetes, and risk of prostate cancer: results from the prostate cancer prevention trial. Cancer Epidemiol Biomarkers Prev 2006; 15 : 1977-1983.
5. Chiu BC et al. Body mass index, physical activity, and risk of renal cell carcinoma. Int J Obes (Lond) 2006; 30 : 940-947.
6. Kane CJ et al. Obesity and prostate cancer clinical risk factors at presentation: data from CaPSURE. J Urol 2005; 173 : 732-736.
7. Kasper JS, Giovannucci E. A meta-analysis of diabetes mellitus and the risk of prostate cancer. Cancer Epidemiol Biomarkers Prev 2006; 15 : 2056-2062.
8. Kravchick S. Increased incidence of diabetes mellitus in the patients with transitional cell carcinoma of urinary bladder. Pathol Oncol Res 2001; 7 : 56-59.
9. Larsson SC et al. Diabetes mellitus and risk of bladder cancer: a meta-analysis. Diabetologia 2006; 49 : 2819-2823.
10. Lieske JC. Diabetes mellitus and the risk of urinary tract stones: a population-based case-control study. Am J Kidney Dis 2006; 48 : 897-904.
11. Ng Y, Husain I, Waterfall N. Diabetes mellitus and bladder cancer - an epidemiological relationship? Pathol Oncol Res 2003; 9 : 30-31.
12. Pan SY et al. Obesity, high energy intake, lack of physical activity, and the risk of kidney cancer. Cancer Epidemiol Biomarkers Prev 2006; 15 : 2453-2460.
13. Platz FA et al. Interrelation of energy intake, body size, and physical activity with prostate cancer in a large prospective cohort study. Cancer Res 2003; 63 : 8542-8548.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2008 Issue 5-
All articles in this issue
- Hemokoagulace a renální insuficience, hemokoagulace a diabetes mellitus 2. typu
- Urologické výkony u diabetika
- Nádory ledvin, močového měchýře a prostaty u obezity a diabetu
- Bariatrická chirurgie a ledviny
- Systém renin-aldosteron v tuku a v dalších orgánech a tkáních
- Diabetes, dyslipidemie a onemocnění ledvin
- Specifické problémy u dialyzovaných diabetiků v ambulantní praxi
- Specifické aspekty peritoneální dialýzy u diabetiků
- Edukace diabetiků v renálním selhání a po transplantaci
- Metformin a ledviny
- Využití orgánově specifických substrátů u onemocnění ledvin diabetika
- Výživa diabetika s onemocněním ledvin
- Imunita na sliznicích se zřetelem na sliznici urogenitálního traktu a diabetes
- Viscerální diabetická neuropatie urogenitálního traktu
- Erektilní dysfunkce, její vztah k diabetu a její řešení v roce 2007
- Epidemiologie diabetické nefropatie
- Vyšetření ledvin u diabetika
- Diabetes mellitus, hypertenze a ledviny
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Metformin a ledviny
- Hemokoagulace a renální insuficience, hemokoagulace a diabetes mellitus 2. typu
- Specifické problémy u dialyzovaných diabetiků v ambulantní praxi
- Vyšetření ledvin u diabetika
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career