-
Medical journals
- Career
Chronické ochorenie obličiek a gravidita: kazuistika
Authors: B. Holman; I. Bryjová; A. Ježíková; P. Makovický; M. Mokáň
Authors‘ workplace: I. interná klinika Jesseniovej lekárskej fakulty UK a MFN, Martin, Slovenská republika, prednosta prof. MUDr. Marián Mokáň, DrSc.
Published in: Vnitř Lék 2006; 52(6): 640-644
Category: Case Reports
Overview
Urémiu, dôsledok renálneho zlyhania, hodnotíme ako závažný klinický stav. Vzostup retencie dusíkatých látok v priebehu gravidity významne zvyšuje perinatálnu morbiditu a mortalitu. Autori prezentujú prípad 34ročnej pacientky s 27ročnou anamnézou diabetes mellitus 1. typu s diabetickou nefropatiou a chronickou renálnou insuficienciou. Pacientka otehotnela v štádiu preterminálneho renálneho zlyhania. V priebehu prvého trimestra došlo k zvýšeniu tlaku krvi a proteinúrie. Na internú kliniku bola pacientka prijatá v 25. týždni tehotenstva pre progresiu proteinúrie, ťažko korigovateľnú arteriálnu hypertenziu a vzostup retencie dusíkatých látok. Zintenzívnením konzervatívnej terapie dochádza k miernemu poklesu dusíkatých látok a proteinúrie, ktoré však naďalej zostávajú vo vyšších hodnotách. Opakovane bolo zvažované použitie eliminačných metód. V 30. týždni bolo pre závažnú hypoxiu plodu tehotenstvo ukončené sekciou. Po pôrode muselo byť dieťa resuscitované a v prvých dňoch u neho pretrvávali zvýšené hladiny dusíkatých látok, ktoré po niekoľkých dňoch spontánne poklesli. Po ukončení tehotenstva v priebehu mesiaca došlo k opätovnému vzostupu N-látok a pacientka bola zaradená do chronického dialyzačného programu.
Kľúčové slová:
chronické ochorenie obličiek - graviditaÚvod
V roku 1971 Confortini opísal prvú úspešnú tehotnosť u dialyzovanej pacientky [1]. Odvtedy sa v literatúre stále častejšie stretávame s popismi prípadov a väčších či menších súborov úspešných tehotenstiev u žien s preexistujúcim renálnym ochorením. Popisované sú tehotenstvá u žien s minimálnym postihnutím funkcie obličiek, ale aj u žien v štádiu strednej či ťažkej renálnej insuficiencie, v chronickom dialyzačnom programe alebo u žien po transplantácii obličky. Aj napriek tomu je tehotenstvo u týchto žien stále považované za vysoko rizikové, najmä pre nezrelosť plodov a predčasné pôrody. Percento úspešných tehotenstiev končiacich živonarodeným dieťaťom u žien s chronickou renálnou insuficienciou a u žien po transplantácii obličky sa pohybuje v rozmedzí 70-100 %. Pre ženy, ktoré otehotnejú po začatí dialyzačnej terapie, je pravdepodobnosť narodenia živého dieťaťa približne 50% [2]. Netreba zabúdať ani na zvýšené riziko komplikácií u tehotných žien, ako je vzostup tlaku krvi, vzrast proteinúrie či pokles funkcie obličiek. Rozvojom chronického renálneho zlyhania sú ohrozené najmä ženy, u ktorých bola hladina kreatinínu v krvi na začiatku tehotnosti viac ako 177 µmol/l [3]. Manažment tehotnej ženy s chronickým renálnym ochorením najmä pri pokročilej strate renálnych funkcií stále zostáva zložitým klinickým problémom. Nedostatok skúseností jednotlivých centier, nemožnosť realizácie randomizovaných štúdií bráni vytvoreniu klinických postupov v takýchto prípadoch. K zlepšeniu situácie môže viesť bližšia spolupráca nefrológov a gynekológov pri starostlivosti o tehotné so zhoršenou funkciou obličiek a rozsiahla analýza dobre zdokumentovaných prípadov na báze národných registrov [4]. V ďalšom autori prezentujú prípad tehotnej ženy s pokročilou renálnou insuficienciou.
Kazuistika
V našom prípade išlo o prvýkrát tehotnú 34-ročnú pacientku s chronickou renálnou insuficienciou na podklade diabetickej nefropatie (DNef). V osobnej anamnéze pacientky dominoval od siedmych rokov diabetes mellitus 1. typu s postupným rozvojom komplikácií. Pacientka mala diabetickú retinopatiu a bola 7 rokov sledovaná v nefrologickej ambulancii pre DNef. Z iných ochorení prekonala pacientka zlomeninu pravej nohy a operáciu cysty vaječníka. V štádiu preterminálneho renálneho zlyhania pacientka otehotnela. Podľa dokumentácie mala v tom čase sérový kreatinín 250 μmol/l, ureu 24,4 mmol/l a glomerulárnu filtráciu (GF) 29 ml/min (podľa Cocrofta a Gaulta). V prvom trimestri došlo u pacientky k objaveniu sa arteriálnej hypertenzie, pričom pred tehotnosťou bola pacientka skôr hypotenzná. V treťom mesiaci tehotenstva bolo u pacientky zrealizované našitie radiocefalickej arterio-venóznej fistuly vľavo, ktorá však do 24 hodín zanikla. Pre zlú kompenzáciu diabetu bola pacientka hospitalizovaná v národnom endokrinologickom a diabetologickom ústave a nastavená na inzulínovú pumpu. Pre nárast proteinúrie a vysoké hodnoty tlaku krvi (160/90-95 mm Hg) bola pacientka v 19. týždni tehotenstva preložená na gynekologickú kliniku. Vstupné laboratórne parametre boli: sérový kreatinín 281 μmol/l, urea 17,5 mmol/l, proteinúria 7,31 g/24hodín. Ani po úprave terapie nedošlo k zlepšeniu laboratórnych parametrov a pacientka bola v 25. týždni tehotenstva prijatá na našu kliniku. Pri príjme pacientka okrem sklonu k obstipácii neudávala iné subjektívne potiaže. Fyzikálnym vyšetrením bol zistený systolický šelest s maximom nad aortou slabej intenzity, drobné edémy oboch predkolení a funkčná radiocefalická fistula na pravom predlaktí (jej našitie bolo realizované počas hospitalizácie na gynekológii). Ostatný nález bol negatívny. V tom čase mala pacientka v liečbe: rýchlo účinkujúci inzulín (Humalog®) aplikovaný pumpou, epoetinum (EPO) α aplikovaný subkutánne, Ketosteril®, acidum folicum, pyridoxin, Essentiale forte® (zmes esenciálnych fosfolipidov), nadroparin, metyldopu, nifedipin a cefuroxim pre uroinfekt. Laboratórne parametre od prijatia na našu kliniku do ukončenia tehotenstva uvádza tab. 1.
Table 1. Laboratórne hodnoty počas hospitalizácie na našej klinike. 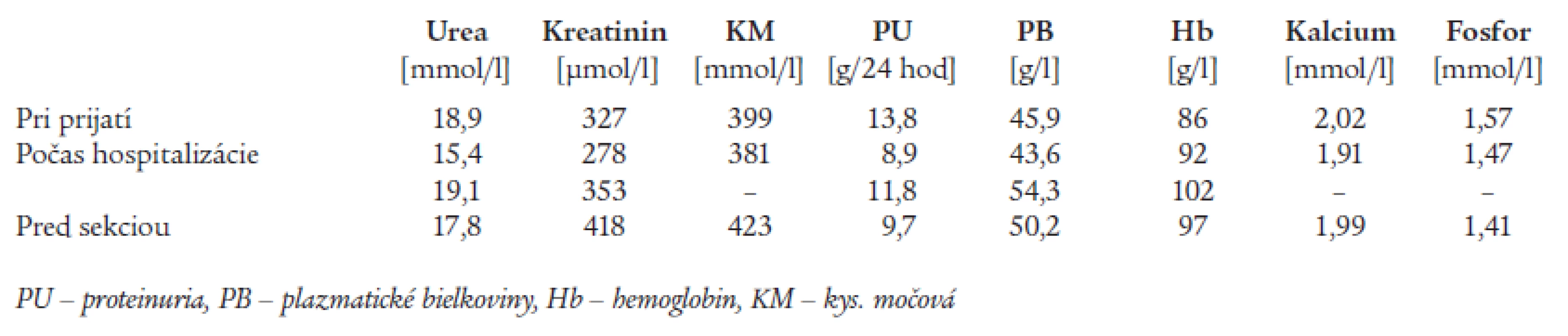
Vzhľadom ku klinickému stavu pacientky, ktorá bola bez uremických prejavov, s normálnymi hodnotami acidobázickej rovnováhy a neprítomnosti zrejmej patológie plodu sme postupovali v úvode konzervatívne. Pre vysoké hodnoty tlaku krvi (180-160/100-95 mm Hg) sme postupne doplnili a zmenili antihypertenzívnu liečbu. Pred ukončením tehotnosti pacientka dostávala kombináciu metyldopy, retardovaného verapamilu, prazosinu a od 28. týždňa retardovaný metoprolol. Na tejto kombinácii boli už hodnoty tlaku krvi uspokojivé. Namiesto EPO α sme podávali subkutánne EPO β, do liečby boli pridané preparáty kalcia a kalcitriol. Pokračovalo sa v terapii nadroparinom, Ketosterilom®, vitamínmi a inzulínovou pumpou (glykémie sa pohybovali v rozmedzí 5,4-8,9 mmol/l; glykovaný hemoglobín bol 6,2 %). Symptomaticky bol podaný ľudský albumín a sukralfát (pre pyrózu). Počas celej hospitalizácie sa opakovane uvažovalo o začatí hemodialyzačnej terapie, kde sme však ani v dostupnej literatúre nenašli jednoznačné indikačné kritériá (viac v diskusii).
V spolupráci s gynekológom bol realizovaný monitoring tehotnosti. V úvode ultrazvukové vyšetrenie týždenne, kde bol opakovane popisovaný incipientný polyhydramnion. Od 27. týždňa tehotnosti bola pacientka denne vyšetrená gynekológom. Trikrát bol realizovaný kardio-tokografický (CTG) záznam. Prvý bol vyhodnotený ako nereaktívny bez decelerácií, ďalší ako normálny s hraničnou variabilitou v časti záznamu. V 28. týždni pacientka podstúpila oxytocínový test, vtedy bol taktiež podaný dexametazon intramuskulárne pre urýchlenie zrelosti pľúc plodu. V 29. týždni bola pri CTG vyšetrení diagnostikovaná hypoxia plodu a tehotenstvo bolo ukončené sekciou. Plod bol ženského pohlavia s pôrodnou hmotnosťou 1580 g a dĺžkou 42 cm. Apgarovej skóre bolo 3/5/5 a dieťa bolo na sále úspešne resuscitované. Bol podaný surfaktant a dieťa vyžadovalo tri dni umelú pľúcnu ventiláciu. Pre anémiu boli dieťaťu podané transfúzie a EPO. Pri narodení malo dieťa sérový kreatinín 372 μmol/l, ureu 19,0 mmol/l, ktoré však v priebehu niekoľkých dní klesli na normu. Po pôrode došlo u matky v priebehu mesiaca k rozvoju terminálneho renálneho zlyhania a bola zaradená do dialyzačného programu.
Diskusia
Pohľad na tehotenstvo u žien s preexistujúcim renálnym ochorení sa za posledné dve desaťročia výrazne menil. Už v minulosti sa viacerí autori snažili nájsť vzťah medzi tehotenstvom a ochorením obličiek. Bola snaha o definovanie faktorov, ktoré by mohli predpovedať úspešnosť či mieru ovplyvnenia tehotnosti preexistujúcim ochorením obličiek. Pri analýzach väčších súborov tehotných pacientiek sa taktiež posudzovala miera zhoršenia renálnych funkcií počas tehotenstva [5,6,7]. Ukázalo sa, že sa musí robiť pomerne striktná hranica medzi pacientkami s primárnym renálnym ochorením a medzi tými, u ktorých je postihnutie obličiek len súčasťou systémového ochorenia. Taktiež je nutné rozlišovať pacientky s normálnou funkciou obličiek a bez prítomnosti hypertenzie v čase koncepcie a medzi tými, u ktorých je zhoršená funkcia obličiek a hypertenzia v čase koncepcie už prítomná [8]. Ako uvádza Hou [2] miera renálnej insuficiencie je spolu s hypertenziu najrizikovejším faktorom pre rozvoj komplikácií počas tehotnosti. Najviac sú ohrozené ženy s počiatočným kreatinínom viac ako 177 μmol/l. Vzťah medzi DNef a tehotenstvom u žien so strednou až ťažkou renálnou insuficienciou opísal vo svojej práci Purdy et al [9]. Uvádza, že v jeho súbore (14 tehotenstiev u 11 žien) až u 45 % žien došlo k permanentnému poklesu renálnych funkcií, u 79 % žien došlo k vzostupu proteinúrie a vznik hypertenzie či preeklampsie počas tehotnosti popisuje u 73 % žien. Obdobné výsledky opisuje vo svojej práci Biesenbach et al [10].
Ako teda manažovať tehotnú pacientku s renálnym ochorením? Najoptimálnejšou formou je plánované tehotenstvo. To nám umožní minimalizovať vplyv predvídateľných rizikových faktorov ako sú hypertenzia či proteinúria. Pacientky s primárnym renálnym ochorením a normálnou resp. skoro normálnou funkciou obličiek (sérový kreatinín < 110 μmol/l) nemajú žiadnu vážnu kontraindikáciu otehotnieť [8]. Pacientky so systémovým ochorením, ako je systémový lupus erythematosus alebo vaskulitída, by mali otehotnieť len v prípade, že ochorenie je minimálne rok v klinickej remisii [11]. Pacientky s DNef by mali mať optimálne kompenzovaný diabetes predtým než otehotnejú [12]. Veľkým otáznikom aj naďalej zostáva tehotenstvo u žien s renálnou insuficienciou najmä ak je hodnota sérového kreatinínu > 250-300 μmol/l. Ak tieto pacientky otehotnejú, podstupujú významne vyššie riziko nezrelosti a fetálnej rastovej retardácie plodu a samozrejme aj riziko akcelerovanej deteriorácie renálnych funkcií [8].
Ako už bolo vyššie uvedené, arteriálna hypertenzia je najzávažnejším rizikovým faktorom pre vznik komplikácií počas tehotenstva a je nutné ju agresívne liečiť. Doporučuje sa udržať hodnoty diastolického tlaku krvi v rozmedzí 80-90 mm Hg. Na výber je viacero možností, pričom len ACE inhibítory a blokátory receptoru pre angiotenzín II sú počas tehotenstva absolútne kontraindikované. Vyhnúť by sme sa mali aj použitiu diuretík najmä pre riziko zníženia intravaskulárneho volumu. Niekedy však môže byť kontrola krvného tlaku bez diuretík obtiažna, najmä u pacientiek s renálnou insuficienciou a po transplantácii obličky. Tu môže byť expanzia intravaskulárneho volumu, bez vzťahu k tehotenstvu, priamym patomechanizmom spôsobujúcim hypertenziu. Keď už nie je iná alternatíva, môžeme v tomto prípade použiť diuretiká s veľkou opatrnosťou. Pri akomkoľvek podozrení na preeklampsiu však musíme ich podávanie prerušiť. Liekom prvej voľby v liečbe hypertenzie by mala byť metyldopa. Pri jej nedostatočnom účinku môžme pridať labetalol alebo iný beta-blokátor, pri použití ktorého však musíme myslieť na možnosť neonatálnej bradykardie, hypoglykémie a respiračnej depresie. Blokátory kalciových kanálov ako nifedipín, nikardipín a verapamil sa používajú pri ťažkej hypertenzii. Podľa údajov v literatúre nie sú asociované so zvýšeným výskytom kongenitálnych anomálií, keď sa používajú počas prvého trimestra. V treťom trimestri sa používajú aj z indikácie tokolýzy. Blokátory kalciových kanálov môžu potencovať hypotenzívny efekt a neuromuskulárnu blokádu vyvolanú magnéziom. Na ich interakciu musíme myslieť, ak sú použité u žien s možnosťou rozvoja preeklampsie. Menej skúseností je s použitím prazosínu, hoci nie sú známe jeho nežiadúce účinky na plod. Hydralazín sa používa počas tehotenstva už dlhé roky, hoci v monoterapii je neefektívny. Pri použití minoxidilu bola popísaná v jednom prípade hypertrichóza a kongenitálne anomálie. Pre riziko retencie solí a tekutín je použiteľný len v kombinácii s diuretikom a sympatolytikom. Pri hypertenzných krízach sa najčastejšie používa intravenózny hydralazín v dávke 5-10 mg každých 20 až 30 minút. Druhým najpoužívanejším liekom v tejto indikácii je intravenózny labetalol. buď 20 mg ako bolus nasledovaný 20-30 mg každých 30 minút alebo v infúzii v dávke 1-2 mg/min. Pri jeho použití sú popisované ojedinelé prípady fetálnej bradykardie a hypotenzie, a preto by mal byť novorodenec monitorovaný [2]. V súvislosti s liečbou hypertenzie u tehotných žien treba zdôrazniť aj možnosť výskytu ťažkej hypertenznej krízy aj v priebehu 6 týždňov po pôrode.
Riziko vzniku preeklampsie je u žien s preexistujúcim renálnym ochorením vysoké. Keďže vzostup tlaku krvi, objavenie sa proteinúrie, či pokles funkcie obličiek počas tehotnosti u takýchto žien môže byť príznakom exacerbácie primárneho renálneho ochorenia, stanovenie diagnózy preeklampsie je veľmi zložité. Ak je čo i len malé podozrenie na vznik preeklampsie u ženy s preexistujúcim renálnym ochorením, je nutné ju hospitalizovať. Nález hyperreflexie pri fyzikálnom vyšetrení a arteriolárne spazmy na očnom pozadí svedčia skôr pre preeklampsiu. Pri rozhodovaní o ukončení tehotnosti nám môže pomôcť prítomnosť ťažko korigovatelnej hypertenzie či príznaky HELLP syndrómu (hemolýza, zvýšené hepatálne testy, trombocytopénia). V prevencii preeklampsie sa používajú nízke dávky aspirínu najmä u žien s vysokým rizikom, hoci jeho priaznivý vplyv nie je jednoznačne preukázaný [2].
Pokles hematokritu u tehotných žien s renálnou insuficienciou je významnejší ako u zdravých tehotných. Presný dôvod nie je známy, ale zdá sa, že je komplexnejší ako jednoduchý deficit železa. O použití erytropoetínu počas tehotnosti je v literatúre limitované množstvo informácií. Nie sú známe údaje o jeho teratogenicite [13]. Jeho podanie je indikované, ak je pokles hematokritu pod 25 % pri korigovanom deficite železa [2]. Intravenózne podávanie železa je vcelku rozšírené, hoci jeho bezpečnosť nie je jednoznačne preukázaná.
Suplementácia kalcia je dôležitou súčasťou terapie. 30 g kalcia je potrebných na kalcifikáciu skeletu plodu [2]. V literatúre sú popisované údaje o zlepšení tlaku krvi a prevencii preeklampsie pri podávaní kalcia [14]. Problematickým môže byť výskyt sekundárnej hyperparatyreózy a najmä jej diagnostika počas tehotnosti [15]. V podávaní aktívneho vitamínu D sa počas tehotnosti zvyčajne pokračuje hoci jeho efekt nie je dostatočne objasnený.
Otázka začatia dialyzačnej terapie počas tehotnosti je zložitá. V literatúre je mnoho prác popisujúcich tehotenstvo u žien, ktoré sú v čase koncepcie už v dialyzačnom programe [16,17,18]. Všetky sa zhodujú v tom, že zvýšená intenzita dialýz (20 a viac hodín týždenne) vykazuje priaznivejší efekt na tehotenstvo. Prvoradou snahou je minimalizovať množstvá ultrafiltrovanej tekutiny v snahe vyhnúť sa hypotenzii a z toho vyplývajúceho stresu pre plody. Podľa literárnych údajov sa odporúča udržanie preddialyzačných hladín urey pod 17 mmol/l resp. 8,3 mmol/l [8,17]. Častejšie dialýzy umožňujú voľnejší diétny režim s dostatočným príjmom bielkovín. Doporučený denný príjem bielkovín u dialyzovanej tehotnej ženy je 1,8 mg/kg telesnej hmotnosti/deň [17]. Netreba zabúdať na postupnú úpravu suchej váhy najmä počas druhého a tretieho trimestra o 0,5 kg/týždeň [19]. Pri dialýze by sa mali používať biokompatibilné membrány pre menšie riziko teratogenicity. Nutnosťou je úprava zloženia dialyzačného roztoku, najmä koncentrácie kália a bikarbonátu, podľa aktuálneho stavu. V roku 1988 Redrow et al popísali 5 prípadov úspešných tehotenstiev u žien s peritoneálnou dialýzou a zdalo sa, že tento spôsob je výhodnejší ako hemodialýza [20]. V súčasnosti je akceptovaný názor, že u žien, ktoré sú stabilizované, spôsob dialýzy meniť netreba. Ak sa dialyzačná terapia začína počas tehotnosti na výber spôsobu sa môžu použiť zvyčajné kritériá. Peritoneálna dialýza bola úspešne použitá u žien s renálnym zlyhaním na podklade DNef [2]. Holley et al [17] vo svojej práci popisujú lepšie prežívanie plodov u žien, ktoré otehotnejú pred začatím dialyzačnej terapie ako u žien, ktoré otehotnejú po začatí dialyzačnej terapie (74 % verzus 40 %). Tu však zrejme zohráva významnú úlohu miera reziduálnej renálnej funkcie. Otázkou stále zostáva, kedy začať dialyzačnú terapiu u tehotnej ženy s renálnym zlyhaním. Jungers et al vo svojej práci uvádza hranicu sérového kreatinínu > 350-400 μmol/l a/alebo ureu > 20 mmol/l [8]. Jednoznačné doporučenia na podklade prospektívnych randomizovaných štúdií však chýbajú.
Pre vysoké riziko intrauterinnej rastovej retardácie a narodenie mŕtveho plodu je nutný intenzívny pôrodnícky monitoring. Zahŕňa ultrasonografické a echokardiografické vyšetrenie plodu medzi 18. a 20. týždňom tehotnosti, ktoré by malo vylúčiť ťažké vývojové anomálie [12]. Pre nemožnosť jednoznačnej interpretácie vyšetrených hladín α-fetoproteínu u tehotných žien s renálnou insuficienciou je niekedy nutná realizácia amniocentézy. Dopplerovský monitoring umbilikálnej artérie a kardiotokografické vyšetrenia majú svoju nezastupiteľnú úlohu. V prípade rizika predčasného pôrodu nezrelého plodu je medzi 25. a 34. týždňom indikované podanie kortikoidov pre urýchlenie pľúcnej zrelosti [8]. Pri objavení sa predčasných kontrakcií je indikované podanie beta-agonistov. Ak sú kontraindikované, najmä pri hypertenzii, je možné podať nifedipin.
MUDr. Branislav Holman
www.jfmed.uniba.sk
e-mail: brano.holman@centrum.cz
Doručeno do redakce: 1. 12. 2005
Přijato po recenzi: 20. 2. 2006
Sources
1. Confortini P, Galanti G, Ancona G et al. Full term pregnancy and successful delivery in a patient on chronic haemodialysis. Proc European Dialysis and Transplant Association 1971; 18 : 74-78.
2. Hou S. Pregnancy in chronic renal insufficiency and end-stage renal disease. Am J Kidney Dis 1999; 33 : 235-252.
3. Jones DC, Hayslett JP. Outcome of pregnancy in women with moderate or severe renal insufficiency. N Engl J Med 1996; 335 : 226-232.
4. Levy DP, Giatras I, Jungers P. Pregnancy and end-stage renal disease - past experience and new insights. Nephrol Dial Transplant 1998; 13 : 3005-3007.
5. Katz AI, Davison JM, Hayslett JP et al. Pregnancy in women with kidney disease. Kidney International 1980; 18 : 192-206.
6. Cunningham FG, Cox SM, Harstad TW et at. Chronic renal disease and pregnancy outcome. Am J Obstet Gynecol 1990; 163 : 453-459.
7. Jungers P, Houillier P, Forget D et al. Specific controversies concerning the natural history of renal disease in pregnancy. Am J Kidney Dis 1991; 17 : 116-122.
8. Jungers P, Chauveau D. Pregnancy in renal disease. Kidney International 1997; 52 : 871-885.
9. Purdy LP, Hantsch CE, Molitch ME et al. Effect of pregnancy on renal function in women with moderate to severe diabetic renal insufficiency. Diabets Care 1996; 19 : 1067-1074.
10. Biesenbach G, Stoger H, Zazgornik J. Influence of pregnancy on progression of diabetic nephropathy and subsequent requirement of renal replacement therapy in female type I diabetic patients with impaired renal function. Nephrol Dial Transplant 1992; 7 : 105-109.
11. Petri M. Systemic lupus erythematosus and pregnancy. Rheum Dis Clin N Am 1994; 20 : 87-118.
12. Hayslett JP, Reece EA. Managing diabetic patient with nephropathy and other vascular complications. Baillieres Clin Obstet Gynaecol 1994; 8 : 405-424.
13. Hou SH, Orlowski J, Pahl M et al. Pregnancy in women with end-stage renal disease: Treatment of anemia and premature labour. Am J Kidney Dis 1993; 21 : 16-22.
14. Bucher HC, Guyatt GH, Cook RJ et al. Effect of calcium supplementation on pregnancy-induced hypertension and preeclampsia: A meta-analysis of randomized controlled trials. JAMA 1996; 275 : 1113-1117.
15. Holman B, Strmeňová S, Makovický P et al. Difficulties with differential diagnosis and therapy of hypercalcaemia in the third trimester of pregnancy. Slovenský lekár 2002; 12 : 21-22.
16. Prasad S, Parkhurst D, Morton MR et al. Increased delivery of haemodialysis assists successful pregnancy outcome in end-stage renal failure. Nephrology 2003; 8 : 311-314.
17. Holley JL, Reddy SS. Pregnancy in dialysis patients: A review of outcomes, complications and management. Seminars in dialysis 2003; 16 : 384-387.
18. Hou S. Pregnancy in dialysis patients: Where do we go from here? Seminars in dialysis 2003; 16 : 376-378.
19. Shemin D. Dialysis in pregnant women with chronic kidney disease. Seminars in dialysis 2003; 16 : 379-383.
20. Redrow M, Cherem L, Elliott J et al. Dialysis in the management of pregnant patients with renal insufficiency. Medicine 1988; 67 : 199-208.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2006 Issue 6-
All articles in this issue
- Srovnání plazmatických hladin B-natriuretického peptidu s echokardiografickými ukazateli funkce levé komory srdeční po léčbě doxorubicinem
- Obezita a progrese chronické renální insuficience: česká dlouhodobá prospektivní randomizovaná dvojitě slepá multicentrická studie
- Molekulovo-genetická diagnostika a skríning hereditárnej hemochromatózy
- Jaderné receptory PPARα
- Biologická terapie revmatických onemocnění
- Chronické ochorenie obličiek a gravidita: kazuistika
- Posttransplantační lymfoproliferace u nemocného s intenzivní imunosupresí: kazuistika
-
Doporučený postup pro diagnostiku a léčbu hepatorenálního syndromu
Doporučený postup vypracovaný skupinou pro portální hypertenzi při České hepatologické společnosti České lékařské společnosti J. E. Purkyně a schválený výborem České hepatologické společnosti České lékařské společnosti J. E.Purkyně - Setrvalá monomorfní komorová tachykardie u pacientů se strukturálním postižením srdce. Různé arytmogenní substráty, různé možnosti paliativní nebo kurativní léčby katetrovou ablací v éře trojrozměrného mapování
- Prevalence a příčiny refluxu v hlubokém žilním systému dolních končetin s insuficiencí povrchových žil
- Trimetazidin v léčbě stabilní anginy pectoris. TRIADA - (TRImetazidine in stable Angina twice DAily)
- Význam endokanabinoidního systému v modulaci kardiometabolických rizikových faktorů
-
Ubikvitiny, proteazomy, sumoylace a použití dnes a zítra v terapii nádorů i jiných chorob II.
Sumoylace a neddylace jako posttranslační modifikace proteinů podobné ubikvitinylaci a jejich význam
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Jaderné receptory PPARα
- Prevalence a příčiny refluxu v hlubokém žilním systému dolních končetin s insuficiencí povrchových žil
- Setrvalá monomorfní komorová tachykardie u pacientů se strukturálním postižením srdce. Různé arytmogenní substráty, různé možnosti paliativní nebo kurativní léčby katetrovou ablací v éře trojrozměrného mapování
- Molekulovo-genetická diagnostika a skríning hereditárnej hemochromatózy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

