-
Medical journals
- Career
Role výživy a intenzivní metabolické péče v podmínkách infekce covid-19 (SARS-CoV-2)
Authors: prof. MUDr. Zdeněk Zadák, CSc. 1,2; MUDr. Radomír Hyšpler, Ph.D. 2; RNDr. Mgr. Alena Tichá, Ph.D. 2
Authors‘ workplace: Centrum pro výzkum a vývoj, FN Hradec Králové 1; Ústav klinické biochemie a diagnostiky, FN Hradec Králové 2
Published in: Geriatrie a Gerontologie 2020, 9, č. 2: 66-72
Category:
Overview
Rezistence proti bakteriálním i virovým infekcím je významně závislá na nutričním a imunologickém stavu jedince. Vzhledem ke skutečnosti, že malnutrice a hladovění mají silný imunosupresivní efekt a incidence malnutrice, a tím i výskyt poruch imunity, stoupá s věkem, je evidentní, že při probíhající pandemii jsou koronavirovou infekcí nejvíce akutně ohroženy vyšší věkové skupiny. Nutriční podpora je vedle preventivních opatření a očkování silnou zbraní v boji proti rozšiřování i následkům onemocnění. Další důležitou stránkou je nutriční zajištění kriticky nemocných, zejména na umělé plicní ventilaci (UPV), kde nutriční podpora je nevyhnutelná. Další cestou využití umělé výživy je aplikace farmakonutrientů, jako jsou MCT a n-3 mastné kyseliny, které dávají naději na omezení pozdních následků prodělané koronavirové infekce, z nichž nejvážnější se může jevit následná plicní fibróza (1, 2). Článek upozorňuje na využití možností metabolické a nutriční stránky v léčbě covidu-19 a ve stručnosti podává a komentuje stručný přehled doporučení Evropské společnosti parenterální a enterální výživy (ESPEN) a Americké společnosti parenterální a enterální výživy (ASPEN).
Klíčová slova:
COVID 19 – SARS CoV 2 – koronavirus – parenterální výživa – enterální výživa – intenzivní péče – imunita – malnutrice
Úvod – vliv výživy na vznik a průběh infekce Covid-19
a) Poruchy výživy se zvětšují, pokud jde o frekvenci i závažnost, s rostoucím věkem. Latentní a manifestní malnutrice je pravidelně spojená s poruchami imunity. Obecná klinická zkušenost prokazuje, že energeticko-proteinová malnutrice (hladovění) je nejsilnější přirozené imunosupresivum.
b) Malnutrice se ve stáří vyskytuje pravidelně a podle validních studií její incidence s věkem stoupá, bez ohledu na socio-ekonomický status jedince. Studie prováděné v několika švýcarských kantonech prokázaly téměř stoprocentní výskyt lehké i těžší malnutrice ve věku nad 80 let, jde velmi často o sarkopenickou obezitu s masivním úbytkem tělesného proteinu (zejména svalstva) a zachování tukových zásob, takže významná protein-kalorická malnutrice není na první pohled velmi často zjevná (3, 4).
c) Závislost malnutrice ve stáří a imunosuprese, jako běžný projev malnutrice, souvisí tedy pravidelně se zvýšeným výskytem infekcí všech typů u seniorů. Není tedy překvapením, že se stoupajícím věkem se zvyšuje frekvence výskytu i letalita infekcí typu covid-19. Podporují to též nová data ve Španělsku, která ukazují, že počet úmrtí na covid-19 u osob věku 70–79 let je 8 %, ve věku nad 80 let 14 % a výskyt středně těžké a středně těžké malnutrice je v těchto věkových skupinách 13–14 %. Velmi podobná data v těchto věkových skupinách vidíme také v Itálii, kde výskyt malnutrice podobného rozsahu je zjištěn u 15‒16 %. Vzhledem k tomu, že již lehká latentní malnutrice je spojená s potlačením humorální a celulární imunity, není tento nález překvapivý (3, 4, 5).
Imunosuprese
Koincidence imunosuprese a malnutrice souvisí s vysokou vnímavostí starších věkových skupin k infekci. To vedlo v minulých týdnech k urgentnímu vypracování závazných doporučení k provádění nutriční podpory u ohrožených skupin hospitalizovaných nemocných, zejména nutriční podpory pacientů na jednotkách intenzivní péče (JIP).
Obecná doporučení ESPEN (Evropská společnost parenterální a enterální výživy) (6) a doporučení ASPEN (Americká společnost parenterální a enterální výživy) se liší jen málo a obě doporučení můžeme zkráceně shrnout do následujících nejdůležitějších bodů:
Doporučení 1
Vzhledem k tomu, že závislost věku a malnutrice a s tím spojená letalita infekcemi SARS a nynější onemocnění Covid-19 jsou prokazatelně těsné, patří mezi první opatření vyhledávání polymorbidních individuí s projevy latentní i zjevné malnutrice formou jednoduchého screeningu, případně využití doporučených setů vyšetření pro diagnózu malnutrice. Mezi nejjednodušší patří využití kritérií MUST doporučené BAPEN (Britská společnost parenterální a enterální výživy), případně vybraných laboratorních parametrů, které jsou indikátory proteino-kalorické malnutrice (3). Klinická a etiologická kritéria malnutrice udává tabulka č. 1.
Table 1. Projevy a příčiny malnutrice 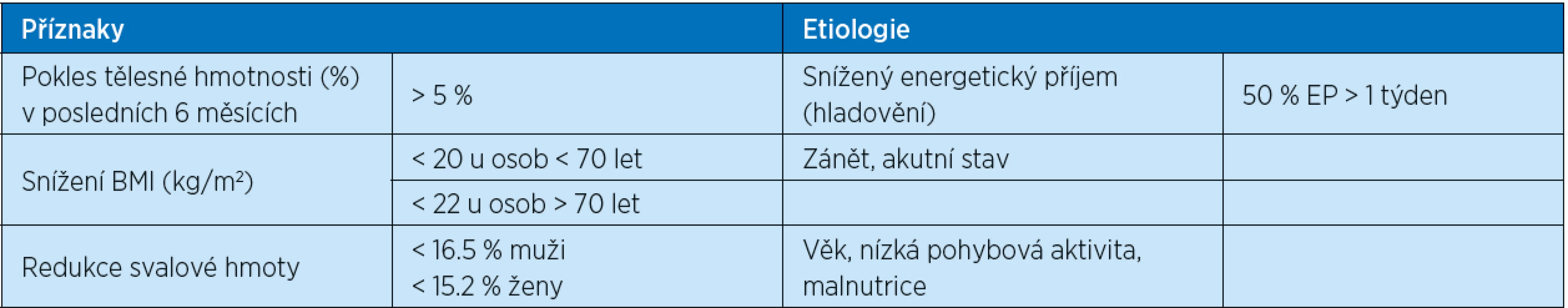
EP = energetická potřeba viz citace Zadák, Z. Výživa v intenzivní péči. 2. rozšíř. aktual. vyd. Praha: Grada Publishing, 2008. Doporučení 2
Jedinci s prokázanou malnutricí musí být co nejdříve lékařským týmem identifikováni a je nezbytné co nejdříve zahájit nutriční podporu. Ta se prioritně vztahuje na vyšší věkové skupiny pacientů, avšak minulé zkušenosti s virovými infekcemi podobného typu jako covid-19 ukazují vysokou letalitu v oblastech, kde je vysoká incidence malnutrice u dětí (vysoká letalita pozorovaná v Guatemale během chřipkové pandemie 2009) (7) a očekávaná vysoká letalita koronavirové infekce v Africe. Připravená doporučení k provádění nutriční podpory se musí urgentně zabývat pacienty s vyšší prevalencí komorbidit, věkem podmíněné sarkopenie, sarkopenické obezity a pacienty s projevy imunosuprese a opakovanými oportunními infekcemi.
Stanovení a složení přívodu energetických substrátů
Energetickou potřebu měříme optimálně pomocí indirektní kalorimetrie. Na jednotce intenzivní péče, kde není k dispozici indirektní kalorimetr, je možné s dobrým výsledkem sledovat energetickou potřebu u pacientů na umělé plicní ventilaci využitím složení a výměny plynů na ventilátoru (VCO2).
U pacientů bez přístrojové podpory zakládáme zjištění energetické potřeby pacienta pomocí vztahů založených na tělesné hmotnosti s využitím osvědčených závislostí (Benedictova - Harrisova rovnice a další) (8).
Doporučení energetické potřeby podle ESPEN využívající alternativu predikce podle formule založené na hmotnosti pacienta jsou následující:
1) 27 kcal/kg tělesné hmotnosti/den; celková energetická potřeba pro polymorbidního nemocného ve věku do 65 let.
2) 30 kcal/kg tělesné hmotnosti/den; celková energetická potřeba pro těžce malnutričního polymorbidního pacienta.
3) 30 kcal/kg tělesné hmotnosti/den; pro pacienty starší 65 let. Tato hodnota musí být upravená individuálně se vztahem k nutričnímu stavu, schopnosti fyzické aktivity, tíží onemocnění a tolerance základních energetických substrátů. U této skupiny pacientů je nutné pečlivě zvážit riziko „refeeding syndromu“.
Potřeba proteinů
Kvantitativně a individuálně je možné stanovit potřebu kvalitního biologického proteinu pomocí odpadu dusíku urey do moči nebo podle tělesné hmotnosti. Potřebu můžeme formulovat následovně:
- 1 g proteinů/kg tělesné hmotnosti/den u starších jedinců (> 65 let); množství musí být upraveno individuálně ve vztahu k nutričnímu stavu, fyzické aktivitě, stavu onemocnění a toleranci, zejména funkci ledvin,
- více než 1 g proteinů/kg tělesné hmotnosti/den; u polymorbidních pacientů s cílem zabránit proteinové malnutrici a redukovat riziko komplikací a rozvoj těžké sarkopenie.
Poměr energetických substrátů – tuku a sacharidů
Poměr tuku a sacharidů se doporučuje 30 : 70 (u pacientů bez respirační insuficience) a 50 : 50 u ventilovaných pacientů s cílem omezit produkci CO2.
Doporučení 3
Přívod vitaminů, stopových prvků a esenciálních nutrientů
Většina pacientů vyšších věkových skupin trpí deficitem jednoho nebo více mikroelementů (vitaminů, esenciálních aminokyselin, omega-3 mastných kyselin, stopových prvků). Prokazatelně mezi nejvýznamnější patří ve stáří deficit kyseliny askorbové a vitaminu D (deficit přívodu vitaminu D, tuků a nedostatek slunečního osvitu u seniorů). Vzhledem k velmi jednotvárnému typu výživy ve stáří často chybí dostatečný přívod mastných kyselin omega-3 a ze stopových prvků je velmi frekventní nedostatek zinku a selenu. Tyto stopové prvky jsou důležité v antioxidačním zevním systému, hrají velkou roli v procesu proteosyntézy, hojení a také při udržení imunitních reakcí. Pokud jde o selen, jeho nedostatek vede k rychlému rozvoji sarkopenie ve stáří.
Ve vztahu ke covid-19 má zvláštní úlohu skupina mastných kyselin řady n-3. Mastné kyseliny základní řady, kyselina dokosahexaenová a kyselina eikosapentaenová (DHA, EPA) jsou významnými prekurzory mediátorů, které mají rozhodující roli ve vzniku plicního poškození při infekci covid-19. Jde o důležitý adaptační mechanismus, při kterém proinflamatorní mastné kyseliny řady n-6, jejichž hlavním reprezentantem je kyselina arachidonová a její produkty tromboxany a leukotrieny, stimulují cytokinovou bouři v průběhu závažné inflamatorní a trombogenní reakce, a naopak zmíněné produkty řady n-3 produkují resolviny a protektiny, které jsou nezbytnou podmínkou pro zastavení „přestřelené“ inflamatorní reakce a pokračujících destruktivních změn v plicní tkáni. Při nedostatku mastných kyselin řady n-3 destruktivní zánětlivý proces v plicním parenchymu postupuje dále a přechází v respirační distres, případně, pokud pacient kritickou situaci přežije, je významně ohrožen následnou produkcí fibrózní tkáně, dochází k pomalému zničení funkčního plicního parenchymu. Suplementace mastných kyselin řady n-3 je tedy zásadním faktorem v ochraně plicní tkáně při zánětlivých procesech obecně. Přestože tento fenomén je založen převážně na experimentálních podkladech, existují sice malé, ale spolehlivě provedené klinické kontrolované studie, které tuto teorii jasně podporují. Podávání mastných kyselin řady n-3 ve formě orgánově specifických enterálních výživ, případně formou nitrožilních tukových emulzí u závažných pacientů, má opodstatnění při předcházení a léčbě plicního distresu i následné plicní fibrózy.
Ostatní výše zmíněné esenciální složky, vitaminy a stopové prvky se prokazatelně podle dosavadních zkušeností s infekcemi skupiny koronaviru léčebně neuplatňují, jejich deficit však je nežádoucí a doporučené dávky se pohybují v oblasti doporučených denních dávek (RDA).
Doporučení 4
Během karantény, v lehčích případech, nemá pacient přetrvávat po celý den v naprostém klidu. Podle stavu se doporučuje mírné cvičení, které u nemocného nezrychluje tepovou frekvenci. U zdravých osob v karanténě se doporučuje minimálně 30 minut cvičení denně, každý druhý den zvýšit na 1 hod. cvičení s možným rozdělením do dvou, případně do tří period.
Doporučení 5
Orální nutriční suplementace (ONS) mají být použity všude, kde je to možné, aby bylo dosaženo požadované energetické potřeby zejména tam, kde normální přívod dietou je nedostatečný. Přívod nutričními perorálními suplementy má představovat přinejmenším 400 kcal/den, včetně 30 g nebo více bílkovin denně, a má se s tímto typem nutriční podpory pokračovat alespoň 1 měsíc. Při delším trvání onemocnění je nutné během celého období kontrolovat změnu nutričních ukazatelů. Perorální nutriční podpora má být využita nekompromisně u polymorbidních pacientů, kteří již na začátku onemocnění vykazovali projevy malnutrice. Podávání orálních nutričních suplement je výhodné zejména po propuštění pacienta z hospitalizace. V podmínkách domácí nutriční podpory je nezbytné sledování metabolického a nutričního stavu, aby při intenzivní realimentaci u výrazně malnutričních jedinců nedošlo k rozvoji realimentačního syndromu.
Doporučení 6
U polymorbidních pacientů s projevy malnutrice, zejména u osob vyššího věku s vážnou prognózou, je nutné, pokud není perorálními suplementy dosažená požadovaná potřeba energie a bílkovin, přejít na vyšší stupeň nutriční podpory. V prvé řadě je nutné zahájit enterální výživu sondou, případně přejít na kompletní parenterální výživu. Dosažení optimální nutriční podpory je nutné zejména u pacientů imunokompromitovaných s projevy malnutrice, u kterých je vitálně důležitá.
Z minulých zkušeností s infekcí SARS-CoV-2 vyplývá, že postup nutriční podpory musí být energický a může z velké míry rozhodnout o akutním i pozdním osudu nemocného. Přehled stupňů nutriční podpory v období před přeložením na intenzivní lůžka a před a po období použití umělé plicní ventilace vyjadřuje tabulka č. 2.
Table 2. Doporučená nutriční podpora ve vztahu ke stavu pacienta 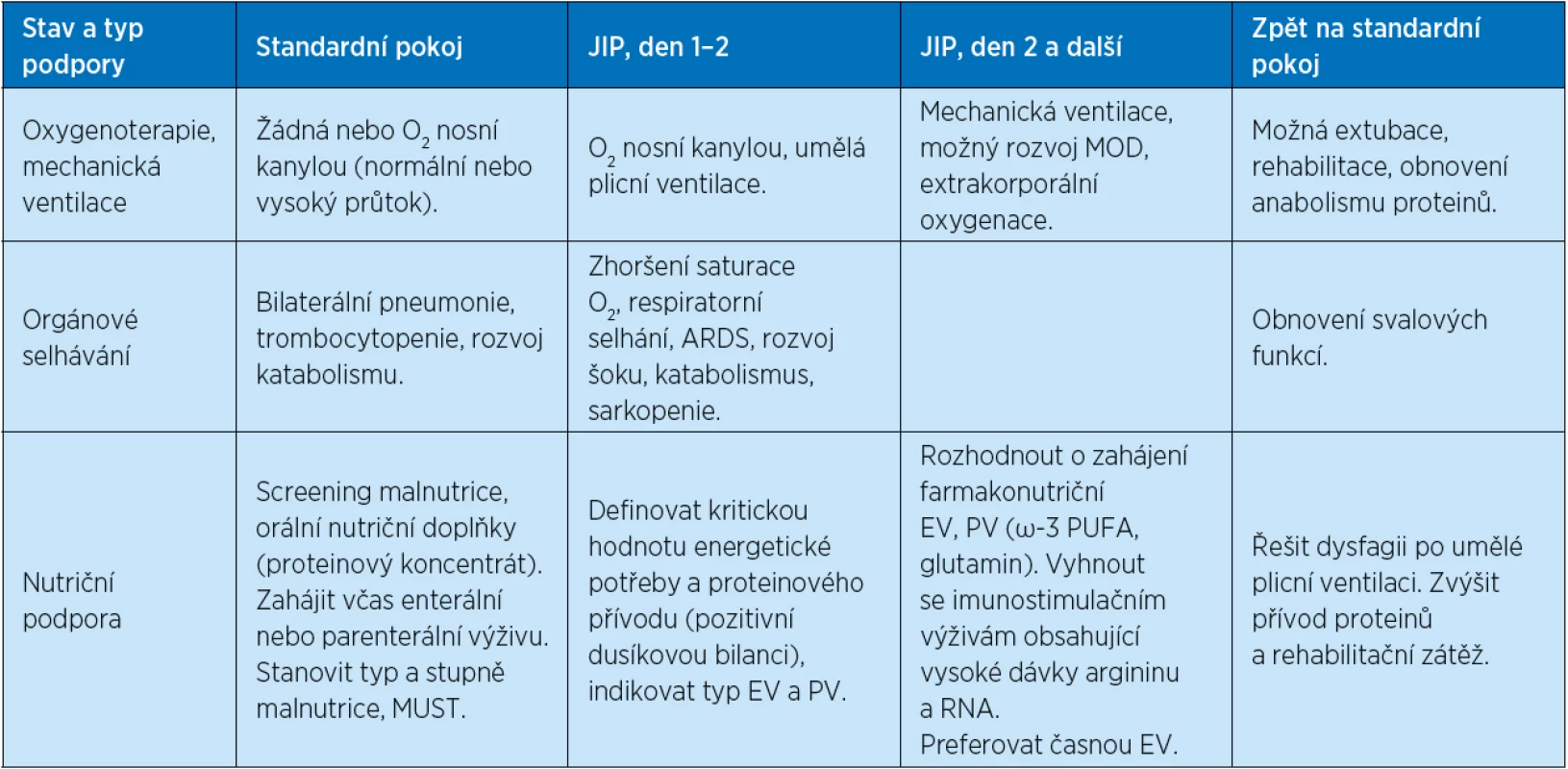
MUST=Malnutrition universal risk screening (skór ovací systém malnutrice) Doporučení 7
Nutriční podpora období před zahájením UPV
U pacientů s prokázanou infekcí covid-19, jejichž energetické a proteinové potřeby nepokryjí perorální a nutriční suplementy, se jako první využívá plná enterální výživa. Jestliže jsou přítomna omezení, pokud jde o přívod enterální cestou, zahajujeme neodkladně parenterální výživu. V evropských podmínkách pouze 25‒45 % pacientů přijatých na jednotku intenzivní péče pro diagnózu covid-19 je přijato pro monitorování, nebo pro zajištění nestabilního pacienta po extubaci. U těchto pacientů je často doporučená periferní parenterální výživa až do stabilizace stavu a dobré oxygenaci, maximálně při oxygenaci nazální sondou.
Nutriční podpora v období použití umělé plicní ventilace
Jestliže nestačí oxygenoterapie s vyšším průtokem nazální sondou ani neinvazivní ventilace, nemá se čekat déle než 2 hodiny a je nutné nemocného intubovat a zahájit umělou plicní ventilaci (UPV). Současně s podporou UPV je třeba zahájit úplnou enterální, případně parenterální výživu. Tento typ nutriční podpory je definován v závazných doporučeních ESPEN pro výživu na jednotce intenzivní péče u pacienta na UPV (9).
Doporučení 8
U pacientů s infekcí covid-19, kteří jsou intubováni a ventilováni na jednotce intenzivní péče, jako první možnost doporučujeme nutriční podporu enterální sondou. Podání výživy gastrickou sondou není sice kontraindikováno, ale je spojeno s rizikem aspirace, zejména u pacientů, kteří jsou ventilováni v poloze na břiše. Postpylorická enterální výživa je z tohoto hlediska prakticky bezpečná.
Potřeba energie: energetická potřeba je optimálně zjištěna indirektní kalorimetrií, případně s využitím dat získaných pomocí VO2 z plicního arteriálního katétru a VCO2 (produkce CO2) z hodnot ventilátoru.
Podání energie: u kritických pacientů na UPV zahajujeme hypokalorickou výživou (nepřekračující 70 % energetické potřeby) a dle vývoje onemocnění se energetický přívod zvyšuje na 80‒100 % stanovené energetické potřeby po 3. dnu pobytu na jednotce intenzivní péče. V hypokalorickém režimu se pokračuje podle stavu pacienta, se zvláštním ohledem na přetrvávající problémy, jako jsou poruchy cirkulace a oxygenace pacienta. Nadměrný přívod energie u těchto pacientů znamená vždy riziko a je třeba se mu vyhnout. Optimální je podávání dávky energie, která těsně sleduje změřenou hodnotu energetické potřeby (6).
Potřeba proteinů: během kritického stavu se doporučuje dávka 1,3 g proteinů/kg tělesné hmotnosti a den. Dosažení této dávky se ukazuje účinné a zlepšuje přežití zejména u křehkých pacientů vyššího věku. U pacientů s projevy obezity se určuje denní dávka proteinů podle ekvivalentu, který je jen založen na kalkulaci ideální tělesné hmotnosti.
Doporučení 9
U pacientů na JIP, kteří netolerují plnou dávku enterální výživy během 1. týdne pobytu na JIP, je nutné zahájit parenterální výživu, kterou navrhujeme individuálně (8).
Limitace a kontraindikace enterální výživy u pacientů v kritickém stavu:
- v případě nekontrolovaného šokového stavu a při vážných poruchách hemodynamiky a tkáňové perfuze,
- v případě nekontrolované a život ohrožující hypoxemie, hyperkapnie a acidózy.
Podmínky, které v časné fázi stabilizace nemocného dovolují enterální výživu v malé dávce:
- Včasné zvládnutí oběhového šoku pomocí tekutinové resuscitace, s vazopresorickou terapií. Je však třeba sledovat viscerální perfuzi a být obezřetný vzhledem k možnosti střevní ischemie (zhroucení střevní bariéry). K udržení střevní bariéry je malá, stimulující dávka enterální výživy vhodná.
- U pacientů se stabilní hypoxemií a kompenzovanou nebo permisivní hyperkapnií a acidózou.
Obecné doporučení:
U stabilizovaných pacientů, i v případě ventilace na břiše, má být zajištěn energetický přívod do 30 % změřené (nebo vypočtené) energetické potřeby. Přívod energie je dále zvyšován postupně. Zahajujeme dávkou 20 kcal/kg tělesné hmotnosti/den a přívod energie je po 2 dnech zvyšován na 70 % a po 4 dnech na 80‒100 % vypočtené energetické potřeby. Celkový příjem proteinů je obecně doporučován 1,3 g/kg tělesné hmotnosti/den. Této hodnoty má být dosaženo postupně za 3‒5 dnů při uspokojivých hemodynamických poměrech.
Pokud jde o orgánově specifické výživy obsahující n-3 mastné kyseliny, jsou obecně doporučovány, i když dosavadní podpůrná data jsou zatím založena na relativně malých souborech. Nedoporučují se výrazně imunostimulační výživy s vyšším obsahem argininu (riziko proinflamatorní „cytokinové bouře“).
Doporučení 10
U pacientů, kde byla ukončena UPV, bývá vyšší incidence dysfagie různého stupně, tito nemocní vyžadují zvýšenou pozornost, pokud jde o riziko zhoršení nutričního stavu v období rekonvalescence a po propuštění z hospitalizace.
Vztahy metabolismu a klinické výživy u infekce Covid-19 a závěry
- Vztah mezi malnutricí a imunosupresí je zřejmý.
- Potlačení imunitních funkcí se zvětšuje se stupněm závažnosti malnutrice.
- Incidence malnutrice v evropském i globálním měřítku stoupá souběžně se stoupajícím věkem populace.
- Potlačení imunitních funkcí se zhoršuje se stoupajícím stářím jedinců (involucí) a významně také vlivem vysoké incidence malnutrice.
- Potlačení imunitních funkcí s postupujícím věkem vede ke zvýšené vnímavosti k infekcím (virové infekce – covid-19, bakteriální infekce, mykózy) a výsledkem je zvýšení letality na tyto infekce ve stáří.
Závěry vyplývající z těchto skutečností
- Nutriční podpora a léčba malnutrice je důležitá pro zvýšení celulární i humorální imunity a je významným faktorem pro zvýšené rezistence před vznikem infekčních chorob. Získaná data poslední doby ukazují, že tento mechanismus platí i pro širší skupinu koronavirových infekcí.
- Nutriční podpora a umělá výživa je nezbytnou složkou léčby závažných průběhů kritických stavů u onemocnění covid-19 (4), zejména u ventilovaných pacientů (9).
- Plicní záněty jsou důsledkem „cytokinové bouře“, zejména se vzestupem IL-1 a dalších proinflamatorních mediátorů (1). Tento proces může být příznivě ovlivněn antiinflamatorními mediátory (maresiny, protektiny, resolviny), které jsou metabolickými produkty n-3 mastných kyselin, jako jsou kyselina eikosapentaenová a dokosahexaaenová.Využití umělé výživy enterální a parenterální obsahující oleje n-3 a MCT je odůvodněné (obrázek č. 1).
- Vzhledem ke skutečnosti, že pozdní vývoj plicní fibrózy i pro lehce probíhající koronavirové infekci je možný a pravděpodobný, je cílené promoření populace spojeno s určitým stupněm rizika. Jinými slovy, čím více jedinců se nakazí, tím může být v dalších letech vyšší výskyt fatálních plicních fibróz i u mladších věkových ročníků (2). Vzhledem k nedostatku dat je obtížné, až nemožné, v současné době zvážit výhodu nebo riziko tohoto scénáře. Opatrnost v tomto směru je však na místě.
- Imunostimulační enterální i parenterální výživy v akutní fázi onemocnění jsou nevhodné (stimulace tvorby NO, proinflamatorních cytokinů a mediátorů – produktů kyseliny arachidonové typu tromboxanu a leukotrienů). Podání parenterálních i enterálních přípravků s obsahem n-3 PUFA a MCT je žádoucí.
- Při rozvoji akutního průběhu s respiračním selháním je neopominutelné využití umělé výživy indikované k léčbě respirační insuficience (Pulmocare).
- V ochraně před covidem-19 využít umělou výživu maximálně a včas, případně i imunostimulační typy enterální výživy, zejména u seniorů. Ochrana vyšších věkových skupin před malnutricí a tím i před imunodeficitem je významně závislé na včasném provádění systematické nutriční podpory u ohrožených malnutričních skupin.
Image 1. Akutní (ARDS) a chronické (fibróza) poškození plic koronavirovou infekcí a možnost metabolické ochrany 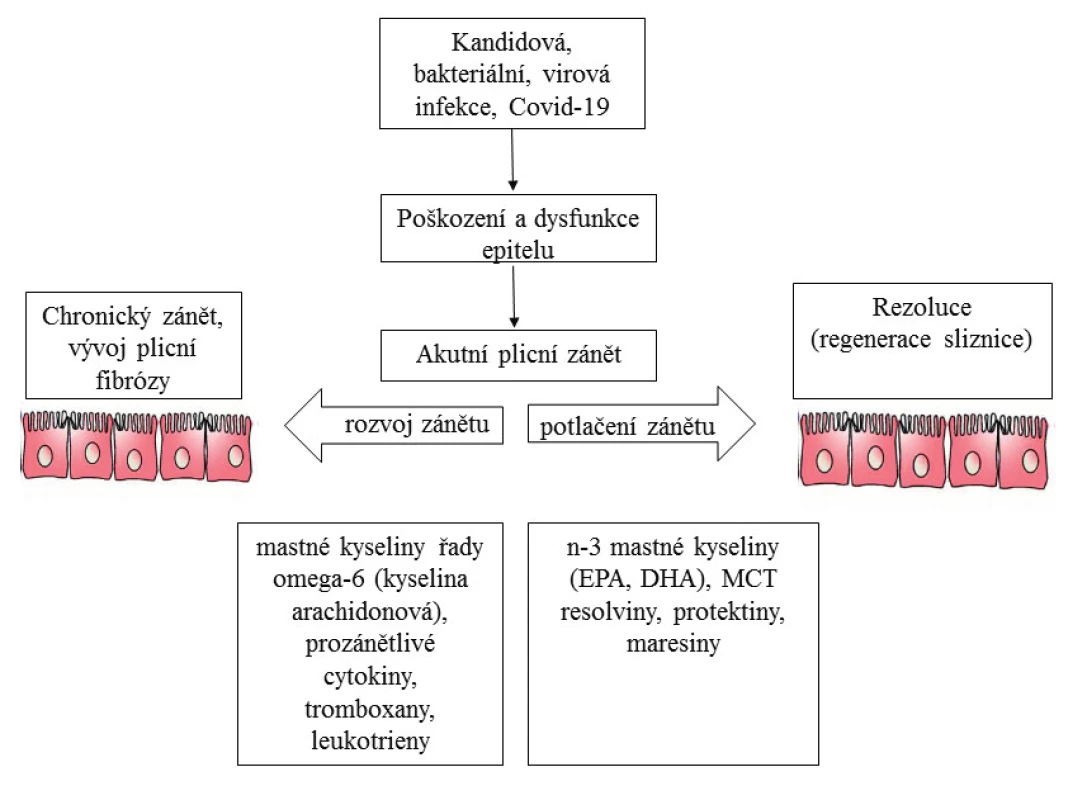
Table 3. Symptomy covid-19, chřipky a virózy při nachlazení (rhinoviry, „common cold“), diferenciální diagnóza 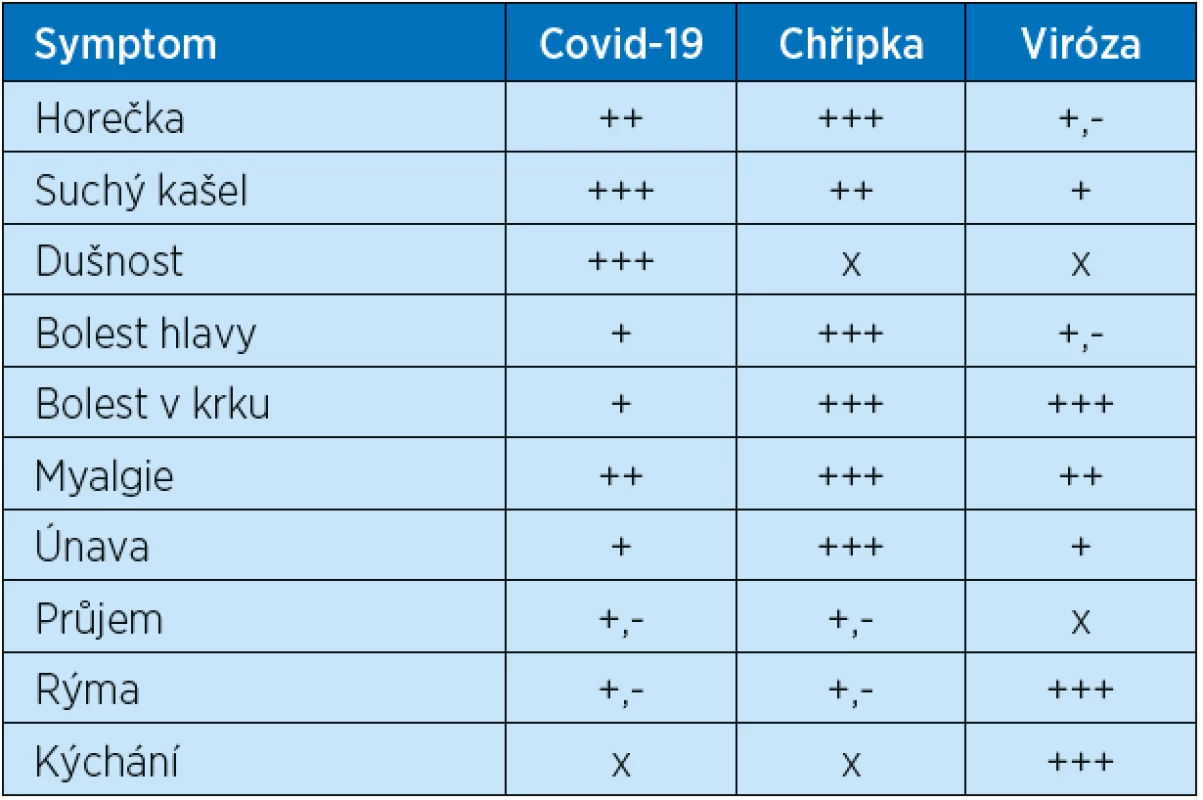
+++ velmi často, vždy; ++ často; + někdy; +,- vzácně; x není Podpořeno MZ ČR – RVO (FNHK, 00179906).
prof. MUDr. Zdeněk Zadák, CSc.1, 2
MUDr. Radomír Hyšpler, Ph.D.2
RNDr. Mgr. Alena Tichá, Ph.D.2
1Centrum pro výzkum a vývoj, FN Hradec Králové
2Ústav klinické biochemie a diagnostiky, FN Hradec Králové
Sources
1. Conti P, Gallenga CE, Tete G, Caraffa A, Ronconi G, Younes A, Toniato E, Ross R, Kritas SK. How to reduce the likelihood of coronavirus-19 (CoV-19 or SARS-CoV-2) infection and lung inflammation mediated by IL-1. J Biol Regul Homeost Agents, 2020, 34(2), doi: 10.23812/Editorial-Conti-2.
2. Wang J, Wang BJ, Yang JC, Wang MY, Chen C, Luo GX, He WF. Advances in the Research of mechanism of pulmonary fibrosis induced by Corona Virus Disease 2019 and the corresponding therapeutic measures. Zhonghua Shao Shang Za Zhi, 2020, 36, doi: 10.3760/cma.j.cn501120-20200307-00132.
3. Culebras JM. Malnutrition in the Twenty-First Century: An Epidemic Affecting Surgical Outcome. Surgical Infections, 2013, 14(3), doi: 10.1089/sur.2013.9993, 237-243.
4. Imoberdorf R, Meier R, Krebs P, Hangartner PJ, Hess B, Stäubli M, Wegmann D, Rühlin M, Ballmer PE. Prevalence of undernutrition on admission to Swiss hospitals. Clinical Nutrition, 2010, 29, 38-41.
5. Donini LM, Scardella P, Piombo L, Neri B, Asprino R, Proietti AR, Carcaterra S, Cava E, Cataldi S, Cucinotta D, Di Bella G, Barbagallo M, Morrone, A. Malnutrition in elderly: social and economic determinants. The Journal of Nutrition, Health & Aging, 2013, 17(1), 9-15.
6. Barazzoni R, et al. ESPEN expert statements and practical guidance for nutritional management of individuals with SARS-CoV-2 infection. Clinical Nutrition, 2020, https://doi.org/10.1016/j.clnu.2020.03.022.
7. Reyes L, Arvelo W, Estevez A, Gray J, Moir JC, Gordillo B, et al. Population-based surveillance for 2009 pandemic influenza A (H1N1) virus in Guatemala, 2009. Influenza Other Respir Viruses, 2010, 4, 129-140.
8. Zadák Z. Výživa v intenzivní péči. 2. rozšíř. aktual. vyd. Praha: Grada Publishing, 2008.
9. Papadimitriou-Olivgeris M, Gkikopoulos N, Wüst M, Ballif A, Simonin V, Maulini M, et al. Predictors of mortality of influenza virus infections in a Swiss Hospital during four influenza seasons: role of quick sequential organ failure assessment. Eur J Intern Med, 2019, 19, 30460-30461.
Podpořeno MZ ČR – RVO (FNHK, 00179906).
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics Hygiene and epidemiology Medical virology Clinical microbiology
Article was published inGeriatrics and Gerontology

2020 Issue 2-
All articles in this issue
- Vážené kolegyně, vážení kolegové,
- Infekce covid-19 u seniorů – pohled imunologa
- Role výživy a intenzivní metabolické péče v podmínkách infekce covid-19 (SARS-CoV-2)
- Covid-19 a křehký pacient v následné a dlouhodobé ústavní péči
- Vliv vybraných faktorů na hodnocení důstojnosti seniorů
- Kde jsou stále lvi aneb prevence komplikací aterosklerózy statiny u asymptomatických starších osob
- Rizika terapie dabigatranem u seniorů s renální insuficiencí – klinické zkušenosti
- Senioři a elevace lipoprotein-asociované fosfolipázy A2
- Kontinuální monitorace glykemie u starších pacientů léčených inzulinem
- Doporučení Alzheimer Europe k péči o osoby s demencí v době pandemie covid-19
- Evropská geriatrická medicína v době covidu-19
- Spolupráce mladých geriatrů s Mladými praktiky: Ohlédnutí za společným workshopem a příprava dalšího ročníku
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Covid-19 a křehký pacient v následné a dlouhodobé ústavní péči
- Infekce covid-19 u seniorů – pohled imunologa
- Rizika terapie dabigatranem u seniorů s renální insuficiencí – klinické zkušenosti
- Vliv vybraných faktorů na hodnocení důstojnosti seniorů
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

