-
Medical journals
- Career
Subkutánní traumatická ruptura šlachy m. tibialis anterior
: P. Špiroch 1; I. Čižmář 1; J. Freiwald 1; J. Hrbek 2; M. Dušková 3
: Lékařská Fakulta Univerzity Palackého a Fakultní nemocnice Olomouc ; Traumatologické oddělení Primář: doc. MUDr. Igor Čižmář, Ph. D. 1; Radiologická klinika Přednosta: prof. MUDr. Miroslav Heřman, Ph. D. 2; Ústav patologie Přednosta: doc. MUDr. Martin Tichý, CSc. 3
: Prakt. Lék. 2010; 90(4): 248-251
: Case Report
Zavřená subkutánní ruptura šlachy svalu tibialis anterior je považována za raritní poranění. Inveterovaná subkutánní ruptura v naší kazuistice byla léčena volným šlachovým štěpem ze šlach musculus (m.) plantaris a m. palmaris longus s odstupem od poranění dva měsíce. Tři měsíce po operaci došlo k obnově hybnosti hlezna – dorzální flexe 15°, plantární flexe 30°, supinace 30°, pronace 15°, s aktivní funkcí svalu tibialis anterior (TA). Vyvážení dynamických stabilizátorů klenby nohy způsobilo vymizení bolestí po zátěži. Ruptura TA je natolik vzácné poranění, že není jednotný doporučený postup při jejím ošetření, nebyla publikována žádná prospektivní souborná studie na toto téma a všechny publikace dosud prezentované popisují rozdílný postup při ošetření tohoto poranění. Výsledky dle těchto prací jsou srovnatelné.
Klíčová slova:
šlacha tibialis anterior, volný šlachový štěp.Úvod
Traumatická ruptura šlachy m. tibialis anterior (TA) představuje raritní poranění. Poprvé byla ruptura šlachy TA popsána v roce 1905 Brüningem (3). Od té doby bylo prezentováno jen několik málo kazuistik (9, 10, 11, 16, 24) a souborných článků (20, 21, 23, 25), přičemž maximální soubor byl 16 pacientů (20). Mechanismus vzniku tohoto poranění je přímé nebo nepřímé násilí, kdy noha přechází do plantární flexe.
Musculus tibialis anterior spolu s m. extensor hallucis longus (EHL) a m. extensor digitorum longus (EDL) tvoří přední skupinu svalů bérce. Na bérci jsou uloženy vpředu, laterálně od přední hrany tibie.
Musculus tibialis anterior leží nejmediálněji. Proximální úpon svalu je na proximální tibii a přilehlé části membrana interossea. V polovině bérce přechází v silnou dlouhou šlachu, která probíhá pod retinakulum extenzorum před vnitřním kotníkem na vnitřní stranu nohy, kde přechází na plantu a upíná se na plantární stranu os cuneiforme mediale a bazi I. metatarzu. Inervován je n. peroneus profundus, segment L4-S1. Jeho funkcí je dorzální flexe a supinace nohy. Na dorzální flexi se podílí také EHL a EDL, přičemž TA je považován za nejsilnější extenční sval.
V průměru připadá na TA 55 % svalové síly, na EDL 30 % a EHL 15 % (15). TA spolu s musculus peroneus longus, který jde z laterální strany nohy přes plantu a upíná se do stejných míst jako TA, vytváří šlašitý třmen, který podchycuje klenbu a zvedá mediální stranu nohy. TA udržuje podélnou a peroneus longus příčnou nožní klenbu (5).
K diagnostice postačí klinické vyšetření, při kterém není viditelná a hmatná kontura TA, s oslabením dorzální flexe, někdy až pseudoperoneální chůzí. Ze zobrazovacích metod může pomoci sonografie a detailněji pak MRI (4, 19).
Toto poranění bývá často pozdě diagnostikováno a léčeno (2, 12, 23).
Léčba je převážně chirurgická, ale byly popsány i dobré funkční výsledky u neléčených, nebo konzervativně léčených pacientů (17, 20, 24).
Vlastní pozorování
Muž ve věku 62 let při fotbale zakopl o trs trávy, kdy chodidlo bylo v extremní plantiflexi. Pocítil bolestivost na přední straně pravého hlezenního kloubu. Před úrazem pacient neměl jakékoliv problémy ve smyslu bolestí či zánětu šlach v této lokalitě. Subjektivně po úrazu pociťoval oslabení síly dorzální flexe a bolesti. Po týdnu vyhledal ošetření mimo naše pracoviště, kde stav byl uzavřen jako distorze hlezna a doporučena bandáž s postupnou zátěží.
Po 35 dnech od úrazu pro nezlepšující se klinický stav byl pacient odeslán na naše pracoviště. Pacient udával funkčně významné oslabení síly dorzální flexe nohy a bolesti v průběhu podélné nožní klenby při delší zátěži. Klinicky byla diagnostikována ruptura TA, s vymizením kontury šlachy (obr. 1), kdy proximální konec byl hmatný nad úrovní štěrbiny talocrurálního (TC) kloubu. Na MRI (obr. 2) byla potvrzena kompletní ruptura šlachy, kdy proximální pahýl byl lokalizován nad extenzorovým retinákulem a distální porce šlachy nebyla vyšetřením detekovatelná.
1. Předoperační stav 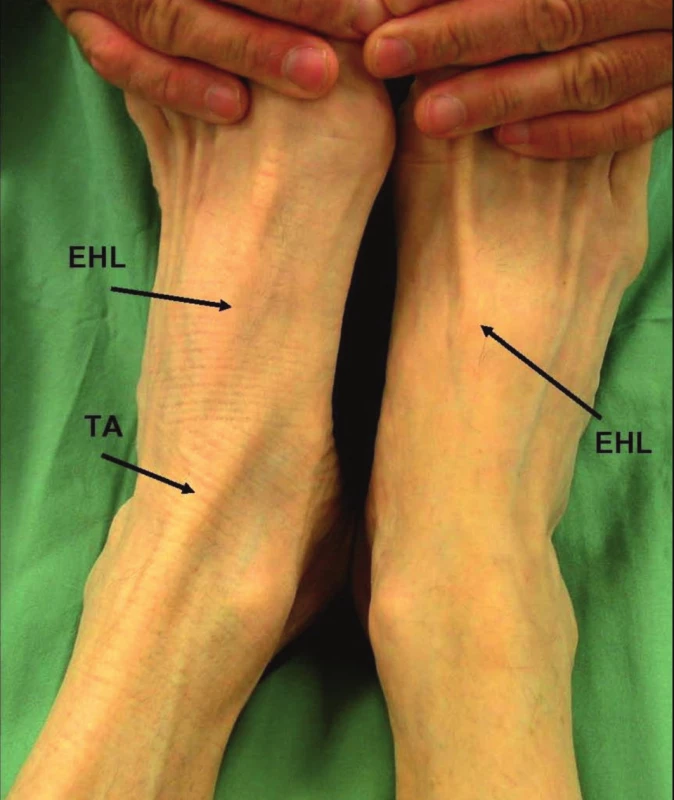
Legenda: EHL – extenzor hallucis longus TA – tibialis anterior 2. Magnetická rezonance v pd+t2 sag tse sekvenci zobrazený ztluštěný konec šlachy (2) 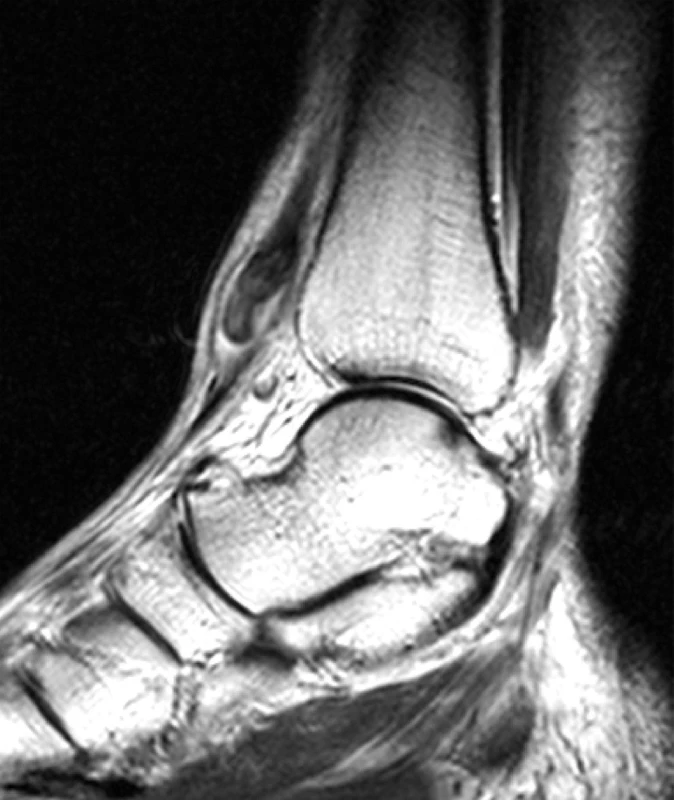
Z osobních důvodů pacienta námi navržený operační výkon byl odložen. Rekonstrukční výkon proběhl až 60. den od úrazu. Při revizi byl nalezen zkrácený a kyjovitě ztluštělý proximální konec šlachy (obr. 3), který byl odtržen přímo od úponu. Reinzerce nebyla možná, pro retrakci svalu a šlachy, a proto byla provedena náhrada volným štěpem šlachou m. plantaris a vzhledem k jeho gracilitě i šlachou m. palmaris longus. Obě šlachy byly Pulvertaftovým způsobem propleteny a vzájemně sešity (obr. 4). Proximální úpon šlach byl suturován s proximálním pahýlem, který byl resekován do makroskopicky hodnocené fyziologické struktury šlachy. Distální konec šlachového štěpu byl kotven ve vyvrtaném kostním kanálu mediální cuneiformní kosti.
3. Peroperační nález ztluštělého proximálního konce šlachy 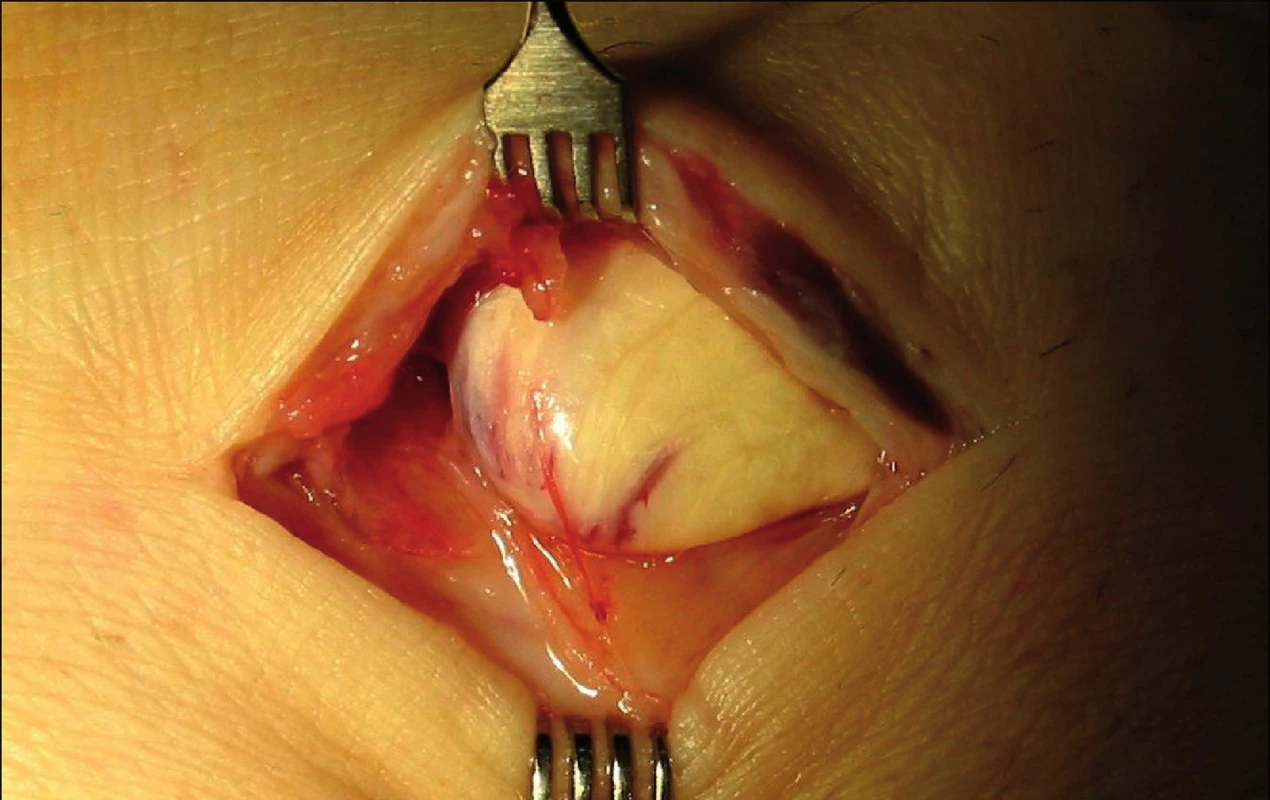
4. Napojení šlachového štěpu šlachy m. plantaris a m. palm longus na proximální konec dle Pulvertalfa 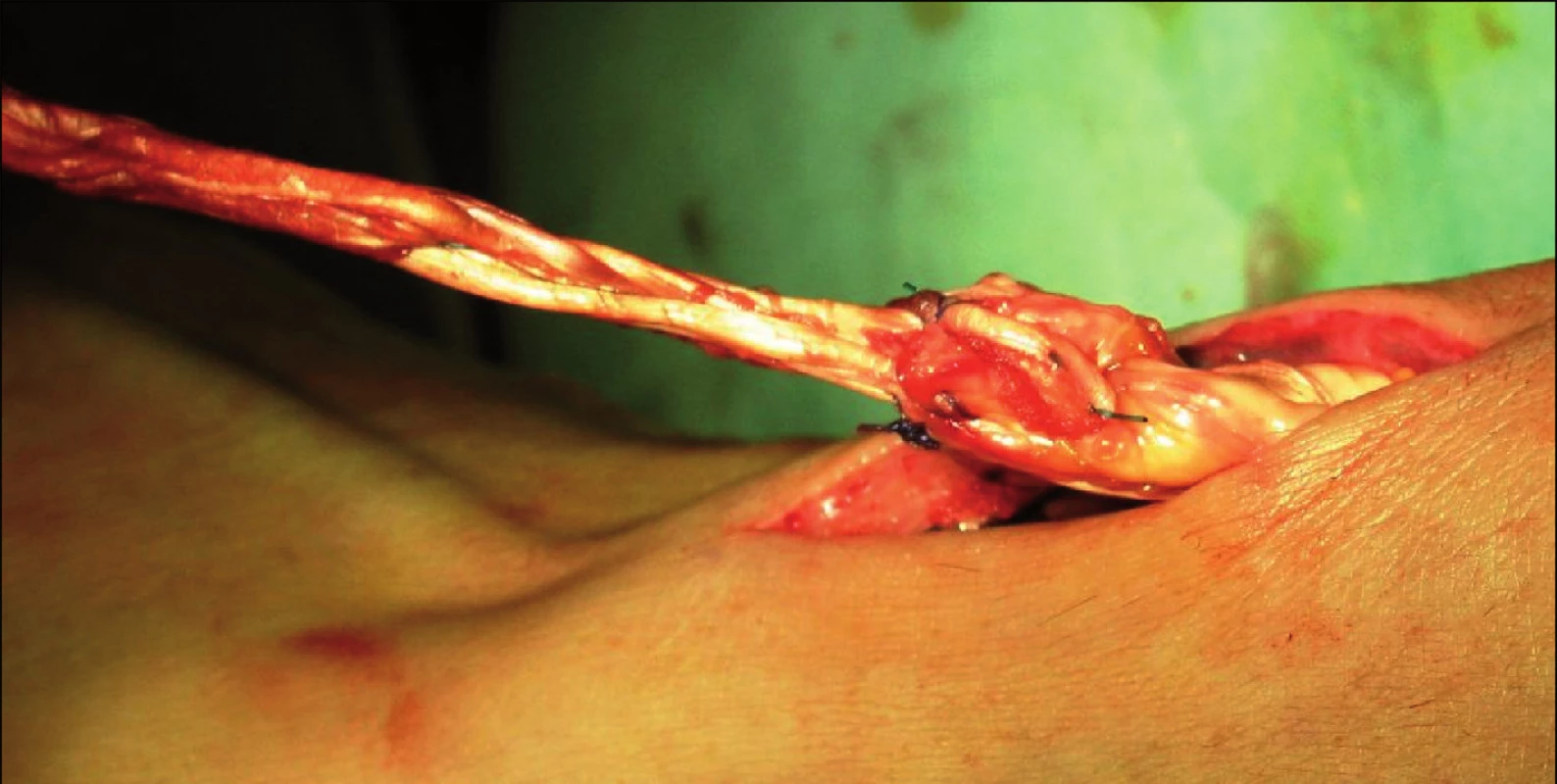
Vzorek šlachy byl odeslán na histologické vyšetření s nálezem degenerativní změny vaziva ve smyslu tendosklerozy s ložiskovou fibrohylalinozou a reparativního zánětu při ruptuře. Po operaci byla přiložena na dobu 6 týdnů rigidní fixace v nulovém stupni plantární flexe. Hojení rány proběhlo per primam. Při následné intenzivní rehabilitaci došlo do 3 měsíců od operačního výkonu k obnově hybnosti hlezna:
- dorzální flexe 15°,
- plantární flexe 30°,
- supinace 30°,
- pronace 15°,
což jsou srovnatelné rozsahy pohybu s druhou stranou. Subjektivně pacient udává vymizení bolestí nohy při vyvážení dynamických stabilizátorů klenby nožní s hmatnou funkční šlachou m. tibialis anterior.
Diskuse
Ruptura TA je raritní poranění a je popisována u osob nad 45 let věku, někdy jen po minimálním traumatu, kdy si pacient nemusí být vědom ani úrazového mechanismu (16). Franck publikoval kombinované poranění TA a EHL po otevřeném poranění na distálním bérci a přehlédnutí tohoto šlachového poranění při primárním ošetření (10). Toto poranění bývá často opožděně diagnostikováno a léčeno, pro nevýraznou symptomatologii a nevelké úvodní obtíže pacienta, které jsou mylně přičítány následkům po distorzi. V publikaci 12 poranění (23), jen 2 pacienti ihned vyhledali ošetření a byli léčeni do týdne od poranění. Pacient v naší kazuistice rovněž přichází spíše pro bolesti vyvolané změnami klenby nožní než z důvodů oslabené dorzální flexe nohy.
U spontánních ruptur bývá popisována souvislost se systémovými onemocněními, která v našem případu nebyla nalezena. Případy jsou popisovány při
- lupus erytemathosus,
- hyperparathyroidismu,
- chronické acidóze u nefropatií,
- artritidě, diabetes mellitus,
- ischémii (6, 22, 26).
Příčinou poranění může také být přerušení šlachy v souvislosti se zlomeninou tibie (8). Keinman popisuje rupturu po aplikaci kortikoidů, jako u šlach v jiné lokalizaci (18). Ruptura bývá nejčastěji v muskulotendinosním přechodu, nebo v oblasti distálního okraje extenzorového retinakula, vetšinou 0,5–3 cm od místa úponu šlachy ke kosti (20).
Histologicky bývají popisovány degenerativní změny – tendoskleroza, nebo tuková degenerace (21), což odpovídá histologickému nálezu našeho případu, kde navíc již byly přítomny změny při reparativním zánětu.
Etiologickým podkladem poškození šlachy v této etáži je dvojí cévní zásobení šlachy TA. Proximální část zásobuje arteria tibialis anterior, distální část medialní tarzální arterie. Snížená vaskularita až avaskularita mezi oběma úseky cevního zásobení se nejvíce projevuje na přední části šlachy průměrně 1 cm od inzerce a zasahuje cca 5,5 cm proximálně. Oblast avaskularity koresponduje s průběhem horního a dolního extenzorového retinakula (12).
Griffith uvádí několik způsobů ošetření tohoto poranění. Při akutním ošetření je možná reinzerce na mediální kuneiformní kost nebo sutura šlachy, která je problematická u histologicky změněné šlachy (14). Mensor popisuje reinzerci pomocí ocelového drátu, nebo suturu Bunnelovou technikou pomocí drátu end to end (21). Gamp, Kausch a Markarian prezentují konzervativní léčbu sádrovou fixací s dobrým funkčním výsledkem (13, 17, 20). Tento příznivý efekt bývá zdůvodňován hypertrofií agonistických svalů EHL a EDL (13).
O vlivu konzervativního terapeutického postupu na změny v klenbě nožní se tyto práce nevyjadřují. Navíc v kontrastu s těmito pracemi někteří autoři zcela kategoricky hodnotí nepříznivé výsledky u konzervativní terapie, a to především při dlouhodobém sledování (1, 7, 24 ,25). Vznikají bolesti v místě retrahované šlachy v důsledku vzniklé jizvy, neuromové formace, oslabení dorziflexe, dochází k následnému kompenzačnímu zvýšení tonu ostatních extenzorů, vedoucí ke vzniku drápovitých či kladívkových prstů, vzniku sekundárního plochonoží nebo vzniku plantární kontraktury.
Další možností rekonstrukce defektní šlachy TA je přišití proximálního konce TA k EHL. Dlouhý extenzor palce se pak přeruší v úrovni I. metatarsophlangeálního (MTTP) kloubu a je reinzerován na mediální kuneiformní kost nebo na bazi I. MTT (10). Distální pahýl přerušeného dlouhého extenzoru palce se transponuje na šlachu extenzoru prstů nebo na šlachu krátkého extenzoru palce, s dobrým funkčním výsledkem. Tato technika má tenodezní efekt s omezením plantární flexe (9).
Využití volného šlachového štěpu z m. palmaris longus a m. plantaris popsané v naší kazuistice nebylo literárně publikováno. Použití samostatné šlachy nekoresponduje s fyziologickým průměrem šlachy TA v této etáži, a proto bylo nutné použít štěpy ze dvou zdrojů a vzájemně je proplést a sešít. Alternativou volného štěpu je použití proximální, nezměněné části šlachy TA k přemostění defektu (9). Tento postup se nám nejeví jako vhodný z důvodů nutnosti poměrně extenzivního přístupu a navíc tendinózní část šlachy v proximální porci svalu je nekonstantní z hlediska svého průměru, kdy přechází brzy ve svalové snopce.
Závěr
Absence tonu šlachy m. tibialis anterior přináší sekundární změny ve fyziologické klenbě nohy. Tyto obtíže se stávají s časovým odstupem dominantními u pacientů s neošetřenou nebo konzervativně řešenou rupturou tohoto svalu, kdy kompenzatorně může dojít k funkčnímu zlepšení dorzální extenze nohy.
Rekonstrukce defektu šlachy TA volným šlachovým štěpem je metoda jednoduchá, minimálně alterující další struktury s dobrým funkčním výsledkem.
MUDr. Petr Špiroch
Traumatologické oddělení
FN Olomouc
I. P. Pavlova 6
775 20 Olomouc
E-mail: spirda@email.cz
Sources
1. Benzakein, R., Wakim, W.A., DeLauro, T.M., Marcus, R. Neglected rupture of the tibialis anterior tendon. J. Am. Podiatr. Med. Assoc. 1988, 78(10), p. 529-532.
2. Bianchi, S., Zwass, A., Abdelwahab, I.F., Zoccola, C. Evaluation of tibialis anterior tendon rupture by ultrasonogrphy. J. Clin. Ultrasound. 1994, 22(9), p. 564-566.
3. Brüning, F. Zwei seltene Fälle von subcutaner Sehnenzereissung. Müncher. Med. Wochenschr. 1905, 52, s. 1928-1930.
4. Cheung, Y., Rosenberg, Z.S., Magee, T., Chinitz, L. Normal anatomy and pathologic conditions of ankle tendons: current imaging techniques. Radiographics 1992, 12(3), p. 429-444.
5. Čihák, R. Anatomie 1. Praha: Avicenum 1984, s. 419, 429-430.
6. Cirincione, R.J., Baker, E.B. Tendon ruptures with secondary hyperparathyroidism: A case report. J. Bone Joint Surg. Am. 1975, 57(6), p. 852-853.
7. Cohen, D.A., Gordon, D.H. The long - term effects of untreated tibialis anterior tendon rupture. J. Am. Podiatr. Med. Assoc. 1999, 89(3), p. 149-152.
8. Din, R., Therkilsden, L. Rupture of tibialis anterior associated with a closed midshaft tibial fracture. J. Accid. Emerg. Med. 1999, 16(6), p. 459.
9. Dooley, B.J., Kudelka, P., Menelaus, M.D. Subcutaneous rupture of the tendon of tibialis anterior. J. Bone Joint Surg. Br. 1980, 62-B(4), p. 471-472.
10. Franck, W.M., Olk, A., Hennig, F.F. Combined rupture of the tibialis anterior and the extensor hallucis longus tendons - functional reconstruction. Arch. Orthop. Trauma. Surg. 2005, 125(4), p. 277-280.
11. Forst, R., Forst, J., Heller, K.D. Ipsilateral peroneus brevis tendon grafting in a complicated case of traumatic rupture of tibialis anterior tendon. Foot Ankle Int. 1995, 16(7), p. 440-444.
12. Gallo, R.A., Kolman, B.H., Daffner, R.H et al. MRI of tibialis anterior tendon rupture. Skeletal Radiol. 2004, 33(2), p. 102-106.
13. Gampp, R., Exner, G.U. Läsionen der Sehne des M. tibialis ant. In: Zollinger H (ed). Sehnenschädigungen am Rückfuss. Bern: Hans Huber 1993, p. 73-80.
14. Griffiths, J.C. Tendon injuries around the ankle. J. Bone Joint Surg. Br. 1965, 47(4), p. 686-689.
15. Jacob, H.A.C. Zur Biomechanik der Sehnen im Rückfussbereich. In: Zollinger H (ed). Sehnenschädigungen am Rückfuss. Bern: Hans Huber 1993, s. 73-80.
16. Kashyap, S., Prince, R. Spontaneus rupture of the tibialis anterior tendon: a case report. Clin. Orthop. Relat. Res. 1987, 216, p. 159-161.
17. Kausch, T., Rütt, J. Subcutaneus rupture of the tibialis anterior tendon: rewiev of the literature and a case report. Arch. Orthop. Trauma. Surg. 1998, 117(4-5), p. 290-293.
18. Kleinman, M., Gross, A.E. Achilles tendon rupture following steroid injection: Report of three cases. J. Bone Joint Surg. Am. 1983, 65(9), p. 1345-1347.
19. Khoury, N.J, el-Khoury, G.Y., Saltzman, C.L., Brandser, E.A. Rupture of anterior tibiali tendon: diagnosis by MR imaging. Am. J. Roentgenol. 1996, 167(2), p. 351-354.
20. Markarian, G.G., Kelikian, A.S., Brage, M. et al. Anterior tibialis tendon ruptures: an outcome analysis of operative vesrus nonoperative treatment. Foot Ankle Int. 1998, 19(12), p. 792-802.
21. Mensor, M.C., Ordway, G.L. Traumatic subcutaneous rupture of the tibialis anterior tendon. J. Bone Joint Surg. Am. 1953, 35-A(3), p. 675-680.
22. Murphy, K.J., McPhee, I. Tears of major tendons in chronic acidosis with elastosis. J. Bone Joint Surg. Am. 1965, 47, p. 1253-1258.
23. Ouzounian, T.J., Anderson, R. Anterior tibial tendon rupture. Foot Ankle Int. 1995, 16(7), p. 406-410.
24. Patten, A., Pun, W.K. Spontaneus rupture of the tibilis anterior tendon: A case report and literature rewiev. J. Foot Ankle Int. 2000, 21(8), p. 697-700.
25. Trout, B.M., Hosey, G., Wertheimer, S.J. Rupture of the tibialis anterior tendon. J. Foot Ankle Surg. 2000, 39(1), p. 54-58.
26. Wener, J.A., Shein, A.J. Simultaneous bilateral rupture of the patellar tendon and quadriceps expansion in systemic lupus erythematosus: A case report. J. Bone Joint Surg. Am. 1974, 56(4), p. 823-824.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2010 Issue 4-
All articles in this issue
-
Evolution and evolutionary theory for physicians.
IV. Life on Earth - Urologic care of patients after spinal cord injury
- What should a general practitioner know about drinking water? Part I.: Water in health promotion.
- Myocarditis
- Occurrence of polycystic ovary syndrome and hyperadrogenemia in women with type 1 diabetes mellitus
- The prevalence of asymptomatic individuals with high risk of cardiovascular disease in the Czech population and their adherence to primary prevention targets
- Heart failure with preserved systolic function of the left ventricle
- Development of spiritual care in the University Hospital Motol
- Prevention of lung cancer due to radon
- Subcutaneous traumatic rupture of the tibialis anterior tendon
- All of the facts belong only to the problem, not to its solution: relationship between science, ethics and religion
-
Evolution and evolutionary theory for physicians.
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Myocarditis
- Subcutaneous traumatic rupture of the tibialis anterior tendon
- Occurrence of polycystic ovary syndrome and hyperadrogenemia in women with type 1 diabetes mellitus
- Heart failure with preserved systolic function of the left ventricle
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

