-
Medical journals
- Career
Prvé výsledky z prvého Oftalmologického reading centra
Authors: Emil Martinka 1; Marta Ondrejková 2; Eva Fabiánová 1; Denisa Křivánková 1; Monika Gajdošová 3
Authors‘ workplace: Národný endokrinologický a diabetologický ústav, n. o., Ľubochňa 1; II. Očná klinika SZU a FNsP F. D. Roosevelta v Banskej Bystrici, prednostka MUDr. Marta Ondrejková, PhD. 2; Očné centrum OFTAL s. r. o, Špecializovanej nemocnice v odbore oftalmológia vo Zvolene, primárka MUDr. Monika Gajdošová 3
Published in: Forum Diab 2013; 2(3): 192-198
Category: Main Theme: Original Paper
Overview
Výsledky pilotnej štúdie ukázali, že výskyt patologických nálezov na očnom pozadí súvisiacich s diabetes mellitus bol vyšší, než uvádzajú údaje NCZI, súčasne však nižší (aspoň u pacientov s diabetes mellitus 1. typu), než aký uvádzajú literárne zdroje. Tento fakt možno hodnotiť pozitívne, pretože poukazuje na celkovú dobrú starostlivosť tak zo strany diabetológov, ako aj oftalmológov. Na druhej strane pomerne vysoký výskyt patologických nálezov na očnom pozadí v priebehu prvých 5 rokov trvania diabetu 2. typu poukazuje na potrebu zlepšenia včasnejšej diagnózy diabetu a môže tiež poukazovať na nedostatočnú intenzitu glykemickej kontroly počas úvodných rokov ochorenia. Rozdiely v bežne uvádzanom výskyte retinálnych komplikácií v skupine pacientov s trvaním diabetu 2. typu do 5, resp. 10 rokov a vo výskyte zistenom v ORC poukazujú na oneskorené oftalmologické vyšetrenia a ich nedostatočnú frekvenciu v úvodných rokoch ochorenia.
Všetky tieto zistenia zdôvodňujú nutnosť intenzívnejšieho skríningu na diabetes mellitus v primárnej sfére a včasné odosielanie k diabetológovi a oftalmológovi, ako aj na potrebu dostupnosti výhod moderných terapeutických postupov už v najvčasnejších štádiách diabetes mellitus. Prekvapivým zistením boli pomerne časté rozdiely medzi pôvodným nálezom na očnom pozadí z dokumentácie pacienta a nálezom z ORC (21,6 %). Aj keď v mnohých prípadoch sa jednalo o nález, ktorý mohol súvisieť s progresiou nálezu na očnom pozadí, boli zachytené aj opačné nálezy a až v 22 (7,1 %) prípadoch sa jednalo o novozistený DEM. Všetky tieto poznatky potvrdzujú význam existencie a zakladanie nových „oftalmologických reading centier“ a nutnosť úzkej spolupráce medzi diabetológom a oftalmológom.Kľúčové slová:
diabetický edém makuly – diabetes mellitus-výskyt – diabetická retinopatiaÚvod
Diabetes mellitus (DM) je jedným z najčastejších, najzávažnejších a ekonomicky najnáročnejších chronických ochorení, ktoré v dôsledku komplikácií, ku ktorým vedie, významne zvyšuje chorobnosť, úmrtnosť a zhoršuje kvalitu života pacientov. Okrem iných dôsledkov je cukrovka v súčasnej dobe aj najčastejšou príčinou slepoty u ľudí v produktívnom veku v priemyselne vyspelých krajinách sveta [1]. Hlavnú príčinu straty videnia v dôsledku diabetických komplikácií predstavuje diabetická retinopatia a jej vystupňované formy ako proliferatívna diabetická retinopatia, diabetický edém makuly či krvácanie do sklovca [1].
Jedným z cieľov programu Slovenskej diabetologickej spoločnosti (SDS) je zlepšiť výsledky starostlivosti o pacientov s DM v zmysle redukcie výskytu a rýchlosti progresie komplikácií zabezpečením včasnej diagnostiky diabetu, včasnej a štandardizovanej diagnostiky komplikácií, interdisciplinárnej spolupráce na báze „optimalizovaných štandardov“ a zabezpečenia reálnej dostupnosti moderných diagnosticko-terapeutických prístupov.
Pre správnu stratégiu, hodnotenie postupov, trendov vývoja, efektu liečby, či zavádzania nových metód, sú okrem iného potrebné aj spoľahlivé epidemiologické údaje. Podľa štatistík Národného centra zdravotníckych informácií (NCZI) [4] sa diabetická retinopatia v roku 2011 vyskytovala u 19,6 % spomedzi všetkých pacientov diabetikov, čo s ohľadom na predošlé roky predstavuje trvalý mierne stúpajúci trend. Pre porovnanie, výskyt v roku 1996 dosahoval 16,5 % a v roku 2004 18,2 % [4]. Napriek stúpajúcemu trendu (predpokladáme najmä zlepšovanie vykazovania a lepšiu organizáciu medziodborovej starostlivosti) je však údaj NCZI v porovnaní s údajmi literatúry výrazne nižší [2,5–8]. Podľa analýzy 35 štúdií z rokov 1980–2008 na vzorke cca 23 000 pacientov diabetikov sa celková prevalencia diabetickej retinopatie (DR) u pacientov s diabetes mellitus všetkých typov spolu pohybovala okolo 34,6 % [7]. Výskyt DR v týchto štúdiách bol všeobecne vyšší u pacientov s diabetom 1. typu (DM1T) v porovnaní s pacientmi s diabetom 2. typu (DM2T), 77,3 % vs 25,16 %, stúpal s trvaním diabetu (u pacientov s trvaním DM < 10 rokov 21,09 %; u pacientov s trvaním DM > 20 rokov 76,32 %), zvyšujúcim sa HbA1c a nedostatočnou kontrolou krvného tlaku [5–7]. Významnú úlohu zrejme zohráva aj genetická predispozícia [9]. Údaje NCZI neumožňujú ani bližšie hodnotenie výskytu DR podľa typu diabetu, trvania diabetu či iných charakteristík a môžu byť zaťažené viacerými chybami. Porovnanie s údajmi vo svete môže byť podľa týchto údajov teda iba okrajové.
Zmeny na očnom pozadí sú často prítomné už v čase diagnózy diabetu, najmä v prípade DM2T. Rôzne zdroje uvádzajú výskyt diabetickej retinopatie u novodiagnostikovaných pacientov s DM2T v širokom rozsahu od 4 % do 20 % pacientov [1,6,7]. Jedná sa pritom o dôležitý údaj, pretože poukazuje na „mieru“ neskorej diagnózy DM2T. Podobne je dôležitý údaj o výskyte DR v priebehu prvých 5–10 rokov, ktorý môže odrážať úroveň starostlivosti v zmysle intenzity glykemickej kontroly a adekvátneho oftalmologického skríningu.
SDS v snahe odpovedať na tieto a mnohé iné nastolené otázky iniciovala vytvorenie Registra diabetu a tiež niekoľko epidemiologických prieskumov zameraných aj na výskyt DR. Spolu so Slovenskou oftalmologickou spoločnosťou (SOS) sa zhodujeme v názoroch, že vyšetrenie očného pozadia je často oneskorené a nie zriedkavé sú prípady prvého oftalmologického vyšetrenia aj po niekoľkých rokoch od zistenia diabetu, ako to uvádza aj literatúra [2]. Rovnako sa zhodujeme v názore pomerne častej subjektívnej chyby pri vyšetrení očného pozadia rôznymi oftalmológmi (obzvlášť pokiaľ vyšetrenie nie je náležite dokumentované) a tiež, že mnoho pacientov nedostáva optimálnu liečbu odpovedajúcu súčasným možnostiam, resp. sa k nej dostáva oneskorene.
Dôležitá je preto dobre organizovaná interdisciplinárna spolupráca diabetológa s oftalmológom s dostupnou, včasnou, špecializovanou diagnostikou a adekvátna prístupnosť modernej liečby. Jednou z možností ako zabezpečiť tieto požiadavky je vytváranie tzv. oftalmologických reading centier (ORC).
Prvé takéto centrum vzniklo koncom roka 2012 na podnet SDS v spolupráci s SOS v rámci pracovísk NEDU Ľubochňa ako špecializovaného diabetologického pracoviska na jednej strane a II. Oftalmologickou klinikou FN F.D. Roosevelta v Banskej Bystrici a Očným centrom Oftal vo Zvolene. V súčasnej dobe máme možnosť formou prieskumu vyhodnotiť jeho prvé výsledky.
Ciele prieskumu
Cielom bolo formou pilótnej štúdie:
- zistiť skutočný výskyt neproliferatívnej diabetickej retinopatie (NPDR), ďalej proliferatívnej diabetickej retinopatie (PDR), diabetického edému makuly (DEM) a nediabetického nálezu (NDN) u pacientov trpiacich DM na Slovensku, v definovanej skupine pacientov a porovnať tieto údaje s údajmi NCZI, s údajmi z prieskumu ESKULAP a s údajmi v celosvetovom porovnaní podľa literárnych zdrojov
- zistiť vzťah výskytu DR a DEM k typu diabetu, k dĺžke trvania ochorenia a k úrovni glykemickej kontroly podľa hodnoty HbA1c
- porovnať zhodu výsledkov oftalmologických vyšetrení, ktoré mal pacient urobené v spádovom oftalmologickom zariadení, s nálezmi zistenými počas vyšetrenia v ORC
- zdôvodniť potrebu vytvárania ORC na Slovensku.
Súbory a metódy
Pilótna štúdia zameraná na výskyt NPDR, PDR a DEM v súbore 310 pacientov s DM1T a DM2T hospitalizovaných v Národnom endokrinologickom a diabetologickom ústavu (NEDU) Ľubochňa od 15. 01. do 01. 05. 2013. Všetci pacienti mali vyšetrené očné pozadie fundus kamerou Canon CF-1 v NEDU Ľubochňa a boli zaznamenaní do archívu formou fotografií s vysokým rozlíšením. Fotografie nálezov boli následne (v rovnaký deň) odoslané do oftalmologickej časti ORC, v ktorej boli u všetkých pacientov vyhodnotené oftlamológmi z II. Očnej kliniky FNsP F.D. Roosevelta v Banskej Bystrici alebo Očného centra Oftal vo Zvolene. Klinické údaje o pacientoch boli získané a overené priamo pri vyšetrení a z dokumentácie pacienta, resp. počas klinického vyšetrenia v NEDU Ľubochňa. Laboratórne parametre boli stanovované v laboratóriách Alfa Medical Ľubochňa.
Štúdia ESKULAP
Jedná sa o národný multicentrický prieskum ambulantných pacientov, ktorý je na Slovensku zatiaľ najrozsiahlejší a najkomplexnejší s randomizovaným výberom ambulantných pacientov.
Štatistické hodnotenie. Nakoľko sa jedná o pilótny prieskum s cieľom zistiť základné trendy s počtom pacientov nižším než vyžaduje štatistické hodnotenie, výsledky neboli štatisticky vyhodnocované.
Výsledky
Súbor tvorilo 310 pacientov s diagnostikovaným DM, s pomerným zastúpením mužov a žien 51 % : 49 % s priemerným vekom 55,3 ± 14,5 roka, priemerným trvaním DM 14,6 ± 9,5 roka a priemerným HbA1c 9,55 ± 1,8 %. V rámci celého súboru diabetikov predstavoval výskyt NPDR 37,5 %, PDR 9,7 %, DEM 8,1 % a NDN 14,6 %. V rámci celého súboru malo 76 % pacientov neuropatiu, 70,7 % nefropatiu, 71 % dyslipidémiu, 74,3 % pacientov malo artériovú hypertenziu (tab).
Table 1. Základné charakteristiky a výskyt retinálnych komplikácií u vyšetrených pacientov 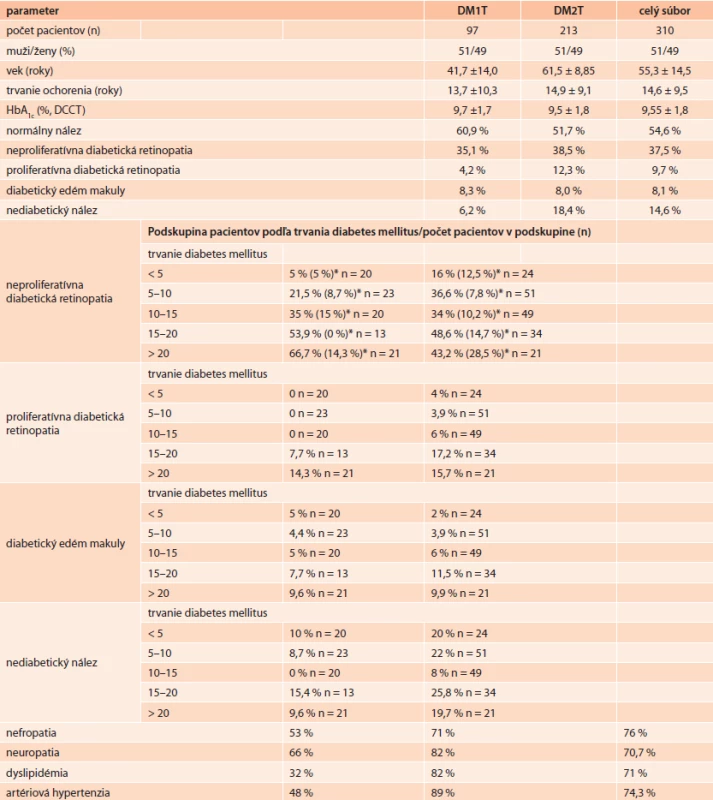
* novozistená NPDR v ORC z celkového počtu V rámci celého súboru malo DM1T 97 pacientov a DM2T 213 pacientov (tab) . Priemerné trvanie diabetu bolo v oboch skupinách porovnateľné (13,7 ± 10,3 roka u DM1T, resp. 14,9 ± 9,1 roka u DM2T). Podobne bola porovnateľná aj priemerná hodnota HbA1c (9,7 ± 1,7 %, resp. 9,5 ± 1,8 %). Výskyt neuropatie, nefropatie, dyslipidémie a artériovej hypertenzie bol vyšší u pacientov s DM2T (tab).
Oftalmologické nálezy na očnom pozadí
Normálny nález bol zistený u 60,9 % pacientov s DM1T a 51,7 % pacientov s DM2T. Výskyt NPDR u DM1T predstavoval 35,1 %, resp. 38,5 % u pacientov s DM2T, výskyt PDR 4,2 %, resp. 12,3 %, výskyt DEM 8,3 %, resp. 8,0 % a výskyt NDN 6,2 %, resp. 18,4 % (tab). V oboch skupinách pacientov bol výskyt retinálnych komplikácií závislý od trvania ochorenia (tab, graf 1 a graf 2), pričom s narastajúcim trvaním sa podiel pacientov s patologickými nálezmi zvyšoval.
Graph 1. Nález na očnom pozadí podľa trvania u pacientov s DM1T (n = 97) 
Graph 2. Nález na očnom pozadí podľa trvania u pacientov s DM2T (n = 213) 
Výskyt NPDR, PDR, DEM a NDN u pacientov s DM1T v podskupinách rozdelených podľa trvania ochorenia (obr. 1). Normálny nález v závislosti od trvania diabetu klesal a zatiaľ čo u pacientov s trvaním ochorenia do 5 rokov bol normálny nález u 95 % pacientov, pri trvaní diabetu viac ako 20 rokov bol normálny nález popísaný u 19,1 % pacientov. Výskyt NPDR, PDR a DEM naopak s trvaním diabetu narastal. Zatiaľ čo u pacientov s trvaním diabetu do 5 rokov sa NPDR vyskytovala v 5 %, u pacientov s trvaním diabetu 10–15 rokov to bolo 35 % a u pacientov s trvaním do 20 rokov 66,7 %. Rovnaký trend bol pozorovaný pri PDR a DEM. Výskyt NDN nesúvisel s trvaním DM. Výskyt patologického nálezu na očnom pozadí po rozdelení do podskupín podľa HbA1c neprejavoval zrejmú tendenciu.
Výskyt NPDR, PDR, DEM a NDN u pacientov s DM2T v podskupinách rozdelených podľa trvania ochorenia (graf 2). Normálny nález v závislosti od trvania DM klesal a zatiaľ čo u pacientov s trvaním ochorenia do 5 rokov bol normálny nález u 80 % pacientov, pri trvaní diabetu viac ako 20 rokov bol normálny nález popísaný u 43,2 % pacientov. Výskyt NPDR, PDR a DEM naopak s trvaním diabetu narastal. U pacientov s trvaním diabetu do 5 rokov sa NPDR vyskytovala u 16 %, u pacientov s trvaním diabetu 10–15 rokov to bolo 34 % a u pacientov s trvaním viac ako 20 rokov 43,2 %. Rovnaký trend bol pozorovaný pri PDR a DEM. Výskyt NDN neprejavoval súvislosť s trvaním diabetu. Výskyt patologického nálezu na očnom pozadí po rozdelení do podskupín podľa HbA1c neprejavoval zrejmú tendenciu.
Nové nálezy a nezhody s predošlou diagnózou
Spomedzi 310 vyšetrených pacientov u 67 pacientov (20,7 %) bol zistený nález, ktorý u týchto pacientov predtým nebol známy. V 30 prípadoch (9,7 %) sa jednalo o NPDR v 12 prípadoch (3,9 %) o PDR a v 22 prípadoch DEM (7,1 %). V prípade novozisteného nálezu NPDR sa jednalo o pacientov, ktorí mali predtým uvádzaný normálny nález. Spomedzi 12 pacientov s novozistenou PDR sa v 11 prípadoch jednalo o pacientov, ktorí mali predtým nález NPDR a v 1 prípade sa jednalo o pacienta, ktorý mal predtým popisovaný normálny nález. Spomedzi 22 pacientov s novozisteným DEM sa v 6 prípadoch jednalo o pacientov, ktorí predtým mali uvádzaný normálny nález a súčasne sa u nich zistila nová NPDR. V 1 prípade sa jednalo o pacienta s predošlým nálezom NPDR, u ktorého sa súčasne zistila PDR, v 14 prípadoch sa jednalo o pacientov s predošlým nálezom NPDR bez DEM a v 1 prípade sa jednalo o pacienta s predošlým nálezom PDR bez DEM. Normálny nález bol zistený u 7 pacientov, u ktorých bol predtým popisovaný nález NPDR.
Diskusia
Prvé ORC (Ľubochňa/B. Bystrica/Zvolen) v prvých 3 mesiacoch svojho fungovania od 15. januára do 1. mája 2013 vyšetrilo 310 pacientov. Zahrnutí boli všetci pacienti hospitalizovaní v tomto období v NEDU Ľubochňa z rôznych príčin (nedostatočná glykemická kontrola nezvládnuteľná ambulantne, skríning a liečba diabetických komplikácií, predoperačná príprava, vysoké morbiditno-mortalitné riziko, novozistení pacienti s DM1T a ďalšie indikácie). Jednalo sa teda o pacientov, u ktorých (v porovnaní s reprezentatívnou vzorkou diabetikov na Slovensku) bolo prítomné pokročilejšie a komplikovanejšie štádium ochorenia. Priemerné trvanie diabetu (13,7 roka pri DM1T, resp. 14,9 roka pri DM2T) v našom súbore zodpovedalo údajom randomizovaného multicentrického prieskumu ESKULAP (13,5 roka, resp. 13,9 roka) [3], hodnoty HbA1c (9,7 %, resp. 9,5 %) však boli vyššie než v prieskume ESKULAP (8,2 %, resp. 7,7 %). Prieskum ESKULAP predstavuje zatiaľ na Slovensku najrozsiahlejší a najkomplexnejší randomizovaný prieskum pacientov trpiacich ochorením diabetes mellitus.
Súbor pacientov vyšetrených v ORC ako celok umožňoval vytvorenie podskupín podľa typu diabetu, podľa trvania ochorenia, miery glykemickej kontroly (HbA1c), kontroly krvného tlaku, hladiny lipidov, charakteru liečby a ďalších parametrov. Počty pacientov v jednotlivých podskupinách však v čase vyhodnotenia nedosahovali požadovanú mieru pre reprezentatívne štatistické vyhodnotenie. Preto sme volili formu pilótneho prieskumu, v ktorom sme sa zamerali na trendy výskytu diabetických retinálnych komplikácií podľa typu diabetu, trvania ochorenia a hodnôt HbA1c.
V rámci celého súboru, ale aj v oboch podskupinách pacientov s DM1T a s DM2T narastal výskyt retinálnych komplikácií s dĺžkou trvania DM a v prípade NPDR, PDR a NDN bol v priemere vyšší u pacientov s DM2T (tab, graf 1 a 2). Po 20 rokoch trvania diabetu bol však podiel NPDR vyšší u pacientov s DM1T a výskyt PDR a DEM bol porovnateľný. Ak v závislosti od trvania ochorenia porovnáme výskyt v našom súbore a výskyt, ktorý uvádza literatúra [6,7], potom u pacientov s DM1T sa výskyt NPDR, najmä však PDR a DEM vo všetkých podskupinách javí ako nižší. U pacientov s DM2T sa počas prvých 5 až 10 rokov ukázal relatívne vyšší výskyt NPDR, PDR aj DEM v skorých štádiách, stále však v rozsahu uvádzanom v literatúre [6,7]. S ďalšou progresiou trvania DM2T bol výskyt komplikácií porovnateľný až nižší. Domnievame sa, že tento fenomén poukazuje na neskorú diagnózu DM, resp. na nedostatočnú intenzitu glykemickej kontroly počas prvých 10 rokov, najmä u pacientov s DM2T. Toto ochorenie totiž pred samotným klinickým diagnostikovaním často prebieha aj niekoľko rokov nepoznane. Podľa výsledkov prieskumu ESKULAP [3] výskyt diabetickej retinopatie u novodiagnostikovaných pacientov s DM2T, resp. s trvaním ochorenia menej ako 1 rok predstavoval 4,4 % a v priebehu prvých 5 rokov 5,4 %. Výsledky z prieskumu ESKULAP sa teda od výsledkov prieskumu ORC výrazne odlišujú v zmysle nižšieho výskytu. Avšak kým v štúdii ESKULAP údaje vychádzali z dokumentácie (a teda nedá sa vylúčiť „poddiagnostikovanie“ v dôsledku nedostatočnej frekvencie oftalmologických vyšetrení v priebehu prvých rokov ochorenia), vo výsledkoch z ORC boli vyšetrení všetci pacienti v aktuálnom čase, a teda „poddiagnostikovanie“ bolo možné vylúčiť. Variabilita údajov výskytu retinálnych komplikácií v čase diagnózy DM2T a počas prvých rokov je zrejmá aj z literárnych údajov, v ktorých sa uvádza v rozmedzí 4–20 % a rovnako sa pripisuje rozdielnym charakteristikám a okolnostiam vyšetrení, vrátane neskorého oftalmologického vyšetrenia [1,2,5–8]. Klein et al [2] ukázali, že v roku 2005 sa u pacienta s DM2T prvé oftalmologické vyšetrenie v UK realizovalo až po takmer 2 rokoch od diagnózy DM. Podobnú situáciu možno predpokladať aj na základe našich zistení na Slovensku, keď výskyt známej NPDR pred vyšetrením v ORC bol nižší než konečný výskyt po vyšetrení v ORC. U pacientov s trvaním DM2T do 5 rokov bolo v ORC zistených až 12 % nových nálezov NPDR, čo vysvetľuje rozdiel medzi prieskumom ESKULAP a výsledkami ORC v tejto podskupine. Podobne nový nález NPDR bol zistený aj v ostatných podskupinách rozdelených podľa trvania diabetu, a to tak u pacientov s DM1T ako aj DM2T. Tieto zistenia podporujú spoločný názor SDS a SOS, že prvé vyšetrenie očného pozadia je často oneskorené. Príčin tohto stavu môže byť niekoľko. Nedostatočné odosielanie na prvé a kontrolné oftalmologické vyšetrenie, sťažená dostupnosť vyšetrenia, a veľmi často benevolentný prístup pacienta, ktorý v úvode ochorenia nepociťuje žiadne ťažkosti ale tiež subjektívna chyba pri oftalmologickom vyšetrení najmä pokiaľ sa nejedná o špecialistu na zadný segment oka, resp. vyšetrenie nie je dokumentované. Práve na tento ostatne uvádzaný faktor v našom prieskume poukazujú aj pomerne časté rozdiely medzi pôvodným nálezom na očnom pozadí z dokumentácie pacienta a nálezom z ORC, keď nálezy sa odlišovali až v 21,6 %. Aj keď v mnohých prípadoch sa jednalo o nález, ktorý mohol súvisieť s očakávanou progresiou, boli zachytené aj opačné nálezy, a naopak, až v 12 (3,9 %) prípadoch sa jednalo o novozistenú PDR a v 22 (7,1 %) prípadoch sa jednalo o novozistený DEM. Všetky tieto poznatky potvrdzujú význam existencie a zakladania „Oftalmologických reading centier“ a úzku spoluprácu medzi diabetológom a oftalmológom špecialistom na zadný segment oka. Tieto centrá prispievajú k zabezpečeniu včasnej špecializovanej starostlivosti o diabetické komplikácie oka. Interpretácia našich výsledkov však musí byť zatiaľ opatrná, nakoľko ich presnosť limituje nízky počet pacientov v jednotlivých podskupinách , čo významne ovplyvňuje percentuálny podiel nálezov v jednotlivých podskupinách. Spresnenie výsledkov prinesú rozbory vyššieho počtu vyšetrených pacientov.
Súhrn
Výsledky pilotnej štúdie ukázali, že výskyt patologických nálezov na očnom pozadí súvisiacich s diabetes mellitus bol vyšší než uvádzajú údaje NCZI, súčasne však nižší (aspoň u pacientov s DM1T) než aký uvádzajú literárne zdroje. Tento fakt možno z časti hodnotiť pozitívne, pretože poukazuje na celkovú dobrú starostlivosť tak zo strany diabetológov, ako aj oftalmológov. Na druhej strane, pomerne vysoký výskyt patologických nálezov na očnom pozadí v priebehu prvých 5 rokov trvania DM2T poukazuje na potrebu zlepšenia včasnejšej diagnózy diabetu a môže tiež poukazovať na nedostatočnú intenzitu glykemickej kontroly počas úvodných rokov ochorenia. Rozdiely v bežne uvádzanom výskyte retinálnych komplikácií v skupine pacientov s trvaním DM2T do 5, resp. 10 rokov a vo výskyte zistenom v ORC poukazujú na oneskorené oftalmologické vyšetrenia a ich nedostatočnú frekvenciu v úvodných rokoch ochorenia.
Všetky tieto zistenia zdôvodňujú nutnosť intenzívnejšieho skríningu na ochorenie diabetes mellitus v primárnej sfére a včasné odosielanie k diabetológovi a oftalmológovi, ako aj na potrebu dostupnosti výhod moderných terapeutických postupov už v najvčasnejších štádiách diabetes mellitus. Prekvapivým zistením boli pomerne časté rozdiely medzi pôvodným nálezom na očnom pozadí z dokumentácie pacienta a nálezom z ORC (21,6 %). Aj keď v mnohých prípadoch sa jednalo o nález, ktorý mohol súvisieť s progresiou nálezu na OP, boli zachytené aj opačné nálezy a až v 22 (7,1 %) prípadoch sa jednalo o novozistený DEM. Všetky tieto poznatky potvrdzujú význam existencie a zakladania nových „oftalmologických Reading centier“ a úzku spoluprácu medzi diabetológom a oftalmológom.
doc. MUDr. Emil Martinka, PhD.
martinka@nedu.sk
MUDr. Eva Fabiánová
MUDr. Denisa Křivánková
Národný endokrinologický a diabetologický ústav, n.o.
www.nedu.sk
MUDr. Marta Ondrejková, PhD.
www.fnspfdr.sk
MUDr. Monika Gajdošová
www.oftal.sk
Doručené do redakcie 27. júla 2013
Prijaté do tlače po recenzii 30. augusta 2013
Sources
1. Dodson P. Diabetic retinopathy: treatment and prevention. Diab Vasc Dis Res 2007; 4(Suppl 3): S9-S11.
2. Klein R, Klein BE, Moss SE et al. The Wisconsin Epidemiologic Study of Diabetic Retinopathy: XVII. The 14-year incidence and progression of diabetic retinopathy and associated risk factors in type 1 diabetes. Opthalmology 1998; 105(10): 1801–1815.
3. Martinka E. Prvé výsledky štúdie ESKULAP. XXIII. Diabetologické dni Bratislava 2013. Prednáška.
4. NCZI Dostupné z WWW: <http://www.nczisk.sk/Documents/publikacie/2011/zs1211.pdf>.
5. Tapp RJ, Shaw JE, Harper CA et al. The prevalence of and factors associated with diabetic retinopathy in the australian population. Diabetes Care 2003; 26(6): 1731–1737.
6. Williams R, Airey M, Baxter H et al. Epidemiology of diabetic retinopathy and macular oedema: a systematic review. Eye (Lond) 2004; 18(10): 963–983.
7. Yau JWY, Rogers SL, Kawasaki R et al. Global prevalence and major risk factors of diabetic retinopathy. Diabetes Care 2012; 35(3): 556–564.
8. Zander E, Herfurth S, Bohl B et al. Maculopathy in patients with diabetes mellitus type 1 and type 2: associations with risk factors. Br J Ophthalmol 2000; 84(8): 871–876.
9. Ng DP. Human genetics of diabetic retinopathy: current perspectives. J Ophthalmol 2010. Dostupné z DOI: < http:// doi: 10.1155/2010/172593>.
Labels
Diabetology Endocrinology Internal medicine
Article was published inForum Diabetologicum

2013 Issue 3-
All articles in this issue
- Nekomplikovaný priebeh diabetickej retinopatie počas gravidity: kazuistika
- Liečba anti-VEGF u diabetika 1. typu: kazuistika
- Diabetes mellitus a glaukóm
- Prvé výsledky z prvého Oftalmologického reading centra
- Register kľúčových slov
- Proč je časná léčba diabetu důležitá a jak jí dosáhnout?
- Diabetická retinopatia 3: Chirurgická liečba
- Gravidita a diabetická retinopatia – skríning a liečba: kazuistika
- Forum Diabetologicum
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Diabetická retinopatia 3: Chirurgická liečba
- Diabetes mellitus a glaukóm
- Liečba anti-VEGF u diabetika 1. typu: kazuistika
- Proč je časná léčba diabetu důležitá a jak jí dosáhnout?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

