-
Medical journals
- Career
Dlouhodobé sledování žijících dárců ledviny – zkušenosti jednoho centra
Authors: Michaela Matysková Kubišová 1,2; Jaroslav Pacovský 2,3; Pavel Navrátil jr. 2,3; Roman Šafránek 1,2; Pavel Navrátil 2,3; Igor Guňka 2,4; Sylvie Dusilová Sulková 1,2
Authors‘ workplace: Nefrologická klinika Fakultní nemocnice Hradec Králové a LF UK 1; Mezioborové transplantační centrum Fakultní nemocnice Hradec Králové a LF UK 2; Urologická klinika Fakultní nemocnice Hradec Králové a LF UK 3; Chirurgická klinika Fakultní nemocnice Hradec Králové a LF UK 4
Published in: Ces Urol 2023; 27(2): 101-108
Category: Original article
Overview
Cíl: Základní podmínkou transplantací ledvin od žijících dárců je zajištění bezpečnosti pro dárce a vyloučení darování pod nátlakem. Cílem naší práce je pokusit se popsat rizika vyplývající z dárcovství v kontextu současného pohledu, dat z velkých souborů dárců a kontrolních skupin s přihlédnutím k vlastním výsledkům.
Soubor pacientů a metoda:
Do retrospektivní studie bylo zařazeno 56 dvojic. Sledovány byly převážně výsledky dárce – hodnoty sérového kreatininu, výskyt arteriální hypertenze či diabetu po dárcovství, vliv kouření na další osud dárce a event. příčina úmrtí dárce. U příjemce pak hodnoty sérového kreatininu a event. příčina selhání štěpu.
Výsledky: V našem souboru dárců evidujeme 40 dárkyň (71 %) a 16 dárců (29 %). Medián hladiny kreatininu v 5 letech od dárcovství je 93 umol /l. Žádný ze žijících dárců ledviny nedospěl ve sledovaném období do terminálního ledvinného selhání. Farmakologicky kompenzovaná arteriální hypertenze se před darováním ledviny vyskytovala u 29 % dárců a ve sledovaném období po provedené transplantaci stoupl počet dárců s prokázanou arteriální hypertenzí na 50 %. 43 dárců (77 %) bylo před operací nekuřáky a 13 dárců (23 %) kouřilo. V našem souboru se souvislost s kuřáckou anamnézou a následnou funkcí nativní ledviny neprokázala (medián kreatininu v 5 letech od dárcovství u nekuřáků 94,5 umol/l, u kuřáků 82 umol/l). Ve sledovaném období bylo potvrzeno 18 selhání štěpu, přičemž medián délky funkce štěpu byl 65 měsíců a medián hladiny 5letého kreatininu u příjemců byl 121 umol/l. V sedmi případech (13 % příjemců) zemřel recipient s funkčním štěpem na jinou závažnou komorbiditu.
Závěr: Transplantace ledviny od žijícího dárce je vysoce efektivní metoda léčby ledvinného selhání, která má ve srovnání s transplantací od zemřelého dárce lepší úspěšnost. Potenciální žijící dárce ledviny musí být pečlivě vyšetřen a zároveň musí být podrobně poučen o možných rizicích vyplývajících z dárcovství ledviny.
Klíčová slova:
dlouhodobé výsledky – transplantace ledviny – žijící dárci.
ÚVOD
Transplantace ledviny od žijících dárců jsou jednou z metod léčby nezvratného selhání ledvin a nabízejí příjemci největší šanci na nejdelší funkci transplantovaného orgánu (1). Důležitým faktorem je možnost preemptivního provedení transplantace. V případě preemptivní transplantace je příjemce obvykle v dobrém klinickém stavu, bez uremických symptomů, a není vystaven riziku vzniku komplikací doprovázejících dialyzační léčbu. Zároveň odpadá i nutnost založení dialyzačního přístupu. V současné době jsou pouze dvě jasné kontraindikace, které znemožňují živé dárcovství a to zdravotní limitace a darování pod ekonomickým či psychickým nátlakem. Transplantace od žijícího dárce je dnes možná i v případě inkompatibility krevních skupin, přítomnosti anti HLA protilátek i u dárců či příjemců vyššího věku. Rizika pro dárce existují, ale jsou malá a do značné míry předpověditelná v době darování. Transplantační tým by měl dárce informovat o tom, že zdravý životní styl a pravidelné sledování a intervenování rizikových faktorů mohou jejich přítomná rizika snížit. Nefrektomie je prováděna moderními chirurgickými metodami, mezi které patří i laparoskopie. Kvalita života dárce je snížena jen krátkodobě po operaci. Cílem naší práce bylo zhodnotit výsledky provedených transplantací ledviny od žijících dárců, a to zejména s ohledem na dlouhodobý zdravotní stav dárce a případný rozvoj jeho zdravotních komplikací resp. posoudit bezpečnost živého dárcovství.
SOUBOR PACIENTŮ A METODA
Do retrospektivní studie bylo zařazeno 56 dvojic (žijící dárce/příjemce). V tomto hodnocení jsme se zaměřili hlavně na výskyt možných komplikací u dárce: chronické onemocnění ledvin, arteriální hypertenze, diabetes mellitus, vliv kouření na další osud dárce a event. příčina úmrtí u dárce. Byly sledovány hodnoty sérové koncentrace kreatininu v odstupu 1 roku, 5 a 10 let od dárcovství ledviny. V případě příjemce byla hodnocena doba funkce transplantované ledviny, hladina sérového kreatininu v 5 letech od transplantace, histologicky verifikovaná příčina selhání graftu a příčiny úmrtí příjemců s funkčním štěpem.
VÝSLEDKY
Do sledování byly zahrnuty dvojice, které v našem centru podstoupily transplantaci ledviny od žijícího dárce ve sledovaném období 24 let. Průměrný věk v době transplantace byl 53 let u dárců a 39 let u příjemců. Z daného souboru byly pouze dvě transplantace preemptivní a dvě transplantace inkompatibilní v AB0 systému.
V souboru dárců bylo 40 dárkyň (71 %) a 16 dárců (29 %). Zajímavým výstupem je charakteristika příbuzenského event. sociálního vztahu k příjemci (dárkyně: 23× matka, 12× manželka, 1× sestra, 1× tchýně, 2× partnerka, 1× kamarádka; dárci: 8× otec, 5× bratr, 1× partner, 1× syn, 1× bratranec). Vývoj kreatininu po operaci u dárců v pětiletém sledování je prezentován v grafu č. 1. Medián hladiny kreatininu v jednom roce od dárcovství byl 105,5 umol /l a v 5 letech od dárcovství 93 umol /l. Žádný ze sledovaných dárců ledviny nedospěl ve sledovaném období do terminálního ledvinného selhání s nutností některé z metod náhrady funkce ledvin. Zhodnocení kreatininemie v odstupu deseti let od transplantace zatím nebylo vzhledem k nedostatečnému časovému odstupu možné u všech sledovaných a bude součástí dalších, pozdějších analýz. Farmakologicky kompenzovaná arteriální hypertenze se před darováním ledviny vyskytovala u 29 % dárců a ve sledovaném období po provedené transplantaci stoupl počet dárců s prokázanou arteriální hypertenzí na 50 %. Po transplantaci nebyl v našem dárcovském souboru prokázán zvýšený výskyt diabetu mellitu. 43 dárců (77 %) bylo před operací nekuřáky a 13 dárců (23 %) kouřilo. Při hodnocení úrovně sérové koncentrace kreatininu dárce v 5 letech po operaci ve skupině kuřáků a nekuřáků jsme dospěli k těmto závěrům – zatímco medián kreatininu dárců nekuřáků byl 94,5 umol /l (5 let od transplantace), tak medián kreatininu dárců kuřáků byl 82 umol /l.
Graph 1. Vývoj kreatininu u žijících dárců ledviny
Graph 1. Living kidney donors creatinine levels
V sedmi případech (13 % příjemců) zemřel recipient s funkčním štěpem na jinou závažnou komorbiditu (ve 4 případech byla příčinou úmrtí malignita, ve 2 případech byly příčinou úmrtí infekční komplikace a 1× se jednalo o suicidium). Ve sledovaném období bylo potvrzeno 18 selhání štěpu, přičemž medián délky funkce štěpu byl 65 měsíců. Příčiny selhání štěpů jsou dokumentovány tabulkou 1. Medián hladiny 5letého kreatininu u příjemců byl 121 umol/l a grafem je zobrazen histogram popisující hodnoty kreatininu příjemců po pěti letech od transplantace (Graf 2). Při hodnocení úrovně kreatininu příjemců v 5 letech po operaci ve skupině od dárců nekuřáků a dárců kuřáků jsme dospěli k těmto závěrům – zatímco medián kreatininu příjemců od dárců nekuřáků byl 120 umol /l (5 let od transplantace), tak medián kreatininu příjemců od dárců kuřáků byl 145 umol/l.
Table 1. Příčiny selhání štěpů u příjemců (absolutní čísla)
Tab. 1. Causes of kidney transplant failure in recipients
Graph 2. Histogram popisující hodnoty kreatininu příjemců po pěti letech od transplantace
Graph 2. Recipients creatinine levels after five years post transplantation
DISKUZE
Transplantace ledvin od žijících dárců představují metodu volby léčby nezvratného selhání ledvin. Zabezpečit pro dárce dlouhodobou bezpečnost darování ledviny je základní úkol nefrologů a chirurgů. V současné době se řídíme doporučeními KDIGO (Kidney Disease: Improving Global Outcomes) z roku 2017 navazujícími na předchozí platná doporučení, která definují kritéria dárcovství ledvin od žijících dárců na základě důkazů. Kompletně popisují proces vyšetření eventuálního žijícího dárce ledviny, včetně doporučených laboratorních metod, stanovují jasné kontraindikace dárcovství a rovněž i schéma sledování dárce po operaci (2). Jedná se o nejpřehlednější a nejaktuálnější dokument, který komplexně řeší otázky v oboru transplantační medicíny a jejich doporučení ohledně vyšetřování potenciálních žijících dárců ledviny vysvětluje tabulka 2.
Table 2. Vyšetření potenciálního žijícího dárce ledviny podle KDIGO 2017
Tab 2. Examination procedure for a possible living kidney donor (KDIGO 2017)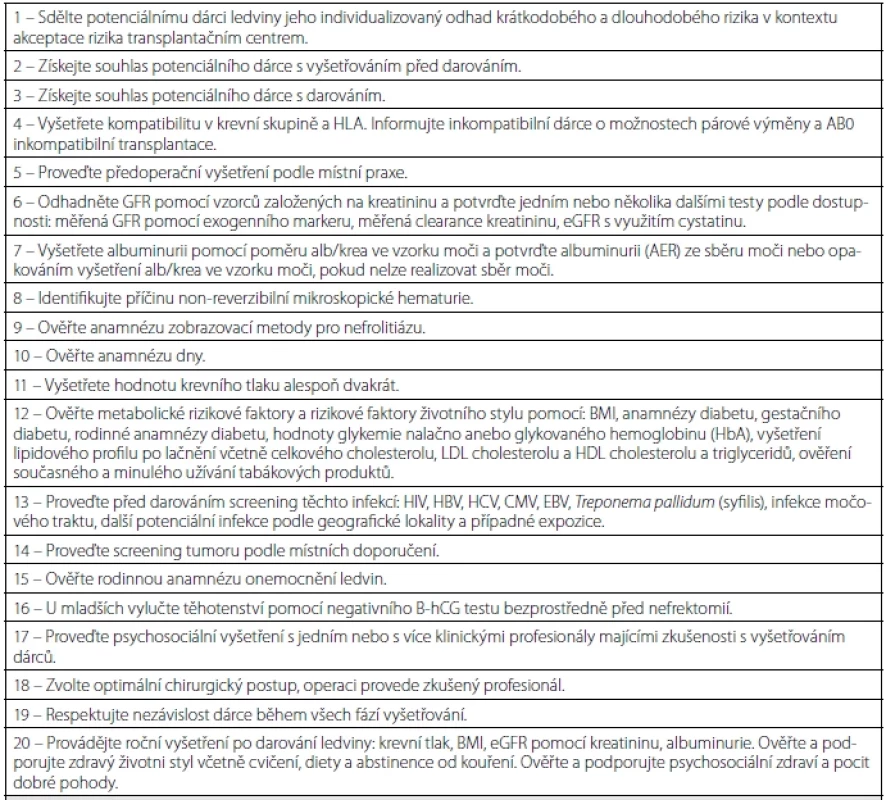
AER – míra vylučování albuminu, BMI – index tělesné hmotnosti, CMV – cytomegalovirus, EBV – virus Epstein-baarové, eGFR – odhadovaná glomerulární filtrace, GF – glomerulární filtrace, HBV – virus hepatitidy B, HCV – virus hepatitidy C, HIV – virus lidské imunodeficience, HLA – lidské leukocytární antigeny). Před dárcovstvím ledviny musí žijící dárce podstoupit kompletní lékařské a psychosociální vyšetření, obdržet vhodný informovaný souhlas a být schopen porozumět informacím prezentovaným v rámci tohoto procesu tak, aby mohl učinit dobrovolné rozhodnutí. Vzhledem k tomu, že dobrovolný dárce ledviny nemá žádné zdravotní indikace k provedení tak závažné operace, jako je nefrektomie, je nutno používat maximálně šetrné operační přístupy jak pro ledvinu, tak především pro dárce. Chirurgických technik operace existuje více, v současnosti je preferován přední extraperitoneální přístup v případě otevřeného výkonu. Z miniinvazivních endoskopických technik preferujeme laparoskopické, respektive retroperitoneoskopické výkony (3). V případě pravostranné nefrektomie obvykle není k dispozici dostatečně dlouhá žíla pro bezpečnou transplantaci, proto se preferuje levá ledvina. Pokud je vhodná anatomie cévních struktur ledviny, která umožňuje bezpečnou transplantaci, je možno odebrat i ledvinu pravou.
Existují práce, kde byly dokumentovány dobré dlouhodobé výsledky dárců ve srovnání s populací s podobným věkem (4), nicméně je ale pravdou, že pokud byli dárci dlouhodobě sledováni a srovnáváni s odpovídající kohortou zdravých a pečlivě vyšetřených „nedárců“, tak pak bylo u dárců zdokumentováno zvýšené riziko rozvoje ESRD (end stage renal disease). Míra absolutního zvýšeného rizika byla však malá (5) a ve srovnání s obecnou nevyšetřenou populací toto potvrzeno nebylo. Je ale pravděpodobné, že se rizika dárcovství u dárců se zdravotními komplikacemi liší podle rasy, neboť bylo potvrzeno zvýšené riziko výskytu diabetu, arteriální hypertenze a chronického onemocnění ledvin u afroamerických dárců ledviny (6). V roce 2018 byla publikována práce ze Spojených států amerických, která sledovala rozvoj terminálního selhání ledvin u 123 526 žijících dárců ledviny (z let 1994–2016). Ve sledovaném období dospělo do definitivního selhání ledvin 218 pacientů a to v mediánu 11,1 let od dárcovství. Vyhodnocené absolutní 20leté riziko bylo nízké, nicméně bylo potvrzeno zvýšení rizika rozvoje konečného selhání ledvin u dárců, kteří byli muži, měli vyšší BMI (body mass index), nižší hodnotu glomerulární filtrace v době dárcovství a žili v horších socioekonomických podmínkách (7). Tato zjištění mohou pomoci při diskuzi s osobami, které zvažují dárcovství ledviny.
Ve studii autorů Segev et al. bylo zdokumentováno 30 000 dárců, u kterých byla dostupná data stran hodnot krevního tlaku a u 1,8 % dárců byla dokumentována preexistující arteriální hypertenze. V této studii byla potvrzena souvislost přítomné arteriální hypertenze se zvýšeným rizikem smrti dárce (nicméně data byla založena pouze na 2 úmrtích ve skupině dárců s arteriální hypertenzí) (8). Ve studii autorů Tent et al. bylo srovnáno 47 dárců s arteriální hypertenzí versus 94 kontrolních dárců (jednalo se převážně o neafroamerické dárce). V časném potransplantačním období byl systolický krevní tlak signifikantně vyšší u dárců s pozitivní anamnézou arteriální hypertenze, nicméně v kontrolní skupině došlo postupně k navýšení hlavně diastolického krevního tlaku a v období jednoho roku a pěti let od transplantace byly v obou skupinách krevní tlaky obdobné (9).
V našem souboru stoupl výskyt arteriální hypertenze ve sledovaném období u dárců po operaci o 21 %. Arteriální hypertenze je rizikovým faktorem pro onemocnění ledvin a kardiovaskulární onemocnění. Pokud je přítomnost nebo nepřítomnost hypertenze u kandidáta na dárce nejasná na základě historie a klinických měření, měl by být krevní tlak dále vyhodnocen pomocí ambulantního sledování krevního tlaku nebo opakováním standardizovaných měření krevního tlaku. Pro darování mohou být akceptováni kandidáti na dárce s hypertenzí < 140/90 mm Hg kontrolovanou pomocí jednoho nebo dvou antihypertenziv a kteří nemají projevy orgánové dysfunkce. V našem souboru byly hodnoty sérové koncentrace kreatininu u příjemců od dárců kuřáků vyšší než hodnoty koncentrace sérového kreatininu příjemců od dárců nekuřáků (hodnoceno 5 let od provedené transplantace). Většina studií prokázala vliv kouření cigaret na urychlení progrese chronického onemocnění ledvin (10). Kandidáti dárcovství ledviny by měli být poučeni o zásadách životního stylu, včetně zdravé výživy, přerušení kuřáckého návyku, dosažení vhodné tělesné hmotnosti a pravidelného cvičení. Tato opatření by měla být dárcem realizována ještě před darováním a udržována po celý život.
Přestože jsou uváděné výsledky transplantací ledvin od žijících dárců velmi dobré, s přežíváním příjemců a štěpů po 5 letech od výkonu více než 90 % resp. 80 %, je zřejmé, že v nich existuje značná variabilita (11). Všeobecně známé faktory, které ovlivňují dlouhodobé výsledky těchto transplantací, zahrnují HLA shodu mezi dárcem a příjemcem, geneticky podmíněný příbuzenský vztah mezi dárcem a příjemcem, věk a pohlaví dárce (12, 13). Pětileté přežívání recipientů bylo v našem souboru 93 % a pětileté přežívání štěpu 83 %, tj. oba výsledky jsou v očekávaných hodnotách.
ZÁVĚRY
Transplantace ledviny od žijícího dárce je vysoce efektivní metoda léčby ledvinného selhání, která má ve srovnání s transplantací od zemřelého dárce lepší úspěšnost. Umožňuje načasování výkonu dokonce do doby, kdy příjemce doposud není dialyzován, ale již neodvratně do tohoto stadia spěje. Právě tyto preemptivní transplantace provedené od žijícího příbuzenského dárce mají suverénně nejlepší výsledky. Zásadní úlohou ošetřujícího nefrologa je včasné a srozumitelné poučení každého nemocného s chronickým onemocněním ledvin o možnosti transplantace ledviny od žijícího dárce, včetně jejich rizik a výhod. V případě souhlasu je nevhodnější, po provedení základních standardních vyšetření, potenciální dvojici odeslat co nejrychleji do spádového transplantačního centra. Dárci by ale měli být informováni o tom, že po nefrektomii existuje určité malé riziko selhání ledvin, a pro tuto informaci můžeme využít kvantifikaci rizika ESRD pomocí kalkulátoru, který je všem dostupný (www.transplantmodels. com/esrdrisk) a který je zatím schopen stanovit riziko do 15 let od dárcovství (14).
Střet zájmů: Žádný.
Prohlášení o podpoře: Podpořeno projekty MZ ČR – RVO; FNHK, 00179906 a programem COOPERATIO, vědní oblast INDI.
Hlavní stanovisko práce: Práce popisuje výsledky transplantací ledviny od žijícího dárce za období 24 let v jednom transplantačním centru. Vyhodnocuje jak přežívání transplantovaných štěpů, tak prioritně rizika možných komplikací plynoucích z dárcovství ledviny.
Major statement: This paper describes the results of transplanted kidneys from living donors over a period of 24 years in one transplant center. It evaluates both the survival of transplanted grafts and, as a priority, the risks of possible complications arising from kidney donation.
Došlo: 15. 1. 2023
Přijato: 8. 5. 2023Kontaktní adresa:
MUDr. Michaela Matysková Kubišová
Fakultní nemocnice Hradec Králové
Sokolská 581
500 05 Hradec Králové
e‑mail: michaela.matyskova@fnhk.czCes Urol 2023; 27(2): 101-108
Sources
1. Viklický O. Transplantace ledviny od žijících dárců – jak doporučení KDIGO 2017 ovlivňují naší praxi? Postgraduální nefrologie. 2020; 18(3): 3–9.
2. Kidney Disease: Improving Global Outcomes (KDIGO) Living Kidney Donor Work Group. KDIGO clinical practice guideline on the evaluation and followup care of living kidney donors. Transplantation. 2017; 101(Suppl. 8S): S1–S109.
3. Pacovský J, Navrátil P, Holub L, Broďák M, Romžová M. Chirurgické techniky transplantace ledviny. Urol List. 2009; 7(1).
4. Ibrahim HN, Foley R, Tan L, et al. Long‑term consequences of kidney donation. N Engl J Med. 2009; 360 : 459–469.
5. Muzaale AD, Massie AB, Wang MCh, et al. Risk of End‑Stage Renal Disease Following Live Kidney Donation. JAMA. 2014; 311(6): 579–586.
6. Lentine KL, Schnitzler MA, Xiao H, et al. Racial variation in medical outcomes among living kidney donors. N Engl J Med. 2010; 363 : 724–732.
7. Wainright JL, Robinson AM, Wilk AR, et al. Risk of ESRD in prior living kidney donors. Am J Transplant. 2018; 18(5): 1129–1139.
8. Segev DL, Muzaale AD, Caffo BS, et al. Perioperative mortality and long‑term survival following live kidney donation. JAMA. 2010; 303 : 959–966.
9. Tent H, Sanders J‑SF, Rook M, et al. Effects of preexistent hypertension on blood pressure and residual renal function after donor nephrectomy. Transplantation. 2012; 93 : 412–417.
10. Nagasawa Y, Yamamoto R, Rakugi H, Isaka Y. Cigarette smoking and chronic kidney diseases. Hypertens Res. 2012; 35 : 261–265.
11. Roodnat JI, van Riemsdijk IC, Mulder PGH, et al. The superior results of living‑donor renal transplantation are not completely caused by selection or short cold ischemia time: A single‑center, multivariate analysis. Transplantation. 2003; 75 : 2014.
12. Oien CM, Reisaeter AV, Leivestad T, et al. Living donor kidney transplantation: The effects of donor age and gender on short - and long‑term outcomes. Transplantation. 2007; 83 : 600.
13. Gill J, Bunnapradist S, Danovitch GM, et al. Outcomes of kidney transplantation from older living donors to older recipients. Am J Kidney, DiS. 2008; 52 : 541.
14. Viklický O. Kalkulátor rizika selhání ledvin pro žijící dárce ledviny. Postgraduální nefrologie. 2015; 13(4): 64–66.
Labels
Paediatric urologist Nephrology Urology
Article was published inCzech Urology
2023 Issue 2-
All articles in this issue
- Urologie a elektronizace zdravotnictví
- Robotizovaná laparoskopická pyeloplastika
- Novinky WHO klasifikace z roku 2022: klasifikace renálních tumorů
- 5. edice WHO klasifikace karcinomu prostaty z roku 2022: změny a novinky v „Blue Book“
- Prognostické faktory metastatického karcinomu prostaty
- Výsledky zavádění punkční nefrostomie pod ultrazvukovou kontrolou
- Dlouhodobé sledování žijících dárců ledviny – zkušenosti jednoho centra
- Časné komplikace po radikální cystektomii před zavedením konceptu ERAS (Enhanced Recovery After Surgery) u pacientů podstupujících radikální cystektomii
- Priapismus při substituční terapii testosteronem centrálního hypogonadismu
- Postřehy z CEM23 (Central European Meeting 2023)
- Czech Urology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Prognostické faktory metastatického karcinomu prostaty
- 5. edice WHO klasifikace karcinomu prostaty z roku 2022: změny a novinky v „Blue Book“
- Časné komplikace po radikální cystektomii před zavedením konceptu ERAS (Enhanced Recovery After Surgery) u pacientů podstupujících radikální cystektomii
- Výsledky zavádění punkční nefrostomie pod ultrazvukovou kontrolou
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

