-
Medical journals
- Career
Současný pohled na diagnostiku deficitu růstového hormonu u dětí a dospívajících
Authors: Plachý Lukáš; Maratová Klára; Veselá Karolína; Lebl Jan; Průhová Štěpánka
Authors‘ workplace: Pediatrická klinika, 2. lékařská fakulta, Univerzita Karlova a FN Motol, Praha
Published in: Čes-slov Pediat 2023; 78 (S3): 5-10.
Category: Comprehensive Report
doi: https://doi.org/10.55095/CSPediatrie2023/056Overview
Neporušená produkce, sekrece a funkce růstového hormonu (GH) je zásadní pro fyziologický růst člověka. Správná diagnostika deficitu růstového hormonu (GHD) je nezbytná k včasnému zahájení substitučního podávání GH s cílem zlepšit tělesnou výšku a zabránit hypoglykemiím a dalším důsledkům deficitu GH. I po 60 letech od zavedení první eseje k laboratornímu měření GH naráží diagnostika deficitu růstového hormonu na technické a interpretační problémy. Stimulační testy sekrece GH se sice považují za zlatý standard diagnostiky GHD, mají ale nízkou specificitu, a mohou proto často generovat falešně patologické výsledky. V rámci diagnostiky GHD je proto nezbytné komplexně zhodnotit anamnestické a auxologické údaje v kontextu výsledků stimulačních testů, hladiny IGF-1, případně zobrazovacích metod a genetického vyšetření.
Klíčová slova:
malý vzrůst, růstový hormon, deficit růstového hormonu
Úvod
Správná produkce, sekrece a funkce růstového hormonu (GH) je zásadní pro fyziologický růst člověka.(1) Děti s prokázaným deficitem růstového hormonu (GHD) profitují z léčby rekombinantním GH, která umožňuje významně zlepšit až normalizovat tělesnou výšku a předejít dalším nepříznivým důsledkům GHD pro lidský organismus.(2) Diagnostika GHD se dlouhodobě potýká se skutečností, že žádná jednotlivá vyšetřovací metoda nemůže GHD jednoznačně potvrdit. Současná mezinárodní doporučení vyžadují biochemický průkaz GHD u jedinců s významným klinickým podezřením na tuto diagnózu, ke kterému se používají stimulační testy sekrece růstového hormonu a stanovení hladiny IGF-1. Ve vybraných případech je součástí diagnostiky využití zobrazovacích metod a genetické vyšetření.(2–4)
Klinický obraz u dětí s deficitem růstového hormonu
Klinické příznaky nedostatku GH se mohou lišit v jednotlivých fázích dětství a také podle typu hormonálního deficitu – zda se jedná o izolovaný GHD, nebo o kombinovaný deficit více hormonů hypofýzy. V novorozeneckém a kojeneckém věku se GHD může projevovat opakovanými hypoglykemiemi či novorozeneckým ikterem.(5) Hlavní klinickou známkou GHD po prvním roce života je významné zpomalení růstu.(6) Souběžný deficit dalších hormonů hypofýzy může tyto příznaky zvýraznit. Centrální hypokortikalismus zvyšuje riziko hypoglykemií, a to i v dalších letech života; centrální hypotyreóza prohlubuje poruchu růstu již od prvních měsíců života a přispívá k protrahovanému novorozeneckému ikteru. Mezi další klinické projevy hypotalamo-hypofyzární dysfunkce může patřit polyurie u centrálního diabetu insipidu, opožděný psychomotorický vývoj u závažnější formy centrální hypotyreózy, porucha sestupu varlat či jiná forma nedostatečně vyvinutého mužského genitálu u hypogonadotropního hypogonadismu. Některé formy kombinovaného deficitu hormonů hypofýzy jsou sdruženy s poruchou středočárových obličejových struktur (např. rozštěp rtu a patra, hypotelorismus) a vývojovými poruchami středočárových struktur mozku, očí, zrakových nervů, chiasmatu a zrakových drah.(1,6)
Diagnostika deficitu růstového hormonu
Vyloučení jiných příčin poruchy růstu
Diagnostika příčiny malého vzrůstu zahrnuje v první fázi především vyloučení neendokrinních důvodů poruchy růstu.(2,7) Proto před případným zahájením vyšetřování GHD posoudíme možnost chronického systémového onemocnění (např. nemoci jater nebo ledvin, zánětlivého střevního onemocnění charakteru Crohnovy choroby), malabsorpčního syndromu (zejména celiakie) nebo psychické a/nebo sociální deprivace. Dále vyloučíme jiné hormonální příčiny poruchy růstu, zejména nedostatečnou funkci štítné žlázy nebo nadměrnou produkci kortizolu. U dívek posoudíme možnost Turnerova syndromu. V současné době stále častěji využíváme genetické vyšetření – zejména v případě klinického podezření na Praderův–Williho syndrom, Silverův–Russellův syndrom nebo syndrom Noonanové.(1)
Zhodnocení růstu a růstové dynamiky
Klinické zhodnocení růstu a růstové dynamiky je zásadní pro správnou indikaci dalšího vyšetřování. Vychází ze správně provedeného měření tělesné výšky (u dětí do 2 let tělesné délky). Dítě ve stoje měříme opakovaně fixovaným stadiometrem. Výsledná výška je průměrem tří měření. Následně výšku zaznamenáme do růstového grafu k posouzení pozice dítěte.
Růst dítěte je dynamický proces. Děti nerostou lineárně, ale skokově. Mají období, kdy rostou, a období, kde se výška příliš nemění. Tato období se střídají a jejich intervaly mohou být týdny i měsíce. Proto pro posouzení růstové rychlosti, tedy rozdílu výšek ze dvou po sobě jdoucích měření, je vhodné vyšetřit dítě alespoň po 6 měsících. Pro sestavení růstové křivky slouží údaje o měření výšky z preventivních prohlídek u PLDD. Některé nápadně nekonzistentní číselné hodnoty měření budeme posuzovat s opatrností, protože při preventivní prohlídce se technice měření nemusí věnovat taková pozornost jako při vyšetření u specializovaného endokrinologa.
Růstová kritéria, která vedou k podezření na GHD, shrnuje tabulka 1. Jedince s klinickým podezřením indikujeme k dalšímu vyšetřování možného GHD.(2,7)
Table 1. 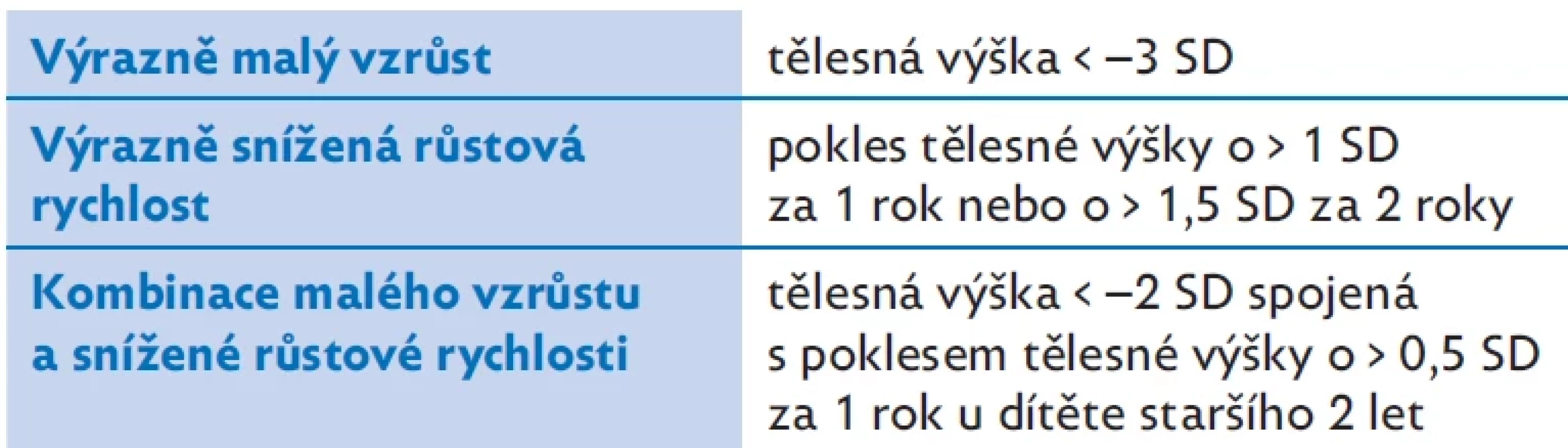
Auxologická kritéria, která vedou ke klinickému podezření na deficit růstového hormonu (GHD). Směrodatné odchylky (SD) a percentily jsou vztaženy k průměrným hodnotám pro daný věk a pohlaví. Upraveno dle(7) Biochemické vyšetření sekrece růstového hormonu
Vzhledem k pulzatilnímu charakteru sekrece růstového hormonu a jeho velmi nízké sérové koncentraci mezi jednotlivými pulzy (často pod detekčním rozmezím laboratorních esejí) nelze diagnostikovat deficit GH z náhodně odebraného vzorku krve.(8) K orientačnímu zhodnocení sekrece GH se využívá vyšetření IGF-1 (inzulinu podobného růstového faktoru typ 1), k potvrzení GHD následně stimulační testy sekrece GH.(2,7)
IGF-1
Hormon IGF-1 je v lidském organismu produkován v závislosti na stimulaci růstovým hormonem. Vzhledem k jeho stabilní sérové koncentraci jej využíváme k orientačnímu zhodnocení sekrece GH.(3) Je nutné zdůraznit, že změřená koncentrace IGF-1 se může značně lišit mezi jednotlivými laboratorními kity od různých výrobců i mezi jednotlivými laboratořemi. Hladina IGF-1 se navíc dynamicky vyvíjí během života a je odlišná podle věku a pohlaví. Proto má být výsledek vyjádřen nejen v absolutním čísle, ale také ve formě směrodatné odchylky (SD), která vychází z výsledků konkrétního kitu a odpovídá věku a pohlaví. Koncentrace IGF-1 < −2 SD vzhledem k průměrné hodnotě pro daný věk a pohlaví výrazně podporuje diagnózu GHD, koncentrace IGF-1 > 0 SD diagnózu GHD prakticky vylučuje.(6,7) Při interpretaci IGF-1 je nutné vzít v potaz stav pubertálního vývoje a skutečnost, že koncentrace IGF-1 je výrazně snížena při podvýživě a při chronickém zánětlivém onemocnění, a to i při fyziologické sekreci GH.(9) Pro fyziologicky velmi nízké hodnoty u nejmenších dětí má jen omezený smysl vyšetřovat IGF-1 u dětí mladších než 18 měsíců.(10)
Stimulovaná sekrece růstového hormonu
První radioimunoesej, která umožnila laboratorně stanovit hladinu růstového hormonu v krvi, byla zavedena právě před 60 lety – v roce 1963. Umožnila zavést do diagnostické praxe stimulační testy sekrece GH, které jsou již více než 50 let považovány za zlatý standard diagnostiky GHD. Ke stanovení diagnózy GHD je třeba prokázat nedostatečný vzestup hladiny GH po stimulaci (v České republice < 10 µg/l, resp. < 20 mIU/l) ve dvou různých stimulačních testech. V České republice nejčastěji používáme klonidinový test a test s inzulinovou hypoglykemií.(1,4,11) Spektrum testů stimulujících sekreci GH shrnuje tabulka 2. U prepubertálních dívek starších 10 let a u prepubertálních chlapců starších 11 let snížíme riziko falešně patologického výsledku stimulačního testu podáním tzv. primingu pohlavními hormony (u obou pohlaví 2 mg estradiolu večer poslední dva dny před testem).(2) V případě hypotyreózy je před zahájením testování GHD nutné hormony štítné žlázy adekvátně substituovat.
Table 2. Stimulační testy produkce růstového hormonu. Upraveno dle(17) a postupů Endokrinologického oddělení Pediatrické kliniky 2. LF UK a FN Motol. 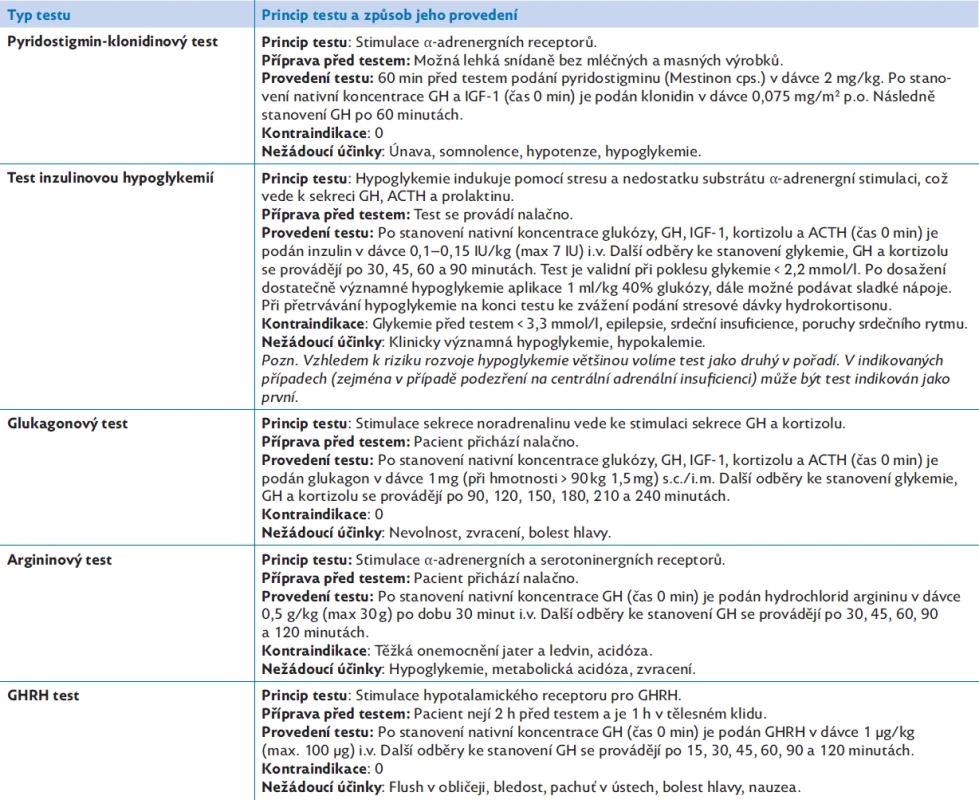
ACTH – adrenokortikotropní hormon, GH – růstový hormon, GHRH – growth hormone releasing hormone, IGF-1 – inzulinu podobný růstový faktor typ 1 U dětí se zřejmou patologií hypotalamo-hypofyzární oblasti (např. přerušená stopka hypofýzy, ektopická neurohypofýza, tumor, stav po radioterapii zasahující střední čáru CNS), s prokázaným deficitem jiného hormonu hypofýzy nebo s jasným genetickým nálezem příznačným pro deficit růstového hormonu dostačuje provedení jediného testu. Pokud se výše uvedené skutečnosti kombinují, není nutné stimulační testy k potvrzení diagnózy provádět vůbec.(2,7)
Testy ke stimulaci růstového hormonu indikujeme uvážlivě – pouze v případě důvodného podezření na GHD. Při interpretaci výsledků je třeba uvážit limitace stimulačních testů, pro které se současný způsob diagnostiky GHD považuje za velmi kontroverzní otázku dětské endokrinologie.(12)
Zásadním problémem je, že neexistuje žádná jednotlivá metoda spolehlivě prokazující GHD, podle které by bylo možné výsledky stimulačních testů validovat. Hranice nedostatečné odpovědi tedy byla historicky stanovena arbitrárně. Cut-off dostatečné stimulované koncentrace GH 10 µg/l, který používáme v České republice, je pravděpodobně příliš vysoký a může být příčinou častějších falešně patologických výsledků.(12–14) V některých zemích (např. Německo, Velká Británie, Dánsko) je proto arbitrární hranice stimulované koncentrace GH pro diagnostiku GHD snížena na hodnoty 6–8 µg/l.(15) Dalšími problémy stimulačních testů je jejich nízká reproducibilita, nefyziologická podstata a interference dalších faktorů (stav pubertálního vývoje, BMI a další). Nelze podceňovat ani možné nežádoucí účinky a rizika testů (tab. 2).(12,16) Z těchto důvodů by stimulační testy měla provádět výhradně pracoviště s bohatými zkušenostmi s jejich indikací a provedením.Zobrazovací metody při diagnostice deficitu růstového hormonu
Kostní věk
Zhodnocení kostního věku patří mezi základní vyšetření u dětí s poruchou růstu.(7) Pro deficit GH je typické opoždění kostního věku – pokud není kostní věk výrazně opožděn, je diagnóza GHD nepravděpodobná.(6) V některých zemích je dokonce opoždění kostního věku podmínkou pro zahájení vyšetření GHD stimulačními testy.(15) Je však třeba zdůraznit, že kostní věk může být kromě působení GH ovlivněn řadou dalších faktorů – stavem výživy, průběhem puberty, chronickým onemocněním nebo endokrinními poruchami (hypotyreóza, časně nastupující puberta apod.).(18)
K hodnocení kostního věku se využívá rentgenový snímek levé, resp. nedominantní ruky a zápěstí. Hodnocení vychází ze znalosti přesného pořadí a progrese osifikace jednotlivých kostí v této oblasti skeletu. Nejčastěji využíváme metodu podle Greulicha–Pyleové(19) nebo podle Tannera–Whitehouse 3.(20) Obě metody jsou do značné míry subjektivní a hodnocení je ovlivněno zkušeností hodnotitele. Dochází tedy k určité interindividuální variabilitě hodnocení (udává se 0,5 až 0,9 roku mezi jednotlivými hodnotiteli).(21) Vzhledem k časové náročnosti správného určení kostního věku se rozvinuly metody automatizovaného hodnocení – nabízí je např. systém BoneXpert (obr. 1).(22)
Magnetická rezonance mozku
Magnetickou rezonanci středočárových struktur mozku indikujeme u všech pacientů s diagnostikovaným GHD za účelem vyloučení nitrolebního tumoru a vrozených vývojových vad centrálního nervového systému. Nález jasné patologie charakteru ektopie neurohypofýzy, přerušené stopky hypofýzy nebo prázdného tureckého sedla (tzv. empty sella) výrazně podporují diagnózu GHD. Při hodnocení velikosti hypofýzy bychom měli vycházet z věkově specifických norem. Nejsnazší je změření výšky hypofýzy. Samotný nález menší hypofýzy je ale nespecifický a nemá významnější vliv na diagnostiku GHD.(2,23) Zvláště u dětí s opožděním puberty může být velikost hypofýzy falešně hodnocena jako malá v porovnání s normami stejně starých dětí s běžící pubertou. Puberta je hormonálně velmi intenzivní proces, při kterém se objem hypofýzy přirozeně zvětšuje.(24)
Image 1. 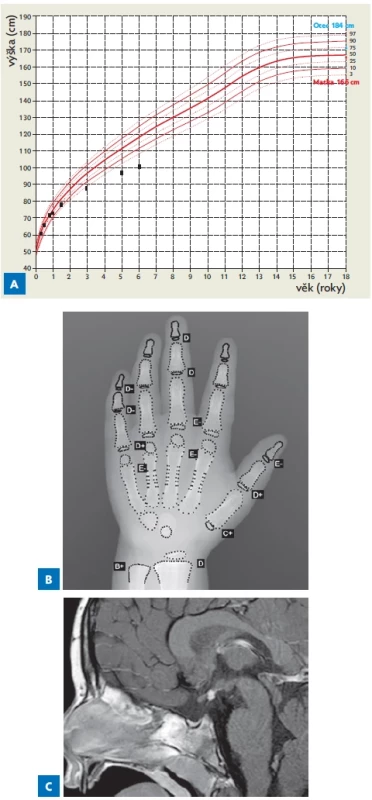
Šestiletá dívka s prokázaným deficitem růstového hormonu. A – růstová křivka demonstruje těžkou progredující poruchu růstu (aktuálně 100,5 cm, tj. −3,5 SD). Koncentrace IGF-1 pod detekčním limitem laboratorního kitu (< 15 μg/l), maximální stimulovaná koncentrace růstového hormonu 1,2 μg/l. B – rentgenové vyšetření levého zápěstí prokázalo opožděné kostní zrání – kostní věk vyhodnocený automatickým vyhodnocovacím systémem BoneExpert 3,4 roku dle Greulicha–Pyleové a 4,4 roku dle Tannera–Whitehouse při kalendářním věku 6,1 roku. C – magnetická rezonance mozku prokázala ektopickou neurohypofýzu při spodině III. komory s hypoplastickým infundibulem. Genetické vyšetření při diagnostice deficitu růstového hormonu
V současné době dochází k velkému rozmachu genetické diagnostiky malého vzrůstu – u dětí s GHD i u dětí s jinou příčinou růstové poruchy. Stále častěji je možné etiologii růstové poruchy objasnit na molekulární úrovni.(25) Genetické vyšetření může být cílené v případě klinického podezření na poruchu v konkrétním genu. U naprosté většiny dětí s malým vzrůstem ale klinické podezření na určitou konkrétní poruchu nevzniká. Vyšetření potenciálních mutací všech genů, které se podílejí na regulaci růstu, není klasickými metodami sangerovské sekvenace proveditelné. Monogenní příčina malého vzrůstu u těchto dětí může být odhalena pomocí metod sekvenování nové generace, které umožňují paralelní testování velkého množství genů, případně celého exomu nebo genomu.(25)
Genové změny způsobující GHD mohou ovlivnit fázi morfogeneze hypofýzy, fázi diferenciace hypofyzárních buněčných linií nebo přímo jednotlivé funkční hormonální molekuly či jejich receptory.
Pro poruchy morfogeneze hypofýzy bývá typický GHD spojený s deficitem dalších hormonů hypofýzy a poruchou středočárových struktur (např. hypotelorismus, kyklopie, rozštěpy rtu a patra, ztenčení corpus callosum nebo ektopická neurohypofýza). Příklady poruchy morfogeneze hypofýzy jsou holoprosencefalie, septo-optická dysplazie, Riegerův syndrom nebo syndrom přerušené stopky hypofýzy.(1,26) Příčinou jsou zpravidla patogenní varianty genů, které kódují jednotlivé transkripční faktory nezbytné pro souběžně probíhající vývoj hypofýzy a středočárových mozkových a obličejových struktur.(25)
Pro poruchy diferenciace hypofýzy (v morfologicky dotvořené hypofýze se z nediferencovaných buněk vyvíjí pět buněčných linií buněk následně produkujících jednotlivé hormony adenohypofýzy) je charakteristický kombinovaný deficit hormonů hypofýzy bez přítomnosti sdružených anomálií středočárových struktur. Mezi geny zodpovědné za diferenciaci hypofýzy patří např. PROP1 a POU1F1.(1)
Pro genové poruchy jednotlivých funkčních hormonálních molekul a receptorů je typický klinický obraz izolovaného GHD. Může být důsledkem poruchy v genech GHRHR nebo GHSR, které řídí sekreci růstového hormonu, nebo může být mutován přímo gen GH1 pro růstový hormon.(25,27) Jednotlivé geny zodpovědné za GHD jsou shrnuty v tabulce 3.
Table 3. Genetické příčiny deficitu růstového hormonu. Upraveno dle(28–31) 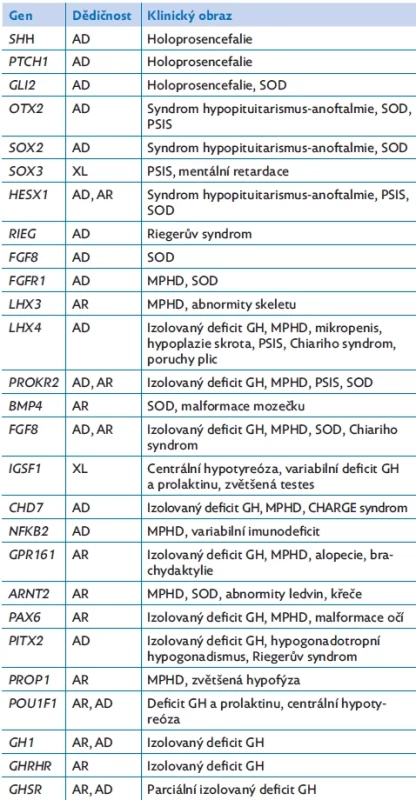
AD – autozomálně dominantní dědičnost, AR – autozomálně recesivní dědičnost, GH – růstový hormon, MPHD – mnohočetný deficit hormonů hypofýzy, PSIS – syndrom přerušené stopky hypofýzy, SOD – septo-optická dysplazie, XL – X-vázaná dědičnost. Závěr
Diagnostika GHD není jednoduchá. Hlavním úkolem dětského endokrinologa je především dobře posoudit, které dítě má podstoupit stimulační testy sekrece GH. Indikace k testování má vycházet z dobré znalosti růstových dat – pozice dítěte na třetím percentilu nebo lehce pod ním není sama o sobě indikací k testování. V současné době neexistuje žádné jednotlivé vyšetření, které by samo dokázalo spolehlivě diagnostikovat deficit růstového hormonu. Přeceňování významu některých metod (zejména stimulačních testů sekrece růstového hormonu) často vede k chybnému stanovení diagnózy GHD. Proto je třeba komplexně zhodnotit anamnestické a auxologické údaje spolu s výsledky biochemických vyšetření a v případě potřeby doplnit zobrazovací a genetické vyšetření.
Korespondenční adresa:
MUDr. Lukáš Plachý, Ph.D.
Pediatrická klinika 2. LF UK a FN Motol
V Úvalu 84
150 06 Praha 5
lukas.plachy@fnmotol.cz
Sources
1. Lebl J, Koloušková S, Průhová Š, et al. Dětská endokrinologie a diabetologie. 1 vyd. Praha: Galén 2016.
2. Grimberg A, DiVall SA, Polychronakos C, et al. Guidelines for growth hormone and insulin-like growth factor-i treatment in children and adolescents: growth hormone deficiency, idiopathic short stature, and primary insulin-like growth factor-i deficiency. Horm Res Paediatr 2016; 86(6): 361–97.
3. Collett-Solberg PF, Ambler G, Backeljauw PF, et al. Diagnosis, genetics, and therapy of short stature in children: a Growth Hormone Research Society international perspective. Horm Res Paediatr 2019; 92(1): 1–14.
4. GH Research Society. Consensus guidelines for the diagnosis and treatment of growth hormone (GH) deficiency in childhood and adolescence: summary statement of the GH Research Society. J Clin Endocrinol Metab 2000; 85(11): 3990–3.
5. Ogilvy-Stuart AL. Growth hormone deficiency (GHD) from birth to 2 years of age: diagnostic specifics of GHD during the early phase of life. Horm Res Paediatr 2003; 60(Suppl. 1): 2–9.
6. Hage C, Gan H-W, Ibba A, et al. Advances in differential diagnosis and management of growth hormone deficiency in children. Nat Rev Endocrinol 2021; 17(10): 608–24.
7. GH Research Society. Consensus guidelines for the diagnosis and treatment of growth hormone (GH) deficiency in childhood and adolescence: summary statement of the GH Research Society. J Clin Endocrinol Metab 2000; 85(11): 3990–3.
8. Ibba A, Loche S. Diagnosis of GH deficiency without GH stimulation tests. Front Endocrinol (Lausanne) 2022; 13. doi: 10.3389/fendo.2022.853290
9. Wit JM, Bidlingmaier M, de Bruin C, Oostdijk W. A proposal for the interpretation of the serum IGF-I concentration as part of laboratory screening in children with growth failure. J Clin Res Pediatr Endocrinol 2019. doi: 10.4274/jcrpe.galenos.2019.2019.0176
10. Binder G, Weidenkeller M, Blumenstock G, et al. Rational approach to the diagnosis of severe growth hormone deficiency in the newborn. J Clin Endocrinol Metab 2010; 95(5): 2219–26.
11. Čáp J. Deficit růstového hormonu v dospělosti. Interní medicína pro praxi 2005; 5 : 237–40.
12. Murray PG, Dattani MT, Clayton PE. Controversies in the diagnosis and management of growth hormone deficiency in childhood and adolescence. Arch Dis Child 2016; 101(1): 96–100.
13. Ghigo E, Bellone J, Aimaretti G, et al. Reliability of provocative tests to assess growth hormone secretory status. Study in 472 normally growing children. J Clin Endocrinol Metabolism 1996; 81(9): 3323–7.
14. Plachy L, Strakova V, Elblova L, et al. High prevalence of growth plate gene variants in children with familial short stature treated with growth hormone. J Clin Endocrinol Metab 2019; 104(10): 4273–81.
15. Binder G, Reinehr T, Ibáñez L, et al. GHD diagnostics in Europe and the US: an audit of national guidelines and practice. Horm Res Paediatr 2020. doi: 10.1159/000503783
16. Dichtel LE, Yuen KCJ, Bredella MA, et al. Overweight/obese adults with pituitary disorders require lower peak growth hormone cutoff values on glucagon stimulation testing to avoid overdiagnosis of growth hormone deficiency. J Clin Endocrinol Metab 2014; 99(12): 4712–9.
17. Partsch CJ, Monig H, Sippell WG. Endokrinologická funkční diagnostika. 5. vyd. Praha: Galén 2008.
18. Cavallo F, Mohn A, Chiarelli F, Giannini C. Evaluation of bone age in children: a mini-review. Front Pediatr 2021; 9. doi: 10.3389/fped.2021.580314
19. Greulich W, Pyle I. Radiographic Atlas of Skeletal Development of the Hand and Wrist. 2nd ed. Stanford University Press 1959.
20. Tanner J, Healy M, Goldstein H, Cameron N. Assessment of skeletal maturity and prediction of adult height (TW3 method). 3rd ed. London 2001.
21. Roche AF, Rohmann CG, French NY, Dávila GH. Effect of training on replicability of assessments of skeletal maturity (Greulich-Pyle). Am J Roentgenol 1970; 108(3): 511–5.
22. Thodberg HH, Kreiborg S, Juul A, Pedersen KD. The BoneXpert method for automated determination of skeletal maturity. IEEE Trans Med Imaging 2009; 28(1): 52–66.
23. Kalina MA, Kalina-Faska B, Gruszczyńska K, et al. Usefulness of magnetic resonance findings of the hypothalamic-pituitary region in the management of short children with growth hormone deficiency: evidence from a longitudinal study. Child Nerv Syst 2012; 28(1): 121–7.
24. Peper JS, Brouwer RM, van Leeuwen M, et al. HPG-axis hormones during puberty: A study on the association with hypothalamic and pituitary volumes. Psychoneuroendocrinology 2010; 35(1): 133–40.
25. Dauber A, Rosenfeld RG, Hirschhorn JN. Genetic evaluation of short stature. J Clin Endocrinol Metab 2014; 99(9): 3080–92.
26. Blum WF, Klammt J, Amselem S, et al. Screening a large pediatric cohort with GH deficiency for mutations in genes regulating pituitary development and GH secretion: Frequencies, phenotypes and growth outcomes. EBioMedicine 2018. doi: 10.1016/j.ebiom.2018.09.026
27. Chanoine JP, de Waele K, Walia P. Ghrelin and the growth hormone secretagogue receptor in growth and development. Int J Obes 2009; 33(S1): S48–52.
28. Lebl J, Al Taji E, Kolouskova S, et al. Dětská endokrinologie a diabetologie. 2016.
29. Baron J, Sävendahl L, De Luca F, et al. Short and tall stature: A new paradigm emerges. Nat Rev Endocrinol 2015; 11(12): 736–46.
30. Bosch i Ara L, Katugampola H, Dattani MT. Congenital hypopituitarism during the neonatal period: epidemiology, pathogenesis, therapeutic options, and outcome. Front Pediatr 2021; 8. doi: 10.3389/fped.2020.600962
31. Alatzoglou KS, Webb EA, le Tissier P, Dattani MT. Isolated growth hormone deficiency (GHD) in childhood and adolescence: recent advances. Endocr Rev 2014; 35(3): 376–432.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2023 Issue S3-
All articles in this issue
- Alois Wachsman: Žena v křesle
- Editorial
- Current view on the diagnostics of growth hormone deficiency in childhood and adolescence
- Anorexia nervosa from an endocrinologist's point of view
- Multiple endocrine neoplasia in childhood
- Adult height in children born small for gestational age (SGA) with persistent short stature (SGA-SS). Growth hormone treatment outcomes from data of the Czech countrywide REPAR database
- Pubertal growth in children born small for gestational age (SGA) with persistent short stature (SGA-SS). Growth hormone treatment outcomes from data of the Czech countywide REPAR database
- Příběh sv. Starosty: Legenda, historie a endokrinní kontext jednoho zázraku
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Anorexia nervosa from an endocrinologist's point of view
- Multiple endocrine neoplasia in childhood
- Current view on the diagnostics of growth hormone deficiency in childhood and adolescence
- Pubertal growth in children born small for gestational age (SGA) with persistent short stature (SGA-SS). Growth hormone treatment outcomes from data of the Czech countywide REPAR database
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

