-
Medical journals
- Career
Emočně nestabilní adolescenti – současná výzva dětské psychiatrie i pediatrie
Authors: Kocourková Jana; Koutek Jiří; Kolouch David
Authors‘ workplace: Dětská psychiatrická klinika, 2. lékařská fakulta, Univerzita Karlova a FN Motol, Praha
Published in: Čes-slov Pediat 2023; 78 (6): 298-302.
Category: Chapters for Specialization in Pediatrics
doi: https://doi.org/10.55095/CSPediatrie2023/050Overview
Emočně nestabilní adolescenti, převážně dívky, představují nejrozsáhlejší skupinu pacientů v současnosti hospitalizovaných na dětských lůžkových psychiatrických pracovištích. Tito pacienti zároveň vyžadují spolupráci pediatrů, zejména v případech sebepoškozování, intoxikací, včetně suicidálních pokusů. Důležitým aspektem je zhodnocení suicidálního rizika. Emoční nestabilita v adolescenci představuje spektrum závažnosti, počínaje emoční labilitou obvyklou v dospívání až po poruchy ve vývoji osobnosti, které mohou v nejzávažnějším případě vyústit do emočně nestabilní – hraniční poruchy osobnosti. Typickými znaky této poruchy osobnosti jsou například úzkost z opuštění, nestabilní interpersonální vztahy, autodestruktivní chování, afektivní nestabilita. Terapeutické intervence zahrnují krizovou intervenci, podpůrnou psychoterapii, systematickou psychoterapii, práci s rodinou a farmakoterapii. Cílem terapie v rámci hospitalizace je zejména zmírnění emočních výkyvů a autodestruktivního chování (sebepoškozování, suicidálního chování), stabilizace rodinného prostředí a motivace pro další ambulantní pedopsychiatrickou a psychoterapeutickou péči.
Úvod
Adolescentní vývojové období přináší řadu změn zejména ve vývoji vlastní identity a vztahů s důležitými osobami, jako jsou rodiče, romantičtí partneři, vrstevníci. Uvádí se, že „každý adolescent je tak trochu hraniční“, s nadějí, že postupující věk směrem k dospělosti emočně nestabilní projevy urovná. Vnější zatěžující nebo traumatizující okolnosti mají negativní vliv na emoční prožívání adolescentů v závislosti na specifické povahové struktuře a charakteru blízkých vztahů. Můžeme si povšimnout, že vnitřní osobnostní problémy adolescenta mohou vést k „odehrávání“ ve vnější realitě a že může docházet k rizikovému chování, které přináší traumatizující zkušenosti (například v oblasti psychosexuálního vývoje) nebo destruuje vztahy s osobami, které by měly fungovat podpůrným způsobem (například v rámci rodiny). Obava použít diagnózu hraniční poruchy osobnosti v adolescentním věku (před osmnáctým rokem) pramení z toho, že v rámci kategoriálního přístupu k diagnóze je porucha osobnosti hodnocena jako přetrvávající stav, který může pro adolescenta představovat neměnnou, stigmatizující a sociálně znevýhodňující charakteristiku.(1) Dimenzionální přístup k diagnóze poruchy osobnosti umožňuje vidět spektrum poruchy a rozlišit její závažnost. Dle psychiatrického klasifikačního systému ICD-11 jsou poruchy osobnosti pouze „relativně“ stabilní a mohou se v době mladé dospělosti změnit.(2) Téma emoční nestability u adolescentů v odborné literatuře ukazuje na vzrůstající zájem o tuto problematiku.(3–7)
Výskyt a klinické projevy
Uvádí se, že prevalence hraniční poruchy osobnosti s emočně nestabilními rysy v celkové populaci adolescentů dosahuje úrovně kolem 3 %.(4) U adolescentů v ambulantní psychiatrické péči je výskyt emočně nestabilní poruchy osobnosti kolem 11 %, zatímco u psychiatricky hospitalizovaných adolescentů až 40 %. Údaje jsou závislé na charakteru klinické populace, například u suicidálních adolescentů přicházejících na psychiatrickou pohotovost až 78 %.(5) Z hlediska pohlaví převažují dívky (až tři čtvrtiny pacientů).
Charakteristickými projevy u emočně nestabilních adolescentů jsou výkyvy nálady, afektivní nestabilita, impulzivita, sebepoškozování a suicidální chování, užívání návykových látek, poruchy příjmu potravy, závislost na sociálních sítích, problémová experimentace v sexuální oblasti. U některých pacientů můžeme vidět genderovou dysforii, která je též narůstajícím problémem a zvyšuje riziko autodestruktivního chování. V současném spektru emočně nestabilních adolescentů, zejména těch s rizikem vývoje k hraniční poruše osobnosti, můžeme vidět symptomy psychotického charakteru, zejména „hlasy“, které bývají marginalizovány. Dle Cavelti et al.(9,10) tyto příznaky prokazují více podobností než rozdílů u osob s hraniční poruchou osobnosti a osob s psychotickými poruchami a dále přítomnost psychotických symptomů u hraniční poruchy osobnosti je ukazatelem závažnosti poruchy a rizikovým faktorem například ve vztahu k suicidalitě. Přehledová práce k této tematice(11) poukazuje na výskyt auditivních halucinací, které mohou být asociovány s posttraumatickou stresovou poruchou a historií dětské traumatizace.(12)
Typickými klinickými znaky emočně nestabilní – hraniční poruchy osobnosti jsou déletrvající obtíže, často referované od doby začátku dospívání (11–12 roků) a stupňující se v průběhu adolescence. Jde o následující charakteristiky:
- úzkost z opuštění;
- nestabilní interpersonální vztahy;
- poruchy ve vývoji identity;
- impulzivita;
- suicidální chování a sebepoškozování;
- afektivní nestabilita;
- chronické pocity prázdnoty;
- nepřiměřený intenzivní hněv;
- paranoidní myšlenky související se stresem;
- závažné disociativní příznaky.
První kontakt a problémy ve spolupráci
Do psychiatrické péče přivádí tyto adolescentní pacienty nejčastěji úzkostné a depresivní potíže, závažné sebepoškozování, suicidální chování a problémy ve vztazích v rodinném i vrstevnickém prostředí. Symptomatika sebepoškozování a suicidálního chování znepokojuje jak rodiče, tak i další dospělé, kteří přebírají odpovědnost (učitelé, vychovatelé, zdravotničtí pracovníci). Suicidální riziko je obtížné vyhodnotit, zejména setkává-li se psychiatr s pacientem v krizové situaci a konfliktech s blízkými osobami. Suicidální chování u adolescentů představuje indikaci pro hospitalizaci, i když může vykazovat manipulativní charakteristiky. V krátkém diagnostickém kontaktu není vždy snadné odlišit suicidální motivaci od nesuicidálního sebepoškozování, zejména když jde o opakovanou intoxikaci psychofarmaky. Samotné nesuicidální sebepoškozování může mít různý stupeň závažnosti a je rizikovým faktorem pro suicidální chování. První kontakt často vyvolává ambivalentní postoje i na straně zdravotnického personálu, zejména musí-li v krizové situaci rozhodovat o dalším řešení. Podobně jako rodiče i profesionálové prožívají úzkost ze závažného sebepoškození adolescenta, zároveň si mohou myslet, že jde z jeho strany o chování manipulativní nebo demonstrativní. Suportivní psychoterapeutický přístup pro adolescenta i jeho rodinu bývá na počátku základní terapeutickou intervencí, včetně dosažení dohody o dalším postupu léčby.
Hospitalizace
V současnosti je na dětských a dorostových pracovištích dětské psychiatrie hospitalizována většina pacientů s projevy sebedestruktivního chování, jako je sebepoškozování a suicidální chování. K hospitalizaci často dochází za vyhrocených okolností spojených se suicidálním rizikem a chaotickou vztahovou situací pacientů (tab. 1). V případě intoxikovaných adolescentů s proklamovaným suicidálním úmyslem předchází hospitalizace na pediatrických odděleních, což představuje pro nepsychiatrický zdravotnický personál značnou zátěž. Tito pacienti bývají komunikačně obtížní, vyvolávají pocity strachu, ale i zlosti za jejich předpokládané „demonstrativní“ projevy. Psychologicky složitá je ve vyhrocené situaci interakce zdravotníků s rodiči. Psychiatrický personál na lůžkových odděleních bývá odolnější, má větší zkušenost s emočně nestabilními projevy pacienta a jeho rodiny, ale jejich zátěž má více chronický charakter. V rámci terapeutického uspořádání při hospitalizaci se využívá režimová léčba, různé formy skupinové psychoterapie, individuální terapie, práce s rodinou. Délku hospitalizace u těchto adolescentů je třeba pečlivě zvažovat, aby na jedné straně došlo ke stabilizaci duševního stavu a oslabení suicidálního rizika, na druhé straně je potřeba předejít přílišnému „zabydlení“ na psychiatrickém oddělení.
Table 1. Počty pacientů/pacientek přijatých na Dětskou psychiatrickou kliniku FN Motol po tentamen suicidii (TS) a se sebepoškozováním 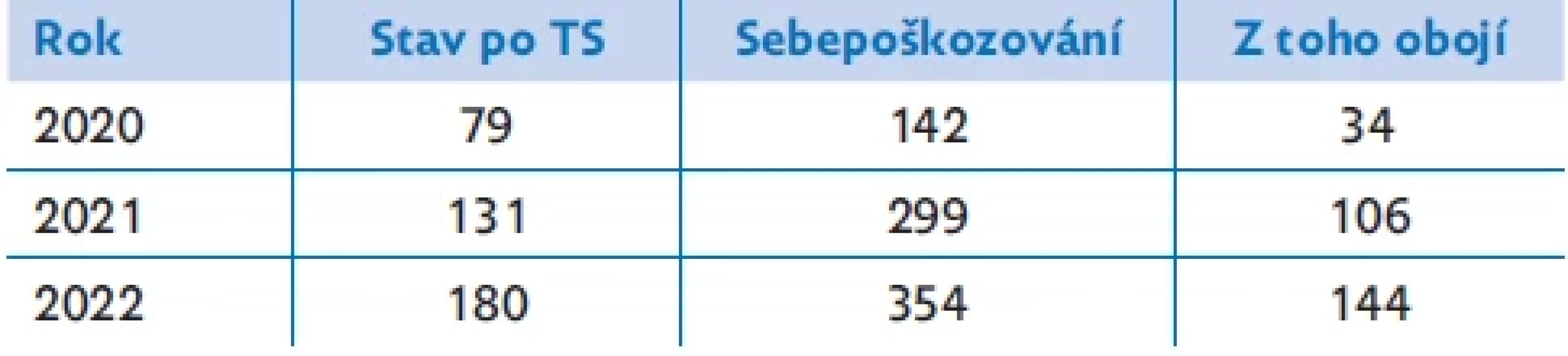
Psychoterapie
Za základní terapeutické principy v přístupu k emočně nestabilním adolescentům můžeme považovat:
- vytvoření stabilního terapeutického rámce;
- aktivní terapeutický postoj;
- schopnost snášet negativní emoce pacienta;
- propracování vztahu mezi jeho pocity a chováním, zejména v oblasti autodestruktivních projevů;
- pevné hranice terapeutického uspořádání;
- orientace na problémy „tady a teď“;
- monitorování vlastního prožívání ve vztahu k pacientům;
- terapeutická práce s rodinou.
Psychoterapeutické přístupy užívané pro léčbu dospělých byly modifikovány pro psychoterapii hraničních pacientů v adolescentním věku. Příkladem jsou následující terapeutické modely:
Terapie založená na mentalizaci(13,14) (mentalization-based therapy) je terapie zaměřená na zlepšení mentalizační funkce (kapacity porozumět a predikovat duševní stavy a chování u sebe sama i druhých osob). Adolescenti s hraniční osobnostní problematikou mají nižší mentalizační kapacitu než vyrovnanější jedinci. Tento model zároveň obsahuje sezení s rodiči. Tato terapie vykazuje účinnost zejména v oblasti sebepoškozování a deprese.
Dialektická behaviorální terapie(15,16) (dialectical behavior therapy) je adaptovaná pro použití v adolescentním věku. Jde o syntézu behaviorální terapie s orientací na zenovou filozofii, se zaměřením na emoční dysregulaci, nízkou toleranci ke stresu a interpersonální obtíže. Je zaměřena na adolescenty s nesuicidálním sebepoškozováním i suicidálním chováním.
Psychoterapie zaměřená na přenos (transference focused therapy) je strukturovaná psychoanalytická terapie, která byla vyvinuta Otto F. Kernbergem pro léčbu závažných hraničních a narcistických poruch osobnosti. Je adaptovaná pro adolescentní věk, individuální sezení probíhají nejméně jednou týdně a jsou zaměřeny na propracování přenosu. Cílem je zlepšení v oblasti regulace emocí (včetně autodestruktivního chování) a zlepšení v oblasti interpersonálních vztahů.
Schéma terapie (schema therapy) je integrativní směr, který rozvíjí kognitivně-behaviorální terapii (KBT) s integrací teorie vazby, gestalt terapie a na emoce zaměřené terapie. Uplatňuje se například v léčbě poruch osobnosti, poruch příjmu potravy, depresivních stavů. Přístup je modifikován pro terapii dětí a adolescentů, zahrnuje práci s rodinou.
Terapie zaměřená na léčbu problémů identity adolescentů(17) (adolescent identity treatment). Jde o model, který je inspirován teorií objektních vztahů a terapií zaměřenou na přenos a dále integruje prvky KBT, prvky psychodynamického přístupu i rodinného systemického přístupu. Snaží se pomoci ke konsolidaci adolescentní identity a zahrnuje například edukativní postupy, behaviorálně orientované domácí plány, podpůrnou práci s rodinou.
Práce s rodinou
Potíže emočně nestabilních adolescentů mají závažný dopad na rodinu, včetně negativního vlivu na sourozence. Práce s rodinou je v adolescentním věku nezbytná, protože stabilita rodinného prostředí představuje protektivní faktor jak pro ohroženého adolescenta, tak pro další členy rodiny. V terapeutické práci s rodinou je potřebná psychoedukace, která informuje o adolescentních potížích těchto jedinců a může zmírnit pocity strachu, viny a vzteku, které rodiče často prožívají. Důležitým aspektem terapeutické práce je důvěrnost sdělení adolescenta, určení hranic, kdy již důvěrnost sdělení nemůže být zachována (například suicidální riziko, závažné sebepoškozování, vážné riziko pro jiné osoby).
Farmakoterapie
Kauzální farmakoterapii emočně nestabilní osobnosti k dispozici nemáme,(18) nicméně použití psychofarmak v léčbě je možné a v praxi se často vyskytuje. U adolescentů podobně jako u dospělých v případě poruchy osobnosti je indikováno využití psychofarmak v časově omezeném horizontu, se zaměřením na cílenou léčbu příznaků a komorbidit. Je však možné je použít k dlouhodobému ovlivnění některých osobnostních rysů.(19) V dětské a dorostové psychiatrii používáme k ovlivnění výkyvů nálady směrem k depresivnímu prožívání zejména antidepresiva typu SSRI. V současné době jsou pro tento věk povoleny preparáty sertralin a fluoxetin a fluvoxamin, dobré zkušenosti však máme i s dalšími léky, např. citalopram, escitalopram, jejichž použití je však tzv. off label. V některých případech, zejména tam, kde je emoční instabilita spojena s poruchami spánku, je možné využít mirtazapin nebo trazodon, u hlubší deprese pak venlafaxin, ani tyto preparáty mimo skupiny SSRI nejsou povoleny pro dětský a dorostový věk.
Kromě antidepresivní medikace jsou nezřídka používána neuroleptika s náladu stabilizujícím účinkem, především kvetiapin nebo aripiprazol. Použití thymostabilizérů není v dětském a adolescentním věkovém období časté.
Vzhledem k tomu, že indikace psychofarmak a jejich dávkování je přísně individuální, je zapotřebí, aby medikaci nastavil a dále řídil zkušený dětský psychiatr (tab. 2).
Table 2. Psychofarmaka a jejich dávkování 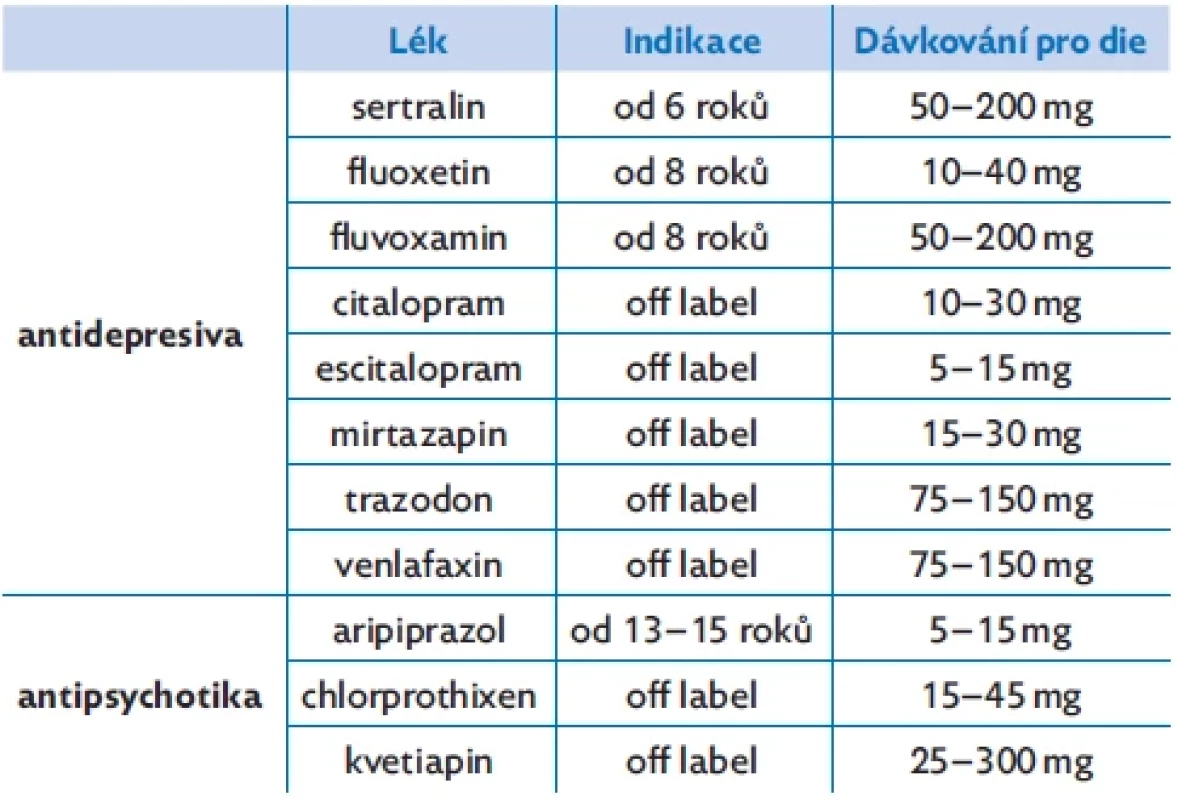
Kazuistika
17letá dívka byla opakovaně hospitalizována pro intoxikaci medikamenty suicidálního charakteru. Její rodiče, oba absolventi vyšší odborné školy, se rozvedli před dvěma roky, dívka je ve střídavé péči s tím, že si délku pobytu u každého z rodičů určuje sama. Má jednu starší a jednu mladší sestru, obě bez závažnějších problémů. Heredita v rodinné anamnéze zjištěna nebyla. Soužití rodičů před rozvodem bylo dlouhodobě konfliktní, dle dívky docházelo i k vzájemným fyzickým inzultacím mezi nimi. Prenatální, kolemporodní a ranně poporodní anamnéza je bez nápadností. Raný vývoj proběhl fyziologicky. V kolektivním zařízení se ve třech letech dobře zadaptovala, dle rodičů byla společenská, kamarádská. Neproblematicky proběhl i první stupeň základní školy, prospívala s výborným prospěchem, bez problémů v chování. Ke zhoršení došlo na druhém stupni, kdy se zhoršila v prospěchu, měla problémy a konflikty se spolužáky, cítila se šikanovaná. Od 14 roků se začala sebepoškozovat, objevilo se suicidální chování, výkyvy nálady. Uváděla, že slyší hlasy, které ji kritizují, přikazují jí autoagresivní jednání. Uvědomuje si, že nejde o skutečné hlasy, tyto prožitky lze hodnotit jako pseudohalucinace, nemají psychotický charakter. Současně sdělila, že se cítí být chlapcem, dožaduje se toho, aby byla oslovována mužským jménem, sama ke své orientaci uvedla, že je „trans“ a pansexuálka. Po ukončení základní školy nastoupila na střední odbornou školu s maturitou, kde má velmi slabý prospěch a v poslední době i četné absence. K aktuální hospitalizaci na psychiatrii došlo po intoxikaci medikamenty, sdělila, že chtěla zemřít, protože nevidí žádný smysl života, tyto myšlenky má dlouhodobě, neguje aktuální stres. Je zřejmé, že její osobnostní vývoj probíhá dlouhodobě disharmonicky, v popředí je emoční nestabilita, sebepoškozování návykového charakteru, tendence k suicidálnímu chování, přítomna je rovněž genderová dysforie. Dlouhodobě žila v neurovnaném a konfliktním rodinném prostředí, její současné vztahy s rodiči jsou komplikované, stejně jako vztahy s vrstevníky. Při pobytu na klinice byla upravena medikace, na kombinaci venlafaxin a kvetiapin, probíhala individuální i skupinová psychoterapie, muzikoterapie, ergoterapie a arteterapie. Součástí léčby byla i rodinná terapie. Během 4týdenního pobytu se podařilo psychický stav stabilizovat, jde však o obtíže dlouhodobé, které vyžadují pokračování ambulantní pedopsychiatrické a psychoterapeutické péče. Další vývoj osobnosti nelze jednoznačně predikovat, nelze však vyloučit v dospělosti strukturovanou poruchu osobnosti hraničního typu.
Závěr
Adolescenti s rysy emoční nestability představují v současnosti nejrozsáhlejší skupinu, která plní nejen psychiatrická pracoviště pro děti a adolescenty, ale v řadě případů i pediatrická pracoviště. Přímým důvodem hospitalizace jsou nejčastěji autodestruktivní projevy, jako je sebepoškozování nebo suicidální chování. Charakteristiky těchto pacientů, v převážné většině adolescentních dívek, zahrnují znaky, které jsou charakteristické pro emočně nestabilní – hraniční osobnostní organizaci – chronické pocity prázdnoty, úzkost z opuštění, nestabilní prožívání vlastní identity a interpersonálních vztahů, autodestruktivní chování. Často bývá přítomna genderová dysforie s pozdějším začátkem v době dospívání, objevují se „hlasy“ jako disociativní příznaky, případně tikové projevy, které dříve přítomny nebývaly. Nezřídka bývá komorbidita s poruchami příjmu potravy. Dívky přichází v kontextu problematických vztahů, jako jsou rodinné konflikty, neuspokojení mezi vrstevníky, komplikované sexuální zkušenosti. Sebepoškozování a suicidální chování poškozuje vztahy k blízkým osobám, zejména rodičům, ale i ostatním pečujícím osobám, včetně zdravotnického personálu. Můžeme vidět diagnostický rozptyl mezi adolescentní krizí, disharmonickým vývojem osobnosti, ale i hraniční poruchou osobnosti různé závažnosti, včetně výskytu psychotických příznaků, nejčastěji auditivních halucinací. V terapeutickém přístupu hospitalizovaných emočně nestabilních adolescentů je důležitá suportivní psychoterapie založená na empatickém a podpůrném přístupu, spolu s terapeutickým režimem a individuální, skupinovou i rodinnou terapií, případně indikovanou medikací. Je zaměřená na stabilizaci pacienta i rodičů a zejména na zvládnutí autodestruktivního chování. Ve většině případů je potřebná pokračující pedopychiatrická a psychoterapeutická péče v ambulanci nebo stacionáři. Důležitá je spolupráce všech zdravotníků, kteří se o pacienty starají, zejména v rámci pedopsychiatrie, psychoterapie, psychologie a pediatrie.
Článek vznikl v rámci programu UK Progres č. Q15 s názvem „Životní dráhy, životní styly a kvalita života z pohledu individuální adaptace a vztahu aktérů a institucí“, byl podpořen projektem MZd ČR koncepčního rozvoje výzkumné organizace 00064203 (Fakultní nemocnice v Motole).
Korespondenční adresa:
doc. PhDr. Jana Kocourková
Dětská psychiatrická klinika 2. LF UK a FN Motol
V Úvalu 84
150 00 Praha 5
jana.kocourkova@lfmotol.cuni.cz
Sources
1. Greenfield B, Henry M, Lis E, et al. Correlates, stability and predictors of bordeline personality disorder among previously suicidal youth. Eur Child Adolesc Psychiatry 2015; 24(4): 397–406.
2. Bach B, First MB. Application of the ICD-11 classification of personality disorders. BMC Psychiatry 2018; 18 : 351.
3. Guilé JM, Boissel L, Alaux-Cantin S, Garny de la Riviere S. Bordeline personality disorder in adolescents: prevalence, diagnosis, and treatment strategies. Adolesc Health Med Ther 2018; (9): 199–210.
4. Chanen AM, McCutcheon LK, Jovev M, et al. Prevention and early intervention for borderline personality disorder. Med J Australia 2007; 187(7): S18–21.
5. Greenfield B, Henry M, Weiss M et al. Previously suicidal adolescents: predictors of six-monthoutcome. J Can Acad Adolesc Psychiatry 2008; 17(4): 197–201.
6. Gorton G, Akhtar S. The literature on personality disorders 1985 – 1988: trends, issues and controversis. Hosp Community Psychiatry 1990; (41): 39–51.
7. Kocourková J, Koutek J. Emočně nestabilní adolescenti a možnosti jejich ovlivnění. Čes Slov Psychiat 2022; 118(2): 81–84.
8. Kaltiala-Heino R, Bergman T, Työläjärvi M, Frisén L. Gender dysphoria in adolescence: current perspectives. Adolesc Health Med Ther 2018; 9 : 31–41.
9. Cavelti M, Thompson K, Chanen AM, Kaess M. Psychotic symptoms in bordeline personality disorder: developmental aspects. Curr Opin Psychol 2021; 37 : 26–31.
10. Thompson KN, Cavelti M, Chanen AM. Psychotic symptoms in adolescents with bordeline personality disorder features. Eur Child Adolesc Psychiatry 2019; 28(7): 985–992.
11. Belohradova Minarikova K, Prasko J, Holubova M, et al. Hallucinations and other psychotic symptoms in patients with bordeline personality disorder. Neuropsychiatr Dis Treat 2022; 18 : 787–799.
12. Niemantsverdriet MBA, Slotema CW, Blom JD, et al. Hallucinations in bordeline personalitz disorder: prevalence, characteristics and associations with comorbid szmptoms and disorders. Sci Rep 2017; 7 : 13920.
13. Quek J, Melvin GA, Bennett C, et al. Mentalization in adolescents with bordeline personality disorder: a comparison with healthy controls. J Pers Disord 2018; 22 : 1–19.
14. Fonagy P, Rossouw T, Sharp C, et al. Mentalization-based treatment for adolescents with bordeline traits. In: Sharp C, Tackett JL (eds.). Handbook of bordeline personality disorder in children and adolescents. New York: Springer 2014.
15. Linehan MM. Cognitive-behavioral treatment of bordeline personality disorder. New York: Guilford Press 1993.
16. Klein DA, Miller AL. Dialectical behavior therapy for suicidal adolescents with bordeline personality disorder. Child Adol Psychiatric Clin Am 2011; 20 : 205–216.
17. Schlüter-Müller S, Goth K, et al. Assessment and treatment of identity pathology during adolescence. Scand J Child Adol Psychiatry Psychol 2015; 3(1): 63–70.
18. Kasal M. Současný pohled na doporučení ohledně farmakoterapie hraniční poruchy osobnosti. Čes Slov Psychiat 2021; 117(3): 144–149.
19. Herman E. Farmakoterapie pacientů trpících emočně nestabilní poruchou osobnosti. Psychiatrie Praxi 2004; 4 : 206–207.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2023 Issue 6-
All articles in this issue
- Ze sbírky moderního českého a slovenského umění
- Co jsme psali
- Editorial
- Brief resolved unexplained event (BRUE)
- Emotionally unstable adolescents – a current challenge of child psychiatry and pediatrics
- Has prenatal ultrasound diagnosis of congenital kidney anomalies improved?
- Safety and changes in selected laboratory parameters in children with hymenoptera venom allergy treated with venom immunotherapy
- The current state of fetal imaging by magnetic resonance imaging
- Hypophosphatasia: A rare disease with an easy diagnosis and available therapy
- Renal involvement in pediatric inflammatory bowel disease
- Prehypertension and hypertension in children and adults: the effect of excessive salt and sugar consumption
- Udělení Brdlíkovy ceny 2023
- Vzpomínka na Zdenku Misařovou a její rodinu
- Rodiny dětí s postižením mohou využívat bezplatnou službu rané péče
- Pediatrická poezie
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Brief resolved unexplained event (BRUE)
- Emotionally unstable adolescents – a current challenge of child psychiatry and pediatrics
- The current state of fetal imaging by magnetic resonance imaging
- Hypophosphatasia: A rare disease with an easy diagnosis and available therapy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

