-
Medical journals
- Career
Impetigo v ordinaci dětského lékaře
Authors: Čapková Štěpánka
Authors‘ workplace: Dermatologické oddělení pro děti Fakultní nemocnice v Motole, Praha
Published in: Čes-slov Pediat 2022; 77 (Supplementum 1): 46-49.
Category: Pediatric Protocols in Praxis
doi: https://doi.org/10.55095/CSPediatrie2022/030Overview
Bakteriální kožní infekce jsou jedny z nejčastějších infekcí, se kterými pacienti navštěvují ordinaci pediatra i dermatologa. Je důležité dobře znát klinické projevy i patogeny související s bakteriálními kožními infekcemi, abychom je mohli správně ošetřovat. Jednou z nejčastějších kožních infekcí dětského věku je impetigo. Je popsána klasifikace, etiologie a léčba tohoto onemocnění.
Klíčová slova:
klasifikace – etiologie – léčba – bakteriální kožní infekce – impetigo
Úvod
Bakteriální kožní infekce (pyodermie) jsou v ordinaci dětského lékaře poměrně častou diagnózou. Přichází s nimi 2–5 % dětských pacientů a tvoří 17 % všech kožních onemocnění u dětí.(1,2) Hnisavé kožní infekce jsou vyvolané pyogenními koky, nejčastěji kmeny Staphylococcus aureus a β-hemolytickými streptokoky skupiny A. Rozvoj infekce kůže je závislý na vzájemném vztahu mezi bakteriemi a pacientem. Kůže zdravého dítěte je odolná proti většině bakterií. Kožní povrch tvoří mechanickou bariéru, z níž jsou nežádoucí organismy neustále odstraňovány deskvamací. Lidské keratinocyty produkují množství antimikrobiálních peptidů a proteinů (např. β-defenzin 2 a β-defenzin 3), které při neporušených bariérových funkcích kůže a celkově dobrém zdravotním stavu dítěte dokážou zabránit rozvoji infekce. Bakterie patřící k trvalému osídlení kůže (rezidentní flóra) jsou normální součástí kožního povrchu a mají význam v protekci kůže před invazí druhů s vyšší patogenitou. Pro vznik infekce je u vyvolávající bakterie rozhodující její virulence, rychlost množení, výživové nároky, produkce toxických proteinů a schopnost překonat kompetitivní mikroflóru na kůži. V odolnosti organismu hraje roli neporušená kožní bariéra se slabě kyselým pH, přítomnost mazu, místo vstupu infekce, věk, stav imunitního systému i celkové výživy dítěte.(1–3)
Bakteriální infekce kůže jsou primární (např. impetigo, furunkl, erysipel) a sekundární (např. impetiginizace u atopické dermatitidy a svrabu).(1,3)
Impetigo vulgaris (contagiosa)
Nejčastější dětskou pyodermií je impetigo. Vyvolavatelem je Staphylococcus aureus (izolovaný v 70 % případů) – impetigo contagiosa staphylogenes nebo Streptococcus pyogenes (2 % případů) – impetigo contagiosa streptogenes. Ostatní nemocní mají projevy smíšené infekce oběma patogeny. Impetigo postihuje jen povrchní vrstvu kůže – epidermis. Název choroby pochází od latinského slova impetere = napadnout. Hlavní nebezpečí je v rychlém šíření infekce (během 2 dnů se může rozšířit po celém těle) a ve velké nakažlivosti pro děti v rodině, v okolí nemocného dítěte a v kolektivu, kde nemocný pobývá.(1,3)
Dříve se lékaři setkávali s tímto infekčním dětským onemocněním prakticky jen v letních měsících, kdy jsou zvláště příznivé podmínky pro šíření infekce, protože bakterie, které onemocnění vyvolávají, se snadněji množí v teplém a vlhkém klimatu. Vzhledem ke změně životního stylu (cestování do teplých oblastí i v zimě) a k možnosti vzniku infekce z vlastního zdroje (autoinfekce) např. při zánětu středního ucha nebo při stafylokokové rýmě se s impetigem setkáváme celoročně.(2,4) Pacienti se závažnějším atopickým ekzémem jsou zlatým stafylokokem kolonizovaní a 20–40 % populace jsou bezpříznakoví nosiči této bakterie (většinou v nose a na perineu) a jsou možnými zdroji infekce. Onemocnění postihuje hlavně předškolní a mladší školní děti.(1,3)
K vlastnímu přenosu infekce na kůži u impetiga dochází trojí cestou:
• přímým kontaktem kůže nemocného a zdravého dítěte;
• prostřednictvím bakteriemi kontaminovaných předmětů (hračky, ručníky, příbory, skleničky, láhev, tělocvičné nářadí);
• autoinfekcí (z nosu nebo ucha při vlastním onemocnění nebo nosičství bakterie, z bakteriemi kolonizovaného atopického ekzému do exkoriací).
Ložiska impetiga se mohou objevit kdekoli na kůži, nejčastěji jsou však na obličeji, krku, končetinách a rukou, tedy na místech nekrytých oděvem. Začínají drobnými červenými makulami, které se rychle mění v puchýřky až buly s úzkým zánětlivým lemem. Krytba puchýřků snadno praská, žlutavý obsah zasychá v typické medově žluté nebo červenohnědé krusty (obr. 1). Nová, vzdálenější ložiska vznikají autoinokulací bakteriemi kontaminujícími prsty rukou, hračky, předměty denní potřeby a oděv. Jindy se ložiska rozšiřují periferně, v centru vybledávají a vznikají anulární až gyrátní rozsáhlé kožní léze (obr. 2). Podle klinických projevů rozlišujeme nonbulózní impetigo, kde převažují na kůži ložiska s krustami (obr. 3), (vyvolavatel může být S. aureus i S. pyogenes), a bulózní impetigo (příčinou jsou vždy ty kmeny S. aureus, které produkují epidermolytické toxiny – exfoliatin A nebo B), kdy nacházíme na kůži plihé puchýře až buly nebo mělké eroze po jejich stržení, při jejichž okrajích jsou zbytky kryteb puchýřů (obr. 4 a 5). Děti trpící impetigem jsou mrzuté, unavené, stěžují si na svědění kůže, mohou mít zvýšenou teplotu a většinou při vyšetření nacházíme i zvětšené spádové mízní uzliny.(1,3,4)
Image 1. Počínající impetigo na zadečku pětiletého děvčátka 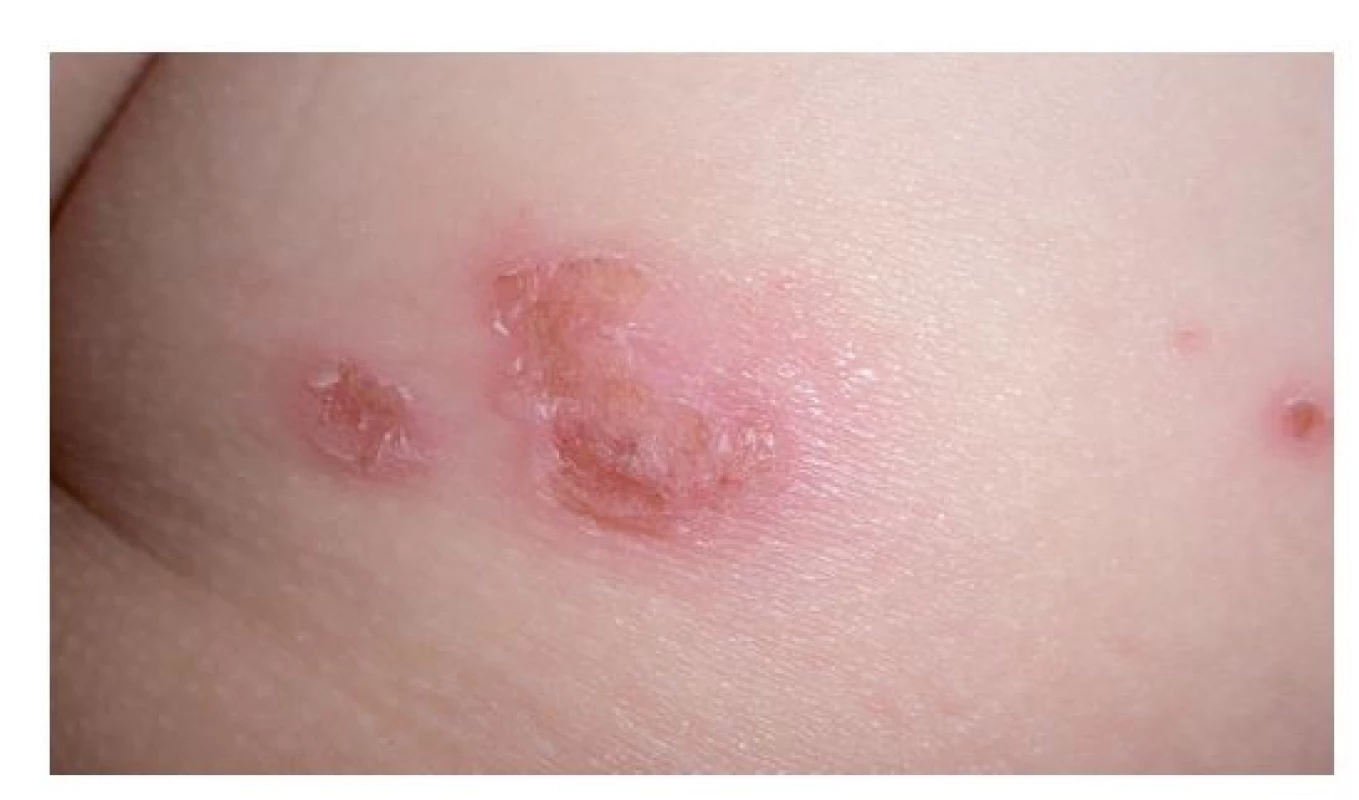
(z archivu autorky) Image 2. Osmiletý chlapec po návratu z letního tábora – šířící se impetigo nevhodně ošetřené tekutým pudrem 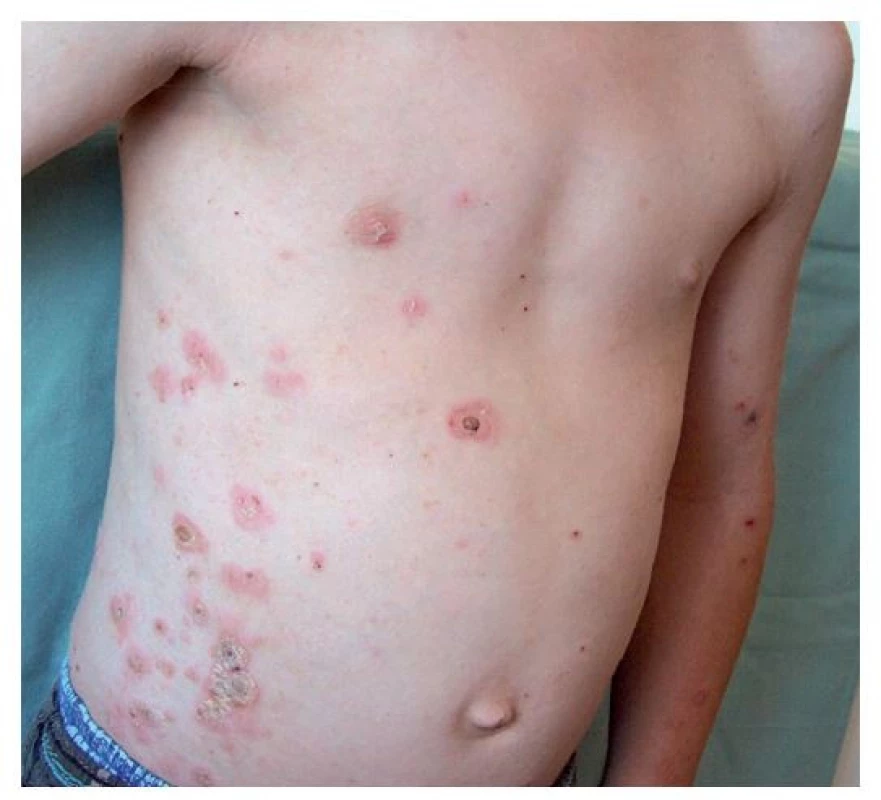
(z archivu autorky) Image 3. Dvouletý chlapec s impetigem – při stafylokokové rýmě se rozšířilo z vchodu nosního 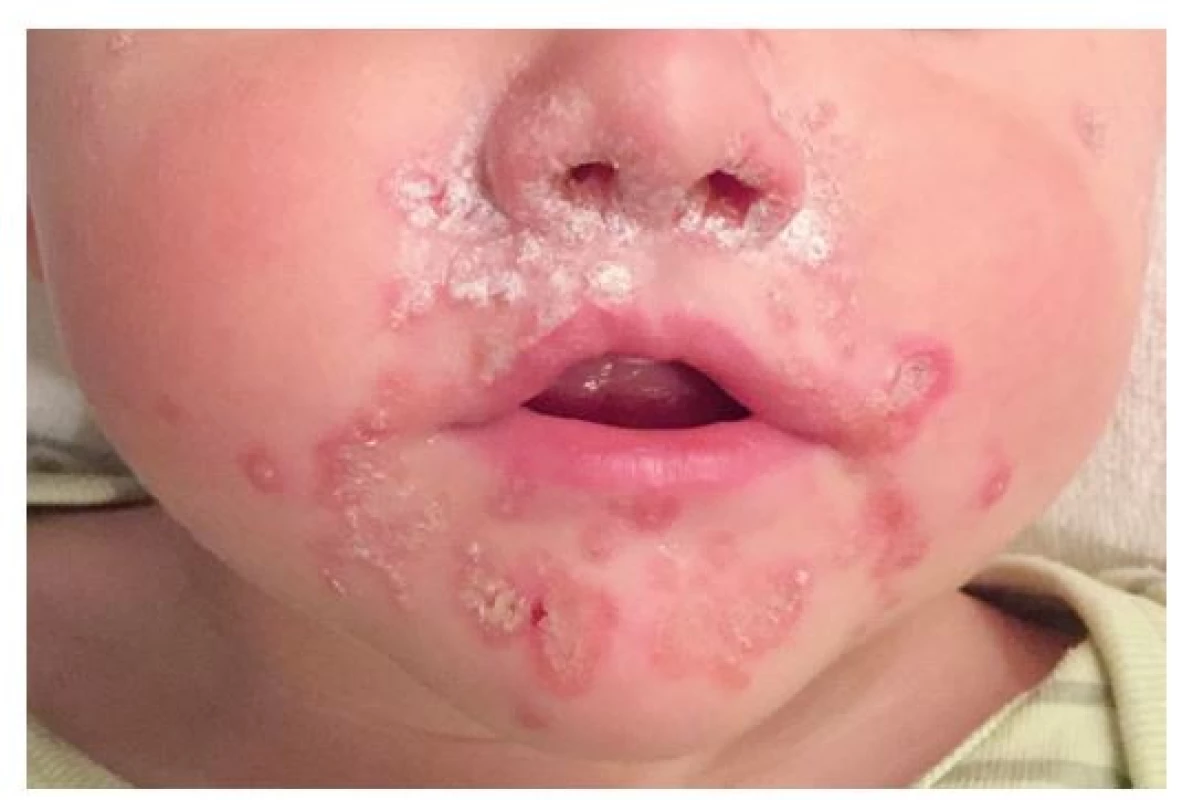
(z archivu autorky) Image 4. Dvoutýdenní novorozenec s bulózním impetigem – na bradě eroze po stržení krytby puchýře 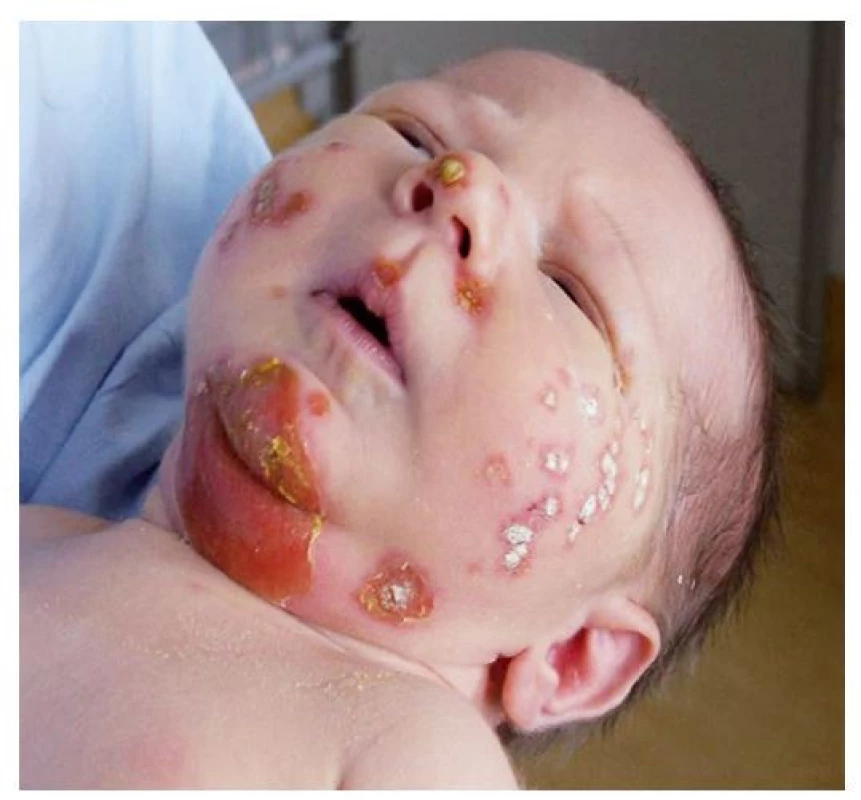
(z archivu autorky) Image 5. Třítýdenní novorozenec s bulózním impetigem – zdrojem byla 4letá sestra, která navštěvovala školku a měla impetigo v obličeji 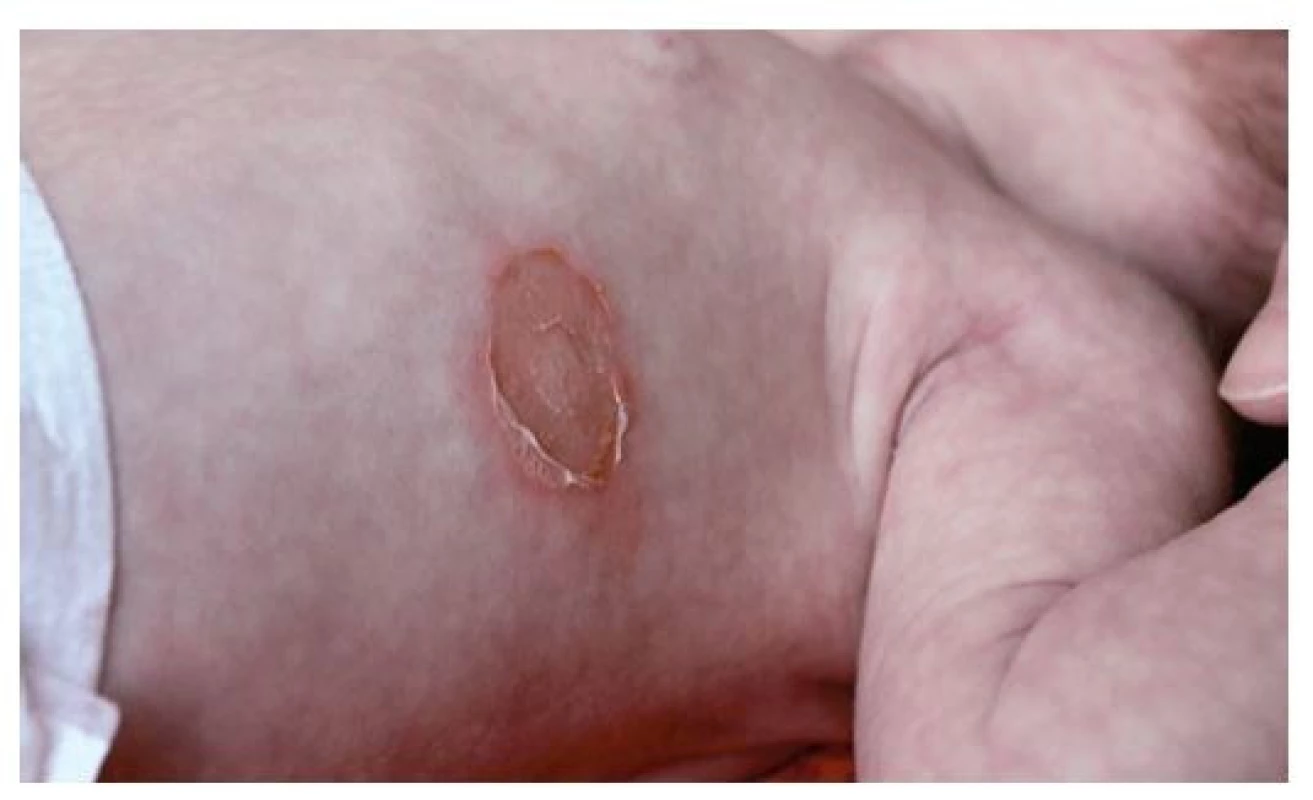
(z archivu autorky) Diferenciální diagnostika
Nonbulózní impetigo je nutné odlišit od kontaktní dermatitidy, svrabu, kousnutí hmyzem, pruriga simplex, popáleniny, numulárního ekzému a dermatomykózy. Bulózní impetigo odlišujeme od herpes simplex, bulózních autoimunních dermatóz, erythema multiforme a Stevensova–Johnsonova syndromu.(1,2)
Komplikace
Komplikací stafylokokové infekce je syndrom stafylokokové opařené kůže (SSSS). Streptokokové impetigo může vést k akutní poststreptokokové glomerulonefritidě.(1)
Léčba
Nekomplikované případy impetiga, s nálezem jen v ohraničených lokalitách, je možné léčit místní léčbou: po opláchnutí slabě růžovým roztokem manganistanu draselného nebo rivanolu nebo po osprchování s antiseptickými gely aplikujeme 2–3x denně antibiotické masti. Kromě antibiotických extern využíváme, hlavně pro velkoplošné ošetření a při celkové antibiotické léčbě, další antimikrobiální prostředky pro místní léčbu ve formě antiseptických past, koupelí nebo obkladů (tab.1).(5,6)
Table 1. Antibiotické a antiseptické prostředky pro lokální léčbu infekcí kůže 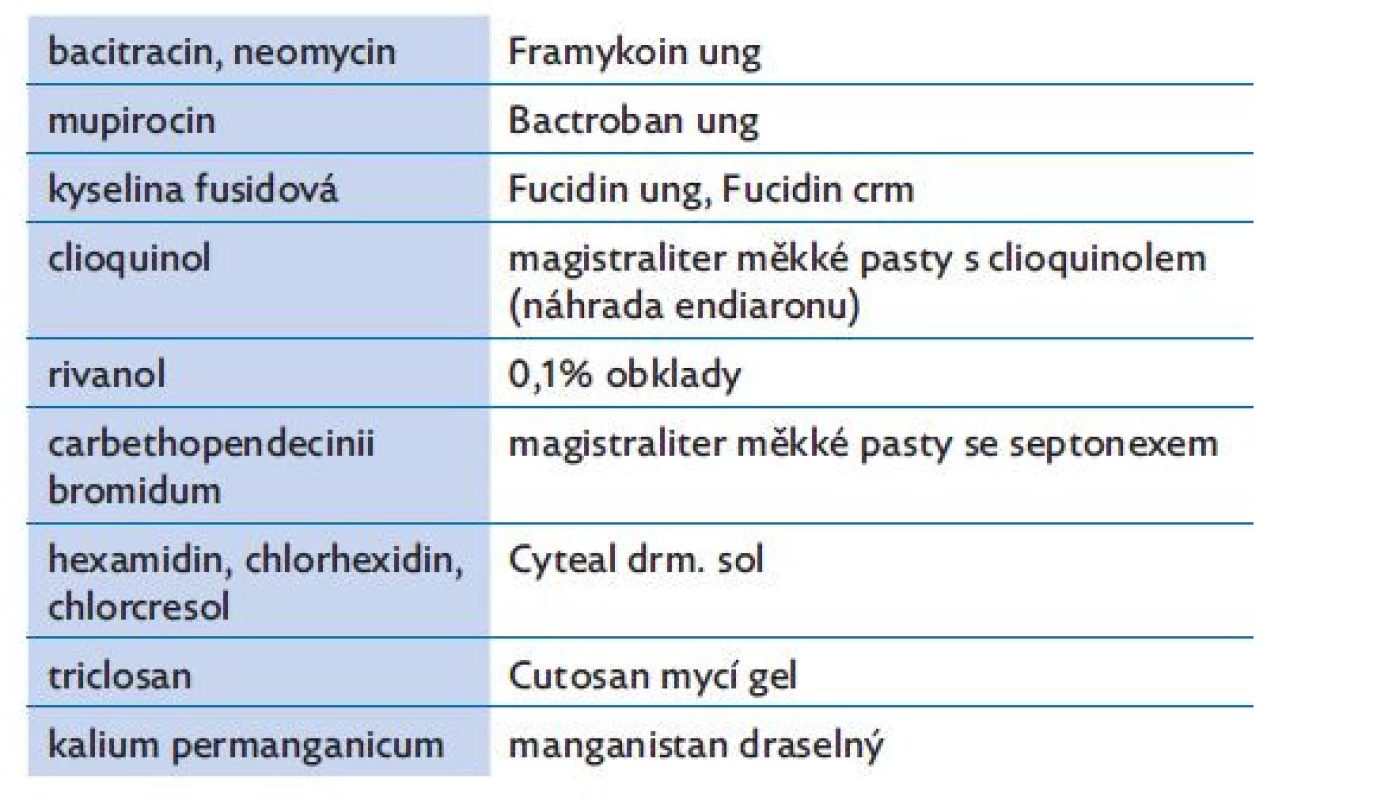
Dítě s impetigem denně jen krátce sprchujeme, nekoupeme a k mytí používáme dezinfekční mýdlo. Při závažnějším rozsahu onemocnění lékař doporučí zakoupit v lékárně dezinfekční mycí prostředek do sprchy (tab. 1).(5,6)
Celkovou léčbu antibiotiky zahajujeme u případů neodpovídajících na lokální léčbu, u rozsáhlých a mnohočetných ložisek impetiga, u pacientů oslabených s poruchou imunity, s imunosupresivní léčbou nebo jinou závažnou chorobou. Pro systémovou léčbu impetiga používáme ambulantně nejčastěji amoxicilin s kyselinou klavulanovou, klaritromycin, azitromycin, cefuroxim-axetil nebo klindamycin. Při kultivačním záchytu MRSA (meticilin-rezistentní Staphylococcus aureus) předepisujeme trimetoprim-sulfametoxazol nebo klindamycin, nejméně na 14 dnů.(5,7)
Při nekomplikovaném průběhu trvá onemocnění 7–10 dnů a hojí se bez jizev lividními skvrnami nebo hyperpigmentacemi (následek prodělaného zánětu), které v následujících týdnech až měsících vymizí.(2)
Onemocnění je velmi nakažlivé a přenáší se snadno především mezi dětmi. Dítě s impetigem po dobu léčby nesmí do školky, do školy ani do zájmových kroužků nebo sportovního oddílu. Samozřejmostí je, že nemocné dítě nemůže navštěvovat plavecký bazén. Používání dezinfekčních mýdel a dezinfekčních pracích prostředků, vlastního ručníku a vyžehleného prádla sníží riziko nákazy dalších členů rodiny.( 2,4)
Závěr
Na vzniku bakteriálních kožních infekcí (včetně impetiga) se kromě věku a celkového stavu dítěte podílí i řada genetických, environmentálních a ekologických faktorů. Je to především narušená kožní bariéra, vlhko, prach, teplo, nedostatečná hygiena i aplikace lokálních kortikosteroidů. Klinický obraz a průběh onemocnění závisí však především na virulenci vyvolávajících mikroorganismů.(4,8)
Předpokladem úspěšné léčby impetiga je správná diagnóza, kterou lze v typických případech učinit z klinického obrazu podle morfologie, lokalizace a rychlosti rozvoje onemocnění s přihlédnutím k věku pacienta a epidemiologické situaci. Potvrzením je pozitivní bakteriologická kultivace z ložiska, na jejíž výsledek však nelze čekat se zahájením léčby. Včasná volba správné léčby zabrání komplikacím. Závažné pacienty s mimořádným rozsahem onemocnění, horečnatým průběhem, defektem imunity, nebo pokud je impetigo komplikací jiného onemocnění (např. diabetu nebo hemoblastózy) a je nutná parenterální antibiotická léčba, odesíláme k hospitalizaci na pediatrické kliniky nebo dětská lůžková oddělení. Opakované kožní infekce jakéhokoliv typu jsou důvodem k základnímu hematologickému (krevní obraz) a biochemickému (jaterní enzymy, glykemie nalačno, moč chemicky) vyšetření v ordinaci pediatra. Pokud jsou tato vyšetření v normě a kožní infekce se opakují, objednáváme dítě k podrobnému imunologickému vyšetření k vyloučení imunodeficience.(2,4,8)
Korespondenční adresa:
MUDr. Štěpánka Čapková
Dermatologické oddělení pro děti FN Motol
V Úvalu 84
150 06 Praha 5
Sources
1. Paller AS, Mancini AJ. Clinical pediatric dermatology. Berlin: Elsevier 2016.
2. Čapková Š. Nejčastější bakteriální kožní infekce kůže u dětí v ordinaci pediatra. Pediatr Praxi 2019; 20(4): 172–176.
3. Hercogová J, et al. Klinická dermatovenerologie. 2. díl. Praha: Mladá fronta 2019.
4. Galli L, Novelli A, Ruggiero G, et al. Pediatric impetigo: an expert panel opinion about its main controversies. J Chemother 2021; 1–7. doi: 10.1080/1120009X.2021
5. Valíčková J, Bučková H. Antimikrobiální terapie v dětské dermatologii. Dermatol Praxi 2012; 6(2): 58–63.
6. Benáková N, et al. Moderní farmakoterapie v dermatologii. Praha: Maxdorf 2020.
7. Gahlawat G, Tesfaye W, Bushell M, et al. Emerging treatment strategies for impetigo in endemic and nonendemic settings: a systematic review. Clin Ther 2021; 43(6): 986–1006.
8. Schachner LA, Torrelo A, Grada A, et al. Treatment of impetigo in the pediatric population: consensus and future directions. J Drugs Dermatol 2020; 19(3): 281–290.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2022 Issue Supplementum 1-
All articles in this issue
- Editorial
- Kliešťová encefalitída na Slovensku – epidemiológia a história
- Infekce přenášené klíšťaty v podmínkách České republiky
- Lymeská borrelióza v dětském věku
- Očkování proti klíšťové encefalitidě
- Anafylaxe – víme, co jíme? aneb „Aj pes vie, kto mu dáva jesť“ (slovenské přísloví)
- Tonutí
- Letní dětské dermatitidy
- Impetigo v ordinaci dětského lékaře
- Profesor Radvan Urbanek – český pediatr, který spojil střední Evropu
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Letní dětské dermatitidy
- Kliešťová encefalitída na Slovensku – epidemiológia a história
- Infekce přenášené klíšťaty v podmínkách České republiky
- Tonutí
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

