-
Medical journals
- Career
Letní dětské dermatitidy
Authors: Uherová Jana
Authors‘ workplace: Oddělení dermatologie pro děti Fakultní nemocnice v Motole, Praha
Published in: Čes-slov Pediat 2022; 77 (Supplementum 1): 38-45.
Category: Review
doi: https://doi.org/10.55095/CSPediatrie2022/029Overview
Článek poskytuje přehled o nejčastějších letních dermatitidách. Atopický ekzém, který vyplňuje podstatnou část ambulance dětského dermatologa, se až na výjimky v létě vytratí a nahradí ho jiné, pro léto typičtější nemoci, které souvisí s častějším pobytem dětí v přírodě a cestováním do zahraničí. Kromě časných stadií lymeské borreliózy se většinou jedná o preventabilní nemoci s často nezávažným průběhem a spontánním vyhojením, ale i tak mohou výrazně znepříjemnit letní období dětí.
Klíčová slova:
Lymeská nemoc – miliaria – spálení sluncem – imunologicky mediované fotodermatózy – fotofytodermatitida – henna – cerkáriová dermatitida – whirlpool dermatitida – poranění žahavci – štípnutí hmyzem – strophulus infantum – trombikulóza
Úvod
V letním období se dětský dermatolog a praktický dětský lékař často setkávají v ambulanci s jiným spektrem kožních nemocí než v ostatních měsících roku. Děti tráví více času v přírodě, více cestují, a tudíž z toho plynou určitá rizika. Některým „nástrahám“ se dá předejít. Nesmíme zapomínat, že dětská kůže je velmi citlivá a od dospělé se značně liší. Tato odlišnost je způsobená tím, že kůže dětí je tenčí, obsahuje méně adnex a spojení epidermis a dermis je méně pevné než u dospělé populace.(1) Tím pádem je u dětí vyšší riziko poranění kůže a následné infekce. Letní dermatitidy jsou většinou přechodné s ne zcela vážným průběhem a častým spontánním vyhojením, kromě časných stadií lymeské nemoci, kdy je zapotřebí co nejčasnější antibiotická terapie.(2,3)
Impetigo patří mezi nejčastější letní dermatitidy. Jedná se o vysoce nakažlivou bakteriální kožní infekci, nejčastějšími původci jsou zlatý stafylokok a streptokoky. Podrobnosti o této diagnóze jsou předmětem samostatného článku.(4)
Miliaria
Miliaria neboli vyrážka z tepla je častá dětská dermatitida vyskytující se při pobytu v teplém a vlhkém prostředí. Dochází zde k obstrukci a někdy i k zánětu v oblasti vývodů potních žlázek.(1,5) Podle místa, kde dochází k obstrukci vývodu potní žlázy, rozlišujeme celkem 2 druhy miliarií:
• miliaria crystallina jsou drobné čiré pustulky barvy kůže způsobené obstrukcí vývodu potní žlázky v povrchových vrstvách epidermis ve stratum corneum;
• miliaria rubra jsou růžové papulky, obstrukce vývodu potní žlázky ve středních částech epidermis. Můžeme je pozorovat již u novorozenců.
Symptomy u obou typů odezní spontánně do několika dní, při zánětlivé variantě lze aplikovat zinkovou pastu v tenké vrstvě 2–3x denně. Prevencí vzniku je nošení lehkého bavlněného oblečení s omezením pobytu dítěte v teplém a vlhkém prostředí.(1,5)
Dermatitis solaris
Dermatitis solaris je bohužel velmi častou letní dermatitidou. Projevuje se pálivým, svědivým erytémem, někdy až puchýřky nebo buly vzniklými cca 6–24 hodin vlivem excesivního UVA a UVB záření (obr. 1). Při větším rozsahu poškození kůže mohou být celkové příznaky jako nauzea, cefalea, únava, febrilie, vzácně i křeče nebo delirium. Terapie běžného spálení od slunce je symptomatická a spočívá v aplikaci málo potentních kortikoidů (hydrokortison butyrát nebo methylprednisolon acetát), eventuálně antihistaminik. Kůže se hojí lamelózní deskvamací a měla by být před další expozicí slunce zcela vyhojená.(1,6) Spálení od slunce u dětí koreluje s vyšším rizikem vzniku melanocytárních névů a UV indukovaných nádorů – bazaliomů, melanomů a spinocelulárních karcinomů.(7) Prevence spálení sluncem spočívá v nošení oblečení s UV ochranou, eliminaci pobytu na slunci mezi 10.–15. hodinou a použití kvalitních přípravků, tzv. sunscreenů. Podmínkou jejich účinnosti je dostatečný SPF (sun protection factor). Ten označuje poměr mezi minimální erytémovou dávkou (MED) kůže chráněné UV filtrem a minimální erytémovou dávkou (MED) kůže nechráněné. Určuje tedy, kolikrát déle může být ošetřená kůže vystavená působení UV záření do vzniku erytému proti kůži neošetřené.( 8) K dispozici máme opalovací přípravky s obsahem fyzikálních (anorganických) a chemických (organických) filtrů. Krémy s obsahem fyzikálních filtrů působí ihned po natření na kůži, nevstřebávají se a způsobují odraz UV záření od pokožky. Jejich účinnost je jak proti UVA, tak UVB záření. Opalovací krémy s fyzikálními filtry jsou většinou doporučovány i pro osoby s citlivou pokožkou a pro děti s atopickým ekzémem. Chemické filtry UVA i UVB záření absorbují a přeměňují na teplo, pronikají do epidermis a jejich působení nastává po 20–30 minutách od aplikace. Mohou častěji způsobovat alergické reakce.
Image 1. Spálení sluncem 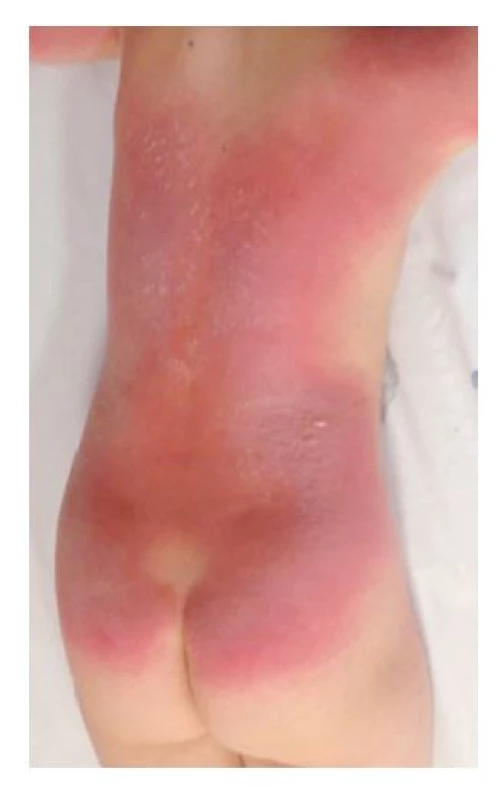
(foto z archivu Dermatologického oddělení pro děti FN Motol) Děti do 6. měsíce věku chráníme před sluncem pomocí stínu, lehkého oblečení s dlouhými rukávy a nohavicemi. Od půl roku věku je vhodná aplikace opalovacích krémů s obsahem fyzikálních filtrů. Opalovací krémy s obsahem chemických filtrů jsou vhodné až pro starší děti.(6,9,10)
Fotodermatózy
Fotodermatózy jsou abnormální kožní reakce na sluneční záření. Mezi nejčastější patří ty imunologicky zprostředkované (polymorfní světelná erupce, hydroa vacciniforme, aktinické prurigo, solární urtikarie).
Polymorfní světelná erupce (polymorphous light eruption, PLE) je jedna z nejčastějších fotodermatitid, která postihuje více dívky, a to hlavně v první a druhé dekádě života. Častěji ji vídáme u světlých fototypů. Přesná patogeneze je neznámá, předpokládána je pozdní imunologická reakce na neznámý antigen aktivovaný UV zářením. Dle recentní literatury se zvažuje při vzniku PLE možné poškození kožního mikrobiomu UV zářením a následný vznik kožních projevů v podobě silně svědivých a pálivých papul, makulopapul, vezikul. Ložiska vznikají několik hodin až dní po první větší expozici slunečnímu záření, zejména na jaře nebo v časném létě. U pacientů je vždy postižení monomorfní. Vyrážka během několika dnů odeznívá, hojí se bez jizev a při následné expozici může recidivovat. Během léta se fotosenzitivita snižuje, kůže se „otuží“ a projevy ustupují.(1,11) V rámci prevence mají důležitou roli opalovací přípravky s ochranou proti UVA a UVB záření a ochrana oděvem. K zaléčení obtíží využíváme lokální málopotentní kortikosteroidy, v případě výrazného postižení a svědění i steroidy krátkodobě celkově a antihistaminika.(11,12)
Hydroa vacciniforme je vzácnější, bulózní dermatitida, která je častější u chlapců. Do několika hodin po oslunění pozorujeme bolestivé, symetrické, erytematózní léze, které někdy nabývající až bulózního charakteru. Někdy jsou přítomny celkové příznaky jako únava a febrilie. Tyto kožní projevy se obvykle zhojí do 4 týdnů vkleslými jizvami. Onemocnění spontánně odeznívá v rané dospělosti.(1,13) Aplikace krémů se SPF je klíčová. Někdy se dobře uplatňují i antimalarika.(12)
Aktinické prurigo také patří spíš mezi vzácnější svědivé papulonodulární erupce způsobené UVB a UVA zářením. Onemocnění postihuje jen dívky, a to v první dekádě života. Vyrážka se vždy objevuje v létě, ale často perzistuje až do podzimu. Často se podobá atopické dermatitidě.(14,15) Léčba spočívá v omezení pobytu na přímém slunci a v aplikaci málo potentních topických kortikoidů. Antihistaminika mohou být užitečná při nezvládnutelném pruritu.(12)
Solární urtikarie se projevuje svědivým a pálivým erytémem v solární lokalizaci obvykle do 5–10 minut od expozice UV záření. Příčina solární kopřivky není zcela objasněna. Předpokládá se, že UV záření aktivuje zatím neidentifikovaný prekurzor v kůži nebo séru, který se následně mění na imunologicky aktivní fotoalergen. Ten pravděpodobně spouští IgE mediovanou degranulaci mastocytů, která se klinicky projeví jako alergická reakce, kopřivka. Často jsou postiženy hlavně horní polovina hrudníku, končetiny, naopak obličej bývá postižen méně. Při rozsáhlejším postižení kožního povrchu můžou být celkové příznaky jako cefalea, závratě, nauzea a zvracení.(13) Terapie solární kopřivky je symptomatická, podávají se antihistaminika a lokální málo potentní kortikoidy. U některých pacientů má efekt tzv. hardening kůže, kdy si kůže postupně zvyká na sluneční záření.(12)
Whirlpool dermatitis je dermatitida v podobě drobných lehce svědivých makul, makulopapul, pustul, vzácněji erytémových nodulů s maximem na trupu. Vzácně jsou přítomné celkové příznaky jako febrilie a únava. Vzniká většinou 2–5 dní po koupání v bazénu nebo ve vířivkách. Je způsobena bakterií Pseudomonas aeruginosa. Léčba většinou není potřebná a projevy mizí spontánně do několika dnů (obr. 2).(1,16,17)
Image 2. Whirlpool dermatitida 
(foto z archivu Dermatologického oddělení pro děti FN Motol) Cerkariová dermatitida
Cerkariová dermatitida neboli vyrážka u plavců je vlastně alergickou reakcí na průnik parazitů především rodu Trichobilharzia do kůže. Projevuje se tvorbou zarudlých skvrn, puchýřků a je doprovázena intenzivním svěděním, které trvá obvykle několik dní. Místem výskytu těchto parazitů jsou sladkovodní jezera, rybníky a někdy i moře. Parazité se dostanou do vody přes trus vodních živočichů (divokých kachen, hus, racků, ale i bobrů a ondater). Ještě před napadením člověka musí tito parazité dokončit svůj vývoj ve vodních plžích. Plže opouští plovoucí ocáskem opatřená larva cerkarie, která je schopna ihned pronikat pokožkou nebo sliznicemi do těla člověka. Tito plži se vyskytují většinou v mělčí vodě, proto jsou děti ohroženy více než dospělí. Při opakovaném setkání je pokus o průnik kůží člověka provázen silnou imunitní reakcí. Dermatitida odeznívá spontánně, ale pokud způsobuje větší subjektivní obtíže, léčí se symptomaticky – tekutým pudrem, případně málo potentními zevními kortikoidy a celkovými antihistaminiky. Onemocnění není přenosné mezi lidmi. Prevencí je nepohybovat se v mělkých vodách a vždy se po koupání v přírodě pečlivě osprchovat.(1,18,19)
Dermatitis plavců
Dermatitis plavců (seabather’s eruption) způsobují hlavně larvy medúzy Linuche unguiculata a larvy mořské sasanky Edwardsiella lineata, které se vyskytují zejména na Floridě v USA, v Mexickém zálivu a Karibském moři. Žahavé buňky larev mořských živočichů, tzv. nematocysty, žahají kůži a způsobují hypersenzitivní reakci. Symptomy jako štípání, svědění, pálení nebo mravenčení se objevují ještě za pobytu ve vodě. Kožní erupce se objevují za několik hodin po expozici nematocyst. Projevy jsou výraznější než u cerkariové dermatitidy. Obvykle pozorujeme monomorfní erupci zarudlých papul nebo vezikul, méně často pustuly nebo urtiky, s typickou lokalizací na pokožce pod plavkami, pod koupací čepicí, pod plovacími ploutvemi nebo v místech většího tření. Pruritus je většinou velmi úporný. Další symptomy zahrnují celkové symptomy jako únavu, horečku, bolesti hlavy, bolesti břicha, nauzeu a průjem. Léčba většinou není potřebná a kožní erupce se hojí do 14 dnů spontánně.(1,18,20)
Poranění žahavci
Poranění žahavci nás může potkat v tropických mořích a oceánech. Žahavci (rod Cnidaria) jsou vodní, převážně mořští bezobratlovci, je jich zhruba 2000 druhů. Jejich tělo může dosahovat velikosti od několika milimetrů až po 2 m a jejich chapadla obsahují tisíce žahavých buněk. V závislosti na druhu jedu a jeho dávce mohou být příznaky od velmi mírných až po život ohrožující (anafylaktická reakce).(21) Nejzávažnější kožní reakce vídáme po setkání s medúzou Physalia physalis (měchýřovka fialová – „portugalská galéra“), která žije v Atlantském oceánu, nejvíce v pobřežních vodách severovýchodní části USA. V místě kontaktu s chapadly pozorujeme lineární červenofialové puchýřnaté erupce, které jsou doprovázeny intenzivním pálením, bolestivostí a paresteziemi (brněním) v místě poranění. Vzniklé erupce se často hojící jizvami.(1) Léčba je symptomatická, v literatuře se doporučuje oplachovat postižená místa octem, který by měl inaktivovat nematocysty, nebo se doporučuje postižené místo polévat teplou vodou a manuálně odstranit zbytky chapadel. Prevencí poranění žahavci je vhodný výběr místa ke koupání a v rizikových oblastech nošení kombinéz, včetně rukavic a bot do vody.(22) Někdy můžeme najít na plážích zbytky těl medúz, které přitahují zvláště děti svým gelovým vzhledem (obr. 3 a 4). Důležité je, aby děti tyto hmoty nestrkaly do úst, protože zde existuje riziko anafylaktické reakce.
Image 3. Část těla medúzy 
(foto z archivu Dermatologického oddělení pro děti FN Motol) Image 4. Kožní projevy po poranění medúzou 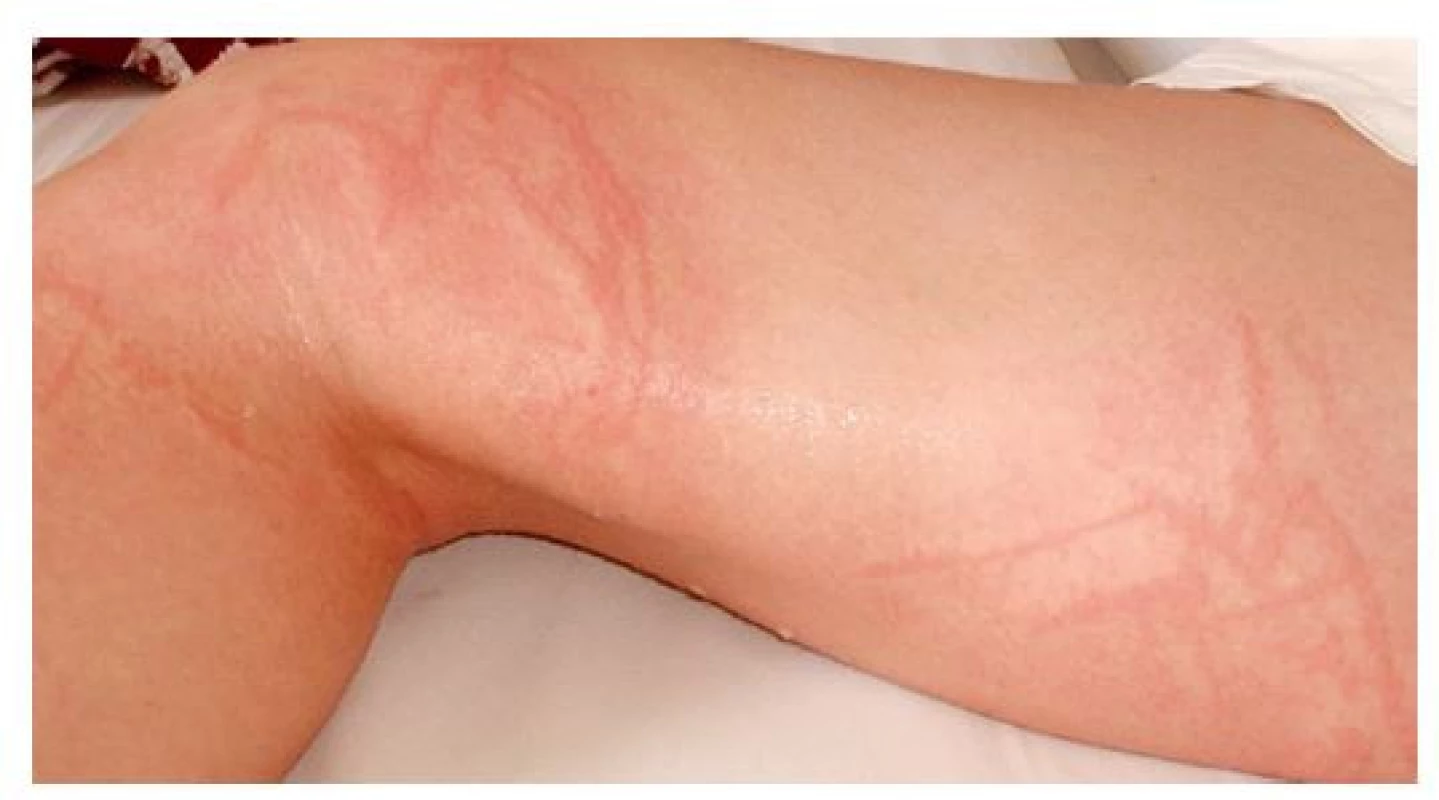
(foto z archivu Dermatologického oddělení pro děti FN Motol) Fotofytodermatitidy
Fotofytodermatitidy jsou akutní zánětlivá fototoxická kožní onemocnění vznikající po kontaktu kůže s určitými rostlinami a následnou expozicí UV záření (obr. 5). K reakci dochází 30–120 minut po kontaktu s fotosenzibilizátory, především furokumariny přítomnými v některých rostlinách (např. pastinák setý, bolševník obecný, pakmín větší, třemdava bílá, routa vonná atd.). Rozlišujeme 2 typy toxické reakce. První je nezávislý na přítomnosti kyslíku, kdy se UV zářením aktivované furokumariny vážou na DNA. Druhý typ fototoxické reakce je závislý na kyslíku, kdy aktivované furokumariny poškozují buněčnou membránu a způsobují edém. Tyto reakce vedou k buněčné smrti, apoptóze keratinocytů, což se projeví vznikem pálivého erytému, vezikul až bul. Ložiska často mívají až bizarní klinické obrazy. Typická jsou například pruhovitá ložiska po potřísnění od nápojů z citrusů. Po konzumaci těchto nápojů na slunci mohou také vznikat cheilitidy a pericheilitidy. Většinou se jedná o neimunologickou toxickou reakci s typickým dlouhodobým přetrváváním sytých pigmentací. Léčba je symptomatická s použitím topických kortikosteroidů, obkladů a hojivých extern na erodované plochy po puchýřích. Je vhodná také dlouhodobá ochrana postižených míst před sluncem. Fotosenzitivita přetrvává mnoho měsíců až let, proto je prevencí ochrana oděvem při kontaktu s rostlinami a poučení dětí.(23–25)
Image 5. Fotofytodermatitida po kontaktu s petrklíčem 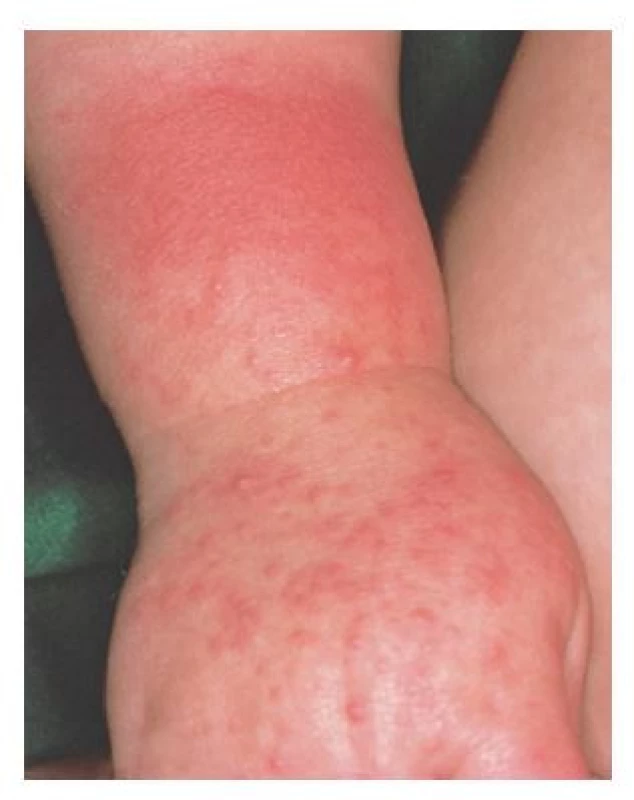
(foto z archivu Dermatologického oddělení pro děti FN Motol) Reakce po dočasném tetování hennou
Alergické reakce po dočasném tetování černou hennou vídáme často po návratu dětí z přímořských letovisek, kde pouliční umělci nabízejí dočasné tetování jako suvenýr z prázdnin. Přírodní henna je nejstarší 100% přírodní barvivo na světě a získává se z listů řapíků keře hennovníku bílého (lat. Lawsonia inermis), kterému se nejlépe daří v suchých a horkých klimatických oblastech. Henna se používala již ve starověkém Egyptě k barvení kůže, vlasů, rtů a nehtů. V Indii, severní Africe a islámském světě je dodnes součástí rituálů, například před svatbou si nevěsty v těchto zemích nechávají ozdobit tělo hennovými ornamenty, které jim mají přinést plodnost a štěstí v manželství.(26)
V případě dočasných tetováží však tetovací henna často obsahuje parafenylendiamin (PPD, synonyma: 1,4-benzendiamin, orsin, p-aminoanilin, p-diaminobenzen, 1,4-fenylendiamin), jehož množství často i několikanásobně převyšuje jeho obsah v barvách na vlasy. PPD se přidává do tetovací henny ke zvýraznění vzoru a k zajištění delší výdrže tetováže. PPD je třetím nejčastějším alergenem v kosmetických přípravcích po parfémech a konzervačních látkách. Je to bezbarvá, lehce narůžovělá, šedá nebo žlutá krystalická látka. Chemicky jde o aromatický amin, který oxidací přechází do červené, hnědé a černé barvy. Hlavním nebezpečím vzniku senzibilizace na PPD v dětském věku je nejen celoživotní reaktibilita na vlastní původní vyvolávající alergen, ale v rámci skupinové přecitlivělosti i možnost alergické reakce na další barviva, konzervační látky kosmetických přípravků, a dokonce i na některé léky (např. anestetika prokainového a benzokainového typu, sulfonamidy, anilinová barviva, azobarviva a barviva antrachinonových antidiabetik na bázi sulfonylurey, sunscreeny s p-aminobenzoovou a p-aminosalicylovou kyselinou, p-toluendiaminem, hydrochlorothiazidem a p-aminofenolem). PPD je taky součástí permanentních vlasových barev, šamponů, zmíněné henny. V textilním průmyslu se používá i k barvení kůží.(27)
PPD je schopný většinou za 3–12 dní vyvolat alergickou reakci, která se projeví erytémem svěděním, pálením pokožky, vznikem puchýřů nebo trvalými pigmentovými změnami a často i jizvami. Alergické reakce (IV. pozdního, ekzémového typu) se mohou objevit nejen na místě, kde bylo aplikováno tetování, ale dokonce i na celém těle. V akutní fázi se v terapii s úspěchem využívají topické steroidy, případně antihistaminika celkově. Prevencí je vůbec se černou hennou nenechat ozdobit (obr. 6).(28–30)
Image 6. Alergická reakce po barvení kůže hennou 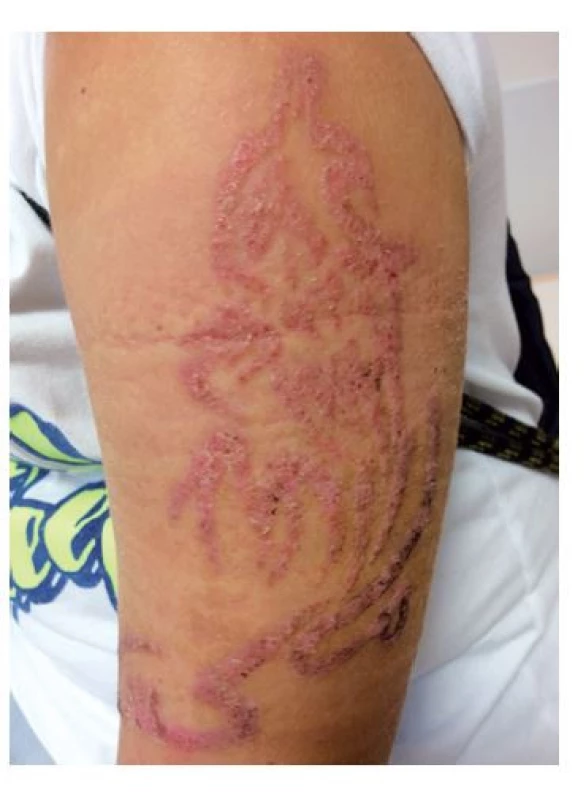
(foto z archivu Dermatologického oddělení pro děti FN Motol) Štípnutí hmyzem
Štípnutí hmyzem je velmi častá letní dermatitida. U dětí nejčastěji způsobuje nepříjemné infestace dvoukřídlý hmyz, zejména komáři (Culicidae), muchničky (Simuliidae), mouchy bodalky (Muscidae) a ovádi (Tabanidae). Hmyzí sliny s obsahem vazodilatačních a antikoagulačních látek způsobují většinou na odkrytých místech těla intenzivně svědící až bolestivé erytematózní makulopapuly, urtiky a někdy i otoky s purpurou. Klinický obraz je dán druhem hmyzu, intenzitou pobodání, věkem dítěte a kožní citlivostí postiženého. Většinou příznaky odezní do několika dní spontánně, při úpornějším pruritu je možné použít krátkodobě kortikoidní krém. K prevenci štípnutí hmyzem je možné použití repelentů, vždy ale aplikujeme dětem repelent pro ně určený. Repelentní přípravky nikdy neaplikujeme dětem do 2 měsíců věku pro častý obsah diethyl toluamidu (DEET) a jiných chemických látek nevhodných pro nejmenší děti.(1,31)
Strophulus infantum
Strophulus infantum (prurigo acuta neboli papulární urtikaria) je relativně častá dermatitida způsobená hypersenzitivitou jedince po infestaci různými druhy hmyzu (mouchy, komáři, psí a kočičí blechy, štěnice, roztoči atd.), kdy dochází k chronickému výsevu papul, papulovezikul o velikosti cca 3–10 mm nejčastěji v oblasti končetin a obličeje. Častěji se vyskytuje u dětí s atopií.(32) Doprovází ho výraznější svědění, proto je v důsledku intenzivního škrábání častá sekundární bakteriální infekce. Projevy strophulu se hojí spontánně do několika týdnů, často ale s pozánětlivou hyperpigmentací. V případě výraznějšího pruritu se doporučují málopotentní kortikoidní externa a antihistaminika celkově.(1)
Trombikulóza
Trombikulóza (trombidióza, srpnová vyrážka) je kožní onemocnění projevující se silně svědivými makulami, které do 24 hodin progredují do papul a papulovezikul. Vyrážka se vyskytuje od července do září a je reakcí na napadení kůže larvami roztoče sametky podzimní (Neotrombicula autumnalis). Je sytě červená, má sotva půl milimetru a většinou se nachází na povrchu zeminy a na nižších částech rostlin a keřů v zahradách i ve volné přírodě. Tyto larvy nabodávají pokožku napadeného v místech těsného kontaktu oděvu s kůží, při sání se „zachytí“ (např. pod přiléhajícím spodním prádlem) a pak po několika hodinách odpadávají. Terapie je pouze symptomatická, používají se protisvědivé pudry nebo krátkodobě kortikoidní krémy. Preventivně lze využít repelentní přípravky vhodné pro daný věk dítěte.(1,33,34)
Lymeská borrelióza
Lymeská borrelióza (LB) je nejčastější infekcí přenášenou klíšťaty v České republice. V Evropě jsou původcem onemocnění Borrelia afzelii a Borrelia garinii, vzácněji Borrelia burgdorferi sensu stricto, přenašečem je klíště Ixodes ricinus. Většina nákaz probíhá asymptomaticky, klinicky manifestní případy se projeví zejména postižením kůže, kloubů, nervového systému a srdce.
Časným lokalizovaným projevem LB je tzv. erythema migrans (EM). Jedná se o červenou skvrnu vznikající v místě přisátí klíštěte většinou s odstupem 7–14 dnů (s hranicí 3–30 dnů). Může dosahovat mnohdy značných rozměrů. EM je typicky ostře ohraničený, šířící se do periferie s výraznějším prstencovitým lemem a charakteristickým centrálním výbledem (obr. 7). Někdy lehce svědí a je nebolestivý. U některých pacientů lze pozorovat doprovodné chřipkové příznaky. EM bez terapie mizí spontánně do několika týdnů. V diferenciální diagnóze je třeba myslet také na erysipel a flegmónu, kožní mykózy, kontaktní dermatitidu, morfeu, erythema annulare, erythema nodosum, erytrazmu a fixní lékový exantém. Od erythema migrans je třeba odlišit nespecifickou kožní reakci na přisátí klíštěte – tu pacient nachází mnohdy již v okamžiku odstraňování klíštěte nebo v prvních dvou dnech po něm. Tady dosahuje zarudnutí výrazně menších rozměrů (do 3–5 cm), často svědí nebo je horké a někdy vystupuje nad úroveň kůže. Je homogenní bez centrálního výbledu. Ve většině případů spontánně vymizí během několika dnů. Časným diseminovaným stadiem je borreliový lymfocytom a tzv. mnohočetné migrující erytémy, obě tyto formy se objevují několik týdnů až měsíců po infestaci klíštětem.(3,35)
Image 7. Erythema migrans 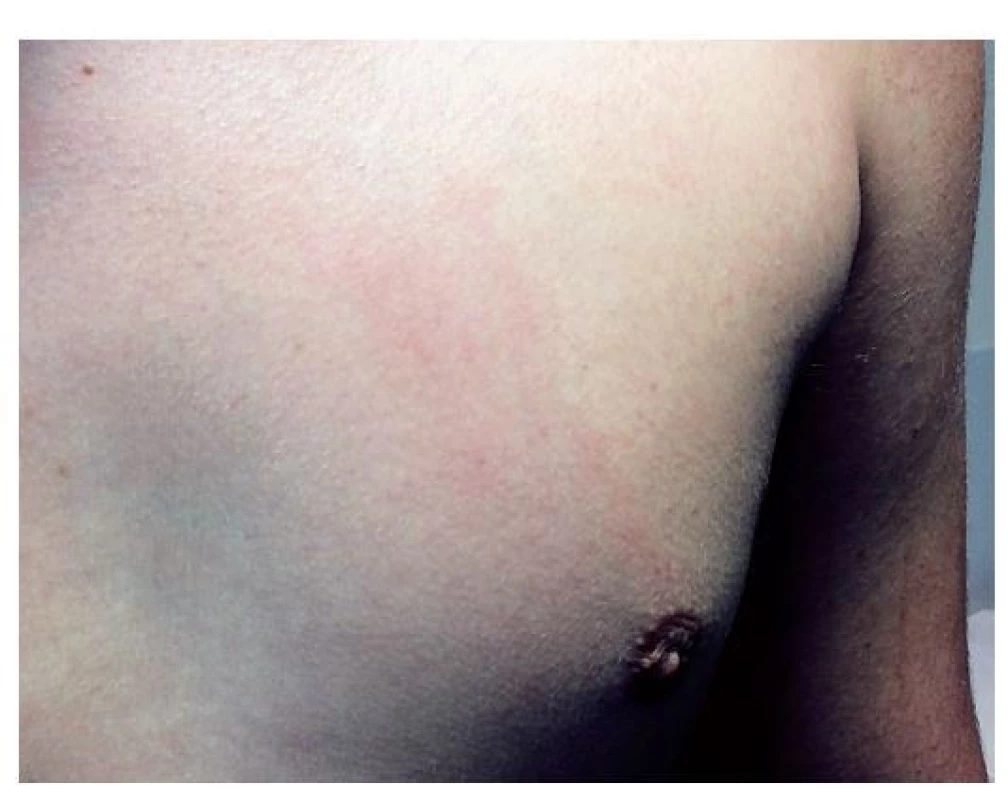
(foto z archivu Dermatologického oddělení pro děti FN Motol) Borreliový lymfocytom (BL) je lividní červená tuhá papula na boltci, prsní bradavce, nosním křídle či skrotu (obr. 8). Diagnóza je klinická, proto při lokalizaci suspektního BL na lalůčku ušního boltce u dítěte, která je pro borreliózu patognomická, se antibiotická léčba zahajuje bezodkladně. V případě pochybností se doplňuje histologické vyšetření, kde se většinou potvrdí hustá infiltrace kůže a podkoží převážně polyklonálními B lymfocyty s častou přítomností zárodečných center. Diferenciálně diagnosticky je třeba odlišit alergickou reakci na náušnice a při piercingu, maligní lymfom, histiocytom, hemangiom a jiné kožní nádory. V léčbě se používá stejný postup jako v případě erythema migrans.
Image 8. Borreliový lymfocytom 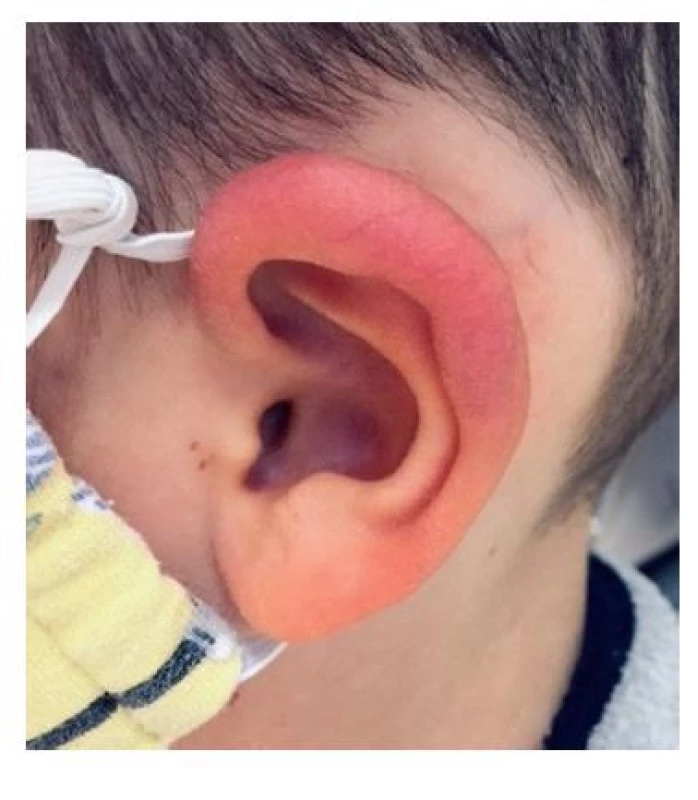
(foto z archivu Dermatologického oddělení pro děti FN Motol) Mnohočetné migrující erytémy (erythema migrans multiplex, EMM) jsou červené skvrny vzhledu erythema migrans, ale menšího rozměru a ve vyšším počtu, většinou od dvou po desítky. Jejich klinický význam a délka antibiotické léčby je shodná s BL a EM.(3,35)
Diagnostika lymeské nemoci je přímá a nepřímá. Přímé diagnostice v současné době dominuje polymerázová řetězová reakce (PCR) k průkazu DNA borrelií. Vhodným materiálem pro přímou diagnostiku je synoviální tekutina, biopsie tkání či mozkomíšní mok. Metoda bohužel nerozlišuje mezi DNA aktivní a usmrcené bakterie, takže test nelze užít k průkazu aktivní infekce ani k hodnocení účinnosti ATB léčby. Sérologické metody patří k nepřímé diagnostice LB. Časné IgM protilátky se tvoří asi 3. až 6. týden od přisátí klíštěte, poté jejich hladina v krvi většinou klesá. IgG protilátky dosahují nejvyšších hladin v 6. až 10. týdnu od přenosu infekce, poté jejich koncentrace zvolna klesá, ale jejich syntéza může přetrvávat i řadu let po infekci. Stanovení hladin protilátek musí být vždy ještě konfirmováno Western blotem. Přestože během imunitní odpovědi jsou nejprve syntetizovány IgM a posléze IgG protilátky, nelze z této dynamiky dělat diagnostické klinické závěry. V případě jejich pozitivity lze diagnózu onemocnění zodpovědně zvažovat pouze v případě, že pacient má relevantní klinické příznaky. Hladina specifických protilátek nekoreluje ani s aktivitou, ani tíží borreliózy. Někdy se potkáváme s falešnou pozitivitou IgG a IgM protilátek. Další diagnostické metody, jako jsou mikroskopický průkaz, kultivační metody, detekce specifických antigenů, detekce specifických protilátek vázaných v imunokomplexech, test průkazu transformovaných lymfocytů, průkaz L-forem, ELISPOT, CD57/CD3 test či xenodiagnostika, jsou limitovány obtížnou interpretací, nízkou senzitivitou či specificitou, a proto se rutinně nevyužívají.(3,35)
Co se týká léčby LB, antibiotická terapie se zahajuje na základě klinického obrazu, a to bez zbytečného odkladu. U dětí do 8 let věku není doporučen doxycyklin, lékem volby jsou peniciliny a cefalosporiny. Při alergii na peniciliny u dětí mladších 8 let léčíme makrolidy (azitromycin a klaritromycin) nebo cefalosporiny II. a III. generace (tab. 1).(2,3)
Table 1. Antibiotická léčba všech kožních projevů (erythema migrans, erythema migrans multiplex, borreliový lymfocytom) lymeské borreliózy u dětí 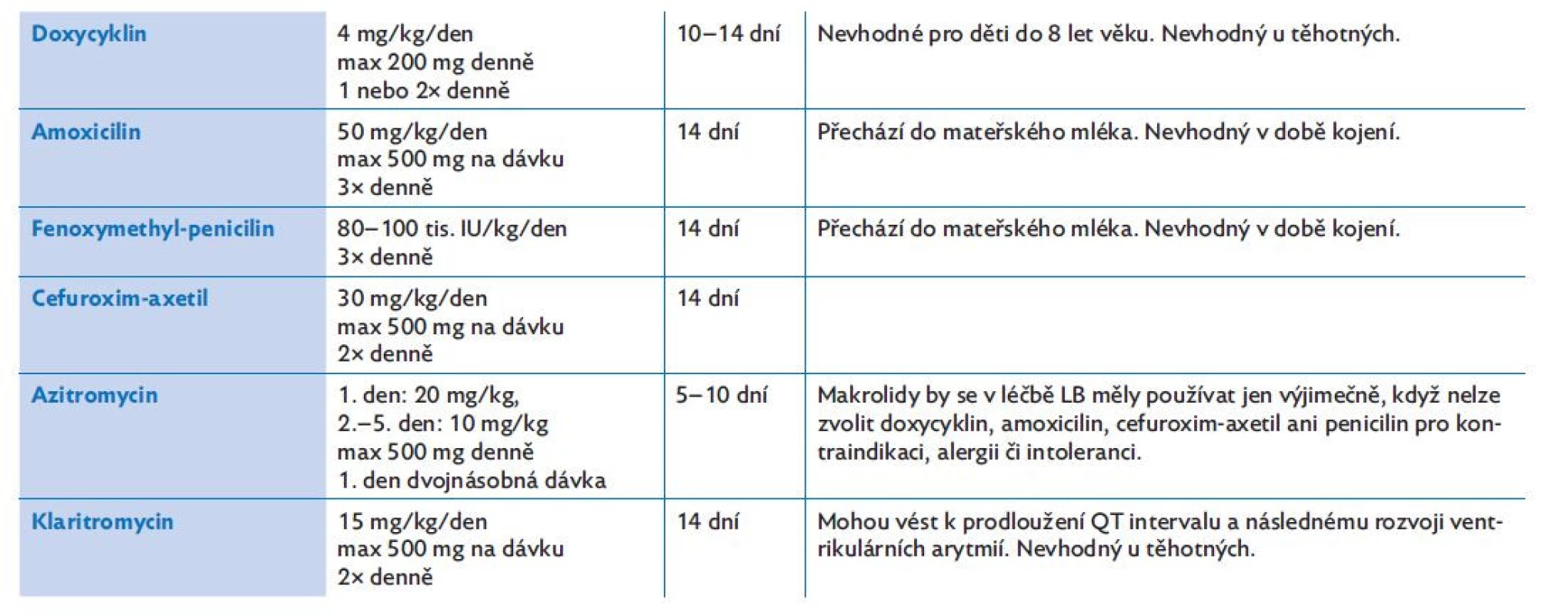
Závěrečné doporučení
Letní dermatitidy u dětí jsou většinou preventabilní. Pro děti volíme přes léto vhodné oblečení z lehkých bavlněných materiálů. Při pobytu v přírodě chráníme kůži oděvem, vhodným repelentním přípravkem pro děti a po návratu domů vždy provedeme pečlivou kontrolu kožního krytu. V přímořských oblastech se vyhneme tetování černou hennou pro možný alergický potenciál parafenylendiaminu. Děti učíme znát druhy rostlin a zakazujeme jim hrát si s těmi, které obsahují fotosenzibilizující látky. Pro děti pečlivě vybíráme místo ke koupání a zbytečně neriskujeme pobyt ve vodě, kde se ve větší míře zdržují žahaví živočichové. Při pobytu na slunci respektujeme fototyp dítěte, kojence do 1 roku věku nevystavujeme přímému slunci. U batolat je vhodné se řídit zásadou: čím mladší dítě, tím kratší pobyt na přímém slunci. Vynecháváme pobyt na přímém slunci mezi 10.–15. hodinou. Pro děti může být snadno zapamatovatelné pravidlo: vyhledej stín, když tvůj stín je menší, než jsi ty!(6,10) Velmi důležité je pravidelně aplikovat krémy s dostatečným SPF, nezapomínat na ošetření uší, rtů, nártů a „domazávat“ v průběhu dne po zapocení a po plavání. Jedná se o celkem jednoduchá opatření a při jejich dodržování můžeme dětem pomoci k prožití krásného letního období.
Na závěr je důležité zdůraznit, že kožní projevy některých závažnějších dětských nemocí (malignity, virové a mykotické infekce kůže) můžou imitovat příznaky letních dermatitid. Proto při nestandardních kožních projevech s pomalým hojením, slabým efektem terapie, výraznými celkovými projevy je vhodné odeslat dítě k vyšetření dětským dermatologem.
Korespondenční adresa:
MUDr. Jana Uherová
Oddělení dermatologie pro děti FN Motol
V Úvalu 84
150 06 Praha 5 – Motol
Sources
1. Paller AS, Mancini AJ. Hurwitz clinical pediatric dermatology: a textbook of skin disorders of childhood and adolescence. 5th ed. Philadelphia: Elsevier – Saunders 2016.
2. Torbahn G, Hofmann H, Rucker G, et al. Efficacy and safety of antibiotic therapy in early cutaneous lyme borreliosis: a network meta-analysis. JAMA Dermatol 2018; 154(11): 1292–1303.
3. Krbová L, Kybicová K, Pícha D, et al. Doporučený postup diagnostiky a léčby lymeské borreliózy. Klin Mikrobiol Inf Lék 2018; 24(3): 88–99.
4. Schachner LA, Andriessen A, Benjamin LT , et al. Do antimicrobial resistance patterns matter? An algorithm for the treatment of patients with impetigo. J Drugs Dermatol 2021; 20(2): 134–142.
5. Wenzel FG, Horn TD. Nonneoplastic disorders of the eccrine glands. J Am Acad Dermatol 1998; 38(1): 1–17/quiz 8–20.
6. Passeron T, Lim HW, Goh CL, et al. Photoprotection according to skin phototype and dermatoses: practical recommendations from an expert panel. J Eur Acad Dermatol Venereol 2021; 35(7): 1460–1469.
7. Balk SJ, Council on Environmental H, Section on D. Ultraviolet radiation: a hazard to children and adolescents. Pediatrics 2011; 127(3): e791–817.
8. Krajsová I. Fotoprotekce u dětí. Pediatr Praxi 2012; 13(3): 204–205.
9. Quatrano NA, Dinulos JG. Current principles of sunscreen use in children. Curr Opin Pediatr 2013; 25(1): 122–129.
10. Polášková S. Celoroční péče o dětskou pokožku. Dermatol Praxi 2012; 6(2): 68–72.
11. Kadurina M, Kazandjieva J, Bocheva G. Immunopathogenesis and management of polymorphic light eruption. Dermatol Ther 2021; 34(6): e15167.
12. Ferguson J. Diagnosis and treatment of the common idiopathic photodermatoses. Australas J Dermatol 2003; 44(2): 90–96.
13. Nitiyarom R, Wongpraparut C. Hydroa vacciniforme and solar urticaria. Dermatol Clin 2014; 32(3): 345–53, viii.
14. Ross G, Foley P, Baker C. Actinic prurigo. Photodermatol Photoimmunol Photomed 2008; 24(5): 272–275.
15. Hojyo-Tomoka T, Vega-Memije E, Granados J, et al. Actinic prurigo: an update. Int J Dermatol 1995; 34(6): 380–384.
16. Chandrasekar PH, Rolston KV, Kannangara DW, et al. Hot tub-associated dermatitis due to Pseudomonas aeruginosa. Case report and review of the literature. Arch Dermatol 1984; 120(10): 1337–1340.
17. Feder jr HM, Grant-Kels JM, Tilton RC. Pseudomonas whirlpool dermatitis. Report of an outbreak in two families. Clin Pediatr (Phila) 1983; 22(9): 638–642.
18. Čapková S. Dětské dermatózy v letním období. Pediatr Praxi 2010; 11(3): 150–153.
19. Shimizu M, Matsuoka S, Ando K. Cercaria dermatitis. J Dermatol 1981; 8(2): 117–124.
20. Freudenthal AR, Joseph PR. Seabather’s eruption. N Engl J Med 1993; 329(8): 542–544.
21. Pereira JCC, Szpilman D, Haddad jr V. Anaphylactic reaction/angioedema associated with jellyfish sting. Rev Soc Bras Med Trop 2018; 51(1): 115–117.
22. Li L, McGee RG, Isbister G, Webster AC. Interventions for the symptoms and signs resulting from jellyfish stings. Cochrane Database Syst Rev 2013(12): CD009688.
23. Carlsen K, Weismann K. Phytophotodermatitis in 19 children admitted to hospital and their differential diagnoses: Child abuse and herpes simplex virus infection. J Am Acad Dermatol 2007; 57(5 Suppl): S88–91.
24. Pfurtscheller K, Trop M. Phototoxic plant burns: report of a case and review of topical wound treatment in children. Pediatr Dermatol 2014; 31(6): e156–59.
25. Strouhalová I, Drlík L. Fytofotodermatitidy. Čes slov Derm 2014; 89(6): 225–262.
26. Yang X, Yu L. Textual research on henna art introduced into ancient China through the Silk Road. Asian Social Science 2020; 16(9): 21.
27. Foti C, Balato N, Cristaudo A, et al. Multicenter clinical trial on a permanent hair dye containing paratoluenediamine. G Ital Dermatol Venereol 2018; 153(4): 464–468.
28. Panfili E, Esposito S, Di Cara G. Temporary black henna tattoos and sensitization to para-Phenylenediamine (PPD): two paediatric case reports and a review of the literature. Int J Environ Res Public Health 2017; 14(4): 421.
29. Schmiedbergerová R, Šebková M, Vojáčková N. Kontaktní ekzém po tetováži henou. Čes slov Derm 2008; 83(1): 25–29.
30. de Groot AC. Side-effects of henna and semi-permanent ‚black henna‘ tattoos: a full review. Contact Dermatitis 2013; 69(1): 1–25.
31. Kamath S, Kenner-Bell B. Infestations, bites, and insect repellents. Pediatr Ann 2020; 49(3): e124–e31.
32. Yavuz ST, Akin O, Koc O, et al. Mosquito hypersensitivity may be associated with atopic background in children. Allergol Immunopathol (Madr) 2021; 49(6): 67–72.
33. Caputo V, Santi F, Cascio A, et al. Trombiculiasis: an underreported ectoparasitosis in Sicily. Infez Med 2018; 26(1): 77–80.
34. Potts J. Eradication of ectoparasites in children. How to treat infestations of lice, scabies, and chiggers. Postgrad Med 2001; 110(1): 57–59, 63–64.
35. Sood SK. Lyme disease in children. Infect Dis Clin North Am 2015; 29(2): 281–294.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2022 Issue Supplementum 1-
All articles in this issue
- Editorial
- Tick-borne encephalitis in Slovakia – epidemiology and history
- Tick-borne infections in the conditions of the Czech Republic
- Lyme borreliosis in children
- Vaccination against tick-borne encephalitis
- Anaphylaxis – do we know what we eat? or “Even a dog knows who gives him food” (Slovak proverb)
- Drowning
- Summer-associated dermatitides in children
- Bacterial impetigo in pediatric outpatient department
- Profesor Radvan Urbanek – český pediatr, který spojil střední Evropu
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Summer-associated dermatitides in children
- Tick-borne encephalitis in Slovakia – epidemiology and history
- Tick-borne infections in the conditions of the Czech Republic
- Drowning
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

