-
Medical journals
- Career
Spalničky v dětském věku – zkušenost z epidemie na Ostravsku v roce 2017
Authors: L. Petroušová 1; L. Rožnovský 1; I. Martinková 2
Authors‘ workplace: Klinika infekčního lékařství, Fakultní nemocnice Ostrava 1; Krajská hygienická stanice Moravskoslezského kraje se sídlem v Ostravě 2
Published in: Čes-slov Pediat 2018; 73 (1): 41-47.
Category: Original Papers
Overview
Cíl práce:
Stanovit klinický průběh spalniček a epidemiologické souvislosti u dětí během epidemie na Ostravsku v roce 2017.Materiál a metody:
V období od února do června 2017 proběhla epidemie spalniček na Ostravsku. Na Klinice infekčního lékařství FN Ostrava bylo hospitalizováno celkem 38 dětí. Diagnóza byla potvrzena sérologicky metodou ELISA průkazem protilátek IgM u 37 dětí, 1 dítě mělo přítomno pouze IgG protilátky. Navíc u 9 dětí byla použita polymerázová řetězová reakce k přímé detekci viru, vždy s pozitivním výsledkem. Genotypizace proběhla v Institutu Roberta Kocha v Berlíně, potvrdila typ viru B3.Výsledky:
Věkové rozpětí 38 dětí bylo od 3 měsíců do 16 let, 76 % tvořily děti do 2 let věku. Naočkovány byly jen 4 děti. Průměrná doba hospitalizace byla 5,4 dnů (3–11 dnů), na jednotce intenzivní péče bylo hospitalizováno 8 dětí (21 %). Nejčastějšími komplikacemi byla gastroenteritida (13 %) a pneumonie (10 %). Pneumonie byly závažné s nutností oxygenoterapie. Infuzní rehydratace byla nutná u 50 % dětí, antibiotika pro bakteriální superinfekci byla podána u 34 % dětí. U žádného dítěte se nerozvinuly neurologické komplikace, žádné dítě nezemřelo.Závěr:
Spalničky představují i v současnosti závažné onemocnění. Vakcinace představuje nejúčinnější prevenci. K udržení dobré epidemiologické situace je nutná proočkovanost populace přes 95 %.Klíčová slova:
epidemie, děti, spalničky, očkováníÚVOD
Původcem spalniček je virus patřící do skupiny paramyxovirů. Jedná se o onemocnění preventabilní vakcinací. První účinná vakcína byla licencovaná na území USA v roce 1963 [1]. V České republice byla zahájena vakcinace v roce 1969 a očkovaly se děti narozené v roce 1968 starší 10 měsíců věku a podle možností byly očkovány i děti narozené v roce 1967 [2]. Přes možnosti prevence zůstávají spalničky celosvětově významnou příčinou mortality i morbidity, podle údajů WHO bylo v roce 2016 hlášeno více než 330 tisíc suspektních případů spalniček, dominující výskyt je v Indii a zemích subsaharské Afriky [3]. V Evropě je zemí nejvyššího výskytu onemocnění Rumunsko, v roce 2016 a 2017 bylo zaznamenáno 8455 případů onemocnění a 32 úmrtí, na druhém místě s počtem případů onemocnění je Itálie, dále Velká Británie a Německo [4]. Na území ČR v posledních letech byly zaznamenány pouze sporadické případy spalniček, většinou importované. Výjimku tvořil rok 2014, kdy proběhla epidemie v Ústeckém kraji, bylo zaznamenáno 222 onemocnění, ale již v roce 2015 bylo hlášeno jen 9 případů a v roce 2016 bylo v ČR potvrzeno 7 případů onemocnění [2]. K udržení dlouhodobého příznivého trendu vývoje nemocnosti je nutná vysoká proočkovanost populace, vzniku epidemie zabrání přítomnost minimálně 95 % imunních osob v dané populaci, resp. proočkovanost populace nad 95 % [5, 6].
Inkubační doba spalniček je 10–14 dnů, u dospělých může být i delší. Po skončení inkubační doby začíná prodromální fáze onemocnění, která se manifestuje slabostí, bolestí svalů, kloubů, teplotou, nechutenstvím a respiračními symptomy, hlavně rýmou a kašlem. Klinický stav vypadá jako vážnější infekce horních dýchacích cest. Za 2–4 dny po rozvoji prodromů, často před začátkem vyrážky, se objevují Koplikovy skvrny, které jsou patognomické pro spalničky. Poprvé byly popsány pediatrem Henry Koplikem v roce 1896, v té době měly význam hlavně ve včasném rozpoznání onemocnění a následné izolaci [1]. Jedná se o bělavé skvrny na úrovni molárů na bukální sliznici, často se šíří po sliznicích celé dutiny ústní včetně jazyka. Na základě vlastních zkušeností je možno konstatovat, že Koplikovy skrny napodobují soor, který každý lékař viděl. Ložiska na sliznicích nereagují na antimykotickou terapii a rychle mizí současně s regresí exantému. Exantém se šíří od shora dolů, začíná většinou na krku za ušima, šíří se dále na obličej, přes hrudník, horní končetiny až na dolní končetiny. Nevynechává dlaně ani plosky. Exantém je makulopapulózní, bleděrůžový až živě červený, má tendenci ke splývání. Většinou trvá 5 dnů, po celou dobu výsevu trvají vysoké teploty přesahující 39 °C a špatně reagující na antipyretika. Exantém regreduje postupně, začíná mizet nejdříve z míst, kde výsev začal. Kůže se po exantému často olupuje. Součástí klinického obrazu je konjunktivitida, která bývá přítomna již v prodromálním stadiu a často přetrvává po celou dobu výsevu exantému. Jedná se o konjunktivitidu mukopurulentní, oboustrannou, s výraznou sekrecí.
Po celou dobu prodromální fáze onemocnění i během výsevu exantému pacient působí velmi nemocně, je schvácený, často dehydratovaný, apatický, spavý. Děti jsou plačtivé, apatické, nemají zájem o hry, odmítají tekutiny i stravu. U plně vyjádřeného onemocnění je pacient febrilní až 9 dnů (4 dny prodromy, 5 dnů výsev exantému). Klinický obraz nejlépe vystihuje termín „tvář uplakaného dítěte“, což již dříve popsali lékaři, kteří o tyto pacienty běžně pečovali. Během výsevu exantému trvají, ev. se ještě zhoršují respirační příznaky onemocnění, pacient má rýmu, kašle. Kašel je suchý dráždivý, laryngotracheální. Při postupu infekce na dolní dýchací cesty se přidává obraz spastické bronchitidy, ale i bronchiolitidy a pneumonie. K úpravě klinického stavu dochází postupně, exantém vymizí během 3–5 dnů, odeznívá konjunktivitida, kašel přetrvává déle.
Komplikace spalniček jsou časné a pozdní. Mezi nejčastější časné komplikace patří gastroenteritida se zvracením a průjmy, což vede k dehydrataci. Další komplikace vyplývají z postižení dýchacích cest, jedná se o závažně probíhající bronchiolitidy a pneumonie. Pneumonie jsou primární spalničkové s převahou postižení intersticia a sekundární bakteriální pneumonie rozvíjející se snadněji v již tangovaném prostředí po virové infekci. Klinicky často dominuje dušnost s nutností oxygenoterapie. Další komplikací jsou spalničkové hepatitidy. Vzácnější závažnou komplikací je postižení centrálního nervového systému charakteru akutní encefalitidy. Manifestuje se teplotou, která se objevuje v rekonvalescenci, bolestí hlavy, poruchou vědomí, často jsou přítomny křeče, po onemocnění mohou přetrvávat neurologické následky. Incidence encefalitid je uváděna 1 : 1000–2000 onemocnění. Příčinou úmrtí u malých dětí je nejčastěji pneumonie, u starších dětí to jsou encefalitidy [1]. Pozdní závažnou komplikací je subakutní sklerotizující panencefalitida (SSPE). Jedná se o chronické degenerativní onemocnění, které se rozvine několik let až desítky let po akutním onemocnění častěji u dětí, které prodělaly onemocnění před 2. rokem života [1].
Specifická léčba onemocnění neexistuje, experimentálně byl zkoušen ribavirin s nejistými výsledky [1].
Podle vyhlášky č. 473/2008 příloha č. 4 Ministerstva zdravotnictví ČR ze dne 17. prosince 2008 o systému epidemiologické bdělosti pro vybrané infekce jsou případy onemocnění spalničkami klasifikovány jako potvrzené, když splňují klinickou definici onemocnění a jsou potvrzené laboratorním vyšetřením, pravděpodobné, u kterých je splněna klinická definice a jsou v epidemiologické souvislosti s potvrzeným případem, a jako možné, které odpovídají klinické definici onemocnění.
Cílem práce je popsat klinický průběh a epidemiologické souvislosti u dětí v průběhu epidemie spalniček na Ostravsku v roce 2017.
MATERIÁL A METODY
Epidemie spalniček, během které onemocnělo spalničkami 130 osob (123 potvrzených, 3 pravděpodobné a 4 možné), probíhala na Ostravsku od února do června 2017. V uvedeném období bylo na Klinice infekčního lékařství hospitalizováno celkem 95 pacientů se spalničkami. První pacient byl hospitalizován 14. února, poslední pacient v polovině června. Nejmladší pacient měl 3 měsíce a nejstarší 54 let, hospitalizováno bylo 38 dětí do 18 let, 40 % ze všech hospitalizovaných pacientů. Z 38 dětí splňovalo 37 dětí kritéria potvrzeného případu (klinický obraz + laboratorně potvrzené onemocnění), jen jedno dítě kritéria pravděpodobného případu (klinický obraz, epidemiologická souvislost, bez laboratorního potvrzení).
Onemocnění bylo potvrzeno u 37 dětí sérologicky metodou ELISA průkazem protilátek IgM. Uvedené protilátky byly pozitivní již v prvním odběru krve u 27 dětí (71 %), odběr byl proveden 4.–5. den onemocnění. U 4 dětí bylo první vyšetření IgM protilátek negativní, ale po 3 dnech v kontrolním odběru již byly protilátky třídy IgM detekovatelné. U dalších 6 dětí byly při prvním vyšetření přítomny IgG i IgM protilátky, z toho byly 3 děti očkované. U 1 dítěte byly v prvním odběru prokázány pouze protilátky třídy IgG, jednalo se o očkované dítě a kontrolní vyšetření nebylo provedeno. Jedná se tudíž o pacienta, který patří do kategorie pravděpodobného onemocnění, klinický obraz byl typický a současně byla pozitivní epidemiologická anamnéza. Materiál byl vyšetřen dvakrát, úvodní sérologické vyšetření proběhlo v laboratoři Zdravotního ústavu se sídlem v Ostravě, druhé následně v Národní referenční laboratoři v Praze. Polymerázová řetězová reakce k diagnostice viru spalniček byla použita u 9 dětí (24 %), vždy s pozitivním výsledkem, 3 děti měly prokázán virus z moče, 4 děti ve stěru z nosohltanu, 2 děti přímo z krve. Prokázaný virus spalniček u jednoho dítěte byl odeslán ke genotypizaci do Institutu Roberta Kocha v Berlíně, kde byl prokázán genotyp B3.
VÝSLEDKY
Soubor zahrnoval 15 děvčat a 23 chlapců (61 %). Věkové rozpětí 38 dětí bylo od 3 měsíců do 16 let, 76 % tvořily děti do 2 let věku (graf 1). Celkem nebylo očkováno 34 dětí (89 %). Převažovaly děti nejmladší, ročníky 2017–2016, u kterých očkování neproběhlo vzhledem k nízkému věku. Z uvedeného důvodu nebyly ještě očkovány 3 děti narozené v roce 2015. Tři další děti narozené v roce 2015 již očkovány být mohly, očkování bylo odloženo dvakrát pro údajnou vyšší nemocnost dítěte, jednou pro nespolupráci rodičů. Dalších 5 neočkovaných dětí narozených v letech 2014, 2008, 2004, 2002 a 2001 bylo z rodin, které se na očkování nedostavily. V celém souboru pacientů byly pouze 4 děti očkovány 2 dávkami vakcíny, děti se narodily v letech 2009, 2004 a 2002 (dvě děti). Z těchto dětí holčička narozená v roce 2009 byla v minulosti léčena pro akutní leukémii.
Graph 1. Počet dětí se spalničkami dle ročníku narození a očkování. 
Klinický průběh u všech 34 neočkovaných dětí byl plně vyjádřen, děti byly schvácené s teplotami, měly výrazný celotělový exantém s enantémem v dutině ústní (obr. 1). Děti byly buď výrazně neklidné, nebo naopak až apatické, spavé. Většina dětí měla mukopurulentní konjunktivitidu, u jednoho dítěte bylo podezření na rozvoj keratitidy. Děti měly výraznou sekreci z dutiny nosní provázenou hojným kašlem, který byl nejčastěji laryngotracheální, přetrvával týden až 10 dnů, téměř nereagoval na kortikoidy, a proto kortikoidy u lehčích průběhů nebyly většinou podány. Dalším projevem respirační symptomatologie byly spastické bronchitidy, které špatně reagovaly na bronchodilatační terapii. U 4 dětí (10 %) byl průběh postižení dolních dýchacích cest závažný, děti byly dušné, docházelo k poklesům saturace až k 80 %. Klinický obraz odpovídal bronchiolitidě s výrazně měnlivým poslechovým nálezem, na rentgenu plic byla u 2 dětí prokázána zmnožená bronchovaskulární kresba a u 2 dětí infiltrace charakteru bronchopneumonie (obr. 2). Dušnost přetrvávala 3–5 dnů, děti vyžadovaly kyslíkovou terapii, kortikoterapii, bronchodilatační terapii a byly léčeny i antibiotiky. Méně závažnou komplikaci představovala akutní otitida u jednoho dítěte v souboru. Celkem 13 dětem byla podána antibiotika pro obavy z bakteriální superinfekce.
Image 1. Spalničky – exantém. Fig. 1. Measles – exanthema. 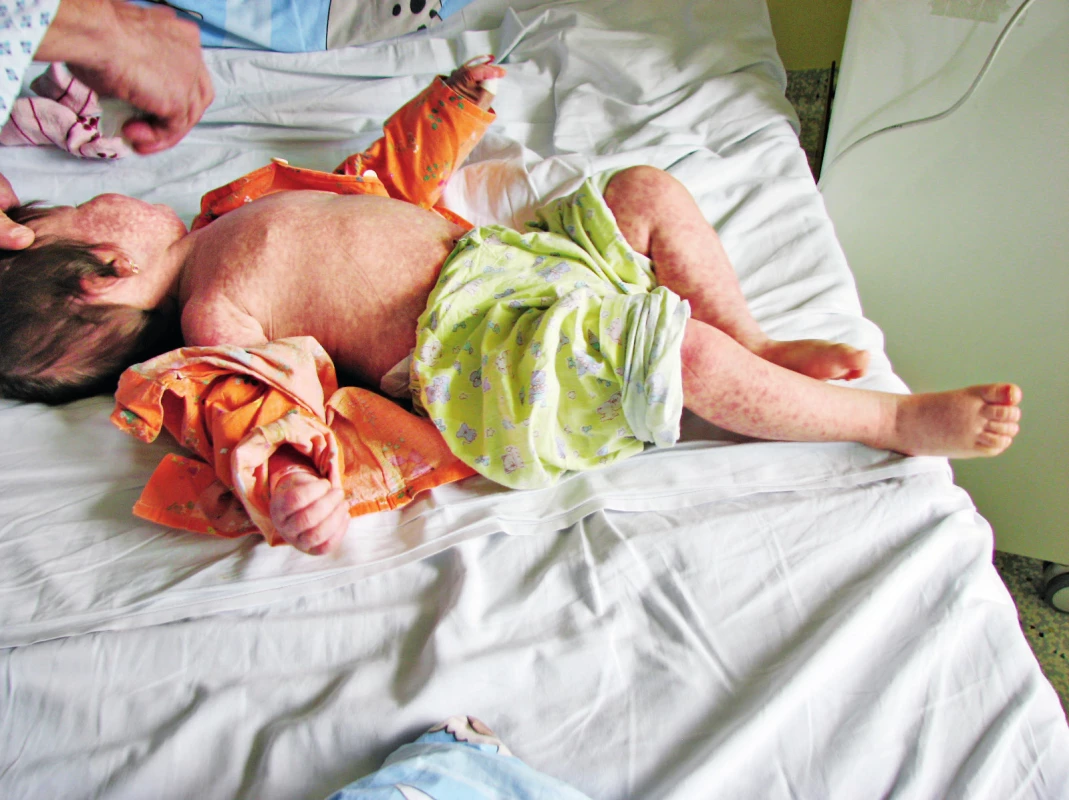
Image 2. Spalničky – bronchopneumonie. Fig. 2. Measles – pneumonia. 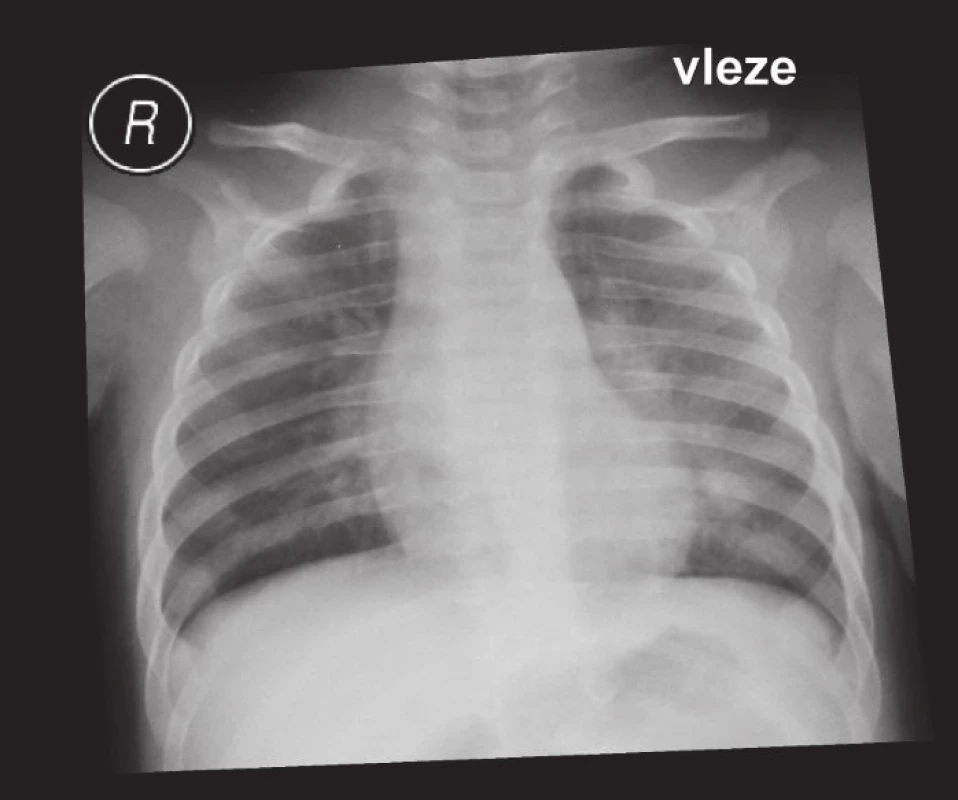
Celkem u 19 dětí (50 %) byla pro dehydrataci nutná infuzní terapie, jedno dítě bylo přijato v šokovém stavu v důsledku dehydratace s nutností zajištění intraoseálního vstupu. Pouze u 5 dětí dehydrataci způsobila výraznější gastroenteritida s průjmy a se zvracením. U ostatních dětí byl příčinou dehydratace malý příjem tekutin kombinovaný s vysokými teplotami. Neurologické komplikace nebyly zaznamenány a k úmrtí nedošlo. Samozřejmě děti zůstávají v riziku rozvoje pozdních komplikací.
Klinický průběh u 4 očkovaných dětí byl mírný, teploty trvaly kratší dobu, exantém nebyl tak výrazný, u žádného očkovaného dítěte se nerozvinuly komplikace. Žádné dítě nebylo léčeno antibiotiky a infuzní terapie byla nutná pouze u jednoho pacienta. Diagnóza by často unikla pozornosti, pokud by nebyly známy epidemiologické souvislosti.
Celková průměrná doba hospitalizace byla 5,4 dne (3–11 dnů), přitom neočkované děti byly hospitalizované průměrně 5,5 dnů a očkované 4,2 dnů. Na jednotce intenzivní péče bylo hospitalizováno celkem 8 dětí (21 %), všechny byly neočkované.
Laboratorní parametry byly většinou v normě, mírná leukopenie v rozmezí od 1,3–4,0x109/l byla zaznamenána u 7 dětí (18 %), C reaktivní protein (CRP) byl u 27 dětí (69 %) do 10 mg/l, u 8 dětí byla maximální hodnota CRP do 30 mg/l a pouze u 4 dětí byla zjištěna hodnota vyšší s maximem 50 mg/l. Hepatopatie u dětí nebyla zaznamenána.
Z hlediska epidemiologického se zdroj onemocnění u prvního nemocného nepodařilo prokázat. U 24 dětí (62 %) byly prokázány jasné epidemiologické souvislosti, přičemž 8 dětí bylo hospitalizováno na spádovém dětském oddělení, kde byly zaznamenány první případy onemocnění, u 2 dětí mohlo dojít ke kontaktu s onemocněním během pobytu na Klinice infekčního lékařství, kde byly hospitalizované pro průjmové onemocnění, jedno dítě mělo kontakt ve škole, 13 dětí mělo kontakt s onemocněním v rodině.
Ošetřování pacientů probíhalo v osobních ochranných pomůckách, v ústenkách a rukavicích. Při prvním kontaktu s nemocnými byla snaha ihned umístit nemocné na ošetřovnu, aby v čekárně nedocházelo ke kontaktům s dalšími pacienty. Pro pacienty se suspektními spalničkami byla po dobu epidemie na příjmovém pracovišti vyčleněna jedna ošetřovna. Na oddělení bylo na pokoji umístěno vždy jen jedno dítě, buďto samostatně, nebo v doprovodu rodiče, výjimku tvořila jen současná hospitalizace sourozenců.
DISKUSE
Epidemie na Ostravsku potvrdila trvající závažnost spalniček i v současnosti. Klinický obraz u nenaočkovaných jedinců odpovídal popisovaným učebnicovým průběhům onemocnění. Problém v diagnostice představovaly pouze první případy onemocnění, protože většina lékařů dříve spalničky v běžné praxi neviděla. Navíc průběh onemocnění u očkovaných pacientů byl mírný, nebyl plně vyjádřen a často bylo onemocnění diagnostikované na základě epidemiologických souvislostí. Méně vyjádřené onemocnění bývá popisováno také u osob po aplikaci imunoglobulinu nebo u malých dětí, které ochrání přenesené mateřské protilátky [7]. V našem souboru děti po aplikaci imunoglobulinu nebyly, nejmladší dítě mělo 3 měsíce, matka byla očkována, onemocnění bylo plně vyjádřeno, ale u dítěte nebyl zaznamenán rozvoj komplikací. Přetrvávání mateřských protilátek u dětí, jejichž matky byly vakcinované, je kratší než u dětí, jejichž matky prodělaly přirozenou infekci. V argentinské studii bylo uvedeno přetrvávání protilátek ve 4 měsících pouze u 19 % dětí, jejichž matky byly očkovány, v 9 měsících již nebyly detekovatelné, belgická studie u 87 dětí prokázala přetrvávání přenesených protilátek po vakcinaci dokonce jen necelý měsíc. U dětí matek, které prodělaly přirozenou infekci, protilátky přetrvávaly do 4 měsíců věku dítěte [8, 9].
Spalničky jsou onemocnění závažné svým vlastním průběhem, ale i častými komplikacemi, např. v našem souboru byla nutná infuzní terapie pro dehydrataci u poloviny pacientů. Komplikace častěji postihují děti. Ve velkém souboru z USA, který zahrnoval 68 000 pacientů, včetně téměř 29 000 dětí do 5 let, byly komplikace zaznamenány u 29 % všech pacientů, ale u 41 % dětí do 5 let [10]. V souboru nizozemských autorů se komplikace vyskytovaly u 17 % dětí do 5 let [11]. Podle americké studie nejčastěji byla přítomna otitida (14 %), gastroenteritida (11 %) a pneumonie (9 %) [10]. V našem souboru byla gastroenteritida přítomna u 13 % dětí, otitida jen u jednoho pacienta, pneumonie u 10 % dětí. Během epidemie v Ústí nad Labem v roce 2014 v souboru 39 dětí byly pneumonie zaznamenány u 5 dětí, což představuje 13 % dětí, 10 % dětí bylo léčeno pro pneumonii i v souboru nizozemských autorů [11, 12]. Jiná situace byla u dětí z Nigérie, pneumonie byla zaznamenána až u 45 % dětí, v rozvojových zemích jsou navíc spalničky stále častou příčinou slepoty [13]. Neurologické komplikace během epidemie na Ostravsku nebyly zaznamenány. Uvedené komplikace jsou typické pro děti starší 4 let, ve velkém souboru v USA byly popsány u 0,2 % dětí, v souboru z Nizozemí byl popsán rozvoj transversální myelitidy [10, 11]. Děti jsou dále v riziku rozvoje SSPE, i ve 21. století bylo popsáno v Nizozemí úmrtí dívky, spalničky prodělala v roce 1999 ve věku 4 let a zemřela za 4 měsíce od stanovení diagnózy SSPE ve věku 17 let, podobné kazuistiky popsali i italští autoři [11, 14].
Všeobecně se smrtnost spalniček v rozvinutých zemích pohybuje kolem 0,3 %, například v americké studii, která zahrnovala uváděných 29 tisíc dětí do 5 let, zemřelo 97 dětí, tj. 0,3 % [10, 15]. Větší smrtnost je v rozvojových zemích, kde může dosahovat až 8,4 % [13, 15]. Nejčastější příčinou úmrtí jsou respirační komplikace, a to pneumonie a těžké spastické laryngotracheobronchitidy [10, 11, 13]. K úmrtí dítěte ani dospělého během epidemie spalniček v Ostravě nedošlo, ale můžeme konstatovat, že komplikace byly velmi závažné, např. jedno dítě bylo přijato v šokovém stavu v důsledku dehydratace a další dítě, které není zahrnuto v našem souboru, bylo pro respirační insuficienci hospitalizované na Oddělení pediatrické a resuscitační péče Kliniky dětského lékařství FN Ostrava.
Spalničky jsou vysoce nakažlivé onemocnění, uvádí se, že 75–90 % lidí po kontaktu onemocní, pokud u nich nejsou přítomny ochranné protilátky [10]. Soubor našich pacientů tvořily většinou neočkované děti, přímé epidemiologické souvislosti se podařilo prokázat u 62 % pacientů. Virus spalniček přetrvává v prostředí na površích až 2 hodiny, proto je jasné, že v době probíhající epidemie mohl proběhnout kontakt s virem i tak, aniž by si toho rodiče byli přímo vědomi [3]. Pacienti v prodromálním stadiu pro vysoké teploty často navštěvovali lékařskou službu první pomoci, ev. obvodní lékaře a při používání stejné čekárny a stejné vyšetřovny mohlo dojít k přenosu infekce. Z uvedených důvodů na našem pracovišti byla vyčleněna jedna příjímací ošetřovna pouze pro pacienty s podezřením na spalničky. V době největšího náporu pacientů na naši kliniku pravděpodobně došlo k nozokomiálnímu přenosu spalniček u 2 pacientů, i když samozřejmě kontakt s onemocněním mohl proběhnout i jinde. Přesto si myslíme, že uvedená protiepidemická opatření byla dostatečná, provoz infekční kliniky probíhal bez dalších omezení, k dalším nozokomiálním infekcím nedošlo.
Izolaci pacientů se spalničkami v České republice upravuje vyhláška č. 306/2012 Sb., příloha č. 2 o podmínkách předcházení vzniku a šíření infekčních onemocnění a o hygienických požadavcích na provoz zdravotnických zařízení a ústavů sociální péče, a vyhláška č. 473/2008 Sb., o systému epidemiologické bdělosti pro vybrané infekce, příloha č. 4, článek 7. V kontextu uvedených legislativních opatření je u pacientů se spalničkami povinná izolace na lůžkových odděleních po dobu infekčnosti. Infekčnost ve vyhlášce je uváděna od prvního dne před začátkem prodromů a 4 dny po výsevu exantému a izolace 7 dnů od začátku exantému. Naši pacienti s nekomplikovaným průběhem onemocnění byli hospitalizováni 4 dny a následně jim byla doporučena domácí izolace po dobu dalších 3 dnů. Přesto z vlastní zkušenosti je nutno konstatovat, že při větší epidemii hospitalizace nekomplikovaných případů představuje výrazný organizační problém. Vhodnější by byla domácí izolace pacientů, která se užívá ve vyspělých zemích, například v Nizozemí hospitalizovali jen 7 % pacientů, v USA 26 % pacientů [10, 11]. Rovněž při epidemii v Ústí nad Labem byl problém všechny pacienty hospitalizovat [12]. V uvedených vyhláškách a následně v doporučení České vakcinologické společnosti je také upřesnění doporučení pro kontakty s nemocnými: osoby neočkované, tj. děti do 15 měsíců, těhotné ženy a imunosuprimovaní pacienti mají mít do 7 dnů aplikovaný normální lidský imunoglobulin, ev. do 3 dnů od kontaktu lze děti starší 9 měsíců aktivně imunizovat. Expozice spalničkám není kontraindikace očkování. Pro pasivní imunizaci má v současné době v naší republice oficiální indikace pouze normální imunoglobulin s názvem Igamplia 160 mg/ml, který se aplikuje intramuskulárně v dávce 0,25 ml/kg, u imunosuprimovaných až 0,5 ml/kg, omezení maximální dávky na 15 ml je uvedeno v americkém doporučení Centra pro kontrolu a prevenci infekčních nemocí (CDC) [7, 16]. Podle CDC je podání imunoglobulinu doporučováno jen těsným kontaktům, za které lze považovat osoby například žijící ve společné domácnosti [7]. I v našem souboru byl nejčastěji zjištěný zdroj onemocnění v rodině, ale také bohužel ve zdravotnických zařízeních při ambulantním ošetření nebo během hospitalizace.
V ČR v roce 2015 poprvé klesla proočkovanost populace pod 95 %, lze tedy očekávat další lokální epidemie spalniček [2].
ZÁVĚR
Spalničky představují i v současnosti závažné onemocnění, zvláště proto, že není k dispozici cílená terapie. Jedinou účinnou prevencí je očkování. Cílem je udržet minimální 95% proočkovanost celé populace, aby došlo k ochraně neočkované populace dětí, u kterých jsou průběhy velmi závažné. V diferenciální diagnostice febrilního stavu s exantémem je nutné spalničky zvažovat i ve 21. století. Epidemie, která proběhla na Ostravsku, znovu poukázala na závažnost spalniček a obtížnou diagnostiku zejména prvních případů onemocnění. S ohledem na klesající proočkovanost proti spalničkám a probíhající epidemie v okolních státech existuje reálné riziko opakovaného zavlečení a vzplanutí epidemie spalniček.
Práce byla prezentována formou přednášky na XXI. Slovensko-českém kongresu o infekčních chorobách, Bratislava, 14.–16. 6. 2017.
Došlo: 19. 9. 2017
Přijato: 10. 1. 2018
MUDr. Lenka Petroušová, Ph.D.
Klinika infekčního lékařství
Fakultní nemocnice Ostrava
17. listopadu 1790
708 52 Ostrava
e-mail: lenka.petrousova@gmail.com
Sources
1. Gershon AA. Measles virus. In: Mandell GL, Bennett JE, Dolin R. Principles and Practice of Infectious Diseases. Elsevier, 2005 : 2031–2038.
2. http://www.szu.cz/uploads/Epidemiologie/2017_Spalnicky_vyznam_onemocneni_a_aktualni_situace.pdf.
3. http://www.who.int/immunization/monitoring_surveillance/burden/vpd/surveillance_type/active/measles/en/.
4. http://www.euro.who.int/en/media-centre/sections/press-releases/2017/measles-outbreaks-across-europe-threaten-progress-towards-elimination.
5. Boštíková V, Salavec M, Boštík P. Novinky ve vakcinologii – spalničky (Morbilli). Vakcinologie 2017; 11 (1): 36–40.
6. Šejda J, Vaništa J, Doutek S. Spalničky. 1. vyd. Praha: Avicenum, 1983 : 1–149.
7. https://www.cdc.gov/vaccines/pubs/pinkbook/meas.html.
8. del Buono MB, Vaschetti P, Iannicelli J, et al. Age-related loss of maternal antibodies against measles in children in La Plata. Rev Argent Microbiol 2003; 35 (2): 102–105.
9. Leuridan E, Van Damme P. Passive transmission and persistence of naturally acquired or vaccine-induced maternal antibodies against measles in newborns. Vaccine 2007; 25 (34): 6296–6304.
10. Perry RT, Halsey NA. The clinical significance of measles: a review. J Infect Dis 2004; 189 (1): 4–16.
11. Woudenberg T, van Binnendijk RS, Sanders EAM, et al. Large measles epidemic in the Netherlands, May 2013 to March 2014: changing epidemiology. Euro Surveill 2017; 22 (3): 30443. doi: 10.2807/1560-7917.ES.2017.22.3.30443.
12. Trmal J, Limberková R. Vyhodnocení epidemie spalniček v Ústeckém kraji. Epidemiol Mikrobiol Imunol 2015; 64 (3): 139–145.
13. Lagunju IA, Orimadegun AE, Oyedemi DG. Measles in Ibadan: a continuous scourge. Afr J Med Med Sci 2005; 34 (4): 383–387.
14. Magurano F, Marella GL, Marchi A, et al. A case of fulminant subacute sclerosing panencephalitis presenting with acute myoclonic-astatic epilepsy. Ann Ist Super Sanita 2017; 53 (2): 167–169.
15. Wolfson LJ, Grais RF, Luquero FJ, et al. Estimates of measles case fatality ratios: a comprehensive review of community-based studies. Int J Epidemiol 2009; 38 (1): 192–205.
16. http://www.vakcinace.eu/doporuceni-a-stanoviska.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2018 Issue 1-
All articles in this issue
- Výsledky péče o extrémně nezralé novorozence v České neonatologické síti
- Přínos inflačního manévru ke zlepšení poporodní stabilizace extrémně nezralých novorozenců porozených v šedé zóně
- Hodnotenie elektrickej kôrovej aktivity pomocou amplitúdovej elektroncefalografie u donosených novorodencov počas fototerapie
- Pneumotorax novorodencov – incidencia a rizikové faktory
-
Včasná intervencia pri ochorení diabetes mellitus 1. typu z hľadiska úrovne metabolickej kompenzácie a využívania inštrumentálnej sociálnej opory
Sociálno-psychologické dôsledky včasnej intervencie u detí s diabetes mellitus 1. typu - Spalničky v dětském věku – zkušenost z epidemie na Ostravsku v roce 2017
- Co se může skrývat za diagnózou erythema nodosum
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Co se může skrývat za diagnózou erythema nodosum
- Pneumotorax novorodencov – incidencia a rizikové faktory
- Výsledky péče o extrémně nezralé novorozence v České neonatologické síti
- Spalničky v dětském věku – zkušenost z epidemie na Ostravsku v roce 2017
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

