-
Medical journals
- Career
Co se může skrývat za diagnózou erythema nodosum
: A. Ebertová
: Dětské oddělení, Nemocnice Třebíč
: Čes-slov Pediat 2018; 73 (1): 48-52.
: Case Report
Erythema nodosum je nejčastější forma panikulitidy. Může se vyskytovat izolovaně, nebo může být součástí celé řady chorob. Klinický obraz spočívá v akutním výsevu bolestivých zarudlých uzlů, které jsou lokalizovány nejčastěji na přední straně bérců. Uzly postupně mění zbarvení v nažloutlé až nazelenalé. Tyto léze nemají tendenci nekrotizovat a zhojí se spontánně během 2–8 týdnů, nezanechávají jizvy. Výsev může být provázen systémovými příznaky, jako je horečka, bolesti kloubů.
Výskyt erythema nodosum je 3–5krát častější u žen. Může se vyskytnout ve všech věkových skupinách, ale typicky je vidět mezi druhou a čtvrtou dekádou. Pokud není klinický obraz jednoznačný, přispěje k diagnóze kožní biopsie, kde lze histologickým vyšetřením prokázat septální panikulitidu bez účasti vaskulitidy.Klíčová slova:
erythema nodosum, panikulitida, Miescherův radiální granulom, paraneoplastický syndrom, morbus HodgkinÚVOD
Erythema nodosum (EN) je nejčastější klinická forma panikulitidy (zánět podkožní tukové tkáně), který je lokalizován v septech – septální panikulitida zpravidla bez současné vaskulitidy. Etiopatogeneze není dosud kompletně objasněna, ale dnes je vnímáno EN jako reaktivní proces spouštěný širokým spektrem stimulů (viz dále), vedoucích k ukládání imunokomplexů ve venulách sept tukové tkáně s následnou infiltrací polymorfonukleáry.
EN vzniká v důsledku opožděné hypersenzitivní reakce na nejrůznější antigenní stimuly [3, 4]. Vzniká náhle jako bolestivé, nepřesně ohraničené, červené, tuhé podkožní uzly, obvykle veliké 1–6 cm v průměru. Téměř vždy se nacházejí na předních stranách bérců, někdy v menším počtu na předloktích, pažích, stehnech. Uzly jsou zpočátku tuhé, ale během dalšího vývoje se mohou stávat fluktuující. Uzly během resorpce procházejí barevnými změnami od červené, lividní přes žlutavou až k nazelenalému obrazu, připomínají modřiny. Jednotlivé léze vymizí přibližně za dva týdny, ale mohou se objevovat nové výsevy po dobu až šesti týdnů. Nemají tendenci ulcerovat a obvykle odezní bez kožních atrofií nebo jizev. Výsev může být doprovázen subfebriliemi, únavou, nevolností a bolestmi kloubů. Kloubní příznaky se vyskytují přibližně u 50 % nemocných, mohou předcházet kožnímu výsevu a přetrvávat týdny. Postižen může být kterýkoliv kloub, nejčastěji to jsou kotníky, kolena a zápěstí [1–4].
Incidence EN je 1–5/100 000 osob, EN u dospělých je 3–5krát častější u žen, u dětí je poměr pohlaví 1 : 1. Vyskytnout se může ve všech věkových skupinách, typicky mezi druhou a čtvrtou dekádou. Výskyt EN je především v první polovině roku, je dán vyšším výskytem streptokokových infekcí v této době [1–3].
EN má různorodou etiologii, závisí na populaci a zeměpisné šířce. Mezi nejčastější příčiny patří infekce (28–48 %), sarkoidóza (11–25 %), léky (3–10 %), těhotenství (2–5 %) a enteropatie (1–4 %). V mnoha případech (až 55 %) není možné příčinu zjistit. V současnosti je nejčastější příčinou streptokoková infekce, EN se obvykle objevuje 2–3 týdny po vymizení zánětu hltanu. Mezi další infekce patří yersinióza, salmonelóza, kampylobakterióza, chlamydiové infekce, mykoplazmové infekce, tuberkulóza, histoplazmóza, kokcidioidomykóza, toxoplazmóza, infekční mononukleóza. Léky spojené s EN jsou hlavně perorální antikoncepce a antibiotika (sulfonamidy, penicilin). EN je u pacientů s Crohnovou chorobou a ulcerózní kolitidou nejčastějším kožním projevem, koreluje s aktivitou onemocnění, vyskytuje se souběžně s IBD nebo může diagnózu předcházet až o pět let [1, 2, 4, 6]. Zvláště u protrahovaných a rekurentních průběhů EN je třeba uvažovat i o možnosti vzácného onkologického paraneoplastického projevu (především u lymfomů a leukémií).
Diagnóza EN se opírá o charakteristický klinický obraz. Z laboratorních nálezů jsou obvykle zvýšeny reaktanty akutní fáze, přítomnost dalších laboratorních abnormalit závisí na vyvolávající příčině. U infekční příčiny může být zvýšen titr antistreptolysinu, stěr z krku s nálezem streptokoka, ve stolici bývá přítomen střevní patogen, může být pozitivní kožní tuberkulinový test a další. K vyloučení sarkoidózy, tuberkulózy, zhodnocení hilové lymfadenopatie slouží rentgen hrudníku. Při diagnostických potížích je provedena biopsie, zvláště za účelem vyloučení malignity [2, 3, 5].
Histopatologické známky EN jsou charakterizované zánětem septa podkožní tukové tkáně (septální panikulitida), vaskulitida není přítomna. V časném stadiu jsou za ztluštění sept odpovědny zejména neutrofilní infiltráty, edém, hemorhagie. V pozdním stadiu je přítomna granulační tkáň s lymfocyty, histiocyty a mnohojadernými obrovskými buňkami. Typický je tzv. Miescherův radiální granulom, který je tvořen uzlíkovitými shluky malých histiocytů rozložených radiálně kolem centrální prohlubně [2, 5, 7].
EN má tendenci ke spontánní regresi. Ve většině případů stačí symptomatická terapie nesteroidními protizánětlivými léky (NSAID), klid na lůžku, léčba základního onemocnění a ukončení užívání vyvolávajícího léčiva. Použití systémových kortikoidů (prednison 1 mg/kg/den, max. 60 mg) je předmětem diskuse, základní podmínkou jejich využití k léčbě je vyloučení infekce a malignity [1, 2]. Pro zvláště těžké a torpidní formy jsou využívány i další modality, např. kolchicin, thalidomid.
KAZUISTIKA
Kazuistika pojednává o patnáctileté pacientce, která byla na našem oddělení šestkrát hospitalizována, z toho dvakrát pro erythema nodosum. Rodinná anamnéza pacientky byla bez pozoruhodností, pacientka byla dispenzarizována na kožní ambulanci pro atopický ekzém, na neurologii pro bolesti hlavy a na psychiatrii pro poruchy přizpůsobení, vztahové problémy v rodině, v minulosti užívala tricyklická antidepresiva, byla kuřačka.
První hospitalizace na našem oddělení byla v červenci 2014 pro bolest břicha, provedená vyšetření byla v normě. Od dubna do června 2015 pacientka pobývala v nemocnici na oddělení dětské psychiatrie pro sebepoškozování a zneužívání analgetik. V září 2015 byla hospitalizována na dětském oddělení pro poruchu vědomí a křeče, všechna vyšetření včetně EEG a CT mozku bez patologie, v dubnu 2016 byla hospitalizována pro artroskopii pravého kolena.
Výsev nodul na bércích se objevil v březnu 2016, po symptomatické terapii potíže odezněly. V květnu 2016 opět výsev nodul na dolních končetinách, pacientka byla vyšetřena u svého PLDD, pro lehkou elevaci CRP (20 mg/l), FW (22/40) a vysoké ASLO (800 IU/ml) byla přeléčena penicilinem. Pro několik týdnů přetrvávající erythema nodosum byla přijata v červnu 2016 k hospitalizaci. V laboratorním vyšetření byla mírná elevace CRP (19 mg/l) a vysoké ASLO (1017 IU/ml), v krevním obraze byla mikrocytární hypochromní anémie (HGB 112 g/l, MCV 73 fl, MCH 23 pg), leukocyty v normě (v diferenciálním počtu 78 % neutrofilů, 14 % lymfocytů, 6 % monocytů, 1 % eozinofilů a 1 % bazofilů). Kultivace stolice a stolice na parazity byla negativní, moč bez patologického nálezu. RTG plic byl bez patologie. Mantoux test negativní. Ve výtěru z krku byl vykultivován Streptococcus beta-hemolytický skupiny F. Bylo provedeno ORL vyšetření s nálezem chronické tonzilitidy, perzistující adenoidní vegetace, doporučena adenoidektomie a oboustranná tonzilektomie. Podle kožního konzilia doporučen lokálně mometason furoát, celkově NSAID. Během hospitalizace noduly na dolních končetinách téměř vymizely, pacientka afebrilní, bez bolestí.
V říjnu 2016 byla provedena adenoidektomie a tonzilektomie (2x odloženo pro nachlazení a IMC).
Na našem oddělení se dívka objevila v listopadu 2016 opět pro recidivující erythema nodosum, výsev nodul byl tentokrát i na stehnech. Pacientka navíc udávala za poslední měsíc křeče v lýtkách, zvýšené vypadávání vlasů, únavu, byla však afebrilní, bez zvýšeného pocení, zhubla 3 kg. V krevním obraze byla i přes terapii železem přetrvávající mikrocytární hypochromií anémie (HGB 104 g/l, MCV 75 fl, MCH 23 pg), leukocytů 9,06x109/l, v diferenciálním počtu 67 % neutrofilů, 24 % lymfocytů, 2 % monocytů, 1 % eozinofilů a 6 % neutrofilních tyčí. Metabolismus železa, hladiny folátu, B12 byly v normě. FW 42/80.
V biochemickém vyšetření iontogram v normě, mírná elevace CRP (32 mg/l), mírná elevace kyseliny močové (398 µmol/l), LDH v normě, mírná alterace PT-R (1,31), ostatní parametry koagulace v normě. ASLO bylo pozitivní (905 IU/ml). EMA a anti-tTG negativní. Kalprotektin a hemoglobin ve stolici negativní. EBV, CMV, Chlamydia pneumoniae, borelie, KME, toxoplazmóza, Yersinia enterocolitica, Brucella abortus, Listeria monocytogenes, Francisella tularensis a toxokaróza byly negativní, pouze pozitivní Mycoplasma pneumoniae. V kultivaci moči, nosu, krku a rekta byl fyziologický nález. Protilátky ANCA, ANA a ENA byly negativní.
UZ břicha byl s hraniční velikostí sleziny, ostatní nález bez patologie. Na rentgenu plic bylo popsáno rozšířené horní mediastinum (obr. 1). Bylo doplněno CT hrudníku, na kterém byla popsána masivní lymfadenopatie v horním mediastinu (LU velikosti až 43x32 mm) a v nadklíčkové oblasti (LU až 23x15 mm), tekutinové kolekce v předním mediastinu (obr. 2, 3).
1. Rtg hrudníku – rozšířené horní mediastinum. Fig. 1. Chest X-ray – widened superior mediastinum. 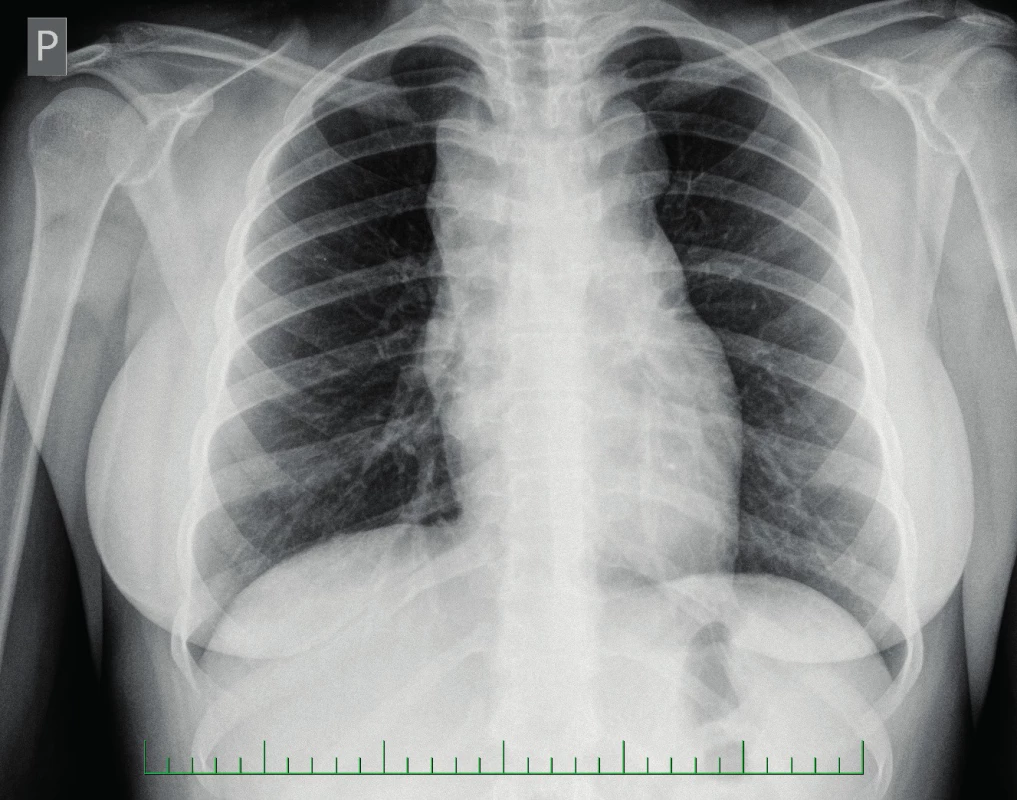
2. CT hrudníku – lymfadenopatie horního mediastina. Fig. 2. Chest CT – superior mediastinum adenopathy. 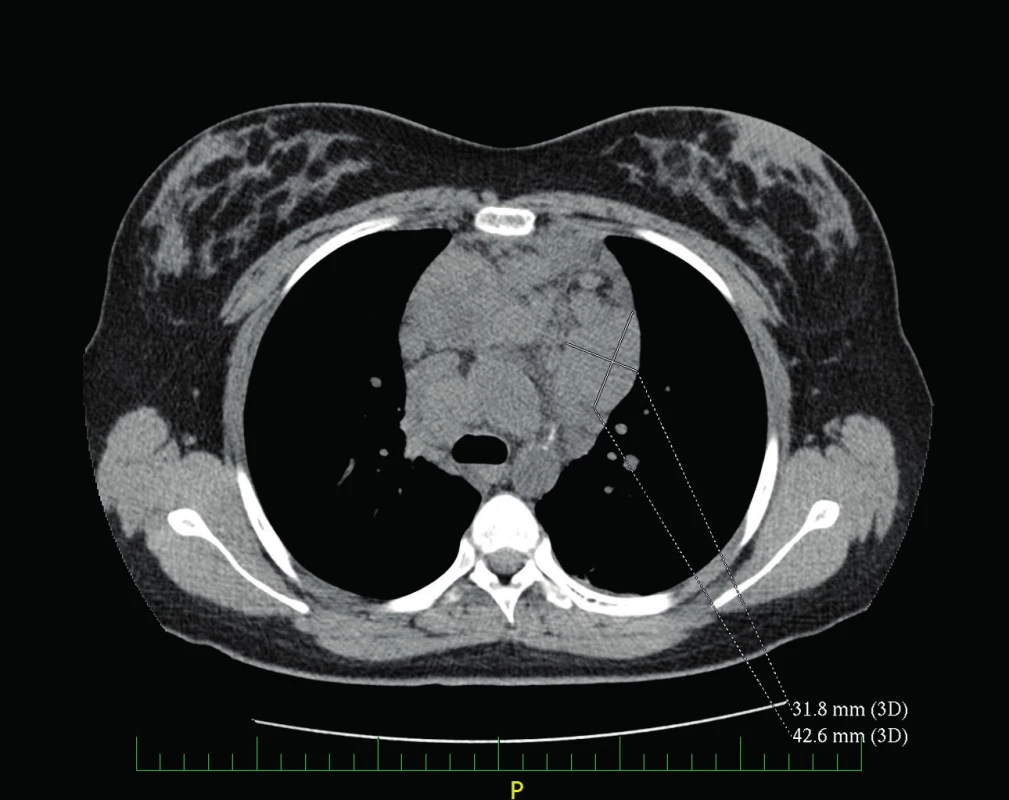
3. CT hrudníku – tekutinové kolekce v předním mediastinu. Fig. 3. Chest CT – fluid collections of anterior mediastinum. 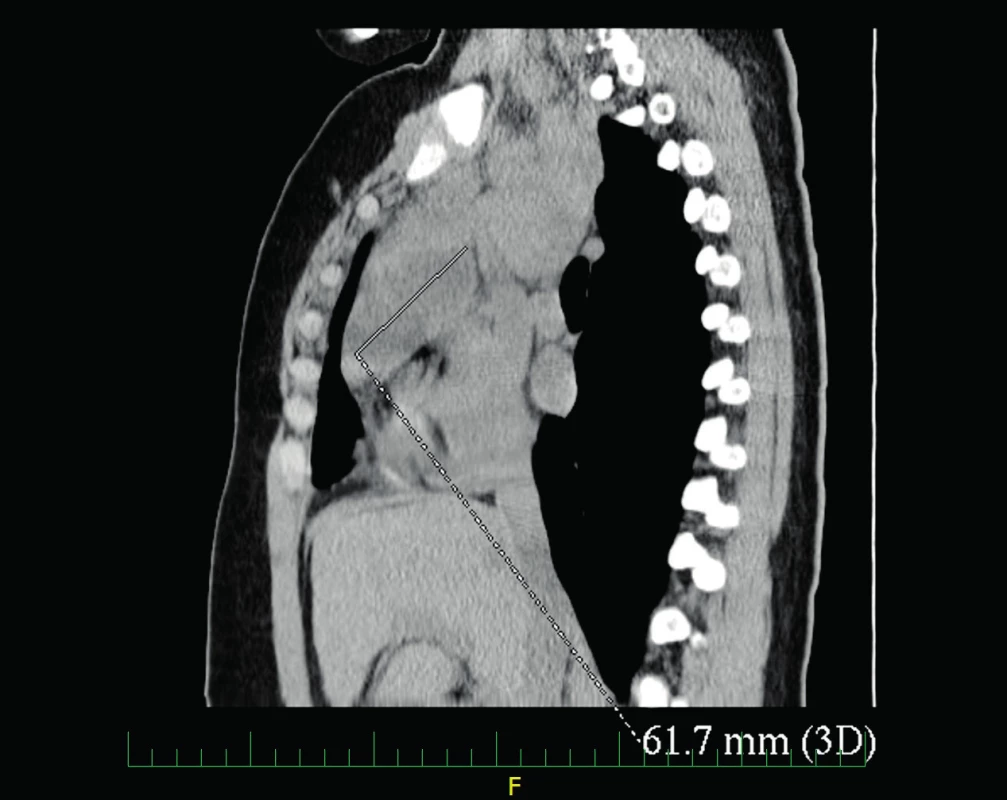
Pacientka byla přeložena do FN Brno na Kliniku dětské onkologie, kde byla provedena levostranná torakoskopie s biopsií, stanovena diagnóza morbus Hodgkin st. 2B bulky, histologicky v.s. nodulární skleróza, biopsií ložiska na pravém bérci potvrzena diagnóza erythema nodosum. Byla provedena trepanobiopsie s negativním nálezem, zahájena chemoterapie cykly ABVE-PC podle protokolu AHOD1331.
DISKUSE
Příčinná souvislost s výskytem EN na holeních není přesně známa. Předpokládá se souvislost s místními anatomickými poměry. Extenzorová strana dolních končetin se vyznačuje nedostatečnou svalovou pumpou, relativně chudým arteriálním zásobením, bohatým lymfatickým zásobením a obtížným žilním návratem [1].
Vyšší výskyt u žen souvisí s pohlavními hormony, což potvrzuje častější diagnóza během těhotenství a při používání perorální antikoncepce. Důležitější než samotná hladina estrogenu a progesteronu je jejich vzájemný podíl. EN se obvykle vyskytuje v prvním trimestru těhotenství, kdy je hladina progesteronu nižší než v další fázi těhotenství [1, 2].
Při diagnostice erythema nodosum je nutno pomýšlet i na nádorová onemocnění, protože EN může být paraneoplastickým syndromem. EN probíhá současně nebo se objeví krátce před diagnostikou nádoru, nejčastěji se vyskytuje u Hodgkinova lymfomu, non-Hodgkinova lymfomu a leukémií, ale může být spojováno i se solidními nádory. Patogeneze EN u malignit není přesně známa. EN je pravděpodobně způsobeno změněnou odpovědí imunitního systému na malignitu. Klinické příznaky, jako hubnutí, horečky, špatná odpověď na léčbu a atypické laboratorní vyšetření (hypergamaglobulinémie, dlouhotrvající anémie, trombocytopenie…), jsou užitečné při rozlišování paraneoplastické EN od nenádorových případů. EN může také indikovat relaps nádorového onemocnění, rozvoj kožních lézí u pacientů již léčených pro malignitu vyžaduje onkologickou bdělost. Kožní léze obvykle reagují na léčbu samotné rakoviny. Bohužel EN je považováno za ukazatel špatné prognózy maligního onemocnění [1].
ZÁVĚR
Diagnostika erythema nodosum by měla být pečlivá, vyžaduje vyloučení všech základních příčin. U každého případu by měl být proveden rentgen hrudníku. Při nejasnostech diagnózy EN je nutné provést biopsii. U erythema nodosum, které se opakuje nebo přetrvává delší dobu, je nutné pomýšlet i na malignity.
Došlo: 27. 9. 2017
Přijato: 12. 12. 2017
MUDr. Aneta Ebertová
Dětské oddělení Nemocnice Třebíč p.o.
Purkyňovo náměstí 133/2
674 01 Třebíč
e-mail: aneta.stara@seznam.cz
Sources
1. Chowaniec M, Starba A, Wiland P. Erythema nodosum – review of the literature. Reumatologia 2016; 54 (2): 79–82.
2. Schwartz RA, Nervi SJ. Erythema nodosum: A Sign of systemic disease. Am Fam Physician 2007; 75 (5): 695–700.
3. Hebe JL. Erythema nodosum. http://emedicine.medscape.com/article/1081633-overview.
4. Beneš J. Infekční lékařství. 1. vyd. Praha: Galén, 2009 : 1–565.
5. Dejmková H, Lacina L, Šedová L, et al. Diagnóza, diferenciální diagnóza a terapie erythema nodosum. Čes Revmatol 2006; 14 (4): 154–158.
6. Štork J, et al. Dermatovenerologie. 1. vyd. Praha: Galén, 2008 : 245–246.
7. Braun-Falco O, Plewig G, Wolff HH. Dermatologie und Venerologie. Martin: Osveta, 2001 : 483–485
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2018 Issue 1-
All articles in this issue
- Neonatal outcomes of extremely preterm newborns in Czech Neonatal Network
- Benefit of a sustained inflation manoeuvre in postnatal stabilization of extremely preterm infants born on the threshold of viability
- Evaluating electrical cortical activity using amplitude-integrated electroencephalography in term neonates during phototheraphy
- Neonatal pneumothorax – incidence and risk factors
-
Včasná intervencia pri ochorení diabetes mellitus 1. typu z hľadiska úrovne metabolickej kompenzácie a využívania inštrumentálnej sociálnej opory
Sociálno-psychologické dôsledky včasnej intervencie u detí s diabetes mellitus 1. typu - Measles in childhood – experience from the outbreak in Ostrava region in 2017
- What disease can be hidden behind a diagnosis of erythema nodosum
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- What disease can be hidden behind a diagnosis of erythema nodosum
- Neonatal pneumothorax – incidence and risk factors
- Neonatal outcomes of extremely preterm newborns in Czech Neonatal Network
- Measles in childhood – experience from the outbreak in Ostrava region in 2017
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

