-
Medical journals
- Career
Pneumotorax novorodencov – incidencia a rizikové faktory
Authors: Z. Uhríková 1; D. Murgaš 2; K. Maťašová 1; M. Zibolen 1
Authors‘ workplace: Neonatologická klinika, Jesseniova lekárska fakulta v Martine, Univerzita Komenského v Bratislave, Univerzitná nemocnica Martin 1; Klinika detskej chirurgie, Jesseniova lekárska fakulta v Martine, Univerzita Komenského v Bratislave, Univerzitná nemocnica Martin 2
Published in: Čes-slov Pediat 2018; 73 (1): 23-30.
Category:
Overview
Cieľ:
Novorodenecký pneumotorax sa najčastejšie vyskytuje ako komplikácia prebiehajúceho pľúcneho ochorenia a/alebo poskytnutej ventilačnej podpory. Pneumotorax môže vzniknúť aj spontánne počas prvých nádychov po narodení. Cieľom práce bolo stanoviť incidenciu, rizikové faktory a následné komplikácie pneumotoraxu u novorodencov hospitalizovaných na JIS Neonatologickej kliniky JLF UK a UN Martin.Metodika:
Retrospektívnou štúdiou boli analyzovaní novorodenci hospitalizovaní na neonatologickej JIS UN v Martine v období január 2010 – marec 2017. Model logistickej regresie bol použitý na stanovenie predikcie vzniku pneumotoraxu podľa známych rizikových faktorov pre novorodencov rozdelených podľa gestačného veku do troch skupín. Pomocou logistickej regresie bol rovnako analyzovaný vzťah medzi vznikom pneumotoraxu a mortalitou, výskytom bronchopulmonálnej dysplázie a intraventrikulárneho krvácania.Výsledky:
Do štúdie bolo zaradených 1962 novorodencov, z nich 421 (21,4 %) bolo narodených <32. gestačnom týždni (g.t.), 824 (41,9 %) narodených v 32.–36. g.t. a 717 (36,5 %) narodených v >37. g.t. Celková incidencia pneumotoraxu za sledované obdobie bola 3,0 % s najvyšším výskytom v skupine extrémne a ťažko nezrelých novorodencov (4,7 %). Štatisticky významné rizikové faktory boli v skupine novorodencov <32 g.t., použitie surfaktantu a umelá pľúcna ventilácia ako forma iniciálnej ventilačnej podpory, v 32.–36. g.t. to bola diagnostikovaná pľúcna patológia, včasná infekcia, podanie surfaktantu a umelá pľúcna ventilácia, a pre novorodencov narodených ≥37 g.t. použitie CPAP. Vo všetkých troch skupinách bolo rizikovým faktorom narodenie mimo perinatologické centrum. U novorodencov extrémne a ťažko nezrelých bol pneumotorax spojený so zvýšenou mortalitou bez ovplyvnenia výskytu bronchopulmonálnej dysplázie a intraventrikulárneho krvácania.Záver:
Najvyššia incidencia pneumotoraxu bola zaznamenaná v skupine extrémne a ťažko nezrelých novorodencov, kde bola opísaná aj zvýšená pneumotoraxom asociovaná mortalita. Zistené rizikové faktory boli pre jednotlivé vekové skupiny takmer zhodné.Kľúčové slová:
pneumotorax, novorodenec, rizikové faktoryÚVOD
Pneumotorax (PNO) patrí v skorom novorodeneckom období medzi kritické, život ohrozujúce stavy. Spolu s pľúcnym intersticiálnym emfyzémom sa zaraďuje medzi najčastejšie air-leak syndrómy. Údaje o incidencii PNO sa v literatúre líšia v závislosti od gestačného veku a etiologie. Spontánny pneumotorax sa vyskytuje u 0,05–0,1 % všetkých živonarodených detí. U novorodencov s extrémne a veľmi nízkou pôrodnou hmotnosťou (ELBW a VLBW) sa udáva na úrovni 3,8–9 %. Medzi rizikové faktory vzniku patrí samotná prematurita, prítomnosť klinicky závažnej pľúcnej patológie s potrebou či už neinvazívnej, alebo invazívnej pľúcnej ventilačnej podpory, mužské pohlavie, hypertrofia, chorioamnionitída a predčasný odtok plodovej vody (>24 hod) [1, 2]. Pri aspirácii mekónia sa zvyšuje incidencia pneumotoraxu na 10–30 %, u predčasne narodených novorodencov so závažným IRDS na 5–20 % [3]. Pneumotorax sa najčastejšie prejavuje klinickými známkami respiračnej tiesne s hypoxémiou a hyperkapniou v krvných plynoch. Presun mediastína vznikajúci v niektorých prípadoch pri tenznom pneumotoraxe spôsobuje zvýšenie intrapleurálneho tlaku, kolaps pľúcneho tkaniva a obmedzenie venózneho návratu s následným kardiálnym zlyhávaním. Tenzný pneumotorax je kritický stav, zvyšuje riziko úmrtia a negatívne ovplyvňuje dlhodobú prognózu, preto je nevyhnutné jeho skoré rozpoznanie nasledované adekvátnou liečbou [2].
Diagnostika pneumotoraxu je založená na rozpoznaní klinických známok respiračnej tiesne s náhlym zhoršením celkového stavu. Na rtg snímke je prítomná kolekcia vzduchu v pleurálnej dutine s možnou kompresiou mediastinálnych štruktúr a absenciou bronchovaskulárnej kresby. Diagnostickou metódou môže byť aj transluminácia, pokiaľ je k dispozícii dostatočne silný zdroj svetla. V terapii pneumotoraxu u novorodencov existuje pomerne veľká variabilita, v literatúre chýbajú jednoznačné, všeobecne akceptované odporučenia. Malé asymptomatické pneumotoraxy je možné ponechať bez intervencie pri dôslednom sledovaní klinického stavu pacienta, stredne závažné je možné ošetriť jednorázovou punkciou, pričom tenzný pneumotorax s kardiorespiračnou instabilitou je indikáciou na hrudnú drenáž [4].
Cieľom predloženej retrospektívnej štúdie bolo zhodnotiť trendy vo výskyte pneumotoraxu so zameraním sa na rizikové faktory vzniku a ich porovnanie s literárnymi údajmi.
METODIKA
Do retrospektívnej štúdie boli zaradení všetci novorodenci hospitalizovaní na JIS Neonatologickej kliniky JLF UK a UN Martin (úroveň starostlivosti III+) v období od 1. januára 2010 do 31. marca 2017 s diagnózou pneumotoraxu. Kontrolnú skupinu tvorili novorodenci bez pneumotoraxu hospitalizovaní na tomto pracovisku v rovnakom časovom období. Informácie o súbore boli získavané zo štatistiky Neonatologickej kliniky a z dennej dokumentácie pacientov zaznamenávanej a ukladanej v nemocničnom informačnom systéme MEDEA (STAPRO).
Na základe gestačného veku boli novorodenci rozdelení do troch skupín: extrémne a veľmi nezrelí novorodenci <32. g.t., nezrelí novorodenci 32.–36. g.t. a zrelí novorodenci ≥37. g.t. Gestačný vek dieťaťa bol určený podľa dátumu poslednej menštruácie matky, prenatálneho ultrasonografického vyšetrenia, resp. Ballardovej skórovacím systémom. Diagnóza novorodeneckého pneumotoraxu bola stanovená na základe rtg snímky najneskôr do 28. dňa života. Podľa stranovej lokalizácie bol pneumotorax opísaný ako pravostranný, ľavostranný alebo bilaterálny. Za spontánny bol pneumotorax považovaný vtedy, ak nebola prítomná pľúcna patológia a novorodenec po narodení pred rtg vyšetrením nevyžadoval žiadnu formu ventilačnej podpory. Recidíva pneumotoraxu nebola vyhodnocovaná. Medzi diagnózy opisujúce pľúcnu patológiu boli zaradené IRDS, prechodné tachypnoe novorodenca (TTN), pľúcna hypoplázia, aspirácia mekónia a pneumónia. Pri pneumotoraxe s klinickými príznakmi respiračného zlyhávania bola indikovaná terapeutická intervencia v zmysle jednorázovej punkcie kolekcie vzduchu prípadne hrudnej drenáže.
Iniciálna respiračná stabilizácia
Stabilizácia predčasne narodených novorodencov na pôrodnej sále ako aj pri transporte na JIS Neonatologickej kliniky bola pri spontánnom dychovom úsilí realizovaná formou kontinuálneho pretlaku v dýchacích cestách (CPAP) za použitia masky alebo binazálnych nostríl (NeopuffTM, T resuscitátor, GE Healthcare). Prietok cez masku bol nastavený tak, aby výsledný tlak testovaný oproti dlani personálu bol na úrovni 5–6 cm H2O. Po prijatí na JIS pokračovala neinvazívna ventilačná podpora formou klasického alebo bifázického CPAP nazálnymi nostrilami alebo nazálnou maskou (InfantFlow®, Dartin). Podanie surfaktantu bolo realizované na základe Európskych odporúčaní na manažment RDS v príslušnej edícii 2011–2016 [5, 20]. Samotná aplikácia sa vykonávala metódou INSURE a po zavedení minimálnej neinvazívnej techniky podávania do klinickej praxe metódou LISA (less invasive surfactant administration). Podmienkou použitia LISA bola prítomnosť spontánnej dychovej aktivity bez známok závažného respiračného zlyhávania na CPAP [5, 6].
Liečba vysokoprietokovými nazálnymi kanylami sa ako ventilačná podpora počas prvých dní života nevyužívala. U termínových, hranične zrelých a ľahko nezrelých novorodencov sa na úvodnú stabilizáciu pri známkach RDS použil rovnako nazálny CPAP. Popísaný manažment bol realizovaný približne rovnako počas celého obdobia retrospektívneho sledovania [21].
Rizikové faktory
V súbore pacientov boli rizikové faktory rozdelené na základe dostupnej literatúry do dvoch skupín: na prenatálne a na postnatálne rizikové faktory vzniku pneumotoraxu. Medzi prenatálne boli zaradené kortikoidná príprava u matky, predčasný odtok plodovej vody >24 hod a intrapartálne podanie antibiotickej liečby. V skupine postnatálnych rizikových faktorov boli vyhodnocované pohlavie, Apgarovej skóre, hypotrofia, prítomnosť pľúcnej patológie (IRDS, TTN, pľúcna hypoplázia, pneumónia, aspirácia mekónia) a narodenie mimo perinatologického centra. Osobitne bol sledovaný typ použitej ventilačnej podpory pri iniciálnej stabilizácii novorodenca, čas aplikácie surfaktantu a prítomnosť vysokej zápalovej aktivity po narodení ako prejav vrodenej infekcie.
Morbidita
Pneumotorax bol hodnotený aj vo vzťahu k dlhodobej morbidite v zmysle rozvoja bronchopulmonálnej dysplázie (BPD) a intraventrikulárneho krvácania (IVH). BPD bola definovaná ako potreba kyslíka v 36. postkoncepčnom týždni alebo jeho potreba viac ako 28 dní [7]. Stupeň IVH bol stanovený na základe ultrasonografického vyšetrenia cez veľkú fontanelu podľa Papilovej klasifikácie [8].
Štatistická analýza
Pre každú skupinu novorodencov rozdelenú podľa gestačného veku bola vypočítaná ročná incidencia pneumotoraxu. Vybrané neonatálne a maternálne ukazovatele boli hodnotené v skupine novorodencov s pneumotoraxom a bez pneumotoraxu a následne štatisticky porovnávané použitím Chi-kvadrátového testu pre kategorické a analýzou rozptylu (ANOVA) pre ordinálne premenné. Jednotlivé neonatálne a maternálne charakteristiky boli samostatne posudzované ako nezávislé rizikové faktory vzniku pneumotoraxu použitím logistickej regresie so stanovenou hladinou významnosti p = 0,05. Štatistické analýzy boli realizované použitím štatistického softvéru MedCalc verzia 17.9.5.
VÝSLEDKY
Do retrospektívnej štúdie bolo zaradených 1962 novorodencov prijatých na JIS Neonatologickej kliniky JLF UK a UNM v období január 2010 až marec 2017. Z celkového počtu 1962 hospitalizovaných sa diagnóza pneumotoraxu stanovila na základe rtg snímky u 60 novorodencov. V súbore bol zistený rozdielny výskyt pneumotoraxu v jednotlivých hmotnostných kategóriách a gestačnom veku s maximom výskytu u novorodencov narodených pred 32. g.t. (graf 2A), s pôrodnou hmotnosťou menej ako 2500 g (graf 2B). Všetci novorodenci boli na základe gestačného veku rozdelení do troch skupín: 711 (36,2 %) zrelých novorodencov (≥37. g.t), 824 (41,9 %) nezrelých (32.–36. g.t.) a 421 (21,4 %) veľmi a extrémne nezrelých (23.–32. g.t.). Celková incidencia pneumotoraxu za sledované obdobie bola 3,0 %, u novorodencov narodených v <32. g.t. 4,7 %, v 32.–36. g.t. 2,5 %, ≥37. g.t. 2,7 %, s malou variabilitou výskytu počas jednotlivých rokov (graf 1). Popisná štatistika a základná charakteristika novorodencov bez pneumotoraxu a s pneumotoraxom rozdelených do troch skupín podľa gestačného veku je uvedená v tabuľke 1. Výsledky logistickej regresie použitej na stanovenie signifikantnej asociácie medzi pneumotoraxom a vybranými rizikovými faktormi sú uvedené v tabuľke 2.
Graph 1. Incidencia pneumotoraxu v rokoch 2010–2017 u novorodencov hospitalizovaných na JIS Neonatologickej kliniky UN v Martine. 
Graf 2A, B. Incidencia pneumotoraxu v jednotlivých gestačných týždňoch (A) a podľa hmotnosti (B) u novorodencov hospitalizovaných na JIS Neonatologickej kliniky UN v Martine v rokoch 2010–2017. 
Table 1. Rozdelenie prenatálnych a neonatálnych údajov novorodencov s pneumotoraxom (PTX) a bez pneumotoraxu narodených v <32. g.t., v 32.–36. g.t., vo viac ako 37. g.t., prijatých na Neonatologickú JIS UN v Martine. Údaje sú uvedené ako počet (%) pre kategorické premenné a priemer (SD) pre ordinálne premenné. 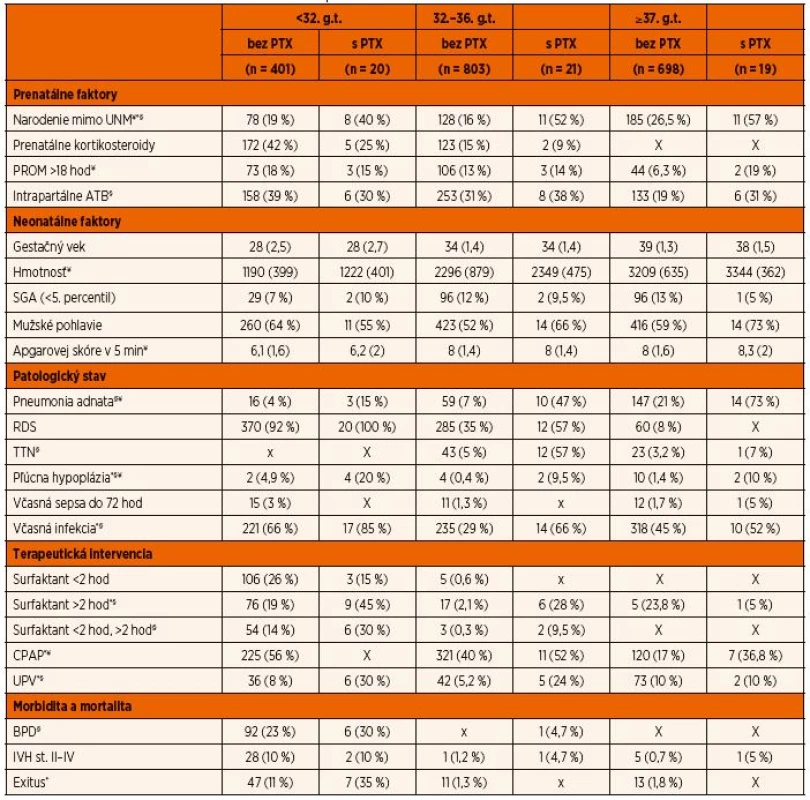
Poznámky: X – v skupine sa nevyskytol prípad s danou charakteristikou alebo nebola realizovaná terapeutická intervencia, *p ≤0,05 pre novorodencov narodených <32. g.t., §p ≤ pre novorodencov narodených v 32.–36. g.t., ¥p ≤0,05 pre novorodencov narodených v >37. g.t., CPAP – kontinuálny pretlak v dýchacích cestách, UPV – umelá pľúcna ventilácia, RDS – respiračný distres syndróm, TTN – prechodné tachypnoe, BPD – bronchopulmonálna dysplázia, IVH – intraventrikulárne krvácanie, SGA – small for gestation age (hypotrofia pod 5. percentil podľa Fentona), PROM – predčasný odtok plodovej vody, PTX – pneumotorax, SD – smerodajná odchýlka Table 2. Rizikové faktory vzniku pneumotoraxu u novorodencov hospitalizovaných na Neonatologickej JIS UN v Martine v rokoch 2010–2017. Predikcia bola stanovená použitím logickej regresie. 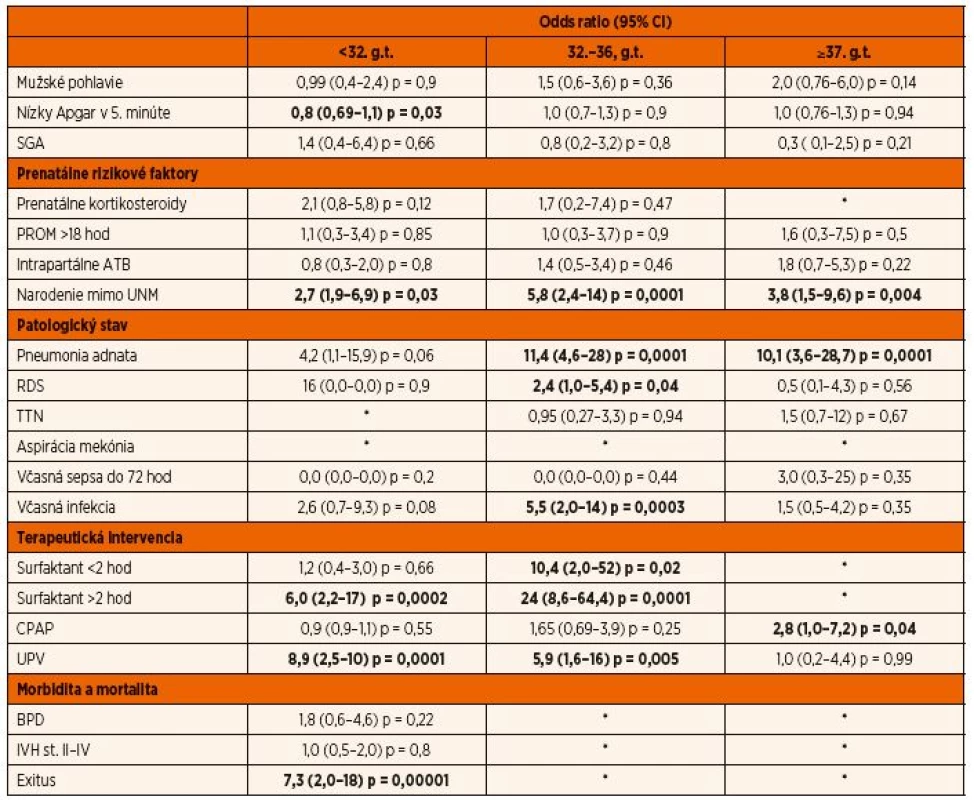
Poznámky: *nehodnotené parametre v dôsledku malého počtu prípadov, štatisticky významné prediktory sú označené boldom, RDS respiračný distres syndróm, TTN – prechodné tachypnoe, CPAP – kontinuálny pretlak v dýchacích cestách, UPV – umelá pľúcna ventilácia, IVH – intraventrikulárne krvácanie, BPD – bronchopulmonálna dysplázia, PROM – predčasný odtok plodovej vody, SGA – small for gestational age Vo všetkých troch skupinách bolo rizikovým faktorom možného vzniku pneumotoraxu narodenie mimo perinatologického centra. U novorodencov narodených pred 32. g.t. sa zvyšovala pravdepodobnosť (odds ratio) pneumotoraxu so súčasne prítomnou diagnózou IRDS, pneumónie, podania surfaktantu po 2 hodinách života a potrebou umelej pľúcnej ventilácie. U ľahko a hranične nezrelých bol pneumotorax signifikantne asociovaný s potrebou podania surfaktantu, umelou pľúcnou ventiláciou, diagnózou adnátnej pneumónie, RDS a včasnej infekcie. Pre termínových a hranične zrelých novorodencov boli rizikové z hľadiska pravdepodobnosti výskytu pneumotoraxu diagnóza adnátnej pneumónie a potreba CPAP počas ventilačnej stabilizácie. Aspirácia mekónia bola diagnostikovaná u termínových novorodencov s pneumotoraxom v 5 prípadoch. V skupine novorodencov bez pneumotoraxu chýbali údaje o počte hospitalizovaných s touto diagnózou, na základe čoho nebolo možné štatistické vyhodnotenie.
Dlhodobá prognóza (exitus, IVH, BPD) bola hodnotená len v skupine extrémne a ťažko nezrelých novorodencov. Diagnóza pneumotoraxu v tejto skupine významne zvyšovala riziko úmrtia. Vzťah medzi pneumotoraxom a rozvojom BPD a IVH nebol štatisticky významný. Výsledky sledovaní sú zhrnuté v tabuľkách 1 a 2.
DISKUSIA
Výskyt pneumotoraxu
Incidencia pneumotoraxu je najvyššia práve v novorodeneckom období, pohybuje sa medzi 1–2 %. Spontánny pneumotorax sa vyskytuje u 0,07 % fyziologických novorodencov, z ktorých len jeden z desiatich má klinické príznaky zo strany respiračného systému [2]. U novorodencov hospitalizovaných na JIS sa incidencia pneumotoraxu udáva v rozmedzí 1–3 %, pričom najvyššia je práve u novorodencov s veľmi nízkou pôrodnou hmotnosťou 3,8–9 % [1]. V nami prezentovanej retrospektívnej štúdii bola celková incidencia pneumotoraxu u novorodencov hospitalizovaných na JIS na hornej hranici udávanej literatúrou. Výskyt pneumotoraxu v jednotlivých gestačných týždňoch bol porovnateľný s výsledkami Canadian Neonatal Network, kde pre novorodencov hospitalizovaných na JIS narodených pred 32. g.t. bola incidencia stanovená na úrovni 4,0 %, následne klesala u stredne a ľahko nezrelých na 2,7 % a zvyšovala sa u termínových novorodencov na 6,7 % [9]. Podobné výsledky boli publikované Vermont Oxford Network a Australian a New Zealand Neonatal Network (ANZNN) s výskytom pneumotoraxu u novorodencov narodených ≤26. g.t. 6,8 %, 30.–32. g.t. 3,4 %[ 10, 11].
V našej retrospektívnej štúdii bol zaznamenaný nižší výskyt pneumotoraxu u novorodencov narodených v 32.–36. g.t. (2,5 %) a u termínových novorodencov (2,7 %). Variabilita výsledkov je pravdepodobne spôsobená rozdielnymi postupmi v iniciálnej stabilizácii predčasne narodeného novorodenca, ako aj odlišným prístupom vo ventilačnej podpore v jednotlivých gestačných týždňoch. Nízka incidencia pneumotoraxu u termínových novorodencov (2,7 %) v porovnaní s Canadian Neonatal Network (6,7 %) a ANZNN (6,0 %) súvisí pravdepodobne so selekciou pacientov zo spádového regiónu, pričom termínoví novorodenci prijatí na našu JIS nepredstavujú ich celú populáciu. Napriek úprave postupov na pôrodnej sále, zmene vo ventilačnej podpore, ako aj indikačných kritériách podania surfaktantu, podľa najnovších poznatkov medicíny, nedošlo v priebehu 10 rokov k zmene incidencie pneumotoraxu na neonatologickej JIS UN v Martine.
Rizikové faktory
Medzi prenatálne posudzované rizikové faktory patrili intrapartálna ATB liečba matky, predčasný odtok plodovej vody, podanie kortikosteroidov a narodenie novorodenca mimo perinatologické centrum. Chorioamnionitída nebola v našom súbore vyhodnotená pre nedostatočný počet histologicky spracovaných vzoriek.
Posudzovanie intrapartálnej antibiotickej liečby v štúdii bolo zvolené ako známka vyššieho rizika infekčných komplikácií u plodu pri zvýšenej zápalovej aktivite u matky. Častejšie bola intrapartálna profylaxia ordinovaná u matiek novorodencov s pneumotoraxom narodených v 32.–36, g.t.
Predčasný odtok plodovej vody predisponuje k prolongovanému pôrodu a tým zvýšeniu rizika potreby aktívnej resuscitácie a ventilačnej podpory novorodenca v rámci stabilizácie na pôrodnej sále. Prolongovaný odtok plodovej vody bol častejší u termínových novorodencov s pneumotoraxom [12].
Logistickou regresiou bolo za štatisticky významný rizikový faktor stanovené narodenie dieťaťa mimo perinatologického centra. Hoci tento rizikový faktor považuje väčšina autorov za sporný, opakovane bol preukázaný vo viacerých prácach, čím sa potvrdzuje potreba centralizácie in utero [13].
Postnatálne rizikové faktory boli rozdelené do troch skupín: neonatálna charakteristika, pľúcna patológia a terapeutická intervencia (tab. 2). V literatúre je mužské pohlavie častejšie asociované so vznikom pneumotoraxu a prítomnosťou závažných foriem RDS a TTN. V našej štúdii nebola dokázaná signifikantne vyššia indcidencia pneumotoraxu u chlapcov (tab. 1). Nízke Apgarovej skóre je odrazom stavu, ktorý si vyžaduje resuscitáciu a ventilačnú podporu na pôrodnej sále, čím sa zvyšuje možnosť vzniku air leak syndrómu. Štatisticky významný rozdiel v Apgarovej skóre bol nami zaznamenaný medzi skupinami termínových novorodencov s pneumotoraxom a bez pneumotoraxu. Hypotrofia v skupine termínových novorodencov sa javí ako protektívna, častejšie sa pneumotorax vyskytuje u hypertrofických novorodencov [14].
Štatisticky významné rizikové faktory bez ohľadu na gestačný vek boli prítomnosť RDS, pneumónie, podanie surfaktantu a potreba ventilačnej podpory, či už CPAP alebo UPV.
Podanie surfaktantu ako rizikový faktor vzniku pneumotoraxu bol potvrdený aj v štúdii realizovanej Canadian Neonatal Network, pričom tento vzťah je prekvapujúci [3]. Medzi fyziologické vlastnosti surfaktantu patrí znižovanie alveolo-arteriálneho gradientu, zlepšovanie pľúcnej poddajnosti, znižovanie stredného tlaku v dýchacích cestách, čím sa redukuje aj riziko vzniku air leak syndrómov [15]. Podľa Cochrane Database profylaktické podanie surfaktantu u predčasne narodených novorodencov znižuje výskyt pneumotoraxu [16]. V súčasnosti podľa Európskeho konsenzu je podanie surfaktantu výhradne terapeutické, riadi sa podľa klinických známok respiračného distresu, nálezu na rtg snímke a potreby oxygenoterapie na udržanie stabilnej saturácie [5]. Po iniciálnej stabilizácii novorodenca pri spontánnej dychovej aktivite sa surfaktant obvykle podáva až po prijatí na JIS, metódou INSURE alebo LISA bez rtg kontroly konca kanyly skúseným personálom. Aj napriek tomu je častejší pravostranne sa vyskytujúci pneumotorax, v našej štúdii bola jeho incidencia 60 % [1]. Surfaktant sa podáva vo väčšine prípadov novorodencom so stredným až ťažkým stupňom RDS, čím sa táto liečba stáva ukazovateľom závažnosti pľúcnej patológie. Po podaní surfaktantu dochádza k dynamickým zmenám v pľúcnej poddajnosti a v závislosti od ventilačnej stratégie, spôsobu podania a jeho distribúcie môže dôjsť k hyperinflácii s následnou ruptúrou alveol [9].
Použitie ventilačnej podpory formou CPAP je u novorodencov narodených pred 32. g.t. protektívne. Pozitívny tlak na konci expíria udržuje funkčnú reziduálnu kapacitu, stabilizuje dýchacie cesty, pôsobí ako prevencia opakovaných kolapsov a reexpanzií alveol, čím znižuje ich poranenie, tvorbu prozápalových cytokínov a intraalveolárny leak proteínov [17]. Použitie CPAP bolo v našej štúdii logistickou regresiou stanovené ako rizikový faktor vzniku pneumotoraxu u novorodencov narodených po 37. g.t. Termínový novorodenec je schopný počas prvých nádychov vytvoriť negatívny transpulmonálny tlak až 100 cm H2O, čím sa zvyšuje riziko vzniku pneumotoraxu, ku ktorému môže prispieť aj aplikácia CPAP použitá na stabilizáciu dieťaťa na pôrodnej sále [15, 18]. Je otázne, či samotná respiračná nestabilita bola spôsobená spontánnym pneumotoraxom s následným použitím CPAP, alebo naopak. Aj keď v súčasnosti nie je možné jednoznačné potvrdenie vzťahu medzi liečbou CPAP a pneumotoraxom, ostáva jeho použitie u donosených novorodencov so známkami respiračnej tiesne v zmysle zvýšenej dychovej práce, gruntingu a alárnych súhybov, hlavne ak majú stabilnú saturáciu bez zvýšenej frakcie inspirovaného kyslíka, otázne [18]. Bez ohľadu na výsledky je liečba CPAP indikovaná u všetkých predčasne narodených novorodencov s príznakmi RDS. Už samotná diagnóza IRDS je riziková a zvyšuje nebezpečenstvo vzniku pneumotoraxu.
Morbidita a mortalita
Pneumotorax je život ohrozujúcou komplikáciou. Zvyšuje mortalitu hlavne u extrémne a ťažko nezrelých novorodencov. Rovnako bol opísaný aj vzťah medzi pneumotoraxom a zvýšením rizika vzniku BPD a IVH.
BPD je multifaktoriálne ochorenie, s prerušením fyziologickej alveologenézy a angiogenézy v extrémne nezrelom pľúcnom tkanive. Kolaps alveol pri pneumotoraxe s následnou reexpanziou zvyšuje riziko poškodenia pľúcneho tkaniva s tvorbou prozápalových mediatórov a možným rozvojom BPD [9]. Pneumotorax ako rizikový faktor BPD bol opísaný Duongom a spol. [9], v našej práci sa však tento vzťah nepotvrdil. Pravdepodobnou príčinou rozdielnych výsledkov je samotné definovanie BPD v literatúre, kedy veľmi často dochádza k stanoveniu diagnózy BPD pri potrebe kyslíka konkrétne na 28. deň života namiesto 28 dní života [7, 9].
Čo sa týka výskytu krvácania do mozgu, pneumotorax ovplyvňuje systémový tlak aj prostredníctvom obmedzenia venózneho návratu s následným ovplyvnením perfúzie mozgu s rozvojom IVH. Asociácia IVH a pneumotoraxu sa v nami prezentovanej štúdii nepotvrdila, aj keď rozvoj hypotenzie pri pneumotoraxe nasledovaný ťažkým IVH bol publikovaný viacerými autormi a kazuisticky pozorovaný aj u našich pacientov [9, 19].
ZÁVER
Uvedená retrospektívna štúdia potvrdila všeobecne udávanú zvýšenú incidenciu pneumotoraxu u novorodencov narodených pred 32. g.t., pričom sme v tejto skupine zaznamenali aj nárast mortality. Počas sledovaných rokov nedošlo u novorodencov hospitalizovaných na neonatologickej JIS UN Martin k zmene incidencie pneumotoraxu. Limitom štúdie bola nemožnosť zistenia časovej súvislosti medzi vznikom pneumotoraxu a terapeutickou intervenciou.
Air leak syndrómy sú v novorodeneckom období častou komplikáciou liečby. V súčasnosti je potrebné upriamiť pozornosť na prevenciu ich vzniku správnym načasovaním podania surfaktantu ako aj optimalizáciou ventilačnej podpory hlavne v skupine predčasne narodených novorodencov.
MUDr. Zuzana Uhríková, PhD.
Neonatologická klinika, Jesseniova lekárska fakulta
Univerzity Komenského
Univerzitná nemocnica Martin
Kollárova 2
036 01 Martin
Slovenská republika
e-mail: uhrikovazu@gmail.com
Sources
1. Santos SÍ, Flôr-de-Lima F, Rocha G, et al. Pneumothorax in neonates: a level III Neonatal Intensive Care Unit experience. J Pediatr Neonat Individual Med 2016; 5 (2): e050220.
2. Melinda M. Pulmonary air leak. In: Hansen AR, et al. Manual of Neonatal Care. 8th ed. Philadelphia: Lippincott Williams & Wilkins (LWW), 2016: loc 11035.
3. Hany A, An M, Ceyda A, Maide O. Pneumothorax in the newborn: clinical presentation, risk factors and outcomes. J Matern Fetal Neonatal Med 2014; 27 (4): 402–440.
4. Hassan M, Begum M, Jahan N, et al. Pneumothorax in neonate. North Int Med College J 2014; 5 (2): 357–359.
5. Sweet DG, Carnielli V, Gresien G, et al. European Consensus Guidelines on the Management of Respiratory distress syndrome – 2016 Update. Neonatology 2017; 111 (2): 107–125.
6. Aldana-Aguirre JC, Pinto M, Featherstone RM, et al. Less invasive surfactant administration versus intubation for surfactant delivery in preterm infants with respiratory distress syndrome: a systematic review and meta-analysis. Arch Dis Child Fetal Neonatal Ed 2017; 102: F17–F23.
7. Hines D, Modi N, Lee SK, et al. Scoping review shows wide variation in the definitions of bronchopulmonary dysplasia in preterm infants and calls for a consensus. Acta Paediatr 2017; 106 (3): 366–374.
8. Volpe JJ. Intracranial hemorrhage: Germinal matrix-intraventricular hemorrhage. In: Neurology of the Newborn. 5th ed. Philadelphia (PA): Saunders Elsevier, 2008 : 517–588.
9. Duong H, Mirea L, et al. Pneumothorax in neonates: Trends, predictors and outcomes. J Neonat Perinat Med 2014; 7 : 29–38.
10. Australian and New Zealand Neonatal Network. Report of the Australian and New Zealand NeonatalNetwork2007[Internet]. http://www.npsu.unsw.edu.au/sites/default/files/npesu/datacollection/Report%20of%20the%20Australian%20and%20.
11. Horbar JD, Badger GJ, Carpenter JH, et al. Trends in mortality and morbidity for very low birth weight infants, 1991–1999. Pediatrics 2002; 110 : 143–151.
12. Hayes B, Mirosh M, Payton N, Sankaran K. Risk factors associated with respiratory distress in term neonates with and without air leak: A case controlled quality assurance study. Poster presented at: Montreal CPS Meeting; 2004 Jun 26–30; Montreal, Canada.
13. Boo NY, Cheah IG. Risk factors associated with pneumothorax in Malaysian neonatal intensive care units. J Paediatr Child Health 2011; 47 : 183–190.
14. Esme H, Dogru O, Eren S, et al. The factors affecting persistent pneumothorax and mortality in neonatal pneumothorax. Turk J Pediatr 2008; 50 : 242–246.
15. Javorka K, et al. Lekárska fyziológia. 2. vyd. Martin: Osveta, 2006 : 1–678.
16. Soll R, Ozek E. Multiple versus single doses of exogenous surfactant for the prevention or treatment of neonatal respiratory distress syndrome.Cochrane Database Syst Rev 2009 Jan 21; (1): CD000141.
17. Janota J, Straňák Z. Neonatologie. 1. vyd. Praha: Mladá fronta, 2013 : 1–363.
18. Clevenger L, Britton JR. Delivery room continuous positive airway pressure and early pneumothorax in term newborn infants. J Neonatal Perinatal Med 2017; 10 (2): 157–161.
19. Mehrabanri D, Gowen CW, Kopelman AE. Association of pneumothorax and hypotension with intraventricular hemorrhage. Arch Dis Child 1991; 66 : 48–61.
20. Maťašová K. Neonatologia I. Bratislava: Univerzita Komenského, 2010 : 1–155.
21. Smolarová S, Kocvarova L, Matasová K, et al. Impact of Updated Neonatal Consensus Guidelines on the Management of Neonatal respiratory distress syndrome on clinical outcome of preterm infants. Advs Exp Medicine, Biology – Neuroscience and Respiration 2015; 4 : 61–66.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2018 Issue 1-
All articles in this issue
- Výsledky péče o extrémně nezralé novorozence v České neonatologické síti
- Přínos inflačního manévru ke zlepšení poporodní stabilizace extrémně nezralých novorozenců porozených v šedé zóně
- Hodnotenie elektrickej kôrovej aktivity pomocou amplitúdovej elektroncefalografie u donosených novorodencov počas fototerapie
- Pneumotorax novorodencov – incidencia a rizikové faktory
-
Včasná intervencia pri ochorení diabetes mellitus 1. typu z hľadiska úrovne metabolickej kompenzácie a využívania inštrumentálnej sociálnej opory
Sociálno-psychologické dôsledky včasnej intervencie u detí s diabetes mellitus 1. typu - Spalničky v dětském věku – zkušenost z epidemie na Ostravsku v roce 2017
- Co se může skrývat za diagnózou erythema nodosum
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Co se může skrývat za diagnózou erythema nodosum
- Pneumotorax novorodencov – incidencia a rizikové faktory
- Výsledky péče o extrémně nezralé novorozence v České neonatologické síti
- Spalničky v dětském věku – zkušenost z epidemie na Ostravsku v roce 2017
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

