-
Medical journals
- Career
Jak je to s prevalencí atopické dermatitidy v České republice?
Authors: N. Benáková 1,2; Jiří Jarkovský 3,4; A. Zouharová 3
Authors‘ workplace: Dermatoalergologická ordinace Immunoflow Praha, vedoucí lékař prim. MUDr. Martin Fuchs 1; Dermatovenerologická klinika 1. LF UK Praha, přednosta prof. MUDr. Jiří Štork, CSc. 2; Ústav zdravotnických informací a statistiky ČR, ředitel prof. RNDr. Ladislav Dušek, Ph. D. 3; Institut biostatistiky a analýz, LF MU Praha, vedoucí prof. RNDr. Ladislav Dušek, Ph. D. 4
Published in: Čes-slov Derm, 98, 2023, No. 1, p. 15-24
Category: Pharmacologyand Therapy, Clinical Trials
Overview
Práce přináší kvalifikovaný odhad prevalence atopické dermatitidy v České republice. Vyhledávání zahrnovalo všechny občany, kteří v letech 2010–2021 navštívili lékaře a kterým byla vykázána diagnóza atopické dermatitidy v rámci veřejného zdravotního pojištění v registru NRHZS. Celková prevalence se v daném období pohybovala v rozmezí 2,0–2,2 %, z toho relativní prevalence u dětí kolísala mezi 4,7–5,8 % a relativní prevalence u dospělých byla 1,4–1,5 %. Reálná prevalence bude patrně vyšší, metodicky mohou unikat především osoby s mírnou atopickou dermatitidou, zejména děti. Potenciální příčinou nižších údajů o prevalenci atopické dermatitidy může být též záměna s jinými ekzém - dermatitidami, proto se sledovala i jejich prevalence, ta však byla nízká. Prevalence se zjišťovala též v pěti věkových podskupinách a ukázala nárůst prevalence v dospělosti, kde příčinou bude spíše první manifestace atopické dermatitidy v dospělém věku („adult-onset“) než perzistence z dětství. Podíl závažné atopické dermatitidy v populaci pacientů s atopickou dermatitidou v ČR (10,4 %) odpovídá mezinárodním údajům. Zjištěná malá účast lékařů ostatních odborností mimo dermatologii na péči o pacienty s atopickou dermatitidou bude dána patrně podhlášeností, nicméně je třeba ji prověřit.
Klíčová slova:
prevalence atopické dermatitidy v České republice 2010–2021 – atopická dermatitida vzniklá v dospělosti – závažnost – zdravotní péče podle odborností
ÚVOD
Atopická dermatitida poutá dlouhodobě pozornost lékařů, což je v současnosti ještě umocněno zaváděním moderních celkových léků ze skupiny biologik a malých molekul.
Pokud je nám známo, není v současných dermatologických publikacích prevalence atopické dermatitidy (AD) v České republice uváděna. Citují se údaje z evropských zemí a USA, v české učebnici Dermatovenerologie se udává prevalence okolo 1–3 % u dospělých a 15–20 % u dětí [24]. Ze zahraničních údajů vychází též odhady prevalence a případně i absolutních počtů obyvatel s AD v České republice, které se v českých sděleních objevují.
Světová alergologická organizace (World Allergy Organisation, WAO) uvádí v roce 2013 prevalenci AD 10 % u dětí a 2–5 % u dospělých (www.worldallergy.org).
Údaje o prevalenci se v odborné literatuře velmi liší. Rozdíly mezi zeměmi jsou dány nejen metodikou zjišťování (dotazníkové průzkumy u pacientů versus zdravotnické či pojišťovnické databáze), ale i různou genetikou, klimatem, odlišným životním prostředím, kulturními zvyklostmi, sociální úrovní, zdravotní péčí atp. [13, 22].
Z recentních prací o prevalenci AD u dospělých (2018) lze uvést široký mezinárodní dotazníkový průzkum [3], kde prevalence činila:
– SA 4,9 %, Kanada 3,5 % a Japonsko 2,1 %
– Evropská unie průměrně 4,4 %; z toho: Francie 3,6 %, Německo 2,2 %, Itálie 8,1 %, Španělsko 7,2 %, Velká Británie 2,5 %.
Jaká je současná prevalence AD v České republice nelze z naší odborné literatury zjistit (údaje z jednotlivých pracovišť či z registru biologické léčby představují selektovanou populaci, tudíž nejsou reprezentativní pro celou populaci AD). Hodnoty prevalence AD v ČR a trendů vývoje by přitom byly zajímavé nejen z odborného pohledu, ale i potřebné z hlediska zajištění potřebné kapacity dermatologické péče o pacienty (síť ambulantních dermatologů, specializovaná centra, stacionáře a lůžkový fond) a z hlediska plánování nákladů na léčbu, zejména tu moderní. A to jak pro lékaře, pro MZ ČR a zdravotní pojišťovny, ale i pro pacienty. Náklady se týkají přímých, ale i nepřímých složek jako jsou snížení pracovního výkonu a produktivity, pracovní neschopnost, invalidní důchod apod. Významnou položku tvoří osobní náklady pacienta (emoliencia, hygienické prostředky, strava, oblékání, úprava domácího prostředí atp.).
V tomto duchu hovoří i deklarace Světové alergologické organizace WAO: „Every country should undertake epidemiological studies to establish the true burden of allergic diseases. This is the first essential step in ensuring the provision of adequate physician and healthcare professional services to meet both current and future needs.“ Každá země by měla provést vlastní epidemiologické studie ke zjištění skutečné zátěže alergickými chorobami. Je to první, nezbytný krok k zajištění poskytování odpovídající lékařské a další zdravotní péče pokrývající jak současné, tak budoucí potřeby (WAO White Book on Allergy, Update 2013).
ZMĚNY V EPIDEMIOLOGII ATOPICKÉ DERMATITIDY
V odborné literatuře může pozorný čtenář zaznamenat v průběhu posledních dekád změny v epidemiologii AD ve smyslu:
– nárůstu pacientů s AD v populaci,
– nárůstu pacientů s perzistencí AD do dospělosti,
– nárůstu pacientů s prvně vzniklou AD až v dospělosti.
Je tomu tak i v České republice?
Mezinárodní práce uvádějí, že počet alergiků narůstá, včetně pacientů s AD. Za posledních 30 let se měla v průmyslových zemích zvýšit prevalence AD 2–3krát [4, 21], což se uvádí do souvislosti se změnou životního stylu a životního prostředí. Son et al. uvádí nárůst AD u dětí z 2–5 % v 1960, přes 9–12 % v 1970 až na 20 % v 2017 [23].
Nárůst referuji i rozvojové země, což se přičítá urbanizaci, znečistění životního prostředí, západnímu způsobu stravování a obezitě [20]. V této práci z Kolumbie činila celková prevalence AD v letech 2009–2010 u dospívajících a dospělých 14 %.
Dříve platilo, že většina případů AD u dětí obvykle s nástupem do školy odezní, tedy do 6–7 let věku. Metaanalýza 45 studií u 110 651 subjektů z 15 zemí v roce 2016 však ukázala, že přibližně u 20 % dětí přetrvává AD i po 8. roce věku; častěji u dívek a těžkých případů [14]. Současná odborná literatura reflektuje tyto změny a hovoří již jen o 50–70 % případů, které během dětství a dospívání odezní [6], resp. do dospělosti perzistuje minimálně 40–60 % [23]. Dánská studie například zjistila během 15 let ve sledovaném vzorku perzistenci AD do dospělosti u 50 % pacientů a prevalence AD v dospělosti pak činila 10 %. Perzistence do dospělosti zde byla signifikantně spojena s časně vzniklou AD, postižením rukou (hand eczema) a alergickou rinitidou vzniklou v dětském věku. Celoživotní prevalence zde ale byla též vysoká 34 % [17].
V odborné veřejnosti dosud převládá přesvědčení, že AD vzniká téměř výhradně v dětství a mládí. Většina epidemiologických studií totiž sledovala děti a dospívající, případně mladé dospělé a unikala jim populace starších dospělých [22]. V literatuře se posléze udával vznik AD v dospělosti okolo 20 % [23], avšak epidemiologické studie posledních let ukazují na stoupající trend prvomanifestace v dospělém věku [15, 16, 23]. Tuto skutečnost potvrdila i longitudinální studie z Velké Británie sledující dva ročníky obyvatel (17 000 osob) od narození do středního věku (standardizovaný dotazník pro rodiče/ pacienty „self-reported eczema“). Celková prevalence AD v populaci činila 5–14 %. U dospělých s aktivní AD se jednalo o perzistenci z dětství jen v 38 %, ke vzniku AD až v dospělosti došlo u 40 % (ročník 1958), resp. u 43 % (ročník 1970) osob. Tento fenotyp (adult-onset) byl většinou bez mutace filagrinu, bez pozitivity IgE, bez atopických komorbidit, bez pozitivity atopie v rodinné anamnéze, převažovaly ženy, více kuřáci [1].
Fenotypy AD podle věku vzniku
Atopická dermatitida je chronická, zánětlivá, heterogenní dermatóza se širokým spektrem klinických fenotypů. Klinicky se podle věku klasifikuje AD na formu dětskou (0–12 let), adolescentní (12–18 let) a formu dospělých (nad 18 let). Heterogenita se ale týká i věku vzniku AD – viz klasifikace v tabulce 1 [5], což má své teoretické i praktické důvody.
Table 1. Fenotypy AD dle věku vzniku – podle T. Biebera [5] ![Fenotypy AD dle věku vzniku – podle T. Biebera [5]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/a29e97b649a39d1ff155abc6bf227f8b.jpg)
Tyto fenotypy mívají totiž odlišnou prognózu průběhu choroby a vzniku komorbidit. A zatímco prevalence AD od dětství do adolescence klesá, prevalence AD vzniklé v dospělosti je stabilní [22]. Kategorie AD se vznikem do dvou let věku („early onset“), přechodná („transient“) a především těžká, přetrvávající („persistent“) AD, je spojena s velmi vysokým rizikem vzniku a závažnosti dalších atopických chorob [19].
Také se postupně ukazují i odlišnosti v imunitním profilu těchto fenotypů – časně vzniklá AD představuje tzv. type 2 high onemocnění (reakce 2. typu, dříve Th2 typu, vysoká účast zánětlivých cytokinů 2. typu), zatímco pozdně vzniklá AD je tzv. type 2 low onemocnění, což ukazuje i na odlišnosti v patogenezi. Terminologie se vyvíjí – původně se dvě populace AD rozlišovaly na extrinsickou (atopickou) a intrinsickou (neatopickou) a později na alergickou (IgE) a nealergickou (non-IgE). Nyní se objevuje trend rozlišovat AD na časně vzniklou (early-onset) a pozdně vzniklou (late-onset) – podobně jako u jiných atopických chorob, zejména u bronchiálního astmatu, kde „late-onset asthma“ je často bez pozitivní rodinné anamnézy atopie, bez senzibilizace či s nízkou senzibilizací, převažují iritační faktory nad alergickými, bývá obtížně léčitelné, mívá těžší průběh a perzistuje [18].
Rozlišování fenotypů AD podle věku vzniku má význam pro účinnější prevenci a léčbu: u fenoendotypu velmi časné, zejména perzistující AD je to predikce, resp. zavádění včasných, cílených a intenzivních preventivních opatření a včasná, dostatečná léčba. U fenoendotypu pozdně vzniklé AD pak výzkum patofyziologie, rizikových/spouštěcích faktorů a jejich prevence a vývoj cílenější, perzonalizované imunoterapie.
PREVALENCE ATOPICKÉ DERMATITIDY V NĚMECKU
K přemýšlení o potřebě zjišťování prevalence AD v ČR mě motivovala přednáška na německém Dermatology Update v Berlíně v roce 2021, což je dvoudenní postgraduální seminář pořádaný každoročně Německou dermatologickou společností (DDG). Na ní prof. Thomas Werfel prezentoval údaje o prevalenci AD v SRN, získané v letech 2012–2015 z databáze šesti německých zdravotních pojišťoven u 3,3 milionů obyvatel. K mému překvapení činila prevalence AD u dospělých jen 1,6–1,9 %, což kontrastuje s udávanými vyššími čísly v Evropě i ve světě. Německá populace je geograficky i etnicky blízká populaci v ČR, úroveň sociální a zdravotní péče je v zásadě obdobná, tj. by se dala očekávat obdobná prevalenci i v ČR.
Ve zmíněné německé studii [26] činila prevalence dětí v kategorii 0-4 roků 9 %, dále s věkem klesala a v 18. roce činila 4 %. V kategorii dospělých 18–40. let pak klesala na 2 %, u 40–80 let na 1,5 % a v kategorii nad 80 let činila 1 %. Do 4 let převažovali chlapci, v kategorii 5–14 je poměr chlapců a dívek stejný, od 15–85 let převažovaly ženy nad muži.
Další studie z Německa [9] sledovala v roce 2019 na vzorku 10,5 milionů obyvatel (což je obdobné počtu obyvatel ČR) údaje z databáze zdravotní pojišťovny Techniker Krankenkasse, jedné z největších zdravotních pojišťoven v SRN. Celková prevalence AD ve sledované populaci SRN činila 4,2 % pojištěných občanů (ženy 4,7 % a muži 3,6 %). Nejvyšší prevalenci AD měly děti a dospívající do věku do 15 let – 9,4 %. V dalších věkových skupinách prevalence klesala, procentuální údaje jsou obdobné jako v předchozí studii, ale v seniorských věkových kategoriích jsou vyšší: 60–70 let: 3 %, 80–90 let: 2,9–2,7 % a nad 90 let: 2,5 %.
MATERIÁL A METODY
Metodicky vychází zahraniční práce zjišťující prevalenci AD obvykle z:
● dotazníkových průzkumů na vzorku populace – časté. Problém může být v nadhodnocení, neboť diagnóza není ověřena lékařem („self reporting“);
● vyšetření vzorku populace lékařem – relativně časté. Potenciální problém bývá v malé velikosti vzorku;
● databází zdravotních pojišťoven – méně časté. Údaje se více blíží skutečnosti, velikost vzorku bývá velká. Ze statistiky mohou ale unikat nepojištění či ti, kteří nebyli vykázáni pod danou diagnózou anebo co lékaře vůbec nenavštívili. Jakkoliv jsou principiálně takto získané údaje nižší než skutečnost, jsou vzhledem k velkému rozsahu a konzistentní metodice vhodné k porovnávání v čase a k vyhledávání vývojových trendů [16].
Se záměrem zjištění prevalence AD v ČR a případných trendů jsem se v roce 2021 obrátila na Ústav zdravotnických informací a statistiky ČR (ÚZIS). Zdrojem bylo vykazování zdravotních výkonů s hlavní či vedlejší diagnózou kódovanou podle MKN (10. vydání) pod čísly L200–L209 pro zdravotní pojišťovny z Národního registru hrazených zdravotních služeb ÚZIS (NRHZS). Jedná se o nejširší a datově nejobsáhlejší datový zdroj v rámci Národního zdravotnického informačního systému, do kterého přispívá všech sedm zdravotních pojišťoven v ČR, data jsou k dispozici za období 2010–2021. Registr obsahuje veškeré vykázané a uznané výkony, přípravky a materiál, který byl danému pacientovi u daného poskytovatele zdravotních služeb v rámci péče o něj poskytnut (www.uzis.cz).
S vědomím nezatěžovat ústav v době záhy po epidemii covid-19 jsem navrhla jen základní zadání:
1. Pro zjišťování prevalence AD jsem zvolila interval posledních deseti let, resp. roky 2010–2021, a to v pěti věkových kategoriích: do 2 roků, 2–18 roků, 19–40 roků, 40–60 roků a nad 60 roků, se záměrem zachycení trendů v epidemiologii i ve fenotypu vzniku choroby.
Vzhledem k potenciální možnosti záměny AD s jinou diagnózou ze skupiny ekzém-dermatitid byla obdobným způsobem, ale bez věkové stratifikace, sledována v letech 2010–2021 celoroční prevalence dalších ekzém-dermatitid:
– mikrobiální ekzém (L303),
– numulární ekzém (L300),
– kontaktní dermatitida alergická (L230–L239) a iritační (L240–L249),
– dyshidrotický ekzém (L301),
– seboroická dermatitida (L219),
– nespecifikovaný ekzém dermatitida (L309).
2. Dalším záměrem bylo pokusit se odhadnout rozložení závažnosti choroby v populaci pacientů s AD v ČR. Určení závažnosti AD podle klinických kritérií a skórovacích nástrojů není z dokladů pro zdravotní pojišťovny možné. Pro orientační odhad závažnosti jsem tedy zvolila nepřímá kritéria:
● mírná až středně těžká AD: klinická vyšetření, telefonické konzultace či minimální kontakt v intervalu delším než 3 měsíce, tedy 3 a méně/rok (vychází nepřímo ze skóre Rajka-Lageland, kdy mírná až středně těžká AD má remise delší než 3 měsíce)
● středně těžká až těžká AD: klinická vyšetření, telefonické konzultace či minimální kontakt v intervalu kratším než 3 měsíce, tedy 4 a více/rok (vychází nepřímo ze skóre Rajka-Lageland, kdy středně těžká až těžká AD má remise kratší než 3 měsíce).
Další kritéria pro zařazení do skupiny středně těžká až těžká AD:
– hospitalizace (s příslušným kódováním podle Seznamu zdravotních výkonů – SZV),
– nebo léčba ve stacionáři (s výkony fototerapie, aplikace zevních léčiv, balneoterapie podle SZV),
– nebo léčba v lázních (s příslušným výkazem),
– nebo preskripce systémových imunosupresiv či biologik (celkové kortikoidy, cyklosporin A, metotrexát, dupilumab).
3. Sledovali jsme též, které odbornosti se na péči o AD podílí. Zdrojem bylo vykazování zdravotních výkonů na dokladech pro zdravotní pojišťovny s diagnózou L200–L209.
Analýza byla provedena pomocí SQL nástroje DBeaver Version 22.2.0.202209051344 nad databází Vertica 9.2 používanou pro zpracování dat NRHZS.
VÝSLEDKY
Ve sledovaném 11letém období se celková prevalence AD v ČR pohybovala v rozmezí 2,0–2,2 %. Zjištěné údaje podle věkových skupin ukazují očekávaný přirozený pokles prevalence AD v populaci od dětství (průměr 5,7) až po stáří (průměr 1,6 %) – tabulky 2 a 3. Trend nárůstu AD v celé populaci za období 2010–2021 není patrný (obr. 1).
Table 2. Počet dětí a dospělých s AD v ČR ve vztahu k počtu obyvatel ČR 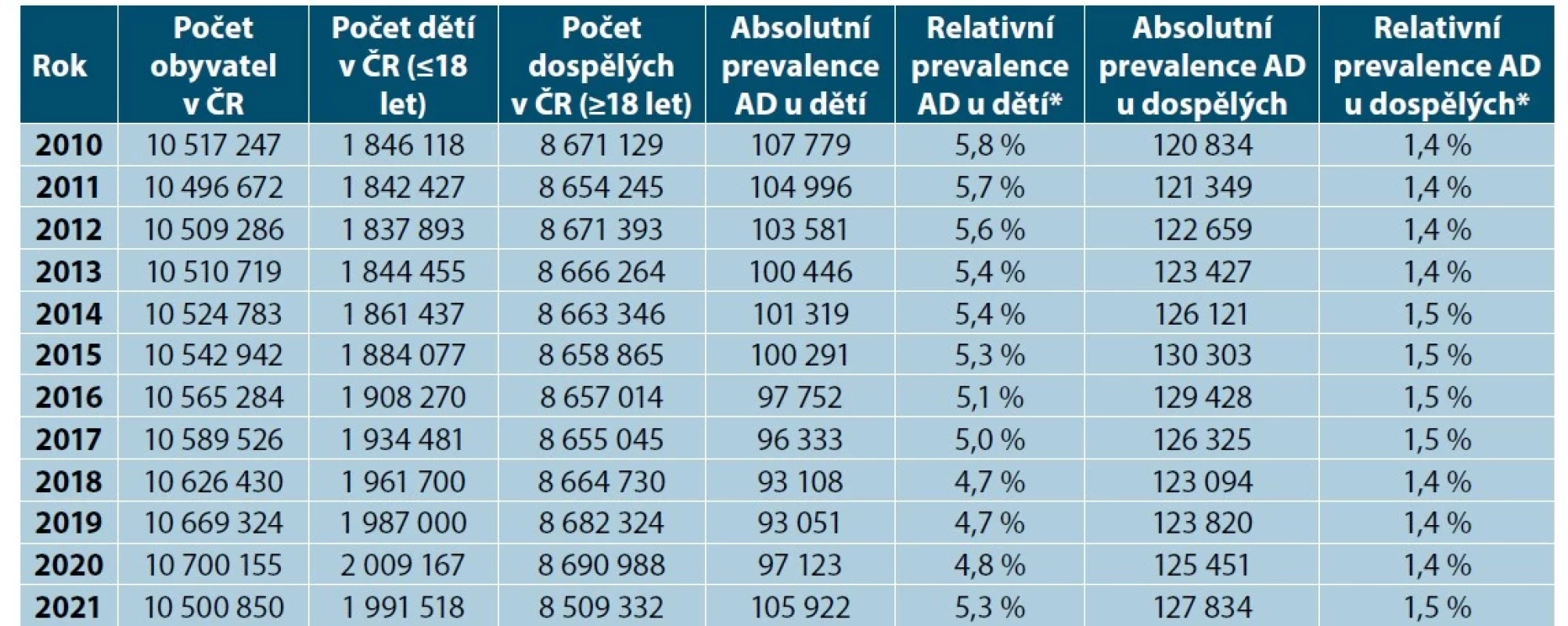
*Jedná se o podíl pacientů s vykázanou diagnózou dle definice z počtu obyvatel ČR dané věkové kategorie v daném roce. Table 3. Počet pacientů s AD v ČR ve vztahu k počtu obyvatel dané věkové kategorie 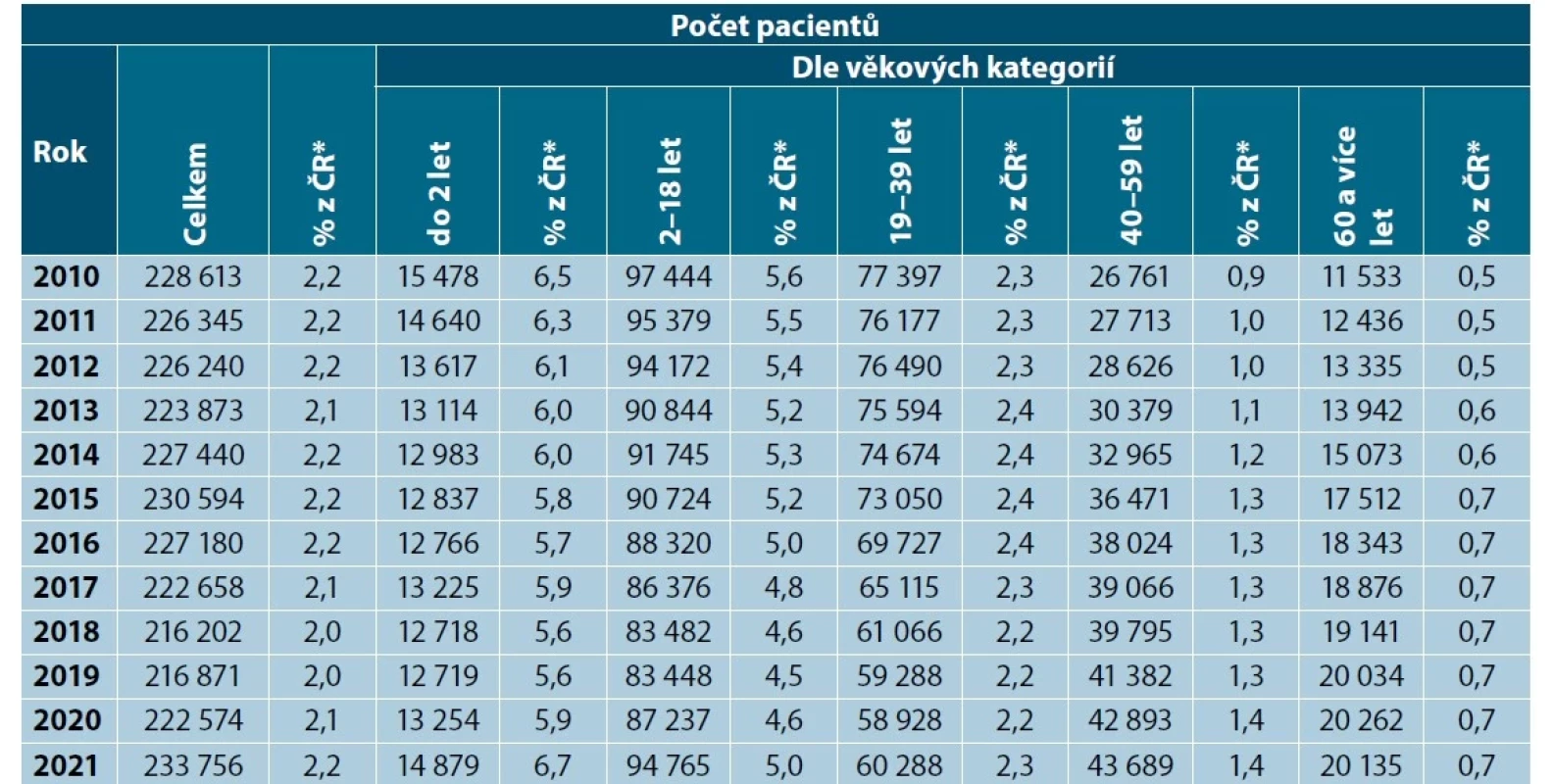
*Jedná se o podíl pacientů s vykázanou diagnózou dle definice z počtu obyvatel ČR dané kategorie v daném roce.
Definice pacientů: Jedná se o počty pacientů, kteří měli v daném roce atopickou dermatitidu (L20.0–L20.9) vykázanou na pozici hlavní nebo vedlejší diagnózy. Jeden pacient je v daném roce započítán právě jedenkrát.Image 1. Počet pacientů s atopickou dermatitidou podle 5 věkových kategorií v letech 2010–2021 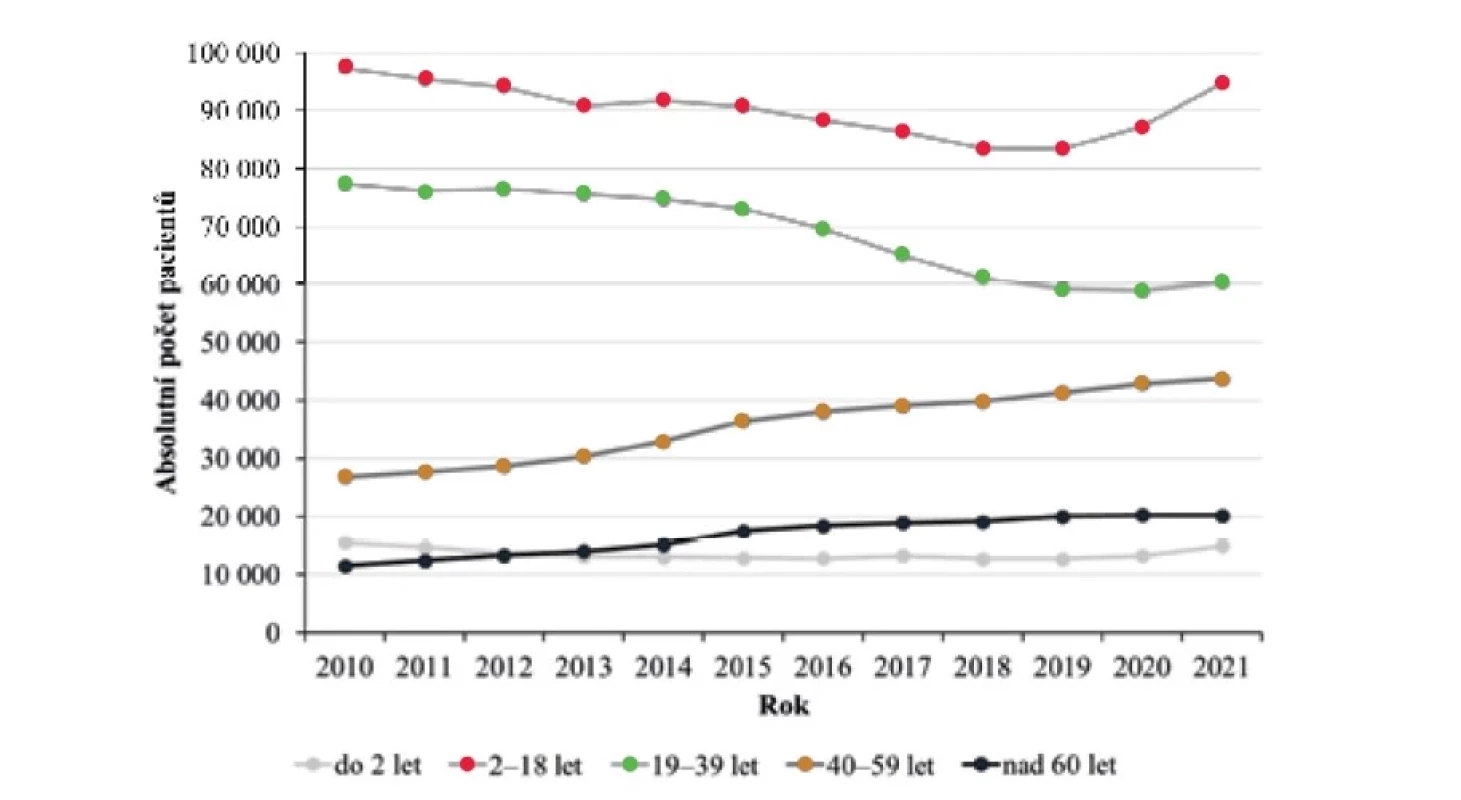
V dětské populaci trend nárůstu prevalence AD také není přítomný, naopak od roku 2010 docházelo k postupnému poklesu z 5,8 % na 5,3 %. Při subanalýze podle věkových skupin (0–2 a 2–18 let) není ani zde zjevný trend nárůstu vzniku AD v dětském věku (viz tab. 2).
V dospělé populaci trend nárůstu prevalence AD též není přítomen, prevalence se pohybovala v rozmezí 1,4–1,5 %. Při subanalýze podle věkových skupin se ale ukazuje trend nárůstu prevalence AD především v kategorii 40–59 let, kdy prevalence souvisle postupně narůstá z 0,9 % na 1,4 % (v absolutních číslech nárůst o řádově 17 000 – viz tab. 2). Méně výrazný nárůst je ve skupině 60 a více let z 0,5 na 0,7 % (obr. 2). Prevalence ve skupině 19–39 let nemá ani stoupající ani klesající trend, mezi jednotlivými roky mírně kolísá mezi 2,2–2,4 %.
Image 2. Vývoj počtu pacientů s atopickou dermatitidou ve věkových kategoriích 40–60 let a nad 60 let v letech 2010–2021 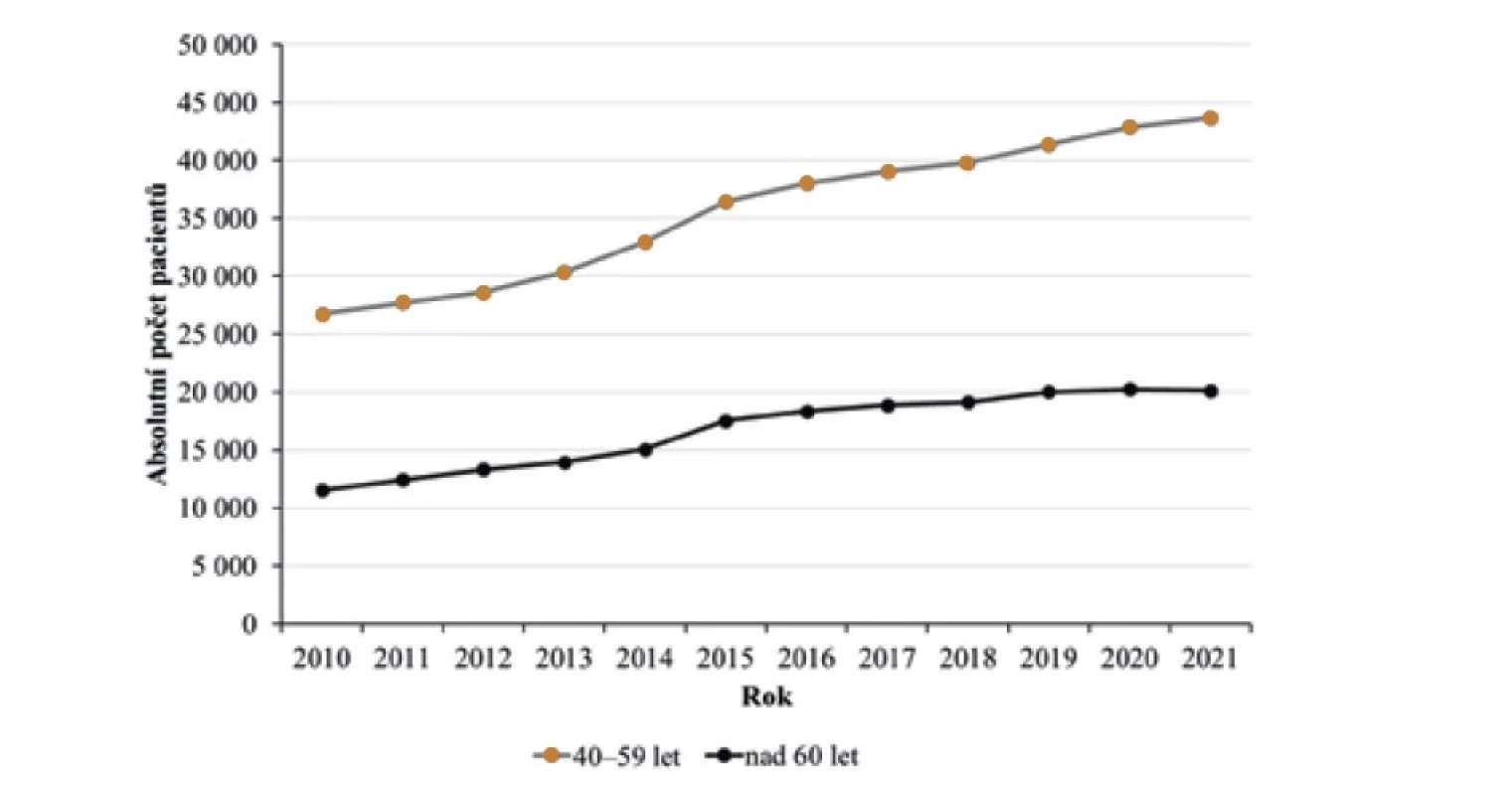
Zjištěná prevalence ostatních dermatitid v populaci ČR je nízká a představuje 0,1 % u dyshidrotického ekzému, 0,2 % u numulárního ekzému, 0,3 % u mikrobiálního ekzému a shodně u seboroické dermatitidy. U těchto ekzémů byla prevalence v průběhu sledovaných let stabilní. Zjištěná prevalence kontaktních dermatitid (alergické i iritační) byla zpočátku shodně 0,7 %, ale od roku 2020 poklesla na 0,5 % (řádově je to pokles o 20 000 v každé skupině). Vyšší hodnoty prevalence a vzrůstající trend má jen nespecifikovaná skupina L 309, a to 1,2 %, s nárůstem na 1,4 % (v absolutních číslech řádově nárůst o 25 000) – tabulka 4.
Table 4. Rozložení závažnosti AD v letech 2010-2021 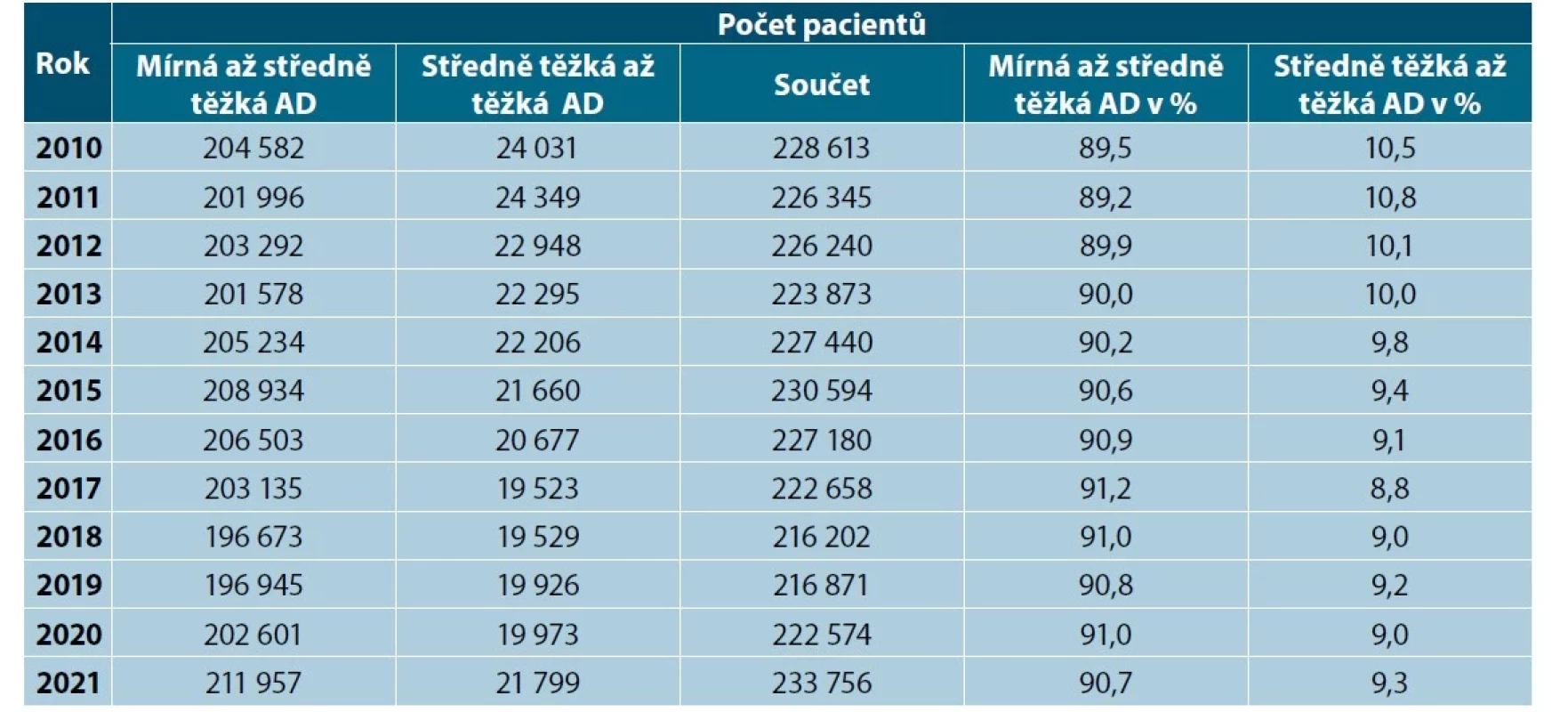
Perzistence AD do dospělosti, jejíž nárůst je popisován v zahraniční literatuře, danou metodikou nelze přímo zjistit. Může být tématem pro další práce.
Podíl závažné AD (těžká AD) představuje, podle nepřímých kritérii uvedených v Metodice, ve sledovaném souboru a čase 8,8–10,8 %, průměrně 10,4 % pacientů s AD (tab. 5).
Table 5. Počet pacientů s ostatními typy dermatitid v České republice 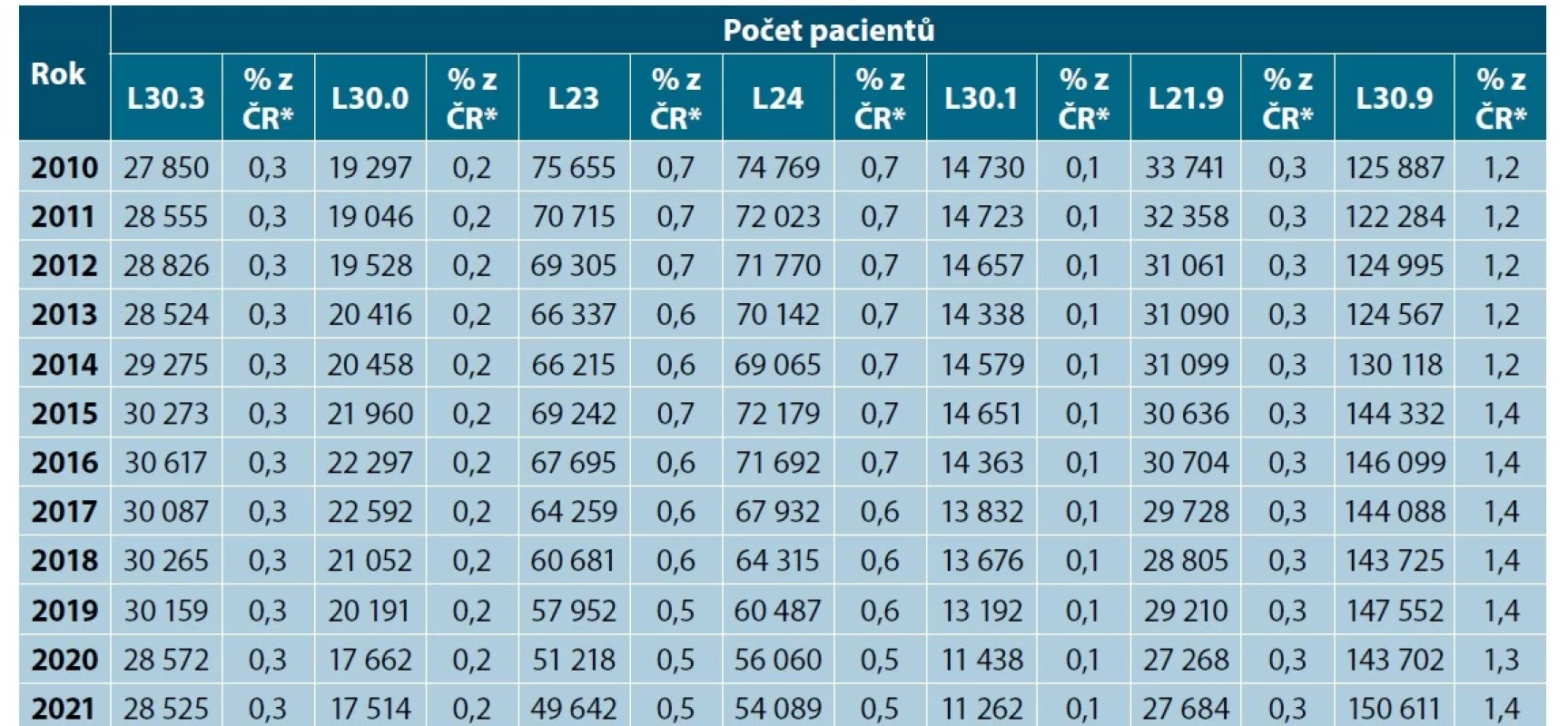
*Jedná se o podíl pacientů s vykázanou diagnózou dle definice z celkového počtu obyvatel ČR v daném roce. Z odborností vykazujících diagnózu L 200–209 v letech 2010–2020 převažovala podle dokladů pro zdravotní pojišťovny z klinických odborností dermatovenerologie s 56 %, následovaná alergologií a klinickou imunologií s téměř 19 %, pak praktické lékařství pro děti a dorost s 2,8 %, dětská dermatologie s 2 %, všeobecné praktické lékařství s 1,8 % a nakonec dětské lékařství s 1 %. Celkový součet nedává 100 %, protože zde byly současně zahrnuty i doklady laboratorních odborností. Statistika vychází z dokladů, ne z unicitních rodných čísel (tab. 6). Z laboratorních oborů dle dokladů převažovala alergologická a imunologická laboratoř s 5,2 %, následovaná klinickou biochemií s 4,4 % a lékařskou mikrobiologií s 2,2 % a nakonec hematologická laboratoř s 2,2 %.
Table 6. Deset nejčastějších odborností, vykazujících péči o pacienty s AD v 2010-2021 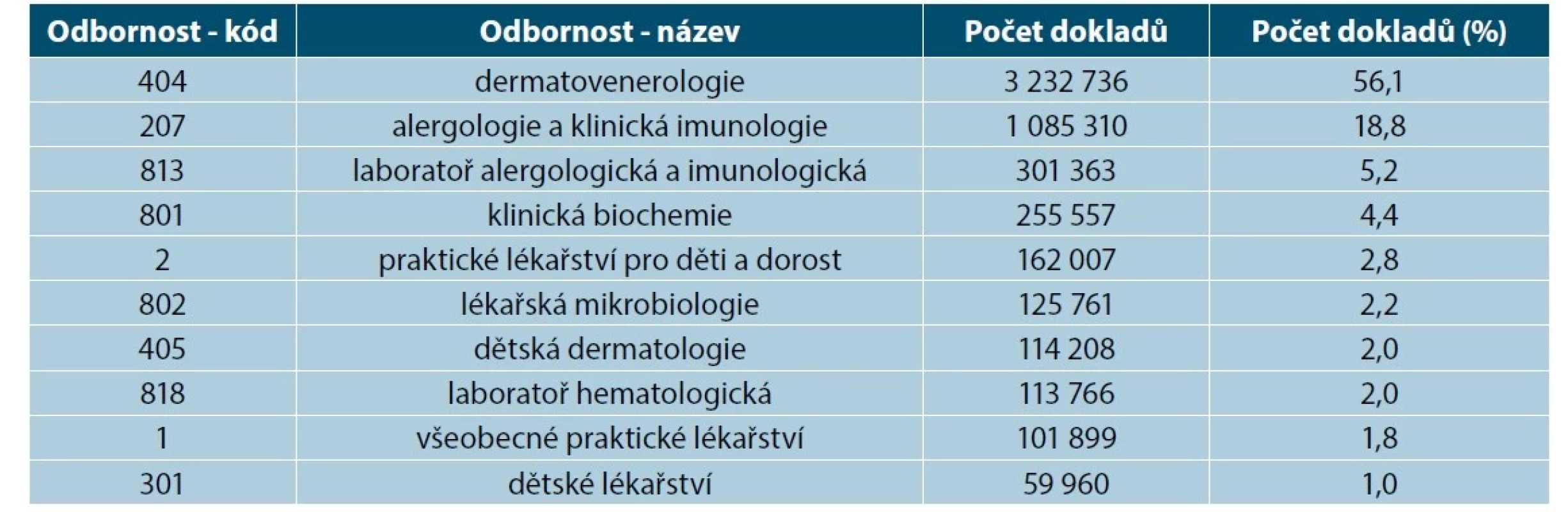
DISKUSE
Zjištěná celková prevalence AD v ČR je, i přes unikátní rozsah souboru, v pozici kvalifikovaného odhadu, a to z důvodů jednak diagnostických a jednak metodických omezení. Každá metodika má své limitace – u tohoto způsobu zjišťování, vycházejícího z vykazování zdravotnických dokladů, mohou unikat ti, kteří lékaře nenavštíví (mírná AD, léčí se sami atp.) anebo je lékař nevykáže pod danou diagnózou. Na druhou stranu je v ČR zákonná povinnost zdravotního pojištění, tj. nemohou unikat nepojištění pacienti, jako je tomu v zahraničí. Reálná celková prevalence AD v ČR bude pravděpodobně vyšší (a lze předpokládat obdobnou celkovou prevalenci jako v SRN).
Trend nárůstu AD v celé populaci za období 2010 – 2021 není patrný. Jedná se však o relativně krátký interval, k posouzení dlouhodobých trendů by byla zapotřebí data z předchozích dekád, jež nejsou v takovém rozsahu k dispozici. Nicméně k obdobným závěrům dospěla také metaanalýza z let 1992–2013 [25] v rozvinutých zemích, kde vstupní kritéria splňovalo 45 studií. Sledování nezjistilo v období jednoho roku nějaký vývojový trend v prevalenci AD (celková prevalence AD činila 9,2 %).
Oproti zahraničním i evropským údajům se prevalence AD u dětí ve sledovaném období v ČR (4,7 – 5,8 %) nachází značně pod hodnotami udávanými ve světě (10–20 %), což může být dáno jinou metodikou (dotazníkové průzkumy). Ale i tak je nižší než hodnoty prevalence v SRN (26), kde metodika byla obdobná. Zde by mohl být důvodem fakt, že v SRN se o pacienty s AD kromě dermatologů stará výrazně větší procento praktických lékařů než v ČR, jak ukazuje studie [9], kdy u dermatologa bylo léčeno 39 %, a u praktických lékařů 36 % pacientů s AD. Tedy téměř stejné procento, zatímco v ČR je to u praktiků podle našeho průzkumu řádově méně. Ze sledování tak mohou unikat ti pacienti s AD, o které sice praktičtí lékaři v ČR pečují, ale nevykazují tuto diagnózu. Navíc naše statistika vychází z dokladů, ne z unicitních rodných čísel. Pomoci by mohlo sledování preskripce dermatologických léčiv praktickými lékaři (ale i alergology), neboť kdo preskribuje dermatologické léky na předpis, tak nepochybně pacienty i léčí. Ale i zde je únik ze sledování možný, např. mírné případy, kde lékař doporučí pacientovi k léčbě volně prodejné léky a prostředky anebo kde rodiče léčí své děti sami. Zde lze předpokládat potenciální zdroj úniku dat ze statistiky prevalence AD u dětí.
V mezinárodních studiích se prevalence AD u dospělých udává 2–17 % [11], průměr v EU činí 4,4 % (3), v USA 7 % [22]. Naše zjištěné hodnoty jsou nižší (1,4 – 1,5 %) a jejich potenciální příčiny jsou obdobné jako u prevalence AD u dětí. Subanalýza věkových skupin ve sledovaném období však ukazuje na nárůst prevalence AD ve skupině 40–60 let, a méně výrazně ve skupině nad 60 let, což odpovídá údajům z mezinárodní literatury. Lze ho teoreticky vztahovat buď ke zvýšení perzistence AD (tj. z dětství do dospělosti), nebo k nově vzniklé AD v dospělosti, popř. kombinací obou. Z námi zjištěných údajů je ve sledovaném období v naší populaci pravděpodobnější druhá varianta, neboť k nárůstu prevalence v nižších věkových kategoriích (0–2, 2–18, 18–40), který by se promítal do prevalence vyšších věkových kategorií, zjevně v ČR nedochází. V australské práci autoři [2] uvádí maximum vzniku okolo 50. roku věku, s čímž naše výsledky korelují.
Obdobné výsledky, resp. trendy, ukazuje korejská 15letá observační studie s údaji z databáze Korejské národní zdravotně pojistné služby (NHIS) zahrnující populaci do 18 let, kdy v letech 2003–2018 prevalence AD vzniklé v dětství mírně klesala a prevalence AD vzniklé v dospělosti či přetrvávající do dospělosti stoupala [16]. Zatímco AD vzniklá v dětství má tendenci s věkem klesat, u AD vzniklé v dospělosti tomu tak nebývá [8, 23].
Naše zjištění je velmi zajímavé – tento subtyp není v praxi příliš znám, v dermatologické literatuře se mu nevěnuje mnoho pozornosti a v ČR je to první „záchyt“. A také pro samotný fakt a zkoumání jeho příčin (rozdílný genetický, demografický a imunopatogenetický profil) AD u dětí a u dospělých [1, 22]. A pochopitelně i pro praktické dopady, neboť léčba AD starších dospělých a seniorů má svá specifika a formálně neexistují specifické doporučené postupy pro tuto kategorii [22].
Potenciální příčina nižší prevalence AD v ČR, než je skutečnost, může spočívat také v oblasti diagnostiky. Unikat mohou pacienti v případě méně obvyklého klinického obrazu a průběhu AD, včetně výše uvedené pozdně vzniklé AD, dále frustní formy (mamily, genitál, rty apod.), pacienti bez anamnézy ekzému v dětství, bez atopie v rodinné či osobní anamnéze, pacienti vykazovaní lékařem pod jinou diagnózou. Může se také jednat o souběh AD s jinými dermatitidami či v popředí již není manifestní AD (a hovoří se o atopické bázi, atopickém terénu apod.) a lékař již základní diagnózu AD nevykazuje.
Atopická dermatitida se může skrývat zejména pod diagnózami jako je numulární, dyshidrotický, mikrobiální ekzém, kontaktně alergický ekzém a iritační dermatitida, zejména rukou a obličeje, seboroická dermatitida, především u dětí, hyperkeratotický ekzém, necharakteristický atp. V našem sledování se ale u ostatních dermatitid jedná jen o 0,1–1,5 % položky (viz Výsledky a tabulka 5), u nichž je málo pravděpodobné, že by zásadním způsobem mohly ovlivňovat hodnoty celkové prevalence AD v populaci ČR. Zjištěná prevalence ostatních dermatitid je v populaci nižší, než se uvádí v odborné literatuře, příčinou mohou být stejné limitace záchytu popsané výše u AD. Pokles prevalence kontaktních dermatitid (alergické a iritační) od roku 2020 časově koreluje s problémy v dostupnosti hapténů pro epikutánní testování v ČR a pokles prevalence může být tímto faktem ovlivněn. Vyšší hodnoty prevalence a vzrůstající trend vykazuje skupina L309 (v absolutních číslech představuje řádově nárůst o 25 000), což nepřekvapuje, neboť shrnuje všechny projevy ekzému, které do specifikovaných položek této skupiny MKN nelze zařadit a také diagnosticky nejasné stavy blížící se obrazu ekzému a dermatitidy.
Námi zjištěné údaje o procentuálním zastoupení závažné, „těžké“ AD v zásadě korelují s mezinárodními daty. Jedná se o ty nejtěžší pacienty, kteří byli a dosud jsou stran systémové léčby „podléčeni“. Je proto žádoucí mít určitý odhad o zastoupení této skupiny v populaci AD. V praxi se často používá klasifikace závažnosti AD na dvě kategorie, a to na mírnou až středně těžkou AD (kde jsou ke zvládnutí choroby dostačující lokální léčiva v reaktivním, případně v proaktivním režimu) a na středně těžkou až těžkou AD (kde je zapotřebí systémové léčby), kam spadá i námi zjištěný průměr 10,4 %. Samotná kategorie „středně těžká AD“ (uváděná v třístupňové klasifikaci závažnosti podle různých skórovacích nástrojů) je zde překryvná a nachází se ve vrcholu skupiny mírná až středně těžká AD a na počátku skupiny středně těžká až těžká AD. To odpovídá i zjištěnému rozložení závažnosti v recentním dotazníkovém průzkumu (2019) z USA [7], kde mírná AD tvořila 60 %, středně těžká AD 29 % a těžká 11 % případů AD. V německé studii z roku 2021, používající také dvoustupňovou klasifikaci [9], měla většina pacientů mírnou až středně těžkou AD, středně těžkou až těžkou mělo 12,7 % sledovaných (nepřímá identifikace podle pracovní neschopnosti, hospitalizace, preskripce systémových imunosupresiv). V kategorii do věku 15 let to bylo 11,3 %, v kategorii nad 20 let již 31,2 % pacientů. Předchozí německá studie z roku 2015 sledovala preskripci celkových léků, kde konvenční imunosupresiva, včetně kortikoidů, mělo dokonce 24 % pacientů s AD, což odpovídá podílu těžké AD ve skupině středně těžká až těžká AD [26].
Péče o pacienty s AD spočívá podle našeho šetření majoritně v rukou dermatologů. Alergologové se na péči podílí pravděpodobně více v oblasti vyšetřování než léčby AD. Do jaké míry se podílejí i na dermatologické léčbě daná metodika rozlišit neumožňuje. Podíl lékařů primární péče se jeví minimální. Jak v porovnání s ostatními zeměmi, tak ve smyslu představy, jež rezonuje i v českých doporučeních pro praktické lékaře k léčbě AD, že praktický lékař se má ujímat léčby mírných až středně těžkých případů a jen ty těžké posílá k specialistovi – dermatologovi. Neobvyklý je i fakt, že dětští lékaři mají menší podíl na péči než praktičtí lékaři pro dospělé, při tom v dětském věku je prevalence AD jednoznačně vyšší než v dospělém. Je třeba, aby zdravotní systém využíval potenciál péče o AD také u jiných odborností, především praktických lékařů pro děti a pro dospělé. A nejen proto, že demografický úbytek dermatologů je faktem. Jak ale bylo zmíněno již výše, v praxi se u mírných případů AD lékař může rozhodnout nepreskribovat externa hrazená ze zdravotního pojištění a pacientovi doporučí zakoupit si volně prodejná léčiva a prostředky z oblasti dermokosmetiky a diagnózu ekzému nevykazuje. Tím unikají zdravotní údaje, využívané k odhadu prevalence, tíže AD i rozložení péče o AD mezi odbornostmi. Laboratorní odbornosti AD neléčí, tedy jejich podíl na péči odráží pouze laboratorní vyšetřování pacientů s AD.
ZÁVĚR
Toto sledování přináší kvalifikovaný odhad prevalence atopické dermatitidy v České republice, který zde dosud chyběl. Je unikátní především rozsahem souboru, neboť zahrnuje všechny občany ČR, a také jedenáctiletou dobou sledování. Zjištěná celková prevalence se jeví být v ČR nižší, než se v odborné literatuře pro evropskou populaci udává a než se v české odborném písemnictví traduje. Velký rozdíl je především v prevalenci atopické dermatitidy u dětí, u dospělých je méně výrazný. Reálná prevalence bude ale vyšší, neboť metodicky nelze všechny pacienty zachytit, unikající část pravděpodobně tvoří zejména děti s mírnou AD. Zjištěné údaje nicméně v zásadě korelují s údaji ze SRN, kde jak použitá metodika, tak charakteristiky obyvatelstva jsou komparabilní.
Práce ukázala nárůst prevalence atopické dermatitidy v ČR v dospělém věku v kategorii starších dospělých, a to spíše v důsledku nově vzniklé atopické dermatitidy v dospělém věku než perzistence z dětství. To je velmi zajímavé zjištění, které koreluje s recentními zahraničními údaji a které má přímé konsekvence pro léčbu a péči o tyto nemocné. Mezinárodní práce se shodují, že atopická dermatitida vzniká v každém věku a vznik v dospělosti je celkem častý. Dopad AD na kvalitu života je výrazný, zasahuje negativně do všech oblastí života nemocného. Pro případy refrakterní vůči léčbě či, které se nedaří dostat pod kontrolu bude zapotřebí cílenější systémové léčby, zaměřené i na jiné cíle, než jsou cytokiny 2. typu. Tomuto subtypu AD („late-onset, adult-onset“) je proto třeba věnovat další výzkum pro lepší porozumění patogenezi, zlepšení diagnostiky a pro vývoj nových léčiv a také vhodných preventivních opatření a optimálních léčebných strategií [22].
Bude třeba ještě prověřit, zda je podíl lékařů ostatních odborností mimo dermatologii na péči o pacienty s atopickou dermatitidou v České republice skutečně tak malý a nejedná se jen o podhlášenost. Nicméně potřeba většího zaangažování těchto lékařů je zjevná, neboť místní a časová dostupnost péče a léčby by měla být alespoň taková, jako je tomu v ostatních evropských zemích.
Práce potvrdila obdobný podíl závažné, těžké atopické dermatitidy v populaci těchto pacientů v ČR, jaký se uvádí v mezinárodních sledováních, což implikuje potřebu zajištění vhodné systémové léčby a podmínek pro její poskytování v ČR. Obecně je třeba nejen pro těžké pacienty s AD zajistit reálnou dostupnost dermatologů, což souvisí i s adekvátním ohodnocením práce a péče zdravotníků o tyto chronicky nemocné v systému úhrad ze zdravotního pojištění.
Poděkování
Poděkování patří dr. Koudelkové a dalším pracovníkům ÚZIS za spolupráci a také mému manželovi za pomoc a trpělivost.
Střet zájmů
Autoři prohlašují, že nemají v souvislosti se zpracovaným tématem konflikt zájmů s farmaceutickým průmyslem. Práce vznikla bez podpory firem či komerčních institucí.
Do redakce došlo dne 3. 1. 2023.
Adresa pro korespondenci:
MUDr. Nina Benáková, Ph.D.
ImmunoFlow Praha
Rychnovská 651
199 00 Praha 9
e-mail: nina.benakova@email.cz
Sources
1. ABUBARA, K., YE, M., MCCULLOCH, CH. et al. Clinical onset of atopic eczema: Results from 2 nationally representative British birth cohorts followed through midlife. J. Allergy Clin. Immunol., 2019, 144, p. 710–719.
2. BANNISTER, M.J., FREEMAN, S. Adult onset atopic dermatitis. Australas J. Dermatol., 2000, 41(4), p. 225–228.
3. BARBAROT, S., AUZIERE, S., GADKARI, A. et al. Epidemiology of atopic dermatitis in adults: Results of international survey. Allergy, 2018,73, p. 1284–1293.
4. BIEBER, T. Atopic dermatitis. N. Eng. J. Med., 2008, 358, p. 1483–1494.
5. BIEBER, T. Clinical phenotypes and endophenotypes of atopic dermatitis: where are we and where should we go. J. Allergy Clin. Immunol., 2017, 139 (4S), p. S58–S64.
6. BOK, Y. P. Natural history and risk factors of atopic dermatitis in children. Allergy Asthma Immunol. Res., 2015, 7, p. 101–105.
7. FUXENCH, Z.C.C., BLOCK, J. K., BOGUNIEWICZ, M. et al. Atopic Dermatitis in America Study: A cross-sectional study examining the prevalence and disease burden of atopic dermatitis in the US adult population. J. Invest. Dermatol., 2019,139, p. 583–590.
8. GARMHAUSEN, D., HAGEMANN, T., BIEBER, T. et al. Characterization of different courses of atopic dermatitis in adolescent and adult patients. Allergy, 2013, 68, p. 498–506.
9. HAGENSTRÖM, K., SAUER, K., MOHR, N. et al. Prevalence and Medications of Atopic Dermatitis in Germany: Claims Data Analysis. Clin. Epidemiol., 2021,13, p. 593–602.
10. HAJAR, T., SIMPSON, E. L. The rise in atopic dermatitis in young children: what is the explanation? JAMA Netw Open., 2018, 1(7), p. e184205.
11. HARROP, J., CHINN, S., VERLATO, G. et al. Eczema, atopy and allergen exposure in adults: a population-based study. Clin Exp Allergy., 2007, 37(4), p. 526–535.
12. HUA, T., SILVERBERG, J. I. Atopic dermatitis in US adults: epidemiology, association with marrital status and atopy. Ann. Allergy Asthma Immunol., 2018, 121, p. 622–624.
13. KAUFMAN, B. P., GUTTMANN-YASKY, E., ALEXIS, A. F. Atopic dermatitis in diverse racial and ethnic groups – variations in epidemiology, genetics, clinical presentations and treatments. Exp. Dermatol., 2018, 27, p. 340–357.
14. KIM, J. P., CHAO, L. X., SIMPSON, E. L., SILVERBERG, J. I. Persistence of atopic dermatitis (D): a systematic review and meta-analysis. J. Am. Acad. Dermatol, 2016, 75, p. 681–687.
15. LEE, H. H., PATEL, K. R., SINGAM, V. et al. A systematic review and meta-analysis of the prevalence and phenotype of adult-onset atopic dermatitis. J. Am. Acad. Dermatol., 2019, 80, p. 1526–1532.
16. LEE, J. Y. KIM, J., AHN, K. Time trends in the prevalence of atopic dermatitis in Korean children according to age. Allergy Asthma Immunol. Res., 2022, 14(1), p. 123–130.
17. MORTZ, C. G., ANDERSEN, K. E., DELLGREN, C., BARINGTON, T., BINDSLEV-JENSEN, C. Atopic dermatitis from adolescence to adulthood in the TOACS cohort: prevalence, persistence and comorbidities. Allergy, 2015, 70, p. 836–845.
18. NIJS DE, S. B., VENEKAMP, L. N., BEL, E. H. Adult-onset asthma: is it really different? Eur. Respir. Review., 2013, 22, p. 44–52.
19. RODUIT, C. et al. Phenotypes of atopic dermatitis depending on the timing of onset and progression in childhood. JAMA Pediatr., 2017, 171(1), p. 655–662.
20. SANCLEMENTE, G., HERNANDEZ, M., CHAPARRO, D. et al. Epidemiologic features and burden of atopic dermatitis in adolescent and adult patients: A cross sectional muticenter study. World Allergy Organ., 2021,14(12), p. 100611.
21. SILVERBERG, J. I. Public health burden and epidemiology of atopic dermatitis. Dermatol. Clin., 2017, 35, p. 283–289.
22. SILVERBERG, J. I. Atopic dermatitis in adults. Med. Clin. N. Am., 2020, 104, p. 157–176.
23. SON, J. H., CHUNG, B. Y., KIM, H. O. et al. Clinical features of atopic dermatitis in adults are different according to onset. J. Korean Med. Sci., 2017, 32, p. 1360–1366.
24. ŠTORK, J. Dermatovenerologie. 2.vyd. Praha: Galén, 2013, p. 162. ISBN 978-80-7262-898-8.
25. VOLKE, A., TOOMPERE, K., LAISAAR. K. et al. 12-month prevalence of atopic dermatitis in resource - rich countries: a systematic review and meta-analysis. Sci. Rep., 2022, 12(1), p. 15125.
26. ZIETZE, H. A., CABRAL, C., THEOBALD, K. et al. Epidemiology and treatment of adult patients with atopic dermatitis: Analysis of longitudinal data of the statutory health insurance scheme. Hautarzt, 2021, 72(11), p. 963–974.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2023 Issue 1-
All articles in this issue
- Hapteny pro epikutánní testování jsou k dispozici
- Cutaneous Amyloidosis. A Review
- KONTROLNÍ TEST
- What is the Prevalence of Atopic Dermatitis in the Czech Republic?
- Generalized Papules and Nodules: Secondary Syphlis. Minireview
- Dermatoscopy in „Atypical“ Locations: Flat Pigmented Lesions on the Acral Parts of the Limbs
- Zápis ze schůze výboru ČDS konané dne 12. 1. 2023
- K uctění památky paní prim. MUDr. Pavly Čižinské
- Odborné akce 2023
- Czech-Slovak Dermatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Cutaneous Amyloidosis. A Review
- What is the Prevalence of Atopic Dermatitis in the Czech Republic?
- Dermatoscopy in „Atypical“ Locations: Flat Pigmented Lesions on the Acral Parts of the Limbs
- Hapteny pro epikutánní testování jsou k dispozici
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

