-
Medical journals
- Career
Dermatoskopie – fyzika v rukou dermatologa
Authors: M. Důra
Authors‘ workplace: Dermatovenerologická klinika 1. LF UK a VFN, přednosta prof. MUDr. Jiří Štork, CSc.
Published in: Čes-slov Derm, 97, 2022, No. 5, p. 187-193
Category: Reviews (Continuing Medical Education)
Overview
Dermatoskopie je rutinní neinvazivní vyšetřovací metoda, která zásadním způsobem zvyšuje diagnostickou přesnost dermatologického vyšetření. Její fyzikální princip je však v dermatologickém písemnictví často opomíjen. Předkládaná práce stručně shrnuje historii dermatoskopie, strukturu dermatoskopu a uvádí základní zákonitosti klasické optiky pro pochopení principu dermatoskopie. Na základě těchto poznatků je popsána cesta světelného paprsku ze zdroje kožními strukturami do lidského oka. Diskutována je role polarizace, dvojlomu a Tyndallova jevu v dermatoskopii.
Klíčová slova:
dermatoskopie – polarizace – fyzika – optika – dvojlom – Tyndallův jev
ÚVOD
Dermatoskopie je pomocná neinvazivní vyšetřovací metoda, která signifikantně zvyšuje diagnostickou přesnost v diagnostice pigmentových i nepigmentových kožních lézí. Užití dermatoskopie se stalo rutinní součástí každodenní dermatologické praxe. V anglojazyčné literatuře se však dnes nejčastěji užívá názvu dermoskopie (angl. dermoscopy). Tento zkrácený název je považován za méně přesný, a to vzhledem k samotnému názvu oboru (dermatologie versus „dermologie“) [11].
Dermatoskopie je též definována jako in vivo epiluminiscenční mikroskopie. Světelné paprsky mohou pozorovanou lézi osvětlit dvěma způsoby – buď dopadnou přímo na tuto lézi (tzv. epiluminiscence, tak jak ji známe v klasické dermatoskopii), či mohou dopadat v okolí léze, následně se tyto paprsky v kůži mnohočetně lámou či odráží a část procházející skrz samotnou lézi nazpět je pozorovatelem detekována (tzv. transluminiscence, která není v dermatoskopii rutinně využívána) [3, 4].
Samotný název luminiscence však není v případě dermatoskopie zcela správný, jelikož luminiscence je ve fyzice specifickým jevem, při kterém dochází ke spontánnímu vyzařování světla (přesněji řečeno fotonů) látkou, příkladem může být světelný orgán světlušek. Pro dermatoskopii se jako přesnější jeví označení epiiluminační (případně transiluminační) mikroskopie (lat. lumen – světlo).
Dermatoskopii je možno aplikovat i pro vyšetření již excidované kožní léze (ex vivo dermatoskopie). Dermatoskopický obraz ex vivo lézí je vzhledem k absenci krevního zásobení pozměněn zejména stran barev a vaskulárních struktur [8]. Ostatní struktury jsou však dobře zachovány a ex vivo dermatoskopické vyšetření pigmentové léze tak může být výhodné pro správné zpracování excidátu do parafinového bloku. Suspektní místa tak nebudou při mikroskopickém vyšetření opomenuta.
Další text bude vedle historie dermatoskopie a struktury dermatoskopu zaměřen na základní principy klasické optiky a jejich aplikaci pro popis principu dermatoskopie. Diskutováno bude vnímání barvy melaninu v závislosti na hloubce jeho uložení a role polarizace v dermatoskopii.
HISTORIE DERMATOSKOPIE
Samotný počátek dermatoskopie je obtížné nalézt. Již v 17. století pozoroval francouzský lékař Pierre Borel kapiláry nehtových valů zvětšovacím přístrojem [2]. In vivo mikroskopií kůže za použití imerze se zabýval Unna, své pozorování publikoval ve své práci „Diaskopie“ v roce 1893 [15].
Název „dermatoskopie“ byl poprvé použit v roce 1920 německým dermatologem Saphierem, který pro pozorování kožních lézí použil binokulární mikroskop s užitím olejové imerze [13]. Dermatoskopie se v USA uplatnila poprvé o dva roky později, v roce 1922 [10].
Zlomový okamžik pro užití dermatoskopie se datuje rokem 1971, ve kterém skotská dermatoložka a profesorka Glasgowské univerzity Rona MacKie popsala výhody využití dermatoskopie pro preoperativní analýzu pigmentových lézí [9].
Vynález moderního dermatoskopu se datuje rokem 1989 a je spojen se jménem Helmuta A. Heineho. Nápad konstrukce současné podoby ručního dermatoskopu vznikl ve chvíli, kdy se Heine dostavil se svou manželkou ke kožnímu lékaři k vyšetření podezřelé pigmentové léze. Heine považoval klinické vyšetření pouhým okem za málo přesné a započal spolupráci s profesory působícími na dermatologické klinice mnichovské univerzity Otto Braun-Falcem a Wilhelmem Stolzem. Na základě jejich spolupráce patentoval Heine první ruční dermatoskop dnešního typu.
V roce 1991 navrhl Friedman alternativní název „dermoscopy“, který se z USA široce rozšířil do odborné anglojazyčné literatury [6]. A konečně, v roce 2001 byl patentován první dermatoskop využívající polarizované světlo.
Počet publikací zabývajících se dermatoskopií po roce 2000 trvale roste. Popsány byly jednotlivé dermatoskopické znaky se stanovením jejich senzitivity a specificity pro jednotlivé diagnózy. Vyvíjeny byly a nadále jsou diagnostické algoritmy s cílem zvýšit diagnostickou přesnost zejména v oblasti pigmentových lézí. Využívány jsou sofistikované softwary a možnosti umělé inteligence k digitální analýze obrazu.
Dermatoskopie nachází uplatnění nikoli pouze v diagnostice pigmentových lézí, ale i v oblasti nepigmentových nádorů, zánětlivých dermatóz včetně infestací (inflamoskopie, entomodermatoskopie), v diagnostice chorob kožních adnex (trichoskopie, onychoskopie) a v analýze kapilár nehtových valů (kapilaroskopie), pro kterou byl vyvinut i specifický přístroj (kapilaroskop). Vůdčí mezinárodní organizací na poli dermatoskopie je International Dermoscopy Society (IDS).
SOUČÁSTI DERMATOSKOPU
Dermatoskop je složen ze čtyř základních částí – energetického zdroje, iluminačního (osvětlovacího) systému, okuláru se soustavou achromatických čoček a objektivu s kontaktní destičkou (obr. 1a, 1b) [11].
Image 1. a. Schéma optického systému dermatoskopu 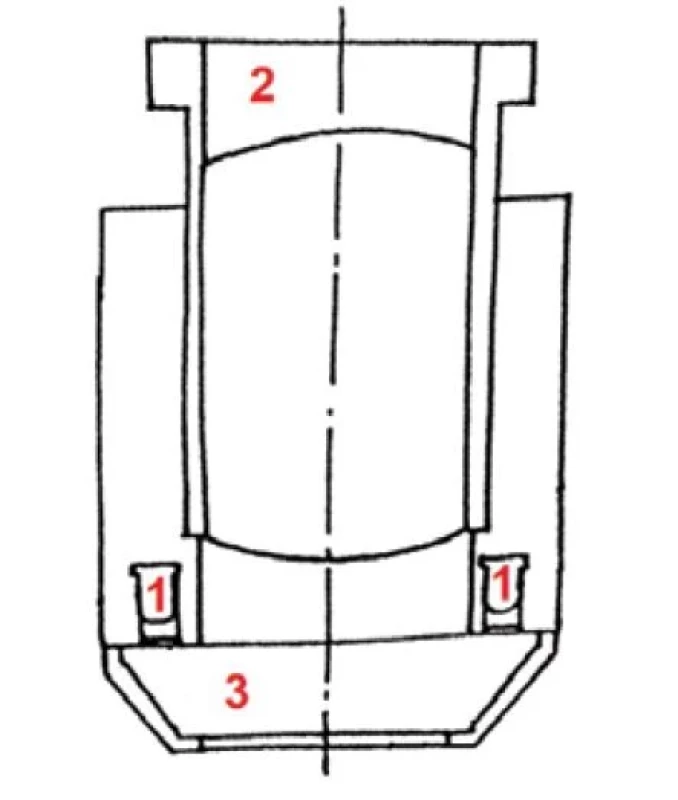
1 – LED (Light-Emitting Diode), 2 – okulár se soustavou achromatických čoček, 3 – objektiv s kontaktní destičkou (upraveno podle evropského patentového spisu ručního dermatoskopu z 13. 2. 2001) Obr. 1b. Ruční dermatoskop značky Dermoscan 
Jeho hlavice je tvořena šedým tubusem s optickým systémem, černým okulárem a konickým objektivem s kontaktní destičkou. Iluminace je zajištěna jednou nebo více LED (angl. Light-Emitting Diode), které emitují bílé světlo bez nežádoucího zahřívání. Energetický zdroj představují dobíjecí či vyměnitelné baterie.
Světelné paprsky prochází soustavou achromatických čoček. Název „achromatická“ čočka značí její schopnost lámat světlo bez nežádoucího rozkladu na barevné složky světelného spektra (řec. chroma – barva). V klasickém dermatoskopu jejich soustava dosahuje zvětšení 10x.
Kontaktní destička objektivu je tvořena sklíčkem obaleným silikonem, které může být opatřeno měřítkem. V případě nutnosti vyšetření léze obtížně dosažitelné (např. meziprstí) je možno užít kontaktní destičku rozšířenou o válečkovité prodloužení.
Dermatoskop disponující polarizovaným světlem je zároveň vybaven soustavou křížových polarizátorů (viz dále). Moderní hybridní dermatoskopy umožňují přepínání mezi nepolarizovaným a polarizovaným světlem (tzv. toggling), díky čemuž jsou některé znaky viditelné pouze v ne/polarizovaném světle ihned rozpoznatelné (tzv. blink sign).
ZÁKLADNÍ FYZIKÁLNÍ PRINCIPY OPTIKY PRO POTŘEBU DERMATOSKOPIE
Základním principem fyzikálního vnímání mikrosvěta je tzv. vlnově-korpuskulární dualismus. Jedná se o experimentálně potvrzenou vlastnost elektromagnetického záření (včetně viditelného světla) vykazovat jak vlnový, tak korpuskulární charakter ve formě fotonů v závislosti na šíření či interakci s prostředím.
Světlo se v prostoru šíří po takové dráze, aby čas potřebný k tomuto šíření byl co nejkratší. Tento obecný poznatek je ve fyzice znám jako tzv. Fermatův princip a z tohoto principu pramení zákony klasické optiky.
Při interakci světla s prostředím opticky rozdílným (opticky hustším či řidším) může dojít k jeho odrazu, lomu, rozptylu a absorpci.
Pro odraz světla (reflexi) platí zákon odrazu světla, při němž se úhel dopadu světelného paprsku (tj. úhel mezi paprskem a normálou, tedy kolmicí k optickému rozhraní) rovná úhlu jeho odrazu, odražený paprsek se dále šíří ve stejné rovině.
Pro lom světla (refrakci) platí zákon lomu světla. Pro hodnocení lomu světla se užívá indexu lomu světla n. Toto bezrozměrné číslo n určuje, kolikrát se světlo šíří v daném prostředí pomaleji nežli ve vakuu. Pro vakuum je n rovno 1, pro všechna ostatní prostředí platí n > 1. Index lomu vzduchu je jen nepatrně vyšší než 1 (činí 1,00026 při normálním atmosférickém tlaku), pro potřebu dermatoskopie lze však uvažovat nvzduch = nvakuum. Index lomu skla se dle jeho vlastností pohybuje od 1,5 do 1,9; index lomu stratum corneum činí 1,55 [12].
Při lomu světla na rozhraní dvou opticky rozdílných prostředí může dojít ke třem případům – lomu paprsku ke kolmici, lomu paprsku od kolmice nebo totálnímu odrazu. Při lomu paprsku ke kolmici přechází světlo z opticky řidšího prostředí do prostředí opticky hustšího. V případě lomu od kolmice je situace opačná. Pokud je při prostupu světla z prostředí opticky hustšího do opticky řidšího překročen tzv. mezní úhel, nedochází již k lomu světla, nýbrž k totálnímu odrazu. Mezní úhel je definován jako úhel dopadu, pro něhož se úhel lomu rovná 90°.
V případě, že optické rozhraní není rovinné, dochází k odrazu světla různými směry a tím k rozptylu světla (difuzi). Rozptyl je v přírodě všudypřítomným jevem. Díky rozptylu světla na molekulách vzduchu vnímáme oblohu jako modrou či západ slunce v červených barvách. Tento rozptyl světla, jenž probíhá na částicích mnohem menších, než je vlnová délka světla, se nazývá Rayleighův rozptyl.
Rozptyl světla vznikající na větších částicích (např. vodních či prachových) se nazývá Tyndallův jev či Tyndallův rozptyl. Příkladem uveďme např. z boku viditelné světelné kužely reflektorů ve zvířeném vzduchu či viditelný paprsek světla pronikající skrze okénko do zaprášené půdy (obr. 2). Tyndallův rozptyl je jevem často zmiňovaným v souvislosti s dermatoskopií a je jím vysvětlováno vnímání barvy melaninového pigmentu v závislosti na hloubce jeho uložení v kůži (viz dále).
Image 2. Tyndallův rozptyl na koncertě Enriqueho Iglesiase v Praze 
Absorpce (pohlcení) světla udává zeslabení záření při jeho interakci s látkou. Část energie dopadajícího záření je předána atomu či molekule pohlcující látky. Absorpce závisí na intenzitě dopadajícího záření a na vlastnostech pohlcující látky.
Bílé světlo (a tudíž i světlo emitované dermatoskopem) obsahuje veškeré barvy viditelného spektra – od fialové (s nejkratší vlnovou délkou) po červenou (s nejdelší vlnovou délkou). Tyto vlnové délky nabývají pro viditelné světlo hodnot 390–760 nm. Vlny s vyšší vlnovou délkou spadají do spektra infračerveného záření, vlny s nižší hodnotou vlnové délky do spektra záření ultrafialového. Světelné spektrum je možno vytvořit rozkladem (disperzí) bílého světla za použití např. optického hranolu.
Mechanismem do jisté míry opačným je míchání (skládání) barev. Míchání barev za vzniku výsledné barvy je možno provést dvojím způsobem – aditivním a subtraktivním. Při aditivním míchání barev dochází ke sčítání intenzit jednotlivých barev, při složení veškerých složek spektra vzniká bílá barva. Naopak při subtraktivním míchání barev se intenzity jednotlivých barev odečítají a při složení celého spektra je výsledkem barva černá.
S rostoucí vlnovou délkou se energie jednotlivých složek světla (konkrétně fotonů) snižuje, maximum dosahuje v oblasti fialového a modrého světla. Díky vysoké energii fotonů fialové a modré barvy je tato část spektra nazývána HEV (angl. High-Energy Visible) a je na ni soustředěna pozornost z důvodu možného nežádoucího účinku na kůži analogického ultrafialovému záření.
Důležitým aspektem je samotné vnímání barev pozorovatelem včetně tzv. simultánního kontrastu. Simultánní kontrast je všudypřítomný jev, při němž je vnímání barev ovlivňováno barvami okolními. V rámci simultánního kontrastu dochází k posílení sytosti barvy, je-li umístěna v sousedství méně syté barvy. Zároveň dochází k vzájemnému ovlivnění odstínu sousedních barev, jelikož jedna barva posunuje odstín sousední barvy směrem ke své doplňkové (komplementární) barvě. Na tyto efekty není citlivé automatické digitální zpracování obrazu, což může být v některých případech výhodou softwarové diagnostiky.
Navíc jsou některé typy digitálních dermatoskopů disponující softwarovým analytickým systémem vybaveny i funkcí tzv. normalizace, která umožňuje potlačení barvy okolní kůže a tím zvýraznění barevných kontrastů pozorované léze.
PRŮBĚH SVĚTELNÉHO PAPRSKU Z DERMATOSKOPU DO LIDSKÉHO OKA
Paprsek bílého nepolarizovaného světla emitovaný světelným zdrojem dermatoskopu se láme od kolmice na rozhraní krycí destička-vzduch, jelikož přestupuje do opticky řidšího prostředí. Při dopadu paprsku na povrch stratum corneum dochází k jeho částečné penetraci do kůže, částečné absorpci kůží a k částečnému odrazu. Vzhledem k nerovnému povrchu stratum corneum je však světlo ve velké míře rozptylováno. To je příčinou, proč je při pozorování kožní léze dermatoskopem se zdrojem nepolarizovaného světla bez užití imerze viditelný zejména kožní reliéf, hlubší struktury zůstávají nezobrazeny.
Při užití imerze se minimalizuje rozdílnost optických prostředí, jelikož index lomu skla (potažmo kontaktní destičky) se pohybuje kolem 1,5; index lomu stratum corneum činí 1,55 a index lomu imerzního oleje je 1,51. Imerze zároveň vyrovnává nerovnosti povrchu kůže a umožňuje lepší penetraci světla. V dermatoskopické praxi se však užívá jiných imerzních médií nežli imerzního oleje, např. parafinový olej (paraffinum liquidum, jehož index lomu je 1,47) či voda s indexem lomu 1,33. Často užívaná běžná alkoholová dezinfekce má index lomu blízký vodě, navíc dezinfikuje kontaktní destičku dermatoskopu. Pro členitá či nepřístupná místa je možno užít sonografický gel s indexem lomu 1,34. Z uvedeného vyplývá, že při průchodu světla kontaktní destičkou dermatoskopu, imerzí a povrchem stratum corneum dochází k minimálnímu lomu a zásadnímu snížení rozptylu světla.
Světlo penetrované do kůže se dále šíří jejími strukturami. Průchod světla kůží však zdaleka není přímočarý, dochází k mnohočetným odrazům, rozptylům a částečné absorpci na strukturách kůže rozdílných optických vlastností.
Za absorpci světla kůží jsou zodpovědná zejména barviva (chromofory) melanin a hemoglobin, které se z hlediska interakce se zářením odlišují svou schopností absorpce rozdílných vlnových délek záření.
Melanin, polymerní pigment odvozený od aminokyseliny tyrozinu, vykazuje nejvyšší schopnost absorpce v oblasti nejkratších vlnových délek, s rostoucí vlnovou délkou jeho schopnost absorpce trvale klesá. Oproti tomu absorpční schopnost hemoglobinu dosahuje lokálních maxim i u vyšších vlnových délek (v oblasti zeleného a žlutého spektra).
Hloubka penetrace světla do kůže dále závisí na vlnové délce jednotlivých složek světelného spektra. Barvy spektra s nejkratší vlnovou délkou (fialová) penetrují nejméně, barvy na opačné straně spektra (červená) s nejdelší vlnovou délkou pronikají nejhlouběji. Odraz a rozptyl světla se týká zejména částí světelného spektra s krátkými vlnovými délkami, které jsou rozptylovány mnohem silněji než s těmi dlouhými. Z tohoto důvodu má červené světlo šanci proniknout nejhlouběji do struktur kůže.
A právě frakce rozptýleného světla, vracející se zpět do optického systému dermatoskopu, je vnímána pozorovatelem.
Vnímání barvy melaninu v dermatoskopii
Podle hloubky uložení melaninu v kůži se odvíjí i vnímání jeho barvy pozorovatelem. Povrchově uložený melanin v epidermis se jeví jako černý, subepidermálně uložený jako hnědý a směrem do hloubky koria se pigment začíná jevit v hnědomodrých či modrých odstínech (obr. 3) [16].
Image 3. Vnímání barvy melaninu v závislosti na jeho lokalizaci v kůži 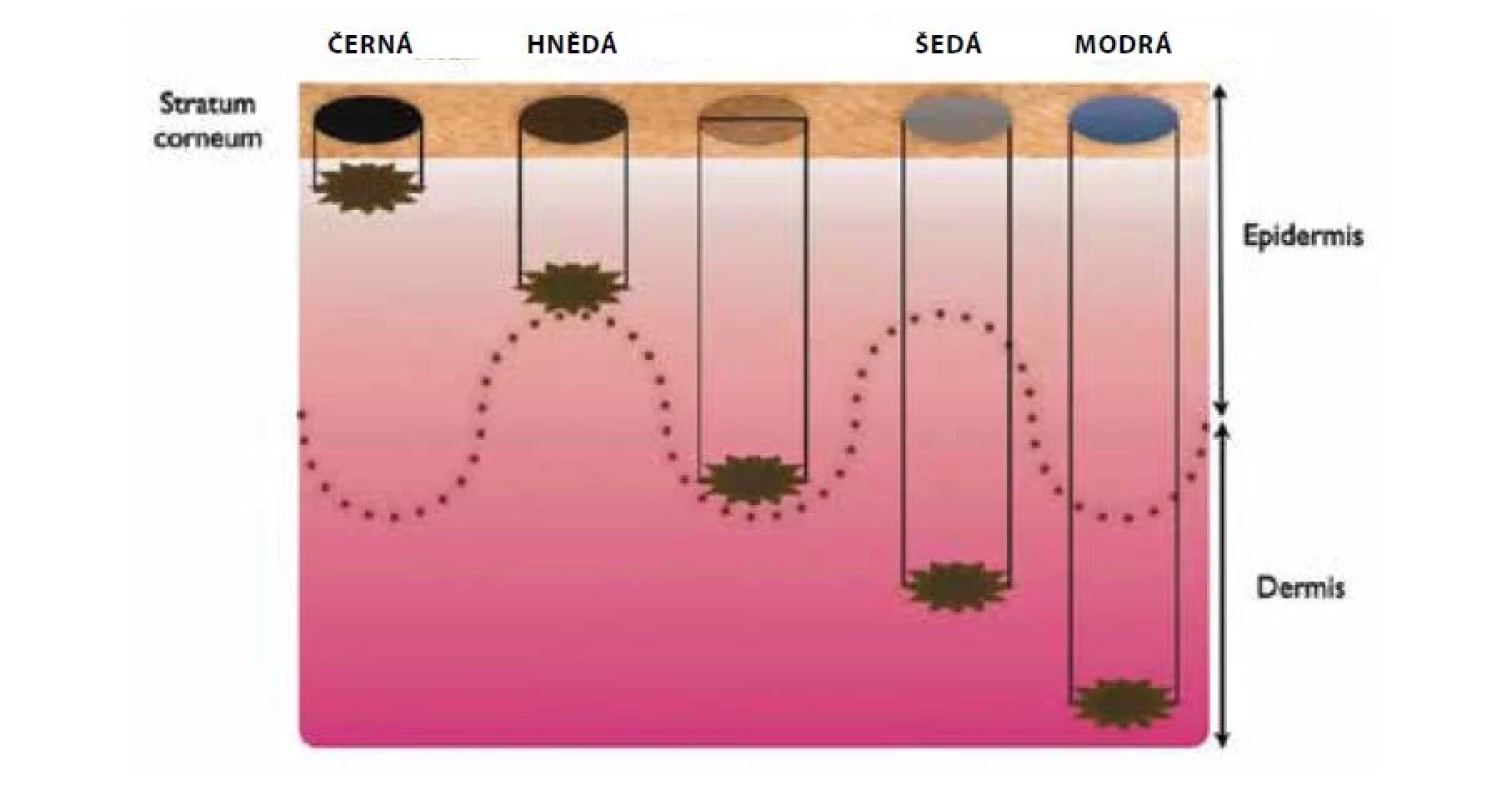
(upraveno podle [16]) Tento fenomén je vysvětlován Tyndallovým rozptylem (viz výše), avšak přesný mechanismus tohoto jevu není dosud dostatečně vysvětlen. Zdá se, že samotný Tyndallův rozptyl je pro vysvětlení vnímání barvy melaninu nedostatečný. Vzhledem ke složitosti vnitřní struktury kůže se bude pravděpodobně jednat o komplexní problém. Roli bude patrně hrát i subtraktivní míchání barev, rozdílnost intenzit jednotlivých složek světelného spektra s dominantním postavením fialové a modré barvy, rozdílné optické vlastnosti chromoforů kůže a též simultánní kontrast [14]. Analogickým způsobem může být vysvětlováno vnímání modré barvy žil či barvy lidské duhovky.
ROLE POLARIZACE V DERMATOSKOPII
Dermatoskop disponující polarizovaným světlem obsahuje navíc zdrojový polarizátor, tedy jakýsi filtr propouštějící pouze polarizované světlo, tj. elektromagnetické záření kmitající v jedné rovině. Při dopadu paprsku polarizovaného světla na povrch kůže, stejně jako v případě světla nepolarizovaného, je část světla odražena, část absorbována a část penetruje do kůže. Odražený paprsek polarizovaného světla je opět polarizovaný kmitající ve stejné rovině.
Penetrovaná frakce polarizovaného světla se šíří dále kůží, přičemž dochází k jeho rozptylu na strukturách kůže, zejména na kolagenních vláknech. Rozptýlené světlo je mnohočetným rozptylem změněno na světlo nepolarizované kmitající ve všech rovinách. Pro depolarizaci světla je dle literatury nutno asi 10 rozptylů na kožních strukturách [12]. Hloubka penetrace, kterou polarizované světlo v kůži dosáhne, než bude depolarizováno, činí 60–100 μm [11].
Dermatoskop emitující polarizované světlo je však navíc vybaven ještě jedním polarizátorem, který je ke zdrojovému polarizátoru otočen o 90°. Díky tomu je do lidského oka propuštěna pouze ta část rozptýleného depolarizovaného světla, která kmitá v rovině kolmé k rovině původního emitovaného polarizovaného světla, neboť všechny ostatní frakce rozptýleného depolarizovaného světla jsou druhým polarizátorem zachyceny. Zachyceny jsou i paprsky odražené z povrchu kůže a superficiálních kožních struktur vzhledem k jejich původní rovině kmitání. Tento mechanismus se nazývá křížová polarizace (angl. cross-polarization) – obr. 4.
Image 4. Schéma principu dermatoskopu vybaveného zdrojem polarizovaného světla 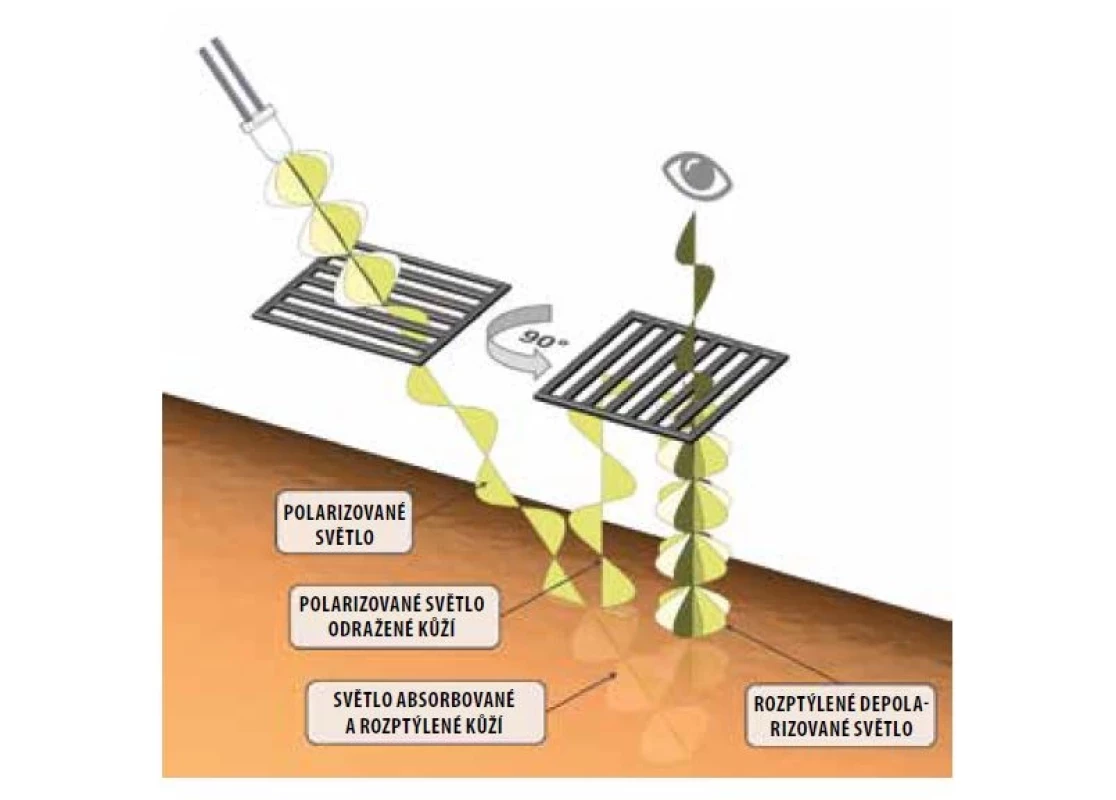
(upraveno podle https://dermlite.com/pages/what-is-dermlite) Z uvedeného vyplývá, že většina světla, která je pozorovatelem detekována, pochází z mnohočetného rozptylu na hlubších strukturách kůže. Dermatoskop vybavený polarizovaným světlem přináší tudíž informaci o strukturách hlubších vrstev kůže v porovnání s klasickou dermatoskopií s nepolarizovaným světlem. Odfiltrováním nežádoucího rozptylu světla na povrchu kůže křížovou polarizací je vysvětlena nepotřebnost imerze a ve finále není nutný ani přímý kontakt dermatoskopu s povrchem kůže. Dermatoskopie s polarizovaným světlem tedy může být kontaktního či non-kontaktního typu. Non-kontaktní dermatoskopie umožňuje nenarušené pozorování cévních struktur bez nežádoucí anemizace léze při jejím stlačování.
V dermatoskopii s polarizovaným světlem hraje důležitou roli dvojlom (birefringence). Z hlediska dvojlomu můžeme materiály rozdělit na opticky izotropní (u nichž nezávisí na směru dopadu světla) a opticky anizotropní (u nichž naopak na směru dopadu světla záleží). Opticky anizotropní jsou obecně materiály s fibrilární strukturou (např. kolagen, keratin atd.) Při dopadu světelného paprsku určitým směrem na opticky anizotropní materiál dochází ke dvojlomu, tedy dvojitému lomu za vzniku dvou rozdílných paprsků – řádného a mimořádného. Kromě dvojlomu dochází k polarizaci obou lomených paprsků, přičemž roviny, ve kterých tyto polarizované paprsky kmitají, jsou na sebe kolmé.
Dvojlom se v dermatoskopii uplatňuje při výkladu vzniku tzv. jasných bílých struktur (angl. shiny white structures). Jasné bílé struktury jsou skupinou dermatoskopických znaků viditelných pouze v dermatoskopu, který je vybaven polarizovaným světlem. Mezi jasné bílé struktury patří jasné bílé proužky, jasné bílé skvrny a pruhy a rozety. Jejich vznik je vysvětlován dvojlomem nad zesílenými kolagenními vlákny (např. u bazaliomu s fibrotizovaným stromatem) či nad keratinovými filamenty. V případě melanomu korelovaly jasné bílé proužky s fibrotizací v papilárním koriu, jasné bílé pruhy s přítomností hyperkeratózy [1].
V případě rozet jsou rozlišovány malé rozety (vznikající dvojlomem nad folikulárním keratinem) a větší rozety (vznikající dvojlomem nad perifolikulárním kolagenem) [7].
Pro spatření jasných bílých struktur je často nutno otáčet dermatoskopem nad lézí, aby se jasné bílé struktury objevily. Tato skutečnost je spojena s faktem, že ke dvojlomu na zmíněných anizotropních strukturách dochází pouze při určité orientaci roviny polarizace dopadajícího světla vůči poloze struktur.
Polarizované světlo umožňuje identifikaci i dalších dermatoskopických znaků, mezi něž patří např. znamení duhy (angl. rainbow pattern). Představuje ho různobarevný ostrov v duhových odstínech. Zprvu bylo znamení duhy považováno za znak specifický pro Kaposiho sarkom, později byl tento znak identifikován i u jiných nádorů s vysokou mírou vaskularizace, např. u melanomu. Fyzikální podstata tohoto jevu dosud nebyla dostatečně vysvětlena [5].
ZÁVĚR
Ač je dermatoskop v dnešní době nedílnou součástí vybavení dermatologické ambulance, některé zákonitosti fyzikálního principu dermatoskopie jsou stále nedořešenými otázkami. Nejistota panuje zejména v oblasti vnímání barvy melaninového pigmentu. Je to způsobeno především komplikovaností struktury kůže a jejích optických vlastností.
Poděkování
Autor by rád poděkoval za laskavou revizi textu a věcné připomínky prof. RNDr. Janu Hálovi, DrSc., a doc. RNDr. Romanovi Dědicovi, Ph.D., působícím na katedře chemické fyziky a optiky Matematicko-fyzikální fakulty UK.
Do redakce došlo dne 6. 9. 2022.
Adresa pro korespondenci:
MUDr. Miroslav Důra, Ph.D.
Dermatovenerologická klinika 1. LF UK a VFN
U Nemocnice 499/2
128 00 Praha 2
e-mail: miroslav.dura@vfn.cz
Sources
1. BAÑULS, J., FRANCÉS, L., NIVEIRO, M. et al. Heterogeneity in the linear shiny white structures in melanomas seen with polarized light according to histopathological association: Cross-sectional observational study in 118 cutaneous melanomas. J Dermatol., 2020, 47(9), p. 1058–1062.
2. BUCH, J., CRITON, S. Dermoscopy saga – A tale of 5 centuries. Indian J Dermatol., 2021, 66(2), p. 174 – 178.
3. D‘ALESSANDRO, B., DHAWAN, A. P., MULLANI, N. Computer aided analysis of epi-illumination and transillumination images of skin lesions for diagnosis of skin cancers. Annu Int Conf IEEE Eng Med Biol Soc., 2011, 2011, p. 3434–3438.
4. DHAWAN, A., WANG, S. Trans-illuminated image restoration of Nevoscope. Conf Proc IEEE Eng Med Biol Soc., 2005, 2006, p. 270–273.
5. DRAGHICI, C., VAJAITU, C., SOLOMON, I. et al. The dermoscopic rainbow pattern – a review of the literature. Acta Dermatovenerol Croat., 2019, 27(2), p. 111–115.
6. FRIEDMAN, R. J., RIGEL, D. S., SILVERMAN, M. K. et al. Malignant melanoma in the 1990s: the continued importance of early detection and the role of physician examination and self-examination of the skin. CA Cancer J Clin., 1991, 41, p. 201–226.
7. HASPESLAGH, M., NOË, M., DE WISPELAERE, I. et al. Rosettes and other white shiny structures in polarized dermoscopy: histological correlate and optical explanation. J Eur Acad Dermatol Venereol., 2016, 30(2), p. 311–313.
8. HASPESLAGH, M., VOSSAERT, K., LANSSENS, S. et al. Comparison of ex vivo and in vivo dermoscopy in dermatopathologic evaluation of skin tumors. JAMA Dermatol., 2016, 152(3), p. 312–317.
9. MACKIE, R. M. An aid to the preoperative assessment of pigmented lesions of the skin. Br J Dermatol., 1971, 85(3), p. 232–238.
10. MICHAEL, J. Dermatoscopy. Arch Dermatol Syphiol., 1922, 6, p. 167–178.
11. NIRMAL, B. Dermatoscopy: Physics and principles. Indian J Dermatopathol Diagn Dermatol., 2017, 4, p. 27–30.
12. PAN, Y., GAREAU, D. S., SCOPE, A. et al. Polarized and nonpolarized dermoscopy: the explanation for the observed differences. Arch Dermatol., 2008, 144(6), p. 828–829.
13. SAPHIER, J. Die dermatoskopie I. Mitteilung. Arch Dermatol Syphiol., 1920, 128, p. 1–19.
14. SHIVE, M., HO, D., LAI, O. et al. The role of subtractive color mixing in the perception of blue nevi and veins-beyond the Tyndall effect. JAMA Dermatol., 2016, 152(10), p. 1167–1169.
15. UNNA, P. Die Diaskopie der Hautkrankheiten. Berl Klin Wochenschr, 1893, 42, p. 1016–1021.
16. VALDEBRAN, M., SALINAS, R. I., RAMIREZ, N. et al. Fixed drug eruption of the eyelids. A dermoscopic evaluation. Our Dermatol Online, 2013, 4(3), p. 344–346.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2022 Issue 5-
All articles in this issue
- Dermatoskopie – fyzika v rukou dermatologa
- KONTROLNÍ TEST
- Atopická dermatitida a psychické komorbidity
- Verukózní útvar na plosce
- Zápis ze schůze výboru ČDS konané dne 15. 9. 2022
- Poznatky z 28. Fortbildungswoche für praktische Dermatologie und Venerologie 2022 (FOBI) 13.–16. července 2022
- Kalendář odborných akcí
- Czech-Slovak Dermatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Atopická dermatitida a psychické komorbidity
- Verukózní útvar na plosce
- Dermatoskopie – fyzika v rukou dermatologa
- Kalendář odborných akcí
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

